Вагинальная молочница у грудничков
Причины появления и профилактика молочницы у новорожденных

Молочница у новорожденных (кандидоз) может проявиться уже в первые дни после появления на свет. Откуда она появляется, если ребенок еще не знал антибиотиков и был надежно защищен от инфекций плацентой внутри матери? Конечно, ни одно заболевание не возникает из ниоткуда. Молочница у новорожденных девочек во влагалище и во рту появляется вследствие инфицирования ею от матери, которая является носительницей грибковой инфекции. При рождении плод подвержен заражению молочницей через соприкосновение со слизистыми оболочками влагалища и цервикального канала матери. Поэтому многие гинекологи назначают лечение своим пациенткам от молочницы непосредственно перед родами. Однако лучше всего заняться этим в период планирования ребенка, потому что серьезные лекарственные препараты против кандидоза во время беременности запрещены.
Молочница у новорожденных симптомы имеет ярко выраженные. Они включают в себя следующие.
Как правило, они расположены на слизистой. Во рту они не сдвигаются с внутренней поверхности щек или губ самостоятельно. Обычно под творожистым высыпанием, если его убрать ватной палочкой или чистым пальцем, можно наблюдать небольшую язвочку. Во влагалище творожистые выделения проявляются обильнее и легко убираются при подмывании ребенка.
Творожистые белые выделения и микротрещины, образующиеся под ними, вызывают зуд, который с прогрессированием заболевания становится все сильнее. Молочница во рту у новорожденных развивается стремительно. Совсем маленький ребенок не может сказать об этом, поэтому он часто плачет и старается засунуть кулачок в рот.
3. Изменение цвета слизистых оболочек рта и влагалища.
Обычно молочница у девочек и у мальчиков одинаково проявляется в отечности и покраснении полости рта или влагалища. Однако подобное явление во рту, которому сопутствует высокая температура и отсутствие творожистых выделений, нельзя путать со стоматитом, который также встречается у грудных детей.
4. Микротрещины на слизистой оболочке.
Этот симптом можно отнести скорее к девочкам – на слизистых покровах наружных половых органов могут появиться микроскопические трещинки. Некоторые из них вполне способны чуть-чуть кровоточить. Это происходит из-за того, что кислотность флоры при молочнице резко повышается. В результате слизистая оболочка становится тонкой и имеет разрывы в некоторых местах.
Как правило, молочница у новорожденных лечение не требует, то есть противогрибковые препараты для приема внутрь не назначаются. Ферменты в кишечнике грудных детей еще не до конца сформированы, поэтому реакция на прием таких таблеток будет негативной. Обычно врач назначает местное лечение с помощью противогрибковых растворов, которые действуют достаточно быстро и снимают зуд в течении 1-1,5 дней. Однако следует помнить, что препараты нельзя отменять сразу же после того, как ребенок успокоился, и творожистые выделения прошли. Грибки Кандида достаточно стойкие и их невозможно уничтожить за 2-3 дня использования раствора для местного воздействия. Поэтому необходимо продолжать курс лечения именно столько дней, сколько прописал врач. Иначе это заболевание в будущем все равно вернется.
1. Лечение молочницы у матери в период планирования ребенка, либо непосредственно перед родами.
2. Соблюдение правил гигиены новорожденных: прокипяченные бутылочки, соски и игрушки, проглаженная одежда.
3. Слежение за уровнем иммунитета, уменьшение которого также может спровоцировать кандидоз.
4. Не принимать антибиотики бесконтрольно, когда отсутствует рекомендация врача. Подобные препараты могут уничтожить защитные бактерии флоры слизистых оболочек, которые станут уязвимыми к появлению грибков Кандида. Кроме того, подобная реакция на антибиотики может сохраниться у малыша на всю жизнь.
О том как лечить молочницу у новорожденных лучше узнать у педиатра, а не пытаться справиться с заболеванием народными методами. Конечно, кандидоз не смертелен, и болезнь сама может пройти через 14 дней. Но будет лучше, если использовать для его лечения препараты из аптек, а не травы, собранные в поле. Безусловно, ромашка и тысячелистник окажут положительное действие при молочнице. Однако они не смогут оказать столь быстрого эффекта, который необходим для новорожденного, чтобы обеспечить ему нормальное потребление пищи и спокойный сон.
На фоне активного размножения грибковой микрофлоры развивается заболевание, называемое молочницей. Поскольку болезнь обычно вызывает грибок Candida, недуг носит название кандидоз. Заболевание может поражать детей, в том числе и только что появившихся на свет. В последнем случае диагностируют кандидоз у новорожденных. Молочница у таких маленьких детей выражается целым рядом характерных симптомов и может приводить к опасным осложнениям.
Причины появления болезни
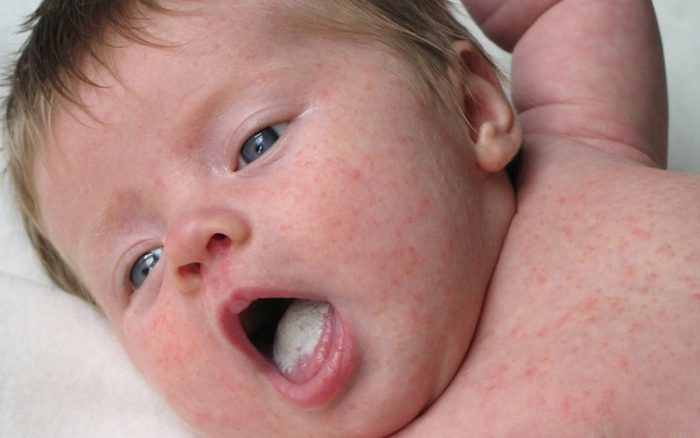
В 75 процентов случаев микозов у только что родившихся детей причиной недуга являются грибы рода Candida albicans. Остальной процент грибковых болезней приходится на долю других разновидностей грибов Кандида. Все виды этих микроорганизмов могут продуцировать вредные токсины, а те разновидности грибов, которые выделяют самые агрессивные токсины, обычно вызывают генерализованные процессы в организме. Также существуют госпитальные штаммы этого грибка, которые тяжелее всего поддаются лечению.
Инфицирование новорождённых происходит контактным путем. Способы заражения следующие:
- Чаще всего это происходит во время рождения малыша, когда он проходит по инфицированным родовым путям.
- Реже заражение случается во внутриутробный период, когда малыш заглатывает инфицированные околоплодные воды. Сюда инфекция может попадать из влагалища восходящим путем.
- Заражение ребенка может произойти после рождения в больнице. При этом инфекция передается с руками медицинского персонала, пленками, интубационными трубками, сосками, катетерами и аппаратами ИВЛ.
- Кроме этого, источником грибка может быть грудное молоко.
- Если у младенца кандидоз, то инфицирование других детей происходит через инструменты и предметы ухода.
Важно! Вторичный кандидоз развивается на фоне пеленочного дерматита и некоторых видов хронических дерматитов. Если лечение местными глюкокортикоидами неэффективно, то необходимо исключить вероятность вторичного грибкового инфицирования.
Среди предрасполагающих факторов появления инфекции можно назвать следующие:
- длительная антибактериальная терапия с применением препаратов широкого спектра;
- внутрисосудистые катетеры;
- лечение глюкокортикоидными медпрепаратами;
- эндотрахеальная интубация на протяжении длительного времени;
- повреждение целостности слизистых и кожных покровов (хирургическое вмешательство, раны, ожоги, язвы, эрозии);
- сахарный диабет у мамы малыша;
- низкий вес во время рождения;
- если во время парентерального кормления вводилось слишком много глюкозы и жиров;
- наследственные и приобретенные иммунодефицитные состояния, а также сепсис;
- врожденные эндокринные заболевания (гипопаратиреоз, диабет, дисфункция надпочечников);
- срыгивание и рвота на фоне орального кандидоза.
Стоит понимать, что грибок Кандида относится к категории условно-патогенной флоры, то есть в небольшом количестве он может присутствовать на слизистых и коже даже у здоровых людей. У новорожденного ребенка кандидоз может проявляться в виде вторичной инфекции во время тяжелых инфекционных заболеваний.
Стоит знать! Большое значение для появления кандидоза у ребенка имеет неправильное питание мамы во время беременности.
Иногда у грудничков кандидоинфекция может поражать большие участки и распространяться на соседние органы. Однако такие висцеральные формы недуга возникают при гематогенной локализации инфекции (в крови). Грибы могут оседать в мозге, легких, селезенке, почках и печени, вызывая формирование абсцессов. Однако главным условием для развития такого недуга является наличие приобретенного или врожденного дефекта развития.
Общие симптомы

Кандидоз у новорожденного может проявляться следующими общими характерными симптомами:
- На пораженной слизистой оболочке появляется характерный плотный беловатый налет. При этом формируются белые пятна и бляшки, покрытые более плотным слоем. Если при помощи ватной палочки удалить налет, то под ним откроются кровоточащие мелкие язвочки. Именно через них в организм малыша проникают опасные инфекции.
- При кандидозе ребенок ощущает боль и дискомфорт. А него пропадает аппетит, он начинает плохо спать, становится капризным и беспокойным. Малыш отказывается от груди, поскольку при сосании из-за язвочек он ощущает боль.
- Если недуг не лечить, то со временем присоединяется гипертермия. Температура поднимается только в очень запущенных случаях и требует назначения лекарств для снижения жара.
Клиника молочницы зависит от стадии прогрессирования заболевания. Так, выделяют несколько стадий поражения:
- Легкую молочницу можно отличить по формированию небольших пятнышек на слизистых оболочках во рту. Это плотные творожистые бляшки, под которыми при попытке их снять открывается участок покрасневшей слизистой. На этой стадии недуг не доставляет малышу никакого дискомфорта и боли.
- Для средней стадии кандидозного поражения слизистых характерно разрастание бляшек. При этом творожистый налет покрывает всю слизистую оболочку. При этом малыш ощущает дискомфорт, поэтому плохо спит и отказывается от приема пищи.
- Тяжелая стадия характеризуется отхождением бляшек от слизистой оболочки. На этом месте открываются кровоточащие язвы. Обычно грибковыми микроорганизмами поражены на только язык и небо, но и щеки, десна, губы и миндалины. На этой стадии у малыша может подниматься температура. Также наблюдаются симптомы дисбактериоза кишечника. Шейные лимфоузлы увеличены. При этом новорожденный может быть либо слишком вялым, либо слишком беспокойным.
Клинические проявления
У новорожденных диагностируются следующие клинические формы недуга:
- приобретенный кандидоз кожи и слизистых;
- врожденные формы;
- висцеральная разновидность;
- кандидосепсис.
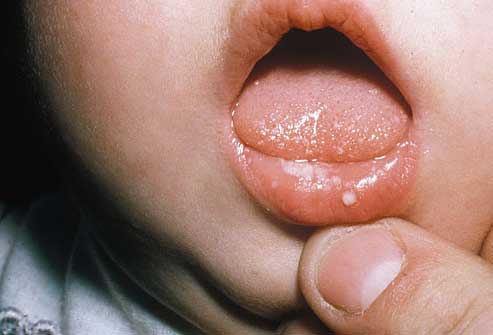
Самая распространенная форма кандидоинфекции – это кандидозный стоматит. Обычно источником инфекции является мать, у которой грибок может жить в кишечнике или половых органах. Также инфицирование может произойти через предметы ухода. Обычно недуг проявляется на 8-9 сутки после рождения. При этом на слизистых губ, щек, десен, небе, глотке и языке появляется беловато-серый или белый творожистый налет. Его удаление происходит с трудом, но на месте его снятия нет кровоточащих язвочек.
Еще одна форма недуга – пеленочный дерматит. Кожная кандидоинфекция диагностируется почти у 6 процентов новорожденных. При этом на коже малыша появляются папулы, везикулы и пустулы, которые локализуются вокруг пупка, ануса, на ягодицах, в подмышечных, шейных или паховых складочках, между пальцами или вокруг половых органов. Кожа обычно гиперемирована.
Внимание! Провоцирующим фактором для развития пеленочного дерматита являются опрелости.
Очаги инфекции могут сливаться или покрываться язвами. Однако эрозий и кровоточивости при этой форме недуга не бывает. Обычно источником инфицирования служат фекалии малыша. Устойчивые трудно поддающиеся лечению формы пеленочного дерматита обычно возникают на фоне иммунодефицитных состояний и патологий эндокринного характера.
Также известные следующие формы кожно-слизистого кандидоза новорожденных:
- Вульвовагинит. Недуг обычно сопровождается сильным отеком, покраснением и зудом. Также характерно шелушение, сухость и появление сателлитных пустул, которые формируют характерный кружевной рисунок. Нередко на слизистой образуются трещины. Диагностика основана на выявлении возбудителя инфекции под микроскопом или в посевах культуры.
- Баланопостит характеризуется беловатым налетом и характерными выделениями, которые появляются на фоне отечности препуциальной складки.
- Паронихии. В этом случае инфекция поражает ногтевые валики. Для недуга характерна отечности в этом месте, гиперемия, припухлости, а также скопление гноя из-за присоединения бактериальной инфекции.
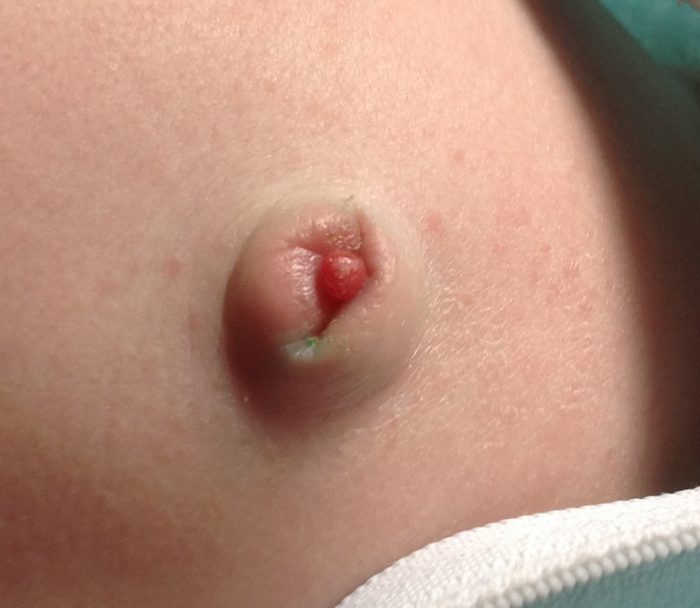
Чаще диагностируется при недостаточности веса новорожденного. Обычно инфекция проявляется в поражении кожных покровов и легких. Для этой формы характерны гранулемы пуповины – это желтовато-серые множественные папулезные высыпания вокруг пупка. Недуг проявляется на третьи сутки после рождения в виде полиморфной сыпи на гиперемированных покровах конечностей и туловища. Для высыпаний характерна определенная стадийность:
- сначала это сыпь в виде пятен;
- затем формируются пузырьки;
- после вскрытия пузырьков образуются эрозии.
Существует несколько причин появления врожденного кандидоза:
- Использование матерями до беременности механических противозачаточных средств.
- Рецидивирующий хориоамнионит.
- Длительный безводный промежуток во время родов.
Важно! Если своевременно не провести специфическое лечение новорожденных с легочными проявлениями кандидоинфекции, то дети быстро умирают.
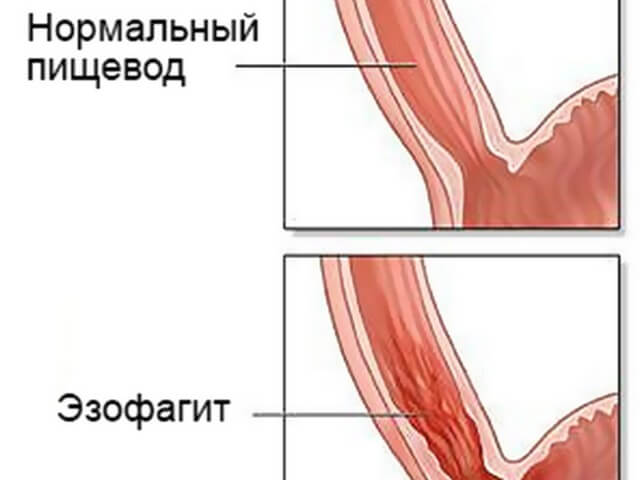
Сюда относят следующие разновидности заболевания:
- Грибковое поражение пищевода (эзофагит). Обычно возникает на фоне кандидозного стоматита при кормлении через зонд. Проявляется в отказе от пищи, трудностях с глотанием, рвоте, цианозе во время кормления, срыгивании.
- Энтероколит возникает реже и встречается после хирургического вмешательства. Проявляется жидким водянистым стулом с примесью крови, вздутием живота, отставанием в весе.
- Гепатит. Это проявление системного кандидоза или осложнение энтероколита. Может появиться механическая желтуха. В печени возникают микроабсцессы и гранулемы.
- Легочный кандидоз. Для такой формы пневмонии характерно появление вязкой желтовато-белой мокроты, приступообразный кашель, расстройство дыхания, одышка, высокая температура, рвота, отказ от еды.
- Сердечно-сосудистый. В сосудах обнаруживаются инфицированные тромбы. При поражении мелких сосудов присутствуют симптомы васкулита, сыпь на животе, лице и вокруг суставов.
Также встречается кандидоз глаз, мочевыделительной системы, грибковый артрит, остеомиелит и поражение ЦНС. Что касается кандидосепсиса, то у доношенных детей он диагностируется очень редко. Для него характерны те же симптомы, что и для бактериального сепсиса.
Некоторые родители замечают, что во рту грудничка появляется беловатый налет, похожий на остатки молока. Так обычно проявляется молочница — заболевание, довольно часто встречающееся у маленьких детей. Чем опасна молочница и как ее лечат?
Что такое молочница?
У новорожденных чаще всего приходится сталкиваться с оральным кандидозом — молочницей слизистых оболочек полости рта.
Симптомы орального кандидоза у детей
При легкой форме кандидоза наблюдается налет в виде творожистых крупинок, располагающийся на ограниченных участках слизистой оболочки полости рта, неба, чаще — на верхней поверхности языка или щеках. Этот налет легко снимается. Субъективных ощущений нет. Запаха изо рта не ощущается.
Среднетяжелая форма кандидоза сопровождается творожистым или пленчатым налетом на гиперемированном (красном) основании, диффузно покрывающим щеки, язык, твердое небо, губы. Налет снимается не полностью, оставляя кровоточащую поверхность слизистой оболочки.
При тяжелой форме заболевания пленчатый налет сплошь покрывает слизистую оболочку полости рта, языка (глоссит), щек, десен, твердого и мягкого неба, задней стенки глотки (фарингит), губ (хейлит). При поскабливании удается снять лишь небольшое количество налета, но сохраняется беловатая пленка, прочно спаянная со слизистой оболочкой.
При распространенном поражении полости рта дети становятся беспокойными, плохо сосут.
Кандидозное поражение слизистых оболочек полости рта может сочетаться с кандидозом кожи промежности, пахово-бедренных и межъягодичных складок, Лечение вульвовагинита (вульвита вагинита) у детейом (воспалением наружных половых органов, слизистой оболочки влагалища и вульвы — преддверия влагалища) и кишечным кандидозом.
Candida albicans — наиболее распространенный возбудитель кандидоза. Носительство Candida albicans встречается у здоровых людей, но чаще — при патологических состояниях. Возбудитель входит в состав постоянной нормальной микрофлоры пищеварительного тракта: он может находиться в полости рта, но наибольшая колонизация наблюдается в толстой кишке. Колонизация влагалища грибами Candida albicans присутствует у 10-30% здоровых женщин, повышаясь при беременности, активной половой жизни, приеме оральных контрацептивов. Хотя Candida albicans можно найти на коже около естественных отверстий, она не является представителем нормальной микрофлоры кожи, а только слизистых оболочек.
Помимо Candida albicans причиной молочницы у детей могут быть и другие возбудители — Candida tropicalis, Candida parapsilosis, Candida glabrata, Candida krusei. Особое значение инфекции, вызванные Candida glabrata и Candida krusei, приобретают в связи с тем, что возбудители устойчивы к одному из главных препаратов, используемых для лечения молочницы — флуконазолу.
Причины развития орального кандидоза
Грибы Candida, будучи почти постоянной флорой человека, при создании благоприятных условий могут стать патогенными, т.е. в подобных случаях начинается интенсивное размножение, нарушение кожно-слизистых барьеров и разрушение подлежащих тканей, что сопровождается воспалением.
Способность вызывать заболевание, размножение в полости рта связаны с понижением сопротивляемости макроорганизма (организма ребенка), которое возможно под влиянием различных факторов, отрицательно влияющих на организм. При этом нарушается микробное равновесие, развивается острый кандидоз.
В развитии кандидоза значительную роль играют и эндогенные (внутренние, со стороны ребенка), и экзогенные (внешние) факторы.
К эндогенным факторам относятся:
- Аномалии развития детей, недоношенность плода и связанная с этим недоразвитость физиологических функций, которые благоприятствуют развитию заболевания. Молочница чаще встречается у детей, находящихся на искусственном вскармливании, из-за нехватки факторов защиты, которые ребенок получает с грудным молоком.
- Состояния после оперативных вмешательств, гиповитаминозы (состояния, развивающиеся вследствие недостаточного поступления витаминов в организм), гипотрофии (хроническое расстройство питания, характеризующееся различной степенью потери массы тела у детей раннего возраста), анемии (состояния, характеризующиеся снижением содержания гемоглобина в крови, чаще при одновременном уменьшении количества эритроцитов), рахит (гиповитаминоз с недостаточностью витамина D у детей раннего возраста, характеризующийся расстройством кальциевого и фосфорного обмена; проявляется нарушениями костеобразования, функций нервной системы и внутренних органов), дисбактериоз (состояние, характеризующееся количественными и качественными нарушениями состава нормальной микрофлоры с изменением среды ее обитания), хронические и острые инфекции, нарушения обмена веществ (углеводного, белкового, жирового), эндокринные нарушения (сахарный диабет и др.) и другие системные заболевания, которые приводят к ослаблению защитных функций организма и могут способствовать развитию кандидоза.
- Рвота, срыгивание.
К экзогенным факторам относятся:
Если у ребенка появились симптомы молочницы.
При первых подозрениях на молочницу у ребенка следует обратиться к педиатру, так как при развитии молочницы необходимо точно установить причину процесса. Она может быть первым проявлением какого-либо заболевания, другие признаки которого может выявить только специалист при осмотре и дополнительное обследование ребенка. Объем лечения также должен определять врач с учетом индивидуальных особенностей организма вашего ребенка, аллергической настроенности, сопутствующей патологии, приема других лекарственных препаратов. Зачастую лечения молочницы только при помощи локальной обработки очагов поражения недостаточно, так как может присутствовать другая форма кандидоза, чаще всего — кишечный или вагинальный кандидоз. Кишечный кандидоз чаще всего диагностируют при обнаружении грибов рода Candida в копрограмме (совокупное исследования и описание физического, химического и микроскопического состояния кала) и в результатах обследования кала на дисбактериоз. О поражении влагалища у детей судят по наличию проявлений на наружных половых органах (наличие гиперемии — покраснения, отечности и сухости слизистой оболочки малых половых губ, клитора, девственной плевы, наслоение сухих творожистых пленок, точечные и более обширные эрозии — поверхностные дефекты кожи или слизистой оболочки) и по положительным результатам микроскопического и бактериологического исследования на дрожжеподобные грибы Candida. Для высокой эффективности лечения необходим прием системных препаратов, дозу и срок приема которых может определить только специалист.
Обязательно нужно обследовать маму на наличие кандидоза. Если молочница есть у матери, значит, она может появиться и у малыша.
Диагностика
Оральный кандидоз диагностируется на основании клинических данных, и дополнительного микологического исследования обычно можно не проводить. Положительный эффект местной специфической терапии подтверждает правильность диагноза.
Полная диагностика кандидозных поражений основывается на данных клинической картины, микроскопических и культуральных исследований, серологических реакций.
При микроскопическом исследовании делают соскобы со слизистых оболочек и материал рассматривают под микроскопом. Этот метод позволяет выявить дрожжеподобные клетки и нити мицелия грибов Candida.
При бактериологическом исследовании делают посев, определяется численность колоний грибов Candida, вид гриба Candida и его восприимчивость к противогрибковым препаратам. Для этого на выросшие на питательной среде колонии гриба воздействуют различными противогрибковыми препаратами и смотрят, какой препарат эффективнее.
Иногда причиной неэффективного лечения кандидоза может быть нечувствительность вида гриба к лечению определенными препаратами. В этом случае обязательно проводят подобное исследование.
При серологическом исследовании (исследование, при котором в сыворотке крови человека исследуются антитела) наиболее достоверной является реакция связывания комплемента (РСК) с дрожжевыми антигенами. Исследование выявляет антитела к грибам Candida. У большинства больных РСК бывает положительной даже с небольшим количеством антител.
Лечение
В лечении первостепенным является выявление и устранение всех факторов, приведших к развитию заболевания. При начальных, поверхностных, локальных формах молочницы следует проводить только местную, наружную терапию путем орошения очагов свежеприготовленными противокандидозными, дезинфицирующими, ощелачивающими препаратами.
Пораженные участки очищаются стерильным ватным шариком, смоченным в водном растворе марганцово-кислого калия (бледно-розовый раствор), 0,25%-ным водным раствором буры, 2%-ным водным раствором соды (на 1 стакан кипяченой воды комнатной температуры — 1 чайная ложка питьевой соды), 1-2%-ным водным раствором танина, 0,25-1 %-ным раствором перекиси водорода. После каждой такой обработки ротовой полости следует смазать пораженные участки (но не более 5 дней подряд) 1-2%-ным водным раствором анилиновых красителей: генцианвиолета, метиленового синего; 0,25%-ным раствором азотно-кислого серебра; йодинолом, разведенным кипяченой водой 1:2, раствором люголя разведенным кипяченой водой 1:3. Повторять эту процедуру необходимо через каждые 2-3 часа.
Можно обрабатывать слизистую полости рта водной суспензией нистатина или леворина, их можно приготовить самостоятельно: растолочь таблетку и смешать с водой. леворин готовят из расчета 100 тыс. ед на 5 мл кипяченой или дистиллированной воды. Суспензия нистатина из расчета 250 тыс. ед на 5 мл кипяченой или дистиллированной воды, чередуется с 5%-ным раствором гидрокарбоната натрия. Обработку проводят каждые 6 часов.
Суспензией 2,5%-го пимафуцина для местного применения слизистая оболочка обрабатывается 4-6 раз в день в зависимости от обширности поражения. Также используется 1%-ный раствор клотри-мазола (канестен, кандид) для наружного применения 2-3 раза в сутки.
Все манипуляции у детей любого возраста должны производиться нежно и мягко, без нажима. Необходимо следить, чтобы ребенок не смог вдохнуть или проглотить вату. Не нужно приступать к обработке сразу после кормления, чтобы не спровоцировать рвоту.
Если мама кормит ребенка грудью, то в период лечения желательно после каждого кормления обмывать грудь водой, затем обрабатывать соски 2%-ным содовым раствором (на 1 стакан кипяченой воды комнатной температуры 1 чайная ложка питьевой соды) или настоем из трав (эвкалипт, календула, дуб, ромашка). Перед кормлением следует также помыть и обработать соски содовым раствором. В период молочницы необходимо кипятить любой предмет, который может оказаться во рту у вашего ребенка.
Лечение проводится до полного клинического выздоровления, но не менее 14 дней, так как исчезновение симптомов не гарантирует ликвидацию возбудителя. О необходимости продления срока лечения решение принимает лечащий врач.
Но на современном этапе считается наиболее эффективным и удобным методом лечения любой формы кандидоза у детей любого возраста применяемый внутрь (через рот) флуконазол (дифлюкан, дифлазон и т.п.) 6 мг/кг однократно и далее по 3 мг/кг 1 раз в сутки. Для этого можно воспользоваться порошком для инъекций. Порошок можно смешивать с небольшим количеством молока или кипяченой воды. Лучше давать лекарство с чайной ложки, одновременно смазывая пораженные участки слизистой оболочки полости рта. При применении флуконазола сроки лечения сокращаются до 3-5 дней.
При тяжелой форме кандидоза, отсутствии эффективности от проводимой терапии необходимо лечение в условиях стационара, с возможным внутривенным введением антимикотических препаратов.
Возможные отклонения
Все инфекционные заболевания у детей склонны к быстрой распространенности на другие органы и системы. У девочек, даже в грудничковом возрасте, может развиться кандидозное поражение влагалища. Опасен вульвовагинит тем, что у девочек, у которых в этом возрасте крайне нежная слизистая, может быть сращение влагалища или половых губ. Решить эту проблему можно только хирургическим путем. Именно поэтому мама регулярно должна проверять состояние половых органов ребенка: нет ли покраснений, выделений. Кроме того, на фоне молочницы очень часто могут развиваться другие, куда более серьезные и опасные состояния — генерализация процесса и развитие сепсиса (инфекционное заболевание, вызванное распространением бактериальной или грибковой флоры из очага инфекции в кровь, лимфатические пути, а из них — во все ткани и органы). Поэтому необходим серьезный подход к профилактике, раннему выявлению, эффективности и своевременности лечения молочницы. Процесс может осложниться присоединением бактериальной инфекции, распространением на органы ЖКТ.
При недостаточном лечении оральный кандидоз может принимать хроническое рецидивирующее течение. Ребенок может начать отказываться от приема пищи, нарушается сон, малыш становится раздражительным. Происходят изменения защитной функции организма ребенка, развиваются аллергические реакции, формируется предрасположенность к развитию различных заболеваний, например бронхиальной астмы.
Профилактика
Необходим тщательный уход за кожей и слизистыми оболочками, особенно во время и после перенесения общих заболеваний, детских инфекций. Большое значение имеет обоснованное применение антибактериальных препаратов, своевременное лечение сопутствующих заболеваний. Важна также адекватная и своевременная терапия кандидоза у матерей в период беременности и родов.
Для профилактики кандидоза новорожденных выделена группа повышенного риска, которая подлежит обязательному обследованию:
- дети, рожденные от матерей, страдающих кандидозом и имеющих очаги хронической инфекции, с отягощенным акушерско-гинекологическим анамнезом (наличие у женщины гинекологических заболеваний, например воспалительных, осложненные роды и т. п.);
- недоношенные и физиологически незрелые новорожденные, рожденные с различными уродствами и пороками развития;
- новорожденные, страдающие синдромом дыхательных расстройств, энцефалопатиями, перенесшие родовые травмы центральной нервной системы.
Эти дети подлежат микроскопическому и бактериологическому обследованию в первые 7 дней жизни, при подтверждении кандидоза им назначается противогрибковая терапия. Выбор препаратов зависит от тяжести течения кандидоза у матери и результатов обследования ребенка. Также необходимо следить за появлением грибов в копрограмме или проводить исследование кала на дисбактериоз.
Для профилактики развития кандидоинфекции у детей, получающих антибактериальные препараты, назначают флуконазол из расчета 3-5 мг на 1 кг массы тела, 1 раз в сутки. Суточная доза зависит от степени риска, лечение проводят на протяжении основной терапии.
Читайте также:


