Как определить степень плоскостопия по снимку рентгена
Рентгенологическая экспертиза плоскостопия
Плоскостопие (pes planus) - деформация стопы, характеризующаяся стойким уменьшением высоты ее сводов вплоть до их полного исчезновения. Это самый распространенный вид деформации стопы, который сопровождается также деформацией голеностопных и коленных суставов и искривлением пальцев. Юноши, страдающие плоскостопием, становятся объектом экспертизы на предмет годности их к службе в армии.
Определение степени продольного плоскостопия
Продольное плоскостопие - плоскостопие, при котором уменьшена высота продольного свода стопы.
В продольном своде различают наружный и внутренний отдел. Наружный отдел свода образован пяточной, кубовидной, 4 и 5 плюсневыми костями; он прилегает непосредственно к плоскости опоры. Внутренний отдел свода образуют таранная, ладьевидная, клиновидные, 1 и 2 плюсневые кости.
Методика рентгенологического исследования. Производят рентгенограммы обеих стоп в боковой проекции с нагрузкой. Пациент исследуемой стопой стоит на деревянной подставке, вторую ногу отводит назад, опираясь на стул. (Чтобы увеличить степень плоскостопия и попытаться "откосить" от армии, можно взять в руки какие-либо тяжести, например, ведра с водой ;-)). Кассета размером 18 х 24 см устанавливается вертикально, длинным ребром вдоль внутреннего края стопы. Центральный луч направлен горизонтально через проекцию ладьевидно-клиновидного сустава (схема N1).
Рентгеноморфометрия и рентгеносемиотика. См. схему N2.
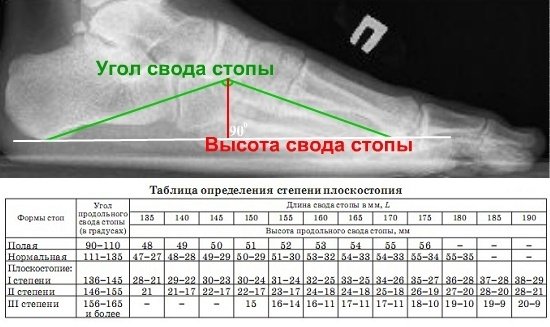
На рентгенограмме стопы в боковой проекции проводят три линии:
1-я линия - горизонтальная, касательная к подошвенной поверхности пяточного бугра и головке 1-ой плюсневой кости;
2-я линия проводится от точки касания 1-ой линии с пяточным бугром к нижней точке ладьевидно-клиновидного сочленения;
3-я линия проводится от точки касания 1-ой линии с головкой 1 плюсневой кости к нижней точке ладьевидно-клиновидного сочленения.
В продольном своде стопы различают угол и высоту.
Угол продольного свода стопы образован 2-ой и 3-ей линиями, которые пересекаются в нижней точке ладьевидно-клиновидного сочленения.
Высота продольного свода стопы - это длина перпендикуляра, опущенного из нижней точки ладьевидно-клиновидного сочленения (точки пересечения 2-ой и 3-ей линий) на 1-ю (горизонтальную) линию.
В норме угол продольного свода стопы равен 125 - 130°, высота свода >35 мм.
Различают 3 степени продольного плоскостопия.
1 степень - угол свода равен 131 - 140°, высота свода 35 - 25 мм, деформации костей стопы нет.
2 степень - угол свода равен 141 - 155°, высота свода 24 - 17 мм, могут быть признаки деформирующего артроза таранно-ладьевидного сустава.
3 степень - угол свода равен >155°, высота Рентгенодиагностика поперечного плоскостопия
Поперечное плоскостопие - плоскостопие, при котором уменьшена высота поперечного свода стопы.
Поперечный свод образуют головки плюсневых костей, располагающиеся по дуге, образованной выпуклостью к тылу таким образом, что головки 1 и 5 прилежат к плоскости опоры, а 2, 3, 4 находятся над ней. Центр поперечного свода совпадает с головкой 3 плюсневой кости, наиболее удаленной от плоскости опоры.
При развитии поперечного плоскостопия 1-ая плюсневая кость отклоняется кнутри, 2-ая, а затем и другие плюсневые кости перемещаются в подошвенном направлении. 1-ый, а затем и другие межкостные промежутки расширяются, 1-ый палец отклоняется кнаружи (hallux valgus).
В стадии компенсации нагрузка падает как на 1-ю, так и на 2-ю плюсневую кость, которая компенсаторно утолщается.
В стадии субкомпенсации основная нагрузка падает на 2-ю и 3-ю плюсневые кости, которые гипертрофируются, а кортикальный слой их диафизов утолщается.
В стадии декомпенсации головки всех плюсневых костей располагаются в одной горизонтальной плоскости, нагрузка на них падает равномерно, исчезает рабочая гипертрофия 2-ой и 3-ей плюсневых костей.
Методика рентгенологического исследования. Производят рентгенограммы обеих стоп в прямой проекции с нагрузкой. Пациент исследуемой стопой стоит на кассете размером 18 х 24 см, опираясь рукой на стул. Центральный луч направлен в центр кассеты. См. схему N3.
Рентгеноморфометрия
На рентгенограмме стопы в прямой проекции (схема N4); определяют угол отклонения 1-ой плюсневой кости, угол отклонения 1-го пальца и угол расхождения плюсневых костей.
Угол отклонения 1-ой плюсневой кости образован осевыми линиями диафизов 1-ой и 2-ой плюсневых костей; он открыт кпереди и в норме не превышает 11°.
Угол отклонения 1-го пальца образован осевыми линиями диафизов 1-ой плюсневой кости и проксимальной фаланги 1-го пальца; в норме не превышает 18°.
Угол расхождения плюсневых костей образован линиями диафизов 1-ой и 5-ой плюсневых костей; в норме не превышает 18°.
ЛИТЕРАТУРА
1. Лагунова И.Г. Рентгеноанатомия скелета. - М.: Медицина, 1981.
2. Рентгенологическая диагностика плоскостопия и косолапости: Методические рекомендации для врачей-курсантов рентгенологов /Новокузнецкий государственный институт усовершенствования врачей. - Новокузнецк, 1987.
3. Садофьева В.И. Рентгено-функциональная диагностика заболеваний опорно-двигательного аппарата у детей. - Л.: Медицина, 1986.
Плоскостопие – наиболее распространённое заболевание опорно-двигательного аппарата. Оно встречается как в детском, так и во взрослом возрасте. Точная диагностика основывается на изучении фото, полученных при использовании лучевой трубки. Ортопед без затруднений определяет степени плоскостопия на снимке рентгена. Рентгенологическое исследование позволяет назначить адекватное лечение и предотвратить деформационные процессы.
Необходимость рентгенографии при деформации стопы
Плоскостопие – заболевание, при котором нарушается биомеханика стопы в связи с потерей амортизационной способности. Когда человек стоит или идёт, половина нагрузки приходится на пятку. Если же имеют место перегрузки (например, у спортсменов, занимающихся бегом, или лиц, профессиональная деятельность которых предполагает длительное стояние), связки ослабевают, свод уплощается, а вес тела частично переносится с пятки на середину стопы.
В связи с нарушением биомеханики включается механизм компенсирования усилия. Это происходит за счёт позвоночника, тазобедренного и голеностопного суставов. Из-за повышенной нагрузки поверхности хрящей в суставах и межпозвонковые диски постепенно стираются. В итоге суставы деформируются, что выражается в болевом синдроме, возникающем при ходьбе в стопах, икрах, пояснице, спине.
Со временем у пациента развиваются:
- артроз;
- варикозная болезнь, вызванная ослаблением насосной функции икроножных мышц из-за нарушения биомеханики стопы;
- плантарный фасциит;
- искривление позвоночника сколиозного типа.
Развившиеся вторичные заболевания проявляются специфической симптоматикой. Так, артрозы коленного и тазобедренного суставов со временем делают невозможным самостоятельное передвижение, приводят к инвалидизации пациента. При пяточной шпоре человек страдает от интенсивных болей в пятке по утрам, особенно выраженных, когда он пытается наступить на неё. Варикоз сопровождается отёками и ощущением тяжести в икрах.

В большинстве случаев деформация ступней является врождённой патологией. Приобретённая форма заболевания встречается реже у людей, чья деятельность связана с регулярными тяжёлыми нагрузками на нижние конечности.
Плоскостопие занимает первое место среди врождённых аномалий. Своевременное выявление болезни в 45 % случаев затрудняется из-за физиологических и анатомических особенностей детского организма (до 3 лет). Физиологическое плоскостопие у ребёнка является нормой, это этап формирования и развития стопы. Поэтому его часто путают с реальной патологией.
Многие врачи высказывают мнение, что диагностика затруднена из-за наличия у детей жировой подушки на стопе. Подсводное пространство заполнено подкожно-жировым слоем – буфером, снимающим нагрузку с несформировавшегося опорно-двигательного аппарата.
Рентген решил вопрос диагностики плоскостопия в любом возрасте. Своевременное выявление болезни и назначение адекватного лечения выросли с 35 до 68 %. У взрослых, плоскостопие которых связано с неправильным распределением нагрузки на суставные поверхности, после правильной диагностики и терапии резко снизились вторичные изменения (воспалительные, деструктивные процессы в тканях суставов стоп).
Лучевая нагрузка при исследовании стоп пациентов минимальна.
Рентгенография стоп противопоказана детям в первые 8-12 месяцев жизни, беременным женщинам. О целесообразности проведения диагностики у пациентов с тяжёлыми хроническими заболеваниями внутренних органов принимает решение лечащий врач. При этом учитывают все возможные риски.
Как правильно делать снимок на плоскостопие
Рентген проводится в трёх проекциях:
- профильной − в положении стоя с целью создания нагрузки на стопу;
- дорсно-плантарной – производится в положении сидя с нагрузкой на стопу (при отсутствии нагрузки возможны погрешности в диагностике – до 20 %), визуализирует фаланги пальцев, передний отдел стопы;
- задней осевой фасной – оценка голеностопного сустава и заднего отдела стоп.

Подготовка к исследованию и сама процедура не занимают много времени. Пациент находится в положении лёжа, сидя или стоя, в зависимости от того, какой снимок стопы назначен при плоскостопии. Перед входом в рентгенологический кабинет нужно снять металлические украшения. Стопа должна располагаться горизонтально, полностью прижавшись к ПЗС-матрице.
Последовательность процедуры такова.
- Пациент ложится на кушетку, сгибает ногу в колене так, чтобы стопа стала на поверхность (угол в голеностопном суставе − 90°), или садится на стул и ставит ногу на специальную платформу.
- Бёдра и паховую область закрывают специальным защитным фартуком или юбкой.
- Рентгенолог делает несколько снимков в заданной проекции.
- После проявления фото врач выдаёт описание на специальном бланке с заключением.
- Окончательный диагноз ставит лечащий ортопед (травматолог).
Для более детальной визуализации при тяжёлых формах плоскостопия проводят рентген с дополнительной нагрузкой. Во время исследования человек полностью стоит на стопах, перенося на них всю физиологическую нагрузку своего тела.
Прямая рентгенография – пациент находится в строго вертикальном положении, матрица располагается горизонтально под стопами. Лучевая трубка устанавливается под углом 30° относительно вертикальной оси.
Боковая рентгенография – пациент стоит вертикально, матрицу устанавливают также вертикально (параллельно боковой поверхности стопы, не касаясь её). Лучевую трубку направляют параллельно горизонтальной плоскости.
Расшифровка полученных результатов
Оценка степени плоскостопия по снимку рентгена основывается на характеристике углов, образованных разными костями.
- Угол между пяточной и большеберцовой костями. При физиологической норме в боковой проекции он составляет 70°. При плоскостопии эта цифра увеличивается.
- Угол между таранной и большеберцовой костями. Норма – 80-100°, угол открыт кпереди. При патологии показатели увеличиваются.
- Угол между пяточной и таранной костью составляет 20-25°, открыт кзади. При плоскостопии данные увеличиваются.
- Угол наклона пяточной кости в норме – 20°, при патологии увеличивается, может обнаруживаться подвывих в таранно-ладьевидном суставе.
Продольное плоскостопие развивается преимущественно у женщин с лишним весом и людей, вынужденных долгое время проводить стоя, – парикмахеров, продавцов.
При продольном плоскостопии свод плотный, ступня при ходьбе почти полностью, всей подошвой соприкасается с полом. Длина стопы увеличивается.
Основной признак продольного плоскостопия на рентгене – увеличение угла и высоты продольного свода. В зависимости от тяжести заболевания различают такие степени продольного плоскостопия:
- 1-я – угол − 130-140°, высота – 35-25 мм;
- 2-я – угол −140-155°, высота – 24-16 мм;
- 3-я – угол – более 155°, высота – менее 16 мм.
Поперечный свод ступни уплощается. Нагрузка при ходьбе перемещается на передний отдел (головки всех плюсневых костей). Стопа уменьшается в размере в результате веерного раздвижения плюсневых костей. Большой палец отклонен наружу. Средний палец деформируется, приобретая молоткообразную форму.

Достоверность определения степени плоскостопия по снимку
Рентгеновские снимки при плоскостопии дают чёткую клиническую картину. Фото служит важным аргументом при постановке диагноза. При визуализации открывается возможность оценить все детали патологического процесса.
Рентген подтверждает или опровергает результаты плантографии (отпечаток стопы, окрашенной краской) и контурографии (очерчивание стопы карандашом в положении стоя).
Результативность рентгенологического исследования при плоскостопии составляет 78-96 %.
Методы лечения искривления стопы
После оценки степени плоскостопия на снимке рентгена врач подбирает для пациента наиболее эффективный метод лечения и исправления искривлений.
Тактика заключается в ношении пациентом специальных ортопедических приспособлений, обуви. Главная задача – правильное распределение нагрузки на стопу, снятие перенапряжения с суставов, связочного аппарата.
При запущенных процессах, когда у человека явные деструктивные и воспалительные симптомы, назначают медикаментозное лечение. Для снятия болей и воспаления прописывают нестероидные противовоспалительные средства. С целью восстановления хрящевой ткани назначают хондропротекторы, витаминные комплексы.
При крайне тяжёлой степени плоскостопия показано хирургическое лечение. Прибегают к малоинвазивным методикам коррекции деформации стопы (внесуставной подтаранный артроэрез).
Основные направления в профилактике плоскостопия:
- выбор правильной обуви детям;
- исключение тяжёлых, длительных физических нагрузок на ноги;
- своевременное лечение ожирения уже на начальных стадиях;
- занятия активными видами спорта, правильно развивающими стопу и всю опорно-двигательную систему – велосипед, коньки, лыжи, плавание;
- регулярный профессиональный массаж стоп для людей, входящих в группу риска.

Для правильного формирования стоп у ребёнка необходимы полноценное сбалансированное питание, обогащенное кальцием, в зимнее время – получение витамина D.
Где проходят рентгеновское обследование, какова его цена
Сделать рентгенологический снимок при плоскостопии можно как в государственной поликлинике, так и в частных диагностических центрах. При направлении лечащего врача в государственное лечебное учреждение пациент платит только за плёнку для снимка. Возможно бесплатное обследование для льготников, а также всех групп населения при поддержке и финансировании местных органов управления.
Стоимость обследования в частных клиниках зависит от метода диагностики, вида диагностического оборудования, количества проекций. Если используется цифровой рентген-аппарат с минимальной лучевой нагрузкой, цена исследования будет выше.
Альтернативные методы диагностики
Если невозможно провести рентген, или обследование с применением облучения противопоказано, пациенту назначают альтернативные методики:
- ультразвуковое исследование связок, сухожилий, суставного аппарата;
- компьютерную томографию (КТ);
- магнитно-резонансную томографию (МРТ).
Наиболее информативным методом является КТ. Костная ткань из-за высокой плотности чётко просматривается при 3D-визуализации. На компьютерном мониторе видны все деструктивные изменения. Наименее информативный метод – УЗИ, так как ультразвук не проходит через плотные структуры.
Плоскостопие является распространенным заболеванием, от которого страдает примерно 40-60% населения, независимо от возраста и пола. Врожденная или приобретенная деформация стоп причиняет значительный дискомфорт и приводит к развитию тяжелых нарушений опорно-двигательной системы, воспалению суставов, варикозному расширению вен. Эффективное лечение патологии консервативным путем возможно только на начальной стадии, поэтому особое внимание должно уделяться своевременной диагностике, наиболее точным методом которой является рентгенография. Рассмотрим, как проводится рентген стоп при плоскостопии, и какие показатели свидетельствуют о наличии нарушения.

Суть метода
Диагностическая рентгенография позволяет анализировать структуру, положение и особенности строения внутренних органов посредством прохождения через них направленных рентгеновских лучей. За счет разной плотности исследуемых тканей поток электромагнитных волн неравномерно ослабляется и рассеивается, что позволяет получить на выходе теневое изображение объекта. Прошедшее через биологическую среду излучение регистрируется на специальном фотоприемнике: кассете, электронной матрице. Проекция изучаемого органа или его участка формируется на рентгеночувствительной пленке или экране монитора. Объектом изучения является полученный снимок или цифровое изображение. Рентгеноморфометрией или расшифровкой результатов экспертизы занимается врач-ортопед.
Надежность метода напрямую связана с точностью полученной проекции исследуемой части тела, которая зависит от качества оборудования, пленки и реактивов, а также условий диагностики. Снижать четкость изображения могут и случайные движения пациента во время проведения исследования.

Показания и противопоказания рентгенографии
Основным показанием к проведению рентгена стоп является подозрение на плоскостопие или другие аномалии строения костей и суставов нижних конечностей при наличии следующих симптомов:
- Дискомфорт, болевые ощущения и быстрая усталость при ходьбе и длительном стоянии;
- Появление тяжести и отеков ног, ночные судороги;
- Видимое или ощутимое физически опущение сводов стопы;
- Деформация пальцев, нередко сопровождающаяся формированием мозолей, с трудом поддающихся лечению;
- Выпирание костей или суставов;
- Расширение или увеличение длины стопы.
Также рентген необходим для установления формы и особенностей протекания уже диагностированных заболеваний.
Противопоказаниями к проведению исследования является беременность (все триместры) и младенческий возраст. Детям старше 2-3 лет рентген делают только в экстренных или тяжелых случаях с согласия родителей.
Исследование не проводится, если пациент не может самостоятельно стоять. Основные ограничения рентгенографии связаны с дополнительным воздействием радиации на организм, которая в зависимости от типа оборудования составляет 0,1-0,6 мЗв. Суммарная лучевая нагрузка должна составлять не более 1,4 мЗв в год, поэтому количество проводимых исследований ограничено даже при отсутствии противопоказаний.

Алгоритм проведения исследования
Рентгенография стоп не требует особой подготовки. Перед процедурой необходимо снять металлические предметы, украшения, убрать телефон и другие электронные приборы, а также предупредить рентгенолога о наличии всех имплантов, протезов и т.д. Нижние конечности следует оголить ниже колена. Тело пациента за исключением ног защищают специальным свинцовым фартуком, предотвращающим воздействие излучения.
В большинстве случаев при подозрении на плоскостопие проводится рентген с нагрузкой, позволяющий определить деформацию костей и суставов в состоянии максимального статического воздействия на стопу. Процедура проводится стоя, положение тела может меняться в зависимости от требуемой проекции. Пациент ставит исследуемую стопу на специальную подставку прибора – кассету с фоточувствительной пленкой, поджимая другую конечность в колене. При рентгене плоскостопия в прямой проекции центральный луч направляется строго в середину кассеты, в боковой проекции снимок осуществляется сбоку, захватывая голеностопный сустав. Исследование проводится поочередно для каждой ноги в обеих проекциях.
Для получения достоверного результата при необходимости повторного исследования после лечения пациенту необходимо занять то же положение, что и в первый раз.
Расшифровка результатов
В норме конечность здорового человека имеет два свода: продольный, расположенный вдоль медиального края ступни, и поперечный, находящийся в основании пальцев. При уплощении соответствующих участков формируется продольное и поперечное плоскостопие. Рентгенографическая диагностика включает в себя измерение высоты и углов свода стопы по рентгеновскому снимку в разных проекциях, контроль состояния суставов и костной ткани. Исследование позволяет не только установить факт наличия заболевания, но и определить его стадию. Кроме плоскостопия, на рентгене можно увидеть проявления других патологий и травм.
Снимок в боковой проекции предназначен для рентгенодиагностики продольного плоскостопия. На изображении определяют треугольник, вершиной которого является ладьевидно-клиновидное сочленение, а основанием – расстояние от края первой плюсневой кости до пяточного бугра. Ключевыми показателями являются:
- Величина продольного угла, составляющая в норме 125°-130°;
- Высота свода стопы, которая должна быть не меньше 35 мм.
О наличии патологии можно говорить при увеличении продольного угла и уплощении свода. Чтобы определить степень плоскостопия по рентгенограмме, врач осуществляет точное измерение этих показателей и оценивает общее состояние костей и суставов:
- I степень – признаки деформации конечности отсутствуют. Величина рентгенографически измеренного угла составляет 131°-140°, высота свода не менее 25 мм;
- II степень плоскостопия на рентгене чаще всего можно заметить признаки артроза и деформации суставов. Угол составляет 141°-155°, высота свода – от 17 до 24 мм;
- III степень – присутствуют выраженные признаки деформации, величина угла больше 155°, высота свода меньше 16 мм.

Патологическое изменение поперечного свода стопы определяется по снимку в прямой проекции. Ключевым параметром при рентгене поперечного плоскостопия является угол отклонения между первой и второй плюсневыми костями, который у здорового человека не превышает 11°. В зависимости от степени нарушения его величина составляет:
- I степень – 11-12°;
- II степень – 13-15°;
- III степень – 16-20°.
По мере развития патологии нагрузка при ходьбе и стоянии начинает распределяться не только между 1и 2 плюсневыми костями, но и между 3 и 4, остальная часть компенсаторно утолщается. В стадии декомпенсации все кости располагаются в одной плоскости, амортизирующие свойства поперечного свода стопы полностью утрачиваются.
Методы рентгенологии широко используются в диагностике многих заболеваний, в том числе плоскостопия. Исследование можно провести в любой частной или государственной клинике на платной или бесплатной основе. Ориентировочная стоимость процедуры составляет 1300-2000 руб. в зависимости от условий проведения и типа оборудования.
Плоскостопие — искривление, изменение стопы, характеризующееся стойким уменьшением высоты свода дистального отдела, до самого её исчезновения.
Такой вид деформации наиболее распространённый и может сопровождаться патологическим изменением коленных и голеностопных суставных соединений. Патологию выявляют при очном осмотре, а степени плоскостопия определяют на рентгене.
- Последовательность проведения рентгенографии стопы
- Расшифровка полученных результатов
- Рентгенодиагностика с дополнительной нагрузкой
- Клиническая картина продольного плоскостопия
- Симптомы поперечного плоскостопия
- Методы лечения искривления стопы
- Видео
Последовательность проведения рентгенографии стопы
Рентген стопы для определения тяжести деформации и степени плоскостопия не занимает много времени. Пациент снимает обувь, все украшения, ногу ставит на специальную ПЗС-матрицу. Непосредственно перед сканированием рентгенолог на область паха больного помещают свинцовую защиту, которая закрывает половые органы от облучения.
Схема проведения сканирования следующая:
- Пациента лёжа на кушетке, поджимает ногу в колене, перенеся вес тела на больную конечность.
- Изображения делают в нескольких проекциях, для подробной визуализации проблемы: боковая, тыльно-подошвенная, передне-задняя.
- После диагностики и перенесения изображения на снимок, врач-рентгенолог выдаёт заключение. Окончательный диагноз ставит лечащий врач (ортопед, травматолог).
Рентгенологическая диагностика помогает определить степень плоскостопия, её искривление и длину.
Расшифровка полученных результатов

При отсутствии деформирующего процесса (плоскостопия), конечность человека имеет два свода — продольный (располагается вдоль внутреннего края стопы) и поперечный (месторасположение — основание пальцев). В ходе развития уплощения вышеописанных участков дистального отдела и формируется нарушение в виде плоскостопия.
При помощи рентгена возможно визуализировать высоту и углы свода стоп, выявить патологические нарушения костной ткани и суставных сочленений. Диагностика помогает определить наличие деформации и выявить степени её развития.
Благодаря исследованию можно обнаружить другие типы патологий и прибегнуть к своевременному лечению.
Рентгенодиагностика с дополнительной нагрузкой
Такой метод диагностического мероприятия используется в ортопедии, травматологии и хирургии для обнаружения ряда патологических изменений.
Рентген с дополнительной нагрузкой помогает информативно обнаружить не только травму, но и дать развёрнутую информацию относительно анатомических особенностей стопы.
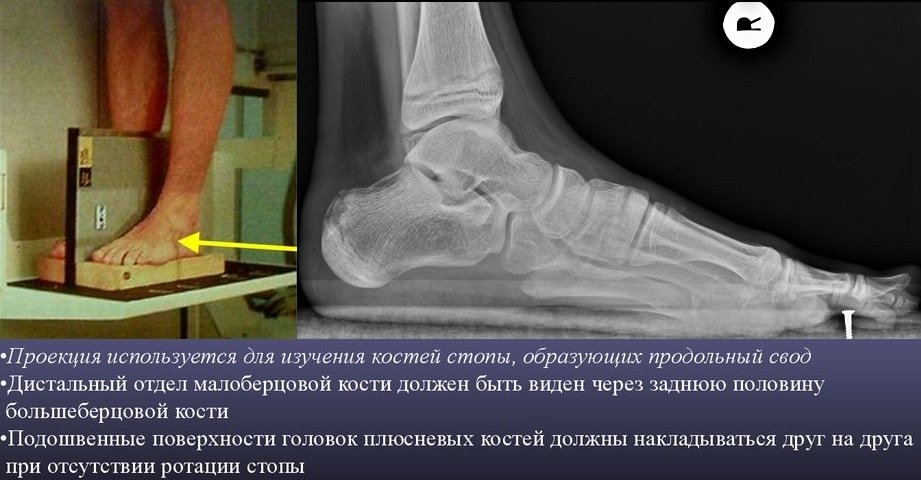
Рентген стопы с нагрузкой
Рентген — основной доступный метод диагностики плоскостопия, а также других патологий дистального отдела. Снимки выполняются в нескольких проекциях — прямой (нога пациента на весу) и боковой (с дополнительным сканированием голеностопного сустава). Процедура не обладает повышенным радиационным риском, доза облучения за сеанс от 0,05 до 0,1 мЗВ, что относительно немного.
Клиническая картина продольного плоскостопия
Существуют три типа продольного плоскостопия, которые различаются выраженностью признаков и изменениями: 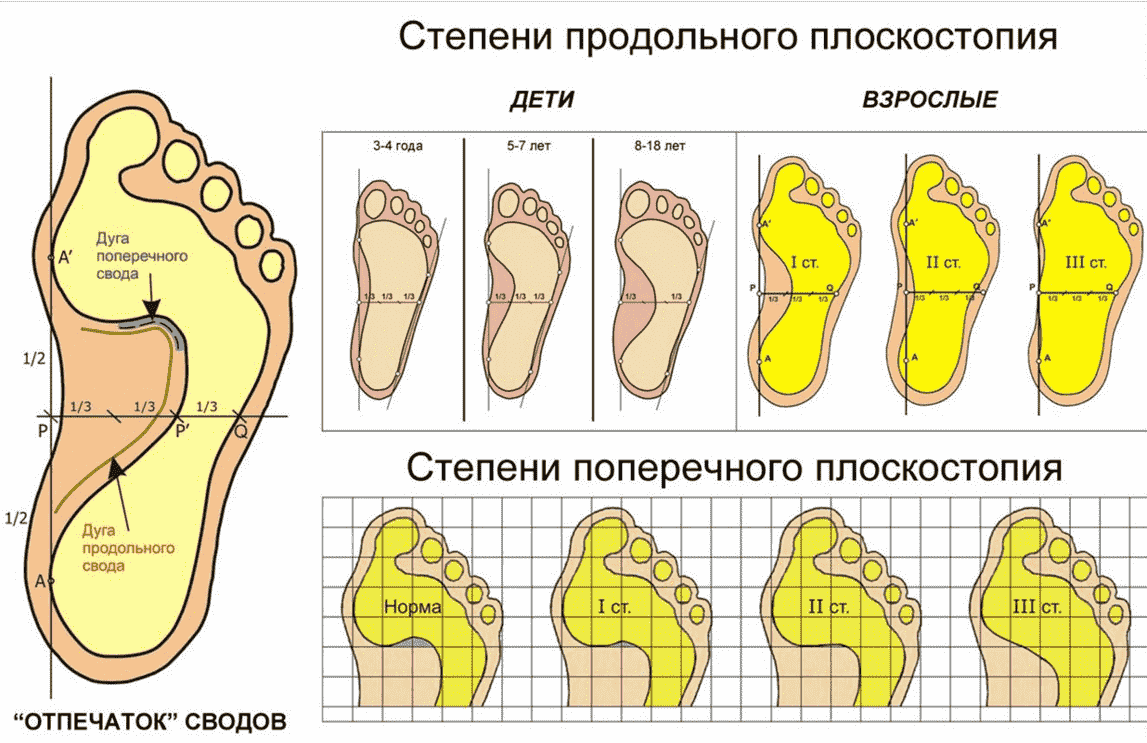
- Первый тип. Начальные стадии деформации, патология слабо выраженная, угол продольного свода стопы варьируется от 130 до 140˚. Зрительно определить деформацию невозможно. Пациенты жалуются на симптомы, связанные с чувством усталости после длительной ходьбы и периодическую отёчность в области стоп. Выраженный болевой синдром отсутствует, наблюдается появление лёгкой болезненности при надавливании на зону дистального отдела стопы.
- Второй тип. Деформация умеренно выраженная, при обследовании угол свода составляет от 141 до 156˚. Наблюдается видимое уплощение стоп, а при подробной диагностике — изменения артрозного характера плюсневых костей. Отмечается усиление болевого синдрома даже после незначительной физической активности. При этом болезненность распространяется по всей голени, вплоть до бедра.
- Третий тип. Характеризуется ярко выраженным плоскостопием, где угол свода составляет более 157˚. Клиническая картина: постоянный болевой синдром, отёчность в ногах, развитие артроза, трудности в передвижении. Пациент не может использовать обычную обувь, появляется острая необходимость ношения специальной, ортопедической. В запущенных случаях происходит деформация голеностопных суставов.
![]()
Требуется обратить внимание, что в норме, угол свода должен составлять 125-130˚, что говорит об отсутствии деформирующего процесса.
Симптомы поперечного плоскостопия
Клиническая картина деформации стопы поперечного типа не отличается от продольного. От больного поступают жалобы на боли в ногах ноющего характера, преимущественно с локализацией в стопах. Боли могут усиливаться после длительной ходьбы или физической нагрузки, ближе к вечеру отмечается отёчность. При наличии плоскостопия у женщин имеются трудности в выборе обуви, а при ходьбе на каблуках ощущается явное неудобство.
При очном осмотре выявляют деформацию большого пальца ноги (Халюс вальгус), в запущенных случаях искривление имеет молоткообразный вид и распространяется на 2-3 пальцы. В области большого пальца имеется покраснение кожного покрова, при пальпации — выраженная болезненность.
Методы лечения искривления стопы
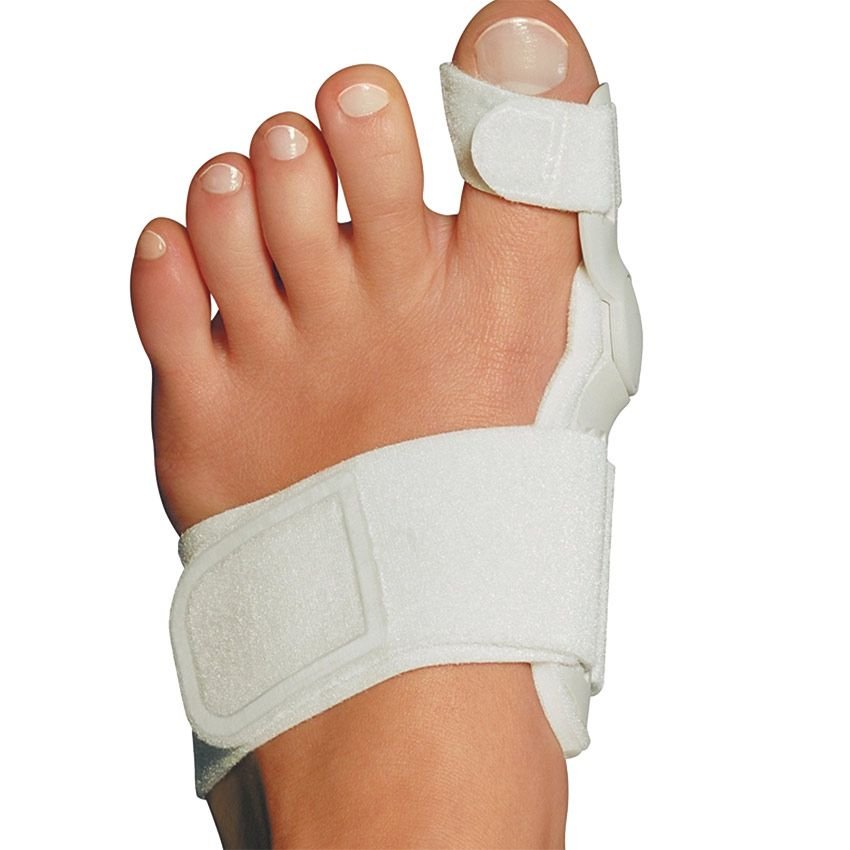
Если плоскостопие сопровождается выраженным болевым синдромом, могут назначаться обезболивающие препараты. Тактика лечения заключается в назначении ношения ортопедической обуви, стелек, физиотерапевтических процедур, лечебной гимнастики. При наличии деформации большого пальца 1-2 степени — вальгус, ортопед рекомендует использование специального бандажа, для устранения дефекта.
Рентгенография стопы — простой, доступный и информативный метод диагностики патологий дистального отдела, выявляет даже незначительные изменения и определяет эффективную тактику терапии.
Видео
Читайте также: