Узи признаки реканализации вен нижних конечностей


Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Острый венозный тромбоз - распространенное и опасное заболевание. Согласно статистическим данным, его частота в общей популяции составляет около 160 на 100 000 населения [1]. Тромбоз в системе нижней полой вены (НПВ) представляет собой наиболее частую и опасную разновидность этого патологического процесса и является основным источником эмболии легочных сосудов (84,5%). Система верхней полой вены дает 0,4-0,7% тромбоэмболий легочной артерии (ТЭЛА), правые отделы сердца - 10,4%. На долю тромбозов вен нижних конечностей приходится до 95% случаев всех тромбозов в системе НПВ. Диагноз острого венозного тромбоза прижизненно диагностируется у 19,2% больных [2]. В долгосрочной перспективе тромбоз глубоких вен (ТГВ) ведет к формированию посттромбофлебитической болезни, проявляющейся хронической венозной недостаточностью вплоть до развития трофических язв, что существенно снижает трудоспособность и качество жизни пациентов.
Основными механизмами внутрисосудистого образования тромбов, известными со времен R.Virchow, являются замедление тока крови (стаз), гиперкоагуляция, травма стенки сосуда (повреждение эндотелия). Острый венозный тромбоз достаточно часто развивается на фоне различных онкологических заболеваний (злокачественные опухоли желудочнокишечного тракта, женской половой сферы и др.) в силу того, что раковая интоксикация вызывает развитие гиперкоагуляционных изменений и угнетение фибринолиза, а также из-за механического сдавления вен опухолью и прорастания ее в сосудистую стенку. Предрасполагающими факторами ТГВ считаются также ожирение, беременность, прием оральных гормональных контрацептивов, наследственные тромбофилии (дефицит антитромбина III, протеина C и S, лейденовская мутация и др.), системные заболевания соединительной ткани, хронические гнойные инфекции, аллергические реакции [3, 4]. Наибольшему риску развития ТГВ подвержены больные пожилого и старческого возраста и лица, страдающие хронической венозной недостаточностью нижних конечностей, а также пациенты с инфарктом миокарда, декомпенсированной сердечной недостаточностью, инсультом, пролежнями, гангреной нижних конечностей. Особую тревогу вызывают травматологические больные, так как переломы бедренной кости в основном встречаются у лиц пожилого и старческого возраста, наиболее отягощенных соматическими заболеваниями [5]. Тромбозы у травматологических больных могут возникнуть при любой травме нижних конечностей, так как при этом имеют место все этиологические факторы тромбоза (повреждение сосуда, венозный застой и изменения свертывающих свойств крови) [6].
Надежная диагностика флеботромбоза является одной из актуальных клинических задач. Физикальные методы обследования позволяют поставить правильный диагноз лишь в типичных случаях заболевания, при этом частота диагностических ошибок достигает 50% [7]. Так, например, тромбоз вен икроножных мышц при сохраненной проходимости остальных вен нередко протекает бессимптомно. Из-за опасности пропустить острый ТГВ голеней клиницисты зачастую ставят этот диагноз в каждом случае появления болей в икроножных мышцах [8]. Особое внимание заслуживают "травматологические" больные, у которых наличие боли, отека и изменения окраски конечности могут быть следствием самой травмы, а не ТГВ. Иногда первым и единственным проявлением подобного тромбоза служит массивная ТЭЛА.
В задачи инструментального обследования входят не только подтверждение или опровержение наличия тромба, но также определение его протяженности и степени эмбологенности. Выделение эмболоопасных тромбов в отдельную группу и изучение их морфологической структуры имеют большое практическое значение, так как без этого невозможны разработка эффективной профилактики легочной эмболии и выбор оптимальной тактики лечения. Тромбоэмболические осложнения чаще наблюдаются при наличии флотирующего тромба с гетерогенной структурой, неровным гипо- или изоэхогенным контуром в отличие от тромбов, имеющих гиперэхогенный контур и гомогенную структуру. Важным критерием эмбологенности тромба является степень его подвижности в просвете сосуда. Эмболические осложнения чаще отмечаются при выраженной и умеренной подвижности тромбомасс [9, 10].
Венозный тромбоз - достаточно динамичный процесс. С течением времени процессы ретракции, гуморального и клеточного лизиса способствуют уменьшению размеров тромба. Одновременно с этим идут процессы его организации и реканализации. В большинстве случаев проходимость сосудов постепенно восстанавливается, клапанный аппарат вен разрушается, а остатки тромбов в виде пристеночных наложений деформируют сосудистую стенку. Затруднения в диагностике могут быть при возникновении повторного острого тромбоза на фоне частично реканализованных вен у больных с посттромбофлебитической болезнью. В этом случае достаточно надежным критерием является различие вен в диаметре: у пациентов с признаками реканализации тромбомасс происходит уменьшение вены в диаметре вследствие стихания острого процесса; при развитии ретромбоза вновь происходит достоверное увеличение диаметра вены с нечеткими ("размытыми") контурами стенок и окружающих тканей [9]. Этими же критериями пользуются при дифференциальной диагностике острого пристеночного тромбоза с посттромботическими изменениями вен.
Из всех неинвазивных методов, применяемых для диагностики тромбоза, в последнее время все чаще используется ультразвуковое сканирование венозной системы. Метод триплексного ангиосканирования, предложенный Barber в 1974 г., включает исследование сосудов в В-режиме, анализ допплеровского сдвига частот в виде классического спектрального анализа и цветового картирования потока (в скоростном и энергетическом режимах). Использование спектральной допплерографии позволило точно измерять кровоток внутри просвета вен. Применение метода цветового допплеровского картирования (ЦДК) обеспечило возможность быстро отличать окклюзирующий тромбоз от неокклюзирующего, выявлять начальные стадии реканализации тромбов, а также определять местоположение и размер венозных коллатералей. При исследованиях в динамике ультразвуковой метод позволяет обеспечить достаточно точный контроль за эффективностью тромболитической терапии. Кроме того, с помощью ультразвукового исследования можно установить причины появления клинической симптоматики, сходной с таковой при патологии вен, например выявить кисту Бейкера, межмышечную гематому или опухоль. Внедрение в практику ультразвуковых приборов экспертного класса с датчиками частотой от 2,5 до 14 МГц позволило достичь практически 99% точности диагностики.
Обследование включало осмотр пациентов с клиническими признаками венозного тромбоза и ТЭЛА. Больные предъявляли жалобы на отек и боль в нижней (верхней) конечности, боль в икроножной мышце (чаще распирающего характера), "тянущую" боль в подколенной области, боль и уплотнение по ходу подкожных вен. При осмотре выявлялись умеренный цианоз голени и стопы, плотный отек, болезненность при пальпации мышц голени, у большинства пациентов - положительные симптомы Хоманса и Мозеса.
Всем обследуемым проводилось триплексное сканирование венозной системы на современных ультразвуковых аппаратах линейным датчиком с частотой 7 МГц. При этом оценивалось состояние вен бедра, подколенной вены, вен голени, а также большой и малой подкожных вен. Для визуализации подвздошных вен и НПВ использовался конвексный датчик с частотой 3,5 МГц. При сканировании НПВ, подвздошных, большой подкожной вены, бедренных вен и вен голени в дистальном отделе нижних конечностей пациент находился в положении лежа на спине. Исследование подколенных вен, вен верхней трети голени и малой подкожной вены проводилось в положении пациента лежа на животе с валиком, подложенным под область голеностопных суставов. Затруднения в диагностике возникали при визуализации дистального отдела поверхностной бедренной вены у тучных пациентов, визуализации вен голени при выраженных трофических и индуральных изменениях тканей. В этих случаях также использовался конвексный датчик. Глубину сканирования, усиление эхо-сигнала и другие параметры исследования подбирали индивидуально для каждого пациента и сохраняли неизменными во время всего обследования, включая наблюдения в динамике.
Сканирование начинали в поперечном сечении для исключения наличия флотирующей верхушки тромба, о чем свидетельствовало полное соприкосновение венозных стенок во время легкой компрессии датчиком. Убедившись в отсутствии свободно флотирующей верхушки тромба, компрессионную пробу датчиком проводили от сегмента к сегменту, от проксимальных отделов к дистальным. Предлагаемая методика является наиболее точной не только для выявления тромбоза, но и для определения его протяженности (исключая подвздошные вены и НПВ, где проходимость вен определялась в режиме ЦДК). Продольное сканирование вен подтверждало наличие и характеристики венозного тромбоза. Кроме того, продольное сечение использовалось для локации анатомического слияния вен. Во время обследования оценивались состояние стенок, просвет вен, локализация тромба, его протяженность, степень фиксации к сосудистой стенке.
Ультразвуковая характеристика венозных тромбов проводилась по отношению к просвету сосуда: они различались как пристеночные, окклюзирующие и флотирующие тромбы. Признаками пристеночного тромбоза считались визуализация тромба с наличием свободного кровотока в просвете вены, отсутствие полного спадения стенок при компрессии вены датчиком, наличие дефекта заполнения при ЦДК, наличие спонтанного кровотока при спектральной допплерографии (рис.1).
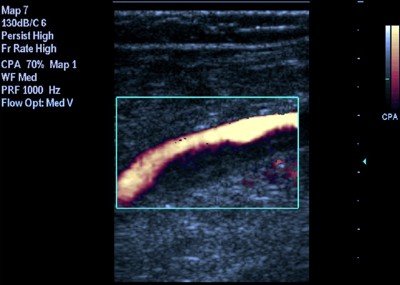
Рис. 1. Неокклюзирующий тромбоз подколенной вены. Продольное сканирование вены. Огибающий кровоток в режиме энергетического кодирования потока.
Ультразвуковыми критериями флотирующих тромбов считали: визуализацию тромба как эхогенной структуры, расположенной в просвете вены с наличием свободного пространства, колебательные движения верхушки тромба, отсутствие соприкосновения стенок вены при компрессии датчиком, наличие свободного пространства при выполнении дыхательных проб, огибающий тип кровотока при ЦДК, наличие спонтанного кровотока при спектральной допплерографии. При выявлении флотирующего тромба оценивалась степень его подвижности: выраженная - при наличии спонтанных движений тромба при спокойном дыхании и/или задержке дыхания; умеренная - при обнаружении колебательных движений тромба в ходе проведения функциональных проб (кашлевая проба); незначительная - при минимальной подвижности тромба в ответ на функциональные пробы.
С 2003 по 2006 г. были обследованы 236 пациентов в возрасте от 20 до 78 лет, из них 214 с клиникой острого тромбоза и 22 с клиникой ТЭЛА.
В первой группе в 82 (38,3%) случаях проходимость глубоких и поверхностных вен не была нарушена и клиническая симптоматика обусловлена иными причинами (табл. 1).
| Патология | Количество больных | |
|---|---|---|
| абс. | % | |
| Травма | 33 | 40,2 |
| Заболевания суставов | 18 | 22,0 |
| Лимфовенозная недостаточность | 12 | 14,6 |
| Киста Бейкера больших размеров | 6 | 7,3 |
| Лимфаденит | 5 | 6,1 |
| Внутримышечная гематома | 4 | 4,9 |
| Экстравазальная компрессия | 4 | 4,9 |
Диагноз тромбоза был подтвержден у 132 (61,7%) больных, при этом в большинстве случаев (94%) тромбоз выявлялся в системе НПВ. ТГВ был обнаружен в 47% случаев, поверхностных вен - в 39%, поражение как глубокой, так и поверхностной венозной системы наблюдалось в 14%, в том числе у 5 больных с вовлечением перфорантных вен.
Вероятные причины (факторы риска) развития венозного тромбоза представлены в табл. 2.
| Фактор риска | Количество больных | |
|---|---|---|
| абс. | % | |
| Травма (в том числе длительная гипсовая иммобилизация) | 41 | 31,0 |
| Варикозная болезнь | 26 | 19,7 |
| Злокачественные новообразования | 23 | 17,4 |
| Операции | 16 | 12,1 |
| Прием гормональных препаратов | 9 | 6,8 |
| Тромбофилии | 6 | 4,5 |
| Хроническая ишемия конечностей | 6 | 4,5 |
| Ятрогенные причины | 5 | 4,0 |
В наших наблюдениях наиболее часто выявлялись распространенная форма тромбоза, а также поражение вен на уровне подколенно-берцового и бедренно-подколенного сегментов (табл. 3).
| Локализация | Количество больных | |
|---|---|---|
| абс. | % | |
| Вены голени | 19 | 14,4 |
| Подколенная вена | 8 | 6,0 |
| Подколенно-берцовый сегмент | 34 | 25,8 |
| Бедренно-подколенный сегмент | 21 | 15,9 |
| Илеофеморальный сегмент | 5 | 3,8 |
| Бедренно-подколенно-берцовый сегмент | 38 | 38,8 |
| Подвздошно-бедренно-подколенно-берцовый сегмент | 7 | 5,3 |
Чаще (63%) имели место тромбозы, полностью окклюзирующие просвет сосуда, на втором месте по частоте (30,2%) были пристеночные тромбы. Флотирующие тромбы диагностированы в 6,8% случаев: у 1 пациента - в сафенофеморальном соустье при восходящем тромбозе ствола большой подкожной вены, у 1 - илеофеморальный тромбоз с флотирующей верхушкой в общей подвздошной вене, у 5 - в общей бедренной вене при тромбозе бедренно-подколенного сегмента и у 2 - в подколенной вене при ТГВ голени.
Протяженность нефиксированной (флотирующей) части тромба, по ультразвуковым данным, варьировала от 2 до 8 см. Чаще выявлялась умеренная подвижность тромботических масс (5 больных), в 3 случаях подвижность тромба была минимальной. У 1 пациента при спокойном дыхании визуализировались спонтанные движения тромба в просвете сосуда (высокая степень подвижности). В наших наблюдениях чаще выявлялись флотирующие тромбы с неоднородной эхоструктурой (7 человек), при этом в дистальном отделе преобладал гиперэхогенный компонент, а в области головки тромба - гипоэхогенный (рис. 2).
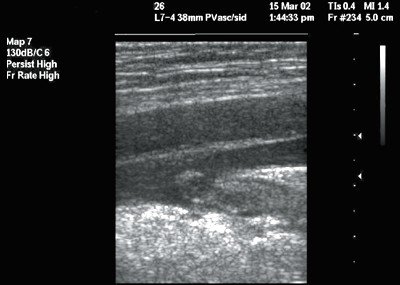
Рис. 2. Флотирующий тромб в общей бедренной вене. В-режим, продольное сканирование вены. Тромб гетероэхогенной структуры с четким гиперэхогенным контуром.
В первом случае зафиксирован изоэхогенный тромб с гиперэхогенным контуром (рис. 3), во втором - гомогенный "организованный" тромб с четким контуром (рис. 4).
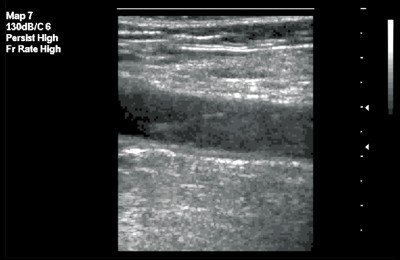
Рис. 3. Флотирующий тромб в поверхностной бедренной вене. В-режим, продольное сканирование вены. Тромб изоэхогенной структуры с гиперэхогенным контуром.
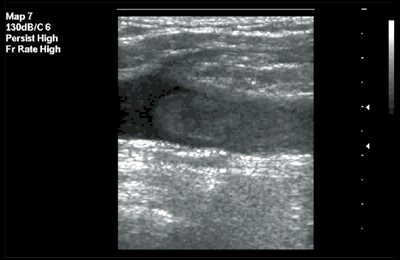
Рис. 4. Флотирующий тромб в поверхностной бедренной вене. В-режим, продольное сканирование вены. Тромб гомогенной эхоструктуры с четким контуром.
В группе пациентов с клиникой ТЭЛА у 5 (22,7%) больных имел место ТГВ различных стадий развития (преимущественно бедренно-подколенный сегмент).
В динамике для оценки течения тромботического процесса были обследованы 82 пациента, из них у 63 (76,8%) отмечалась частичная реканализация тромботических масс. В этой группе у 28 (44,4%) больных наблюдался центральный тип реканализации (при продольном и поперечном сканировании в режиме ЦДК реканализационный канал визуализировался в центре сосуда); у 23 (35%) пациентов диагностирована пристеночная реканализация тромботических масс (чаще кровоток определялся вдоль стенки вены, непосредственно прилежащей к одноименной артерии); у 13 (20,6%) больных выявлялась неполная реканализация с фрагментарным асимметричным окрашиванием в режиме ЦДК. Тромботическая окклюзия просвета вены наблюдалась у 5 (6,1%) больных, в 6 (7,3%) случаях отмечалось восстановление просвета вены. Признаки ретромбоза сохранялись у 8 (9,8%) обследованных.
Комплексное ультразвуковое исследование, включающее ангиосканирование с использованием спектрального, цветового и энергетического допплеровских режимов и эхографию мягких тканей, является высокоинформативным и безопасным методом, позволяющим наиболее достоверно и быстро решать вопросы дифференциальной диагностики и лечебной тактики в амбулаторной флебологической практике. Это исследование целесообразно проводить на амбулаторном этапе для более раннего выявления пациентов, которым не показана (а иногда и противопоказана) тромболитическая терапия, и направления их в профильные отделения; при подтверждении наличия венозного тромбоза необходимо выявлять лиц с высоким риском развития тромбоэмболических осложнений; наблюдать в динамике за течением тромботического процесса и тем самым корректировать лечебную тактику.
- Lindblad, Sternby N.H., Bergqvist D. Incidence of venous thromboembolism verified by necropsy over 30 years. // Br.Med.J. 1991. V. 302. P. 709-711.
- Савельев В.С. Тромбоэмболия легочной артерии - классификация, прогноз и хирургическая тактика. // Грудная и сердечно-сосудистая хирургия 1985. N°5. С. 10-12.
- Баркаган З.С. Геморрагические заболевания и синдромы. Изд. 2-е, перераб. и доп. М.:Медицина 1988; 525 с.
- Bergqvist D. Postoperative thromboembolism. // New York 1983. P. 234.
- Савельев В.С. Флебология. М.: Медицина 2001; 664 с.
- Кохан Е.П., Заварина И.К. Избранные лекции по ангиологии. М.: Наука 2000. С. 210, 218.
- Hull R., Hirsh J., Sackett D.L. et al. Combined use of leg scenning and impedance plethysmography in suspected venous thrombosis. An alternative to venography. // N.Engl.J.Med. 1977. N° 296. P. 1497-1500.
- Савельев В.С., Думпе Э.П., Яблоков Е.Г. Болезни магистральных вен. М., 1972. С. 144-150.
- Альбицкий А.В., Богачев В.Ю., Леонтьев С.Г. и др. Ультразвуковое дуплексное ангиосканирование в диагностике ретромбозов глубоких вен нижних конечностей. // Кремлевская медицина 2006. N°1. С. 60-67.
- Харченко В.П., Зубарев А.Р., Котляров П.М. Ультразвуковая флебология. М.: ЗОА "Эники". 176 с.

Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Ежегодно регистрируется 60-150 случаев венозного тромбоза на 100 тысяч человек. У каждого восьмого пациента подобное состояние осложняется тромбоэмболией легочной артерии, которая в половине случаев приводит к летальному исходу. Для спасения жизни важно своевременное лечение. Важным мероприятием по предотвращению тяжелых и опасных последствий тромбоза является реканализация вен.
Реканализация вен. Что это? Классификация.
Реканализация – процесс восстановления проходимости сосуда, просвет которого закрыт тромбом. Реканализация вены происходит одним из трех путей:
- естественная;
- медикаментозная;
- хирургическая.
У здоровых людей реканализация происходит под воздействием белка плазмина спустя несколько дней после формирования закупорки – на начальной стадии развития.
Однако иногда организм не справляется с растворением тромба: сгущение крови, увеличение активности свертывания, генетическая предрасположенность, нарушение венозного кровообращения затрудняют этот процесс. Образовавшийся сгусток перекрывает просвет сосуда, может вызывать эмболию – опасное для жизни состояние. В этих случаях показана медицинская реканализация.
Диагностика сосудов

Необходимость проведения медицинской реканализации определяется с помощью инструментальных методов исследования. Состояние сосудов и степень нарушения кровотока оцениваются следующими методами:
- дуплексного сканирования – определения скорости кровотока по исследуемому сосуду и анатомические дефекты вен и артерий;
- ангиографии — рентгенологического метода, с помощью которого путем введения контраста обнаруживаются препятствия на пути кровотока: тромбы, сужения;
- компьютерной и магнитно-резонансной томографии — высокоточных методов диагностики, позволяющих обнаружить патологические процессы во всех органах и тканях, в том числе в кровеносных сосудах.
Медикаментозная реканализация
Консервативная, или медикаментозная, реканализация проводится при отсутствии угрозы жизни пациента. В ее основе лежит использование лекарственных средств, способствующих процессу восстановления сосудистого русла и разрушения тромба. Медикаментозная реканализация проводится в течение первых 3 суток с момента образования сгустка, а наибольшая эффективность достигается при проведении терапии в первые 6 часов. Применяются следующие виды препаратов:
- антикоагулянты;
- антиагреганты;
- тромболитические средства;
- ангиопротекторы.
Тромболитические препараты (фибринолитики) запускают процесс рассасывания тромбов. В основе их действия лежит трансформация плазминогена в плазмин. Это белок в свою очередь расщепляет фибрин – основу тромба. Применение фибринолитиков имеет ряд противопоказаний, несоблюдение которых может спровоцировать опасные для жизни состояния, поэтому их прием должен проводиться только по назначению врача.
Применяются фибринолитики 3 групп:
- 1 поколения (Стрептокиназа, Урокиназа);
- 2 поколения (Альтеплаза, Проурокиназа, Актилаза);
- 3 поколения (Ретаплаза, Тенектеплаза).
Препараты 1 поколения – эффективные средства, однако они часто вызывают аллергию, также для них характерно действие на фибриноген и протромбин, факторы свертывания крови. Это создает опасность кровотечения. Недостатки первых лекарственных средств сглажены в препаратах 2 и 3 поколения. Они имеют избирательное действие и оказывают влияние на тромб. Эффекты разжижения крови не настолько выражены, как при использовании Стрептокиназы и Урокиназы.
Для ограничения роста закупорки сосуда применяются антикоагулянты. Использование их целесообразно именно для остановки увеличения диаметра и длины сгустка, влияние на рассасывание не так выраженно, как у тромболитиков. По механизму действия антикоагулянты классифицируются на средства прямого и непрямого действия. 
Непрямые препараты снижают синтез витамина K в печени, вследствие этого тормозится образование тромбина. К ним относятся: дикумарины, монокумарины и индандионы. Прямые антикоагулянты влияют на факторы свертывания. Среди них: гепарин, гирудин, гидроцитрат натрия, данапароид.
Выбор группы препарата зависит от тяжести состояния больного, сопутствующих заболеваний и состояния свертывания. Для оценки последнего существует анализ – коагулограмма, она отображает активность системы крови в ходе лечения антикоагулянтами.
Антиагрегантные средства блокируют агрегацию тромбоцитов. Для этих целей применяется ацетилсалициловая кислота (аспирин). Этот один из недорогих и распространенных препаратов используется для профилактики образования новых сгустков и остановки роста существующих.
Ангиопротекторы (Пентоксифиллин, Пармидин) повышают венозный тонус и снижают проницаемость капилляров. Вследствие этого уменьшается застой крови и увеличивается ее возврат к сердцу, уменьшается отечность капилляров, повышается их устойчивость, нормализуется микроциркуляция в пораженных тканях, снижается тромбообразование и улучшаются реологические свойств крови.
Хирургическая реканализация

В случае вероятности отрыва тромба, при закупорке вены жизненно важного органа, когда ожидание эффекта от приема медикаментозных средств недопустимо, проводится реканализация вен хирургическим путем. Также операция назначается при неэффективности лекарственной терапии. В таком случае предварительно отменяются антикоагулянты, так как их прием может спровоцировать кровотечение.
Проводятся следующие типы хирургической реканализации:
- Удаление тромба проводится малоинвазивно, используются методы эндоваскулярной терапии. Под местной анестезией выполняется разрез, в поврежденный сосуд вводится катетер и под контролем оперирующего врача подводится к месту локализации тромба. Далее сгусток захватывается и извлекается из вены.
- Шунтирование используется при невозможности удаления сгустка. Формируется обходной путь кровотока. Материалом служат собственные сосуды – вены, взятые для пластики, либо синтетические аналоги.
- Перевязка предполагает наложение лигатуры выше и ниже места сгустка, кровоток перераспределяется по мелким артериям и венам.
- Стентирование – вставка баллончика, расширяющего сосуд. Улучшается кровообращение и снижается агрегация тромбоцитов на пораженной стенке, но такая операция целесообразна лишь при постепенном тромбообразовании.
Не всегда операция проводится для восстановления кровотока. Реканализация пупочной вены выполняется для обеспечения доступа к печени и желчному пузырю при их патологии. Через катетер вводятся инфузионные растворы, при гнойном поражении органов к очагу доставляются антибактериальные средства.
Тромбоз вен нижних конечностей встречается у 10-20% населения. Это заболевание проявляется недостаточностью кровообращения и трофическими нарушениями. Для более полной реканализации глубоких вен необходимо проведение комплексной терапии: прием медикаментов, соблюдение режима, использование компрессионного трикотажа, при необходимости хирургическое лечение.
Реканализация тромба – зачастую длительный процесс, требующий внимания не только врачей, но и пациентов. Для достижения лучшего результата, а также для профилактики дальнейшего тромбообразования, пациент должен пересмотреть образ жизни, соблюдать диету и своевременно обращаться к врачу при первых симптомах болезни. Достижения современной медицины позволяют значительно увеличить вероятность полного выздоровления.
Видео: реканализация и стентирование ПБА

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ультразвуковая диагностика хронической венозной недостаточности и варикозной болезни
Наиболее распространенной формой хронической венозной недостаточности является варикозная болезнь. Причиной возникновения болезни является несостоятельность клапанного аппарата поверхностных и глубоких вен нижних конечностей с возникновением патологического венозного рефлюкса. Обязательным признаком варикозной болезни являются специфические изменения подкожных вен нижних конечностей: расширение, выбухание через кожу и извитость, видимые в вертикальном положении и исчезающие в горизонтальном. Другими клиническими симптомами могут быть отек, увеличение объёма, цианоз кожи дистальных отделов ноги, трофические расстройства кожи преимущественно нижней трети медиальной поверхности голени.
Между тем следует подчеркнуть, что все перечисленные признаки присущи и другой хронической патологии венозной системы нижних конечностей - посттромботической болезни. Различия касаются локализации варикозных вен и сроков появления клинических признаков. Практически у всех больных варикозной болезнью сначала появляются изменения подкожных вен и только через три и более лет другие симптомы болезни. Как показывает опыт, в случае развитой клинической картины постановка диагноза варикозной болезни несложна. Более трудная задача заключается в диагностике начальных форм заболевания и атипичных проявлений ее. В такой ситуации необходимы специальные методы исследования, они показаны и в тех случаях, когда хирургу трудно ответить на вопросы, касающиеся патогенетических факторов, среди которых наиболее важны: клапанная недостаточность глубоких вен; ретроградный кровоток по стволам большой и малой подкожных вен; вено-венозный сброс через перфорантные вены голени.
Обследование проводят в положении пациента лежа, а также стоя, без усиленной опоры на одну или другую нижнюю конечность. Всем пациентам проводят оценку состояния кровотока в большой и малой подкожных венах, перфорантных венах, а также глубоких венах нижних конечностей. Для этого применяют В-режим, режимы цветового и энергетического картирования, спектральную допплерографию, используя датчики с частотой 5-13 МГц.
При варикозной болезни стенка вены не утолщена и на всем протяжении одинакова. Вену легко сдавить датчиком, меняется внутренний диаметр при натуживании исследуемого. Как правило, визуализируются варикозно расширенные подкожные вены.
Внутри вены отсутствуют какие-либо образования, кроме клапанов. Последние представлены, как правило, двумя полукруглыми тенями, изменяющими положение в просвете вены в зависимости от дыхательных движений. На высоте пробы Вальсальвы створки клапана при эктазии вены не смыкаются и даже пролабируют.
Уточнение локализации клапана ускоряет его поиск во время хирургических вмешательств. Кроме того, хирургу необходимо дать сведения не только о наличии рефлюкса, но и его характере и протяженности.
Дальнейшее описание поверхностных вен нижних конечностей приводим на примере большой подкожной вены, так как изменения кровотока, выявленные в ней, полностью совпадают с данными кровотока, полученными при исследовании малой подкожной вены.
В норме кровоток в стволе большой подкожной вены с использованием цветового и энергетического картирования легко лоцируют на всем протяжении вены от остиального клапана до медиальной лодыжки.
С применением этих режимов визуализации кровотока в просвете вены не представляет никаких проблем выявить любой рефлюкс через остиальный клапан, рефлюксы на протяжении всего ствола большой подкожной вены, рефлюксы из притоков и перфорантных вен.
Использование режима B-flow существенным образом изменило эхографическую картину известных нам ранее вариантов потоков крови в системе большой и малой подкожных вен. Оказалось, что в норме большая подкожная вена синхронно работает со своими притоками только в 68% случаях. У этих пациентов кровоток одновременно движется как в стволе большой подкожной вены, так и поступает в него из ее притоков.
В 32% наблюдений поток крови движется по стволу большой подкожной вены, но из притоков в нее не поступает. В этой ситуации кровоток в притоках большой подкожной вены отсутствует. Просвет их просто пуст. Кровоток определяют только в стволе большой подкожной вены. После того как весь объем кровотока из ствола большой подкожной вены поступает в общую бедренную вену, ствол большой подкожной вены становится совершенно пуст. Видны только стенки сосуда и его анэхогенный просвет. После того как ствол большой подкожной вены освободился от кровотока, в пустой ствол вены синхронно, из всех видимых притоков поступает кровь, которая постепенно заполняет просвет ствола большой подкожной вены от медиальной лодыжки до остиального клапана. В это же время большая подкожная вена начинает заполняться и из вен стопы. Причем в первую очередь заполняется часть большой подкожной вены, расположенная на голени, а затем более проксимальные отделы ствола большой подкожной вены.
Если в бедренной части большой подкожной вены имеется в наличии ее приток или притоки, то кровь может заполнить только определенный участок ствола большой подкожной вены непосредственно в том месте, где имеется впадение притока или притоков в основной ствол вены. Проксимальнее и дистальнее впадения притока или притоков ствол большой подкожной вены не заполняется потоком. Работает этот приток или притоки, расположенные в области бедра, синхронно с притоками большой подкожной вены в области голени, но не со стволом вены. Постепенно кровоток из ствола большой подкожной вены в области голени доходит до части ствола большой подкожной вены, который заполнен кровотоком из притока в области бедра, затем дальше распространяется до остиального клапана, и весь его объем одномоментно поступает в общую бедренную вену. В момент, когда весь объем крови начинает поступать в общую бедренную вену, притоки полностью опорожняются, и уже их просвет становится анэхогенным. Дальше все происходит снова.
Притоки одновременно заполняются кровью (первая фаза), из них она поступает в ствол большой подкожной вены (вторая фаза), ствол полностью заполнен (третья фаза), и весь объем крови из ствола большой подкожной вены одновременно поступает в общую бедренную вену (четвертая фаза).
Роль притоков большой подкожной вены в развитии варикозной болезни весьма значительна. Характер кровотока в стволе большой подкожной вены зависит от угла впадения притока в ствол большой подкожной вены. Чем меньше угол (по отношению к антеградному направлению кровотока в стволе большой подкожной вены), образующийся при впадении притока в ствол большой подкожной вены, тем направление двух кровотоков более совпадает друг с другом и не возникает турбулентных потоков в месте слияния притока и ствола вены. Это было отмечено в тех случаях, когда угол впадения притока в ствол вены не превышает 70°. Если угол между впадающим притоком и стволом большой подкожной вены достаточно велик и превышает 70°, то в стволе большой подкожной вены появляется турбулентный кровоток, который не может пробиться вверх в проксимальном направлении. Кровоток в стволе большой подкожной вены раздваивается, а перед раздвоенной его частью отчетливо определяется турбулентный кровоток.
Развитие варикозной болезни можно прогнозировать в доклинической стадии заболевания. Основным фактором здесь является не первичная клапанная недостаточность, а направление кровотока в притоках систем большой и малой подкожных вен при слиянии с магистральным кровотоком в стволах большой и малой подкожных вен.
Роль перфорантных вен в возникновении горизонтального рефлюкса полностью доказана. Ультразвуковые исследования позволяют визуализировать перфорантные вены диаметром 1,5-2,3 мм. При таких размерах перфорантную вену легко выявить, дополняя В-режим исследованием в режиме ЦДК или ЭДК.
Целесообразно у пациентов с варикозной болезнью ультразвуковое исследование перфорантных вен нижних конечностей выполнять вместе с сосудистым хирургом. Обычно это делают накануне дня операции. Присутствие сосудистого хирурга в кабинете ультразвуковой диагностики преследует важную цель - совместный поиск и маскировку несостоятельности перфорантных вен. Кроме выявления перфорантных вен, сосудистому хирургу дают полную информацию о состоянии всей системы поверхностных и глубоких вен нижних конечностей с локализацией вено-венозных сбросов и проходимости вен во всех отделах нижних конечностей, подвздошных и нижней полой вены.
Несостоятельность перфорантов диаметром 1,5-2 мм и более нетрудно выявить с применением цветового картирования, дополненного спектральной допплерографией. Что же касается перфорантов диаметром 1 мм и меньше, здесь для этих ультразвуковых методов в плане обнаружения несостоятельности перфорантных вен возникают определенные трудности. В перфорантной вене диаметром 0,5 мм уже непросто выявить направление кровотока и, главное, установить несостоятельность венозного сосуда данного диаметра. В перфорантной вене диаметром 0,2-0,4 мм это сделать еще сложнее. Используя режим B-flow, в перфорантной вене совершенно отчетливо видно, как или каким образом кровоток движется по сосуду.
Необходимо помнить, что важную роль в возникновении несостоятельности перфорантных вен играет угол слияния направлений кровотока из перфорантной вены и кровотока в глубокой вене нижней конечности. Чаще всего несостоятельные перфоранты лоцируют в тех случаях, когда угол между слиянием антеградных направлений кровотоков из перфорантной вены и в глубокой вене был больше 70°. Вероятно, угол соединения кровотоков из перфорантной и глубокой вен больше 70° является одним из определяющих факторов в последующим развитии несостоятельности перфорантной вены.
Совпадение направлений кровотоков не приводит к образованию турбулентных частей кровотока в глубокой вене в месте впадения в нее перфорантной вены. Тем самым в данных случаях такой перфорант, при отсутствии других предрасполагающих факторов, не теряет свою состоятельность.
Посттромбофлебитическая болезнь развивается как результат перенесенного острого тромбоза глубоких вен. Исход тромботического процесса зависит от степени выраженности ретракции кровяного сгустка и спонтанного лизиса тромба. В одних случаях наступает полная реканализация, в других - полная облитерация, в третьих - проходимость сосуда восстанавливается частично. Наиболее часто после тромбоза магистральных вен происходит частичная реканализация просвета сосуда с флебосклерозом и клапанной недостаточностью. В результате этого в конечности развиваются грубые нарушения гемодинамики: венозная гипертония, патологический сброс крови в подкожные вены и варикозное расширение их, выраженное изменение в системе микроциркуляции. Исходя из этих предпосылок, ультразвуковое обследование пациента должно дать ответ на следующие вопросы:
- проходимы ли глубокие вены?
- на каком протяжении поврежден клапанный аппарат глубоких вен?
- в каком состоянии находятся клапаны поверхностных вен?
- где локализуются недостаточные коммуникантные вены?
Посттромботическое поражение магистральных вен имеет ряд принципиальных ультразвуковых особенностей. Органическая авальвуляция пораженного венозного сегмента не позволяет визуализировать в нем функционирующие створки клапанного аппарата. Последние полностью разрушены или адгезированы к стенкам вены. Асептическое воспаление приводит к перивазальной реакции, вследствие которой стенка сосуда утолщается в несколько раз по сравнению с интактной. Ультразвуковое исследование выявляет неоднородность просвета вены за счет наличия тромботических масс разной степени организации. Пораженный венозный сегмент становится ригидным и перестает реагировать на компрессию.
Исследование в режимах ЦДК и ЭДК позволяет выявить несколько типов реканализации венозного сегмента. Наиболее часто встречается кабельный тип, характеризующийся тем, что в просвете вены определяют несколько каналов самостоятельного кровотока. Реже реканализация протекает по одноканальному типу. При этом обычно по передней и задней стенке появляется канал с кровотоком, занимающий от одной трети до половины просвета сосуда. Остальная часть просвета заполнена организованными тромботическими массами. Показательно, что в зоне окклюзированной вены визуализируют большое количество компенсаторных коллатералей.
В заключение необходимо подчеркнуть, что применение современных ультразвуковых технологий в диагностике заболеваний вен нижних конечностей значительно расширяет сегодняшние представления врачей о патофизиологии и гемодинамике по венам ног, способствует переходу к адекватному выбору хирургического лечения и физиологически обоснованных способов коррекции венозной недостаточности нижних конечностей.
Необходимо отметить, что ультразвуковая оценка венозной и артериальной системы нижних конечностей может показаться незавершённой, если бы без внимания остались вопросы функционального изучения допплеровским ультразвуком артериальной недостаточности нижних конечностей и прямо связанной с ней протезно-реабилитационнои помощи, что и будет освещено в последней главе.
Читайте также:


