Ургентная терапия при отравлениях
Острое пищевое отравление требует как можно раннего начала лечения, поскольку от этого зависит, какое количество токсина успеет всосаться в кровь и начать свое разрушительное действие.
При первых же симптомах пищевого отравления можно помочь себе самостоятельно, но, все же здраво оценивая свое состояние – многие пищевые отравления являются угрожающими жизни. Поэтому правильнее всего обратиться за помощью к медработникам, особенно с маленькими детьми.
Общие принципы лечения отравления пищей и отличия от лечения кишечных инфекций
Легкие пищевые отравления в общей массе, особенно те, которые частенько случаются в быту, не относятся к тяжелым заболеваниям. Даже без лечения такие состояния самостоятельно проходят в течение 1-3 дней. Основные направления лечения:
- устранение интоксикации и скорейшее выведение токсинов из организма;
- профилактика обезвоживания (симптомы);
- восстановление биоценоза кишечника;
- восстановление деятельности ЖКТ путем щадящего рациона питания.
Принципиальное отличие в лечении кишечных инфекций – это часто назначаемое этиотропное лечение для уничтожения возбудителя болезни, активно размножающегося в организме (антибиотики или противовирусные препараты). Помимо этого, лечение кишечных инфекций (симптомы дизентерии, симптомы сальмонеллеза, ботулизм, ротавирус, энтеровирус — симптомы кишечного гриппа и пр.) – это длительный процесс, зачастую происходящий только в условиях стационара.
Первая помощь при пищевом отравлении
Самое раннее лечение при отравлениях пищевыми продуктами, которое фактически играет роль первой помощи пострадавшему, чрезвычайно важно – ведь чем раньше начата борьба с поступившим токсическим веществом, тем скорее организм справится с интоксикацией. 
Как правило, организм сам подает сигнал о необходимости очистить желудок, когда туда попал недоброкачественный продукт. Но рвоты естественного позыва недостаточно, чтобы максимально промыть желудок.
После первого приступа рвоты необходимо выпить около полулитра теплой воды, можно подсоленной, с добавлением марганцовки или соды (слабый раствор!). Со следующим приступом рвоты выйдет основное количество пищевых масс, но промывание по возможности следует проводить до выбрасывания чистой воды из желудка.
Конечно, не стоит усиленно провоцировать рвоту, если позывов к этому нет – вероятно, испорченный продукт уже покинул желудок и находится в кишечнике.
- Возмещение утраченной жидкости
Понос и рвота – это защитные реакции организма, но помимо выведения токсинов, выводится и теряется жидкость, объем которой необходимо восполнять. В домашних условиях после каждого испражнения или приступа рвоты необходимо принимать около 200 грамм жидкости, но только мелкими глотками: негазированной минеральной воды, кипяченой воды, глюкозо-солевого раствора (на 1 литр кипяченой воды 3 ст.л. сахара и 1 ч.л. соли).
- Естественное очищение кишечника
Основная ошибка при диарее, связанной с пищевым отравлением – это попытка ее остановить приемом имодиума и ему подобных препаратов. Понос – это самое быстрое и массивное выведение токсина из организма. Задержка каловых масс в кишечнике равносильна засору в сточной трубе, ведь процессы гниения и всасывания токсичных продуктов будут интенсивно продолжаться. Вопрос о назначении противодиарейных препаратов решает только врач.
Ранее на пике симптоматики было рекомендовано воздерживаться от употребления пищи, тем более, что аппетит при отравлениях всегда отсутствует. ЖКТ функционирует неполноценно, поэтому необходимо выдержать лечебный голод в течение первых суток болезни. Однако, с ейчас в лечении голод не применяют, так как кишечник и желудок должны восстанавливать свой эпителий, а без еды это невозможно. Кончено, если есть не хочется, то насильно не кормят. Но специально соблюдать голод не рекомендуется, особенно детям.
Когда необходима госпитализация в стационар
В большинстве случаев с проявлениями пищевого отравления можно справиться в домашних условиях.
Госпитализация показана при следующих вариантах течения пищевого отравления:
- практически любое пищевое отравление у ребенка до 3 лет. Лечение пищевого отравления у ребенка младшего возраста проводится только под контролем медицинского персонала, поскольку рвота и понос быстро приводят организм в состояние обезвоживания, что в детском возрасте очень опасно. К тому же, маленького ребенка сложно заставить выпить большое количество жидкости, в условиях же стационара возможно внутривенное введение регидрационных растворов;
- пищевое отравление у беременных и у престарелых пациентов;
- отравление грибами, ядовитыми растениями, несъедобными жидкостями и составами;
- сильное пищевое отравление, сопровождаемое:
- диареей более 10 раз в сутки;
- диареей с примесью крови;
- высокой температурой, сохраняющейся в течение вторых суток заболевания;
- неукротимой рвотой;
- сильной нарастающей слабостью;
- отравление с нарастающей симптоматикой на 2-3 сутки заболевания.
Медикаментозное лечение отравлений
При легком течении пищевого отравления никакого специфического лечения может и вовсе не понадобиться, главное – побольше пить и соблюдать щадящую диету. Напомним, что адекватно оценить состояние человека и определить необходимость и объем лечения может только врач.
| Регидратационная терапия (регидранты) | Когда диагностировано пищевое отравление, лечение препаратами из группы регидрантов является основным, поскольку приводит к восстановлению дефицита электролитов и воды в организме. Терапия данного вида может быть оральной и, в тяжелых случаях или при восстановлении объема жидкости у маленьких детей – парентеральной. Оральную регидратацию специальными растворами можно проводить и дома, поскольку применение их простое и понятное, более того – оральные регидранты всегда должны быть в аптечке путешественника. | |
Препараты для оральной регидратации
| Препараты для парентеральной регидратации
| |
| Сорбционная терапия (энтеросорбенты) | Действие | Основные препараты: |
| Препараты из данной группы помогают скорейшему выведению токсинов путем адсорбции. Их применение оправдано в период отсутствия рвоты, а также в двухчасовом промежутке между приемами других лекарств. Не проводится сорбционная терапия при большой температуре, и с осторожностью назначается маленьким детям и пожилым пациентам. |
| |
| Обезболивающая терапия (спазмолитики) | Данные лекарственные средства показаны при значительном болевом симптоме, сопровождаемым диарею, при болезненных позывах к дефекации. |
|
| Антибактериальная и противомикробная терапия (антибиотики и противомикробные препараты) | Данные препараты очень редко назначаются при пищевых отравлениях и показаны при смешанных отравлениях. Необоснованное назначение антибиотиков и комбинированных противомикробных препаратов усугубляет картину дисбактериоза, который развивается вследствие заболевания. |
|
| Противорвотная и антидиарейная терапия | Поскольку и рвота, и диарея являются защитными реакциями организма, то эти, в данном случае, нормальные реакции организма не следует форсировать. В крайних случаях, когда рвота и диарея приобретают неукротимый характер, а основная масса токсина уже вышла с рвотными и каловыми массами, могут быть назначены: |
|
| Жаропонижающая терапия (НПВС) | Как правило, при пищевых отравлениях гипертермия не достигает высоких цифр, но людям, плохо переносящим повышенную температуру, а также детям могут быть назначены: |
|
| Восстанавливающая микрофлору терапия (про- и эубиотики) | После пищевого отравления практически всегда нарушается нормальный биоценоз кишечника. Поэтому, в период выздоровления назначаются препараты, содержащие полезные бактерии либо их компоненты: |
|
Другие способы лечения пищевого отравления
При тяжелых отравлениях, а также при отсутствии рвоты либо для ее побуждения в стационарных условиях проводится промывание желудка.
При помощи зонда, который вводится в ротовую полость и аккуратно продвигается в полость желудка, проводится введение и выведение воды до момента, когда выводимая жидкость станет прозрачной. В среднем взрослому человеку приходится использовать около 10 л воды для эффективного промывания желудка.
При отсутствии диареи, при опасном и тяжелом отравлении в стационаре проводится сифонная клизма.
При помощи специального шланга и воронки жидкость, состав которой определяет врач (может быть вода с перманганатом калия, натрием хлором и т.д.), аккуратно вводится в кишечник через заднепроходное отверстие, затем воронка быстро опускается вниз и вода выходит из кишечника. Промывание проводится до чистой воды, объем затрачиваемой жидкости – также около 10 л.
Народные методы лечения отравления пищей
Лечение пищевого отравления народными средствами возможно при легком его течении и после предварительной консультации врача.
Корица считается природным спазмолитиком, а также естественным сорбентом. Половину чайной ложки молотой корицы заливают стаканом кипятка и перемешивают. Настой выдерживают 15 минут и процеживают. Принимают теплым, в течение суток. Жидкость пьется небольшими глотками, суточный объем – 1,5 л.
- Корни, цветки и листья алтея
Хорошее средство, сокращающее сроки выздоровления при пищевом отравлении. Корни следует измельчить и 1 ч. ложку залить 0,5 стаканом кипятка, з0 минут дать настояться, процедите настой, добавьте мед по вкусу, пить можно по 1 ст. ложке 4 р/день. Цветки и листья алтея — 2 ст. ложки залить 2 ст. кипятка, настоять 4 часа, пить как чай 3 раза в день.
- Укропный отвар с медом
Укроп помогает скорейшему выведению токсинов и облегчает течение рвоты, не купируя ее. Мед удерживает калий, который также теряется при рвоте и поносе. Одну чайную ложку семян укропа заливают полутора стаканами кипятка и настаивают пару минут. Затем настой необходимо прокипятить 2 минуты, процедить и растворить в получившемся объеме чайную ложку меда.
Принимают в течение суток, суточный объем -1 литр.
- Отвар полыни и тысячелистника
Полынь и тысячелистник способствуют очищению организма от отравляющих веществ. По одной чайной ложке сухих растений смешивают с 500 мл кипятка, настаивают 15 минут. Полученный настой, предварительно процедив, принимают в течение суток, разделив на 5 равных частей.
Выжмите сок 3 лимонов, разбавьте водой и добавьте сахар по вкусу. Выпейте залпом полученный сок, считается, что лимонный сок останавливает размножение бактерий. Этот способ противопоказан лицам с гастритом желудка с повышенной кислотностью и при прочих заболеваниях ЖКТ, когда противопоказаны кислые продукты.
Питание в период выздоровления
В течение нескольких дней после отравления нельзя есть тяжелую и жирную пищи, следует ограничить молоко и любую молочную продукцию. Острое и алкоголь также под запретом.
Питаться следует дробно, мелкими порциями. Мясные изделия должны готовиться исключительно диетическим способом и в измельченном виде. Из гарниров хороши отварной картофель, рис.
Достаточный питьевой режим в периоде восстановления также важен, поскольку организм нуждается в восполнении потерянного ее объема. Можно пить некрепкий зеленый чай, отвар шиповника, чай из ромашки, немного подслащенные и в теплом виде.
Одной из частных форм наркоманий является опийная (опиоидная) наркомания — заболевание, развивающееся в результате употребления опиатов (опиоидов) и формирования наркотической зависимости. В последние годы стала заметно прослеживаться тенденция к разг
Одной из частных форм наркоманий является опийная (опиоидная) наркомания — заболевание, развивающееся в результате употребления опиатов (опиоидов) и формирования наркотической зависимости.

Опийные вещества подразделяются по происхождению: природные, полусинтетические, синтетические (табл.), а также по типу их фармакологического действия: полные и частичные агонисты опиоидных рецепторов, антагонисты и препараты смешанного (агонист-антагонистического) действия.
В основе развития зависимости от природных, полусинтетических или синтетических опийных веществ лежат единые патогенетические механизмы, что, несмотря на ряд различий (в картине наркотического опьянения, абстиненции и т. п.), позволяет рассматривать эту зависимость как единое заболевание — опийную наркоманию, с ее наиболее распространенными клиническими вариантами (героинизм/героиновая наркомания; кодеинизм/кодеиновая наркомания и т. п.).
В последнее время на территории России наиболее часто употребляемым наркотиком из группы опийных производных является героин.
Следует выделить ряд неотложных состояний, связанных с приемом наркотических (токсикоманических) веществ, среди которых, согласно статистике, опиаты занимают одну из лидирующих позиций:
Такие неотложные состояния можно условно разделить на две группы: I группа — состояния, непосредственно связанные с употреблением психоактивного вещества (первые пять пунктов); II группа — состояния, возникающие в процессе проводимых терапевтических мероприятий (последние два пункта). На догоспитальном этапе (ДГЭ) в практике врача скорой медицинской помощи (СМП) наиболее часто встречаются два первых состояния — опийная передозировка (острое отравление) и абстиненция (синдром отмены). Этот факт определяет необходимость сосредоточить внимание врача именно на этих двух неотложных состояниях. Остальные перечисленные патологические состояния встречаются значительно реже и обычно требуют симптоматического лечения.
Передозировка опиатами смертельно опасна. По разным данным, до 50–60% опийных наркоманов, вводящих себе препараты опия парентеральным путем, хотя бы раз перенесли передозировку наркотика. Среди причин смертности больных опийной наркоманией лидирует летальная передозировка наркотиков — до 30–40%. Передозировка может быть обусловлена значительным превышением привычной дозы наркотика у хронических его потребителей (большинство случаев). Реже состояние передозировки оказывается связано с физиологическими причинами и наступает при поступлении в организм привычной дозы наркотика.
Как правило, наибольшую опасность в отношении передозировки представляют полные опиоидные агонисты — морфин, героин, метадон, а также короткодействующий полный опиоидный агонист — фентанил и его производные.
Опасность для жизни больных с передозировкой наркотиков заключается в нарушении двух жизненно важных функций — дыхания и кровообращения.
Наиболее типичным для токсического действия опиатов является угнетение внешнего дыхания с уменьшением его частоты и глубины до брадипноэ с частотой дыхания до 4–6 в минуту, вплоть до полного прекращения дыхательных движений (апное), в том числе у больных, находящихся в состоянии сопора или поверхностной комы. Это состояние сопровождается побледнением или цианозом кожных покровов. Именно нарушение дыхания определяет тяжесть течения, исход заболевания и необходимость выбора лечебных мероприятий. Наиболее тяжело протекают сочетанные отравления опиатами с алкоголем или иными препаратами психотропного ряда.
Угнетение гемодинамики у больных с передозировкой опиатов проявляется острой левожелудочковой недостаточностью, выраженной периферической вазодилатацией и сосудистым коллапсом (артериальное давление (АД) критически снижено, пульс приобретает нитевидный характер).
На ДГЭ при передозировке опиатов/опиоидов смертельно опасными могут быть необратимая остановка дыхания, аспирация рвотных масс и респираторный дистресс-синдром взрослых, отек легких, угнетение сердечной деятельности. Из перечисленных осложнений характерным и наиболее опасным для жизни больного является некардиогенный отек легких.
Основные принципы лечения опийного отравления на ДГЭ не отличаются от тех, которые разработаны для лечения других отравлений, в том числе иными психоактивными веществами (ПАВ). Это обеспечение нормализации дыхания и гемодинамики, прекращение поступления яда в организм, нейтрализация яда, проведение симптоматической и начало инфузионной терапии, транспортировка больного в стационар.
В свою очередь, лечебные мероприятия, снижающие вред, наносимый воздействием яда на организм при острых отравлениях опиатами, включают:
- уменьшение адсорбции, в том числе: а) зондовое промывание желудка (при сопоре или коме — аспирация рвотных масс с предварительной интубацией трахеи); б) введение активированного угля (до и после промывания желудка);
- усиление элиминации, проводимое путем: а) введения жидкости внутрь в виде обильного питья, когда это возможно, и парентерально; б) стимуляции диуреза (введение диуретиков); в) введения солевого слабительного; г) повторного введения активированного угля (с целью предотвращения повторного всасывания опиатов в кишечнике и желудке);
- антидотную терапию — введение блокатора опиатных рецепторов налоксона.
Введение налоксона в настоящее время можно считать единственным патогенетически обоснованным и результативным медицинским мероприятием.
Налоксон (синонимы: наркан, интренон, нарканти) — полный антагонист опиатных рецепторов, выпускается в виде 0,04% раствора в ампулах (по 0,4 мг/мл) или 0,1% (по 1 мг/мл), вытесняет опиаты из специфичных рецепторов, в результате чего быстро восстанавливаются угнетенное дыхание и сознание. Препарат особо показан на ДГЭ, даже в том случае, если нет возможности провести интубацию трахеи и начать искусственную вентиляцию легких (ИВЛ).
Налоксон применяют при опийной интоксикации любой тяжести. Для лечения опийного отравления препарат вводят внутривенно струйно, медленно, в начальной дозе 0,4 мг (1 мл 0,04% раствора), разведенной в изотоническом растворе хлорида натрия, или эндотрахеально. Действие налоксона при внутривенном введении начинается практически сразу — уже через 2 мин — и продолжается в течение 20–45 мин. В случае необходимости через 3–5 мин введение препарата (1,6–2 мг, 4–5 мл 0,04% раствора) повторяют до повышения уровня сознания, восстановления спонтанного дыхания и появления мидриаза. Для устранения гиперсаливации, бронхореи и брадикардии назначают 1–2 мл 0,1% раствора атропина подкожно.
Показанием к повторному введению налоксона является ухудшение состояния пациента. При этом необходимо принимать во внимание, что период полувыведения большинства опиоидов (например, героина) превышает период полувыведения налоксона. В таких случаях введение препарата повторяют через 20–30 мин. При повторном назначении возможно комбинированное внутривенное и подкожное введение препарата. При достижении стойкого терапевтического эффекта введение прекращают, закрепляя результат однократным внутримышечным или внутривенным капельным введением дополнительной дозы налоксона в дозе 0,4 мг (1 мл — 0,04% раствора).
Схема применения налоксона при подозрении на острые отравления ПАВ приведена на рисунке.
Следует отметить, что некоторые авторы, например J. C. M. Brust, считают, что прекращение введения налоксона и поиск иных и/или сопутствующих причин коматозного состояния следует осуществлять после достижения суммарной дозы в 20 мг (Ю. П. Сиволап, В. А. Савченков, 2005).
Проведенное Национальным научно-практическим обществом СМП в 2000–2003 гг. открытое многоцентровое контролируемое исследование, целью которого было улучшение качества оказания неотложной помощи пациентам с острыми отравлениями ПАВ на ДГЭ, включало и изучение эффективности применения налоксона при опийных комах.
В группе лиц с острыми отравлениями ПАВ, получавших налоксон, отмечено на 18% больше случаев, когда восстановление сознания на ДГЭ достигалось в более короткие сроки. При этом значительно реже возникала необходимость в проведении ИВЛ, втрое меньшее число больных было направлено на госпитализацию. Кроме того, значительно сократилось (в среднем на 7,6 мин) время пребывания на выезде бригад СМП, что свидетельствует о явном экономическом эффекте применения налоксона.
Как показали результаты исследования, на ДГЭ, вне зависимости от введенной дозы, налоксон не вызывал осложнений и хорошо переносился больными.
При назначении налоксона важно помнить следующее.
- При длительной тяжелой гипоксии, особенно при возможной аспирации (рвота), введению налоксона должны предшествовать интубация трахеи (после премедикации показано внутривенное введение атропина) и ИВЛ.
- У больных с аспирационным синдромом при длительной гипоксии в случае введения налоксона можно получить нежелательный эффект в виде выраженного психомоторного возбуждения и отека легких, наступающих через 30–60 мин.
Кроме того, существуют некоторые особенности, которые необходимо учитывать при лечении опийной комы. В тяжелых случаях, при отсутствии эффекта от введения антагонистов или невозможности назначения других лекарственных средств, необходимо проводить ИВЛ в режиме гипервентиляции. Необходимо постоянно давать пациенту вдыхать кислород до устранения нарушений дыхания.
В настоящее время на ДГЭ, особенно при отсутствии в оснащении бригад СМП современных иммунохроматографических стрип-тестов на наличие различных ПАВ в слюне и моче, важное дифференциально-диагностическое значение имеет проведение пробы с налоксоном. При проведении такой лечебно-диагностической пробы налоксон используют в указанных выше дозах (по 1–2 мл 0,04% раствора внутривенно) в качестве средства, позволяющего провести фармакологическую диагностику неясных случаев отравлений.
Следует помнить, что использование неоправданно высоких доз налоксона при отравлении опиатами (до 1,2–1,6 мг — 3–4 ампулы изначально) ведет к быстрому развитию опийного абстинентного синдрома (см. ниже).
Кроме введения налоксона, для повышения АД проводят внутривенную капельную инфузию растворами электролитов. Делают это, как правило, с осторожностью — из-за возможности развития отека легких. Обычно сосудистый тонус и АД восстанавливаются самопроизвольно, по мере устранения гипоксемии и увеличения объема циркулирующей крови. Однако выраженный коллапс и значительное снижение давления в малом круге кровообращения являются показанием для введения добутамина в высоких дозах.
Следует обратить внимание на тот факт, что при метадоновых комах (при передозировке метадон часто приводит к отеку легких) введение больших доз налоксона без интубации трахеи и перевода на ИВЛ категорически противопоказано, особенно больным с аспирационным синдромом, из-за вероятного развития трудноустранимых нарушений дыхания.
Опийный абстинентный синдром (ОАС), синдром отмены, представлен интенсивными психическими, соматовегетативными и неврологическими нарушениями, возникающими при прекращении приема препаратов опийного мака.
Тяжесть любого абстинентного синдрома определяется конкретным веществом, имеют значение также степень его наркогенности и токсичности, давность заболевания, дозировка применяемого препарата, спектр возможных осложнений, общая реактивность организма.
Темпы развития ОАС, как и его продолжительность, также обусловлены рядом факторов, в первую очередь фармакокинетическими особенностями опиатов. Так, при зависимости от метадона, вводимого внутривенно, абстиненция начинается в более поздние сроки, чем при зависимости от ацетилированных препаратов опийного мака. Различные психоактивные добавки (например, антигистаминные средства, производные бензодиазепина и др.) могут значительно пролонгировать действие опиатов.
Обычно ОАС развивается через 6–18 ч после употребления последней дозы наркотика. В типичных случаях героиновой наркомании максимальное развитие симптомов абстиненции фиксируется через 48–72 ч после последнего употребления наркотика. При лечении ОАС его длительность в зависимости от характера терапии колеблется в пределах от 3 до 10 дней (редко 12–15 дней), тогда как в отсутствие лечения продолжительность ОАС может существенно возрастать.
Признаки второй фазы ОАС оказываются наиболее выраженными через 30–36 ч после последнего приема опиатов. Характерны озноб, сменяющийся чувством жара, приступы потливости и слабости, постоянная пилоэрекция. В мышцах спины, затем ног, шеи и рук появляется ощущение неудобства. Мышцы тела напряжены. Появляется боль в височно-нижнечелюстных суставах и жевательных мышцах. Сохраняются и усиливаются симптомы первой фазы: зрачки широкие, частое чихание (до 50–100 раз), интенсивное зевание и слезотечение.
Третья фаза ОАС развивается через 40–48 ч после приема последней дозы. Влечение к наркотику приобретает компульсивный (непреодолимый) характер. Признаки первых двух фаз усиливаются. Появляются мышечные боли. Мышцы спины, конечностей, реже — шеи сводит, тянет, крутит.
У части больных возникают судороги периферических мышц (икроножных, мышц стопы и др.), потребность постоянно двигаться, поскольку в начале движения боли ослабевают, но затем усиливаются. Больные не могут найти себе места, ложатся, встают, вновь ложатся, крутятся в постели. Боли в суставах отсутствуют. Больные напряжены, недовольно-злобны, депрессивны, испытывают чувство безнадежности и бесперспективности.
Четвертая фаза ОАС появляется на третьи сутки с момента лишения наркотика и длится до 5–10 дней. Отличие этой фазы от предыдущей — в развитии нового симптома диспептических явлений: появляются боли в животе, а затем, по истечении несколько часов, — рвота и диарея (жидкий стул до 10–15 раз в сутки, сопровождается тенезмами).
Симптоматика тяжелого ОАС обычно представлена сильным влечением к наркотику с целью облегчить свое мучительное состояние. Резко выражены расстройства со стороны соматовегетативной сферы (интенсивные мышечные и суставные боли, мышечная гипертензия и судороги мышц, гипергидроз, озноб или чувство жара, тошнота, рвота, лабильность АД, частоты сердечных сокращений), психопатологические проявления (пониженный фон настроения с дисфорическим оттенком, тревога, чувство страха, двигательное беспокойство, бессонница). Присутствуют общая слабость, разбитость, капризность, злобность с дисфороподобными вспышками, которые, однако, быстро сходят на нет.
Несмотря на многогранность проявлений ОАС, к основным мишеням терапии при купировании острых проявлений синдрома отмены опиатов относят вегетативно-алгический симптомокомплекс и нарушения сна.
Следует помнить об аггравационных тенденциях, характерных для поведения многих больных опийной наркоманией, которым свойственно преувеличивать тяжесть собственного состояния. Обычно это объясняется рядом причин. Отметим некоторые основные моменты.
На ДГЭ врачу СМП, столкнувшемуся с проявлениями тяжелого ОАС, следует уведомить больного о необходимости лечения в условиях профильного психиатрического (наркологического) стационара. Решение о госпитализации больной опийной наркоманией принимает самостоятельно. Исключение составляют случаи, когда развившиеся осложнения угрожают жизни больного.
В. Г. Москвичев, кандидат медицинских наук
МГМСУ, ННПОСМП, Москва

Передозировка лекарств и отравление ядами являются распространенными причинами поступления больных в отделения неотложной помощи. В Великобритании они составляют 3-5% всех случаев госпитализации в отделения неотложной помощи и сопровождаются более, чем 2000 случаями смертельных исходов в год. Передозировка лекарств является наиболее частым проявлением самоповреждающего поведения, что может осложнять лечение. Тем не менее, большинство пациентов этого профиля либо молоды, либо не страдают значимыми сопутствующими заболеваниями. В связи с этим, адекватная терапия в большинстве случаев позволяет добиться полного выздоровления.
Общие принципы интенсивная терапия отравлений
Многие препараты (например, опиаты, трициклические антидепрессанты, бензодиазепины) при передозировке могут вызывать значительную депрессию функций сердечно-сосудистой, дыхательной и нервной систем, в связи с чем неотложная помощь всегда должна начинаться с быстрой первичной оценки этих систем и реанимационных мероприятий - восстановления проходимости дыхательных путей, восстановления дыхания и кровообращения. В дальнейшем тщательный сбор анамнеза и обследование, в большинстве случаев, может указать на тяжесть отравления и подсказать направление лечения. Принципы лечения включают мероприятия, уменьшающие всасывание, ускоряющие элиминацию, а также общие реанимационные мероприятия, поддерживающие работу жизненно важных органов, и, если возможно, применение специальных антидотов. В случае, когда возникают сомнения относительно степени риска или правильности лечения, рекомендуется обратиться за помощью в "Информационную службу по отравлениям".
Анамнез при отравлениях
Необходимо тщательно собрать сведения о принятом лекарстве или лекарствах. Эти сведения должны включать название принятых препаратов, количество, лекарственную форму, время приема лекарства и принимались ли другие вещества, такие как алкоголь или психотропные препараты, которые значительно влияют на клиническое состояние больного или клиренс препарата, вызвавшего отравление. Необходимо отметить наличие принятых таблеток в рвотных массах. Тем не менее, наличие рвоты не предотвращает тяжелой интоксикации.
Медицинский, социальный и психиатрический анамнез, а также указания на хронический прием каких-либо препаратов помогают выявить пациентов группы высокого риска и правильно выработать тактику лечения.
Больные могут отказаться сообщить необходимые сведения или не способны это сделать, поэтому необходимо ориентироваться на прямые или косвенные данные, которые могут быть получены из доступных источников (например, упаковки от лекарств, бригада скорой помощи, свидетели, предыдущие суицидальные попытки, оставленные пациентом записи и др.).
Обследование при отравлениях
Необходимо повторно оценить состояние дыхательных путей, системы дыхания и кровообращения и, при необходимости, провести мероприятия, устраняющие возникшие нарушения. Они включают простейшие приемы поддержания проходимости дыхательных путей, применение элементарных устройств для поддержания проходимости дыхательных путей и/или интубацию трахеи. Уровень сознания больного может служить показателем тяжести отравления, определяет риск нарушения проходимости дыхательных путей и указывает на возможный объем необходимой интенсивной терапии. Уровень сознания может быть быстро оценен с помощью шкалы AVPU (шкала, оценивающая наличие у пациента беспокойства, либо реакции на обращенную речь, либо реакции на болевой раздражитель, либо отсутствие сознания - прим. перев.) или с помощью обычной шкалы Глазго (хотя последняя разработана не для этих целей). При оценке по ШКГ 4,5 г/л (98 ммоль/л) потенциально смертельна.
С увеличением концентрации в крови проявления варьируют от атаксии, дизартрии и нистагма до гипотермии, гипотензии, оглушения и комы. В тяжелых случаях, особенно у детей, могут наблюдаться судороги, депрессия дыхания и ацидоз.
Аспирация рвотных масс, гипогликемия (особенно у детей).
Носит общий поддерживающий характер:
♦ Алкоголь быстро всасывается из кишечника, поэтому его опорожнение, вероятно, не принесет пользы.
♦ Гипогликемию необходимо устранить как можно скорее приемом сладких растворов, если больной в сознании, в противном случае, внутривенным введением 5% или 10% раствора глюкозы.
♦ Если позволяют технические возможности, то необходимо провести гемодиализ при концентрации алкоголя в крови > 5 г/л или при pH артериальной крови 75 мг/ кг.
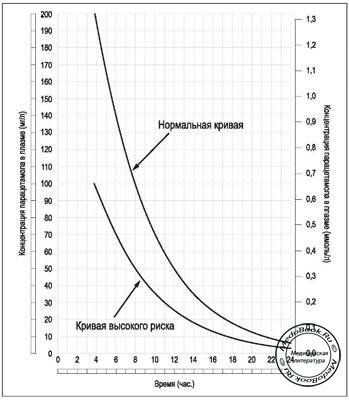
Рисунок: Кривая концентрации парацетамола в плазме
♦ Назначить активированный уголь, если парацетамол принят в дозе > 150 мг/кг и с момента приема прошло не более часа.
♦ Спустя 4 часа с момента приема препарата необходимо взять венозную кровь для определения концентрации парацетамола в плазме, наряду с определением основных биохимических показателей и общим анализом крови (включая MHO).
♦ Если больной, в соответствии с номограммой, входит в группу риска, то необходимо начать лечение с применением N-АЦЦ в дозе 150 мг/кг в течение 24 часов.
♦ Если больной не входит в группу риска, то не требуется какого-либо лечения. Если лечение началось в течение 8 часов после приема препарата, то риск повреждения печени и почек минимальный.
♦ Опорожнение кишечника, вероятно, не принесет пользы.
♦ Необходимо определить концентрацию парацетамола в плазме крови и провести основные лабораторные исследования. Лечение с применением N-АЦЦ необходимо начать в соответствии с показателями номограммы и во всех случаях приема препарата в дозе > 150 мг/кг (> 75 мг/кг в группе высокого риска). Если результат измерения плазменной концентрации парацетамола задерживается, то необходимо начать применение N-АЦЦ в дозе 150 мг/кг в течение 24 часов и, при необходимости, прекратить его применение, когда результаты будут получены.
♦ Необходимо провести функциональные пробы печени, определить MHO, осуществлять контроль креатинина и бикарбонатов крови каждые 12 часов, пока показатели не вернуться к норме. Если есть какие-либо отклонения, то следует продолжить прием N-АЦЦ в прежней дозировке до улучшения значений показателей, а если значения показателей ухудшились, то необходима консультация соответствующего специалиста.
♦ Немедленно начать применение N-АЦЦ, если неизвестно принял ли больной парацетамол в потенциально летальной дозе (> 150 мг/кг у обычных больных и > 75 мг/кг в группе высокого риска). НЕ СЛЕДУЕТ ДОЖИДАТЬСЯ результатов определения плазменной концентрации парацетамола. Больные, доставленные в этот период, имеют высокий риск повреждения печени и, несмотря на то, что нет признаков необходимости поддержания ее функций, считается, что назначение N-АЦЦ все еще окажется полезным.
♦ Взять кровь на экспресс-анализ концентрации парацетамола, АЛТ, креатинина и MHO.
♦ Если риск повреждения печени подтвержден, то продолжить лечение N-ацетилцистеином и наблюдать больного в течение 3-4 дней, с мониторингом биохимических показателей крови и MHO. Когда показатели вернуться к норме, введение N-АЦЦ можно прекратить. Если имеется печеночная или почечная недостаточность, то необходимо проводить общепринятые мероприятия по их лечению, с консультацией соответствующего специалиста при необходимости.
♦ Метаболический ацидоз является неблагоприятным прогностическим признаком.
♦ Определить значение креатинина плазмы крови, АЛТ и MHO, кислотно-щелочное равновесие венозной крови и значение бикарбонатного иона.
♦ Если есть отклонение в значении какого-либо из этих показателей от нормы, то проводится лечение с применением N-АЦЦ и консультация соответствующего специалиста.
♦ При постепенной передозировке риск серьезного повреждения минимальный, если парацетамол был принят в течение суток в суммарной дозе 350 мг/л свидетельствует о салицилатной интоксикации. Наибольшая смертность среди взрослых наблюдается при концентрации салицилатов > 700 мг/л. Существуют следующие факторы риска смерти - возраст (младше 10 лет и старше 70 лет), ацидоз, симптомы поражения ЦНС, позднее поступление в отделение неотложной помощи и отек легких.
♦ Дать активированный уголь, если салицилаты приняты в дозе > 250 мг/кг и с момента отравления прошло не более часа.
♦ Если салицилаты приняты в дозе > 120 мг/кг, то необходимо проводить определение их концентрации в плазме крови, по крайней мере, в течение 2-4 часов после поступления больного в отделение. У больных, у которых предполагается тяжелое отравление, необходимо повторить определение концентрации салицилатов в плазме крови (через 2 часа), т.к. они могут продолжать всасываться. Полезным будет определение газового состава артериальной крови. Если имеется метаболический ацидоз, а уровень плазменного калия нормальный, то необходимо внутривенное введение бикарбоната натрия для ощелачивания мочи. Если уровень калия низкий, то необходимо провести его коррекцию до введения бикарбоната натрия.
◊ При концентрации салицилатов у взрослого > 500 мг/л (3,6 ммоль/л) - внутривенное введение 1,5 л 1,26% раствора бикарбоната натрия (или 225 мл 8,4% раствора) в течение 2 часов.
◊ При концентрации салицилатов у ребенка ( 350 мг/л (2,5 ммоль/л) - внутривенное введение 8,4% раствора бикарбоната натрия в дозе 1 мг/кг, разведенного в 0,5 л 5% раствора глюкозы, со скоростью 2-3 мл/кг/час.
◊ Цель - достигнуть pH мочи 7,5-8,5. Если необходимо, повторить введение бикарбоната натрия до снижения уровня салицилатов плазмы крови.
◊ Не следует проводить форсированный щелочной диурез при наличии значительного риска развития отека легких.
♦ При тяжелом отравлении с явлениями сердечной и почечной недостаточности методом выбора является гемодиализ.
Отравление этиленгликолем
Синонимы - антифриз, тормозная жидкость. Летальная доза - 100 мл для взрослого массой 70 кг. Вдыхание и всасывание через кожу неопасно.
Этиленгликоль быстро всасывается из кишечника и токсические проявления в виде дизартрии, атаксии, тошноты и рвоты появляются в течение 30 минут после приема внутрь. В дальнейшем развиваются судороги, кома и метаболический ацидоз. Спустя 12-24 часа после приема этиленгликоля развиваются сердечная недостаточность, гипертензия и дыхательные расстройства, а также прогрессирует почечная недостаточность и гипокальциемия.
♦ Провести промывание желудка, если с момента отравления прошло немного времени. При неукротимой рвоте промывание желудка противопоказано.
♦ Определить КЩС и уровень кальция крови. Коррекция метаболического ацидоза внутривенным введением бикарбоната натрия. В связи с тем, что может потребоваться введение большого количества бикарбоната натрия, необходимо следить за опасностью развития гипернатриемии. Гипокальциемию следует корригировать внутривенным введением глюконата кальция.
♦ Этанол является наиболее широко используемым антидотом, который конкурентно, по отношению к этиленгликолю, связывается с алкогольдегидрогеназой, превращающей этиленгликоль в его токсичные метаболиты. Если больной в сознании - дать выпить 2 мл/кг 40% раствора этилового спирта (джин, водка или виски).
♦ Если больной без сознания или имеется метаболический ацидоз, необходимо ввести внутривенно нагрузочную дозу 10% раствора этанола (7,5 мл/ кг), а затем следовать схеме инфузии приведенной ниже:
◊ непьющий взрослый/ребенок - 66 мг/кг/час этанола (например, 1,65 мл/кг/час 5% раствора этанола);
◊ среднестатистический взрослый - 110 мг/кг/ час (например, 2,76 мл/кг/час 5% раствора этанола);
◊ хронически пьющий - 150 мг/кг/час (например, 3,9 мл/кг/час 5% раствора этанола).
♦ При тяжелом отравлении с явлениями сердечной и почечной недостаточности методом выбора является гемодиализ.
Отравление монооксидом углерода (CO)
Главным образом являются результатом тканевой гипоксии вследствие уменьшения количества гемоглобина, способного переносить кислород. В связи с этим отравление будет проявляться в виде головной боли, тошноты, раздражительности, взволнованности, тахипноэ, прогрессирующего угнетения сознания и дыхательной недостаточности. В тяжелых случаях может развиться метаболический ацидоз и отек мозга, а также прогрессирующая полиорганная недостаточность. Поздние осложнения, появляющиеся спустя недели после острого отравления, могут проявляться в виде психических расстройств и экстрапирамидных расстройств типа синдрома Паркинсона. Пульсоксиметрия является ненадежным методом мониторинга при отравлении окисью углерода, т.к. переоценивается насыщение гемоглобина кислородом.
Хроническое отравление CO труднее диагностировать. Обычно отравление происходит более чем у одного члена семьи, что обусловлено применением газового отопления в плохо проветриваемых помещениях. Основными симптомами являются головная боль и гриппоподобная симптоматика.
♦ Вынести из места отравления.
♦ Дать высокие дозы кислорода с целью вытеснения CO из связи с гемоглобином и, тем самым, улучшения доставки кислорода тканям.
♦ Метаболический ацидоз следует корригировать путем улучшения доставки кислорода к тканям. Не следует применять бикарбонат натрия.
♦ При развитии отека мозга назначают маннитол в дозе 1 г/кг массы тела.
♦ Измерение уровня карбоксигемоглобина может помочь в определении тяжести отравления (> 20% свидетельствует о тяжелом отравлении), но плохо коррелирует с клиническими исходами.
♦ У больных, перенесших кому, возможны в последующем длительные неврологические расстройства.
♦ В некоторых специализированных центрах применяется гипербарическая оксигенация.
Отравление органическими фосфатами
Очень важно проведение мероприятий по поддержанию деятельности жизненно важных органов. Следует предотвращать собственное заражение путем применения защитной одежды.
Органические фосфаты легко поникают через кожу и легкие. Они необратимо связывают ацетилхолинэстеразу, приводя к удлинению периода полураспада ацетилхолина. Выздоровление возможно лишь при синтезе новых молекул ацетилхолинэстеразы. В клинике преобладают H-холинергические (например, мышечная слабость) и M-холинергические (повышенное потоотделение, бронхоспазм) эффекты.
♦ Предотвращение дальнейшего всасывания путем удаления источников яда, в том числе загрязненной одежды.
♦ Дать большие дозы кислорода.
♦ Провести промывание желудка.
♦ Вводить внутривенно атропин (2 мг взрослым, 0,02 мг/кг детям) каждые 10-30 минут до улучшения состояния.
♦ Для купирования судорог внутривенно вводить диазепам (5-10 мг взрослым, 0,02 мг/кг детям).
♦ При тяжелом отравлении назначают пралидоксим (реактиватор холинэстеразы) в первые 24 часа.
♦ Часто требуется интубация трахеи и проведение ИВЛ.
Автор(ы): Др. Ребекка Эпплбоам (Эксетер, Великобритания)
Читайте также:


