Физиотерапия при разрыве мышц плеча
Растяжение мышц руки происходит в результате травматического повреждения мышечных волокон, расположенных в области кисти, локтя, предплечья. Его причинами становятся падения, длительное сдавливание или сильный ушиб. Клиническими проявлениями растяжения становится резкая или ноющая боль, быстро формирующиеся отек и гематома. При травмировании могут повреждаться отдельные мышечные волокна или их пучки.
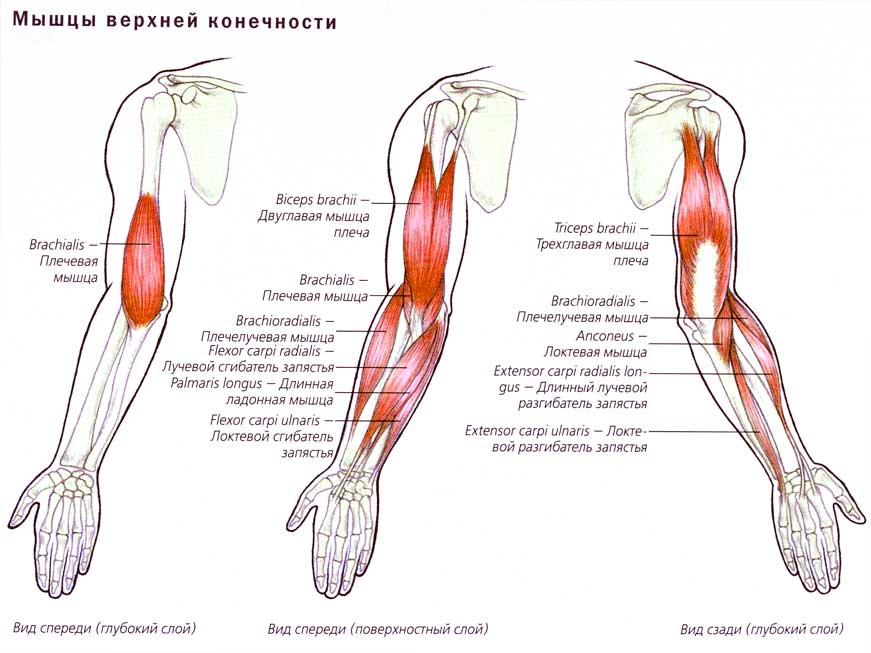
В тяжелых случаях происходит полный отрыв мышцы в местах ее крепления к связкам. Для диагностирования используется рентгенологическое исследование, при необходимости пострадавшему показана КТ или МРТ. В лечении применяются консервативные методы — прием фармакологических препаратов и проведение физиотерапевтических процедур.
Правильный подход к терапии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Длительность и методы лечения растяжения мышц руки зависят от степени их повреждения. Травма не представляет опасности при своевременном обращении за медицинской помощью. Самолечение нередко приводит к развитию осложнений из-за неправильной и (или) замедленной регенерации тканей. В большинстве случаев пострадавший не может оценить степень повреждения. То, что в обиходе называется растяжением, на самом деле представляет разрыв мышечных волокон.
Патологический процесс нередко сопровождается отеком, сдавливающим чувствительные нервные окончания. Пострадавший ощущает боль, усиливающуюся при движении больной конечностью. Через несколько часов над местом разрыва образуется гематома из-за повреждения капилляров и кровоизлияния в подкожную клетчатку. При диагностировании врач учитывает тяжесть травмирования и составляет терапевтическую схему с учетом выраженности симптоматики. В чем заключается лечение растяжения:
- устранение боли и отека;
- купирование воспалительного процесса;
- нормализация кровообращения и микроциркуляции в поврежденных тканях;
- ускорение регенерации мышечных волокон.
Серьезную угрозу представляет инфицирование мышц и рядом расположенных сухожилий. Такая ситуация возникает при падениях, когда на коже остаются ранки, царапины, трещины. Через них в соединительнотканные структуры проникают болезнетворные бактерии, образуя первичные воспалительные очаги.
Первая помощь пострадавшему
Скорость выздоровления зависит от своевременно и правильно оказанной первой помощи. Поврежденную руку сразу промывают под струей прохладной воды, чтобы смыть загрязнения. Затем прикладывают лед. Сделать это необходимо как можно быстрее. Под воздействием холода кровеносные и лимфатические сосуды сузятся, а отек локализуется только на травмированном участке. Таким образом, применение ледяных компрессов помогает купировать воспаление, снизить интенсивность болей, избежать формирования обширной гематомы. Как проводить лечебную процедуру:
- наполнить полиэтиленовый пакет льдом или просто положить в него кусок замороженной рыбы или мяса. Подойдет и упаковка овощной или фруктовой смеси;
- пакет обернуть плотной тканью, чтобы избежать обморожения кожи;
- приложить пакет к области растяжения на 10-15 минут. Затем сделать часовой перерыв и вновь приступать к процедуре.
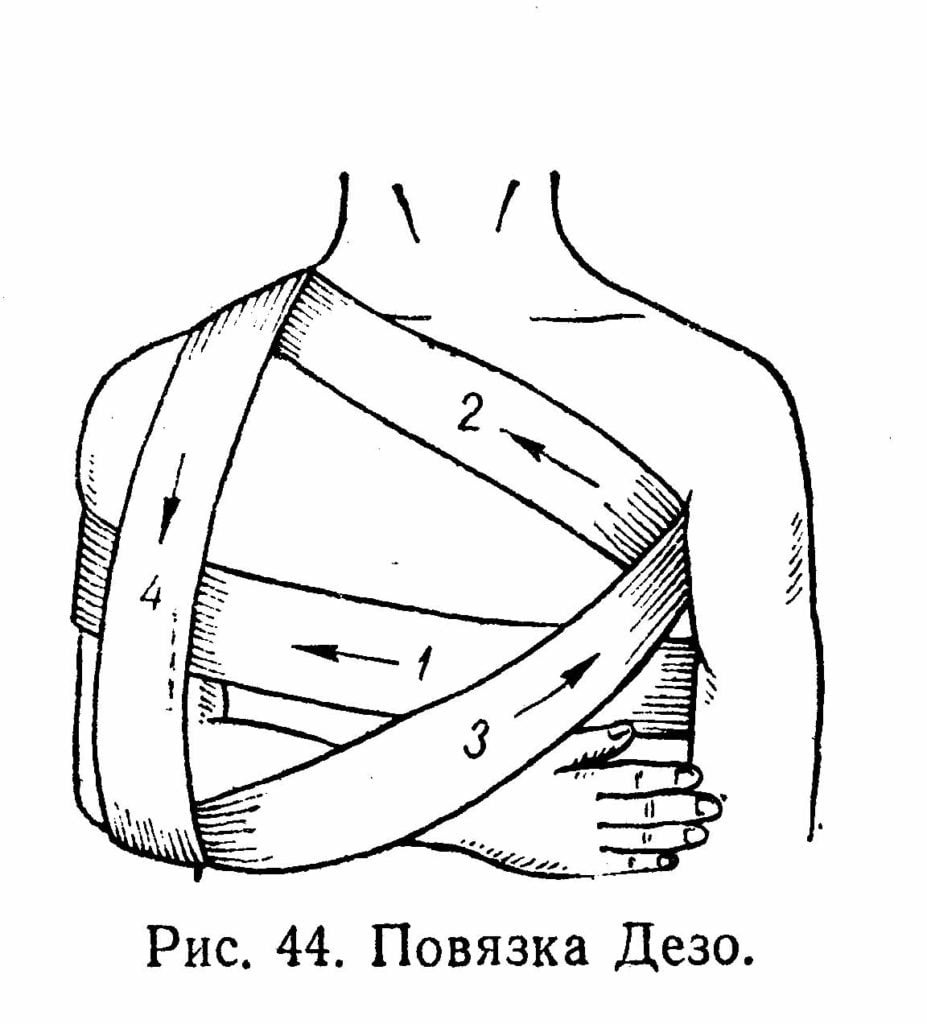
Также поврежденную конечность нужно сразу иммобилизовать (обездвижить). Для этого подойдет любая ткань, сложенная в виде косынки. На широкий край укладывается рука, а концы завязываются на шее. Повязка не должна быть давящей, а только фиксирующей конечность. Если не иммобилизовать руку, то при малейшем движении мышечные волокна будут рваться.
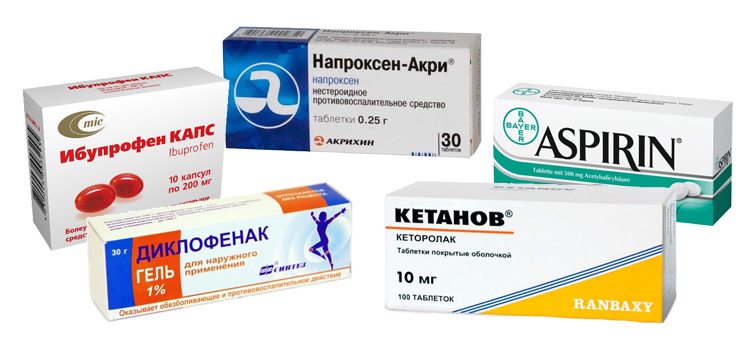
Пострадавший может жаловаться на сильную боль (иногда человек даже теряет сознание). Следует дать ему таблетку с обезболивающим действием. Простым Анальгином или Парацетамолом в этом случае не обойтись. Препаратами первого выбора в лечении любых повреждений опорно-двигательного аппарата становятся нестероидные противовоспалительные средства. Пострадавшему можно предложить Найз, Нимесулид, Кеторол, Кеторолак, Кетопрофен, Ортофен, Ибупрофен, Диклофенак. Быстро устранит боль Нимесил или Нимулид в виде суспензии. Порошок из одного пакетика нужно растворить в 100 мл воды и дать выпить больному.
После этого пострадавшего следует доставить в травмпункт независимо от его самочувствия и интенсивности симптоматики. Под растяжение мышц могут маскироваться переломы, вывихи, трещины в костях, подвывихи, разрывы связок и сухожилий или их полный отрыв от костного основания.
Лечение мышечного растяжения
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
На протяжении всего лечения пациенту показано ношение фиксирующей повязки. При растяжении высокой степени тяжести с полным или частичным отрывом мышцы от сухожилия поврежденный участок иммобилизуется гипсовой лангетой. Для незначительного травмирования обычно достаточно фиксации руки эластичным бинтом. Во всех остальных случаях самым оптимальным вариантом обездвиживания руки становится ношение полужестких бандажей и ортезов для лучезапястного, локтевого, плечевого сустава.
Во время лечения необходимо беречь поврежденную руку, избегать любых физических нагрузок, особенно поднятия тяжестей. В состоянии покоя быстрее восстанавливается кровообращение, к мышечным волокнам начинают поступать кислород, питательные и биологически активные вещества. Ускоряются процессы метаболизма, регенерация пораженных тканей.
Обязательно нужно пить много жидкости — 2-2,5 л в сутки. Это может быть чистая вода, травяные чаи, ягодные морсы, овощные соки, фруктовые компоты. Употребление большого количества жидкости способствует выведению из поврежденных мышц конечных и промежуточных продуктов воспалительного процесса.
НПВП назначаются с первых дней лечения растяжения. При сильных болях рекомендованы препараты в таблетках. Они не предназначены для курсового приема, так как обладают широким перечнем побочных эффектов. Найз или Кеторол принимают только при сильных болях 1-2 раза в сутки. Ускорить выздоровление помогают НПВП в виде мазей, гелей, кремов:
- Фастум;
- Вольтарен;
- Индометацин;
- Кеторол;
- Артрозилен;
- Пироксикам;
- Ибупрофен;
- Мелоксикам;
- Ортофен;
- Дикловит;
- Долобене.
Если на месте разрыва мышечных волокон сформировалась обширная гематома, то нужно воспользоваться средствами, нормализующими проницаемость стенок кровеносных сосудов. Для лечения растяжений НПВП для локального нанесения следует чередовать с венотониками — гелями Троксерутин, Троксевазин, Лиотон, мазью Гепариновой.
В состав Индовазина входят нестероидное противовоспалительное средство и венопротектор. Это обеспечивает многоплановое воздействие на травмированный участок: восстанавливаются разрушенные капилляры, рассасывается отек.
Нередко пострадавшие для устранения болей сразу после мышечного растяжения начинают растирать травмированные участки мазями и растворами с местнораздражающим и согревающим действием. Травматологи категорически запрещают использовать такие препараты в первые три дня лечения. Под влиянием тепла усилится воспалительный процесс, образуется обширный отек, а интенсивность болевого синдрома только возрастет. А вот после купирования воспаления разогревающие мази окажут только положительное воздействие:
- улучшат кровообращение и микроциркуляцию;
- устранят дефицит питательных и биологически активных веществ;
- ускорят заживление поврежденных мышечных волокон.
Наибольшая терапевтическая эффективность характерна для Финалгона, Капсикама, Випросала, Апизартрона, Эфкамона, Наятокса, Никофлекса. Хорошо помогают при растяжениях мази и биодобавки в виде бальзамов, гелей. Это Артро-Актив из красной линейки, препараты из серии 911 — Муравьиная кислота и Окопник, Ревмалгон, Травмалгон, гели с пчелиным ядом, сабельником и окопником. Они предназначены для лечения суставов, но очень полезны и при травмировании мышц.

В терапии растяжений широко используется проверенное временем средство — раствор Меновазин. Он оказывает местнораздражающее, отвлекающее, успокаивающее, антисептическое и местноанестезирующее действие. Обезболивающий эффект проявляется сразу после нанесения раствора на кожу за счет блокирования активными ингредиентами чувствительных нервных окончаний.
Для быстрого восстановления поврежденных мышц руки пациентам рекомендованы физиотерапевтические процедуры. Для лечения растяжения невысокой степени тяжести достаточно 5-10 сеансов магнитотерапии или УВЧ-терапии. Если диагностированы сильные разрывы мышечных волокон, то пациентам назначается комплекс процедур. Особенно эффективен электрофорез. В начале лечения его проводят для снятия болей и устранения воспаления с растворами Лидокаина, Новокаина, НПВП. В дальнейшем используются хондропротекторы (Карипаин). Они ускоряют регенерацию мышечных волокон за счет улучшения кровообращения и микроциркуляции.
| Физиопроцедуры для лечения растяжения мышц руки | Терапевтическое действие |
| УВЧ-терапия | Оптимизация обмена веществ, восстановление поврежденных кровеносных сосудов и мышечных волокон |
| Магнитотерапия | Стимуляция микроциркуляции, быстрое устранение отеков и даже застарелых гематом |
| Электрофорез | Доставка в глубоко расположенные соединительные ткани лекарственных препаратов |
| Лазеротерапия | Ускорение регенерации пораженных воспалением тканей за счет нормализации процессов метаболизма |
| Диадинамические токи | Улучшение кровообращения, обеспечение мышечных тканей питательными и биологически активными веществами |
Травматологи рекомендуют обращаться в больничное учреждение даже при незначительных растяжениях. Неправильное лечение или его отсутствие спровоцирует усиление воспалительного процесса и его распространение на здоровые ткани.
Травмы могут быть следствием удара, падения, слишком интенсивного движения рукой или попытки удержать тяжёлую штангу при занятиях бодибилдингом. Патологии плеча в 30% случаев сопровождают пациентов с множественным остеоартрозом. Метод лечения должен подбираться индивидуально с учётом характера повреждения, однако во всех случаях врачи рекомендуют дополнять лечение физиотерапией.
Полезные эффекты физиотерапии плечевого сустава: ускорение восстановления повреждённых тканей, адаптация сочленения к дальнейшим нагрузкам, профилактика повторного травмирования.
Что такое физиотерапия?
Физиотерапия – это один из методов лечения плечевого сустава, при котором используют воздействие физических явлений на организм. Физиотерапевтические процедуры входят в реабилитационный комплекс и помогают ускорить выздоровление плечевого сустава.
В некоторых случаях человек сам начинает ограничивать свою двигательную активность из‐за боли. Физиотерапия решает эту проблему, давая возможность быстрее вернуться к привычному образу жизни. Она может применяться в виде монотерапии, но чаще её совмещают с медикаментозным лечением и лечебной гимнастикой.
Детальнее о лечебной гимнастике по Ивашкевичу читайте здесь.
Основные методы физиотерапии при травмах
Наиболее распространённые виды физиолечения плечевого сустава:
- ручные манипуляции (массаж);
- электрическая стимуляция (дарсонваль);
- введение лекарств с помощью электрического тока (электрофорез);
- прогревание (УВЧ, озокеритовые или парафиновые обёртывания);
- светолечение (лазер);
- воздействие ультразвуком;
- иглоукалывание.
Электрофорез плечевого сустава сочетает в себе физический и медикаментозный методы: постоянный ток и лекарственный раствор. В роли источника постоянного тока выступает аппарат для электрофореза. Источником лекарственного вещества являются тканевые прокладки, пропитанные лечебным раствором.
В зависимости от проблемы, в плечевой сустав могут вводиться хондропротекторы, обезболивающие либо противовоспалительные препараты. Электрический ток помогает им преодолеть толщу тканей и попасть в сустав.
Используя электрофорез, можно создать высокую концентрацию лекарственного вещества в поражённом участке. Слабый электрический ток благоприятно действует на плечевой сустав, улучшая кровообращение и облегчая боль.
Преимущества физиотерапии электрофорезом:
- неинвазивность;
- создание депо лекарственного препарата непосредственно в суставе;
- исключение побочного влияния медикаментов на печень, почки и ЖКТ.
Противопоказания к электрофорезу:
- повреждённая или воспалённая кожа в месте наложения электродов;
- психиатрические заболевания, эпилепсия;
- имплантированный кардиостимулятор;
- новообразования кожи в местах контакта с электродами.
Ход процедуры: на кожу пациента накладываются электроды в тканевых прокладках. Одна из прокладок пропитывается лекарственным раствором, а противоположная – нейтральным. При включении аппарата через через тело проходит слабый электрический ток, который ощущается как слабое покалывание. Стандартная длительность сеанса – 15–20 минут. Курс лечения состоит из 10–20 процедур, проводимых ежедневно или через день.

УВЧ‐терапия означает лечение электромагнитными волнами ультравысокой частоты. Специальный прибор генерирует электромагнитные волны заданной частоты, которые при контакте с тканями человеческого организма преобразуются в тепло, вызывая ряд изменений.
Положительные эффекты физиотерапии УВЧ для плечевого сочленения:
- улучшение кровообращения;
- снятие отёка;
- ликвидация застойных явлений;
- ускорение регенерации соединительных тканей.
Процедуры УВЧ‐терапии, назначенные в острый период, помогают уменьшить болевые ощущения, устраняют отёчность. Физиотерапия этим методом полезна при хронических заболеваниях плечевого сустава или в восстановительный период после травм, при вывихах. Курс процедур способствует улучшению подвижности сустава, предотвращает развитие контрактур.
- Оптимальная мощность при лечении плечевого сустава – 30–40 Вт.
- Время процедуры – 15 минут.
- Один курс состоит из 15–20 ежедневных прогреваний.
Противопоказания к УВЧ‐терапии:
- беременность сроком 3 месяца и больше;
- острая сердечная недостаточность с инфарктом миокарда;
- стенокардия;
- наличие искусственного водителя сердечного ритма;
- нарушение гемостаза;
- гнойные воспаления мягких тканей в местах, на которые оказывают влияние УВЧ;
- наличие металлических элементов в близком к месту процедуры участке тела (накостные и внутрикостные фиксирующие пластины при переломах).
Озокерит и парафин являются природными углеводородами с высокой молекулярной массой. По сравнению с парафином, озокерит имеет более сложный состав. Помимо углеводородов, он содержит следующие примеси:
- газообразные углеводороды;
- сероводород;
- минеральные масла;
- смолы;
- углекислый газ.
Оба материала обладают высокой теплоёмкостью: после нагревания они долго сохраняют постоянную температуру, отдавая его медленно и постепенно. Эту особенность используют для прогревания различных частей тела человека при физиотерапии.

Помимо теплового воздействия, у озокерита с парафином имеются и другие полезные эффекты:
- компрессионный (остывающая масса немного сжимается, что способствует улучшению микроциркуляции в проблемной плечевой зоне и оттоку из нее лишней жидкости);
- обогащение тканей биологически активными веществами (сероводород).
3 способа прогревания в физиотерапии:
- послойное нанесение разогретого вещества на кожу с помощью специальной кисти;
- оборачивание пропитанной озокеритом или парафином марлей с последующим наложением утепляющего компресса;
- наложение заранее изготовленной в кювете пластины с заданной температурой.
Время каждой процедуры – от 30 до 60 минут. Стандартный курс физиотерапии состоит из 10–15 сеансов, проводимых с интервалами в 1–2 дня.
Средняя температура нагреваемой массы, используемой для процедуры – 70°С. При лечении детей и пожилых пациентов рекомендуется более щадящий режим с температурой от 50 до 52°С.
Парафино‐ и озокеритотерапию разрешено сочетать с другими методами: массажем, электрофорезом или лечебными ваннами.
Противопоказания к физиотерапии:
- острые заболевания, сопровождающиеся повышением температуры;
- сердечно‐сосудистые нарушения в стадии декомпенсации;
- туберкулёз;
- бронхиальная астма;
- беременность;
- опухоли;
- эпилепсия;
- наличие язв и ранок в месте наложения.
Магнитотерапия (индуктотермия) заключается в воздействии на организм электромагнитного поля. Под его влиянием в клетках образуются собственные хаотические токи, а температура тканей повышается на 0,3–0,9°С.
Лечебные эффекты магнитотерапии:
- повышение проницаемости клеточных мембран;
- активация метаболизма;
- усиление функции лейкоцитов, макрофагов, фибробластов.
Магнитотерапия оказывает болеутоляющее, противоотёчное и антиспастическое действие.
Показания к индуктотермическим процедурам плечевого сустава:
- подострые и хронические заболевания (затяжной остеоартрит, остеоартроз);
- посттравматические состояния (ухудшение подвижности, боли, мышечные контрактуры, невриты).
Магнитотерапия вызывает нагревание тканей, поэтому её запрещено использовать в острой стадии любых заболеваний и травм.
Список противопоказаний к физиотерапии:
- острое или обострившееся воспаление;
- наличие серозного либо гнойного экссудата;
- выраженная гипотензия;
- предрасположенность к кровотечениям;
- опухоли.
Для физиотерапии плечевого сустава применяют плоскую спираль. Если на повреждённую область наложен гипс, то спираль помещают поверх него.
Курс физиотерапии состоит из 15–20 ежедневных прогреваний длительностью 20 минут.
Физиотерапию дополните упражнениями в домашних условиях. О них читайте здесь.
Лазерная физиотерапия является немедикаментозным методом лечения, позволяющим уменьшить боль, отёк, скованность в проблемном плечевом суставе.
Низковолновое лазерное излучение лишено теплового компонента, оно состоит только из световых волн. При контакте с живыми тканями лазер воздействует на клетки, вызывая в них химические реакции. Независимые исследования подтвердили полезные эффекты лазера: снижение боли и восстановление подвижности плечевого сустава.
Использование лазерных процедур повышает эффективность основного лечения на 10–15%.
Лазеротерапия, в сравнении с другими методами физиотерапии, имеет мало противоказаний. Нельзя проводить в период обострения кожных болезней (псориаз, экзема). Лечение лазером приемлемо практически для всех больных.
Сфера действия лазера:
- костная ткань (ускорение регенерации клеточных элементов и накопления в кости минералов кальция и магния, отвечающих за её прочность);
- суставной хрящ (снижение воспаления, активация фибробластов);
- мышцы (улучшение васкуляризации, восстановления миоцитов, профилактика мышечной дистрофии).
При этом типе физиотерапии ультразвуковые колебания передаются от аппарата к тканям, вызывая ряд эффектов:
- противоотечный;
- противовоспалительный;
- антиспастический;
- обезболивающий.
Лечение ультразвуком предотвращает образование новых рубцов, а также способствует рассасыванию уже имеющихся. Ультразвуковое воздействие делят на высокочастотное (300‑8000 Гц) и низкочастотное (до 100 Гц).
Перед сеансом физиотерапии кожу смазывают специальным гелем, после чего прикладывают наконечник аппарата к коже, периодически меняя место. Длительность процедуры – от 10 до 15 минут, средняя продолжительность курса – 15 сеансов через день или ежедневно.

Показания к физиотерапии:
- последствия вывиха, ушиба, перелома;
- остеоартрит, остеоартроз;
- мышечные контрактуры, рубцы.
Противопоказания к физиотерапии плечевого сустава:
- абсцессы;
- остеопороз;
- склонность к образованию тромбов;
- выраженная гипо‐ и гипертония;
- стенокардия, инфаркт миокарда;
- онкологические проблемы.
Показания к массажу плечевого сочленения:

артроз, артрит, периартрит;
невралгия;
- острое воспаление либо свежая травма;
- гематома;
- дефекты или повреждения сосудов;
- недавняя операция на суставе;
- опухоли;
- абсцессы.
Плечевой сустав массируют в положении сидя или лёжа, лицо пациента обращено в сторону массажиста, рука согнута в локте, кисть расположена на уровне поясницы. Данная позиция обеспечивает хорошее расслабление мышц, не мешающее проработке сустава. Массаж сустава следует дополнить массажем прилежащих мышц и триггерных точек для устранения в них спазмов, вызванных воспалением или травмой.
Виды движений, применяющиеся для массажа, включают: поглаживание, растирание, разминание, щипки, поколачивание, точечное воздействие.
Помимо ручного воздействия, для лечения проблем плечевого сустава практикуют водный массаж. При этой методике вместо рук используют давление водной струи. Гидромассаж является более щадящим, поэтому может применяться при острых болях, а также у юных и пожилых пациентов.
Зарядка для плечевого сустава здесь.
Диадинамотерапия (токи Бернара) основана на воздействии импульсного тока частотой от 50 до 100 Гц.
Лечебные эффекты диадинамического тока:
- обезболивание;
- стимуляция мышечного тонуса;
- улучшение микроциркуляции;
- ускорение регенерации тканей.
Показания к физиотерапии:
- растяжение связок плечевого сустава;
- неврит, невралгия;
- периартрит;
- ревматоидный артрит;
- болезнь Бехтерева;
- деформирующий остеоартрит.
Для физиолечения этим способом используются раздвоенные электроды. Электрод с положительным зарядом (катод) накладывают на больной участок, а анод – с противоположной стороны сустава. Между электродом и кожей помещают прокладку из увлажненной ткани.
Перед процедурой физиотерапии необходимо убедиться в отсутствии порезов и ссадин в области плеча. Единичные точечные повреждения не являются препятствием для проведения манипуляции, но их следует изолировать, прикрыв кусочком клеёнки или липкой ленты из материала, не пропускающего ток.
При подаче тока пациент ощущает лёгкую вибрацию в области электродов и вокруг них. Длительность воздействия – 20–30 минут, курс лечения состоит из 8–10 сеансов.
Диадинамотерапия может предшествовать сеансу массажа либо занятиям лечебной физкультурой для плечевого сочленения. Это способствует снятию болей и мышечных спазмов, что позволяет более эффективно проработать проблемную область.
- инфаркт миокарда, стенокардия;
- наличие кардиостимулятора;
- психические заболевания;
- нарушение целостности кожи в районе плечевого сустава;
- туберкулёз;
- острые инфекции с лихорадкой;
- онкологические заболевания;
- склонность к кровотечениям;
- свежие переломы в области сустава.

Прежде чем рассказать о растяжении связок, определимся, что они, собственно, из себя представляют.
В данной статье пойдет речь о растяжении именно скелетных связок.
Содержание статьи
Когда в силу воздействия каких-либо факторов (в основном травмирующих) связка испытывает нагрузку, превышающую запас ее прочности, возникает повреждение – разрыв или растяжение. Говорить о растяжении связок не вполне правильно, т. к. при любом их повреждении возникает нарушение целостности коллагеновых и эластиновых волокон, их составляющих. Просто когда повреждаются все волокна связки, мы говорим о ее разрыве, а когда повреждение частичное – о растяжении. То есть растяжение связки – это, по сути, ее неполный разрыв.

Причины растяжения связок
При чрезмерной силе патологического воздействия резко потянувшаяся связка может даже повлечь за собой часть кости, к которой прикрепляется, – возникает так называемый отрывной перелом.
К счастью, переломы при растяжении связок возникают далеко не всегда, а вот растяжение связок при переломах и суставных вывихах – явление частое.
Гораздо реже встречаются дегенеративные повреждения, когда потерявшая в силу возрастных изменений или болезней связка может разорваться даже при физиологичном привычном движении.

Основные симптомы растяжения связок
Симптомы растяжения очень схожи с симптомами перелома, поэтому без проведения специального обследования их легко спутать. Отличительными признаками перелома является укорочение и деформация пострадавшей конечности, сопровождающаяся нарушением ее оси.
Поставить диагноз растяжения связок помогут следующие инструментальные методы диагностики:
- магнитно-резонансная томография (МРТ) поврежденного сустава;
- ультразвуковое исследование (УЗИ) сустава и окружающих его мягких тканей;
- рентгенография сустава (в отличие от МРТ и УЗИ рентгеновское исследование не дает возможности визуализировать связочный аппарат, но помогает исключить перелом и увидеть косвенные признаки растяжения).
Растяжение связок: лечение
Симптомы растяжения связок диктуют и тактику лечения данной травмы: устранить боль, уменьшить отек и восстановить подвижность.
Хорошим обезболивающим эффектом наряду с противовоспалительным обладают нестероидные препараты (НПВС). В зависимости от интенсивности болевого синдрома, они могут применяться при лечении растяжения местно (гели, мази, крема) или внутрь (таблетки, свечи, порошки, растворы для внутримышечных инъекций). Продолжительность курса лечения этими средствами при растяжении обычно составляет 6-8 дней. Как правило, этого достаточно для купирования воспалительного процесса, а более длительный прием может привести к развитию нежелательных побочных действий (образованию язв и эрозий слизистой желудка, нарушению функции печени и почек).
Уменьшить отек можно с помощью прикладывания обернутого в полотенце льда на 10-15 минут каждые 3-4 часа. Также с целью уменьшения отека в первые дни после травмы рекомендуется придавать пострадавшей конечности возвышенное положение.
В случае образования обширной гематомы терапия при растяжении связок может также включать назначение кремов и мазей с содержанием прямых антикоагулянтов (препаратов, снижающих свертываемость крови). Их применение способствует более быстрому рассасыванию гематомы, нормализации микроциркуляции и предупреждению образования венозных тромбов в поврежденной зоне. Но не следует использовать такие средства, если имеется склонность к повышенной кровоточивости, нарушена целостность кожных покровов или есть какие-то кожные заболевания в месте предполагаемого нанесения.

В лечении растяжения связок важным моментом является иммобилизация сустава, в котором произошел разрыв связок. Достигается она путем наложения специального устройства, фиксирующего сустав в анатомически правильном положении, – ортеза.
При растяжении, не сопровождающемся значимыми нарушениями движений в суставе, можно ограничиться мягким или полужестким (с добавлением боковых фиксирующих пластин) ортезом или эластическим бинтованием конечности. При наложении ортеза или бинта важно, чтобы, осуществляя надежную фиксацию, они в то же время не сдавливали мягкие ткани, т. к. при тугом затягивании нарушается кровообращение и еще больше усиливается отек. Сроки иммобилизации определяются индивидуально, врачом, в зависимости от тяжести травмы, и могут варьировать от одной до четырех недель.
Как еще можно лечить растяжение
В последние годы в качестве метода лечения растяжения связок активно используется кинезиологическое тейпирование – наложение на область повреждения по специальной методике особых тканевых лент на клейкой основе. Механизм положительного влияния тейпирования при растяжении основан на улучшении микроциркуляции и лимфооттока в зоне воздействия, корректировке направленности движения в суставе, снижении гипертонуса мышц.
Безусловный плюс тейпирования заключается в том, что при стабилизации сустава одновременно сохраняется и возможность движений в нем. В то же время у процедуры есть определенные минусы: тейпы – достаточно дорогостоящий материал; накладывать их может только специалист, прошедший специальное обучение; тейпирование нельзя проводить при наличии кожных заболеваний в месте наложения, тромбозов глубоких вен нижних конечностей, тяжелой патологии почек и сердечно-сосудистой системы, осложненных форм сахарного диабета.
Восстановительные процедуры при растяжении связок начинают после стихания острых симптомов и воспаления. Они подразумевают проведение специальных упражнений лечебной физкультуры (ЛФК), помогающих нормализовать тонус ослабевших за период иммобилизации мышц и восстановить исходный объем движений в суставе. Необходимо помнить, что проводить занятия ЛФК желательно под руководством врача-инструктора, т. к. неправильное выполнение упражнений может не только не принести пользы, но и причинить вред.
С целью скорейшего восстановления двигательной активности после купирования воспаления целесообразно также применять медицинский массаж курсом 8-10 процедур. Во избежание нежелательных последствий проводить процедуру должен специалист с медицинским образованием, прошедший специальное обучение.
Главное правило проведения физиопроцедур при растяжении: начинаться они должны не ранее чем на 3 сутки от момента травмы. Обусловлено это тем, что в первые 3 дня формируется гематома в области повреждения, поэтому любые манипуляции, улучшающие периферический кровоток, могут провоцировать увеличение гематомы в размерах.
При растяжении связок применяется ряд физиопроцедур. Но чаще всего врачи-травматологи назначают пациентам магнитотерапию на пострадавшую область. И не случайно: анальгезирующий, противоотечный и противовоспалительный эффекты магнитотерапии при растяжении связок давно известны и доказаны результатами проведенных медицинских исследований.

Современная медицина позволяет проводить сеансы магнитотерапии не только на базе поликлиники или стационара, но и в домашних условиях. В магазинах медицинской техники или аптечной сети пациент может приобрести портативный аппарат магнитотерапии и применять его самостоятельно дома. Таким образом решается очень важная проблема: человеку, порой не способному из-за травмы передвигаться без посторонней помощи или специальных средств опоры, больше не нужно испытывать дискомфорт, добираясь до медицинского учреждения!
Помимо компактных аппаратов магнитотерапии существуют также портативные аппараты криотерапии, позволяющие проводить физиопроцедуры при растяжении связок в домашних условиях.
Криотерапия – это метод физиолечения, основанный на благоприятном действии холода на организм. Как было сказано выше, с первых минут травмы желательно прикладывать к поврежденной конечности пузырь со льдом с целью уменьшения локального отека и болей. Но это крайне неудобно – лед не всегда бывает под рукой, быстро тает, держать его неудобно. Представьте, что есть аппарат для локального контактного охлаждения мягких тканей, способный постоянно поддерживать температуру, аналогичную температуре льда. Принцип действия аппарата основан на так называемом эффекте Пельтье: если через цепь двух разнородных материалов пропускается постоянный ток, то один из них начинает нагреваться, а другой охлаждается.
Охлаждение зоны повреждения способствует развитию анальгетического, противоотечного, спазмолитического, противовоспалительного, гемостатического (кровоостанавливающего) эффектов.
Необходимо помнить, что проведение процедур с помощью портативных аппаратов для магнито- и криотерапии в домашних условиях не требует специальной подготовки и специальных навыков со стороны пациента, однако (как и любое физиолечение в целом) имеет ряд противопоказаний. Поэтому во избежание нежелательных последствий перед приобретением аппарата желательно проконсультироваться с врачом.
Отличительной особенностью обоих методов является возможность их применения в остром периоде.
В завершение хочется отметить, что лучше профилактировать развитие травмы, чем потом лечить ее. Чтобы не столкнуться с таким неприятным состоянием, как разрыв связок, носите удобную обувь, избегайте резких движений и экстремальных нагрузок.
Задать вопрос врачу
Читайте также:


