Анализ на пневмоцистоз что это такое
Медицинский эксперт статьи


[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Структура пневмоцисты
Pneumocystis carinii – микроорганизм, который был выделен у больного человека с дыхательных путей в бронхах в месте бифуркации (карины), от чего и произошло название этого вида. Данный возбудитель в естественных условиях живет в легких многих животных, а также у некоторых людей, от которых и происходит заражении. Путь инфицирования – воздушно-капельный. Однако люди с нормальным иммунным статусом могут не болеть, а быть лишь носителями, поскольку пневмоциста является условно-патогенной. При иммунодефицитных состояниях развиваются клинические симптомы заболевания.
При изучении строения этого микроорганизма было много дискуссий по поводу того, к какому Царству отнести данный вид. Особенности строения РНК, митохондрий, белковых структур мембраны позволяли классифицировать как Грибки, но отсутствие эргостерола и особенности жизненного цикла подтверждают, что пневмоциста является Наипростейшим.
Структура пневмоцисты не так уж и проста. Это связано с непостоянством строения клеточных элементов вследствие сложного клеточного цикла. Размеры простейшего варьируют от 1 до 10 микрометров, в зависимости от стадии цикла. Поэтому по микроскопом могут различные формы – от мелких форм с тонкой клеточной стенкой до крупных с более толстой стенкой.
Пневмоциста принадлежит к внеклеточным паразитам и локализируется главным образом в альвеолоцитах первого и воторого порядка. Микроорганизм может существовать в четырех основных формах: трофозоит, прециста, циста и спорозоит.
Трофозоит – это форма существования, которая характеризуется значительным диаметром клетки и неправильной формой. Оболочка толстая и имеет выросты в форме псевдоподий, поэтому форма трофозоита непостоянная. Эти структуры предназначены для тесного контакта возбудителя с альвеолоцитарной клеткой. Внутри клетки - цитоплазма с характерными для многих микроорганизмов органеллами: митохондрии, рыбосомы, вакуоли с клеточным соком и липидные и углеродные компоненты. Ядро занимает достаточно места и окружено двумя мембранами для защиты генетического материала.
Прецисты имеют овальную форму без выростов, небольшие размеры и тонкую клеточную мембрану. В середине этих структур ядра деляться с образованием цист.
Цисты также округлой формы, но их размеры больше, так как внутри содержатся специальные тельца – предшественники спорозоита. Цисты имеют оболочку и толстую трехслойную мембрану, которая после разрыва имеет неправильную форму и таким образом цикл повторяется.
Размножается пневмоциста путем простого деления генетического материала надвое, а затем делиться и содержимое цитоплазмы с оболочкой.
Жизненный цикл пневмоцисты
Пневмоциста является позаклеточным паразитом, но вместе с тем, различные формы существования позволяют проникать и внутрь клетки. Заражение происходит воздушно-капельным путем. В организм человека попадает циста, которая при достаточном иммунном ответе обезвреживается иммунокомпетентными клетками. Если нет, то циста растет и продолжает свой цикл развития дальше с образованием зрелых форм. Весь цикл можно разделить на две фазы – половую и неполовую.
Жизненный цикл пневмоцисты достаточно сложный и проходит поэтапно несколько жизненных форм: трофозоит, прециста, циста, спорозоит. Трофозоит является вегетативной формой, которая прикрепляется к альвеолоциту своими псевдоподиями и тесно взаимодействует с клеточной мембраной. Затем путем клеточного деления образовывается две зрелые клетки, и таким образом происходит размножение. Это так называемая неполовая фаза развития пневмоцисты.
Из трофозоита образовывается прециста, которая имеет огромное ядро и сосредоточенные вокруг него питательные вещества необходимые для будущей цисты. Когда проходит время, ядро делится и образовывается циста, которая имеет внутри чаще всего 8 ядер. Из цисты выходят микроорганизмы – спорозоиты. Они имеют одинарный набор генетической информации, а когда сливаются между собой, то получается снова трофозоит, и цикл развития снова повторяется. Это половая фаза развития.
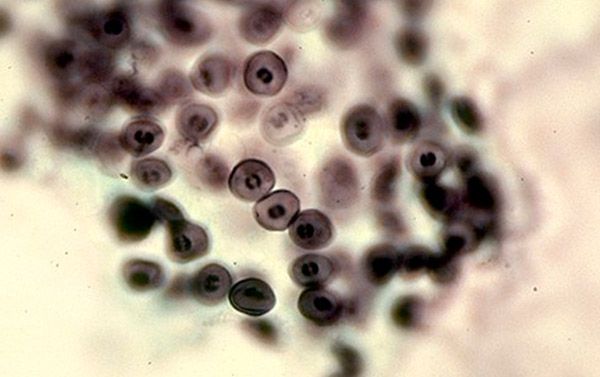
Цисты, когда попадают в организм человека, локализируются на альвеолах. При интенсивном размножении трофозоитов и цист становится все больше и альвеолоциты десквамируются, тогда возникают клинические проявления. Первые иммунные реакции на этот процесс развиваются за счет клеточного иммунитета. Макрофаги и Т-хелперы реагируют на чужеродные агенты и пытаются фагоцитировать их, но цисты имеют способность находиться внутри макрофага и не подвергаться действию его лизосомальных ферментов. Поэтому клеточной иммунной реакции недостаточно для комплексного иммунного ответа и элиминации пневмоцисты. Когда запускается с помощью каскадных механизмов под влиянием Т-хелперов гуморальное звено иммунитета, то иммуноглобулины поражают трофозоиты и зараженные макрофаги. Вот почему, у людей с патологией иммунного ответа это заболевание развивается очень быстро, ведь для адекватной защиты необходим хороший уровень как местного клеточного, так и гуморального иммунитета.
Симптомы пневмоцистной пневмонии
Инкубационный период заболевания составляет от одной недели до пяти. Это зависит от возраста и от степени иммуносупрессии организма. Часто заболевание может протекать по типу обычного острого респираторного заболевания, тогда клинические признаки выражены слабо и человек может умереть на фоне легкого течения.
Учитывая морфологические изменения в легких, выделяют несколько клинических стадий:
- стадия отека – возникает во время начала инфильтрационных изменений и характеризуется симптомами интоксикации, нарастания дыхательных нарушений.
- стадия ателектаза – нарушение оттока секрета из альвеол способствует их склеиванию и развитию ателектаза легких. Клинически появляется кашель, усиливается дыхательная недостаточность.
- стадия эмфиземы – длится неопределенное время, что зависит от эффективности лечения. Симптомы уменьшаются, но остаточные явления в легких в виде эмфизематозных булл дают коробочный звук при перкуссии.
У взрослых клинические признаки развиваются через неделю после инфицирования, в случае пациентов, получающих лечение имунодепресантами, и через 2-3 месяца у больных на СПИД. Заболевание начинается с повышения температуры до субфебрильных цифр, умеренного кашля, одышки при физической нагрузки и боли в области грудной клетке. Через неделю в случае отсутствия лечения симптомы усиливаются, появляется цианоз, высокая температура. Тяжелое течение заболевания обусловлено быстрым диффузным распространением воспаления на оба легких. Это усиливает дыхательную недостаточность и на фоне общей иммуносупрессии опасно отеком легких.
У ВИЧ-инфицированных особенности пневмоцистоза – вялое развитие симптомов заболевания, что часто способствует фульминантному течению с летальным исходом. Поэтому у больных на СПИД есть определенные показания к началу профилактического лечения пневмоцистной пневмонии, даже если особенных клинических проявлений нет.
Диагностика пневмоцистной инфекции
Учитывая тот факт, что симптомы пневмоцистной пневмонии не являются специфическими и часто заболевание протекает без выраженных клинических явлений, но с фульминантным течением – этиологическая верификация в данном случае очень важна для своевременного лечения.
Клинические проявления не являются патогномоничными, поэтому по данным анамнеза и объективного обследования доктор может определить только наличие пневмонии, а ее характер трудно заподозрить.
Важным фактом анамнеза является наличие у пациента онкопатологии, лечения цитостатиками, ВИЧ-инфицирования. Это позволяет заподозрить именно этот вид пневмонии на фоне значительного снижения реактивности иммунитета. Поэтому важно такой контингент больных очень тщательно исследовать и проводить профилактические меры.
Поэтому лабораторные и инструментальные методы диагностики – ведущие в верификации диагноза.
Бронхоскопию рекомендуют проводить для получения смыва с бронхов и дальнейшего исследования секрета.
Пневмоцисты в мокроте могут выявляться при значительном их количестве в альвеолах. Исследование мокроты является одним из достоверных методов верификации диагноза. Материалом для исследования кроме мокроты может быть бронхо-альвеолярный смыв. Используют микроскопический метод с окрашиванием материала по Романовскому-Гимзе, и при этом выявляются фиолетовые клетки с красным ядром. Но этот метод не всегда дает результат, поскольку под объектив микроскопа могло не попасть достаточное количество возбудителя. Более точный метод – паразитологический. Материал, полученный от больного, высевают на живительную среду и за несколько дней вырастает возбудитель, что подтверждает диагноз.
Данные методы редко используются в современных условиях, поскольку до получения результата проходит много времени, а также необходима лаборатория с оборудованием, что есть не в каждом медицинском учреждении. Поэтому в данное время распространены методы серологической диагностики.
Анализ на качественное определение пневмоцист можно проводить с исследованием не только мокроты, но и крови. Используют метод полимеразной цепной реакции – молекулярно-генетический метод, основанный на выявлении ДНК в материале больного.
Более простой серологический метод исследования (исследование сыворотки крови) – выявление антител к пневмоцистам. Так как на возбудителя вырабатываются иммуноглобулины, то их уровень или наличие свидетельствует об активности процесса. Определяют уровень иммуноглобулинов класса G и М методом иммуноферментного анализа или имунофлюоресцентным методом. Повышенный уровень иммуноглобулинов класса М свидетельствует об острой инфекции, а при повышении иммуноглобулинов G – возможна длительная хроническая инфекция.

[11], [12], [13], [14], [15]
Лечение и профилактика пневмоцистоза
Лечение данного заболевания представляет осложненную задачу, поскольку антибиотики не действуют на возбудителя. Кроме того, лечение необходимо начинать как можно заранее и только специфическое. Перед началом терапии следует определить тяжесть заболевания, что характеризуется степенью дыхательной недостаточности по уровню парциального давления кислорода в крови.
Этиологическим лечением пневмоцистоза является применение сульфаметоксазола/триметоприма – бисептола. При легком течении назначают пероральный прием препарата или внутривенные инфузии в дозе 100 мг/кг и 20 мг/кг соответственно. Однако учитывая у пациентов наличие сопутствующего иммунодефицита, эти препараты вызывают много побочных эффектов: кожная сыпь, анемия, лейкопения, агранулоцитоз, тошнота, диспепсические проявления. Поэтому оптимальный курс лечения – 2 недели.
При тяжелом течении к этому препарату добавляют Пентамидин – препарат, который имеет специфическое действие, так как повреждает репродукционные системы пневмоцист. Его применяют в дозе 4 мг/кг при разведении в 5% глюкозе. Курс лечения 2-3 недели.
Это только этиотропная терапия, но используют также симптоматически жаропонижающие средства, дезинтоксикационную терапию, регидратацию, противогрибковые препараты и антибиотики для ВИЧ-инфицированных.
Профилактика пневмоцистоза необходима по причине сложности заболевания и осложненного течения его у контингента больных. Методы профилактики могут быть неспецифические и специфические – медикаментозные. Неспецифические методы профилактики характеризуются проведением обследования больных из группы риска в случае эпидемиологических показаний, а также корректная и правильная антиретровирусная терапия у больных СПИДом. Для таких людей имеет большое значение правильный режим дня, достаточное питание, исключение вредных привычек.
Специфические методы профилактики – это использование этиотропных медикаментозных средств. Используют для профилактики те же препараты, что и для лечения. Показанием к такой первичной профилактике является уровень клеток СD4 ниже 300, так как это считается уровень риска поражения пневмоцистой.
Пневмоциста – возбудитель весьма сложного заболевания, которое, не имея специфических клинических признаков, необходимо диагностировать на начальной стадии и назначить правильное лечение, так как последствия могут быть очень серьезные. Пневмоцистоз развивается у людей с первичными или вторичными иммунодефицитами и эти состояния взаимоотягощающие. Поэтому у определенных групп больных необходимо профилактировать это заболевание как специфическими, так и неспецифическими методами.
Пневмоцистоз вызывается малопатогенными микроорганизмами, поэтому среди здоровых людей не возникает симптомов болезни при наличии антител в крови. Клинически выраженные формы болезни способны формироваться лишь в организме с иммунодефицитами, что составляет до 45-50% от всех пациентов с иммунной недостаточностью. Среди ВИЧ-инфицированных пациентов эта доля составляет до 70%, вследствие чего пневмоцистоз является СПИД-индикаторнымили оппортунистическим заболеванием.
Пневмоцистная пневмония – это антропонозное инфекционное заболевание, вызываемое простейшими Pneumocystisjiroveci (ранее Pn. carini), с воздушно-капельным путем передачи, возникающее на фоне иммунологической недостаточности и проявляющаяся слабо выраженным инфекционно-токсическим синдромом и поражением органов дыхания – легких и мелких бронхов с возможностью развития дыхательной недостаточности.
Впервые Pneumocystiscarinii описана в 1909 году и выделена в 1912 году, в те времена возбудитель не считался патогенным для человека. Именно в 1942 году пневмоциста былы указана как причина интерстициальной пневмонии во время вспышки у новорожденных детей и у детей с дефектами иммунитета. С 1980 года ранее отнесенная к простейшим пневмоциста была отнесена уже в класс, занимающий промежуточное положение между грибами фагомицетами и высшими грибами, о чем свидетельствуют общие биохимические свойства и морфология.
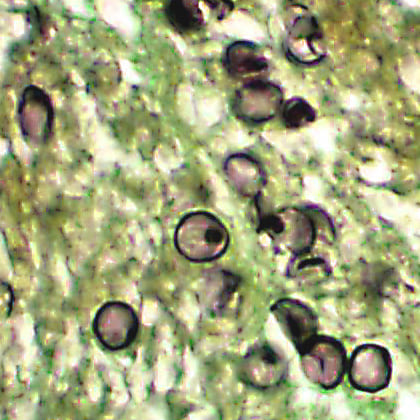
Причины появления пневмоцистной пневмонии
Возбудитель болезни – среднее между простейшими и грибами Pneumocystisjiroveci по фамилии чешского ученого Отто Йировица, впервые описавшего возбудителя легочной формы заболевания (предыдущее название рода Pneumocystiscarinii ). Это малопатогенный для здоровых людей возбудитель, следовательно, заболевание может возникнуть у иммунокомпроментированных лиц. Пневмоцисты тропны исключительно к легочной ткани, то есть основными симптомами являются симптомы поражения легких. При размножении возбудитель выделяет различные продукты обмена, обладающие слабыми патогенными свойствами, поэтому инфекционно-токсический синдром (лихорадка и интоксикация) при пневмоцистной пневмонии не выражен.
Цикл развития пневмоцист. Pneumocystisjiroveci(carinii) является внеклеточным паразитом и имеет свой цикл развития, протекающий внутри альвеолы – структурного элемента легкого. Цикл включает 4 стадии: трофозоит, прециста, циста, спорозоит.
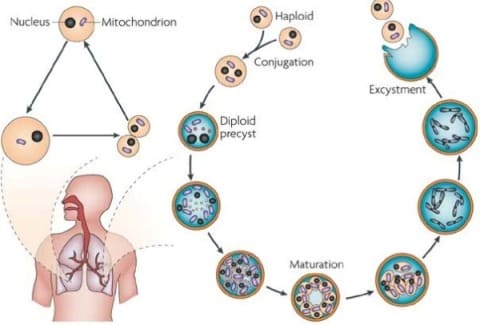
Цикл развития пневмоцист
При размножении пневмоцист образуются вегетативные формы возбудителя – трофозоиты (одноклеточные микроорганизмы, имеющие ядро, 2хслойную мембрану, диаметром до 5 мкм). Трофозоиты прикрепляются к клеткам эпителия - альвеоцитам и начинает видоизменяться: становится овальным, а мембрана его утолщается (формируется прециста). Дальнейшее развитие продолжается в цисту диаметром до 8 мкм, имеющую толстую стенку, состоящую из 3х слоев. Стенка цисты содержит гликопротеины, один из которых р120 необходим для связывания с альвеоцитами эпителия легких. Внутри цисты находятся внутрицистные мелкие до 3х мкм образования – спорозоиты, количество которых может варьировать от 5 до 8 штук. Если при исследовании обнаружены зрелые цисты с большим количеством спорозоитов, то это является доказательством активной инфекции.
Существует 2 фазы развития: сексуальная и асексуальная. Разница в том, что при сексуальной фазе зрелые цисты разрушаются, выделяются спорозоиты, которые сливаясь попарно, образуют трофозоиты и далее по стадиям. При асексуальной фазе происходит деление трофозоитов и каждый превращается в цисту.
Источник инфекции – человек больной или носитель: это могут быть члены семей, работники организованных детских коллективов, лечебных учреждений. Носителями пневмоцист могут быть и животные – крысы, мыши, кошки, собаки, свиньи, кролики. Среди здоровых до 10% носители пневмоцист.
Механизм заражения – аэрогенный, а путь – воздушно-капельный. Пневмоцисты распространяются с частичками слизи, мокроты при кашле, чихании. Также возможен воздушно-пылевой путь передачи. Дополнительный механизм – трансплацентарный (от матери плоду), причем доказательством внутриутробного инфицирования служит возникновение пневмоцистной пневмонии в течение 1го месяца жизни ребенка.
Восприимчивость населения всеобщая, однако, в общей группе больных преобладают мужчины. Заболеваемость регистрируется спорадически (то есть выявляются отдельные случаи пневмоцистной пневмонии человека). Отчетливая сезонность не характерна, однако прослеживается повышение численности больных в весеннее-летний период. Основная масса пациентов с пневмоцистозом – это лица с иммунодефицитом.
Примеры иммунодефицита у человека:
1) физиологическая возрастная недостаточность (дети раннего возраста, пожилые люди);
2) грудные дети до 1 года, рожденные с признаками недоношенности, асфиксии, врожденных пороков развития легких, сердца;
3) дети более старшего возраста и взрослые, имеющие какое-либо хроническое или тяжелое заболевание либо вынужденно принимающие цитостатические препараты, глюкокортикостероиды, лучевую терапию (онкологические болезни, болезни крови);
4) пациенты с хроническими заболеваниями (ревматоидный артрит, системная красная волчанка, хронические неспецифические заболевания легких, циррозы печени и прочие состояния);
5) ВИЧ-инфекция (до 70% пациентов с пневмоцистозом).
Соответственно, группами риска для заражения пневмоцистами являются:
• Дети - воспитанники домов ребенка.
• Люди преклонного возраста, находящиеся в домах престарелых.
• Онкологические больные, получающие иммунодепрессанты.
• Пациенты с заболеваниями крови (лейкоз и другие).
• Больные туберкулезом, ВИЧ-инфекцией, цитомегаловирусной и другими инфекциями.
• Пациенты, находящиеся на лечении глюкокортикостероидами.
Иммунитет после перенесенной инфекции не стойкий, возможны повторные заражения, связанные с инфицированием новым генотипом возбудителя. У иммунодефицитных лиц, перенесших пневмоцистную пневмонию, рецидивы возможны в 10% случаев, у пациентов с ВИЧ-инфекцией в стадии СПИД – в каждом 4м случае.
Патогенное действие на организм
1) Пневмоцисты попадают в организм человека через дыхательные пути и оказываются в просвете мелких бронхов, альвеол, где активно размножаются (в результате продольного деления образуется ооциста, которая впоследствии оказывается окруженной слизистой капсулой). В этот период у больного просвет мелких бронхов и альвеол заполняется слизью практически полностью. Все это приводит к затруднению продвижения воздуха по дыхательным путям пациента – выраженная дыхательная недостаточность.
2) При размножении пневмоцист образуются продукты обмена, которые попадают в кровь и вызывают сенсибилизацию организма и образование специфических антител. Параллельно продукты обмена оказывают раздражающее действие на клетки фагоцитоза, которые притягиваются в очаг поражения. Все это приводит к воспалительной инфильтрации стенок альвеол легких и нарушению диффузии газов (кислород – углекислый газ), что является другой причиной дыхательной недостаточности.
3) При далеко зашедшем процессе – затяжном характере заболевания – образуются фибробласты, а
иными словами фиброз легких. Могут возникнуть осложнения (эмфизема легких, закрытый пневмоторакс).
Симптомы пневмоцистной пневмонии
Инкубационный период при пневмоцистной пневмонии от недели до 10 дней, в среднем 6-7 дней. Пневмоцистоз может протекать в виде ОРЗ, ларингита, обострений хронического бронхита, но чаще всего в виде пневмоцистных интерстициальных пневмоний.
Выделяют 3 стадии заболевания:
1) отёчная (7-10 дней);
2) ателектатическая (до 4х недель);
3) эмфизематозная (1-3 и более недель).
1 стадия – отечная.
Симптомы интоксикации и лихорадки не являются ведущими. Температура может быть и нормальной, и субфебрильной (менее 38º). Больных может беспокоить слабость, усиление утомляемости, снижение работоспособности, снижение аппетита, масса тела может быть нормальной или сниженной. Респираторный синдром выражен слабо – может быть редкий кашель с трудно отделяемой вязкой мокротой. При выслушивании легких (аускультации) жесткое дыхание, хрипов нет. Перкуторно (при простукивании легких) – укорочение перкуторного звука в межлопаточной области.
3 стадия – эмфизематозная.
В данную стадию происходит улучшение самочувствия – кашель уменьшается, одышка купируется. Длительно сохраняется коробочный звук при перкуссии легких, а также сухие хрипы при аускультации.
Чаще всего процесс при пневмоцистной пневмонии ограничен легочной тканью, однако при выраженном иммунодефиците возможно гематогенное и лимфогенное распространение с появлением внелегочных проявлений: поражение печени, селезенки, щитовидной железы, надпочечников, сердца и других. Крайне редко возможна ЛОР-патология (гаймориты, отиты, синуситы).
1) У большей части больных заболевание протекает атипично: некоторые пациенты напоминают больных ОРЗ, сопровождаемое обструктивным бронхитом, плохо поддающееся терапии; у некоторых больных болезнь имеет абортивное течение (резкое прерывание симптомов болезни).
2) Пневмоцистная пневмония имеет склонность к рецидивирующму течению, способствующему развитию хронических фиброзирующих процессов в легких.
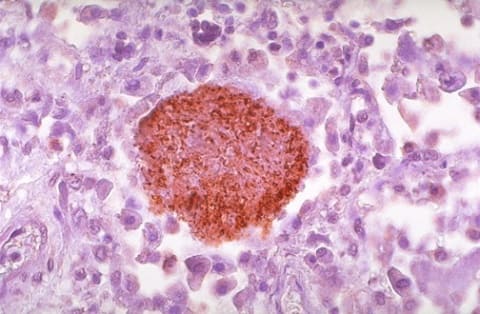
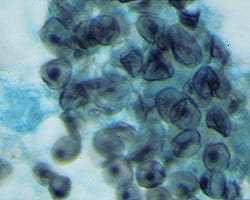
Пневмоцистная пневмония у ВИЧ-инфицированных, микроскопия
Гистологическая картина пневмоцистоза также может быть охарактеризована тремя стадиями:
В начальную стадию нет воспалительных изменений в альвеолах, возможно выявление трофозоидов и цист.
Промежуточная стадия гистологической картины совпадает с клиническими проявлениями и характеризуется изменениями альвеолярного эпителия, обилия макрофагов внутри альвеол, обнаружением большого количества цист.
Финальная стадия характеризуется развитием альвеолита, изменением альвеолярного эпителия, интерстициональной инфильтрацией эпителия. Обилие цист выявляется как в просвете альвеол, так и внутри макрофагов.
Осложнения пневмоцистной пневмонии
Осложнениями пневмоцистной пневмонии могут быть абсцесс легкого, спонтанный пневмоторакс, эксудативный плеврит.
Исходами пневмоцистоза могут быть: выздоровление, летальный исход от 1 до 100% при выраженном иммунодефиците (например, стадия СПИД при ВИЧ-инфекции). Причиной летального исхода является дыхательная недостаточность с резкими нарушениями газообмена.
Диагностика пневмоцистоза
Предварительный диагноз – клинико-эпидемиологический. Необходимы данные о контакте больного, выявление групп риска по ВИЧ-инфекции либо другим выраженным иммунодефицитам. Имеют значение и особенности клиники – отсутствие выраженной интоксикации при респираторном синдроме.
Окончательная диагностика проводится с помощью лабораторно-инструментальных исследований:
1) Общий анализ крови: выраженный лейкоцитоз (до 20-30*109), увеличение лимфоцитов,
моноцитов, эозинофилов, умеренная анемия – снижение гемоглобина, СОЭ может быть в норме или измененным до 50 мм/ч.
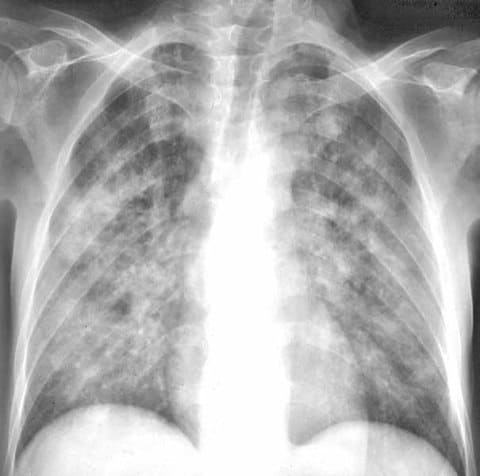
Пневмоцистная пневмония, рентгенологическая картина
4) Серологические исследования на выявление антител к пневмоцистам в крови – ИФА, НРИФ.
Используются парные сыворотки, взятые с интервалом в 10-14 дней, в которых только нарастание титра в 2 и более раз служит подтверждением болезни. Это делается для исключения обычного носительства, антитела обычно выявляются у 70% населения.
5) ПЦР диагностика с целью определения антигенов пневмоцист в мокроте, биопсийном материале, бронхо-альвеолярном лаваже.
Лечение больных пневмоцистной пневмонии
1. Организационно режимные мероприятия, которые включают обязательную госпитализацию больных с выраженной клинической формой заболевания. Диета сбалансированная с учетом состояния больного.
2. Медикаментозная терапия включает в себя этиотропное лечение (воздействие на возбудитель), патогенетическое (действие на звенья патогенного действия пневмоцисты), симптоматическое (устранение симптомов заболевания).
- Этиотропное лечение проводится пентамидином внутримышечно 1 раз в сутки 4 мг/кг курсом на
10-14 дней (однако требуется назначение только доктором в силу токсичности препарата); фуразолидоном 10 мг/кг/сут; трихополом 25-30мг/кг/сут; бисептолом 120 мг/кг/сут сначала внутривенно 3 раза в день, затем пероральный прием 2 раза в день общим курсом до 3х недель.
- Для ВИЧ-инфицированных пациентов назначается антиретровирусная терапия, поскольку ПП у
таких пациентов возникает при существенном угнетении иммунитета.
- Патогенетическое и симптоматическое лечение включает противовоспалительные препараты,
муколитики, препараты, облегчающие отхождение мокроты, отхаркивающие; профилактика дыхательной недостаточности и борьба с ее последствиями.
Профилактика пневмоцистоза
- Для исключения внутрибольничного инфицирования по эпидемическим показаниям должен быть обследован медицинский персонал детских учреждений, онкологических и гематологических стационаров, домов ребенка и домов престарелых.
- Медикаментозная профилактика групп риска. Она может быть первичной (до наступления заболевания) и вторичной (профилактика рецидивов). У ВИЧ-инфицированных пациентов первичная профилактика проводится при снижении Т-хелперов (CD4+) до300 клеток/мл и ниже проводится превентивная (профилактическая) терапия бисептолом внутрь взрослому 960 мг/сут 2 р/день каждые 3 дня пожизненно. Вторичная профилактика проводится бисептолом 480 в профилактических дозах.
- Своевременное выявление и изоляция больных с пневмоцистной пневмонией.
- Заключительная дезинфекция в очагах пневмоцистоза – влажная уборка 5% раствором хлорамина.
Пневмоцистоз – оппортунистическая инфекция дыхательных путей, чаще поражающая детей раннего возраста, а также лиц с ослабленным иммунитетом. Пневмоцистоз может протекать в форме ОРЗ, ларингита, обструктивного бронхита, обострения ХЗЛ, интерстициальной пневмонии. Диагностика пневмоцистоза основана на обнаружении пневмоцист в мокроте и бронхиальном секрете с помощью микроскопии и ПЦР; данных гистологического исследования биоптатов бронхов; рентгенографии и КТ легких, сцинтиграфии, спирографии. Для проведения противопневмоцистной терапии используются препараты сульфаметоксазол+триметоприм, пентамидин, комбинация триметоприма с дапсоном и другие схемы лечения.
МКБ-10
Общие сведения
Пневмоцистоз – легочная инвазия, вызываемая пневмоцистами и протекающая преимущественно в виде пневмоцистной пневмонии. Пневмоцистоз является иммунодефицит-ассоциированным инфекционным заболеванием, которым чаще всего болеют недоношенные дети, а также пациенты с первичными и вторичными иммунодефицитами. Смертельную опасность пневмоцистоз представляет для больных ВИЧ/СПИДом: при отсутствии лечения заболевание неизбежно заканчивается летальным исходом. Пневмоцистоз может возникать как спорадическая или внутрибольничная инфекция в отделениях педиатрии, гемобластозов, пульмонологии, противотуберкулезных инфекционных стационарах.

Причины пневмоцистоза
На сегодняшний день вопрос с видовой принадлежностью возбудителя пневмоцистоза окончательно не решен. В течение длительного времени микроорганизм Pneumocystis Carinii относили к простейшим класса споровиков. Однако в настоящее время доминирует точка зрения, что пневмоцисты занимают промежуточное положение между низшими и высшими грибами. В своем развитии пневмоцисты претерпевают 4 стадии: трофозоита, предцисты, цисты и спорозоита, протекающие на альвеоцитах. При разрыве оболочки созревшей цисты из нее выходят спорозоиты, которые проникают в легочные альвеолы, запуская очередной цикл стадийного развития пневмоцист новой генерации.
Источником эпидемиологической опасности выступает инвазированный человек (больной или носитель), выделяющий спорозоиты с частицами слизи во внешнюю среду при кашле или чихании. Передача возбудителей пневмоцистоза происходит по аспирационному механизму, воздушно-капельным, воздушно-пылевым, ингаляционным или аэрогенным путями. Считается, что среди клинически здоровых лиц до 10% являются носителями пневмоцист, однако у людей с нормально функционирующей иммунной системой инвазия протекает бессимптомно. Риску заболеваемости манифестными формами пневмоцистоза, главным образом, подвержены недоношенные новорожденные; дети с гипогаммаглобулинемией, гипотрофией, рахитом; больные ВИЧ/СПИДом и туберкулезом; пациенты, получающие иммуносупрессивную терапию по поводу коллагенозов, злокачественных новообразований, гематологических и лимфопролиферативных заболеваний, трансплантации органов и пр.
Пневмоцистоз развивается при снижении количества СД4+ клеток (Т-хелперов) в 4 и более раз по сравнению с нормой и достижении уровня менее 200 клеток в 1 мкл. При нарушении клеточного и гуморального иммунитета пневмоцисты начинают активно размножаться в альвеолах, вызывая развитие реактивного альвеолита, образование пенистого альвеолярного экссудата, содержащего пневмоцисты, лейкоциты, клеточный детрит и фибрин. При прогрессировании патологического процесса возникают участки ателектазов в легких, буллезное вздутии легочной ткани, что сопровождается нарушением вентиляции и газообмена, развитием дыхательной недостаточности.
Симптомы пневмоцистоза
В клиническом течении пневмоцистоза выделяют отечную (1-7 недель), ателектатическую (около 4-х недель) и эмфизематозную стадии. У части больных пневмоцистоз может протекать в виде ларингита, обструктивного или астматического бронхита, бронхиолита; в остальных случаях развивается пневмоцистная пневмония.
Инкубационный период пневмоцистоза занимает от 10 дней до 2-5 недель. Проявления отечной стадии развиваются постепенно и на ранних этапах включают в себя субфебрилитет, слабость, вялость. В конце первого периода присоединяется сухой кашель, тахипноэ, одышка. Признаками развивающегося пневмоцистоза у грудных детей может служить вялое сосание, отказ от кормления, плохая прибавка в массе тела, цианоз носогубного треугольника. Рентгенологические изменения в легких в отечной стадии пневмоцистоза отсутствуют; аускультативно определяется жестковатое дыхание, мелко- и среднепузырчатые хрипы; перкуторно - тимпанит в верхних отделах грудной клетки.
В ателектатической стадии пневмоцистоз может осложниться развитием пневмоторакса, экссудативного плеврита, легочного сердца, отека легких, а в случае присоединения бактериальной или грибковой инфекции – абсцессом легких. Летальные исходы в этот период обычно обусловлены дыхательной и сердечной недостаточностью. Третья, эмфизематозная стадия пневмоцистоза характеризуется уменьшением одышки и улучшением общего состояния больных. В исходе пневмоцистоза развивается эмфизема легких, сопровождающаяся значительным снижением показателей функции внешнего дыхания.
Диагностика пневмоцистоза
Клинические, физикальные и рентгенологические данные при пневмоцистозе не являются патогномоничными, что затрудняет своевременную диагностику заболевания. Между тем, пневмоцистную пневмонию всегда следует исключать у иммунокомпрометированных пациентов. С целью верификации пневмоцистоза проводится комплекс лабораторных и инструментальных исследований.
Для подтверждения диагноза пневмоцистоза выполняется бронхоскопия с забором бронхиального секрета, трансбронхиальная биопсия легкого, сцинтиграфия легких с галлием-67. Для лабораторной детекции P.carinii микроскопически исследуются окрашенные мазки мокроты, бронхиальный и трахеальный аспират; выполняется гистологическое исследование биоптатов, исследование мокроты методом ПЦР. Проводится иммунологическая диагностика: определение титра противопневмоцистных IgG и IgM в сыворотке крови с помощью РИФ и ИФА. Дифференциальную диагностику пневмоцистоза необходимо проводить с цитомегаловирусной, хламидийной, уреаплазменной, бактериальной пневмонией, туберкулезом легких, саркомой Капоши и др.
Лечение и прогноз пневмоцистоза
Лечение пневмоцистоза проводится в стационаре. Лица с иммунодефицитом и недоношенные дети должны быть помещены в отдельные стерильные палаты с ламинарным воздушным потоком. В большинстве случаев для проведения специфической фармакотерапии пневмоцистоза используется комбинированные препараты (сульфаметоксазол+триметоприм, триметоприм+дапсон), пентамидин, эфлорнитин, атоваквон в течение 2-3 недель. Для устранения побочных эффектов терапии назначают фолиевую кислоту, глюкокортикоиды. Проводится инфузионная терапия (введение гамма-глобулина, солевых растворов, глюкозы, плазмы крови, альбумина и др.), кислородотерапия. У больных ВИЧ-инфекцией этиотропная терапия пневмоцистной пневмонии сочетается с высокоактивной антиретровирусной терапией.
Выживаемость при пневмоцистозе составляет 75-90%, а при повторном развитии пневмоцистной пневмонии – 60%. У 25-60% ВИЧ-инфицированных в течение года отмечаются рецидивы заболевания, поэтому больные нуждаются в проведении противорецидивного курса химиотерапии.
Читайте также:


