Что такое токсоплазмозный хориоретинит

Токсоплазмоз - паразитарное заболевание органа зрения, характеризующееся преимущественно латентным или хроническим течением, которое при несвоевременном и неадекватном лечении приводит к стойкому снижению остроты зрения. Токсоплазмоз занимает одно из ведущих мест в структуре задних увеитов, составляя до 40 %, по данным отечественных авторов. В 40 % случаев поражение глаз токсоплазмозом наблюдается при внутриутробной передаче инфекции, при этом в 20 % имеется поражение ЦНС. У взрослых заболевание, как правило, связано с реактивацией врожденной инфекции при угнетении клеточного иммунитета. Важное значение имеет диагностика и своевременное, этиотропное лечение токсоплазмозного хориоретинита.
Человек заражается токсоплазмозом при употреблении недостаточно прожаренного мяса или через грязные руки после контакта с зараженной кошкой.
Обычно заболевание подавляется иммунной системой взрослого до момента возникновения глазных проявлений. Приобретенный глазной токсоплазмоз развивается лишь в случае иммунодефицитного состояния организма или заражения путем попадания большого количества клеток паразита.
Основной путь заражения у человека - трансплацентарный. Частота врожденного токсоплазмоза - 1 на 1000-10000 новорожденных. Заражение плода и 1-м триместре беременности приводит к спонтанному аборту либо в случае сохранения беременности - к тяжелому течению токсоплазмозной инфекции. При заражении в 3-м триместре трансплацентарная передача возбудителя имеет место в 40% случаев, но течение заболевания при этом менее тяжелое.

Токсоплазма является внутриклеточным паразитом, длительно существует в виде цисты. При разрыве одной или нескольких цист возникает обострение латентной инфекции.
У ребенка с врожденным токсоплазмозом могут встречаться следующие аномалии: гидроцефалия, микроцефалия, кальцификаты в веществе головного мозга, эпилепсия, задержка умственного развития и другая патология.
Между тем, глазные проявления встречаются наиболее часто. Они наблюдаются в 76% случаев. У новорожденных с врожденным токсоплазмозом в 75% случаев обнаруживаются антитела типа IgM.
Диагноз глазного токсоплазмоза у иммунокомпетентных пациентов устанавливается клинически и подтверждается данными иммуноферментного анализа (ИФА) на основании наличия специфических антител в сыворотке крови. Дополнительные методы визуализации (флюоресцентная ангиография, ангиография с индоцианин зеленым и оптическая когерентная томография (ОКТ) существенно облегчают диагностику осложнений хориоретинитов токсоплазмозной этиологии (хориоидальная неоваскуляризация, макулярное отверстие, макулярный отек, эпиретинальная мембрана, ретинальный васкулит) и позволяют объективно оценивать динамику воспалительного процесса.
Токсоплазмозный хориоретинит по сути является острым ретинальным некрозом, обычно сопровождающимся воспалительной клеточной взвесью в стекловидном теле. Значительно реже встречается передний увеит. Заболевание может осложняться папиллитом.

Появление свежего очага вблизи от фовеолы проявляется снижением остроты зрения и метаморфопсиями. Снижение остроты зрения при эксцентрично расположенном очаге возникает за счет воспалительной клеточной инфильтрации стекловидного тела.
Средний возраст появления токсоплазмозного хориоретинита - примерно 25 лет, но в равной мере заболевание может возникать как в детском, так и значительно старшем возрасте.
При обследовании переднего отрезка глаза иногда могут быть обнаружены следующие воспалительные изменения: эндотелиальные преципитаты, клетки во влаге передней камеры, реже - иридохрусталиковые синехии.
Биомикроскопия позволяет выявить диффузное или локальное помутнение стекловидного тела в проекции воспалительного очага.
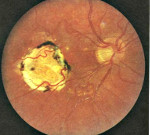
Хориоретииальпые фокусы в острой фазе имеют белесоватый цвет, иногда оказываются приподнятыми из-за серозной отслойки сетчатки. Тщательное обследование глазного дна может выявить несколько старых пигментированных очагов, соседствующих со "свежими" фокусами и свидетельствующих о перенесенных ранее обострениях. Они атрофичны и имеют серовато-коричневатую окраску вследствие неравномерной пигментации.
На ангиографии активные очаги окрашиваются с опозданием и являются источником диффузии красителя на поздней фазе исследования. Другими глазными проявлениями токсоплазмоза являются: папиллярная гиперфлюоресценция при наличии близко расположенного к диску очага, иногда настоящий папилит с серповидной скотомой (хориоретинит Йенсена), артериит Кириелиса с характерным для него появлением белых точек, расположенных периартериально поблизости от очага. Артериальные или венозные окклюзии в случае, когда сосуд непосредственно пересекает активный воспалительный очаг.

Токсоплазмозный хориоретинит у пациента с иммунодефицитом отличается отсутствием воспалительной реакции со стороны стекловидного тела. У больных с синдромом приобретенного иммунодефицита токсоплазмозный хориоретинит встречается с меньшей частотой, чем поражение центральной нервной системы той же этиологии.
Диагностические методы основываются на обнаружении специфических антител и плазме крови. В сомнительных случаях возможно проведение пункции передней камеры с анализом влаги на наличие возбудителя и специфических антител.
Эволюция и прогноз
Активные очаги рубцуются в течение нескольких месяцев. Они могуг оставлять необратимые изменения в виде фасцикулярного дефицита или скотомы в проекции рубца.
У 40% пациентов после перенесенного токсоплазмозного хориорстинига отмечается снижение остроты зрения. Более чем в 60% случаев заболевание рецидивирует. У 15% пациентов число рецидивов достигает четырех и более.
В итоге, после одного или нескольких обострений активные очаги подвергаются рубцеванию и оставпяют зону атрофии с неравномерной пигментацией. Вероятным осложнением заболевания в ходе рубцевания является субретинальная неоваскуляризация на границе рубца.
Лечение токсоплазмозного хориоретинита включает неспецифическую противовоспалительную терапию (антибиотики, кортикостероиды, противовоспалительные препараты, дезинтоксикационную, десенсибилизирующую терапию, ферменты) с последующим применением специфической терапии. Специфическим этиотропным лечением является комбинация сульфаниламидных и противомалярийных препаратов (сульфадиазим - пириметамин).
Курс консервативной неспецифической терапии составлят около 10 дней. Лечение противомикробным препаратом (Фансидар) назначалось по схеме: 1 т — 2 р./день через 2 дня, 15 дней. Параллельно назначался Доксициклин 0,1-2 р./день № 10 в сочетании с Метронидозолом — 0,25 3 р./день № 10. Курс антибиотикотерапии сопровождается витаминотерапией с последующим применением биопрепаратов (Линекс, Хилак форте). Лечение длится до 2 месяцев. По показаниям, с целью замедления распространения воспаления, используется отграничительная лазеркоагуляция сетчатки.
В дополнение к этим препаратам должна назначаться фолиевая кислота. Это лечение противопоказано больным с аллергией на сульфаниламиды или в случае беременности. Побочные явления достаточно многочисленны: анемия, лейкопения, тромбоцитопения, кожные аллергические реакции, вплоть до синдрома Лайелла.
Хороший эффект получен при использовании препарата клиндамицин. Однако, так как его пероральный прием может осложняться возникновением псевдомембранозного колита, предпочтительным является введение препарата в виде субконъюнктивальных инъекций.
Кортикостероиды назначают в сочетании с антипаразитарными препаратами в обычной дозировке - 1мг/кг в сутки с быстрым уменьшением дозы. Назначение только кортикостероидов без прикрытия антипаразитарными препаратами нежелательно, так как это может благоприятствовать дальнейшему размножению паразита.
Показаниями к назначению специфического лечения является наличие "свежих" токсоплазмозных очагов поблизости от макулы и диска зрительного нерва. Терапию стероидами обычно начинают через 48 часов с момента начала специфического лечения. Другим показанием для назначения медикаментозного лечения является выраженный витреит. В этом случае также назначаются сначала антипаразитарные препараты, а затем кортикостероиды.
В случае обнаружения периферических активных токсоплазмозных очагов с умеренно выраженной реакцией стекловидного тела показано динамическое наблюдение, так как периферические очаги самопроизвольно рубцуются в течение нескольких недель или месяцев.
Профилактика токсоплазмозного хориоретинита основана на соблюдении мер предосторожности серонегативной женщиной в период беременности: употреблять в пищу хорошо прожаренное мясо, избегать контакта рук с сырым мясом, исключить на время беременности общение с домашними животными.
МКБ-10
Общие сведения

Причины хориоретинита
Воспалению хориоидеи и сетчатой оболочки способствует множество факторов. Описана вирусная, бактериальная и паразитарная природа патологии. Доказано, что риску развития заболевания более подвержены лица, страдающие миопией высокой степени. Роль других аномалий клинической рефракции в этиологии поражений увеального тракта не изучена. Основные причины хориоретинита:
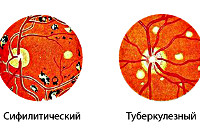
- Инфекционные заболевания. Болезнь часто возникает на фоне туберкулёза, сифилиса. При туберкулёзной природе патологии офтальмоскопически выявляются очаги поражения разной давности, которые отличаются по окраске. При сифилисе изменения со стороны заднего отдела глаз менее выражены.
- Травматические повреждения. При посттравматическом генезе воспалительному процессу предшествуют разрывы сосудистой оболочки и кровоизлияния в супрахориоидальное пространство. В большинстве случаев удается выявить входные ворота инфекции. Хориоретинит сочетается с поражением переднего сегмента глаз.
- Фокальные инфекции. Патологические агенты могут распространяться гематогенным путём при наличии очага острой или хронической инфекции в ротовой полости, глазнице или поражении ЛОР-органов. Возбудителем, как правило, выступают пиогенные штаммы бактерий.
- Токсоплазмоз. Возбудитель способен проникать в задний сегмент глазного яблока гематогенным путем. Наиболее распространены случаи внутриутробного инфицирования. Патология часто сочетается с другими пороками развития глаз (анофтальм, микрофтальм).
Патогенез
В механизме развития болезни ведущее значение отводится воздействию бактериальных токсинов, которые запускают аллергические реакции, реже – аутоиммунный процесс. Бактерии или вирусы могут проникать в структуры увеального тракта эндогенным или экзогенным путём. Предрасполагающие факторы к развитию патологии – анатомические (широкое сосудистое ложе) и гемодинамические (замедление кровотока) особенности строения. Первой поражается сетчатка. Распространение патологических агентов в сосудистую оболочку происходит вторично. Атрофия анатомических образований увеального тракта возникает из-за нарушения кровоснабжения, которое в норме происходит благодаря хориокапилярным сосудам. Выделяют негранулематозный и гранулематозный типы воспалительного процесса.
Классификация
По характеру течения в офтальмологии различают острую и хроническую формы воспаления. В зависимости от локализации зоны поражения выделяют панувеит, периферический и задний увеит, который подразделяют на очаговый, мультифокальный, диссеминированный, нейрохориоретинит и эндофтальмит. По активности хориоретинит классифицируют на следующие стадии:
- Активную. Характеризуется прогрессирующим снижением остроты зрения. Пациенты отмечают повышенную утомляемость при выполнении зрительной работы, которая сочетается с ухудшением самочувствия.
- Субактивную. Занимает промежуточное положение между активной и неактивной стадиями. Выявляется при инфекционном процессе другой локализации. Клиническая симптоматика мало выражена. При отсутствии своевременного лечения переходит в хроническую форму.
- Неактивную. Признаки воспаления отсутствуют. При офтальмоскопии обнаруживаются хронические очаги инфекции плотной консистенции. Пациенты отмечают стойкую зрительную дисфункцию, которая не прогрессирует. Неактивная стадия является случайной находкой.
В классификации по локализации воспалительного процесса выделяют центральную и периферическую формы. Возможно диффузное и очаговое поражение увеального тракта. Патологические очаги могут быть единичными и множественными.
Симптомы хориоретинита
В случае тяжелого течения отмечается выпадение отдельных участков зрительного поля, фотопсии. Развитие микро- и макропсий ведёт к искажению предметов перед глазами. Многие больные указывают на то, что появлению клинической симптоматики предшествуют инфекционные, системные и аутоиммунные заболевания. Реже хориоретинит возникает после перенесённых оперативных вмешательств на глазном яблоке или глазнице. Визуально патологических изменений не выявляется. Ввиду того, что острота зрения длительное время может оставаться нормальной, постановка диагноза часто затруднена.
Осложнения
Повышенная экссудация приводит к развитию офтальмогипертензии, реже возникает вторичная глаукома. Гнойный хориоретинит осложняется невритом зрительного нерва. Скопление экссудата и организация гнойных масс ведут к развитию пан- и эндофтальмита. Атрофии сетчатки зачастую предшествует ее разрыв или отслойка. Массивные кровоизлияния становятся причиной возникновения гифемы и гемофтальма. При поражении фоторецепторов внутренней оболочки глаза нарушается цветовое зрение. У большинства пациентов выявляется гемералопия. В прогностическом плане наиболее неблагоприятным осложнением является полная слепота.
Диагностика
Постановка диагноза базируется на анамнестических данных, результатах инструментальных и лабораторных методов исследования. При объективном осмотре патологические изменения не выявляются. Это важный критерий, который позволяет дифференцировать хориоретинит с патологией переднего полюса глазного яблока. Лабораторная диагностика сводится к проведению:
- Бактериологического посева. Материалом для исследования служит биоптат орбитальной конъюнктивы или конъюнктивальная жидкость. Цель метода – выявление возбудителя и определение чувствительности к антибактериальной терапии.
- Иммуноферментного анализа (ИФА). Изучение титра антител (Ig M, Ig G) применяется для обнаружения возбудителей хламидиоза, простого герпеса, токсоплазмоза, цитомегаловируса. ИФА позволяет оценить стадию активности воспалительного процесса.
- Теста на определение С-реактивного белка. Выявление протеина в крови даёт возможность исключить или подтвердить аутоиммунную природу заболевания. При положительном тесте на С-протеин проводятся ревмопробы.
С целью постановки диагноза и оценки объема поражения офтальмолог применяет инструментальные методы. При помощи визометрии определяется снижение остроты зрения разной степени выраженности со склонностью к миопическому типу рефракции. Повышение внутриглазного давления (ВГД) наблюдается только при средней тяжести и тяжелом течении. Специфическая диагностика включает:
- Гониоскопию. В передней камере глазного яблока выявляется скопление гноя, что свидетельствует о гипопионе или экссудате. Кровоизлияние в переднюю камеру глаза ведёт к гифеме.
- Офтальмоскопию. При офтальмоскопическом осмотре визуализируются очаги поражения серовато-желтого оттенка с нечеткими контурами, точечные кровоизлияния. Обнаружение ограниченного участка белого цвета свидетельствует об атрофии. Область желтого пятна пигментирована.
- Флуоресцентную ангиографию сетчатки (ФАГ). Удаётся визуализировать признаки васкулита сетчатки. При проведении ФАГ с контрастом выявляются тёмные пятна в месте скопления индоцианина зеленого.
- Периметрию. При периферической форме болезни отмечается концентрическое сужение зрительного поля. Очаговое поражение ведёт к выпадению небольших участков с поля зрения.
Дифференциальная диагностика проводится с дистрофией желтого пятна и злокачественными новообразованиями сосудистой оболочки. В отличие от опухоли при хориоретините обнаруживается перифокальный очаг воспаления с размытыми конурами. При дистрофических изменениях желтого пятна признаки воспаления и помутнения стекловидного тела отсутствуют. При травматическом происхождении болезни проводится рентгенография глазницы, которая дает возможность выявить патологические изменения позадибульбарной клетчатки и костных стенок орбиты (перелом, смещение обломков).
Лечение хориоретинита
Этиотропная терапия базируется на лечении основного заболевания. При травматической этиологии требуется проведение оперативного вмешательства, которое направлено на пластику костной стенки глазницы, сопоставление смещенных обломков. Перед операцией и в раннем послеоперационном периоде показан короткий курс антибиотиков. Консервативная терапия сводится к назначению:
- Нестероидных противовоспалительных средств. Применяются с целью купирования воспалительного процесса. Пациентам проводятся ежедневные инстилляции по 5-6 раз в день. При осложненном течении показано ретробульбарное введение.
- Мидриатиков. М-холиноблокаторы и симпатомиметики используются с целью профилактики образования синехий и для улучшения оттока водянистой влаги. Своевременное назначение мидриатиков снижает риск развития глаукомы.
- Гормональных препаратов. Показание к назначению – острый хориоретинит. Больным проводятся инсталляции или субконъюнктивальные инъекции гидрокортизона. Дополнительно можно закладывать 3-4 раза в сутки под веко гидрокортизоновую мазь.
- Антибиотиков. Антибактериальная терапия осуществляется при токсоплазмозной природе хориоретинита, а также в случае присоединения бактериальных осложнений. При недостаточном эффекте дополнительно показаны сульфаниламиды.
- Репарантов и биогенных стимуляторов. Препараты данной группы способствуют регенерации сетчатки. Доказана целесообразность применения таурина, сульфатированных гликозаминогликанов.
Для повышения эффекта от консервативного лечения в подостром периоде или при хроническом течении болезни назначаются физиотерапевтические процедуры. При помощи электрофореза вводится хлорид кальция, антибактериальные средства, протеолитические ферменты растительного происхождения. На стадии разрешения патологии используется ультразвуковая терапия на стороне поражения. Вне зависимости от формы воспаления показано применение витаминов группы В, С и РР. При повышении ВГД целесообразно назначение гипотензивных средств.
Прогноз и профилактика
Прогноз зависит от этиологии, иммунного статуса пациента, локализации и распространенности патологического процесса. При отсутствии своевременной диагностики и лечения исходом болезни становится атрофия сосудистой оболочки, а также сетчатки, что приводит к полной слепоте. Специфическая профилактика отсутствует. Неспецифические превентивные меры направлены на санацию очагов фокальной инфекции, предупреждение развития инфекционных и паразитарных заболеваний. При высоком риске травмирования глаз следует применять средства индивидуальной защиты (очки, маску).
Причины
К основным факторам, под действием которых может воспаляться ретинально-сосудистый комплекс, относятся:
- локальные и системные инфекции, вызываемые бактериальными или вирусными возбудителями (токсоплазмоз, герпес и мн.др.); наиболее частыми локальными первоисточниками хориоретинита становятся нелеченные инфекционные очаги в смежных органах – носоглотке и полости рта;
- лучевое (радиационное) поражение;
- интоксикация, в т.ч. продуктами распада собственных тканей (в частности, длительно не рассасывающейся крови после внутриглазного кровоизлияния);
- аллергические реакции;
- аутоиммунные расстройства и заболевания;
- иммунная недостаточность (СПИД, истощение различного генеза, восстановительный период после тяжелой операции и пр.);
- офтальмотравма.
Симптомы
Симптоматика подобного рода, каким бы ни оказался впоследствии окончательный диагноз, требует безотлагательного обращения к офтальмологу.
Диагностика
При подозрении на хориоретинит, как правило, назначаются следующие диагностические методы:
Для выявления возбудителя инфекции назначается ряд лабораторных анализов крови и мочи. Проводятся пробы на ВИЧ, реакция Вассермана, рентен-исследование грудной клетки и проба Манту при подозрении на туберкулез. При необходимости к лечебно-диагностическому процессу привлекают профильных специалистов, напр., фтизиатра, отоларинголога, иммунолога, инфекциониста, дерматовенеролога, аллерголога и др.
Лечение хориоретинита
Степень терапевтического успеха практически при любой офтальмопатологии, – тем более, столь серьезной, как хориоретинит, – решающим образом зависит от своевременности обращения и, соответственно, оказания специализированной помощи.
В данном случае местная терапия, как правило, не дает эффекта; назначают лишь пара- и ретробульбарные инъекции (вокруг и за глазное яблоко).
В целом, терапия может включать (в строгом соответствии с индивидуальными показаниями и клинической картиной) препараты противовоспалительного действия, в т.ч. гормонсодержащие (диклофенак, индометацин, дексаметазон, гидрокортизон, пролонг дипроспан); дезинтоксикационные средства (капельницы с гемодезом или 5%-ной глюкозой); иммуносупрессоры или, наоборот, иммуностимуляторы (фторурацил, меркаптопурин, левамизол при наличии ВИЧ); десенсибилизирующие антигистаминные (противоаллергические) препараты – супрастин, кларитин и т.д.; поливитаминные комплексы; рассасывающие ферменты (ретробульбарные инъекции фибринолизина, лидазы, гистохрома). В наиболее тяжелых случаях и при неэффективности применяемой терапии может понадобиться внешняя гемосорбция и/или плазмаферез.
Однако важнейшей задачей этиопатогенетической терапии является устранение непосредственной причины воспаления. Так, в зависимости от патогенности выявленного бактериального возбудителя и чувствительности штамма, применяют наиболее эффективный в данном конкретном случае антибиотик, а до получения точной лабораторной информации – мощные антибиотики широкого спектра действия. В частности, сифилитический хориоретинит лечат месячным курсом пенициллиновых антибиотиков, а при индивидуальной их непереносимости – препаратами цефалоспориновой группы, доксициклином, макролидами. При установлении вирусного возбудителя назначаются интерфероны, стимуляторы выработки собственного интерферона и другие противовирусные средства. При токсоплазмозе (заражении внутриклеточными паразитами Toxoplasma gondii) применяют сульфадимезин, фолиевую кислоту, витамины группы В (особенно В12). Активность герпес-вируса и цитомегаловируса подавляется, соответственно, эффективными в этом отношении препаратами (ацикловир, ганцикловир). Если диагностирован туберкулез, офтальмологическое лечение проводится в обязательном комплексе с фтизиатрическим; применяют изониазид, канамицин, рифампицин, гормональную терапию.
Физиотерапевтические процедуры, особенно ферментный электрофорез, эффективны на этапе выздоровления и ускоряют этот процесс.
В некоторых случаях очень важно локализовать, ограничить воспалительный процесс и минимизировать темпы его развития. С этой целью назначают лазерную коагуляцию сетчатки.
Наконец, при начавшемся отслоении сетчатки, появлении т.н. хориоретинальной мембраны и в других прогностически неблагоприятных вариантах развития процесса, единственным эффективным решением остается офтальмохирургическое вмешательство (витрэктомия в той или иной методической модификации).
Осложнения
При отсутствии своевременной адекватной терапии хориоретинит способен результировать самыми серьезными последствиями. В частности, неоваскуляризация (образование и разрастание новой сосудистой сетки), массивные кровоизлияния, тромбирование сетчаточных вен и артерий, отслоение сетчатки – такого рода осложнения, которые можно было бы предотвратить при своевременном обращении, в противном случае чреваты полной необратимой слепотой.
Хориоретинит глаза – это воспалительное заболевание сосудистой и сетчатой оболочек глаза. Характерно для людей обоих полов и всех возрастов, но чаще выявляется у женщин после 40 лет. Заболевание часто протекает стерто, поэтому выявляется спустя месяцы и годы.

Подробнее о патологии
Чтобы составить представление о хориоретините, что это такое, как проявляется, как лечится, нужно знать анатомию глаза. Зрительный орган представлен тремя оболочками:
- Наружная оболочка. Состоит из прозрачной роговицы, преломляющей лучи света, и белой склеры, которая выполняет опорную функцию.
- Средняя оболочка. Представлена радужной оболочкой, реснитчатым телом, сосудистой оболочкой (хориоидеей). Главная задача средней оболочки – кровоснабжение и обеспечение глаза питательными веществами.
- Внутренняя оболочка. Состоит из сетчатки, или сетчатой оболочки. Основная функция – преобразовывать свет в нервные импульсы, которые затем передаются в головной мозг.
Анатомическое строение зрительного аппарата позволяет понять нам, что все оболочки глаза тесно связаны между собой. Поэтому при воспалении сосудистой оболочки часто вовлекается в процесс и сетчатая оболочка.
Воспалительный процесс распространяется постепенно, начиная с мелких капилляров. Затем по мере прогрессирования хориоретинита воспаление переходит на более крупные сосуды глаза.

Классификация
Существует несколько классификаций (по течению, пути проникновения инфекции, локализации, площади поражения).
По течению хориоретинит делят на:
Путь проникновения инфекции бывает:
- эндогенный – инфекция попадает в глаз гематогенным путем;
- экзогенный – переход воспаления с соседних структур глаза.
По локализации очага хориоретинит глаза классифицируют на:
- центральный – воспаление центральных зон сетчатки;
- перипапиллярный – воспалительный процесс вокруг головки зрительного нерва;
- экваториальный – воспаление по экватору;
- периферический – поражение краевых участков глазного дна.
Хориоретинит по площади поражения:
- очаговый – имеется один очаг;
- мультифокальный – несколько воспалительных очагов;
- диффузный – воспалительному процессу подвергается большая часть глазного дна.
Основными причинами возникновения хориоретинита считают инфекции (туберкулез, сифилис, пиогенные бактерии), паразитов (токсоплазмоз), вирусы, травмы. Возникают инфекционно-аллергические процессы, которые обусловливают клинические симптомы. Разберем особенности некоторых видов хориоретинита.
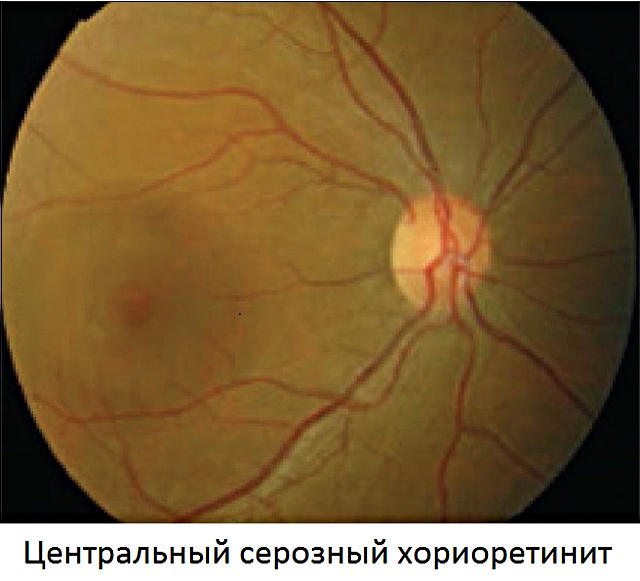
Точная причина центрального серозного хориоретинита до сих пор не определена. Центральный хориоретинит может затрагивать оба глаза или только один: левый или правый.
Заболевание протекает в несколько этапов:
- На первом этапе симптомы патологии максимально выражены. На глазном дне в области макулы появляется округлое помутнение.
- Через несколько месяцев наступает вторая стадия. Симптомы стихают, изменения на глазном дне приобретают вид белесоватых точек, а помутнение рассасывается.
- Третья стадия знаменуется восстановлением зрительных функций с остаточными изменениями на глазном дне (мелкие обесцвеченные или желтоватые участки).

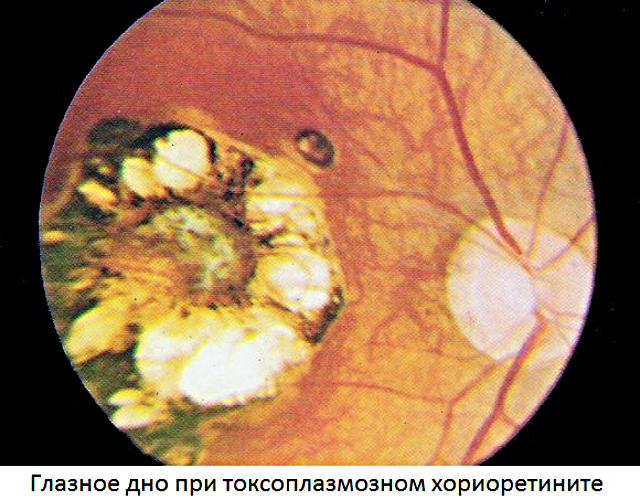
Заражение происходит, как правило, внутриутробно от матери, страдающей токсоплазмозом. Возможно заражение во взрослом возрасте при снижении иммунитета.
Характерно поражение центральной нервной системы, глаз, других органов. Токсоплазмозный хориоретинит поражает изначально сетчатку, а затем и хориоидею. Визуализируется на глазном дне инфильтрацией по периферии, отслойкой сетчатки, образованием новых сосудов, кровоизлияниями в сетчатку.
При проникновении и активизации палочки Коха в организме человека возникает туберкулез. Патологические изменения могут затрагивать разные органы, в т. ч. и глаз.
Туберкулезный хориоретинит при первичном заражении протекает бессимптомно, и является случайной находкой при осмотре у офтальмолога. При вторичном туберкулезе клиническая картина развивается ярко, на глазном дне образуются бугорки, т. н. гранулемы, оставляющие после себя рубцы.
Туберкулезное поражение глаз опасно такими осложнениями, как катаракта, отслойка сетчатки, поражение зрительного нерва. Эти заболевания ведут к значительному ухудшению качества зрения.
Заражение бледной трепонемой – возбудителем сифилиса – происходит либо внутриутробно, либо во взрослом возрасте. Характерны значительные изменения зрения, признаки атрофических изменений, кровоизлияния в сетчатку.
Врожденный сифилитический хориоретинит проявляется изменениями на периферии глазного дна в нескольких вариантах:
- множество маленьких темных или бледно-желтых очагов (соль с перцем);
- крупные множественные пигментированные очаги чередуются с небольшим количеством участков атрофии;
- обратная ситуация – много участков атрофии, мало пигментированных очагов;
- вся периферия пигментирована, атрофия не визуализируется.
Приобретенный сифилитический хориоретинит проявляется диффузными изменениями.

Симптомы
При хориоретините симптомы связаны с нарушениями функций сетчатки и сосудистой оболочки. Боль и дискомфорт не характерны. Человек может предъявлять жалобы на:
- снижение четкости зрения, склонность к близорукости;
- вспышки перед глазами, мелькающие пятна, искры, молнии (фотопсии);
- пелена, плавающие точки перед глазами;
- выпадение некоторых участков зрения (скотомы);
- ухудшение качества зрения в темное время (гемералопия) при сохранном дневном зрении;
- неправильное восприятие формы, цвета, размеров, расположения предметов (метаморфопсии).

Диагностика заболевания
Для постановки диагноза врач подробно выясняет жалобы, наличие заболеваний глаз или других органов, наличие инфекционных заболеваний организма. Затем проводится наружный осмотр глаза, осмотр глазного дна.
Лабораторные исследования для подтверждения диагноза:
- Бакпосев жидкости со слизистой оболочки – позволяет определить инфекционного агента.
- ИФА с целью определения иммуноглобулинов таких возбудителей, как вирус простого герпеса, токосплазма, цитомегаловирус, хламидия.
- Микрореакция для исключения или подтверждения сифилиса.
- Туберкулинодиагностика для определения туберкулеза.
- С-реактивный белок для подтверждения аутоиммунного процесса.
- Визометрия – оценка остроты зрения. Выявляется миопия.
- Тонометрия – определение уровня внутриглазного давления. В тяжелых случаях ВГД повышено.
- Периметрия – определение границ полей зрения. При периферической форме происходит ограничение полей зрения с боков, при очаговой – выпадение лишь небольших участков.
- Офтальмоскопия – обнаружение на глазном дне серовато-желтоватых очагов с размытыми контурами, мелких кровоизлияний, пигментированной макулы. Возможны признаки атрофии.
- Гониоскопия – визуализируются скопления гноя или крови в передней камере глаза.
- ФАГ – ангиографическое определение состояния сосудов сетчатки.
- Электроретинография – оценка состояния сетчатки и ее функциональности.
- ОКТ – определение особенностей воспалительного очага при помощи томографа.
- Рентгенография глазницы – проводится при травматическом повреждении для определения глубины изменений.
Определить центральный хориоретинит, перипапиллярный, экваториальный или периферический можно по локализации воспалительных изменений при осмотре глазного дна. Инфекционного агента определяют по результатам клинических данных и лабораторных исследований.
Предлагаем к просмотру видео глазной клиники о видах хориоретинита, причинах и лечении:
Методы лечения
Хориоретинит лечат в зависимости от причины. Если имело место травматическое повреждение, то проводят полное восстановление анатомии глаза. В иных ситуациях лечение хориоретинита консервативное.
Группы медикаментозных препаратов:
Для усиления эффективности медикаментозного лечения в комплексе назначают физиотерапевтические методы (электрофорез с лекарственными средствами, ультразвуковая терапия).
Можно ли полностью вылечить хориоретинит, зависит от многих факторов. Если болезнь выявлена на ранней стадии, когда еще не успели произойти серьезные изменения, то заболевание излечимо. Рубцовые деформации не подлежат полному излечению.
Прогноз и осложнения
Прогноз заболевания зависит от причины хориоретинита, общего состояния здоровья человека, степени распространенности воспаления. При отсутствии лечения возможно развитие осложнений с прогрессирующим ухудшением зрения.
Возможные осложнения хориоретинита глаза:
- временное или постоянное повышение ВГД;
- неврит зрительного нерва;
- эндофтальмит;
- панофтальмит;
- отслойка сетчатки;
- кровоизлияния с образованием гифемы и гемофтальма;
- слепота.

Хориоретинит глаза часто выступает как малосимптомное заболевание, которое может бесследно пройти или же вызвать серьезные осложнения вплоть до полной потери зрения. Следует ежегодно проходить профилактические осмотры у офтальмолога для раннего выявления патологии.
У призывников и их матерей может возникнуть вопрос, берут ли в армию с хориоретинитом. Это зависит от распространенности процесса, периода (острый или хронический), а также степени ухудшения зрения. Обычно дается временная отсрочка на период обострения.
Делитесь статьей с друзьями в соцсетях. Рассказывайте о своем опыте в комментариях. Берегите свои глаза. Всего доброго.
Читайте также:


