Лечение народными средствами лейшманиоза кожного
Лейшманиоз - лечение народными средствами
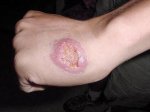
Кожный лейшманиоз заболевание, распространенное в Средней Азии и на Кавказе. Вызывается тканевым паразитом — лейшманией. Переносчиками инфекции являются москиты. Резервуар инфекции — суслики, собаки, песчанки. Инкубационный период болезни — от 1 недели до 2 месяцев. Различают несколько типов лейшманиоза, среди которых наиболее часто встречаются 2 — сельский и городской.
Сельский тип (остронекротизирующийся). На месте укуса москита появляются единичные или множественные бугорки мягкой консистенции, синюшно-розового цвета. По внешнему виду они напоминают фурункулы. Через 14—20 дней после появления бугорки некротизируются и образуются глубокие кратерообразные язвы с изъеденными обрывистыми краями, дно язвы неровное, обычно бывает покрыто некротическими массами. Язвы очень болезненны. После рубцевания язв остаются рубцы, которые не проходят в течение всей жизни.
Городской тип (поздноизъязвляющийся). Этот вид лейшманиоза развивается в течение 1—2 лет. Патологический процесс развивается в данном случае так же, как и при сельском лейшманиозе, но в гораздо более замедленном темпе. От момента появления бугорков с гладкой блестящей поверхностью до начала изъязвления проходит очень большой промежуток времени (до 2 лет). Язва покрывается гнойной коркой, которая отделяется с трудом. Процесс заканчивается рубцеванием. Жалобы больных обычно бывают менее выражены, чем при сельском типе заболевания.
При лейшманиозе основной упор в лечении делается на антибиотики и сульфаниламидные препараты (метациклин, мономицин и др.). Наружно, для ускорения заживления язв, используются антисептические мази, дезинфицирующие растворы и коллагеновые препараты с антибиотиками. Фитотерапия в лечении играет вспомогательную роль. В основном используются препараты, обладающие противовоспалительными и противомикробными свойствами (череда, шалфей, ромашка, тысячелистник, календула, трехцветная ромашка и др.).
Лечение гнойничковых заболеваний
Как правило, у всех больных, склонных к пиодермитам, нарушен углеводный обмен. Поэтому при проведении фитотерапии больным нужно назначать растения, обладающие гипогликемическим действием: корни женьшеня или аралии, створки фасоли, листья черники, корни одуванчика и девясила, траву хвоща полевого, горца птичьего, листья земляники, траву крапивы и т. д.
Для усиления сопротивляемости организма при нарушенном обмене веществ больным назначают тонизирующие растительные средства: настойка аралии, лимонника китайского, элеутерококка, левзеи, женьшеня. Настойки принимают по 30—40 капель утром и в обед перед едой.
Большое значение, как для детей, так и для взрослых имеют овощные и фруктовые соки. Особенно полезно давать с лечебно-диабетической целью сок картофеля, моркови, капусты белокочанной, боярышника, иван-чая, крапивы. Соки даются обычно в разведении с водой 1:1.
Больным полезны настои и отвары овса, подорожника, смородины, чайного гриба, жимолости.
Из лекарственных растений народная медицина рекомендует следующие:
- Отвар травы дурнишника применяют при фолликулитах. 10 г сухой травы заливают 200 мл воды, кипятят 3 минуты, настаивают 1 час, процеживают. Используют для притираний кожи при фолликулитах и после бритья.
- К очагам поражения при гнойничковых заболеваниях кожи прикладывают свежие внутренние листья белокочанной капусты в смеси с яичным желтком и жеваным ржаным хлебом.
- Для компрессов используют густой отвар коры ивы (50 г коры на 500 мл воды. Кипятить 20 минут).
- Цветки пижмы. Сухие цветки измельчают в порошок и смешивают с несоленым сливочным маслом в соотношении 1:4. Применяют при всех гнойничковых поражениях кожи.
- Живица сосны, пихты, ели — одно из лучших средств при любых гнойничковых заболеваниях. Накладывать в виде повязки или лепешки на очаг поражения.
- Вьюнок полевой. Надземную часть растения заливают спиртом (10:200) и настаивают в течение 10 дней. Процеживают. Используют для наружного применения.
- Мазь из сухого корня девясила
Корень измельчается в порошок, смешивается с вазелином в соотношении 1:4, Применяется наружно.
- Кровохлебка лекарственная обладает выраженным бактерицидным действием. Используют в виде припарок из корней и корневища на очаги поражения.
- Розовое масло и казанлыкская роза эффективны при лечении пиодермий, фурункулеза и всех гнойничковых заболеваний. Применяют как наружно (в виде примочек, лепешек, компрессов так и внутрь.
-Мелисса лекарственная используется в виде настоя или отвара для компрессов и ванн.
- Подорожник большой. Сок подорожника применяют для обработки фурункулов и пиодермий, кашицу из размытых листьев прикладывают в виде компрессов.
- Ромашка лекарственная. Применятся местно в виде настоя и отвара (столовая ложка на 200 ил воды).
- Календула. Отвары и настои применяются для ванн, компрессов, лепешек.
Настойкой обрабатывают пораженные участки кожи. Применяется при лечении любых гнойных заболеваний.
- Готовят мазь из календулы так:
Трава календулы (сухая) — 1 столовая ложка Вазелин — 30 г смешать. Использовать наружно.
- Баклажаны. Мякотью и соком плодов смазывают 2 —3 раза в день пораженную поверхность кожи. Как выяснено, баклажаны обладают антибиотическими свойствами.
- Петрушка при гнойничковых заболеваниях используется в виде припарок.
- Кирказон обыкновенный — готовят компрессы из отвара (1 столовая ложка травы с цветами на 300 ил кипящей воды) и используют для ванн.
- Спаржа — из всего растения готовят отвар и делают компрессы.
- Мать-и-мачеха. Для компрессов или припарок используют свежие листья или истолченное с молоком растение.
- Вербена лекарственная — компрессы из отвара.
- Татарник колючий. 50 г надземной части растения заливают 500 мл воды, кипятят 10 минут и используют для компрессов.
- Береза белая. Чайную ложку почек вскипятить как чай в 1 стакане кипятка. Принимать по 1/3 стакана 3 раза в день. Этот же настой можно применять и местно в виде ванночек.
- Листья березы используют для ванн и компрессов.
Источник: "Золотые рецепты народной медицины"

Краткая характеристика
Живут и развиваются лейшмании в организме человека или различных животных. Достаточно часто их обнаруживают у лисиц, шакалов, собак, некоторых грызунов. До сегодняшнего дня нет информации о периоде заразности животных и человека. Известно лишь одно. Если на коже или в крови есть данный паразит, то хозяин является источником заражения.
Очень опасны поселяющиеся в организме лейшмании. Они живут в селезенке, печени. Иногда паразиты поселяются в костном мозге. Как выше отмечалось, такая болезнь - не только человеческий бич. Нередко обнаруживается лейшманиоз у собак, домашних грызунов.
Историческая справка
Лейшманиоз был обнаружен П. Ф. Боровским в 1898 году. Найдя паразитов в мазках пендинской язвы, врач впервые описал их. Именно поэтому еще называют недуг лейшманиоз "болезнь Боровского". Значительно позже возбудитель будет отнесен к специально созданному роду лейшманий. А путь передачи патологии был установлен лишь в 1921 году.
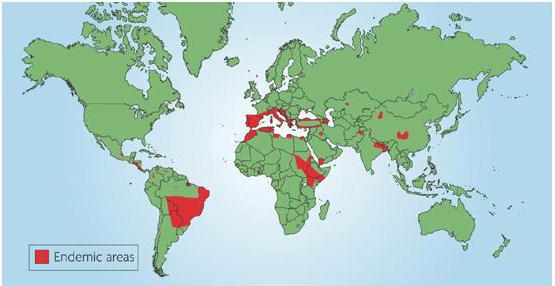
На сегодня, болезнь лейшманиоз - достаточно редкий недуг, которым заразиться можно лишь в странах тропиков, субтропиков.
Что представляет собой паразит?
Более распространенным заболеванием является лейшманиоз кожный. Возбудитель недуга – лейшмания. Невооруженным глазом рассмотреть паразита невозможно. Его размеры микроскопически малы. Длина лейшмании - около 3 мкм. Паразит имеет шарообразную или овальную форму, в середине его располагается ядро. Передняя часть лейшмании содержит жгутик, задняя представляет собой блефаропласт.
Питается паразит содержимым клеток животных, человека. Размножаются простейшие путем деления. В передней части отпадает жгутик. Так начинается процесс размножения, в результате которого происходит заражение организма.
Пути распространения
Недуг легко передается. Схема достаточно проста. Насекомые, укусив зараженного человека или животного, переносят паразитов в здоровый организм. Спустя время у пациента диагностируется болезнь лейшманиоз.
Возбудителей заболеваний известно несколько десятков видов. Около двадцати из них представляют опасность для человеческой жизни. Чаще всего они вызывают лейшманиоз кожный. Осложняет лечение недуга тот факт, что паразиты совершенно не чувствительны к антибактериальной терапии.
Переносчиками болезни являются москиты. После укуса инфицированного человека насекомые заражаются. И спустя неделю уже представляют собой источник болезни. Эти кровососущие насекомые заражают пациента именно кожной формой недуга. Человеческий организм может вырабатывать антитела. Единожды переболевший такой формой пациент обладает стойким иммунитетом к болезни.
При кожном лейшманиозе недуг способен передаваться не только через кровь москиту. Насекомое может заразиться язвенным отделяемым.
Классификация патологии
Выделяются три типа заболевания:
- Лейшманиоз кожный. Недуг проявляется обширными очагами изъявленных папул.
- Лейшманиоз кожно-слизистый. Для такой болезни характерны язвы на слизистых рта, горла, носа.
- Лейшманиоз висцеральный. Такая форма диагностируется, если лейшмания попадает в лимфатические сосуды. С током жидкости она разносится по организму. Поражаются внутренние органы. В основном это селезенка, легкие, сердце, печень. Данная форма не имеет способности формировать в последующем иммунитет к патологии.
Отчетливо демонстрирует болезнь лейшманиоз фото, расположенное ниже. На нем представлена кожная форма недуга.
Разделяют патологию в зависимости от того, кто явился резервуаром и источником инфекции. Таким образом, лейшманиоз кожный и висцеральный может быть двух форм:
- антропонозный - источником недуга является человек;
- зоонозный - возбудитель заболевания переходит от животных.
- характерная общая слабость;
- бледность кожи;
- снижение аппетита вплоть до полного его отсутствия;
- размеры селезенки незначительно увеличены;
- отмечается апатия;
- температура тела повышается (максимальным показателем является 38 С).
- Значительно повышена температура (достигает отметки 40 С). Такой признак обладает волнообразным характером. У пациента чередуется гипертермия с нормальными показателями.
- Кашель. Такой симптом возникает при поражении дыхательного аппарата.
- Увеличенные лимфатические узлы. Выявляются при осмотре. Увеличение отмечается возле пораженных органов.
- Болезненность печени, селезенки во время пальпации. Отмечается значительное увеличение этих органов.
- истощение пациента;
- селезенка приобретает огромные размеры;
- поверхность кожи сухая, крайне бледная;
- частые головокружения;
- появляются отечность в ногах;
- учащаются сердечные сокращения;
- увеличивается объем живота (в брюшной полости скапливается жидкость);
- возникает диарея;
- нарушается потенция.
- возникновение бугорков – лейшманиом;
- деструкция кожного покрова на месте бугорка;
- изъявление;
- заживление раны и образование рубца.
- насморк;
- заложенность носа;
- затруднение глотания;
- носовые кровотечения;
- эрозии и язвы во рту (на губах, деснах, языке);
- язвы в полости носа.
- обследование материала, взятого из язв и бугорков;
- исследование крови (по Романовскому-Гимзе);
- пункция костного мозга;
- биопсия печени, лимфатических узлов, селезенки;
- биологические пробы;
- серологические реакции (ИФА, РСК).
- медикаментозная терапия;
- хирургический метод;
- физиотерапевтические процедуры;
- химиотерапия.
- устранение патологии лазером;
- криодеструкция - место поражения разрушается холодом;
- лечение током - электрокоагуляция.
- Употребление тонизирующих средств. Полезно принимать настойки аралии, лимонника китайского, женьшеня, элеутерококка, левзеи. Они отлично укрепляют защитные силы всего организма, способствуют общему оздоровлению. Целесообразно любой из препаратов употреблять дважды в день капель по 30.
- Свежеотжатые соки. Крайне полезно пациентам употреблять напитки из моркови, картофеля, капусты.
- Отвары, настои из овса. Травяные чаи из смородиновых листов, ягод шиповника, жимолости.
- Компрессы на бугорки. Применяется такой метод, только если фурункулы не вскрылись. Для компрессов используют концентрированные отвары цветков пижмы, коры ивы.
- Живица хвойного дерева – ели, пихты, сосны. В виде лепешки ее следует наложить на пораженное место и закрепить повязкой.
- Благоустройство жилых зон. Следует ликвидировать места размножения москитов и крыс.
- Рекомендуется устранять свалки.
- Не допускать затопления подвалов.
- Своевременно ремонтировать все трубопроводы.
- Регулярно должна производиться профилактическая дезинсекция жилых и подвальных помещений.
- Криотерапия.
- Теплотерапия.
- Хирургическое лечение.
Симптомы висцеральной формы
Характеризует данную форму продолжительный инкубационный период. С момента заражения до проявления первых признаков недуга может пройти от 20 дней до 5 месяцев. Развивается постепенно висцеральный лейшманиоз. Симптомы на начальных стадиях следующие:
Прогрессирование заболевания характеризуется присоединением новых признаков. Непредпринятые попытки лечения усугубляют лейшманиоз. Симптомы у человека добавляются следующие:
Если не начать борьбу с патологией, продолжает прогрессировать лейшманиоз. Лечение значительно осложняется. Состояние больного продолжает ухудшаться:
Конечная стадия характеризуется сниженным тонусом в мышцах, возникновением отечности всего тела, бледными кодными покровами. В результате пациент погибает.
Иногда диагностируется хроническое течение патологии. Признаков недуга практически нет. Такая клиника наблюдается, если обсеменение лейшманиями внутренних органов минимальное.
Симптомы кожной патологии
Данная форма зачастую регистрируется в Саудовской Аравии, Афганистане, Бразилии, Сирии, Иране, Перу. Инкубационный период может длиться от 10 дней до 1,5 месяцев.
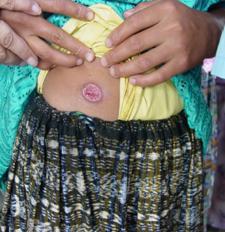
При начальной стадии на поверхности кожи возникает образование, характерное для укуса насекомого. На этом месте со временем образуется фурункул, визуально напоминающий бугорок. Пальпация этого места вызывает болезненный дискомфорт. Спустя одну-две недели в центре бугорка возникает участок отмершей ткани - некроз. Такое место имеет черный окрас. Вскоре оно переходит в язву. Из центра раны выделяется желто-красная жидкость - гной.
Возле первичной язвы начинают возникать вторичные бугорки. Приобретая форму раны, они со временем сливаются. На поверхности кожи образуется одна большая язва.
Могут увеличиваться региональные лимфоузлы у пациента при диагнозе "болезнь Боровского". Кожный лейшманиоз характеризуется заживанием ран в течение 2-6 месяцев. Однако на месте язвы остаются рубцы.
Таким образом, основными симптомами кожной патологии являются:
Симптоматика кожно-слизистой формы
Такого вида болезнь лейшманиоз по своим проявлениям практически не отличается от кожной патологии. Единственным различием является распространение патологии на прилежащие слизистые оболочки.
Вызывает данную форму паразит, обнаруженный в Новом Свете. Кожно-слизистая патология изначально напоминает укус животного. Впоследствии у пациентов задействуются слизистые. Иногда недуг деформирует лицо.
При такой патологии к вышеописанной симптоматике кожного лейшманиоза добавляются следующие признаки:
Медики выделяют два вида осложнения этой формы. Если присоединяется к недугу вторичная инфекция, то у пациента может развиться пневмония. В случае задействования органов дыхания возможен летальный исход.
Диагностика болезни
В тех странах, где недуг широко распространен, у пациентов, у которых сочетаются клинические симптомы и результаты анализов, предполагается наличие лейшманиоза.
Следует не забывать, что множество болезней способны вызывать потерю веса, лихорадку, увеличение органов, поражение кожи. Большинство недугов могут имитировать симптоматику лейшманиоза. Это брюшной тиф, малярия, болезнь Шагаса, токсоплазмоз, туберкулез, сифилис, гистоплазмоз. Поэтому поставить окончательный диагноз можно, лишь исключив другие патологии.
При подозрении на лейшманиоз кожный диагностика начинается с тщательного сбора эпидемиологического анамнеза. Выясняется факт пребывания больного в районе, известном вспышками заболевания.
Анализы для подтверждения диагноза проводят следующие:
Методы лечения
Как ранее говорилось, антибиотики при лечении патологии неэффективны. Их назначают лишь в одном случае - если к лейшманиозу присоединяется бактериальная инфекция. Для разных форм заболевания подбираются свои методы борьбы с недугом. Если у пациента диагностируется лейшманиоз кожный, лечение базируется на применении местных медикаментов. Висцеральная форма нуждается в серии инъекций.
Болезни, протекающие в легкой форме, в специальном лечении практически не нуждаются. Такой недуг через определенный промежуток времени проходит самостоятельно. При этом неприятных последствий он не оставляет.
Если у пациента низкий уровень иммунитета, ему обязательно назначается терапевтическое лечение. Поскольку недуг протекает достаточно сложно. Отсутствие необходимых лечебных мероприятий чревато для пациента тяжелыми последствиями, а иногда и летальным исходом.
Недуг, протекающий в тяжелой форме, подразумевает хирургическое вмешательство. В ходе операции больному удаляют селезенку.
Лечение кожной патологии
Методы борьбы зависят от формы, стадии и протекания такой патологии, как лейшманиоз. Лечение может включать в себя следующие методы:
Хирургический метод применяется, если на поверхности кожи имеется один небольшой очаг поражения. Такую язву иссекают оперативным путем.
В лечебных целях могут использоваться следующие физиотерапевтические методики:
Радикальные методы терапии сочетаются с медикаментами антибактериального и противовоспалительного действия.
Медикаментозное лечение основано на следующих препаратах:
Медикаментозное лечение зачастую проводится определенными курсами. Между ними обязательно рекомендуется делать перерыв длительностью около 2-3 недель. Дозировки препаратов, приведенные выше, - усредненные показатели. Во время лечения нормы подбираются для каждого больного индивидуально.
Лечение висцеральной формы
При данной форме патологии востребованы 3 группы медикаментов:

В лечение могут включаться:
Народная медицина
Эффективными могут стать методы, используемые знахарями для устранения патологии. Только следует запомнить, что такие способы не могут заменить терапию, назначенную врачом при недуге "лейшманиоз кожный". Лечение народными средствами должно выступать как дополнительные методы борьбы с патологией.
При кожной форме недуга рекомендовано:
Используя такие методы, обязательно посоветуйтесь с доктором. Некоторые средства содержат противопоказания и вместо излечения могут доставить неприятные последствия.
Профилактика недуга
Основными мерами предотвращения недуга является уничтожение источников инфекции - грызунов и москитов - в зонах их размножения.
Затравка мест, в которых обитают грызуны, производится в радиусе 15 км от того населенного пункта, в котором осуществляется профилактика. Это расстояние соответствует дальности перелета москитов.
Чтобы предупредить распространение кожной патологии, необходимо препятствовать размножению бездомных животных. Домашних рекомендуется постоянно обследовать на инфекцию.
Системные меры профилактики включают в себя:
Защитить жилище от кровососущих насекомых позволяют москитные плотные сетки. Кроме того, рекомендуется использовать репелленты. Такие простые методы позволят предотвратить возникновение болезни лейшманиоз.

Профилактика при посещении мест, являющихся опасными, основана на специфической иммунной терапии. К сожалению, до сегодняшнего дня действующей вакцины против недуга не разработано.
Заключение
В большинстве случаев прогноз заболевания благоприятен. Если говорить про кожный лейшманиоз, то он крайне редко приводит к смертельному исходу. Хотя зачастую оставляет после себя уродующие шрамы. При отсутствии должной терапии висцеральная форма почти всегда приводит к летальному исходу в результате сильного истощения или отказа органа. Избежать этого можно, но лишь своевременно начав борьбу с неприятной патологией под руководством грамотного доктора.
Своевременная диагностика и адекватное лечение лейшманиоза представляют больному шанс на полное выздоровление, предотвращают прогрессирование заболевание, уменьшают риск развития вторичной гнойно-некротической инфекции. Лейшманиоз легче предотвратить, чем лечить. Для всех форм заболевания меры профилактики едины, это борьба с переносчиками инфекциями и животными-носителями.
Рис. 1. Кожная форма лейшманиоза у детей.
Диагностика заболевания
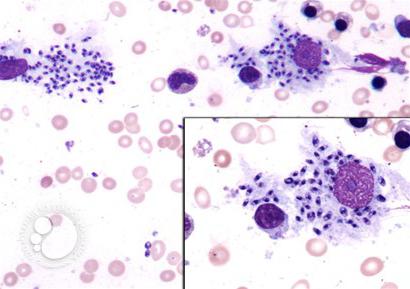
Окончательный диагноз лейшманиоза ставится при обнаружении паразитов (амастигот) в тонких мазках на предметных стеклах. Материалом для исследования являются соскобы и отделяемое, полученное из бугорков и язв. Окрашивание производится по Романовскому-Гимзе.
Амастиготы (безжгутиковые формы) имеют овальное тело от 2 до 6 мкм в длину. 1/3 объема клетки занимает округлое ядро, возле которого находится кинетопласт. Жгутики отсутствуют. Наличие ядра и кинетопласта присуще только лейшманиям. Эти признаки отличают паразитов от других включений в препарате.
Размножение лейшманий происходит в макрофагах путем простого деления надвое. При скоплении большого количества паразитов клеточная оболочка растягивается и разрывается, лейшмании выходят наружу и начинают поражать другие клетки.
Рис. 2. Лейшмании под микроскопом. Окраска по Романовскому-Гимзе. 1 — фагоцит, нафаршированный лейшманиями. 2 — тельца Боровского (лейшмании). 3 — кинетопласт.
Рис. 3. Лейшмании под микроскопом в макрофагальных клетках. Мазки окрашены по Романовскому-Гимзе. Клетки лейшманий овальной формы, имеют большое ядро и кинетопласт.
Рис. 4. При скоплении большого количества паразитов клеточная оболочка макрофага растягивается и разрывается, лейшмании выходят наружу и начинают поражать другие клетки.
Забор материала для посева производится из краев язвы или инфильтрата, предварительно обработанных раствором йода или спиртом, путем прокола толстой иглой или пастеровской пипеткой из места прокола. Можно произвести надрез скальпелем эпидермиса у краев язвенного дефекта, далее сделать соскоб со стенок надреза и полученный материал посеять на питательную среду.
Обычно используется среда NNN-агар. Рост паразитов начинается через 8 — 10 дней. Из культуры производится микроскопия. Лейшмании выявляются в лепромонадной форме (жгутиковой). Они удлиненные, веретенообразной формы от 10 до 20 мкм в длину. Жгутики длиной от 15 до 20 мкм. Передний конец паразитов заострен, задний — закруглен. В передней части тела располагается жгутик, который отходит от кинетопласта. В середине располагается ядро. В старых культурах промастиготы располагаются в виде розеток (кучками), с обращенными к центру жгутиками.
Кожный лейшманиоз следует отличать от лепры, сифилиса, туберкулеза кожи, эпителиомы и тропической язвы. При кожном лейшманиозе папулы и язвы безболезненные, края язвы подрыты, вокруг инфильтрированный ободок, отделяемое из язвы серозно-гнойное.
Рис. 5. Лейшмании под микроскопом. Внутриклеточно расположенные паразиты (слева). Мазок из посева, лейшмании располагаются в виде розетки (справа).
Рис. 6. Жгутиковая форма лейшманий.
Материалом для исследования при подозрении на висцеральный лейшманиоз служат биопаты печени, костного мозга, лимфатических узлов и селезенки. Для получения биопата костного мозга производится пункция грудины.
Мазки окрашиваются по Романовскому-Гимзе. Культуру получают путем посева биопата на среду NNN-агар.
У больных висцеральным лейшманиозом отмечается гипохромная анемия, относительный лимфоцитоз, нейтропения, тромбоцитопения, анэозинофилия, ускоренное СОЭ. Изменяется форма и размер эритроцитов. В сыворотке крови значительно повышается количество иммуноглобулинов.
Для диагностики висцеральной формы лейшманиоза применяется формоловая проба Непира. Ее суть заключается в том, что при взаимодействии сыворотки крови больного с формалином, сыворотка свертывается и приобретает белую окраску в течение от 3 минут до 24 часов. Чем длительнее протекает заболевание, тем быстрее сворачивается сыворотка. При заболевании положительные результаты получаются на 2 — 3 месяце висцерального лейшманиоза.
Висцеральный лейшманиоз следует отличать от брюшного тифа и паратифа, малярии, лимфомы, бруцеллеза, сепсиса и лимфомы. Следует уделить внимание пребыванию больного в эндемичных очагах заболевания. Длительная лихорадка, кахексия, значительное увеличение печени и селезенки являются основными симптомами заболевания.
Рис. 7. Висцеральный лейшманиоз у детей. Кахексия, увеличение печени и селезенки — основные симптомы заболевания.
Аллергическая проба (реакция Монтенегро) применяется с целью ретроспективной диагностики и при массовых обследованиях населения эндемичных районов. Реакция проводится внутрикожно. В качестве аллергена используется лейшманин. При заболевании уже через 6 — 10 часов на месте инъекции возникает отек, гиперемия и инфильтрация. Максимальная результативность теста отмечается через 48 часов.
Серологические тесты (РНИФ, РПГА, ИФА, РСК, непрямой иммунофлюоресценции) недостаточно специфичны и в процессе диагностики имеют вспомогательное значение.
Рис. 8. Кожно-слизистая форма лейшманиоза.
Лечение лейшманиоза
Основу лечения лейшманиозов составляют препараты 5-и валентной сурьмы (сольсурмин, натрия стибоглюконат), мономицин, акрихин, аминохолон, липосомальный амфотерицин В, пентамидин, милтефозин.
Из немедикаментозных средств при лечении применяются:
Для лечения висцерального лейшманиоза используют препараты 5-и валентной сурьмы (сольсурмин, натрия стибоглюконат). При применении этих препаратов летальность снижается на 75 — 90% по сравнению с нелеченными случаями заболевания. На основании исследований, проведенных в Африке, выявлено, что в 30% случаев эти препараты оказывались неэффективными, а у 15% отмечались рецидивы. К препаратам 2-го ряда относятся пентамидин и липосомальный амфотерицин В. Из хирургических методов лечения в ряде случаев показана спленэктомия.
При появлении бугорков показано местное лечение в виде мазей и лосьонов, содержащих мономицин, мепакрин, сульфат берберина, уротропин. При развитии язв внутримышечно вводят мономицин. Язвенную поверхность обрабатывают аминохинолином. Показано лазерное облучение язвы. Препараты амфотерицина, пентамидина и пентавалентной сурьмы применяются только в тяжелых случаях и при рецидивах заболевания.
Эффективные препараты для лечения данной формы заболевания отсутствуют. Болезнь трудно поддается лечению и часто рецидивирует. Применяются препараты пятивалентной сурьмы, амфотерицин В и новарсенол.
По окончании лечения у больных формируется стойкий пожизненный иммунитет.
Рис. 9. На фото кожная форма лейшманиоза. Язва на конечности и лице.
Профилактика
К профилактическим мероприятиям заболевания относятся: раннее выявление больных и их адекватное лечение, нейтрализация источника заражения, химиопрофилактика, иммунизация и санитарно-просветительная работа.
При выявлении больных лейшманиозом выясняются границы очага, планируется система мер борьбы, которые будут воздействовать на все составляющие природного очага.
Основной мерой профилактики распространения данной форы заболевания являются дератизационные мероприятия — уничтожение больших песчанок — основных источников инфекции в радиусе 2,5 — 3 км вокруг населенного пункта.
К профилактическим мероприятиям относятся госпитализация больных в защищенные от москитов помещения, участки поражения закрываются повязкой, защищающей от укусов насекомых.
Раннее выявление больных висцеральным лейшманиозом осуществляется путем подворовых обходов. Производится отлов и отстрел бродячих и больных собак (с поражением кожи, облысевших и истощенных). Ветеринары периодически осматривают домашних животных.
Профилактика всех видов заболевания включает мероприятия по уничтожению переносчиков инфекции — москитов и мест их выплода. Необходимо проводить обработку ядохимикатами мест пребывания людей, животноводческих и сельскохозяйственных помещений. Население должно пользоваться репеллентами, противомоскитными сетками и пологами.
Во время эпидемий в малых группах показано применение с профилактической целью хлоридина (пириметамина).
Иммунизация проводится лицам, отбывающих на работу в эндемичные очаги лейшманиоза, не позднее 3-х месяцев до выезда, а также детям, постоянно проживающих в природных очагах инфекции. Для иммунизации используется вакцина, содержащая живую культуру Leishmania tropica major. Выработка антител завершается к концу третьего месяца. Дефект кожи после введения вакцины незначительный.
Большое место среди мер профилактики лейшманиоза занимает санитарно-просветительная работа среди граждан.
Читайте также:


