Основним елементом початкової стадії шкірного лейшманіозу є
Деякі хвороби можуть передаватися людині тільки від комах і викликають неприємні, іноді важкі ускладнення. Шкірний лейшманіоз викликаний паразитом, який передає від москіта, збудник викликає недугу, залишає на тілі виразки. Відома ця патологія ще під назвою пендинская виразка або хвороба Боровського і вивчена вона добре. Відбуваються епідемічні спалахи захворювання, які мають характерні ознаки.
Що таке шкірний лейшманіоз
Характеризується недуга ураженням шкірних покривів. Шкірний лейшманіоз – це інфекційна патологія, яка виникає після проникнення паразитів в тіло людини трансмісивним шляхом (через укус москіта). Поширений недуга по всьому світу, але частіше він виникає на території країн, де температура повітря понад 30 градусів тривати не менше 50 днів. Унаслідок зв'язку паразитів і температурного режиму патологія носить епідемічний характер прояву. У більшості випадків переносником стають москіти, але є й інші варіанти зараження.
Збудник лейшманіозу
Паразити проникають разом зі слиною під час укусу москіта. Збудник лейшманіозу – це найпростіші з роду Leishmania, розвиток їх відбувається в травному каналі у комахи. Через слину під час укусу вони проникають під шкіру, за один укус виділяється до 100 паразитів, які вже досягли стадії промастигот. Лейшманіоз у людини – остання фаза розвитку цих найпростіших.
Лейшманії володіють здатністю потрапляти в макрофаги і не провокувати імунну реакцію організму. Там вони приймають внутрішньоклітинну форму, адаптуються до кисло середовищі і починають активно розмножуватися. Недуга передається від людини до москиту і від москіта до людини. Відзначені випадки переходу паразита від тварини до комару, а тільки потім до кінцевого господаря, називають таку форму – зоонозних.
Належать ці найпростіші до трипаносоматидам, і є облігатним паразитами. Життєвий цикл лейшманій складається з розмноження у двох послідовних господарях: спочатку в комаху, потім в хребетному. До першого носія проникає збудник лейшманіозу при высасывании крові тварини, паразити проникають в органи травлення москіта. У комахи по периметру заглатываемой крові в середньому кишечнику формується перитрофическая матриця.
Паразит в промастиготной формі в органах травлення розмножується тільки у самок комарів. Інфекційне ураження доходить до верхньої частини травної системи через тиждень. Орган травлення незабаром повністю перекритий збудниками. Після укусу ссавця комасі, разом зі слиною під шкіру потрапляє велике скупчення паразитів. До місця проникнення організмом направляються нейтрофіли (імунні клітини крові), захоплюючі збудників. Всередині клітин лейшманії живе до моменту природно загибелі нейтрофілів.
Симптоми лейшманіозу у людини
Існує кілька видів цієї хвороби. З-за цього симптоми лейшманіозу у людини трохи відрізняються. Виділяють такі форми хвороби:
- Вісцеральний лейшманіоз (він же кала-азар). Проникає збудник з первинного вогнища до життєво важливих органів. після потрапляння в тканини, паразит активно розмножується і наносить серйозні пошкодження, викликає порушення функції, що і формує подальшу клінічну картину лейшманіозу. Цю форму патології діагностують часто, часто випадки вісцерального лейшманіозу зустрічаються у дітей. Інкубаційний період патології – близько 5 місяців.
- Лейшманіоз шкірний. Збудник паразитує в макрофагах людини, лейшманії швидко дозрівають і переходять до безжгутиковой формі. Така патологічна активність викликає формування первинного вогнища запалення, який називається специфічна гранульома. Складається цей горбок з лімфоцитів, плазматичних клітин, макроагов. Разом сростом лейшманиомы накопичуються продукти розпаду, які формують некротичні, запальні зміни, які можуть призвести до лимфадениту, лимфангиту.
Шкірно-слизовий і дермальний лейшманіоз може мати різну ступінь вираженості. Залежать прояви від особливості імунітету людини, який піддався зараження паразитами. При лейшманіозі шкірного типу інкубаційний період збудника складає 10-20 діб. Туристи, які відвідують небезпечні зони, де поширені разі зараження, вже встигають покинути цю територію і забути про укус москіта. Коли закінчується інкубаційна стадія, починають проявлятися характерні симптоми:
- Утворюється на шкіри гладка папула діаметром до 3 см. Це новоутворення легко помітити, а вже через кілька днів вона зовні стає схожа на фурункул. При натисканні відчувається хворобливість.
- Температура фурункула вище, ніж у прилеглих тканин, через 3 дні з'являється орел запалення, набряк стає більш вираженим.
- Через 7 днів починається поширення некротичного процесу. Близько новоутворення з'являються виразки з рифленими краями. У звичайних випадках вони не викликають біль, первинної рани з'являються сірчано-гнійні, геморагічні виділення.
- Додаткові виразки формують на відкритих ділянках шкірних покривів, іноді число досягає десятків. Зливатися в єдині осередки вони можуть при тяжкому перебігу шкірного лейшманіозу типу.
- Регіональні лімфовузли опухають при збільшенні кількості фурункулів, при пальпації вузли болять.
- Гоїтися виразки починають за 2 місяці, поверхню підсихають, формується товста скоринка, що призводить до рубцювання шкірних покривів. Лейшманіоз залишає на поверхні тканин дефекти, які можуть стати причиною ускладнень з боку ротової порожнини, носоглотки, де буде формуватися фіброзна тканина і це може призвести до деформації структури.
- При тяжкій формі перебігу лейшманіозу може виникати геморагічний діатез, пневмонія, інші патології, які спровоковані гнійно-некротичними змінами.
- Якщо імунний захист організму сильно ослаблена, то можуть проявитися ще ускладнення-за лейшманіозу і інфекції. З'являються бешихове запалення, флегмони, великий фурункульоз. Важко хвороба протікає у маленьких дітей і людей, які страждають синдромом імунодефіциту.

Методи діагностики шкірного лейшманіозу
Визначити першопричину розвитку патології вдається не завжди відразу через латентного перебігу у деяких пацієнтів. Методи діагностики шкірного лейшманіозу включають обов'язковий зовнішній огляд на наявність шкірних дефектів, збір анамнезу, опитування хворого на предмет перебування в країнах, де зустрічаються спалахи захворювання. Як правило, першим виконують загальний аналіз при початку проведення всебічного обстеження. Він допомагає виявити типові ознаки:
- прискорення ШОЕ;
- нейтропенії;
- анемію;
- знижену концентрацію тромбоцитів;
- лімфоцитоз.
Біохімічний аналіз допоможе виявити гипергаммаглобулинемию. Для підтвердження діагнозу лікар повинен виділити збудника шкірного лейшманіозу. Для цього проводять звичайний паркан тканин з поверхні виразки, щоб вивчити матеріал під мікроскопом. Іноді вдається виявити паразита при посіві крові. Виявити лейшманій вдається при біопсії опухлих лімфовузлів. Важливе значення відіграє серологическая діагностика, яка проводиться за допомогою РЛА, РЗК, ІФА, РНІФ.
Лікування шкірного лейшманіозу
Медицині відомо, що збудник має стійкість до антибактеріальних препаратів, тому використовувати їх немає необхідності. Переносники лейшманіозу гинуть при вживанні засобів пятивалентной сурми, до цієї групи медикаментів відносяться:
На ранніх стадіях лікування шкірного лейшманіозу проводять за допомогою Микарпина. Цим лікарським засобом обкладають горбки, щоб знищити паразитів. По такому вже принципом можуть застосовуватися:
Люди звертають в лікарню, коли симптоми вже мають яскраву вираженість, тому ці медикаменти не дають необхідний ефект. Коли вже сформувалися вузли, які вказують на некротичний процес, Мирамин повинен вводитися внутрішньом'язово для боротьби з паразитами. Якщо лейшманіоз так вилікувати не вдається, у збудника сформувалася резистентність до медикаменту або хвороба носить рецидивуючий характер, то призначають Доксицилин, Пентамідин, Амфотерицин. Правильний курс лікування допоможе швидше вбити паразитів в організмі людини.
Для якнайшвидшого загоєння шкірних покривів хворому прописують мономициновую мазь (2-3%). При наявності небезпеки приєднання інфекції, якщо виразки покривають великі ділянки шкіри, лікар призначає антисептичні засоби, їх наносять місцево використовують риваноловую і акрихиновую мазь 1%. Із сучасних методів терапії шкірного лейшманіозу виду ефективно застосовують кріодеструкцію, лазерну терапію. Це цілеспрямований вплив на ранки (виразки), що прискорює процес загоєння шкірного покриву, запобігає формуванню глибоких рубців.
Профілактика шкірного лейшманіозу
Щоб паразитарна хвороба не поширювалася, людина має вжити комплекс заходів. У великих містах хворих людей повинні своєчасно виявляти, у яких симптоматика ще не яскрава, проведення ефективного лікування. При підтвердженні діагнозу профілактика шкірного лейшманіозу включає їх ізоляцію, захист від укусів москітів, які поширюють паразитів далі.
Людина, яка знаходиться на території, де можна заразитися лейшманіозом шкірного типу, потрібно обов'язково користуватися спеціальними репелентами від москітів. Існує вакцина з ослабленого живою культурою збудника, препарат вводять цей внутрішньошкірно в осінньо-зимовий період. Протягом патології дуже легке, а після одужання у людини формується стійкий імунітет до лейшманіози шкірного типу.
Рекомендується спати під куполом з дрібної сітки, яка обробляється заздалегідь інсектицидним засобом. Перед відвідуванням районів, де є ризик заразитися лейшманіозом шкірного виду, природних лісових масивів необхідно:
- застосування кремів, спреїв, що відлякують москітів;
- носити одяг з довгими рукавами, не допускає укусів;
- дотримуватися правил гігієни.
Шкірний лейшманіоз (leishmaniosis cutanea; синонім: хвороба Боровського, ашхабадская виразка, пендинская виразка, кокандка). Поширений в тропічних і субтропічних країнах, де є москіти - переносники інфекції: у середземноморських країнах Європи, в Північній Африці, країнах Малій та Південній Азії. В СРСР шкірний лейшманіоз зустрічається в Туркменії, Узбекистані, Таджикистані і Закавказзі.
В СРСР розрізняють два типи шкірного лейшманіозу - міський (синонім: перший тип, пізно изъязвляющийся) і сільський (синонім: другий тип, гострого некротизуючого).
Епідеміологія. Міський лейшманіоз поширений переважно в містах і великих давно існуючих поселеннях. Викликається лейшманиями, тривалий час паразитировавшими в організмі людей і, мабуть, собак. Сільський лейшманіоз викликають лейшманії - паразити диких гризунів, особливо великий піщанки (Rhombomys opimus). Живуть в їх норах москіти заражаються від гризунів і можуть перенести захворювання на людину. По рівній місцевості москіти з нір розлітаються на відстань до 1,5 км
Патологічна анатомія. На місці укусів, завданих зараженими москітами, у верхніх шарах дерми розвивається інфільтрат з макрофагів, плазматичних, лімфоїдних, ендотеліальних клітин. У макрофагах - багато лейшманій. У судинах - гіперплазія ендотелію та інфільтрація перителия. При сільському лейшманіоз незабаром відбувається некроз інфільтрату, в якому з'являється безліч лейкоцитів.
Розвивається потужна гіперплазія епітелію у вигляді різко вираженого, врастающего в дерму акантоз. Процес закінчується щодо поверхневим рубцем, не спаянным з підлеглими тканинами.
Імунітет. Після перенесеного шкірного лейшманіозу залишається досить міцний імунітет. Застосовують штучну імунізацію шляхом щеплення живою культури паразитів сільського типу, що забезпечує імунітет до обом типам шкірного лейшманіозу (див. нижче).
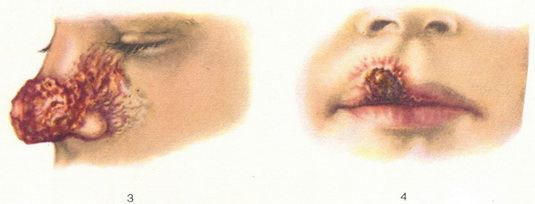
Туберкулоідний шкірний лейшманіоз розвивається як віддалене наслідок міського шкірного Л. і пов'язаний з незакінченням процесу імунізації. Як правило, туберкулоідний Л. розвивається через кілька місяців і навіть років після рубцювання лейшманиозных виразок. По краю рубця і навколо нього починають повільно формуватися нечисленні горбки злегка бурої забарвлення, дуже нагадують люпоидные горбки і дають феномен яблучного желе. Туберкулоідний Л. локалізується, як правило, на обличчі і дуже рідко на інших ділянках тіла. Здебільшого горбки не виразкуватись. Повільно і мало змінюючись, вони можуть триматися 10-20 років. Лейшманії, які виявляються у горбках туберкулоидного Л., менш вирулентны, ніж звичайні лейшманії. Реактивність організму хворого змінена в бік зниження імунної реактивності (Р. С. Добржанська).
Діагноз. Клінічна картина шкірного лейшманіозу сильно варіює і може нагадувати туберкульозну і червоний вовчак, поодинокі вугри, сіфіліди, саркоіди, ринофиму, піодерміти, эктимы і т. д. Діагноз грунтується на виявленні лейшманій, що не завжди вдається. При сільському типі шкірного Л. щеплення шматочка інфільтрату білої миші дає кращий результат, ніж пошуки паразита в мазках. Підсобне значення мають позитивні реакції імунітету: шкірна алергічна реакція на лейшманин (вбита культура лейшманій), реакції аглютинації, зв'язування комплементу, іммобілізації лептомонад (Н. Ханмамедов).
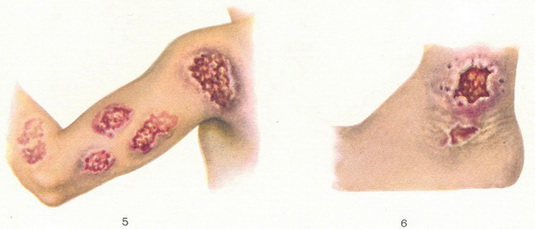
Кількість лейшманиом залежить від кількості інфекційних укусів москітів. При сільському типі лейшманіозу їх буває значно більше, ніж при міському. Це є результатом більш напруженої епідемічної обстановки у вогнищах Л. сільського типу, де місцями кількість москітів досить велике, а з них до 25% буває заражене лейшманиями. У разі прибуття більш або менш значної групи людей, які не хворіли шкірним Л. (геологи, будівельники каналів і т. д.), в осередках сільського шкірного Л. можливе виникнення епідемічних спалахів, чому сприяє короткий інкубаційний період цього захворювання. В осередках міського шкірного Л. подібних спалахів не спостерігалося. Тут переважають спорадичні захворювання, спостерігаються впродовж усього року.
Прогноз шкірного лейшманіозу сприятливий. Обидва типи захворювання, як правило, закінчуються одужанням; їм властиве циклічний перебіг з природним лікуванням. Цикл шкірного Л. необхідно враховувати при оцінці запропонованих методів лікування. Дуже часто природне закінчення захворювання помилково трактують як результат успішного лікування. Тому методи лікування повинні апробовувати на лейшманиомах міського типу до їх виразки, на горбках туберкулоидного шкірного Л. або на лейшманиомах сільського типу давністю не більше 1 міс.
Профілактика сільського шкірного лейшманіозу може бути особливо ефективною. Знищення нір гризунів (див. Дератизація) разом з їх мешканцями (москіти і гризуни) на відстані 1,5 км навколо жител людини призводить до ліквідації захворюваності. Громадська профілактика міського шкірного Л. полягає в боротьбі з москітами (дустирование), захист від москітів пологами, застосування репелентів (див.).
Особам, переселяющимся надовго в осередки шкірного лейшманіозу, доцільно зробити щеплення, для чого застосовують живу культуру лейшманій. В даний час прищеплюють культуру сільського типу, що забезпечує швидко наступаючий імунітет до обом типам шкірного Л. (Н. Ф. Родякин). При щепленні шматочком лейшманиомы від хворого або свежевыделенной культурою лейшманій розвивається типове ураження. Щеплення культури викликає зазвичай одиночну лейшманиому, рідко супроводжується ускладненнями. Техніка щеплень спростилася із застосуванням ампулированих культур. Життєздатність лейшманій в ампулах зберігається 10 днів. Культуру вводять одноразово в шкіру плеча або стегна в дозі 0,1-0,2 мл Щеплення роблять не пізніше ніж за 3 місяці до вильоту москітів, що відбувається в кінці травня.
Лікування шкірного лейшманіозу не завжди достатньо ефективно. Здебільшого запропоновані методи лікування є симптоматичними, полегшують перебіг захворювання, що пригнічують вторинну флору, кілька прискорюють одужання. Можлива ліквідація ранніх горбків міського шкірного Л. (давністю не більше 3 місяців) упорскуванням в горбок 4% акрихіну (Н. Ст. Добротвірська). Р. С. Добржанська показала можливість абортивного лікування туберкулоідной та інших форм шкірного Л. внутрішньовенними вливаннями розчину солюсурьмін: добова доза дорослим - 0,1 г, курсова - 1,4-1,6 г на 1 кг ваги тіла. Є також дані про успішне лікування шкірного Л. мономіцином (М. Эрешов).
Последние записи
Рубрики
- Інфекційні та паразитарні хвороби (48)
- Авіаційна медицина (4)
- Лекції, статті з медицини (28)
- Надання невідкладної допомоги (7)
- Новини медицини (7)
- Шкіряні захворювання (151)
Ссылки
Шкірний лейшманіоз
Шкірний лейшманіоз, або лейшманіоз шкіри, (leishmaniosis cutis), пендинська, тропічна або східна виразка (хвороба Боровського) – ендемічна трансмісивна хвороба, що буває в країнах з теплим кліматом та виявляється переважно ураженням шкіри. Збудником захворювання є Leishmania tropica сімейства трипаносомід (Trypanosomidae), що була відкрита і описана Боровським П.Ф. у 1898р. Лейшманії – внутрішньоклітинні паразити округлої форми. Вони потрапляють в організм людини при укусі москитів – переносників інфекції. Найактивніші вогнища захворюваності реєструються у Північній та Ценральній Африці (Марокко, Алжир, Туніс, Єгипет, Судан та інш.) і в Азії (Сірія, Ірак, Туреччина, Ізраіль, Іран, Пакистан, Індія, Афганістан). Серед європейських країн найчастіше хворобу констатують у Греції, Італії, Іспанії, Португалії та на півдні Франції. Зоонозна форма захворювання трапляється в Туркменії та Узбекистані. У зв`язку з розвитком туризму шкірний лейшманіоз став частіше спостерігатися не тільки в ендемічних, але й в інших географічних зонах. Буває також у військовослужбовців та інших осіб, що побували у згаданих країнах.
Розрізняють зоонозний та антропонозний типи шкірного лейшманіозу, які відрізняються не тільки ендемічними умовами поширення, але й клінічними ознаками та біологічними особливостями збудника. У людини, що захворіла на той чи інший тип шкірного лейшманіозу, відбуваються реактивні зміни, які відображаються в закономірній зміні клінічних проявів (стадії горбика, виразки та стадія рубцювання). Існують ще так звані міжтипові клінічні форми шкірного лейшманіозу (послідовні лейшманіоми, дифузно-інфільтруюча лейшманіома, туберкулоїдний лейшманіоз), які неможливо чітко зарахувати до першого або другого типу.
Переносниками збудника є москіти сімейства Psychodidae. Резервуаром інфекції для зоонозного типу – дикі гризуни (ховрашок, піщанка), які хворіють на лейшманіоз і в норах яких виплоджуються москіти, а для антропонозного типу – хвора людина. Сезонність захворювання (червень – листопад) пов`язана з життєвим циклом переносників, але простежети її досить важко у зв`язку з різною тривалістю інкубаційного періоду. Висипи локалізуються на будь-яких ділянках шкіри, що є доступними для москітів. Природної несприйнятливості до шкірного лейшманіозу в людини немає. Стійкий імунітет формується лише в результаті природного або штучного (після щеплення) захворювання.
Зоонозний шкірний лейшманіоз, або шкірний лейшманіоз, що гостро некротизується, (leishmaniosis cutis cito necrotisans) вирізняється відносно коротким інкубаційним періодом та порівняно нетривалим перебігом (в середньому 3 – 6 місяців); спостерігається частіше за інші форми. Через 1 – 8 тиж після укусу москіта на цьому місці утворюється первинна лейшманіома – гострозапальний, болісний горбик червоного кольору розміром 2 – 4 мм плоскої, а трохи пізніше конусоподібної форми, що нагадує фурункул у початковій стадії. Інфільтрат швидко збільшується до 15 – 20 мм у діаметрі і через 1 – 2 тиж відбувається його розпад з утворенням глибокої болісної виразки. Виразка має підриті, нерівні краї та оточена зоною інфільтрату з запальним набряком шкіри; дно її вкрите сірувато-жовтими некротичними масами та гноєм. Іноді некротичний струп не відокремлюється, а утворює покришку. Виразка тим часом продовжує збільшуватись і може досягати 4 – 5 см в діаметрі при збереженні болючості. Через 2 – 3 міс ріст виразки та інфільтрату навколо неї припиняється. Дно поступово очищується від некротичних мас і вкривається грануляціями. Такі папіломатозні розростання значно виступають над шкірою і мають зернисту поверхню, що надає їм вигляду риб`ячої ікри. Процес рубцювання часто починається з центральної частини, залишаючи по периферії кільцеподібну зону інфільтративної виразки, і закінчується утворенням глибокого спотворюючого рубця. Кількість лейшманіом на тілі окремих хворих досягає 150 – 200. До специфічних ускладнень, що можуть виникати при цій формі захворювання, належать вузлики навколо лейшманіом, що виникають внаслідок дисемінації збудників по поверхневих лімфатичних судинах, лейшманіозні лімфангіти та лімфаденіти, до неспецифічних – піогенні лімфангіти, флегмони та інші патології, що пов`язані з приєднанням піококової інфекції.
Антропонозний шкірний лейшманіоз або шкірний лейшманіоз, що пізно утворює виразку, (leishmaniosis cutis tarde exulcerans) має інкубаційний період – 3 – 8 міс та тривалий перебіг – в середньому 8 – 12 міс (звідси одна з його назв – “роковик”).
Після тривалого інкубаційного періоду на місці укусу виникає маленький (2 – 3 мм) ледве помітний горбик, що починає дуже повільно збільшуватись. Через 3 – 4 міс після виникнення його розміри можуть досягати 2 см у діаметрі, шкіра над ним стає пружною, блискучою. Блиск горбику, його щільність, відсутність активних запальних явищ та наявність у центрі кратероподібного заглиблення з роговими лусками, а пізніше кіркою-лускою на дні – типові діагностичні ознаки лейшманіозного горбика. Через 4 – 6 міс кірка-луска відривається і оголює ерозію, яка через приєднання вторинної інфекції та підсилення запальних явищ досить швидко перетворюється на виразку. Спочатку виразка неглибока з нерівними стрімкими краями, дно її блідо-рожеве, трохи зернисте, вкрите або білувато-сіруватим нальотом, або серозно-гнійною рідиною, що, підсихаючи, утворює кірки. Через деякий час виникає некротизація, що призводить до поглиблення виразки. В процес залучається інфільтрат, він трохи підіймає виразку над рівнем шкіри і оточує її бурувато-червоним валиком. Ускладнення спостерігаються такі самі, як і при зоонозному типі. Стадія рубцювання перебігає швидше(1 міс) ніж дві попередні. Особливостями цього процесу є схильність до початку епітелізації з центру виразки та повільне розсмоктування інфільтрату. Кількість лейшманіом на тілі однієї людини коливається від пооодиноких до 25 – 30.
Послідовні лейшманіоми виникають внаслідок суперінфекції, тобто у разі повторного зараження новими лейшманіями в період захворювання, коли ще не встиг повністю сформуватися імунітет. В цих випадках виникають лейшманіоми з різними за повнотою циклами розвитку, що клінічно складає враження поліморфізму висипів.
Дифузно-інфільтруючий лейшманіоз спостерігається в основному на шкірі обличчя, кистей та стоп у літніх людей. Характерна відсутність типових для первинної лейшманіоми стадій: виразкової та рубцевої; горбики, проіснувавши кілька місяців, розсмоктуються.
Туберкулоїдний лейшманіоз є своєрідною формою антропонозного типу, що розвивається у людей зі зміненою реактивністю організму в результаті активації лейшманій, які потрапили раніше, або внаслідок суперінфекції. Ця форма частіше виникає на шкірі обличчя у дітей та підлітків. Лейшманіозні горбики стають схожими з елементами висипань при вульгарному вовчаку, навіть симптом яблучного желе виявляється позитивним. Захворювання перебігає роками, важко піддається лікуванню.
Клінічно від туберкульозного вовчака лейшманіоми відрізняються негативним симтомом зонда, відсутністю у висипань на рубцях схильності до утворення виразок, глибоким втягнутим рубцем, тоді як при туберкульозі він поверхневий. На відміну від горбикового сифіліду антропонозний лейшманіоз переважно локалізується на відкритих ділянках шкіри, елементи менш щільні, інфільтрат меньш обмежений, не має мозаїчних рубців. Від скрофулодерми відрізняється відсутністю країв, що нависають, та соковитістю грануляцій, від виразково-вегетуючої піодермії – відсутністю глибоких гнійних кишень та ходів.
При диференційній діагностиці потрібно враховувати анамнестичні дані про перебування в ендемічних щодо лейшманіозу зонах. Вирішальне значення має виявлення лейшманій у вогнищах ураження (забарвлення за Романовським – Гімзою). В препараті лейшманія-амастигота виявляються у вигляді округлих або овальних формувань, у яких протоплазма забарвлюється в світло-блакитний колір, трофічне ядро – в червоний, а рухове (кінетопласт) – в темно-фіолетовий колір. На культуральних средовищах та в організімі москіта паразит набуває джгутикової форми – промастиготу, яка являє собою веретеноподібне формування з джгутом, що відходить від кінетопласту (забарвлення аналогічне). З метою діагностики можливе використання шкірних алергічних (реакція Монтенегро) та серологічних реакцій.
Під час гістологічного дослідження ураженої шкіри виявляється гранульоматозний інфільтрат з епітеліоїдних клітин, зернистих лейкоцитів, лімфоїдних, гістіоцитарних елементів та ділянки некрозу (при зоонозному типі); структура інфільтрату і його склад залежить від стадії процесу та імунологічного фону.
Шкірний лейшманіоз не загрожує життю людини. Після досить тривалого циклічного перебігу та можливих рецидивів він зазвичай закінчується видужанням, що можна значно наблизити шляхом проведенням адекватного лікування.
Лікування
Лікування шкірного лейшманіозу має бути комплексним, специфічним і включати загальні та місцеві засоби. Хворі з множинними та ускладненими лейшманіомами, а також з лейшманіомами на шкірі обличчя підлягають госпіталізації.
Найбільш ефективним антибіотиком для лікування хворих в умовах стаціонару є мономіцин. Вводять цого внутрішньомязово по 5000 ОД на 1 кг ваги тіла хворого на кожну ін`єкцію (в розчині новокаїну) кожні 8 год протягом 10 – 12 днів. Як правило, лейшманіозний процес ліквідується після одного курсу лікування. Можливі ускладення ототоксичного і нефротоксичного характеру.
Специфічну дію на лейшманії виявляє солюсурмін – препарат сурми, який використовують парентерально 1 раз на добу по 0,35 мл 20% водного розчину на 1 кг ваги хворого протягом 3 – 4 тиж. Препарат добре переноситься хворими і не дає ускладнень.
Найбефективнішим препаратом для лікування хворих в амбулаторних умовах є антибіотик широкого спектру дії – метациклін, який діє одночасно і на збудника хвороби, і на супутню мікробну флору. Пероральна разова доза метацикліну для дорослих та дітей віком понад 12 років – 0,3г, добова – 0,6 г при тривалості лікування 10 – 12 днів, а в разі ускладнень – до 0,9 г протягом 15 днів.
Місцеві заходи значно поліпшують терапевтичну ефективність загального лікування. Методика місцевого лікування повинна враховувати стадію лейшманіозного процесу. В ранній стадії горбика припустиме хірургічне видалення лейшманіоми, використання вуглекислотного лазера. Враховуючи, що виразкова стадія перебігає з наявністю піококової флори, доцільно використовувати дезінфікційні та засоби, що прискорюють епітелізацію у вигляді мазевих пов`язок, примочок та присипок (5 – 10% протарголова, 1% акрихінова, 5% борна, 1% ріванолова, 3% метациклінова мазі, мазь Вишневського; примочки з водними розчними фурациліну, ріванолу, марганцевокислого калію; 10% дерматолова, 3 – 5% мономіцинова присипки). Доцільно застсоовувати колагеномономіциновий комплекс, що складається з колагенової губки та 30% мономіцину.
Профілактика
Профілактика шкірного лейшманіозу полягає в знищенні переносників інфекції – москітів, джерел інфекції – гризунів, захисті шкіри від укусів, хіміопрофілактиці хлорідином та проведенні профілактичних щеплень.
No Replies
Feel free to leave a reply using the form below!
Лейшманіози – протозойні хвороби тварин і людини, викликані лейшманіями і передаються москітами; уражаються внутрішні органи (вісцеральний лейшманіоз) або шкіра і слизові оболонки (шкірний, шкірно-слизовий лейшманіоз).
Збудник шкірного лейшманіозу був відкритий в 1897 р російським лікарем П.Ф. Боровським в Ташкенті, а збудник вісцерального лейшманіозу в 1900 р – У. Лейшманія і в 1903 р Ш. Донованом незалежно один від одного.
Захворювання у людей викликають понад 20 видів лейшманій, що інфікують ссавців: L. donovani-комплекс з 3 видами (L. donovani, L. infantum, L. chagasi); L. mexicana-комплекс з 3 головними видами (L. mexicana, L. amazonensis, L. venesuelensis); L. tropica; L. major; L. aethiopica; підрід Viannia c 4 головними видами [L. (V.) braziliensis, L. (V.) guyanensis, L. (V.) panamensis, L. (V.) peruviana]. Всі види лейшманій морфологічно невиразні. Їх диференціюють за допомогою моноклональних антитіл або молекулярно-генетичними методами.
Характеристика збудників. Лейшмании – внутрішньоклітинні паразити, які розвиваються в макрофагах або клітинах ретікулоен-
дотеліальной системи. Розмножуються простим поділом. Мають жгутиковий (промастіготний) і безжгутиковой (амастіготний) цикли безстатевого розвитку.
У жгутиковой циклі паразити розвиваються на поживних середовищах або в кишечнику москіта, зараженого при ссанні крові хворих людей або тварин. У кишечнику москіта-амастіготи перетворюються на промастіготи (рис. 19.2), розмножуються поздовжнім поділом і на 6-у добу накопичуються в глотці москіта. Збудник має подовжену веретеноподібну форму (10- 20×4 мкм). Протоплазма містить ядро, цитоплазму, зерна волютину і кінетопласт. Джгутик, що відходить від загостреного кінця, сприяє переміщенню лейшманий.
Безжгутиковой цикл проходить в ретикулоендотеліальних клітинах печінки, селезінки, лімфатичних вузлів, в макрофагах інфікованого організму. Паразити мають округлу форму (2-5 мкм), без джгутиків; при забарвленні за Романовським-Гімзою цитоплазма набуває сірувато-блакитний колір, а ядро і кінетопласт – червонувато-фіолетовий.
Культивування. Лейшмании культивують на середовищі NNN (автори – Ніколь, Нові, Ніл), що містить агар з дефібринованої кров’ю кролика. Їх можна вирощувати на хоріоналлантоісной оболонці курячого ембріона, в культурах клітин або на білих мишах, хом’яків і мавпах.
Епідеміологія. Лейшманіози поширені в країнах теплого і тропічного клімату. Механізм передачі збудників трансмісивний через укус москітів.
Основними джерелами зараження є: при шкірному антропонозная лейшманіоз люди; при шкірному зоонозном лейшманіоз піщанки і інші гризуни; при вісцерального лейшманіозу люди (при індійському вісцеральний лейшманіоз) або собаки, шакали, лисиці, гризуни (при середземноморсько-середньоазіатському вісцеральний лейшманіоз); при шкірно-слизовому лейшманіоз гризуни, дикі і домашні тварини.
Зоонозний шкірний лейшманіоз (рано із’язвляется лейшманіоз, пендинская виразка, сільська форма) викликає L. major. Захворювання протікає більш гостро. Інкубаційний період становить 2-4 тижні. Мокнучі виразки частіше локалізуються на нижніх кінцівках. Тривалість хвороби 2-6 міс.
Індійський вісцеральний лейшманіоз (антропонозний вісцеральний лейшманіоз (кала-азар, чорна хвороба)) викликається лейшманиями комплексу L. donovani; зустрічається в основному в Європі, Азії і Південній Америці. Інкубаційний період в середньому
5-9 міс. У хворих вражаються селезінка, печінка, лімфовузли, кістковий мозок і травний тракт. Розвиваються гіпергам- маглобулінемія, дистрофія і некроз органів. Через ураження наднирників шкіра темніє, на ній з’являються висипання – лейшманоіди.
Середземноморським-середньоазіатський вісцеральний лейшманіоз (збудник L. infantum) має подібну клінічну картину, крім змін з боку шкіри, яка блідне. Інкубаційний період від 1 міс до 1 року. Частіше хворіють діти.
Бразильський шкірно-слизовий лейшманіоз (еспундія) викликає L. braziliensis; розвивається гранулематозное і виразкові ураження шкіри носа, слизових оболонок рота і гортані. Інкубаційний період від 2 тижнів до 3 місяців. Змінюється форма носа (ніс тапіра). Зустрічається в основному в Центральній і Південній Америці, як і подібні хвороби, що викликаються L. mexicana (мексиканський лейшманіоз), L. peruviana (перуанський лейшманіоз), L. panamensis (панамський лейшманіоз) та ін.
Імунітет. У перехворілих людей залишається стійкий довічний імунітет.
Лабораторна діагностика. Мазки з горбків, вмісту виразок або пунктатов з органів забарвлюють по Романовським- Гімзою. При мікроскопії виявляються внутрішньоклітинно розташовані амастіготи. Чисту культуру збудника виділяють на середовищі NNN: інкубація посіву 3 тижнів при кімнатній температурі. Заражають також білих мишей, хом’ячків. З серологічних методів застосовують РІФ, ІФА. Шкірно-алергічний тест (тест Монтенегро) на ГЗТ до лейшманіну (препарат з убитих промастіготи) використовують при епідеміологічних дослідженнях лейш- маніоза. Він позитивний після 4-6 тижнів захворювання.
Лікування. При системному лікуванні призначають ін’єкції препаратів окису 5-валентної сурми – стібоглюконат (пентостам). При шкірному лейшманіоз місцево застосовують мазі хлорпромазина, Паромоміцин або клотримазолу.
Читайте также:


