Виды малярии отличия их
Малярийные плазмодии Plasmodium (кл.Споровики, Sporozoa) отряд Haematosporidia(кровяные споровики)— возбудители малярии. Известны следующие виды малярийных плазмодиев, паразитирующие у человека: Р. vivax — возбудитель трехдневной малярии, Р. falciparum — возбудитель тропической малярии, Р. malariae — возбудитель четырехдневной малярии, Р. ovale— возбудитель овале-малярии, близкой к трехдневной. Три первых вида широко распространены в тропических и субтропических климатических поясах, последний — только в тропической Африке. Все виды сходны морфологически и жизненными циклами, отличаясь друг от друга деталями строения и некоторыми особенностями цикла развития, проявляющимися в основном продолжительностью его отдельных периодов.
Жизненный цикл малярийных плазмодиев типичен для споровиков, включая стадии бесполого размножения в виде шизогонии, полового процесса и спорогонии. Окончательным хозяином паразитов является комар р. Anopheles, а промежуточным — только человек. Комар является одновременно и переносчиком. Поэтому малярия — типичное антропонозное трансмиссивное заболевание.
Со слюной зараженного комара при укусе плазмодии попадают в кровь человека (рис. 19.10). Развитие паразитов в организме человека происходит синхронно. С током крови они разносятся по организму и поселяются в клетках печени. Здесь они растут и размножаются шизогонией таким образом, что один паразит делится на тысячи дочерних особей. Клетки печени при этом разрушаются и паразиты, называющиеся на этой стадии мерозоитами, поступают в кровь и внедряются в эритроциты. С этого момента начинается эритроцитарная часть цикла развития плазмодия. Паразит питается гемоглобином, растет и размножается шизогонией. При этом каждый плазмодий делится на 8—24 мерозоита. После разрушения эритроцита мерозоиты попадают в плазму крови и оттуда в новые эритроциты, после чего весь цикл эритроцитарной шизогонии повторяется.
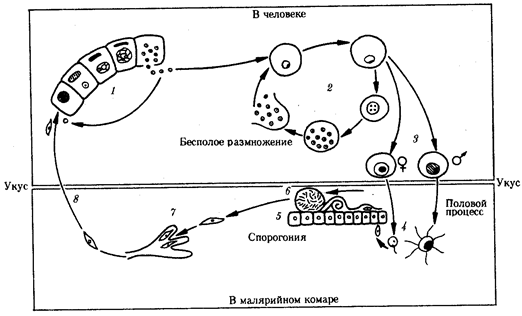
Жизненный цикл малярийного плазмодия:
1 — преэритроцитарная шизогония в клетках печени, 2 — эритроцитарная шизогония, 3 — образование гаметоцитов, 4 — оплодотворение, 5 — спорогония в стенке желудка комара, 6 — овоциста со споромитами, 7 — проникновение спорозоита в слюнные железы комара, 8— заражение человека
Из части мерозоитов в эритроцитах образуются незрелые половые клетки — мужские и женские гаметоциты. Они являются инвазионной стадией для комара. Дальнейшее их развитие возможно только в его пищеварительной системе. При укусе больного человека комаром гаметоциты попадают в желудок последнего, где из них образуются зрелые гаметы. В результате оплодотворения в желудке комара образуется подвижная зигота, которая перемещается на наружную поверхность стенки желудка и покрывается оболочкой, формируя ооцисту. С этого момента начинается период спорогонии, когда содержимое ооцисты многократно делится, образуя около 10000 спорозоитов — тонких серповидных клеток, которые после разрыва оболочки поступают в слюнные железы комара. При кровососанииспорозоиты поступают в кровяное русло человека.
Таким образом, в организме человека плазмодий размножается только бесполым путем — шизогонией, человек является его промежуточным хозяином. В организме комара проходят две другие стадии цикла развития паразита: половой процесс — гаметогония и образование спорозоитов за счет деления под оболочкой ооцисты — спорогония. Поэтому малярийный комар является окончательным хозяином этого паразита.
Выход большого количества мерозоитов из эритроцитов сопровождается выбросом в плазму крови значительной массы токсических продуктов жизнедеятельности. Их воздействие на организм приводит к резкому повышению температуры, ознобу, слабости и головным болям. Такое состояние возникает внезапно и длится в среднем 1,5—2 ч. Вслед за этим наступает чувство жара, сухость во рту, жажда. Температура тела достигает 40—41°С. Через несколько часов все перечисленные симптомы исчезают, и больные обычно засыпают. Весь приступ может продолжаться от 6 до 12 ч. При трехдневной и овале-малярии промежутки между приступами составляют 48 ч, число таких приступов может достигать 10—15, после чего они прекращаются за счет повышения уровня специфического иммунитета, но паразиты в крови еще могут обнаруживаться. В таком случае человек становится паразитоносителем и продолжает представлять опасность для окружающих как возможный источник заражения.
Естественный отбор приводит к возникновению новых антигенных вариантов возбудителя, которые обеспечивают возможность наступления рецидивов заболевания. Рецидивы могут повторяться несколько раз, но постепенно популяция эритроцитарных паразитов полностью погибает. Однако в течение 3—5 лет инвазия может вновь активизироваться за счет находящихся в латентном состоянии в печени экзоэритроцитарныхшизонтов, которые могут выходить из печеночных клеток и внедряться в эритроциты. Таким образом, весь процесс болезни может начаться снова.
При малярии, вызываемой Р. malariae, приступы повторяются через 72 ч. Часто встречается и бессимптомное носительство. Экзоэритро-цитарной стадии в цикле развития этого паразита нет, поэтому поздние рецидивы невозможны, хотя инвазия характеризуется упорным течением и длится до 40 лет.
При тропической малярии вначале приступы развиваются через разные промежутки времени, а позже — через 24 ч. От осложнений со стороны центральной нервной системы или почек возможна смерть больного. Шизонты в клетках печени не сохраняются, а заболевание может продолжаться до 18 мес. Все виды малярийных плазмодиев могут инвазировать человека и при гемотрансфузии (переливание крови). В этом случае ни у одного из паразитов не формируется экзоэритроцитарной стадии. Поэтому поздних рецидивов в этом случае не бывает. Гемотрансфузионный способ заражения наиболее часто встречается при четырехдневной малярии в связи с тем, что при этой форме болезни шизонты в эритроцитах находятся в очень малом количестве и могут не обнаруживаться при исследовании крови доноров. Иногда человек может быть инвазирован одновременно двумя или тремя видами плазмодиев. В таком случае малярийные приступы не имеют четкой периодичности и клинический диагноз затруднен.
Лабораторный диагноз малярии можно поставить только в период, соответствующий стадии эритроцитарной шизогонии, когда в крови удается обнаружить паразитов. Плазмодий, недавно проникший в эритроцит, имеет кольцевидную форму. Его цитоплазма выглядит как ободок, окружающий крупную вакуоль с продуктами диссимиляции. Ядро паразита смещено к краю клетки. Следующая стадия называется амебовидным шизонтом. У паразита появляются ложноножки, а вакуоль увеличивается. Наконец плазмодий занимает почти весь эритроцит. Следующая стадия развития паразита — фрагментация шизонта. На фоне деформированного эритроцита обнаруживаются множественныемерозоиты, в каждом из которых лежит ядро. Кроме бесполых клеток в эритроцитах можно увидеть и гаметоциты. Они отличаются крупными размерами, не имеют псевдоподий и вакуолей.
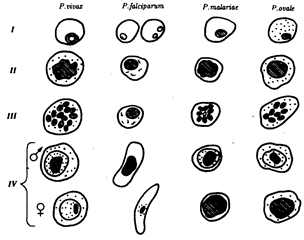
Малярийные плазмодии. Стадии развития в эритроцитах:
I—стадия кольца, II—стадия амебовидного шизонта, III—стадия фрагментации, IV—гаметоциты
Профилактика малярии — раннее выявление и лечение больных, профилактическое лечение в зонах широкого распространения малярии. Как и при любых трансмиссивных заболеваниях, необходима прицельная борьба с переносчиками.
Не нашли то, что искали? Воспользуйтесь поиском:
Медицинский справочник болезней
Малярия. Виды, симптомы, лечение и профилактика малярии.
Малярия (итал. malaria, от malo—плохой и aria — воздух; в прежнее время считали, что малярия вызывается дурным воздухом), болотная лихорадка,— инфекционное заболевание, возбудителем которого является кровепаразит — малярийный плазмодий, который имеет сложный цикл развития, протекающий в организме человека (бесполый цикл, или т. наз. шизогония ) и в организме комара ( половой цикл, или т. наз. спорогония).
Известно 4 вида плазмодиев — возбудителей различных форм малярии человека:
- Трехдневной малярии-- Plasmodium vivax,
- Тропической малярии -- P. falciparum,
- Четырехдневной малярии -- Plasmodium malariae,
- Plasmodium ovale.
Путь заражения.
Здоровый человек заражается от больного малярией через переносчика плазмодия — самку малярийного комара из рода анофелес.
Инкубационный (скрытый) период может длится от 7-10 дней до нескольких месяцев.
Цикл развития малярийного плазмодия.
В организм человека паразиты малярии попадают при укусе зараженного комара в виде особой формы плазмодия — спорозоитов.
Из тока крови спорозоиты проникают в клетки печени, где проходят особый цикл развития, образуя массу мелких тканевых мерозоитов.
Из клеток печени тканевые мерозоиты выходят в кровь и внедряются в эритроциты (красные кровяные тельца), где развиваются в бесполые формы ( шизонты ) и в незрелые половые формы ( мужские и женские гаметоциты ).
Достигнув зрелости, шизонты делятся на 8 — 24 мерозоита, которые после разрушения оболочки эритроцита выходят в плазму крови и внедряются в свежие эритроциты. Бесполые формы могут размножаться в крови путем последовательных циклов в течение достаточно длительного времени, обусловливая своей жизнедеятельностью приступы малярии.
Гаметоциты (незрелые половые формы) в организме человека дальнейшего развития не претерпевают. Если комар насосется крови больного малярией, то вместе с кровью в его желудок попадают гаметоциты.
В комаре они проходят особый цикл развития, превращаясь в зрелые гаметы. Мужские гаметы сливаются с женскими (оплодотворение), проникают в стенку желудка комара и там проходят ряд превращений, в результате которых спустя 7—30 дней после кровососания в слюнных железах комара появляются особые формы паразита — спорозоиты. При укусе зараженным комаром здорового человека спорозоиты вместе со слюной комара проникают в кровь и затем в печень.
Клинические симптомы.
В течение первых 7--10 дней после заражения, пока паразит проходит цикл развития в печени, никаких признаков болезни еще не бывает — это инкубационный (скрытый) период, который при некоторых формах малярии может затягиваться на многие месяцы, так что человек, заразившийся осенью, заболевает только весной следующего года. Первым признаком заболевания малярии является лихорадка, проявляющаяся серией малярийных приступов.
В развитии малярийных приступов играет роль наличие в крови достаточного количества плазмодиев.
В большинстве случаев приступ начинается ознобом нередко столь сильным, что больного трясет и ему не удается согреться даже под теплой одеждой. Вскоре озноб сменяется жаром. Температура постепенно поднимается до 39—40°; лицо больного краснеет, он тяжело и часто дышит, жалуется на сильную головную боль. Температура затем быстро снижается, иногда ниже нормальной; больной в это время сильно потеет. На следующий день он чувствует себя почти здоровым.
Затем приступ повторяется: при трехдневной форме малярии— каждый третий день, при четырехдневной — каждый четвертый, при тропической — нередко ежедневно. По мере повторения приступов у больных вследствие разрушения паразитами красных кровяных телец развивается малокровие, увеличивается селезенка и печень, значительно уменьшается количество белых кровяных телец.
Малярия истощает силы больного, снижает трудоспособность взрослых, замедляет рост и развитие детей. При отсутствии или несвоевременности лечения может протекать с осложнениями (воспаление почек, малярийные отеки), а при тяжелых формах тропической малярии (так наз. коматозная малярия) или при молниеносной трехдневной форме малярии детей может окончиться смертью.
Диагностика.
Рано начатое лечение сохраняет здоровье больному, исключает возможность заражения комаров от него и тем предохраняет окружающих от заражения.
Диагноз ставится на основании:
ЛЕЧЕНИЕ МАЛЯРИИ.
- Хинин,
- Акрихин (Хинакрин, Гепакрин, Мепакрин, Пентилен),
- Бигумаль ,
- Сочетание их с Плазмоцидом,
- Амодиахин и Сульфадоксин-пириметамин.
Курс лечения продолжается 5—7 дней и проводится по особым схемам, определяемым врачом.
При трехдневной форме прекращение приступов после лечения не значит полного избавления от болезни.
Нередко через 8—10 месяцев после прекращения первичных приступов наступает возврат (рецидив) болезни.
Причиной возникновения рецидивов являются печеночные формы паразита, могущие существовать в организме при трехдневной форме малярии до 1—1,5 лет.
С целью предупреждения рецидивов больные трехдневной малярией должны получать после 5 дней лечения акрихином или бигумалем еще 10-14 дней подряд хиноцид. При раннем и правильном лечении удается, как правило, излечить больного малярией в течение 2—3 недель.Особенно эффективным и надежным является лечение, проведенное в условиях больницы.
Заражение человека малярией происходит в сезон активности комаров — летом и осенью. В южных странах сезон продолжается в течение 4—6 месяцев, с мая--июня по сентябрь--октябрь. Наибопьшее число больных обычно регистрируется в августе--сентябре, когда заражение малярией происходит наиболее интенсивно. В северных областях сезон активности комаров продолжается 1--2 месяцев (июль--август).
Борьба с малярией началась в первые же годы становления советского здравоохранения. Проводилась она планово, в общегосударственном масштабе.
Массовое заболевание практически было ликвидировано уже в 60-х годах на территории всех бывших союзных республик.
В настоящее время мероприятия по ликвидации малярии осуществляются почти во всех странах мира.
Всемирная организация здравоохранения (ВОЗ) координирует усилия стран в реализации этой важной мировой проблемы здравоохранения и оказывает многим странам необходимую техническую и экономическую помощь из средств специального фонда на ликвидацию малярии.
С 2000 года глобальные показатели смертности от малярии по данным ВОЗ снизились более чем на 25%, а в Африканском регионе, эпидемиологически самом опасном— на 33%. В Африке каждую минуту от малярии умирает ребенок. Большое количество больных малярией и в Индии.
Профилактика малярии.
Для профилактики при поездках в районы эпидемии и в наиболее активные для комаров сезоны принимают специальные противомалярийные препараты по рекомендации ВОЗ: Амодиахин, Сульфадоксин-пириметамин, Бигумаль и др.
Выбор препарата зависит от формы малярийного плазмодия, распространенного в данном регионе.
Курс начинают за 1-2 недели до поездки, продолжают прием в течение всего пребывания в зоне эпидемии и еще четырёх недель по возвращении.
Кроме того, необходимо защитить себя от укусов комаров. Для этого используют репелленты и москитные сетки, пропитанные инсектицидом длительного действия (СИДД).
В настоящее время учеными создана вакцина против малярии и находится на стадии клинических испытаний.
Время первого появления этого недуга расценивается исследователями по-разному. Первые летописные источники были найдены в Китае. Давность их оценивается примерно в 2700 лет до нашей эры.
Ощутимый прогресс в открытии причины заболевания происходит в 80-х годах XIX столетия. Французский военный врач Шарль Лаверан, работая в одном из государств Северной Африки, обнаруживает в клетках крови больного малярией какой-то одноклеточный организм и причисляет малярию к паразитарным болезням. За это и другие открытия Лаверан получил Нобелевскую премию по физиологии и медицине 1907 года.
Статистика свидетельствует: на сегодняшний день заболевание продолжает оставаться одной из глобальных проблем в области инфекционных заболеваний. Цифры говорят сами за себя. По данным ВОЗ, в 2016 году было зафиксировано более 200 млн случаев малярии, около 430 тыс человек погибли от этого недуга.
В каких странах малярия свирепствует сильнее всего? Подавляющая часть всех случаев инфицирования и смертей отмечается на африканском континенте. Значительному риску заражения, болезни и гибели подвержены дети в возрасте до 5 лет. Хотя отмечается, что за пятилетний период (2010-2015 годы) смертность от нее в этом возрастном диапазоне уменьшилась почти на 30%, драматичность ситуации меньше не стала: каждые две минуты от этого недуга умирает маленький ребенок.
В России и СССР это заболевание оставалось большой проблемой до начала мероприятий по ликвидации заболоченных мест. Вплоть до 50-х годов прошлого века случаи малярии отмечались не только в республиках Кавказа, в Закавказье, в Центральной Азии, но также и в средней полосе европейской части (Поволжье и другие районы).
Малярию в СССР практически ликвидировали к 1960-му году, однако отдельные случаи (несколько десятков в год) отмечались. Они были связаны с перелетом комаров с территории Афганистана.
Краткий ликбез по малярии
Что такое малярия?
Это трансмиссивная инфекционная болезнь. Их возбудители передаются кровососущими членистоногими, среди которых насекомые и клещи.
Малярия – вирус или бактерия?
Ни то, ни другое. Возбудители - одноклеточные паразитические организмы рода Plasmodium. Для человека актуальны несколько видов этих паразитов, из которых два - P. falciparum и P. vivax - создают наибольшую угрозу.
В зависимости от разновидности возбудителя различают виды малярии. P. vivax вызывает так называемую трехдневную малярию, P. malariae - четырехдневную малярию; P. ovale - овале-малярию; P. falciparum - тропическую малярию.
Симптомы болезни
Как при многих инфекционных заболеваниях, оказывающих воздействие на многие системы организма, малярия проявляется целым рядом признаков.
Отмечаются общая слабость, недомогание, периодически возникают приступы лихорадки, озноб, потливость. Аппетит отсутствует. Увеличиваются в размерах печень и селезенка, развивается анемия (малокровие). Человека могут беспокоить боли в суставах и мышцах, поясничной области, животе, тошнота и рвота, понос. Возможны проявления со стороны нервной системы в виде головных болей, бессонницы, судорог, нарушения сознания. Могут поражаться органы дыхания (бронхит, пневмония), почки, вплоть до развития почечной недостаточности.
Подробнее о симптомах пневмонии читайте здесь
Эти и некоторые другие симптомы, их выраженность зависят от формы малярии и своевременности лечения.
Интересно, что для малярии характерен очень широкий разброс по времени появления первых симптомов после проникновения в организм паразита. Он может колебаться примерно от недели до полутора лет. Иными словами, человек, побывавший в опасном по малярии регионе, уже может забыть о поездке, когда у него начнут появляться какие-то из вышеперечисленных симптомов.
Как происходит заражение?
Передача возможна при укусах самками комаров рода Anopheles, через кровь (например при ее переливаниях, через обсемененные паразитом медицинские инструменты), а также от матери ребенку внутриутробно.
Что происходит с организмом больного малярией?
При укусе самкой комара рода анофелес больного малярией человека, паразиты попадают в ее организм, где превращаются в одну из своих форм - спорозоиты. Они и попадают в организм здорового человека при укусе инфицированным комаром. С током крови спорозоиты достигают клеток печени и размножаются в них.
По окончании периода созревания, который может продолжаться от нескольких суток до нескольких месяцев, возбудитель выходит из клеток печени и попадает в эритроциты. Здесь он продолжает размножаться. Периодически (каждые 2-3-е суток) оболочки эритроцитов разрываются, и плазмодии выходят в плазму крови, что приводит к появлению лихорадки и ознобу. После они проникают в здоровые эритроциты и цикл повторяется.
Промежуточные формы паразита могут находиться в организме (в печени) на протяжении ряда лет.
Диагностика и лечение
К кому обращаться при первых признаках малярии?
Малярией занимаются врачи-инфекционисты. Диагностика основывается на обнаружении клинических проявлений - приступообразной лихорадки с ознобом и потливостью, увеличении печени и селезенки.
Имеет значение факт нахождения в регионе, где встречается это заболевание - на протяжении 3 лет до дебюта болезни; переливание крови или иных процедур, связанных с нарушением целостности кровеносных сосудов - на протяжении 3 месяцев до начала лихорадки.
Также существует экспресс-тест.
Длительно, но эффективно. Как лечат малярию?
Лечение состоит в назначении противомалярийных препаратов, влияющих на различные фазы развития паразита.
При органных нарушениях используются соответствующие мероприятия: противошоковая терапия; гемодиализ, гемосорбция (при почечной недостаточности); переливание компонентов донорской крови.
Солнце, море, песок. Где можно заразиться малярией?
Считается (и во многом это действительно так), что малярия - удел стран и регионов с определенными климатическими условиями. По данным ВОЗ, большинство заражений ей приходится на Африку. Вместе с тем в группе риска также регионы Латинской Америки, Юго-Восточной Азии и Ближнего Востока.
Казалось бы, у нас поводов для беспокойства нет. Да, туристы понимают ответственность при поездке в потенциально опасные страны. Да, необходима профилактика, чтобы не заболеть. Но если, к примеру, я никуда не езжу и ездить не собираюсь, а малярию в России полностью ликвидировали еще в прошлом веке, то с чего бы мне беспокоиться?
Заразиться же можно там, где есть влага, тепло и инфицированные комары. А как же не заразиться?
Лучшее лечение – это профилактика. Как не заболеть малярией?
Прежде всего необходимо предупреждать укусы комаров. Особенно это актуально в промежуток времени от начала сумерек до рассвета. С этой целью во время сна следует использовать специальные сетки, обработанными средствами против комаров продолжительного действия, а также защитную одежду и репелленты.
Если вы планируете поездку в один из опасных регионов, может понадобиться использование медикаментов (химиопрофилактика) до, во время поездки и после возвращения.
Не следует выезжать в такие регионы беременным, маленьким детям, людям с ослабленной иммунной системой. Если поездка неизбежна, то необходимо получить подробные консультации по вопросам профилактики в специализированных центрах или иных соответствующих учреждениях.
Есть ли вакцина?
Да, разработки и испытания таких препаратов ведутся. Одну из таких вакцин ВОЗ планирует использовать в этом году в нескольких африканских странах.
Малярия – группа инфекционных заболеваний паразитарной этиологии, сопровождающихся главным образом лихорадкой, анемией, гепатомегалией и спленомегалией.
Заражение малярией происходит через укусы самок малярийного комара (Anopheles).
Другие наименования болезни — болотная лихорадка, перемежающаяся лихорадка.
Малярийный плазмодий (чаще всего Plasmodium falciparum) при попадании в организм прикрепляется к эритроцитам и тканевым макрофагам (защитные клетки иммунитета), после, распространяясь по всему организму вызывают ряд патологий в различных органах. Конечным результатом малярии может стать летальный исход инфицированного человека.
Наибольшее количество зарегистрированных случаев заражения малярией находится в странах Африки (ближе к экватору, т.е. ниже Сахары), Юго-Восточной Азии, Центральной и Южной Америки, Океании.
Пик заболеваемости малярией припадает на время наибольшей активности комаров – лето-осень.

Патогенез малярии во многом зависит от способа заражения инфекцией.
При прямом заражении малярийным плазмодием – через инъекции, при переливании крови и т.д., возбудитель сразу внедряется в эритроциты и распространяется по всему организму (эритроцитарная фаза шизогонии).
При тканевой шизогонии клинические проявления практически отсутствуют, в то время как при эритроцитарной, у пациента почти сразу же проявляются признаки поражения крови – лихорадка и другие.
Лихорадка при малярии развивается в следствие реакции иммунитета и теплорегулирующего центра на появление в организме веществ, появление которых обусловлено распадом морул мерозоитов. Это — малярийные пигмент, гемоглобин, остатки эритроцитов и т.д. Выраженность лихорадки зависит от степени инфицированности и реактивности защитных сил организма.
Периодичность приступов лихорадки обусловлено периодами эритроцитарной шизогонии (цикл развития и деления малярийных плазмодиев).
Наличие циркулирующих в крови чужеродных веществ вызывает раздражение ретикулярных клеток печени, селезенки, почек и других органов, что приводит к гиперплазии данных органов, результатом чего является разрастание соединительной ткани, увеличение пораженных органов в размерах и их болезненность.
Анемия при малярии обусловлена распадом эритроцитов на фоне эритроцитарной шизогонии, гемолизом при формировании аутоантител, а также повышенным фагоцитозом эритроцитов ретикулоэндотелиальной системы селезенки.
Злокачественные формы малярии с поражением головного мозга, васкулитами, геморрагиями обусловлены системным поражением венул, вен, капилляров и других сосудов, сопровождающееся повышением их проницаемости, повышенной вязкостью крови, замедленным кровотоком, паразитарными тромбами, периваскулярными отеками и т.д. Возможно развитие инфекционно-токсического шока (ИТШ) и аллергии.
Рецидивы малярии обусловлены снижением реактивности иммунитета при наличии остатков эритроцитарных шизонтов, из-за чего возбудитель болезни вновь начинает размножаться. Рецидивы могут присутствовать даже через 6-14 месяцев после окончания клинических проявлений малярии.
Согласно статистики ВОЗ, по состоянию на 2016 г в мире зарегистрировано 216 000 000 случаев малярии, причем эта цифра на 5 000 000 больше, нежели в 2015 г. Количество же смертей от данного заболевания в 2016 г составило 445 000. Однако, все же процент смертности от начала 21 столетия снизился на 47-54%, в зависимости от региона.
Если говорить об регионах, то 90% всех случаев малярии припадает на страны Африки, особенно ниже пустыни Сахары.

Больше всего заболевают дети, возрастом до 5 лет.
МКБ-10: B50 — B54;
МКБ-9: 084.
Симптомы малярии

Симптоматика малярии зависит от способа инфицирования, реактивности защитных сил организма и степени поражения.
Инкубационный период малярии (от заражения до первых признаков болезни) составляет – 8-25 суток. В некоторых случаях, например, при трехдневной малярии, инкубационный период может составлять от 8 до 14 месяцев.
- Резкое повышение температуры тела до 41,7 °С;
- Озноб;
- Тошнота;
- Головные боли;
- Общее недомогание.
Первые признаки малярии могут быть слабовыраженными, из-за чего человек не сразу может догадываться о своем инфицировании. Тем не менее, после посещения Южно-Африканских стран и других мест, где присутствует высокая частота случаев данной болезни, при первых признаках настоятельно обратиться к врачу для обследования, иначе упущение времени может закончиться серьезному вреду здоровью, и не только.
- Общее недомогание, слабость, вплоть до бессилия и постельного режима;
- Периодические приступы лихорадки и озноба;
- Температура тела колеблется в пределах от 35 до 41,7 °С, причем изменение температуры от высокой до низкой может происходить за несколько часов;
- Бледность кожного покрова, акроцианоз, холодные конечности и повышенная потливость;
- Тошнота, приступы рвоты, обезвоживание организма, диарея;
- Анемия;
- Появление в моче крови (гемоглобинурия);
- Приступы сильных головных болей, бредение, галлюцинации, головокружение, потеря сознания;
- Инъекция (покраснение) склер;
- Артериальная гипотензия (гипотония);
- Брадикардия;
- Ишемия головного мозга и тканей различных органов;
- Судороги по телу;
- Боль в суставах (артралгия);
- Возможно появление покалывания в коже;
- Дыхательная недостаточность;
- Увеличение в размерах печени и селезенки.
Колебание между минимальными и максимальными признаками малярии зависит от биологического цикла развития возбудителя болезни. Кроме того, нарастание и спадание приступов характерно для разных форм малярии, например, при трехдневной этот период составляет – 3 дня, при четырехдневной – 4.
Осложнения малярии
Среди осложнений малярии можно выделить:
- Инфекционно-токсический шок (ИТШ);
- Малярийная и глубокая кома;
- Отек мозга;
- Малярийный алгид;
- Хронический нефрит;
- Острая почечная недостаточность (ОПН);
- ДВС-синдром;
- Желтуха;
- Расстройства психической системы;
- Разрыв селезенки;
- Эндокардит, миокардит, перикардит;
- Адинамия, сопора;
- Острая кровопотеря;
- Гиповолемический шок;
- Летальный исход.
Причины малярии

Возбудитель малярии – малярийные плазмодии (лат. Plasmodium), входящие в класс споровиков (лат. Sporozoa), группы простейшие (лат. Protozoa).
Патогенными для человека плазмодиями, вызывающими малярию являются – Plasmodium falciparum, Plasmodium malariae, Plasmodium vivax, Plasmodium ovale и Plasmodium knowlesi.
Другими видами заражения малярией являются — трансплацентарная (при беременности – от матери к младенцу), парентеральное (при переливаниях донорской зараженной крови) и контактно-бытовое (при инъекциях, порезах – крайне редкое явление).
Всего известно около 400 видов комаров Anopheles, из которых лишь около 30 являются переносчиками малярийной инфекции.
Малярийные комары живут практически по всему земному шару за исключением холодных или засушливых зон. Особенно их большое количество проживает в зонах с теплым и влажным климатом – Центральная и Южная Африка (около 90% всех случаев заболевания малярией), Центральная и Южная Америка, Юго-Восточная Азия, Океания.
На территории России к малярийным зонам можно отнести Европейскую часть страны – Юго-Восточные регионы.
Виды малярии
Классификация малярии производится следующим образом:
Овале-малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 2 дня. Возбудителем является плазмодий — Plasmodium ovale.
Трехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 3 дня. Возбудителем является плазмодий — Plasmodium vivax.
Четырехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 4 дня. Возбудителем является плазмодий — Plasmodium malariae.
Тропическая малярия – наиболее тяжелая форма малярии, возбудителем которой является Plasmodium falciparum. Подобное течение малярии может спровоцировать и другой патогенный для человека плазмодий — Plasmodium knowlesi. Характеризуется отсутствием тканевой шизогонии, т.е. накопления и размножения плазмодия в печени – развития происходит в крови (эритроцитарная шизогония).
Спорозоитная малярия – заражение происходит при укусе самкой малярийного комара и непосредственном попадании малярийных спорозоитов в кровеносное или лимфатическое русло. Характеризуется сначала тканевой фазой шизогонии (оседание, развитие и размножение плазмодия в клетках печени – гепатоцитах), после эритроцитарной шизогонией. Характеризуется поздними развитием клинических проявлений – когда паразиты уже сформированными распространяются по кровеносному руслу.
Шизонтная малярия – заражение организма происходит при инфицировании крови уже готовыми (сформированными) шизонтами. Характеризуется ранним клиническим проявлением малярии.
Диагностика малярии
Диагностика малярии включает в себя следующие методы обследования:
- Анамнез;
- Исследования мазков крови на наличие малярийных паразитов;
- ПЦР тест;
- Быстрые тесты (Rapid Diagnostic Tests – RDT).

Лечение малярии
Как лечить малярию? Лечение малярии направлено на купирование инфекции, поддержание организма и минимизацию клинических проявлений болезни. Основной метод терапии – медикаментозный, с применением противомикробных лекарственных препаратов.

Основные лекарственные средства для купирования малярии производятся на основании хинина (алкалоид, входящий в состав коры хинного дерева), хлорохинона (производное 4-аминохинолина), артемизинина (экстракт растения полыни однолетней — Artemisia annua) и его синтетические аналоги.
Сложность в лечении заключается в способности малярийного плазмодия мутировать и приобретать резистентность по отношению к тому или иному противомалярийному препарату, поэтому выбор лекарства производится на основании диагностики, а в случае мутирования, препарат меняют. Также стоит отметить, что многие противомалярийные лекарственные препараты на территории РФ не зарегистрированы.
Разделение противомалярийных препаратов в зависимости от фазы болезни (локализации плазмодиев):
Гистошизотропные – воздействуют главным образом на тканевые формы инфекции (при наличии плазмодия в клетках печени, действующие вещества): хинопид, примахин.
Гематошизотропные – воздействуют главным образом на эритроцитные формы инфекции (действующие вещества): хинин, хлорохин, амодиахин, галофантрин, пириметамин, мефлохин, люмефантрины, сульфадоксин, клиндамицин, доксициклин, артемизинин.
Гаметотропные — воздействуют главным образом на гаметы: хиноцид, хинин, гидрооксихлорохин, примахин, пириметамин. Данная группа препаратов применяется в основном при тропической малярии.
Если больной в коме, его поворачивают на бок во избежание удушья при рвоте рвотными массами.
При нарушениях водного баланса с осторожностью проводят регидратационную терапию.
При снижении гематокрита ниже 20% назначается переливание препаратов крови.
Выбор других лекарственных препаратов зависит от сопутствующих малярию осложнений и синдромов.
Лечение малярии народными средствами
Лечение малярии в домашних условиях проводить не рекомендуется, что связано с высокой смертностью от данного заболевания при отсутствии своевременной противомикробной терапии.
Профилактика малярии

Профилактика малярии включает в себя:
К какому врачу обратится?
Видео
Читайте также:


