Боль в спине вектор

Сначала осмотр, потом МРТ
Большинство болей в спине не требуют дополнительной диагностики в виде компьютерной томографии, рентгена и МРТ. Если боль возникла впервые, имеет умеренную интенсивность, то при грамотном подходе лечится без дополнительного исследования. Достаточно осмотра врача и опроса пациента. В случае подозрения на травму, которая возникла после падения, какого-то агрессивного воздействия и т. д., чаще всего применяется рентгенография, при возможности — компьютерная томография.
Многие уверены, что с болями в спине нужно идти на консультацию к врачу-специалисту уже со снимком МРТ. Однако есть исследования, говорящие о том, что чрезмерная диагностика проблем с позвоночником может затягивать лечение либо вести его в неправильное русло. Например, часть анатомических изменений позвоночника — протрузии, грыжи — могут протекать бессимптомно и никак не беспокоить человека. Однако увидев на МРТ такие изменения, врач начинает их лечить. При этом причиной боли может быть что-то другое. Получается, что врач лечит картинку МРТ, а не пациента и его боль. Поэтому более разумный подход — сделать так, чтобы врач решил, нужно это обследование или нет, и выдал соответствующее направление.
Если же есть подозрения, что боли в спине вызваны именно межпозвонковой грыжей, дегенеративными изменениями позвоночника (остеохондрозом, говоря народным языком), МРТ необходимо. Это метод, который позволяет увидеть позвоночник и окружающие его мягкие ткани в реалистичном виде. При этом картинка МРТ зависит от мощности аппарата, которая определяется силой магнитного поля, измеряемого в Тесла (Тл). При болях в спине рекомендуется выполнение МРТ на высокопольном томографе мощностью не менее 1,5 Тесла. Качественное МРТ увеличивает шансы на то, что врач ничего не пропустит. Так что если имеется выбор, в какой именно клинике делать МРТ, есть смысл предварительно выяснить, каковы возможности предлагаемого диагностического оборудования.

Если не было травмы
Иногда боли в спине вызывают инфекции — спондилиты и спондилодисциты. Это воспаление позвонков и межпозвонковых дисков. Прежде чем назначать пациенту антибактериальную терапию, нужно обязательно подтвердить диагноз на МРТ.
В редких случаях, когда есть подозрения на онкологические проблемы, применяется исследование, которое называется сцинтиграфия — поиск метастазов опухоли в позвоночнике.
Пациентам с остеопорозом может назначаться денситометрия — метод измерения минеральной плотности костей.
Не оправдано при болях в спине выполнение ультразвукового исследования. Позвоночник — достаточно сложная структура, которая включается в себя и кости, и связки, и мягкие ткани, увидеть в ней какие-то патологии с помощью УЗИ практически невозможно: скажем, один специалист может увидеть грыжу, другой нет.
Когда проблема не в спине
Стоит помнить, что боль в спине нередко может быть проявлением заболеваний совсем других органов. Например, как боль в пояснице может ощущаться почечная колика. Нередки случаи, когда пациенты с приема невролога направляются на экстренную консультацию уролога или иногда даже в операционную. Хотя у человека просто болела спина. Однако после исследований выясняется, что у него проблема с мочевыводящей системой.
Боль в спине, которая отражается в область лопатки или грудины, может быть спутана с острым коронарным синдромом или острым инфарктом миокарда. При таком характере болей надо сначала выполнить ЭКГ, чтобы исключить инфаркт. И только после исключения приступать к лечению непосредственно болей в спине. Это ещё один аргумент за то, что не надо сразу бежать на МРТ, как только заболела спина.
Есть и другие патологии, с которыми нужно дифференцировать проблемы с позвоночником. В любом случае не стоит заниматься самолечением. Боль в спине бывает разная. И различной должна быть диагностика. Для пациента 80 лет это одно исследование и схемы лечения, для молодого человека 20 лет — совершенно другое. В любом случае диагностика — это вотчина врача, а не пациента.
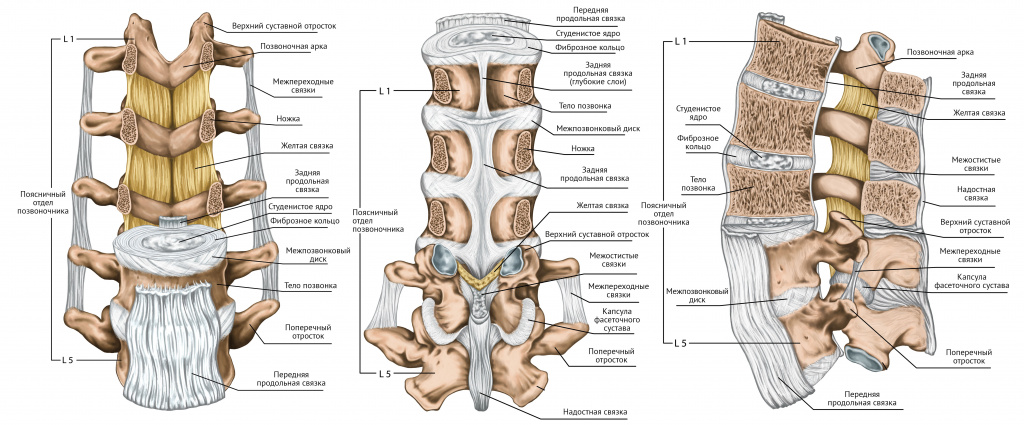
Боль в поясничном отделе позвоночника остается актуальной проблемой современной медицины. Ежегодно от боли в нижней части спины страдает каждый пятый взрослый [1]. Более чем 70–80% людей испытывают хотя бы раз в жизни боли в пояснично-крестцовой области. Пик заболеваемости приходится на средний возраст, частота случаев остается высокой до 60–65 лет, затем постепенно снижается [2].
Выделяют острые (до 12 недель) и хронические (свыше 12 недель) боли. У большинства пациентов боль регрессирует в течение одного – трех месяцев. Однако 60–80% пациентов, перенесших острую боль, в течение года периодически испытывают боль или дискомфорт. Среди тех, кто из-за болевого синдрома утратил трудоспособность, до 40% имеют повторные периоды нетрудоспособности. Следует отметить, что именно сохранение трудоспособности, согласно рекомендациям Британского общества по изучению боли (British Pain Society), является важнейшей задачей лечения и главным показателем его эффективности [3].
1) на неспецифические (скелетно-мышечные);
2) связанные с серьезной патологией (опухоли, травмы, инфекции и др.);
3) вызванные компрессионной радикулопатией.
Именно неспецифическая (скелетно-мышечная, механическая) боль чаще всего (в 85% случаев) встречается в клинической практике [10]. Корешковая компрессия наблюдается в 4–7% случаев, синдром конского хвоста – в 0,04%, другие причины (опухолевое поражение, травма, инфекции, ревматическое поражение) суммарно составляют менее 7% случаев [4, 7, 10]. Исключить потенциально опасные состояния (выявить так называемые красные флажки) позволяют анализ жалоб пациента, данные анамнеза, стандартное неврологическое обследование (для выявления признаков радикулопатии, компрессии корешков конского хвоста, миелопатии) [3, 7, 8].
В соответствии с приведенными принципами вызывать боль могут [10, 13]:
- межпозвоночный диск (нервные окончания обнаружены в наружной трети кольца);
- капсулы суставов (дугоотростчатых, крестцово-подвздошных сочленений);
- связки и фасции;
- позвонки (ноцицепторы обнаружены в надкостнице и кровеносных сосудах);
- твердая мозговая оболочка, спинномозговые узлы, периневральная соединительная ткань;
- мышцы.
R. Deyo и J.N. Weinstein (2001) отмечали, что чаще всего (70%) боль в спине развивалась в результате микротравматизации мышц [14]. По другим данным, основанным на использовании малоинвазивных диагностических процедур, боли носили дискогенный (25–42%), фасеточный (18–45%) характер, в 10–18% случаев источником боли явилось крестцово-подвздошное сочленение, при этом мышечный фактор вообще не упоминался [11]. В ряде работ подчеркивается, что группа пациентов с неспецифическими болями в спине весьма гетерогенна и пациенты нуждаются в дифференцированном лечении [15].
Традиционно проблему болей в спине рассматривали в рамках дегенеративно-дистрофических изменений межпозвоночного диска. По современным данным, дискогенная патология считается самой частой причиной боли в спине (15–42% случаев) [5, 16, 17]. К факторам риска развития дискогенной патологии относятся возраст (пик заболеваемости приходится на 40–50 лет), избыточная физическая нагрузка, а также длительная работа в неудобном положении, высокий рост, ожирение, курение [16, 18]. Активно обсуждается роль генетических факторов, особенно при возникновении грыж диска в молодом возрасте у лиц с признаками мезенхимальной дисплазии и повышенной растяжимостью связок. В качестве потенциальных генетических маркеров для поражения дисков рассматривают гены, кодирующие коллаген 9А2 и 11А1, рецептор витамина D, матриксные металлопротеиназы разных типов, протеин промежуточного слоя хряща, тромбоспондин (THBS2), sickle tail, аспорин и сульфотрансферазу углеводов [19].
В 2014 г. D. Steffens и соавт. опубликовали систематический обзор, в котором обсуждались МР-изменения, влияющие на прогноз болей в спине. В отдельных исследованиях в качестве прогностических факторов указывались изменения типа Modic 1 и Modic 2, снижение высоты диска более чем на 40%, грыжи диска, но из-за малой численности выборки, недостаточного качества и гетерогенности исследований нельзя сделать выводы об ассоциации МР-изменений и прогноза болей в спине [22].
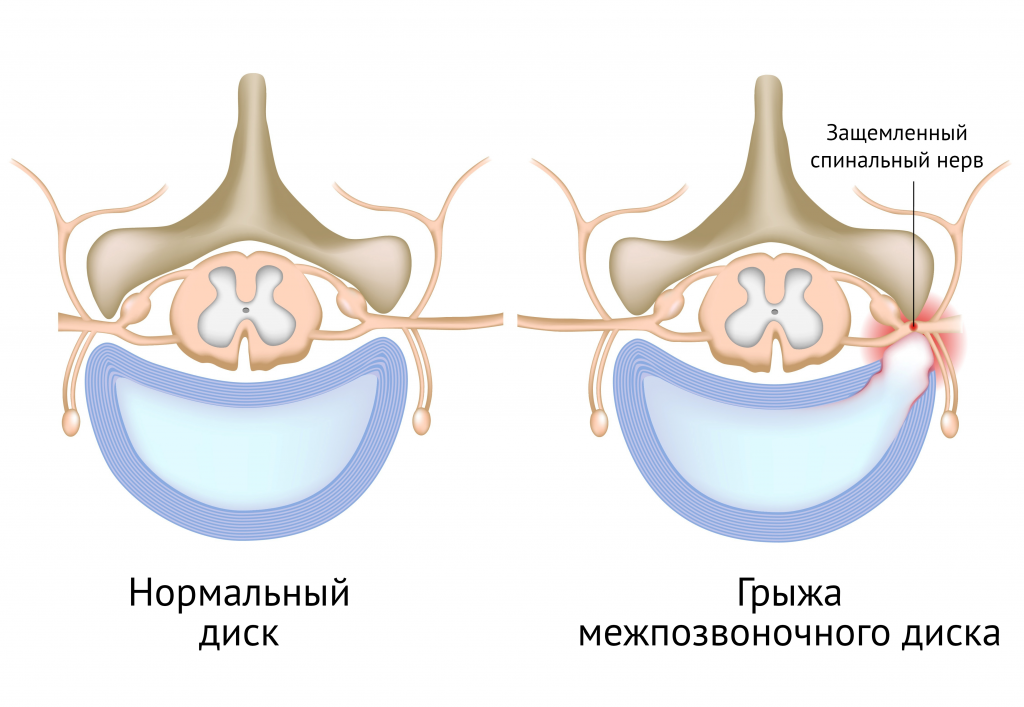
В настоящее время отсутствует единый подход к описанию патологических изменений межпозвоночных дисков. Широкое распространение получила классификация, разработанная объединенной целевой группой (Combined Task Forces – CTF) Северо-Американской ассоциации спинальных хирургов (North American Spine Society – NASS), Американского общества спинальной радиологии и Американского общества нейрорадиологии (вторая, обновленная версия вышла в 2014 г.).
Согласно классификации CTF выделяют нормальные поясничные диски, протрузии (фокальные и на широком основании) и экструзии. В отличие от предыдущей версии исключено понятие выбухания диска (disc bulges), оценка которого рождала многочисленные разногласия среди специалистов, сейчас это состояние отнесено к варианту нормы. В классификации также описаны виды трещин фиброзного кольца межпозвоночного диска (концентрические, радиальные и поперечные). Протрузией считается выпадение фрагментов диска менее 25% окружности, при котором длина выпавшего фрагмента меньше ширины основания. Экструзией считается выпадение фрагмента диска, при котором размер выпавшего фрагмента в любой плоскости превышает основание. Для экструзии характерно наличие непрерывной линии низкоинтенсивного МР-сигнала вокруг грыжи, что отражает отсутствие механических факторов сдерживания к распространению (предполагается разрыв связочных структур). Секвестрированная грыжа является подтипом экструзии, при котором выпавший фрагмент теряет связь с основанием. В классификации оценивают направление миграции материала диска в сагиттальной и фронтальной плоскостях, изменения окружающих тканей, генез грыжи [23].
В классификации, разработанной в Мичиганском университете (Michigan State University), учитывается размер грыж (до половины расстояния от границы тела позвонка до линии межсуставной щели дугоотростчатых суставов – 1, доходящие до межсуставной щели – 2, большие грыжи, заходящие за эту линию, – 3) и их направление (медианные – А, латеральные – В, фораминальные – С). Эта классификация позволяет определить целесообразность нейрохирургического вмешательства. Отмечено, что большинство грыж типа 2-В сопровождаются симптоматикой радикулопатии, типу 3-А часто сопутствуют симптомы компрессии конского хвоста [24]. Необходимо отметить, что клиническая симптоматика и изменения на МРТ не всегда соотносятся. При сравнении результатов МРТ и клинической картины у 57 пациентов с поясничной радикулопатией грыжа диска на стороне поражения была выявлена в 74% случаев. Уровень поражения по клиническим данным и по данным МРТ соотносился в 30% случаев, но при этом асимптомные грыжи на противоположной стороне выявлялись у 33% пациентов, а у 23% была обнаружена бессимптомная компрессия корешка [25].
Дискогенная патология приводит к развитию двух видов поясничных болей:
1) люмбалгии – аксиальной дискогенной боли, варианту неспецифической скелетно-мышечной боли в спине, связанной с раздражением ноцицепторов наружных отделов фиброзного кольца и задней продольной связки;
2) люмбоишиалгии с развитием корешковой симптоматики вследствие диско-радикулярного конфликта.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боли в спине - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Боли в спине (дорсопатия) – это самый частый повод обращения к неврологу.
В зависимости от причин возникновения дорсопатий их разделяют на неспецифические, или первичные (85-80%) и специфические, или вторичные (15-20% случаев). Специфические боли обусловлены поражением не позвоночника, а различных внутренних органов.
Исследование молочных желез, позволяющее оценить структуру органа, для диагностики и выявления заболеваний молочных желез у женщин на ранних стадиях.
Белок, специфичный для ткани предстательной железы, используемый в качестве опухолевого маркёра. Физиологический экскреторный продукт предстательной железы. Гликопротеин с молекулярной массой 34 кДа. Обладает энзимной (протеазной) активностью, уменьшая вязкость спермы. Содержится .
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
начиная с 40 лет), которое позволяет обнаружить новообразование на ранней стадии, когда нет метастазов в костях.
Разновидности болей в спине
- мышечные боли – 50–60% от всех неспецифических болей,
- боли из-за поражений суставов и связок позвоночника (скелетные боли) – 40–50%,
![]()
- боли из-за поражений корешков спинного мозга (корешковые боли) – около 3–5%.
Возможные причины
Специфические боли в спине
К болезням, которые также могут вызывать специфические боли в спине, относятся: ревматические заболевания, которые в основном связаны с иммунными нарушениями и с поражением суставов (чаще) и сосудов (реже); болезни желудочно-кишечного тракта (панкреатит, холецистит, язва двенадцатиперстной кишки); сердечно-сосудистые заболевания (ишемическая болезнь сердца); инфекционные заболевания (туберкулез, герпес); урологические и гинекологические патологии (поражения органов малого таза).
Воспаление мышц в таких случаях вызывают не микробы, а нарушение метаболизма.
Чаще всего наступают из-за остеохондроза поясничного отдела позвоночника. Заболевание развивается в результате разрушения межпозвонковых дисков, суставов и связок. Исходной причиной служат нарушения обмена веществ и чрезмерные физические нагрузки.
В основе корешкового синдрома лежит невропатическая боль, вызванная сдавливанием спинномозговых корешков.
При каких заболеваниях возникают
Специфические боли в спине
Рассмотрим дорсопатию, вызванную почечной коликой. Самая частая причина такой колики – повреждение камнем, выходящим из почечной лоханки, поверхности мочеточника и острое нарушение оттока мочи.
В результате чашечно-лоханочная система переполняется мочой, повышается давление в почечных лоханках, нарушается кровообращение в почке.
Эти боли одновременно захватывают кости, суставы, связки и мышцы. Они возникают в результате нарушения функций скелетной мускулатуры, которое может быть вызвано перегрузкой или спазмом.
Диагностика и обследования
Специфические боли в спине
Так называется рентгенологический метод исследования мочевыделительной системы, позволяющий оценить поражение почек.
Очень важно отличить мышечную боль (миозит) спины от вертеброгенных болей (возникают при заболеваниях костно-мышечной и нервной системы позвоночника).
Скелетные боли чаще носят стреляющий характер. Они охватывают многие мышцы спины, усиливаются при нагрузках, а в покое утихают, подвижность позвоночника ограничивается.
Рентгенография – основное инструментальное исследование при остеохондрозе. Оно позволяет обнаружить ключевые признаки заболевания: уменьшение межпозвонковой щели, остеофиты, дегенеративные изменения позвонков, грыжи межпозвонковых дисков. Рентгенография дает возможность выявить переломы позвонков, обусловленные остеопорозом, метастазами опухолей и иными причинами.
Рентгенологическое исследование шейного отдела позвоночника для оценки состояния и структурной целостности позвонков.
Распространение научно-технического прогресса прямо пропорционально ухудшению здоровья многих людей. С одной стороны, хорошо, что многую работу начали выполнять компьютеры и прочие электронные приспособления. С другой стороны, люди из года в год становятся все менее подвижными, чаще работают в сидячем положении, а современный ритм жизни почти не оставляют времени для занятия спортом. Эти и многие другие факторы способствуют развитию заболеваний опорно-двигательного аппарата, главным симптомом которых являются боли в спине.

Как показывает статистика, боль в области спины встречается у 90% населения Земли!
Рассмотрим этот симптом более подробно и узнаем, как снять боль в спине.
Дорсалгия – что это?
Боль в спине (дорсалгия) является одним из наиболее частых видов болей в человеческом теле, уступающий по частоте только мигрени.
И, если боль в мышцах (миалгия) или суставах (артралгия) чаще связана с инфекционными заболеваниями и растяжениями, то боль в спине еще может выступать и при более незначительных неблагоприятных факторах, например, переохлаждении.
Почему так происходит? Почему болит спина чаще, нежели другие части тела (за исключением головы, как мы и говорили). Все дело в большом количестве нервных волокон, пронизывающих позвоночник. В центре позвоночного столба проходит спинной мозг, от которого происходит обширное разветвление составляющих нервную систему, причем нервные корешки выходят почти из каждого позвонка, и, если хоть один из них будет зажат, человек сразу же ощущает боль в спине.
Более того, напротив каждого позвонка выходят нервные окончания, которые связываются и участвуют в функционировании каждого внутреннего органа. Именно по этой причине, многие пациенты жалуются на боль в спине и почках, в спине и ребрах, спине и сердце и т.д.
Чтобы Вы более поняли картину происходящего, а в некоторых случаях и сами смогли понять причину взаимосвязи различных видов боли в области спины посмотрите на следующие изображения:

А теперь посмотрите на эту картинку, где показывается выход нервных окончаний из позвоночника (всего 31 пара спинномозговых нервов):

Вы обратили внимание, как спинномозговые корешки выходят из щелей между позвонками?
Если позвоночник искривлен, человек получил травму спины, поднял сильно тяжелую вещь, или просто имеет слабый костно-мышечный корсет, из-за чего вся нагрузка при движениях идет не на мышцы, а только на кости, эти нервные волокна пережимаются и человек ощущает прострелы в спине (люмбаго), острую боль (когда корешок зажимается и не отпускается в течение короткого времени) или ноющую боль (когда на нервные окончания постоянно сдавлены), или же нерв простужен.
Исходя из вышеприведенных изображений можно сделать выводы, что проблемы с шейными позвонками могут вызывать боль в шейном отделе или верхней части грудного отдела, боль между лопатками и сердце, а вот при повреждении позвонков грудного отдела уже могут болеть органы ЖКТ, соответственно при болях в пояснице могут появляться боли в почках и других органах мочеполовой системы.
Причины боли в спине

Теперь рассмотрим основные причины, из-за которых чаще всего и болит спина:
Остеохондроз – заболевание позвоночника, характеризующееся дегенеративно-дистрофическим поражением межпозвонковых дисков, после чего в патологический процесс вовлекаются ткани самих позвонков, что приводит к нарушению двигательной функции оных.
Сколиоз — патологический процесс в позвоночнике, характеризующийся его боковым искривлением, вправо/влево или обоих сторон.
Спондилолистез – заболевание позвоночника, характеризующееся смещением позвонка, фактически, это подвывих позвонка, что может в результате отсутствия должного лечения может привести к искривлению всего позвоночного столба (кифоз, сколиоз, лордоз).
Анкилозирующий спондилоартрит (болезнь Бехтерева) – хроническое генетически воспалительное заболевание позвоночника, при котором поражаются крестцово-подвздошные сочленения, позвоночные суставы и паравертебральные мягкие ткани, что в конечном итоге приводит к сращиванию позвонков и нарушению естественной подвижности позвоночного столба.
Межпозвоночная грыжа – патологический процесс, при котором межпозвоночный диск под давлением истончается и выпячивается за пределы межпозвоночного пространства.
Остеопороз – заболевание костной ткани, характеризующееся уменьшением ее плотности. Кости становятся более хрупкими и склонными к травмированию. Обычно обусловлено гормональной перестройкой в женском организме, особенно после климакса.
Остеомиелит – гнойное поражение костного мозга, которое приводит к расплавлению костной ткани.
Спинной мозг, как мы и говорили, проходит через позвоночный столб, соединяя между собой головной мозг и другие органы, системы. К заболеваниям спинного мозга, или тем, что патологически на него воздействуют относят:
- Радикулит;
- Миелит;
- Искривление позвоночного столба, что приводит к нарушению кровоснабжения или иннервации отделов позвоночника;
- Травмирование позвоночного столба;
- Абсцессы;
- Онкологические болезни;
- Дефицит витаминов В6, В12, В1 (отвечают за поддержание функционирования нервной системы), меди;
- ВИЧ-инфекция;
- Сифилис;
- Рассеянный склероз.
- Фибромиалгия;
- Полимиозит;
- Миофасциальный синдром;
- Рабдомиолиз;
- Ревматическая полимиалгия;
- Абсцесс;
- Болезнь Шарко-Мари-Тута (ШМТ, наследственная моторно-сенсорная нейропатия, НМСН).
Заболевания сердечно-сосудистой системы – аневризма аорты.
Заболевания и состояния мочеполовой системы – пиелонефрит, гломерулонефрит, мочекаменная болезнь (МКБ), почечнокаменная болезнь (ПКБ), аднексит, эндометриоз, простатит, менструации, климакс.
Психологические расстройства – стрессы, депрессия, неврозы, неврастения.
Переохлаждение организма – нередко приводит к простуживанию нервов спины и ее боли.
Некачественный или неправильно подобранный матрас, подушка – становятся виновниками боли в спине после сна.
Тяжелый физический труд, связанный с поднятием тяжестей – нередко приводит к травме позвонков, межпозвоночным грыжам и прочим болезням позвоночника.
Малоподвижный образ жизни (гиподинамия), что приводит к слабости и атрофии мышечных тканей спины и болью в них. Ведь изначально, человек при ходьбе поддерживается мышцами, а при слабости, вся нагрузка идет не на мышцы, а на позвоночник, что приводит к его износу и болям в спине. Гиподинамией страдают в основном офисные сотрудники, ИТ-специалисты.
Ожирение – лишний вес дополнительно нагружает спину при ходьбе. Для эксперимента, положите в рюкзак 6 2х литровых бутылок воды и походите с ним на спине по дому, поделайте ежедневные задачи (мытье посуды, подметание или пылесос, вытирание пыли). Потом снимите его, как ощущения? А теперь представьте, человек с лишним весом носит такой рюкзак с собой каждую секунду своей жизни, а некоторые люди носят на себе лишних 15, 20, 30 и более кг! Вес нагружает почти все органы и системы, изнашивая их.
Беременность – еще одна причина болезненных ощущений в области спины.
Острая и хроническая боль в спине ноющего характера — миозит, люмбаго, растяжение мышц спины, неудобное спальное место, переохлаждение, неправильное поднятие больших тяжестей, неудобное рабочее место (кресло, высота стола), смещение межпозвоночных дисков, остеохондроз.
Острая боль в спине, отдающая в конечности – остеохондроз, межпозвоночные грыжи, радикулит, неудобное положение тела в течение длительного времени (спальное место, рабочее место).
Боль в спине пульсирующего характера, не проходящая после приема обезболивающих средств – люмбаго, остеохондроз, сколиоз, кифоз, межпозвоночные грыжи, спондилез, трещина позвонка.
Боль в спине распирающего характера – инфаркт миокарда, стенокардия, тромбоэмболия легочной артерии (ТЭЛА), кишечная непроходимость.
Боль в спине давящего характера – инфаркт миокарда, стенокардия, гипертонический криз, атеросклероз, ИБС, желчнокаменная болезнь, панкреатит.
Боль в спине справа – сколиоз, смещение или грыжа межпозвоночных дисков, болезни ЖКТ, болезни печени, воспаление правой почки (нефрит), воспаление правого яичника (оофорит), наличие в почках камней, миозит, неврит, чрезмерные физические нагрузки, ожирение, травмирование спины.
Боль в спине слева – остеохондроз. люмбаго, смещение или грыжа межпозвоночных дисков, радикулит, пневмония, бронхит, межреберная невралгия, инфаркт миокарда, заболевания ЖКТ, спленомегалия, простатит, воспаление левой почки (нефрит), воспаление левого яичника (оофорит).
Боль в пояснице – радикулит, остеохондроз, болезнь Бехтерева, межпозвоночные грыжи, синдром Рейтера, ревматоидный артрит, остеопороз, люмбаго, компрессия позвонков, опухоли, инфекционные заболевания с осложнениями на позвоночник и мышцы спины.
Боль ниже поясницы – остеохондроз, спондилоартроз, сколиоз, смещение или грыжи межпозвоночных дисков, аднексит, растяжение мышц, менструации.
Боль по вдоль всего позвоночного столба – остеохондроз, сколиоз, кифоз, патологический лордоз, протрузии позвонков, межпозвоночные грыжи, остеоартроз, миалгия, спондилез, радикулит, болезнь Бехтерева, травма позвоночного столба.
Боль в области лопаток:
- Если болит под правой лопаткой, виновниками могут быть – холецистит, панкреатит, гепатиты, цирроз печени, желчнокаменная болезнь, вегетососудистая дистония (ВСД), межреберная невралгия, остеохондроз шейного или грудного отдела, остеомиелит, кифоз, сколиоз.
- Если болит под левой лопаткой, виновниками могут быть – инфаркт, стенокардия, перикардит, миокардит, эндокардит, плеврит, пневмония, абсцесс, спондилез, остеохондроз шейного или грудного отдела, миозит, межреберная невралгия, ВСД, кифоз, сколиоз.
Боль в спине — симптомы, которые часто сопровождают дорсалгию
Диагностика болей в спине
Среди методов обследования, которые применяются при дорсалгии выделяют:
- Визуальный осмотр спины, пальпация, сбор жалоб, анамнез;
- Магнитно-резонансная томография (МРТ);
- Компьютерная томография (КТ);
- Рентгенография (рентген);
- Электромиография (ЭМГ);
- Общий и биохимический анализ крови.
Как снять боль в спине? Лечение дорсалгии

Лечение боли в спине должно основываться прежде всего на лечении основного заболевания, которое спровоцировало дорсалгию. Ведь если это обычное переохлаждение, то простое растирание, или теплая ванная расслабит мышцы и боль пройдет самостоятельно. Но в случае с остеохондрозом или иными болезнями, простое согревание будет иметь лишь временный эффект.
Таким образом, лечение дорсалгии является симптоматическим, в то время как лечение основной болезни может значительно отличаться.
Рассмотрим основные методы и лекарственные средства, которые помогают снять боль в спине.
Нестероидные противовоспалительные средства (НПВС) – основная группа противовоспалительных и обезболивающих средств, которые занимают основную нишу в лечении воспалительных заболеваний и болевых синдромов. Единственный недостаток некоторых препаратов из группы НПВС (НПВП) это их негативное воздействие на слизистые органов пищеварения, что при длительном применении может вызвать язвенную болезнь и внутренние кровотечения.
По форме выпуска и способах применения НПВС существую в виде таблеток, мазей, гелей, инъекций.
Миорелаксанты – группа лекарственных средств, которые обладают свойством расслаблять мускулатуру организма, тем самым снимая спазмированность и болезненность в мышцах, их скованность. Ведь именно растяжение, движение скованных/спазмированных мышечных тканей вызывает их боль.
Витамины группы В (В6, В1, В12) – принимают прямое участие в формировании и функционировании нервной системы живых организмов, как людей, так и представителей животного мира. За счет этого их комбинация выступает в первых рядах при неврологических расстройствах. Дополнительный прием этих витаминов помогает мягко снять воспаление с мышечных тканей, расслабить мускулатуру, снизить болевой синдром.
Острая боль в спине успешно снимается уколами НПВС, ГК, или инъекциями-блокадами.
Инъекции в зависимости от назначения могут делаться мышечно, подкожно, внутрикожно или через катетер.
Чрескожная электронейростимуляция (ЧЭНС) – метод обезболивания за счет электрического возбуждения (стимуляции) специальным аппаратом сенсорных нервов.
Магнитная терапия – помогает мягко снять воспаление, обезболить, улучшить подвижность мышц и позвонков за счет воздействия на организм низкочастотного магнитного поля.
Лазерная терапия – купирование болевого синдрома происходит за счет воздействия на патологические зоны световых лучей красного, инфракрасного или ультрафиолетового спектра. Применяется практически при всех заболеваниях позвоночного столба, сопровождающихся болью.
Электрофорез – введение лекарственных препаратов проводится под воздействием небольших электрических импульсов, что пролонгирует благотворное действие лечебных веществ.
Фонофорез – метод аналогичен электрофорезу, только лекарственные вещества вводятся при поддержке ультразвука.
Лечебная физкультура (ЛФК) – также один из действенных способов снять хроническую боль в спине. Ведь как мы уже и говорили, сидячая работа и вообще, гиподинамия, приводят к слабости мышц спины, из-за чего вся нагрузка при ходьбе и других действиях тела падает на позвоночник, что неправильно. Вся нагрузка должна приходить на мышцы спины и прочих органов. Поэтому, дозированная физическая нагрузка с помощью специально подобранных упражнений позволяют повысить тонус мышечных тканей, тем самым разгрузить позвоночник. Люди, которые начали заниматься физкультурой сами говорят, что ходить стало намного легче, боли стихают.
Только обратите внимание, речь идет именно о правильной ЛФК! Даже гантели, и те нужно поднимать правильно, а не как попало. Банальные приседания тоже должны быть с прямой спиной и сгибом в коленных суставах под прямым углом. Есть возможность, наймите специально обученного фитнес-тренера.
Массаж – помогает снять спазмированность мышечных тканей, но, при отсутствии изменений в образе жизни, массаж будет иметь лишь кратковременный эффект.
Также можно прибегнуть к ношению фиксирующих бандажей/корсетов, которые помогают выработать правильное положение тела, например, при работе в сидячем положении. Фиксация подобными приспособлениями используется и после травмы спины, или оперативного вмешательства в позвоночный столб.
Операция на спине проводится при наличии показаний к ее проведению, к которым можно отнести:
- Наличие межпозвоночных грыж, если они зажимают минной мозг (миелопатия) или спинномозговой нервный корешок (радикулопатия);
- Искривление позвоночного столба – сколиоз, кифоз, патологический лордоз;
- Травма позвоночника.
После лечения
После лечения основного заболевания болевой синдром в спине может еще присутствовать некоторое время, поэтому пациентов с заболеваниями опорно-двигательного аппарата направляют на восстановление в специализированные курортные реабилитационные центры.
Именно в таких центрах установлены аппараты для физиотерапевтического лечения, назначается массаж, подбираются упражнения ЛФК, а при необходимости назначается и специализированное диетическое питание.
Народные средства от боли в спине

Перед лечением обязательно проконсультируйтесь с лечащим врачом!
Глина, алоэ, мёд. Следующее средство подойдет для лечения остеохондроза и межпозвоночной грыжи. Смешайте между собой 100 г зеленой или голубой глины, 600 мл теплой воды, 1 ч. ложку сока алоэ и 1 ч. ложку натурального мёда. Полученную смесь нанесите на болезненный участок, поверх обмотайте пищевой пленкой и укутайте теплым шерстяным платком. Длительность компресса 1 час. После смойте смесь теплой водой и обмотайте участок теплым платком. Курс – 3 раза в день, в течение 2х недель. При аллергии на мёд обходитесь без него.
Ладан и яблочный уксус. Как быстро снять острую боль в пояснице? Следующее средства поможет это сделать за 3 дня. Для приготовления смешайте между собой 50 г ладана и 50 мл яблочного уксуса. Смочите в раствор кусок простой х/б (сложенной в несколько слоев) или шерстяной ткани, и приложите ее в качестве компресса на поясницу или другое место боли в спине. Укутайте поверх шерстяным платком и носите до высыхания. Делайте такой компресс 2 раза в день.
Шерсть и соль. Компрессы с солью помогают вытянуть из организма патологическую жидкость, снять воспаление, купировать болезненные ощущения. Овечья же шерсть обладает превосходным согревающим и лечебным свойством. Комбинация шерсть + соль при дорсалгии просто превосходна. Растворите в горячей воде грамм 200 соли, чтоб раствор был сильно солевой и положите в него на час ткань или платок из овечьей шерсти, чтоб она набралась соли. Потом ткань отожмите и высушите. Обвяжите ей болезненный участок и носите постоянно на себе, в течении нескольких недель.
Настойка из одуванчиков. Применяется в качестве средства для растирания спины. Для приготовления залейте в литровой банке свежие цветки одуванчика 500 мл водки. Закройте плотно крышкой и поставьте в темное прохладное место для настаивания, ежедневно встряхивая банку. Растирайте настойкой больные суставы или спину до 4х раз в день.
Профилактика боли в спине
Для избегания дорсалгии придерживайтесь следующих рекомендаций:
К какому врачу обратится при заболеваниях костей, мышц и соединительной ткани?
- Ортопед;
- Вертебролог;
- Ревматолог;
- Травматолог;
- Хирург.
Видео
Читайте также: