Дыхательная недостаточность при сколиозе
У людей, страдающих сколиозом грудного отдела позвоночника 3 степени и выше, очень часто с возрастом возникают болевые ощущения в области искривления позвоночника, постепенно переходящие в постоянную одышку. Причина этого в том, что после 45-50 лет к грудному сколиозу присоединяется остеохондроз, что значительно ухудшает самочувствие больного. Чаще всего сколиоз грудного отдела позвоночника бывает правосторонним, он быстро прогрессирует и считается наиболее злокачественной формой болезни, вызывающей различные осложнения работы сердца и легких.
При остеохондрозе возникает защемление нервных корешков в грудном отделе позвоночника, и это в сочетании со смещением позвонков из-за сколиоза ведет к деформации внутренних органов в области груди, сильнее всего легких. Несмотря на то, что грудной отдел малоподвижен, при сколиозе с существенным смещением позвонков уменьшение объема легких и нарушение дыхания неизбежно.
Опасность одышки при сколиозе заключается в том, что ее часто путают с одышкой, возникающей при сердечной недостаточности, так как они оба характеризуются появлением чувства нехватки воздуха при физических нагрузках, например, при ходьбе или подъеме по лестнице. Однако лечение одышки являющейся симптомом болезни сердца и одышки при сколиозе не должно быть одинаковым. Одышка как совокупность сердечной недостаточности, исчезает с излечением болезни сердца, а от одышки при сколиозе избавиться практически нельзя, можно только остановить прогрессирование остеохондроза, чтобы не допустить частичную потерю дыхательной функции, приводящей к инвалидности.
В начальных стадиях развития болезни приступы одышки при сколиозе возникают при быстрой ходьбе или прогулки на дальние расстояния. Впервые симптомы одышки обычно проявляются в зимний период при выходе в мороз, способствующий сужению просвета бронхов или закупорки их мокротой из-за легкой простуды. При тяжелой форме одышке больной сколиозом не может пройти пешком без остановки расстояния более 100 метров, а в сильные морозы ему приходится сидеть дома, так как при резком спазме бронхов он не может нормально дышать. В тяжелых случаях приступов одышки, если больному не предоставить квалифицированную помощь, он может умереть.
Поскольку сколиоз свыше 20 градусов у взрослых исправить без хирургического вмешательства уже не удается, лечение одышки больные искривлением позвоночника считают ненужным. Однако так относиться к своему здоровью нельзя. Спустя годы одышка переходит в тяжелые формы, состояние больного значительно ухудшается: растет давление и частота сердечных сокращений, при этом снизить давление и наладить работу сердца с помощью таблеток бывает очень сложно. Почти всегда люди с запущенным сколиозом страдают ишемической болезнью сердца.

Чтобы не допустить прогрессирования болезни, регулярно нужно делать лечебную гимнастику, направленную на укрепление мышц спины и профилактики дальнейшего развития остеохондроза.
Это значительно улучшить качество жизни и сделает приступы одышки менее мучительными. Ведь причиной появления одышки при сколиозе является нарушение расправления легких во время вдоха из-за их сдавления смещенными позвонками. Результат - происходит нарушение газообмена в организме, снижается содержание кислорода в крови и повышается концентрация углекислого газа. Этот дисбаланс улавливается дыхательным центром головного мозга, который и запускает защитный механизм - одышку. Человек начинает чувствовать нехватку воздуха и чаще дышит, чтобы восполнить недостаток кислорода в организме.
Проблема с дыханием усугубляется с возрастом из-за развития остеохондроза, при котором ухудшается эластичность и растяжимость тканей легких, уменьшается подвижность и сила мышц грудной клетки. В результате легкие не могут полностью расправиться, и начинается одышка. При несвоевременном лечении грудной остеохондроз перерастает в межреберную невралгию и тогда уже одышка сопровождается сильными болями из-за сдавливания и раздражения нервов. Поэтому основной задачей лечения одышки при сколиозе является остановка прогрессирования остеохондроза и предотвращение дальнейших осложнений болезни.
Всем больным с грудным сколиозом необходимо вести здоровый образ жизни, полноценно питаться и регулярно заниматься лечебной физкультурой. По назначению врача при одышке надо применять бронхоингаляторы, позволяющие устранить спазм бронхов и нормализовать дыхание. К таким препаратам относятся дозированные аэрозоли короткого действия: сальбутомол, фенотерол и тербуталин, комбинированные препараты - беродуал и дитек.
Большинство больных сколиозом и одышкой предпочитают сидеть дома, принимая свою болезнь как неизбежность. Им трудно совершать прогулки и делать гимнастику из-за проблем с дыханием. Между тем, облегчить свое состояние ничего не делая невозможно, перед выходом на улицу или занятий гимнастикой используйте ингалятор. Ежедневные прогулки на свежем воздухе укрепляют мышцы грудного отдела позвоночника и нормализуют дыхание. Особенно полезно больным одышкой при сколиозе санаторно-курортное лечение и занятия плаванием.
- Вернуться в оглавление раздела "Пульмонология"
Сколиоз
Однако даже небольшой степени боковые изгибы (сколиоз) позвоночника – это всегда патология. И дело не только в косметическом дефекте. Хотя характерный отталкивающий внешний вид при выраженных или прогрессирующих сколиозах – это всегда трагедия для человека, стремящегося жить качественной полноценной жизнью. Особенно это касается молодых юношей и девушек. Ведь именно в детском и юношеском периоде (до 15 – 16 лет) диагностируется значительная часть сколиозов.
Основная проблема состоит в том, что из-за изменения конфигурации и объема грудной клетки при выраженных боковых искривлениях всегда страдают внутренние органы (сердце, легкие, желудок, печень, кишечник, крупные сосуды). У мужчин снижается толерантность к физическим нагрузкам, у женщин возникают проблемы с зачатием, вынашиванием беременности и деторождением. Более того, очень часто боковая деформация позвоночника – это всего лишь надводная часть айсберга, являющаяся признаком куда более серьезной патологии – опухоли, туберкулеза, эндокринных расстройств.
Так почему же деформируется позвоночник? Прежде чем ответить на вопрос, стоит определиться с видами сколиозов. По своей сути сколиозы могут быть структурными и неструктурными. Структурные сколиозы развиваются вследствие анатомических изменений строения костной ткани позвонков, а также находящихся рядом мышц, нервов, связочного аппарата. Такие искривления могут быть приобретенными и врожденными, причем на долю последних приходится примерно четверть всех диагностируемых сколиозов.
Среди основных причин развития структурных сколиозов выделяют:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Пороки внутриутробного развития, ведущие к диспластическим нарушениям одного или нескольких позвонков
- Врожденные аномалии развития грудной клетки – отсутствие ребер, добавочные ребра
- Врожденная патология соединительной ткани – нейрофиброматоз, синдром Марфана
- Мозговая недостаточность вследствие детского церебрального паралича (ДЦП), ведущего к нарушению иннервации определенных участков позвоночника
- Остеопороз (разрежение костной ткани) позвоночника при рахите, болезнях паращитовидных желез, недостатке поступления кальция с пищей
- Остеомиелит позвонков
- Дистрофические изменения шейной, грудной и поясничной мускулатуры
- Туберкулезные повреждения позвонков
- Травмы позвоночника
- Опухоли позвоночника.
Более подробно о причинах сколиоза мы рассказали в этой статье
Неструктурные сколиозы, как следует из самого названия – это боковые отклонения оси позвоночного столба при неизмененном строении позвонков. Как правило, такие сколиозы чаще всего бывают приобретенными за исключением тех случаев, когда искривление носит компенсаторный характер при врожденных анатомических дефектах таза или нижних конечностей. Причинами таких сколиозов чаще всего являются:
- Травмы таза и нижних конечностей
- Врожденные дефекты таза и нижних конечностей
- Постоянная неправильная осанка у школьников
- Заболевания внутренних органов с асимметрично выраженным болевым синдромом
- Воспаления мышц (миозиты)
- Ожоги, рубцы мягких тканей с какой-либо одной стороны.
В этих случаях для устранения искривления позвоночника в достаточно вылечить основное заболевание, и поэтому многие неструктурные сколиозы являются легко обратимыми. В связи с этим некоторые медики склонны не причислять неструктурные деформации к сколиозам вообще.
В последнее время участились случаи развития у молодых людей сколиоза с невыясненными причинами. Это так называемый идиопатический сколиоз. Возникает он в юношеские годы, в период бурного роста организма. Причем девушки страдают идиопатическим сколиозом в несколько раз чаще, чем юноши. По-видимому, это связано с относительно слабой мускулатурой спины у женского пола, которая не способна заключить позвоночник в полноценный мышечный каркас. Не последнюю роль в развитии идиопатического сколиоза играет несбалансированное питание с низким содержанием солей кальция, повальное увлечение молодежи газированными напитками. Как известно, углекислый газ в пузырьках и ортофосфорная кислота в составе синтетических включений способствуют вымыванию солей кальция из организма.

В зависимости от локализации сколиоз может быть шейным, грудным, поясничным или смешанным (шейно-грудным, пояснично-грудным). Возможно наличие одной или нескольких дуг искривления. В связи с этим различают С-образные сколиозы (с 1 дугой), S-образные (с 2 дугами) и Z-образные (с 3 дугами). Скорее всего, наличие 2 или 3 дуг носит компенсаторный характер. При С-образных сколиозах ось позвоночного столба отклоняется. Стремясь компенсировать это, позвоночник изгибается в обратную сторону. В этой связи сколиозы разделяют на компенсированные и некомпенсированные. У компенсированных искривлений позвоночника вертикальная линия, опущенная из 7-го шейного позвонка, проходит через складку между ягодицами. Более подробно об S- и C -образном сколиозе написано тут.
Искривления позвоночника довольно часто носят сочетанный характер. Например, в грудном отделе помимо бокового искривления отмечается патологический кифоз, или попросту горб. В этих случаях говоря о грудном кифосколиозе. Кроме того, при больших степенях сколиоза помимо бокового смещения позвонков отмечается торсия. В дословном переводе это означает скручивание. Действительно, при многих сколиозах происходит скручивание костной ткани позвонка по вертикальной оси.
В зависимости от величины угла дуги искривления выделяют 4 степени сколиоза:
- 1 степень – угол искривления не превышает 10 градусов. Асимметрия на глаз практически не определяется. Обращает на себя внимания сутулость, неодинаковый уровень плечевого пояса.
- 2 степень – угол искривления составляет от 11 до 25 градусов. В этой степени уже отмечается торсия позвонков. Наблюдается видимая на глаз асимметрия плечевого пояса и таза. Из-за патологического напряжения мышц формируется мышечный валик в поясничной области с вогнутой стороны, а в грудной области – с выпуклой.
- 3 степень – искривление составляет от 26 до 50 градусов. Видимая деформация грудной клетки – западении межреберных промежутков с в вогнутой стороны искривления и выпирание с выпуклой. Ослабление брюшного пресса, формирование внутреннего горба.
- 4 степень – угол искривления я превышает 50 градусов. Выражен косметический дефект и все предыдущие признаки. Низкая переносимость даже небольших физических нагрузок. Помимо опорно-двигательного аппарата страдают внутренние органы.
Угол может изменяться в зависимости от положения тела, при этом выделяют стабильный и нестабильный сколиоз. При нестабильном сколиозе он уменьшается в положении лежа, когда уменьшается нагрузка на позвоночный столб. При стабильном искривлении позвоночника эта величина остается неизменной.

По-видимому, не последнюю роль в увеличении угла искривления играют межпозвонковые диски. При боковом смещении диск испытывает на себе неодинаковое давление со стороны тел позвонков. С вогнутой стороны это давление больше, с выпуклой – меньше. В результате этого диск еще больше изнашивается со стороны сколиоза, создается патологическое напряжение мышц (мышечный валик) и торсия позвонков – все это ведет появлению дисковых грыж и к дальнейшему увеличению угла искривления.
Наряду с позвоночником при сколиотической болезни вторично изменяется грудная клетка. Формируется так называемый реберный горб – с выпуклой стороны искривления межреберные промежутки расширяются, а с вогнутой – наоборот, западают. При сколиозе 4 степени деформация грудной клетки бывает настолько выражена, что нижние ребра на стороне искривления соприкасаются с гребнем подвздошной кости.
Из-за выраженной деформации грудной клетки полноценная экскурсия ее во время дыхания затруднительна. В итоге организм при выраженном сколиозе не получает необходимого количества кислорода – развивается так называемая хроническая гипоксия с нарушением всех обменных процессов в организме. Патология усугубляется еще и тем, что изменяется внутренний объем и форма грудной полости. Из-за этого нарушается циркуляция крови по сосудам, страдают легкие, изменяется форма сердца, развивается хроническая сердечно-дыхательная недостаточность.
Аналогичные изменения происходят в органах брюшной полости при поясничном и пояснично-грудном сколиозе. Снижается моторика желудка и кишечника с последующей ферментативной недостаточностью пищеварительных желез. Все это лишь усугубляет обменные нарушения. Эти нарушения нередко приводят к запоздалому половому созреванию юношей и девушек. Кроме того, из-за поясничного сколиоза вторично искривляется таз. Это создает проблемы для будущих мам с вынашиванием беременности и с деторождением.
Подробно о сколиозе у детей можно узнать тут
Диагностика сколиоза, особенно больших степеней, как правило, не представляет трудности. Для обнаружения деформации позвоночника зачастую достаточно обычного визуального осмотра. Обращает на себя внимание видимая кривизна контуров позвоночника, асимметрия плечевого пояса, углов лопаток, вторичное искривление таза и укорочение нижней конечности на стороне искривления.
При наличии хотя бы одного из этих признаков показана рентгенография позвоночного столба. На рентгенограмме определяют конфигурацию, степень и локализацию искривлений. В ходе осмотра и рентгенологического исследования можно установить, является ли сколиоз компенсированным и стабильным. В последнее время получил распространение качественно новый метод исследования позвоночника – магнитно-резонансная томография (МРТ), в ходе которой на экране монитора можно получить трехмерное изображение позвоночника. При значительных искривлениях необходимо исследовать работу внутренних органов – провести спирометрию, электрокардиографию, осуществить УЗИ сердца и внутренних органов.
Лечение сколиоза может проводиться как консервативно, так и оперативно. К консервативным методам относят медикаментозное лечение, массаж, физиотерапевтические процедуры, мануальную терапию. При этом следует учитывать, что окончательное формирование позвоночника завершается к 20 годам, и после этого возраста коррекция искривления практически невозможна. При сколиозе 1-2 степени усилия направлены на достижение исходной, нормальной конфигурации позвоночника. При выраженных сколиозах 3 – 4 степени это недостижимо, здесь главное – стабилизировать позвоночник и не допустить прогрессирование сколиоза.
Комплексе лечебных упражнений при сколиозе можно посмотреть тут
Медикаменты (хондропротекторы, витамины, общеукрепляющие препараты) в лечении сколиоза играют лишь вспомогательную роль. Укрепить мышцы, ликвидировать мышечный валик, и даже в немалой степени стабилизировать позвоночник можно с помощью массажа и мануальной терапии. Хороший эффект дают занятия лечебной физкультурой. Но здесь при неадекватных физических нагрузках усиливается нестабильность позвоночника и прогрессирует сколиоз. Поэтому комплекс упражнений разрабатывается для каждого пациента индивидуально с учетом локализации и выраженности искривления. При большой степени сколиоза противопоказан бег, силовые упражнения, прыжки, подвижные игры. Более подробно о том, чего нельзя делать при сколиозе, написано тут.
Очень хороший результат дает коррекция положением – создается оптимальная поза, способствующая нормализации осанки. Для этого используются специальные приспособления, ортопедические кроватки в которых молодые пациенты проводят значительную часть своего времени. При неэффективности консервативных мер, прогрессировании искривления показано оперативное лечение, направленное на стабилизацию позвоночника. Хирургическая коррекция не показана в раннем детстве, ее проводят в юношеском возрасте, когда формирование позвоночника практически завершено.
Еще статьи про сколиоз
Гость — 09.07.2014 — 02:17
София — 23.03.2015 — 23:33
Елена — 06.05.2015 — 15:19
- ответить
- ответить
Патология грудной стенки – одна из хорошо известных причин, ведущих к формированию хронической дыхательной недостаточности. Типичным примером такого варианта нарушений легочной вентиляции является кифосколиоз. Это заболевание позвоночника, характеризующееся увеличением его кривизны в сагиттальном и фронтальном направлении в сочетании с частичным поворотом вокруг собственной оси [1]. Частота тяжелых, клинически значимых форм кифосколиоза составляет 1 на 10000 человек [2]. Выделяют врожденную, вторичную – ассоциированную с нейромышечной патологией и идиопатическую формы заболевания. Последняя встречается наиболее часто, развивается преимущественно у женщин и обычно дебютирует в детском или подростковом возрасте [3].
Тяжесть течения заболевания зависит от его этиологии и степени искривления позвоночника. Наиболее благоприятный прогноз имеют пациенты с идиопатическим кифосколиозом и умеренным искривлением позвоночника [3]. Для врожденной формы кифосколиоза характерно быстрое прогрессирование, резкая деформация грудной клетки и раннее возникновение дыхательной недостаточности [4]. При вторичном кифосколиозе проявление симптоматики зависит от тяжести нейромышечной патологии и возраста больных [5].
Выраженная деформация грудной клетки часто приводит к тяжелым рестриктивным нарушениям легочной вентиляции и хроническим нарушениям газообмена [1]. До недавнего времени такое осложнение кифосколиоза как дыхательная недостаточность свидетельствовало о неблагоприятном прогнозе заболевания. Однако в настоящее время существует возможность эффективно лечить таких больных, что подтверждается нашим практическим опытом.
Приводим клиническое наблюдение:
Пациентка Ш., 40 лет, была госпитализирована в пульмонологическое отделение Университетской клинической больницы №1 Первого МГМУ им. И.М.Сеченова в январе - феврале 2015 г. При поступлении предъявляла жалобы на одышку в покое, усиливающуюся при минимальных физических нагрузках, периодический малопродуктивный кашель с отхождением слизистой мокроты, сердцебиение, выраженную слабость, быструю утомляемость, плохой сон.
Из анамнеза заболевания известно, что у пациентки врожденный сколиоз 3 степени в связи с чем она является инвалидом 2 группы. Из-за своего недуга с детства была ограничена в физической активности. Тем не менее, получила высшее образование и работает преподавателем. Кроме того, с юных лет страдает поллинозом, что проявляется аллергическим ринитом в весенний и летний период. Никогда не курила. В последние годы периодически отмечала одышку и сердцебиение при умеренных физических нагрузках, но к врачам по этому поводу не обращалась.
Настоящее ухудшение состояния началось с середины декабря 2014 г., когда пациентка отметила субфебрильное повышение температуры, малопродуктивный кашель и усиление одышки, которая быстро прогрессировала и стала значительно ограничивать ее в повседневной жизни. В связи с этим обратилась к пульмонологу в одну из больниц г. Москвы, где была выполнена рентгенография органов грудной клетки. Выявленное затемнение правой половины грудной клетки (Рис. 1.) в сочетании с клинической картиной навело врача на мысль о возможной тотальной пневмонии правого легкого.
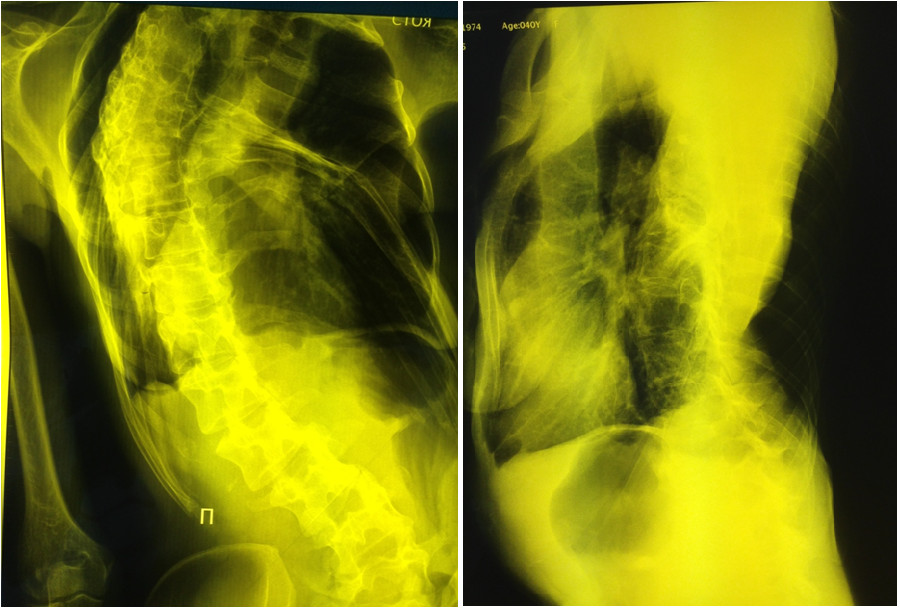
Рисунок 1. Рентгенография органов грудной клетки пациентки Ш., декабрь 2014 г. (комментарии в тексте).
Для уточнения диагноза была проведена компьютерная томография органов грудной клетки (Рис. 2.) при которой установлено, что на фоне выраженной деформации грудной клетки за счет кифосколиоза нижняя и частично средняя доля правого легкого компримированы, легочная ткань в этих отделах уплотнена, безвоздушна. На фоне уплотненной ткани прослеживаются деформированные, сближенные и суженные бронхи. Очаговых, инфильтративных и полостных изменений в легочной ткани не выявлено. Органы средостения смещены вправо. Корни легких не расширены, структурны. Просвет трахеи свободен, не деформирован. Внутригрудные лимфоузлы не увеличены. Сердце не увеличено. Крупные сосуды не расширены. Свободного воздуха, жидкости в плевральных полостях нет.
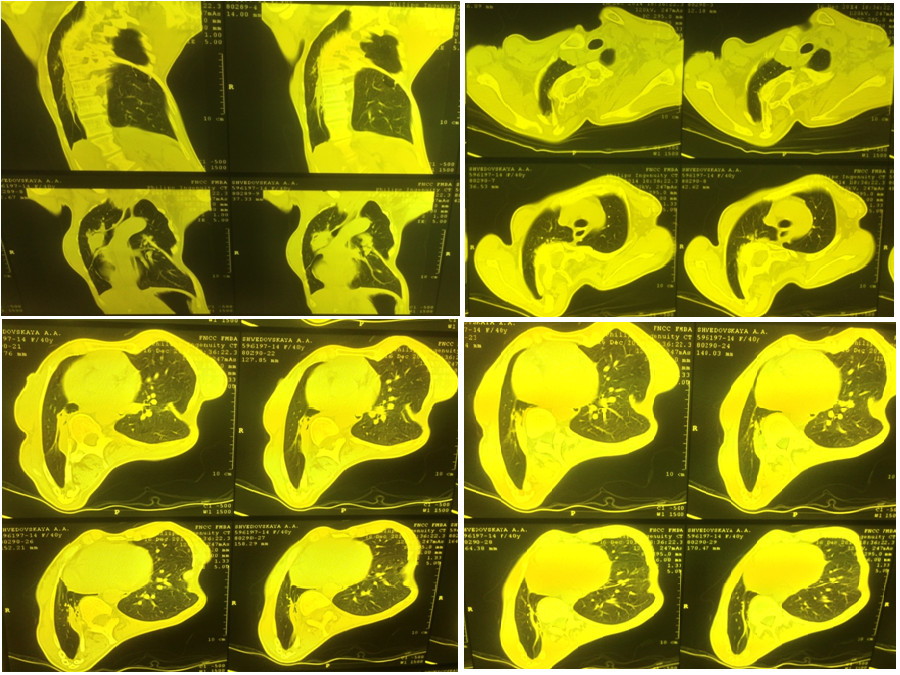
Рисунок 2. Компьютерная томография органов грудной клетки пациентки Ш., декабрь 2014 г. (описание в тексте).
Одновременно проводилось рутинное обследование – клинический и биохимический анализы крови, наличие антител к атипичным возбудителям, С-реактивный белок. Несмотря на то, что инфильтративных изменений и патологических воспалительных сдвигов выявлено не было, пациентке последовательно проведено 3 курса антибактериальной терапии (ципрофлоксацином, амоксиклавом и линкомицином), также назначались различные муколитики. При этом состояние больной продолжало ухудшаться, прогрессировали одышка и сердцебиение, которые теперь возникали уже в покое, возросли слабость и утомляемость, снизился аппетит и пациентка в течение нескольких недель потеряла в весе 3 кг, нарушился сон.
В связи с отсутствием эффекта от антибактериальной терапии, прогрессирующей одышкой и наличием поллиноза было высказано предположение о дебюте бронхиальной астмы и начата комбинированная терапия ингаляционным кортикостероидом и бета-2-агонистом длительного действия (беклометазоном и формотеролом). Однако положительного эффекта вновь не было отмечено. В результате в середине января 2015 г. пациентка обратилась в УКБ №1 и была госпитализирована.
При осмотре на момент поступления состояние средней тяжести. Умеренный цианоз губ. Одышка при разговоре. Частота дыхания 22-24 в минуту. Измеренная с помощью пульсоксиметра сатурация кислорода в покое – 87-89%, при ходьбе по палате быстро снижается до 78%. Пациентка пониженного питания, индекс массы тела – 17 кг/м2. Обращает на себя внимание выраженная деформация грудной клетки за счет кифосколиоза. Перкуторный звук над левыми отделами легочный с коробочным оттенком, справа – притупление перкуторного звука. Аускультативно над легкими справа дыхание практически не выслушивается, слева – с жестким оттенком, хрипов нет. Границы относительной сердечной тупости смещены вправо. Тоны сердца звучные, ритм правильный с частотой 90 в минуту, патологические сердечные шумы не выслушиваются. Артериальное давление 130/80 мм рт. ст. Живот при пальпации мягкий, безболезненный во всех отделах. Печень не увеличена. Селезенка не пальпируется Симптом поколачивания по поясничной области отрицательный. Дизурических явлений нет. Щитовидная железа не увеличена. Патологической неврологической симптоматики нет.
При обследовании в общем анализе крови гемоглобин 126 г/л, эритроциты 4,4 млн, цветовой показатель 0.84, тромбоциты 282 тыс., лейкоциты 6,29 тыс., лейкоцитарная формула без особенностей, СОЭ 4 мм/ч. В биохимическом анализе крови также без патологических отклонений.
При исследовании КЩС и газового состава артериальной крови выявлены выраженная гипоксемия и компенсированный дыхательный ацидоз: рН-7,39, рО2 – 46,6 мм рт. ст.,
рСО2 – 53 мм рт. ст., SрO2 – 77,9%.
Мокрота слизистая, лейкоциты 7-12 в поле зрения, эритроциты 1-2 в поле зрения, эозинофилы единичные в поле зрения, эпителий плоский значительное количество, циллиндрический – умеренное количество, макрофагов немного, спирали Куршмана и кристаллы Шарко-Лейдена не найдены. Атипичных клеток и микобактерий туберкулеза нет.
ЭКГ: ритм синусовый, правильный с ЧСС 90 в минуту. Отклонение ЭОС вправо. Признаки перегрузки правого предсердия. Неполная блокада правой ножки пучка Гисса.
При исследовании функции внешнего дыхания выявлены выраженные вентиляционные нарушения по смешанному типу с преобладанием рестрикции. При анализе кривой поток-объем отмечается значительное снижение скоростных показателей на всех уровнях бронхов. ЖЕЛ 0,63 л (18%), ОФВ1 0,58 л (20%), ФЖЕЛ/ОФВ1 91 %. Проба на обратимость бронхиальной обструкции (беродуал) отрицательная.
Эхо-Кардиография: Полость левого желудочка и толщина его стенок в пределах нормы. Диастолическая функция не нарушена. Глобальная сократительная функция левого желудочка в норме. Нарушений его локальной сократимости также нет. Фракция выброса 76%. Полость правого желудочка, толщина стенок в норме, характер движения стенок не изменен. Межжелудочковая перегородка без особенностей. Клапанный аппарат интактен за исключением гемодинамически незначимого пролапса одной из створок митрального клапана. Клапан легочной артерии не лоцируется.
Таким образом, проведенное обследование выявило выраженные вентиляционные нарушения преимущественно по рестриктивному типу и признаки дыхательной недостаточности по смешанному типу (гипоксемия и гиперкапния), что обусловлено значительными скелетными нарушениями грудной клетки и гиповентиляцией. Кашель с отхождением небольшого количества мокроты, по всей видимости, является следствием перенесенного пациенткой в декабре 2014 г. острого вирусного трахеобронхита, который из-за выраженных нарушений легочной вентиляции принял затяжное течение. Изменения на ЭКГ позволяют говорить о наличии у пациентки как минимум начальной легочной гипертензии. Отсутствие признаков гипертрофии правого желудочка при эхокардиографии может объясняться как отсутствием у больной до недавнего времени значимой дыхательной недостаточности, так и возможными погрешностями при локации правого желудочка у пациентки со столь выраженной деформацией грудной клетки.
Пациентке был поставлен следующий клинический диагноз: Врожденный кифосколиоз грудного и поясничного отделов позвоночника IV степени. Фиброателектаз нижней и частично средней доли правого легкого. Выраженные вентиляционные нарушения преимущественно по рестриктивному типу. Хроническая дыхательная недостаточность III степени по смешанному типу. Вторичная легочная гипертензия. Остаточные явления острого трахеобронхита.
В отделении больной была начата неинвазивная вентиляция легких в режиме БиПАП (два уровня положительного давления воздуха), первоначально – круглосуточно с короткими перерывами на еду и гигиенические мероприятия, а затем только во время ночного сна. Вспомогательная масочная вентиляция сочеталась с малопоточной оксигенотерапией – в начале 3-4 л О2 в минуту, а после стабилизации состояния пациентки потребность в кислороде снизилась до 2 л в минуту. Кроме этого проводилась симптоматическая терапия растворами беродуала и флуимуцила через небулайзер, фраксипарином в профилактических дозах и кораксаном 10 мг в сутки. На фоне лечения состояние пациентки улучшилось, ощутимо уменьшилась одышка, нормализовался ночной сон, частота сердечных сокращений снизилась до 75 в минуту и к моменту выписки (спустя 2 недели) потребность в приёме кораксана отпала, сатурация О2 при дыхании атмосферным воздухом в покое составляла 90-92%. При контрольном исследовании газов артериальной крови гиперкапния купирована, но все еще сохраняется гипоксемия: рН – 7,40,
рСО2 – 44,1 мм рт.ст, рО2 – 53,5 мм рт.ст, SрО2 – 89%. У пациентки повысилась толерантность к физической нагрузке. После выписки из клиники больная продолжила использовать БиПАП в сочетании с малопоточной оксигенотерапией во время ночного сна. При контрольном визите спустя еще две недели пациентка отмечает дальнейшее улучшение самочувствия и повышение толерантности к физическим нагрузкам, SpO2 при пульсоксиметрии в пределах 93-95%. Пациентка смогла вернуться к трудовой деятельности.
Хроническая дыхательная недостаточность у пациентов с кифосколиотической деформацией грудной клетки – типичный пример гиповентиляционного синдрома, что и определяет дальнейший терапевтический подход.
Дыхательная недостаточность возникает при неспособности респираторной системы обеспечивать адекватные параметры газообмена. Гиперкапническая дыхательная недостаточность характеризуется повышением PCO2 более 45 мм рт. ст. и является прямым следствием и характерным признаком нарушений легочной вентиляции. Причем независимо от ее нозологической первопричины, гиперкапническая дыхательная недостаточность предполагает уменьшение объема легочной вентиляции, что и приводит к возрастанию РCO2 , а только вслед за этим к снижению РO2 [6]. Первичность гиперкапнии определяет тактику лечения, в первую очередь направленную на коррекцию гиповентиляции, а не сопутствующей гипоксемии. Более того, назначение монотерапии кислородом пациенту с преимущественно гиперкапнической дыхательной недостаточностью хоть и позволит нормализовать PO2, но одновременно усугубит имеющуюся гиперкапнию и, в конечном счете, ухудшит его состояние [7].
Основа лечения пациентов с альвеолярной гиповентиляцией – неинвазивная вспомогательная вентиляция легких с положительным давлением. При этом тип используемого дыхательного аппарата не принципиален для последующего эффективного лечения [8]. Показанием к назначению респираторной поддержки являются гиперкапния в бодрствовании или ночная сатурация кислорода ≤ 88% в течение 5 последовательных минут и более, как маркер развивающейся во время сна гиповентиляции [9]. Сочетание неинвазивной вентиляции с малопоточной оксигенотерапией необходимо в тех случаях, когда при достижении нормального уровня РСО2 сохраняется гипоксемия.
У многих пациентов явления нарушения вентиляции существенно усугубляются во время сна. Это может быть связано как с утратой волевого контроля, так и за счет снижения вентиляционного ответа на гипоксемию и гиперкапнию во время сна [10]. Ночные нарушения газообмена типичны для пациентов с тяжелым кифосколиозом и обычно предшествуют появлению признаков хронической дыхательной недостаточности в бодрствовании [11]. Поэтому основное внимание следует уделять терапии, проводимой во время ночного сна. Использование респираторной поддержки приводит не только к нормализации легочной вентиляции во сне, но и улучшает параметры газообмена в бодрствовании. Это объясняется повышением чувствительности дыхательного центра к СО2, снижением нагрузки на дыхательную мускулатуру и обусловленным этим последующим улучшением механики дыхания [12].
К сожалению, респираторная поддержка у пациентов со стабильной дыхательной недостаточностью используется редко, так как все еще рассматриваются многими клиницистами исключительно в качестве составляющей терапии критических или терминальных состояний. Наш опыт показывает, что у пациентов с кифосколиозом и хронической дыхательной недостаточностью вовремя и по показаниям начатая неинвазивная вспомогательная вентиляция, при необходимости – в сочетании с малопоточной кислородотерапией, позволяет реабилитировать таких больных и вернуть их к активной жизни.
Читайте также:


