У каких животных впервые появился шейный отдел позвоночника
МРТ малого таза у женщин что показывает? Этот вопрос часто волнует тех, кто сталкивается с возможностью такого обследования. Магнитно-резонансная томография — современный и безопасный метод диагностики, уверяют доктора. Он высокоэффективен и способен выявить ряд недугов на начальной стадии.

МРТ органов малого таза указывает на патологии, развивающиеся в результате травм, урологических и гинекологических заболеваний. Особенно важно это для тех женщин, у которых есть подозрения на доброкачественные или злокачественные опухоли. В этом случае врачи, принимая решение о хирургическом вмешательстве либо лечении другими способами, чаще опираются на результаты МРТ.
Процедуру проводят, если есть:
- Подозрение на рак.
- Подозрение на возможные опухолевые процессы в мочевом пузыре, маточных трубах, матке, яичниках.
- Воспаления органов малого таза у женщин.
- Обострение хронических заболеваний женской половой сферы.
- Механические повреждения мочевого пузыря или соседних органов.
- Аномалии развития или патологии мочевыделительной и половой систем.

Чаще всего доктора направляют на обследование таких органов:
- прямой кишки;
- мочевого пузыря;
- влагалища;
- шейки матки и матки;
- яичников;
- маточных труб;
- сосудов и мягких тканей, лимфоузлов, которые находятся в малом тазу;
- поясницы.
Если есть подозрение на нарушение работы системы или какого-то из женских половых органов, появление воспаления, болей, срочная МРТ-диагностика укажет на все отклонения. Благодаря своевременному обследованию женщина начнет лечение вовремя и избежит возможных осложнений и неприятных последствий заболевания.

Особенно хорошо просматриваются на МРТ опухолевые процессы. Это достигается благодаря применению диффузно-взвешенных изображений, возможности контрастного усиления. Если опухоль только начала развиваться, ее можно увидеть на МРТ в том случае, когда УЗИ-диагностика бессильна. МРТ органов малого таза позволяет избежать таких неприятных для женщин процедур, как:
- Гистероскопия — осмотр матки, ее шейки и маточных труб с помощью тонкого высокочувствительного прибора.
- Выскабливание в целях диагностики.
- Лапароскопия — небольшое хирургическое вмешательство с целью диагностировать патологии матки, труб и яичников.
Врач, работающий на аппарате МРТ, усиливает контрастное изображение женских органов. В том случае, когда есть опухоль, на экране четко видны изменения в строении мочевого пузыря, матки и прямой кишки. Практически все показатели при этом будут отклоняться от нормы. С помощью МРТ допустимо контролировать опухолевый процесс в динамике. Это важно для пациента и доктора, когда речь идет о необходимости оперировать или лечить без хирургического вмешательства. И после терапии или операции можно проконтролировать процесс выздоровления с помощью МРТ.

Кроме органов женской половой сферы, на МРТ можно посмотреть, все ли в порядке с почками, мочеточниками, кишечником. В ходе обследования органов малого таза врач может предложить внимательно осмотреть и соседние структуры, если у него возникли подозрения на имеющиеся патологии. Принимать решение в этом случае будет пациент, но считается, что чем больше структур охватит обследование, тем более полным и достоверным оно станет.
Ход обследования зависит от индивидуальных характеристик. В каждом отдельном случае могут потребоваться дополнительные меры диагностики. Для получения максимального объема информации по состоянию того или иного органа важно использовать все возможности.
Часто болевые ощущения, которые испытывает женщина, не являются воспалениями или патологиями органов половой сферы.

Неприятности причиняют камни в почках, а при наличии некоторых изменений в матке или яичниках врачи не замечают основной острой проблемы и лечат матку или яичники. МРТ дает возможность разграничить сферы влияния, указав на все имеющиеся патологии. Так, с помощью МРТ можно обнаружить:
- Камни в почках.
- Метастазы.
- Кисты.
- Инфекционные процессы в органах малого таза.
- Эндометриоз.
- Причины ослабления мышц таза.
- Причины аномалий в кровеносных сосудах.
- Причину бесплодия.
МРТ можно делать в любом возрасте. Сейчас эта процедура стала стандартной.
Что такое флегмона: признаки, причины и методы обследования.
Как правильно проводить лечение пролежней на ягодицах?
Почему возникает тремор конечностей? Подробнее о факторах читайте здесь.
Многие женщины, когда испытывают боли или состояние тяжести внизу живота, не связывают это с какими-либо серьезными заболеваниями.

Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Стоит обратить пристальное внимание на свое здоровье и пойти на консультацию к гинекологу, если:
- Острая боль внизу живота не прекращается несколько дней и она не связана с наступлением менструации.
- Есть беспричинная и скорая потеря веса.
- Периодически появляется кровь в кале или моче.
- Менструации очень сильные и болезненные.
Должны насторожить и частые сильные головные боли, ощущение усталости, которое не проходит даже после отдыха и ночного сна. Важно контролировать состояние женщины при беременности. Вовремя сделанная МРТ поможет предотвратить выкидыш или на ранних этапах выявит патологии развития плода. Но есть предостережение: делать МРТ женщинам, вынашивающим детей, можно лишь с 4-месячного срока.
Есть индивидуальные характеристики, которые следует учесть, прежде чем подвергать себя этой диагностической процедуре. Некоторые пациенты не переносят веществ, которые нужно вводить в организм для проведения обследования.

Маркеры вводятся не во всех случаях, но об этом нужно помнить. Есть и некоторые физические особенности, при которых делать МРТ не следует:
- Если женщина находится на начальных сроках вынашивания ребенка или есть подозрения на то, что она на первых неделях беременности. Считается, что зародыш может погибнуть от воздействия магнитного поля или оно нанесет ему непоправимый вред. Женщина, как и ее еще не родившийся малыш, может не перенести воздействия маркера, который вводится при обследовании на МРТ.
- Если ранее диагностирована почечная недостаточность. Маркер способен нанести вред мочевыводящей системе таких пациентов.
- Диабет. И в этом случае маркер способен стать виновником ухудшения самочувствия после МРТ.
- Аллергия на препараты, содержащие йод. Если инциденты уже были, до диагностики на МРТ следует провести аллергопробы.
- Если в теле женщины имеются металлические предметы. Среди них: кардиостимулятор, имплантаты из металла, скобы, спираль.

Что касается спирали (ВМК), то при воздействии магнитного поля она способна сместиться и в последующем не обеспечивать контрацептивный эффект.
Особая подготовка к МРТ не требуется, но перед процедурой необходимо соблюсти ряд правил. Если их не придерживаться, результат будет не совсем точным.
Не нужно идти на обследование, если началась менструация. Это объясняется тем, что сильный приток крови к органам малого таза не позволит провести точную диагностику, даст искаженные результаты и в будущем придется делать МРТ повторно. Лучше провести процедуру в период с 7 по 12 дни цикла. Не стоит обследоваться на томографе накануне месячных. Сообщите доктору, какой на момент исследования у вас день цикла.
Подготовка предполагает и особый рацион. Лучше за 2 дня до обследования придерживаться диеты. Меньше потреблять пищи и совсем не есть жирного, острого, чрезмерно соленого, жареного, маринованного, очень кислого. Не нужно пить газированные напитки, кислое молоко, кефир. Желательно воздержаться от употребления черного хлеба, капусты, фруктов, пива, кваса и продуктов, состоящих из грубой клетчатки. В последние сутки нельзя есть сладкое. Излишнее газообразование в кишечнике во время проведения МРТ нежелательно. Чтобы не допустить вздутия, лучше принимать Эспумизан накануне обследования в дозировках, назначенных доктором.

Обязательно следует сходить в туалет перед обследованием. МРТ длится примерно 40 минут. Прерывать ее для того, чтобы позволить пациенту сходить в туалет, не будут. Это нарушит естественный ход исследования и исказит результаты. Не нужно пить много жидкости накануне проведения МРТ.
Желательно за 2 дня, вплоть до дня обследования, попить активированный уголь. За 6 часов до проведения процедуры не нужно вообще ничего есть. За 40 минут до начала МРТ можно выпить 2 таблетки Но-Шпы.
Нужно очистить кишечник. Вечером, непосредственно перед днем, когда назначена МРТ, нужно сделать клизму или выпить слабительный чай, который назначается при запорах. Какое средство подойдет именно вам и в каких дозировках его употреблять, подскажет врач. Но не переусердствуйте, чтобы кишечник не ответил внезапно возникшей диареей.
Не нужно забывать брать с собой на обследование результаты предыдущей МРТ. Если есть документы по уже проводимым ранее обследованиям УЗИ и др., нужно взять и их. Так у доктора сложится полная картина состояния организма женщины. Он будет знать, на что обращать внимание при обследовании на аппарате МРТ, особенно если это происходит впервые. Следует взять с собой и снимки, заключения других докторов о состоянии тех или иных органов.

Читайте также: Симптомы и методы лечения миозита шеи.
Этот диагноз сейчас ставят тем женщинам, у которых не наступает желанная беременность в течение полугода. После обследований у большинства из них выявляются некоторые незначительные отклонения. Они легко устранимы, и в результате лечения женщины беременеют.
Но есть недуги, которые не просто диагностировать и лечить. В этом случае на помощь приходит МРТ. Именно этот аппарат способен выявить даже незначительные изменения, которые оказывают влияние на репродуктивную функцию женщин.
В качестве причин, которые выявляет МРТ при бесплодии, могут выступать:
- Анатомические особенности женского организма, при которых невозможно или трудно забеременеть.
- Заболевания венерического характера, не позволяющие зачать ребенка.
- Новообразования, мешающие полноценному функционированию органов половой сферы.
Не менее значимо и обследование партнера, чтобы исключить бесплодие у него. В 40% случаев неспособность иметь детей выявляется в паре именно у мужчины. Во всех случаях МРТ-диагностика осуществляется за небольшой промежуток времени. Важным делом является устранение имеющихся заболеваний. Если полностью придерживаться схем лечения, можно достичь больших успехов и забеременеть в короткие сроки.
Это мощный, сложно устроенный одноплечевой рычаг (рис. 20). Все млекопитающие животные имеют по семь шейных позвонков (табл.2).
Первый шейный позвонок — атлант. Он кольцевидной формы с дорсальной дугой, вместо тела позвонка имеется вентральная дуга, поперечно-реберные отростки срослись с суставными и образовали крылья атланта. На них находятся глубокие суставные краниальные поверхности для соединения с затылочной костью черепа и плоские каудальные поверхности для соединения со вторым шейным позвонком. Краниально на каждом крыле атланта расположены межпозвоночное и крыловое отверстия, соединенные желобком, а в основании крыла — межпоперечное отверстие. У жвачных оно отсутствует, у лошади направлено сверху вниз, у свиньи начинается на каудальных поверхностях крыльев атланта и ведет в крыловую ямку.
Второй шейный позвонок — осевой позвонок (эпистрофей). Характеризуется наличием зуба вместо головки и гребня вместо остистого отростка. У жвачных зуб в виде полуцилиндра, у лошадей стамескообразный, у свиней тупой, конусообразный. У лошадей гребень осевого позвонка раздвоен и срастается с каудальными суставными отростками. У свиньи гребень осевого позвонка узкий, высокий, направлен каудально.

Рис. 20. Шейные позвонки:
I — атлант; II — эпистрофей; III — средние шейные позвонки;
N — 7-й шейный позвонок; а — крупного рогатого скота; б — свиньи; в — лошади;
- 1 — межпоперечное отверстие (у крупного рогатого скота на атланте отсутствует); 2 — крыловое отверстие; 3 — межпозвоночное отверстие;
- 4 — дорсальная дужка; 5 — дорсальный бугорок; 6 — крыло атланта;
- 7 — центральная дужка; 8 — вентральный бугорок; 9 — зубовидный отросток эпистрофея; 10 — гребень эпистрофея; 11 — тело эпистрофея;
- 12 — головка позвонка; 13 — краниальный суставной отросток; 14 — остистый отросток; 15 — каудальный суставной отросток; 16 — поперечный отросток; 17 — каудальная реберная ямка; 18 — ямка позвонка; 19 — реберный отросток
Количество позвонков в отделах позвоночного столба у различных животных
Отделы позвоночного столба
Крупный рогатый скот
Мелкий рогатый скот
Характерные признаки третьего—пятого шейных позвонков следующие: массивность, четырехгранная форма вследствие сильного развития суставных отростков и раздвоенных поперечно-реберных отростков, в основании которых лежит межпоперечное отверстие. Остистые отростки направлены краниально. Для крупного рогатого скота и лошадей типичны сильно развитые головки и ямки позвонков. У жвачных сильно развиты остистые отростки, длина и ширина тела позвонков почти одинаковы. У лошадей остистые отростки развиты слабо и тело позвонка длиннее ширины. Для свиней характерна укороченная форма тел позвонков с плоскими головками и ямками, реберные отростки гораздо длиннее тел.
Шестой шейный позвонок — у жвачных и свиней реберный отросток пластинчатый, направлен вентрально, у лошадей поперечно-реберный отросток имеет три ветви.
Седьмой шейный позвонок имеет одну пару реберных фасеток на каудальном конце тела позвонка, поперечные отростки есть, межпоперечное отверстие отсутствует.
Грудной отдел. Он включает полные костные сегменты, т. е. кроме грудных позвонков есть ребра, грудная кость, формирующие грудную клетку.
Грудные позвонки характеризуются наличием трех пар фасеток для ребер (по паре по бокам от головки и ямки тел позвонков и на поперечных отростках), высокими остистыми отростками, направленными каудально (рис. 21). На позвонках жвачных животных находятся боковые межпозвоночные отверстия, длина тела позвонка превышает его ширину. У лошадей длина и ширина тела позвонка почти равны. У свиней в основании поперечных отростков расположены отверстия, направленные дорсовентрально. Головки и ямки тел позвонков у жвачных и лошадей выражены отчетливее, чем у свиней.
Ребра — длинные изогнутые кости; на концах, обращенных к позвонкам, находятся головка, шейка и бугорок. У жвачных шейка более длинная, ребра вентрально сильно расширены. У лошадей ширина ребер по всей длине одинаковая. У свиней ребра S-образно изогнуты (рис. 22).

Рис. 21. Строение позвонков грудного отдела (по И. П. Осипову):
а — позвонок крупного рогатого скота: I — краниальная сторона;
II — каудальная сторона; III — латеральная сторона; б — 7-й грудной позвонок: I — крупного рогатого скота; II — свиньи;
III — лошади; в — три смежных грудных позвонка и ребро крупного рогатого скота; 1 — тело позвонка; 2 — нервная дужка; 3 — позвоночное отверстие;
- 4 — краниальная и каудальная реберные ямки; 5 — поперечный отросток;
- 6 — поперечная реберная ямка; 7 — головка позвонка; 8 — ямка позвонка;
- 9 — межпозвоночное отверстие; 10 — остистый отросток; II — краниальный суставной отросток; 12 — каудальный суставной отросток; 13 — краниальная межпозвоночная вырезка; 14 — каудальная межпозвоночная вырезка;
- 15 — латеральное отверстие у основания поперечного отростка, характерное для грудных позвонков свиньи и крупного рогатого скота; 16 — сосцевидный отросток; 17 — головка ребра; 18 — бугорок ребра
Грудная кость — длинная, сегментированная (имеет от 8 до 10 сегментов), симметричная, состоит из рукоятки, тела и мечевидного отростка. Боковые поверхности несут фасетки для реберных хрящей. У жвачных животных и свиней кость сжата дорсовентрально, рукоятка соединена с телом суставом, у жвачных передний конец рукоятки приподнят дорсально, а у свиней выступает клином впереди первой пары ребер; у лошадей грудная кость килевидной формы, имеется вентральный гребень.
Основой строения человеческого организма является позвоночник. Это важнейшая часть опорно-двигательной системы человека. Позвоночный столб состоит из пяти отделов, имеющих разное количество, строение и функции позвонков.
Шейный отдел позвоночника
Отделы позвоночного столба
- шейный – содержит семь позвонков, держит и приводит в движение голову;
- грудной – его образуют 12 позвонков, формирующие заднюю стенку грудной клетки;
- поясничный – массивен, состоит из 5 крупных позвонков, которым приходится держать массу тела;
- крестцовый – насчитывает не менее 5 позвонков, которые образуют крестец;
- копчиковый – имеет 4-5 позвонков.
В связи с малоактивной трудовой деятельностью наиболее часто подвергаются заболеваниям шейный и поясничный отделы хребта.
Позвоночный столб является основной защитой спинного мозга, также помогает сохранить равновесие при движении человека, несет ответственность за работу мышечной системы и органов. Общее количество позвонков составляет 24, если не брать во внимание крестцовые и копчиковые (эти отделы имеют сросшиеся кости).
Позвонки – это кости, формирующие позвоночный столб, которые берут на себя главную опорную нагрузку, состоят из дуг и тела, имеющего цилиндрическую форму. Сзади от основания дуги отходит остистый отросток, поперечные отростки отходят в разные стороны, суставные – вверх и вниз от дуги.
Внутри всех позвонков имеется треугольное отверстие, которое пронизывает весь позвоночный столб и содержит спинной мозг человека.
Отделы позвоночного столба
Строение шейного отдела позвоночника
Строение шейного отдела позвоночника
Шейный отдел позвоночника человека сформирован из двух частей:
- верхняя — состоит из первых двух позвонков, связанных с затылочной частью головы;
- нижняя — начинается с третьего позвонка и граничит с первым грудным.
Два верхних позвонка имеют особую форму и выполняют определенную функцию. Череп прикреплен к первому позвонку – Атланту, который играет роль стержня. Благодаря его особой форме голова может наклоняться вперед и назад. Второй шейный позвонок — аксис, располагается под атлантом и позволяет голове поворачиваться в стороны. У каждого из 5 других позвонков есть тело, выполняющее опорную функцию. Шейные позвонки содержат небольшие отростки суставов с выпуклой поверхностью внутри которых имеются определенные отверстия. Позвонки окружены мышцами, связками, кровеносными сосудами, нервами и разделены между собой межпозвонковыми дисками, которые играют роль амортизаторов позвоночника.
Благодаря особенностям анатомии, шейный отдел позвоночника человека может обеспечить опорную функцию организму, а также придать значительную гибкость шее.
Первый и осевой позвонок
Первый и осевой позвонок
Атлант, как известно, это титан из греческой мифологии, который на своих плечах держит Небесный свод. В честь него был назван кольцевидный первый шейный позвонок, который присоединяет позвоночный столб к затылочной части головы.
Шейный позвонок атлант имеет особенное строение в отличие от остальных, у него отсутствует тело позвонка, остистый отросток и межпозвонковый диск, а состоит он только из передней и задней дуги, которые связаны сбоку друг с другом костными утолщениями. На задней стороне дуги имеется специальное отверстие для следующего позвонка, в это углубление входит зуб.
Второй позвонок, он же осевой, называется Аксис или Эпистрофей. Отличается зубовидным отростком, который крепится к атланту и помогает совершать разнообразные движения головой. Спереди зуб состоит из суставной поверхности, которая соединяется с первым позвонком. Верхние суставные поверхности у Аксиса расположены по бокам тела, а нижние, соединяют его со следующим позвонком.
Седьмой шейный позвонок
Последний из шейных позвонков имеет также нетипичное строение. Его еще называют выступающим, поскольку рука человека может запросто, проверив позвоночный столб, нащупать его через кожу. Отличает его от других наличие одного большого остистого отростка, который не разделен на две части и не содержит поперечных отростков. На теле позвонка также имеется отверстие, которое позволяет соединять шейный и грудной отдел.
Нервная и кровеносная система в шейном отделе
Нервная и кровеносная система в шейном отделе
Шейные позвонки отличает особая анатомия строения. Здесь расположено большое количество кровеносных сосудов и нервов, которые отвечают за различные участки головного мозга, определенные части лица, мышцы рук и плеч человека. Шейное сплетение нервов располагается спереди позвонков. Первый спинномозговой нерв находится между затылочной части головы и атлантом, рядом с позвоночной артерией. Его травма может привести к судорожному подергиванию головы.
Нервы шейного отдела делятся на две группы:
- мышечные – обеспечивают движение шейного отдела, подъязычных мышц, участвует в иннервации грудино-ключично-сосцевидной мышцы;
- кожные – соединяет нервами большую часть ушной раковины, поверхности шеи, некоторые части плеч.
Особенно часто может возникать защемление нервов. Почему это происходит? Причиной может стать остеохондроз. Он возникает, когда межпозвоночные диски стираются и выходят за пределы позвоночника, пережимая нервы. Кровеносные сосуды очень близко находятся к тканям головы и шеи. Из-за такого расположения при повреждении возможны неврологические и сосудистые расстройства.
При травме каких-либо позвонков, страдает не столько позвоночный столб, сколько шейный отдел. Это может вызвать сдавливание позвоночной артерии, в результате ухудшается кровообращение в головном мозгу и питательные вещества не поступают в полном объеме. Также здесь проходит сонная артерия, которая питает лицевую часть головы, мышцы шеи и щитовидную железу.
Смещение шейных позвонков
Строение шейного отдела является одним из самых уязвленных. Травмы головы могут быть как от ударов или резких движений, так и от других факторов, которые незаметны сразу. Очень часто смещаются позвонки во время родов у детей, поскольку идет очень большая нагрузка на позвоночный столб по сравнению с размером малыша. Раньше во время родов, чтобы замедлить процесс, акушерка надавливала на голову ребенка в обратном направлении, что вызывало смещение позвонков. Даже малейшее повреждение атланта способно в будущем вызвать ряд осложнений.
Смещение шейных позвонков
Интересно, что в Древнем Риме специально обученный человек поочередно подходил к новорожденным детям рабов и сворачивал им головы особым способом, смещая шейные позвонки, чтобы ребенок вырастал подавленным, с пониженной активностью умственной деятельности. Это делалось, чтобы избежать восстаний.
В зависимости от характера болевых ощущений, можно определить, сколько повреждено позвонков и в каком месте. Все шейные позвонки в медицине обозначаются буквой С и порядковым номером, начиная сверху.
- С1 – отвечает за мозг и его кровоснабжение, также гипофиз и внутреннее ухо. При повреждении появляются головные боли, невроз, бессонница, головокружение.
- С2 – отвечает за глаза, оптические нервы, язык, лоб. Основные симптомы – неврастения, потливость, ипохондрия, мигрени.
- С3 – несет ответственность за щеки, наружное ухо, лицевые кости, зубы. При нарушении выявляются проблемы с обонянием и зрением, глухота, неврологические расстройства.
- С4 – отвечает за нос, губы, рот. Признаки нарушения – неврастения, паралич в области головы, аденоиды, болезни, связанные с носом и ушами.
- С5 – отвечает за голосовые связки и глотку. Проявляется болезнями ротовой полости, глаз, ангиной, хрипотой.
- С6 – связан с мышцами шеи, плечами и миндалинами. Признаки — астма, отдышка, ларингит, хронический кашель.
- С7 – отвечает за щитовидную железу, плечи, локти. Осложнения могут проявляться как болезненные ощущения в области плеча, артрозы, бронхит, проблемы со щитовидной железой.
Примеры нормального и поврежденного артрозом диска
Позвоночный столб, его анатомия, позволяет определить особенно уязвимые места в шейном отделе и предотвратить появление повреждений. Травмы позвонков у человека очень пагубно влияют на работу головного и спинного мозга, почему и необходимо следить за позвоночником с особенным вниманием. Поставить точный диагноз возможно с помощью рентгена, тщательно изучив фото. Врач определяет, сколько будет длиться курс лечения и какие процедуры будут в него входить. Лечение позвонков может вызывать некоторую эйфорию, легкость и ясность сознания.
Общее описание позвоночника. Первый, второй, седьмой шейный позвонок, грудной, поясничный, крестцовый и копчиковый позвонки. Соответствующие отделы.
Строение и функции позвоночного столба
Позвоночный столб, или позвоночник является частью скелета туловища и выполняет защитную и опорную функции для спинного мозга и выходящих из позвоночного канала корешков спинномозговых нервов. Главной составляющей позвоночника является позвонок. Верхний конец позвоночника поддерживает голову. Скелет верхней и нижней свободных конечностей прикрепляется к скелету туловища (позвоночник, грудная клетка) посредством поясов. В результате, позвоночник передает тяжесть тела человека поясу нижних конечностей. Таким образом, позвоночный столб выдерживает значительную часть тяжести человеческого тела. Следует обратить внимание на то, что будучи весьма прочным, позвоночный столб удивительно подвижен.
Позвоночник человека представляет длинный изогнутый столб, состоящий из ряда лежащих один над другим позвонков. Наиболее типично следующее их количество:
- шейных позвонков (С — от лат. cervix — шея) — 7,
- грудных (Th — от лат. thorax — грудь) — 12,
- поясничных (L — от лат. lumbalis — поясничный) — 5,
- крестцовых (S — от лат. sacralis — крестцовый) — 5,
- копчиковых (Со — от лат. coccygeus — копчиковый) — 4.
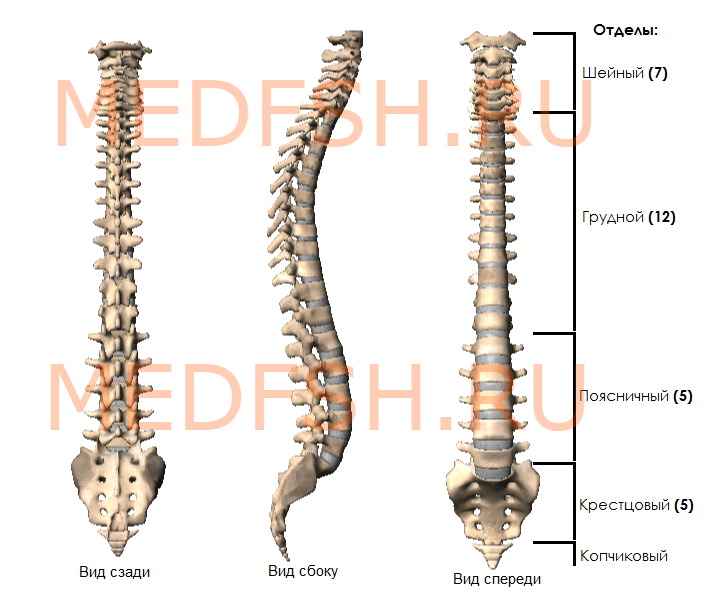
У новорожденного ребенка число отдельных позвонков 33 или 34. У взрослого человека позвонки нижнего отдела срастаются, образуя крестец и копчик.
Позвонки разных отделов отличаются по форме и величине. Однако все они имеют общие признаки. Каждый позвонок состоит из главных элементов: расположенного спереди тела позвонка и сзади дуги. Таким образом, дуга и тело позвонка ограничивают широкое позвоночное отверстие. Позвоночные отверстия всех позвонков образуют длинный позвоночный канал, в котором залегает спинной мозг. У позвоночного столба между телами позвонков находятся межпозвоночные диски, построенные из волокнистого хряща.
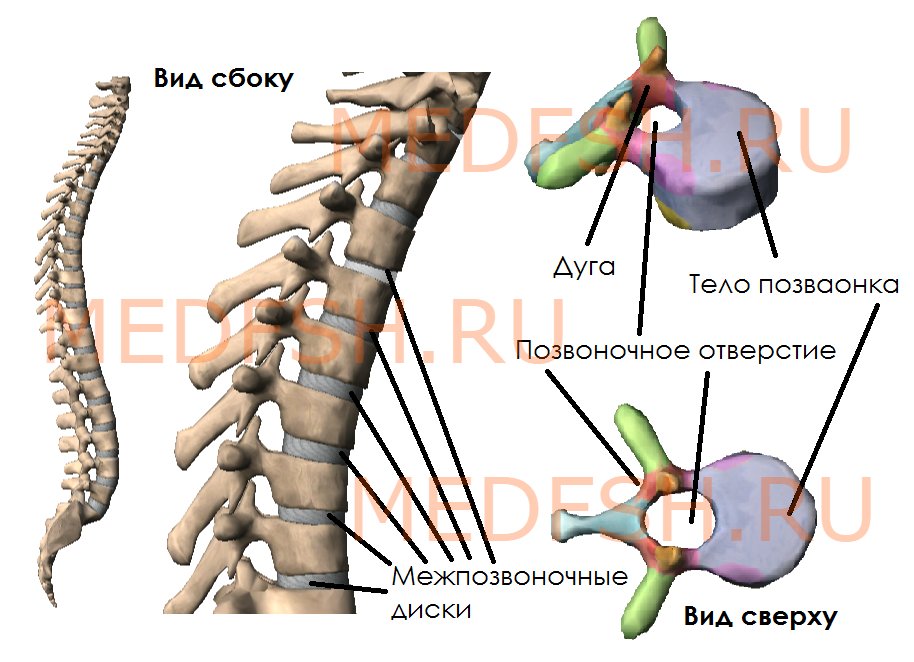
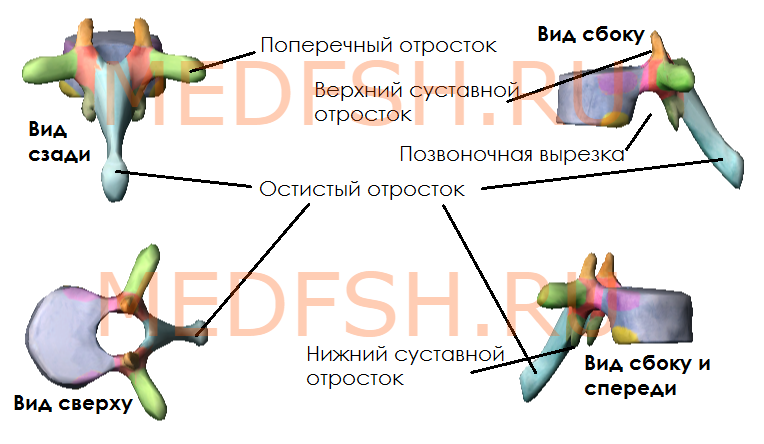
От дуги позвонка отходят отростки, кзади направляется непарный остистый отросток. Вершина многих остистых отростков легко прощупывается у человека по средней линии спины. В стороны от дуги позвонка отходят поперечные отростки и по две пары суставных отростков: верхние и нижние. При помощи их позвонки соединяются между собой. На верхнем и нижнем краях дуги вблизи ее отхождения от тела позвонка имеется по вырезке. В результате, нижняя вырезка вышележащего и верхняя вырезка нижележащего позвонков образуют межпозвоночное отверстие, через которое проходит спинномозговой нерв.
Итак, позвоночный столб выполняет опорную и защитную функцию, состоит из позвонков, разделённых на 5 групп:
- Шейные позвонки — 7
- Грудные позвонки — 12
- Поясничные — 5
- Крестцовые — 5
- Копчиковые — 1-5 (чаще 4)
Каждый позвонок, в свою очередь, имеет следующие костные образования:
- тело (расположено спереди)
- дугу (расположено сзади)
- остистый отросток (отходит назад)
- поперечные отростки (по бокам)
- две пары суставных отростков (сбоку сверху и снизу)
- верхняя и нижняя вырезки (образуются на месте отхождения суставного отростка от тела)
Шейные позвонки, особенности строения первого, второго и седьмого шейного позвонка
Число шейных позвонков у человека, как почти у всех млекопитающих, — семь.
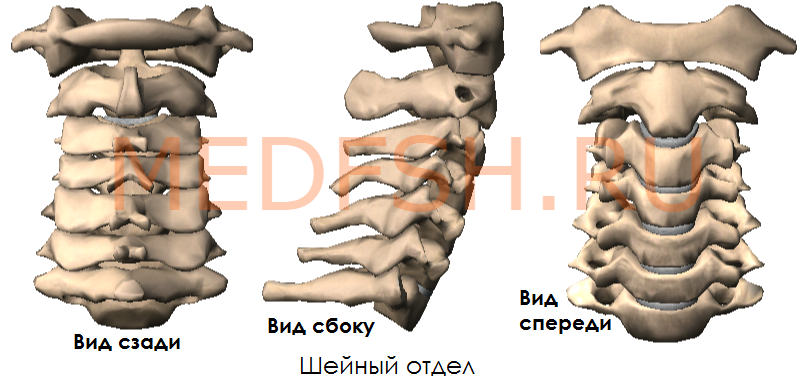
Шейные позвонки человека отличаются от других своими небольшими размерами и наличием небольшого округлого отверстия в каждом из поперечных отростков. При естественном положении шейных позвонков эти отверстия, накладываясь один на другой, образуют своеобразный костный канал, в котором проходит позвоночная артерия, кровоснабжающая мозг. Тела шейных позвонков невысокие, их форма приближается к прямоугольной.
Суставные отростки имеют округлую гладкую поверхность, у верхних отростков она обращена кзади и вверх, у нижних — вперед и вниз. Длина остистых отростков увеличивается от II к VII позвонку, концы их раздвоены (кроме VII позвонка, остистый отросток которого самый длинный).
Первый и второй шейные позвонки сочленяются с черепом и несут на себе его тяжесть.
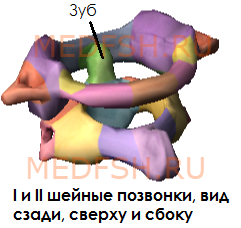
Не имеет остистого отростка, его остаток — небольшой задний бугорок выступает на задней дуге. Средняя часть тела, отделившись от атланта, приросла к телу II позвонка, образовав его зуб.
Тем не менее, сохранились остатки тела — латеральные массы, от которых отходят задняя и передняя дуги позвонка. На последней имеется передний бугорок.
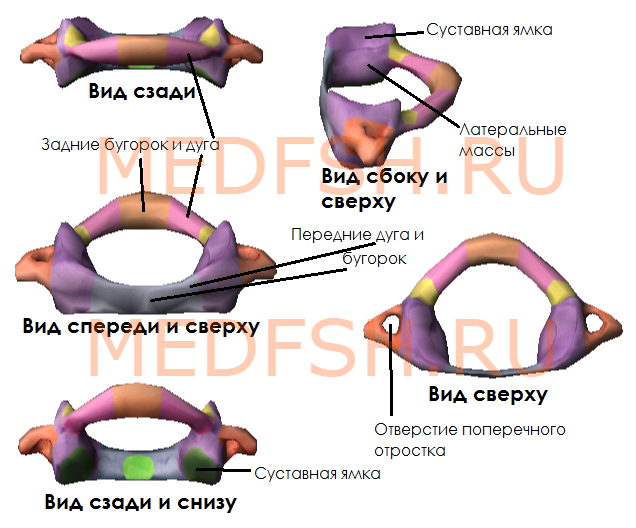
Атлант не имеет суставных отростков. Вместо них на верхней и нижней поверхностях латеральных масс находятся суставные ямки. Верхние служат для сочленения с черепом, нижние — с осевым (вторым шейным) позвонком.
При поворотах головы атлант вместе с черепом вращается вокруг зуба, который отличает II позвонок от других. Латерально от зуба на верхней стороне позвонка расположены две суставные поверхности, обращенные вверх и вбок. Они сочленяющиеся с атлантом. На нижней поверхности осевого позвонка имеются нижние суставные отростки, обращенные вперед и вниз. Остистый отросток короткий, с раздвоенным концом.
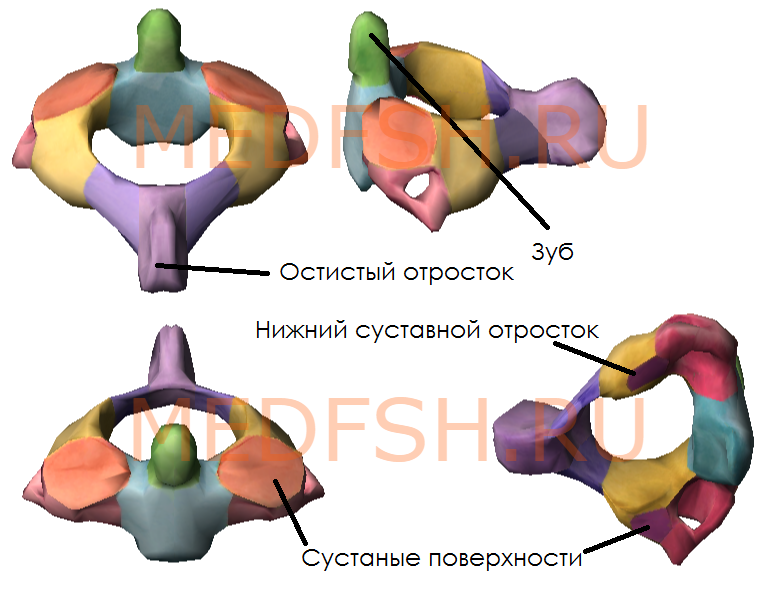
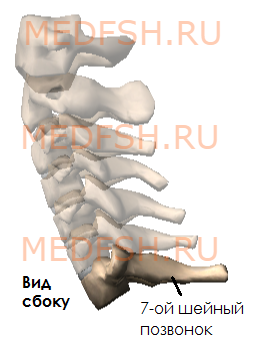
Имеет длинный остистый отросток, который прощупывается под кожей на нижней границе шеи.
Итак, шейные позвонки (7) имеют небольшой размер, на поперечных отростках имеются отверстия поперечного отростка.
Особенным строением обладает первый шейный позвонок, или атлант, а также второй и седьмой шейные позвонки.
Грудные позвонки
Двенадцать грудных позвонков соединяются с ребрами. Это накладывает отпечаток на их строение.
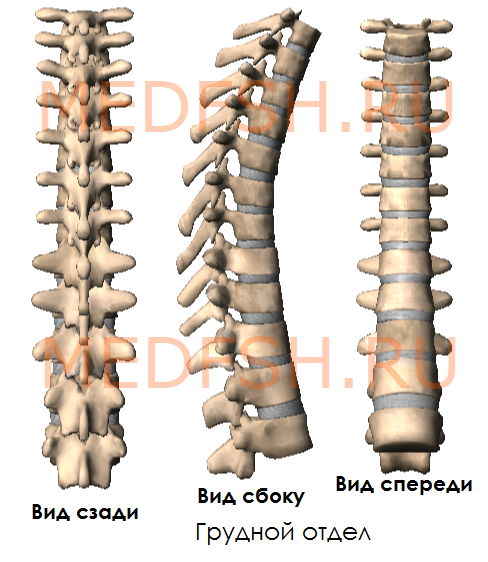
На боковых поверхностях тел имеются реберные ямки для сочленения с головками ребер. Тело I грудного позвонка имеет ямку для I ребра и половину ямки для верхней половины головки II ребра. А во II позвонке имеется нижняя половина ямки для II ребра и пол-ямки для III. Таким образом, II и нижележащее ребра, по X включительно, присоединяются к двум смежным позвонкам. К XI и XII позвонкам прикрепляются лишь те ребра, которые соответствуют им по счету. Их ямки располагаются на телах одноименных позвонков.
На утолщенных концах поперечных отростков десяти верхних грудных позвонков имеются реберные ямки. С ними сочленяются соответствующие им по счету ребра. Таких ямок нет на поперечных отростках XI и XII грудных позвонков.
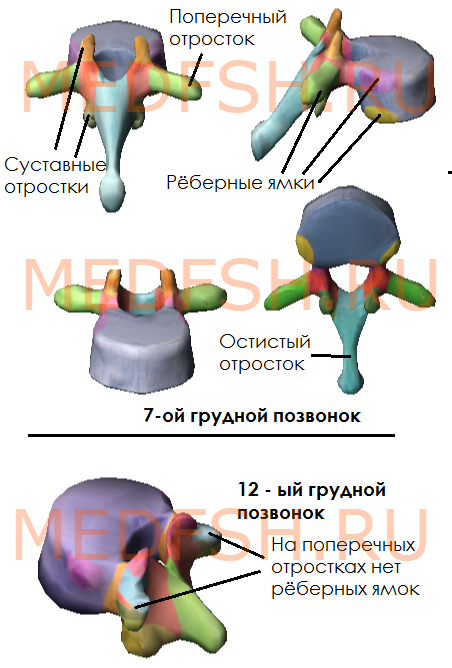
Суставные отростки грудных позвонков расположены почти во фронтальной плоскости. Остистые отростки значительно длиннее, чем у шейных позвонков. В верхней части грудного отдела они направлены более горизонтально, в средней и нижней частях опускаются почти вертикально. Тела грудных позвонков увеличиваются в направлении сверху вниз. Позвоночные отверстия имеют округлую форму.
Итак, особенности грудных позвонков:
- имеются рёберные ямки, расположенные на боковых поверхностях тела, а также на концах поперечных отростков 10-ти верхних грудных позвонков
- суставные отростки почти во фронтальной плоскости
- длинные остистые отростки
Поясничные позвонки
Пять поясничных позвонков отличаются от других крупными размерами тел, отсутствием реберных ямок.
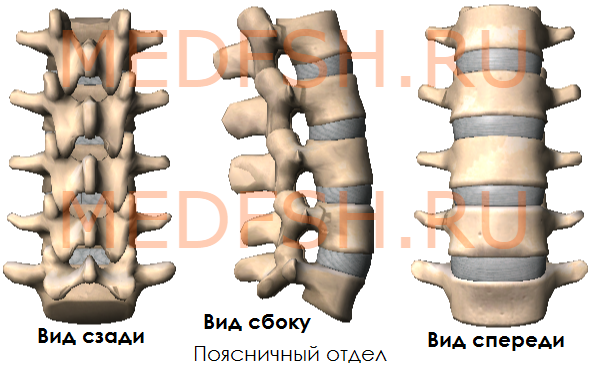
Поперечные отростки сравнительно тонкие. Суставные отростки лежат почти в сагиттальной плоскости. Позвоночные отверстия треугольной формы. Высокие, массивные, но короткие остистые отростки расположены почти горизонтально. Таким образом, строение поясничных позвонков обеспечивает большую подвижность этой части позвоночника.
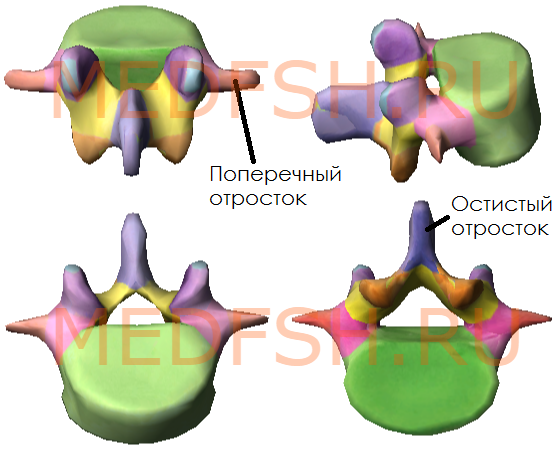
Крестцовые и копчиковые позвонки
Наконец, рассмотрим строение крестцовых позвонков у взрослого человека. Их 5, и они, срастаясь, образуют крестец, который у ребенка еще состоит из пяти отдельных позвонков.
Примечательно то, что процесс окостенения хрящевых межпозвоночных дисков между крестцовыми позвонками начинается в возрасте 13-15 лет и заканчивается только к 25 годам. У новорожденного ребенка задняя стенка крестцового канала и дуга V поясничного позвонка еще хрящевые. Сращение половин костных дуг II и III крестцовых позвонков начинается с 3-4-го года, III-IV — в 4-5 лет.
Передняя поверхность крестца вогнутая, в ней различают:
- среднюю часть, образованную телами, границы между которыми хорошо видны благодаря поперечным линиям
- затем два ряда круглых тазовых крестцовых отверстий (по четыре с каждой стороны); они отделяют среднюю часть от латеральных.
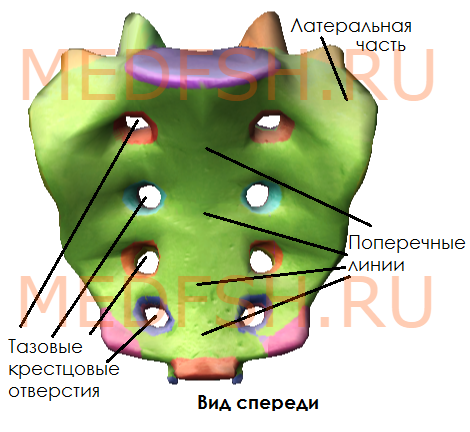
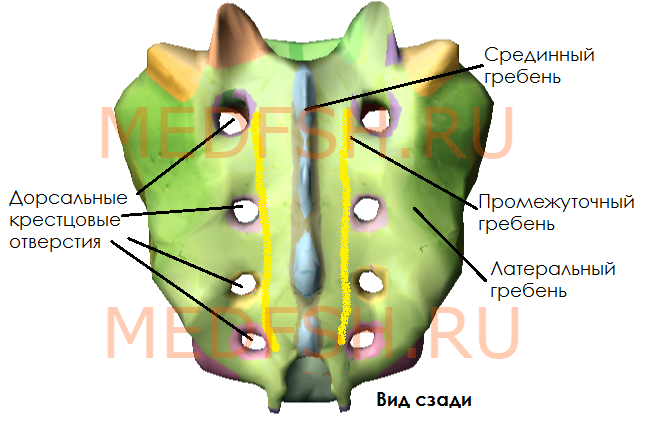
Задняя поверхность крестца выпуклая и имеет:
- пять продольных гребней, образовавшихся благодаря слиянию отростков крестцовых позвонков:
- во-первых, остистых отростков, образующих срединный гребень,
- во-вторых, суставных отростков, образующих правый и левый промежуточные гребни
- и в-третьих, поперечных отростков позвонков, образующих латеральные гребни
- а так же четыре пары дорсальных крестцовых отверстий, расположенных кнутри от латеральных гребней и сообщающихся с крестцовым каналом, который является нижней частью позвоночного канала.
На латеральных частях крестца находятся ушковидные поверхности для сочленения с тазовыми костями. На уровне ушковидных поверхностей сзади расположена крестцовая бугристость, к которой прикрепляются связки.
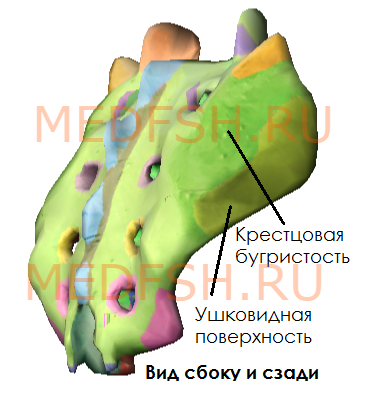
В крестцовом канале находятся терминальная нить спинного мозга и корешки поясничных и крестцовых спинномозговых нервов. Через тазовые (передние) крестцовые отверстия проходят передние ветви крестцовых нервов и кровеносные сосуды. В свою очередь, через дорсальные крестцовые отверстия — задние ветви тех же нервов.
Копчик образован 1-5 (чаще 4) сросшимися копчиковыми позвонками. Копчиковые позвонки срастаются в возрасте от 12 до 25 лет, причем этот процесс идет в направлении снизу вверх.
Читайте также:


