Аллергизация организма при зубном протезировании. Факторы протезной аллергии
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Протезирование завершено. Позади остались слепки, примерки. Дело за малым - привыкнуть к своей новой челюсти. Оказывается, это не так-то просто. Любая съемная конструкция воспринимается организмом, как инородное тело. Ему нужно время, чтобы начать воспринимать съемную челюсть, как свою. Как привыкнуть к съемным протезам?
Стоматолог обязательно предупреждает пациента о том, какая реакция может быть на протез:
- повышенное слюноотделение;
- приступы тошноты;
- позывы к рвоте;
- напряжение щек и губ;
- нарушение дикции;
- трудности с жеванием.
Все внимание сосредоточено на инородном теле во рту. Трудно бороться с желанием снять протез.
В некоторых случаях, наблюдаются нетипичные реакции на протезирование. К врачу безотлагательно нужно обратиться если:
- наблюдается покраснение и отек в местах соприкосновения с протезом;
- на деснах появились ранки, изъязвления;
- больно глотать;
- во рту чувство жжения.
Признаки аллергии на протез
Это могут быть признаки аллергической реакции на материалы конструкции.
Сколько привыкать к зубным протезам
Стоматологи выделяют 3 фазы адаптации:
- Первая фаза - раздражения. И хотя врачи имеют в виду раздражение нервных рецепторов, название фазы как нельзя лучше передает состояние пациента. Раздражение и желание вытащить инородный предмет - 2 основных чувства первого дня. Преодолеть их помогает психологический настрой и любая, желательно приносящая удовольствие, деятельность.
- Вторая фаза - частичного торможения. Затем приходит награда за терпение и упорство. Реставрация по-прежнему мешает, но уже не так сильно. Слюноотделение снижается, тошнота проходит. Щеки и губы напрягаются меньше. Восстанавливается функция жевания. Занимает эта фаза около 5 дней.
- Третья фаза - полного торможения. Нормализуется дикция, жевание больше не вызывает дискомфорта, нет ощущения инородного тела. Пациент испытывает неудобство, когда челюсти нет на месте. Адаптация завершена.
Факторы, влияющие на сроки адаптации
Индивидуальные особенности человека, его психотип и желание, влияют на то, как быстро он сможет привыкнуть к съемным зубным протезам.
К другим факторам относятся:
- Насколько хорошо конструкция фиксируется во рту. Если реставрация плохо присасывается к небу, это доставляет постоянный дискомфорт. Привыкнуть к такому протезу тяжело. Он съзжает, повреждает слизистые.
- Есть ли болевые ощущения. Трудно ощущать искусственную челюсть, как свою, когда постоянно испытываешь боль.
- Конструкция протеза. К бюгельным протезам привыкнуть легче, чем к пластинчатым. Привыкнуть к верхнему протезу займет больше времени.
- Качество изготовления зубного протеза. Рвотный рефлекс не исчезнет, если слишком длинный дистальный (задний) край будет раздражать небо. Плохо подогнанная реставрация натирает десны, доставляет дискомфорт при жевании. Такая конструкция нуждается в коррекции.
Привыкание к съемным зубным протезам происходит гораздо быстрее, если протез не первый. Обычно, это занимает 3-5 дней.
Как быстро привыкнуть к зубным протезам
Несложные рекомендации помогут пройти все 3 фазы привыкания гораздо быстрее. Однако, следует помнить, что главное - психологический настрой. Он поможет легче переносить дискомфорт и бороться с искушением снять протез. Визуализация новой улыбки, представление изменений во внешности и в жизни, размышление о том, какие проблемы решит новая челюсть, способствуют эмоциональному и физическому расслаблению и ускоренной адаптации. Особенно это касается верхней челюсти, ведь привыкнуть к протезу с небом сложнее. Он занимает много места, перекрывает вкусовые рецепторы, сильно мешает.
Ускорить привыкание к зубному протезу поможет:
- Диета. В первые дни после установки реставрации лучше избегать твердой пищи. Каши, супы-пюре, творожки и йогурты помогут пережить самые трудные первые дни, пока функция жевания не восстановится.
- Медленное пережевывание. Обязательно задействовать в процессе обе стороны, для равномерного распределения нагрузки.
- Адгезивные препараты. Кремы и гели типа Corega (Корега) помогают лучше зафиксировать челюсть, пока мышечный аппарат привыкает к перестройке.
- Пониженные физические нагрузки на челюсть. В первое время, лучше резать продукты на кусочки, избегать откусывания.
- Разговоры и чтение вслух. Дикция после протезирования зубов восстановится быстрее, если много говорить. Чем больше тренироваться, тем быстрее фонетический аппарат приспособится к новому состоянию. Можно медленно считать до 100. Читать прозу и стихи, постепенно увеличивая темп. Разговаривать с близкими людьми.
Совет стоматологов: на период привыкания не снимать конструкцию на ночь. Это также способствует ускоренной адаптации к зубным протезам.
Что делать если
- Тошнит из-за зубного протеза. При приступах тошноты рекомендуется делать частые глотательные движения. Хорошо помогают мятные леденцы. Их рассасывает, но не в коем случае не грызут.
- Наблюдается сильный рвотный рефлекс. Рекомендации включают те же леденцы и глубокое спокойное дыхание. Расслабление наступает быстрее, если выдох длиннее вдоха. Например, вдох на счет до 4-х, а выдох - до 6-ти. Можно набрать в рот соленой воды. Ее не нужно глотать, только подержать некоторое время и выплюнуть. Если ничего не помогает, нужно обратиться к врачу. Он или проведет коррекцию, или пропишет специальные лекарственные средства.
- Выделяется много слюны. Это временное явление, оно пройдет через 1-2 дня. И тут на помощь приходят конфеты, которые можно долго сосать. Мозг будет ассоциировать слюноотделение с конфетой, а не с искусственной челюстью.
- Протез натирает. Нужно обратиться в стоматологию, чтобы ортопед провел коррекцию. Нельзя самим подпиливать конструкцию, это может привести к поломке реставрации. Перед визитом к стоматологу протез надо не снимать минимум 3 часа, чтобы врач увидел места, где реставрация натирает.
Любая поверхность в ротовой полости после еды покрывается пелликулой - микробной бляшкой. Отложения могут раздражать слизистую, провоцировать неприятный запах изо рта, окрашиваться пигментами. Поэтому за ортопедическими реставрациями нужен тщательный уход:
- механическое очищение щеткой и водой;
- использование лечебно-профилактической зубной пасты;
- отказ от отбеливающих паст;
- регулярное применение антисептических растворов.
Съемное протезирование не останавливает атрофию костной ткани. Десны проседают, рельеф их меняется. Частью ухода за реставрацией является ее регулярная (примерно раз в год) перебазировка. Ортопед добавляет пластмассу в места образовавшихся пустот, улучшая прилегание, а значит, фиксацию.
Корректировка протеза
Привыкание к зубным протезам занимает максимум месяц, а эстетический и функциональный эффект длится годы. Правильный настрой поможет адаптироваться к реставрации в максимально короткие сроки.
Терапия острых аллергических состояний на догоспитальном этапе
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими заболеваниями страдает в среднем около 10% населения земного шара. Особую тревогу вызывают данные ННПО скорой медицинской помощи, согласно которым за последние 3 года число вызовов по поводу острых аллергических заболеваний в целом по РФ возросло на 18%.
Основные причины возникновения и патогенез
Патогенез аллергических реакций на сегодняшний день достаточно полно изучен и подробно описан во многих отечественных и зарубежных монографиях по аллергологии и клинической иммунологии. Центральная роль в реализации иммунопатологических реакций принадлежит иммуноглобулинам класса Е (IgE), связывание которых с антигеном приводит к выбросу из тучных клеток медиаторов аллергии (гистамина, серотонина, цитокинов и др.).
Наиболее часто аллергические реакции развиваются при воздействии ингаляционных аллергенов жилищ, эпидермальных, пыльцевых, пищевых аллергенов, лекарственных средств, антигенов паразитов, а также при укусах насекомых. Лекарственная аллергия чаще всего развивается при применении анальгетиков, сульфаниламидов и антибиотиков из группы пенициллинов, реже цефалоспоринов (при этом следует учитывать риск перекрестной сенсибилизации к пенициллину и цефалоспоринам, составляющий от 2 до 25%). Кроме того, в настоящее время возросло число случаев развития латексной аллергии.
Клиническая картина, классификация и диагностические критерии
С точки зрения определения объема необходимой лекарственной терапии на догоспитальном этапе оказания помощи и оценки прогноза острые аллергические заболевания можно подразделить на легкие (аллергический ринит — круглогодичный или сезонный, аллергический конъюнктивит — круглогодичный или сезонный, крапивница), средней тяжести и тяжелые (генерализованная крапивница, отек Квинке, острый стеноз гортани, среднетяжелое обострение бронхиальной астмы, анафилактический шок). Классификация и клиническая картина острых аллергических заболеваний представлены в табл. 1.
При анализе клинической картины аллергической реакции врач СМП должен получить ответы на следующие вопросы (табл. 2).
При начальном осмотре на догоспитальном этапе следует оценить наличие стридора, диспноэ, свистящего дыхания, одышки или апноэ; гипотензии или синкопе; изменений на коже (высыпаний по типу крапивницы, отека Квинке, гиперемии, зуда); гастроинтестинальных проявлений (тошноты, болей в животе, диареи); изменений сознания. Если у больного отмечаются стридор, выраженная одышка, гипотензия, аритмия, судороги, потеря сознания или шок, то данное состояние рассматривается как угрожающее жизни.
Лечение острых аллергических заболеваний
При острых аллергических заболеваниях на догоспитальном этапе неотложная терапия строится по следующим направлениям:
Прекращение дальнейшего поступления в организм предполагаемого аллергена.
Например, в случае реакции на лекарственный препарат, введенный парентерально, или при укусах насекомых — наложение жгута выше места инъекции (или укуса) на 25 мин (каждые 10 мин необходимо ослаблять жгут на 1-2 мин); к месту инъекции или укуса прикладывается лед или грелка с холодной водой на 15 мин; обкалывание в 5-6 точках и инфильтрация места инъекции или укуса 0,3-0,5 мл 0,1%-ного раствора адреналина с 4,5 мл изотонического раствора хлорида натрия.
Противоаллергическая терапия (антигистаминными препаратами или глюкокортикостероидами).
Введение антигистаминных препаратов (блокаторов Н1-гистаминовых рецепторов) показано при аллергическом рините, аллергическом конъюнктивите, крапивнице. Выделяют классические антигистаминные препараты (например, супрастин, димедрол) и препараты нового поколения (семпрекс, телфаст, кларотадин и др.). Необходимо отметить, что для классических антигистаминных препаратов в отличие от препаратов нового поколения характерно короткое время воздействия при относительно быстром наступлении клинического эффекта; многие из этих средств выпускаются в парентеральных формах. Антигистаминные препараты нового поколения лишены кардиотоксического действия, конкурентно влияют на гистамин, не метаболизируются печенью (например, фармакокинетика семпрекса не меняется даже у больных с нарушенными функциями печени и почек) и не вызывают тахифилаксии. Эти препараты обладают длительным воздействием и предназначаются для приема внутрь.
При анафилактическом шоке и при отеке Квинке (в последнем случае — препарат выбора) внутривенно вводится преднизолон (взрослым — 60-150 мг, детям — из расчета 2 мг на 1 кг массы тела). При генерализованной крапивнице или при сочетании крапивницы с отеком Квинке высокоэффективен бетаметазон (дипроспан в дозе 1-2 мл внутримышечно), состоящий из динатрия фосфата (обеспечивает быстрое достижение эффекта) и дипропионата бетаметазона (обусловливает пролонгированное действие). Для лечения бронхиальной астмы, аллергического ринита, аллергического конъюнктивита разработаны топические формы глюкокортикостероидов (флутиказон, будесонид). При отеке Квинке для предупреждения влияния на ткани гистамина необходимо комбинировать антигистаминные препараты нового поколения (семпрекс, кларитин, кларотадин) с глюкокортикостероидами (ГКС).
Побочные эффекты системных ГКС — артериальная гипертензия, повышенное возбуждение, аритмия, язвенные кровотечения. Побочные эффекты топических ГКС — осиплость голоса, нарушение микрофлоры с дальнейшим развитием кандидоза слизистых, при применении высоких доз — атрофия кожи, гинекомастия, прибавка массы тела и др. Противопоказания: язвенная болезнь желудка и 12-перстной кишки, тяжелая форма артериальной гипертензии, почечная недостаточность, повышенная чувствительность к глюкокортикоидам в анамнезе.
Симптоматическая терапия.
При развитии бронхоспазма показано ингаляционное введение b2-агонистов и других бронхолитических и противовоспалительных препаратов (беродуала, атровента, вентолина, пульмикорта) через небулайзер. Коррекцию артериальной гипотонии и восполнение объема циркулирующей крови проводят с помощью введения солевых и коллоидных растворов (изотонического раствора хлорида натрия — 500-1000 мл, стабизола — 500 мл, полиглюкина — 400 мл). Применение вазопрессорных аминов (допамина — 400 мг на 500 мл 5%-ной глюкозы, норадреналина — 0,2-2 мл на 500 мл 5%-ного раствора глюкозы, доза титруется до достижения уровня систолического давления 90 мм рт. ст.) возможно только после восполнения ОЦК. При брадикардии допускается введение атропина в дозе 0,3-0,5 мг подкожно (при необходимости инъекцию повторяют каждые 10 мин). При наличии цианоза, диспноэ, сухих хрипов показана также кислородотерапия.
Противошоковые мероприятия (см. рисунок).
При анафилактическом шоке больного следует уложить (голова ниже ног), повернуть голову в сторону (во избежание аспирации рвотных масс), выдвинуть нижнюю челюсть (при наличии съемных зубных протезов их нужно удалить).
Адреналин вводят подкожно в дозе 0,1-0,5 мл 0,1%-ного раствора (препарат выбора), при необходимости инъекции повторяют каждые 20 мин в течение часа под контролем уровня АД. При нестабильной гемодинамике с развитием непосредственной угрозы для жизни возможно внутривенное введение адреналина. При этом 1 мл 0,1%-ного раствора адреналина разводится в 100 мл изотонического раствора хлорида натрия и вводится с начальной скоростью 1 мкг/мин (1 мл в минуту). При необходимости скорость может быть увеличена до 2-10 мкг/мин. Внутривенное введение адреналина проводится под контролем частоты сердечных сокращений, дыхания, уровня артериального давления (систолическое артериальное давление необходимо поддерживать на уровне более 100 мм рт. ст. у взрослых и более 50 мм рт. ст. у детей).
Побочные эффекты адреналина — головокружение, тремор, слабость; сильное сердцебиение, тахикардия, различные аритмии (в том числе желудочковые), появление болей в области сердца; затруднение дыхания; увеличение потливости; чрезмерное повышение артериального давления; задержка мочи у мужчин, страдающих аденомой предстательной железы; повышение уровня сахара в крови у больных сахарным диабетом. Описаны также случаи развития некрозов тканей при повторном подкожном введении адреналина в одно и то же место вследствие местного сужения сосудов. Противопоказания — артериальная гипертензия; выраженный церебральный атеросклероз либо органическое поражение головного мозга; ишемическая болезнь сердца; гипертиреоз; закрытоугольная глаукома; сахарный диабет; гипертрофия предстательной железы; неанафилактический шок; беременность. Однако даже при этих заболеваниях возможно назначение адреналина при анафилактическом шоке по жизненным показаниям и под строгим врачебным контролем.
Типичные ошибки, допускаемые на догоспитальном этапе
Изолированное назначение Н1-гистаминовых блокаторов при тяжелых аллергических реакциях, равно как и при бронхообструктивном синдроме, не имеет самостоятельного значения, и на догоспитальном этапе это лишь приводит к неоправданной потере времени; использование дипразина (пипольфена) опасно усугублением гипотонии. Использование таких препаратов, как глюконат кальция, хлористый кальций, вообще не показано при острых аллергических заболеваниях. Ошибочным следует считать также позднее назначение ГКС, необоснованное применение малых доз ГКС, отказ от использования топических ГКС и b2-агонистов при аллергическом стенозе гортани и бронхоспазме.
Показания к госпитализации
Пациенты с тяжелыми аллергическими заболеваниями должны быть обязательно госпитализированы.
А. Л. Верткин, доктор медицинских наук, профессор
А. В. Тополянский, кандидат медицинских наук
Аллергия к протезным материалам
Аллергия к протезным материалам - это непереносимость зубных протезов, используемых в ортопедической стоматологии, с развитием аллергической реакции замедленного типа и появлением клинических симптомов протезного стоматита (чувства жжения, болезненности в полости рта при приеме пищи, изменений вкуса), признаков аллергического поражения других органов и нарушения общего состояния. Диагностика аллергии к протезным материалам основана на данных анамнеза, клинического осмотра полости рта, результатов элиминационных, экспозиционных и кожных проб, иммунологических тестов. Лечение включает замену или коррекцию протеза, использование антигистаминных препаратов, в тяжелых случаях - глюкокортикоидов.
МКБ-10
Общие сведения
Аллергия к протезным материалам - воспалительная реакция аллергической природы, нередко встречающаяся в ортопедической стоматологии и развивающаяся в полости рта в ответ на установку зубного протеза из металла, акрилатов и других материалов. Гиперчувствительность к тому или иному протезному материалу характеризуется развитием аллергической реакции замедленного типа, при этом симптомы заболевания чаще связаны с поражением полости рта, реже - верхних дыхательных путей и кожных покровов.
По данным статистики, непереносимость материала зубных протезов отмечается у 6-10% пациентов, обращающихся на прием к стоматологу-ортопеду, при этом признаки аллергии к протезным материалам могут появляться как в течение первых дней после установки протеза, так и через несколько лет после протезирования.
Причины
Развитие аллергии к протезным материалам чаще отмечается на металлические включения протеза, а также на акрилаты, цементы, пасты, красители, пластификаторы и другие материалы, применяемые в ортопедической стоматологии.
При изготовлении металлических зубных протезов используют около двадцати металлов. Это нержавеющая сталь, сплавы из хрома и кобальта, серебра и палладия, золота и платины, никеля, железа, титана, марганца, кремния, молибдена и других материалов, применяемых для самого протеза, штамповки, соединения его деталей. Каждый из этих металлов может вызвать развитие аллергической реакции в различные сроки после зубопротезирования. Развитию аллергии способствуют электрохимические процессы в полости рта, интенсивность которых зависит от конкретного состава сплава, степени разнородности входящих в его состав металлических включений, качества изготовления протеза, кислотности слюны и других факторов.
Нередко встречается аллергия к протезным материалам, изготовленным из полимерных соединений (акрилатов). Чаще всего это полные съемные пластиночные протезы, состоящие из твердой (акриловой) или мягкой пластмассы. При этом основной этиологический фактор возникновения аллергической реакции на акрилаты - остаточный мономер метилметакрилат, содержание которого в пластмассовых протезах составляет от 0,2 до 1%, а при несоблюдении технологии производства может возрастать до 8%.
Вышеперечисленные вещества, входящие в состав металлических и акриловых зубных протезов, являются неполными антигенами (гаптенами) и превращаются они в настоящие аллергены (конъюгированные антигены) при взаимодействии с белками тканей полости рта. При этом возникает аллергическая реакция замедленного типа с развитием контактного стоматита и других клинических проявлений аллергии к протезным материалам. Риск развития заболевания повышается при механической травме слизистой оболочки полости рта, микроповреждениях протеза, повышении кислотности слюны и возникающих при этом процессах коррозии зубопротезной конструкции.
Симптомы
Клинические признаки аллергии к протезным материалам чаще связаны с развитием аллергического контактного стоматита. Основные жалобы - появление металлического привкуса, чувства жжения и сухости во рту, болезненности при приеме пищи. При этом симптоматика обычно развивается не сразу после установки протеза, а через несколько месяцев, а то и через 10-15 лет после протезирования.
Клиническая картина аллергии к металлическим протезным материалам имеет свои особенности. Это, прежде всего жалобы больных на отечность слизистой оболочки полости рта в области щек, языка, мягкого неба. Увеличение языка и отек слизистой щек приводит к частому их прикусыванию, затруднениям при пережевывании и проглатывании пищи. Очень часто беспокоит чувство жжения в области языка, которое ощущается постоянно и усиливается при приеме острой, кислой пищи, а также в вечернее и ночное время. Еще один характерный симптом - изменение вкусовой чувствительности с появлением привкуса металла или кислоты во рту. Аллергия к протезным материалам из металла и его сплавов сопровождается сухостью во рту, жаждой, изменением консистенции слюны, которая становится вязкой, тягучей и трудно проглатывается. При длительном течении аллергического стоматита может нарушаться общее самочувствие с появлением повышенной утомляемости, раздражительности, тревожности и беспокойства, нередко отмечается обострение хронических заболеваний желудка и кишечника (гастродуоденитов, колитов), желчевыводящих путей (холециститов).
При аллергии к протезным материалам из пластмассы (акрилатам) основной жалобой является выраженное чувство жжения в области протезного ложа, чаще на верхней челюсти, из-за чего использование съемного протеза зачастую становится невозможным. Жжение также отмечается в области щек, губ, мягкого неба, на языке. Аллергия к протезным материалам из пластмассы может проявляться и поражением кожных покровов лица, рук (покраснение, отечность, высыпания в виде пузырьков, эрозии, затем ссыхающиеся в корки, сухая кожа, трещины), явлениями аллергического ринита, конъюнктивита, гастрита.
Диагностика
Диагностика аллергии к протезным материалам основана на изучении анамнеза, данных объективного осмотра пациента стоматологом и аллергологом-иммунологом, результатов лабораторных исследований, кожных и провокационных проб.
При осмотре полости рта выявляются явления гиперемии, отека, сухости слизистых оболочек, наличие петехиальных кровоизлияний, следы отпечатков зубов на слизистой щек и боковых поверхностях языка. При развитии аллергии к металлическим протезным материалам можно обнаружить нарушение целостности мостовидного протеза, особенно в месте пайки, наличие окисных пленок. Контактный аллергический стоматит, возникший после установки пластмассовых съемных зубных протезов, кроме вышеуказанных признаков характеризуется появлением на слизистой оболочке протезного ложа папилломатозных разрастаний.
Для выявления аллергии к протезным материалам используются и различные диагностические пробы, используемые в клинической аллергологии, в частности накожные капельные, скарификационные и внутрикожные, а также элиминационные и экспозиционные. Элиминация заключается в удалении проблемного протеза на срок от 1-2 суток до недели и наблюдении в динамике за состоянием полости рта и протезного ложа. После купирования признаков аллергического воспаления выполняется экспозиция, то есть повторная установка того же зубного протеза и проверка реакции организма на такую установку.
Кроме этого, в ортопедической стоматологии может использоваться тест изоляции протеза от слизистой оболочки золотой фольгой, которая приклеивается и цементируется к протезу. Полное исчезновение симптомов аллергии к протезному материалу свидетельствует о его непереносимости.
Подтвердить аллергическую природу болезни можно и при проведении специальных иммунологических тестов с выявлением специфических антител в сыворотке крови и отдельных клеточных элементах. Дифференциальная диагностика аллергии к протезным материалам проводится с контактными стоматитами механической природы, вирусными, бактериальными и грибковыми стоматитами, авитаминозами, сахарным диабетом и другими эндокринными расстройствами, гастритом с пониженной кислотностью, невротическими расстройствами.
Лечение аллергии к зубным протезам
Устранение аллергии возможно при удалении проблемных конструкций из полости рта и проведении повторного протезирования индифферентными материалами после полного купирования проявлений аллергического стоматита. Иногда используется экранизация имеющегося зубного протеза (его изоляция от слизистой оболочки протезного ложе) путем металлизации биологически инертными материалами (чаще это золотоплатиновые сплавы).
Лечение аллергического контактного стоматита проводится с использованием местных антисептических и противовоспалительных средств, антигистаминных препаратов, иногда используются глюкокортикоидные гормоны для местного применения.
Профилактика
Профилактика аллергии к протезным материалам основана на тщательной подготовке к зубопротезированию со сбором аллергологического анамнеза, проведении у лиц из группы риска (анацидный гастрит, аллергические реакции в анамнезе, возраст 40-60 лет, данные о непереносимости металлических включений и пластмасс) профилактических накожных проб с компонентами материалов, которые предполагается использовать. Выполнение таких проб должно проводиться только в специализированных учреждениях сертифицированными врачами-аллергологами.
1. Патофизиология непереносимости металлических зубных протезов (литературный обзор)/ Кузнецова О.А., Губанова Е.И., Шемонаев В.И.// Волгоградский научно-медицинский журнал. - 2013.
2. Пути решения диагностики непереносимости к металлическим включениям в полости рта/ Тебенова Г.М., Аскарова Ш.Н., Астахова И.А., Сафаров Т.С.// Вестник Казахского Национального медицинского университета. - 2018.
3. Особенности влияние материалов зубных протезов на органы полости рта/ Намханов В. В., Будаев Б.Ж.А.// Acta Biomedica Scientifica. - 2009.
Аллергия на зубные протезы - симптомы и лечение

Аллергия - это реакция иммунной системы организма на определенное вещество, аллерген (антиген). В первый раз, иммунная система просто “запоминает” антиген, при повторном взаимодействии у некоторых людей начинается неадекватная, преувеличенная реакция. После попадания антигена в организм, вырабатываются антитела: гистамины и цитокины. Появляется покраснение, отечность, крапивница, затруднение дыхания.
Аллергия на протезы зубов может быть:
Первая встречается очень редко, вторая более распространена.
Причины аллергических реакций
Аллергию могут вызывать как металлические, так и пластиковые конструкции.
- Сплавы никеля, хрома и кобальта входят в группу аллергенов и могут провоцировать сильные аллергические реакции. К сожалению, эти сплавы являются частью многих ортопедических конструкций.
- Другую группу аллергенов представляет белковый мономер, который образуется при изготовлении полимеров, например, акрила. Чем выше концентрация мономера, тем сильнее реакция. В норме, его присутствие в акриловой пластмассе не должно превышать 0,2%.
- Реакцию могут вызывать красители и пластификаторы (вещества, снижающие образование микропор) входящие в состав реставрации.
Симптомы аллергии на зубные протезы
Симптомы аллергических реакций делят на объективные, их можно потвердить, и субъективные. Это описания ощущений пациента, которые зарегистрировать невозможно.
Чаще всего встречаются следующие симптомы:
- Покраснение и отек слизистой в местах контакта. Наблюдается при реакции на металлические и пластмассовые протезы.
- Изменение цвета десны. Серо-синяя десна - признак реакции на металлы.
- Воспаление десны (гингивит). Наблюдается в области металлических или металлокерамических коронок и мостов.
- Синдром горящего рта. Развивается после использования дентальных сплавов и пластиковых реставраций.
- Металлический привкус. Появляется при использовании сплавов низкого качества. Это признак активной коррозии металлических протезов.
- Ощущение электрических разрядов. Эффект гальванизации возникает при применении сплавов разных металлов для протезирования. Благородные (золото, платина) или инертные металлы (титан) таких реакций не вызывают.
- Сухость во рту. Может быть признаком многих заболеваний, не является основой для диагностики.
- Вязкость, тягучесть слюны. Химические реакции в ротовой полости изменяют качество слюны.
Аллергия на протезирование зубов в острой форме сопровождаются отеком Квинке и может привести к анафилактическому шоку. Такой ответ иммунной системы происходит сразу, чаще всего в кресле стоматолога, который знает, как оказать необходимую помощь.
Как проявляется аллергия на протез, во многом зависит от индивидуальных особенностей. Иногда пациент не связывает свое состояние с реакцией на аллерген. Стоматолог же во время осмотра, может заметить локализованные признаки аллергии: покраснение и отек. Поэтому, если вам недавно делали протезирование, и вы чувствуете изменения в общем состоянии, лучше проконсультироваться с врачом.
Что делать при аллергии на зубные протезы
Аллергию на стоматологические материалы довольно трудно диагностировать. Существует множество состояний с похожими симптомами. К тому же отложенная реакция начинает проявляться через 1-2 месяца после лечения.
Главный метод диагностики - временный отказ от протеза. Это легко сделать в случае съемного протезирования и сложно, но необходимо, при несъемном.
- Элиминация. Временный (около 7 дней) отказ от протеза помогает определить, он ли является источником проблем.
- Экспозиция. Реставрация устанавливается заново. Пациент находится под наблюдением, чтобы подтвердить или исключить повторную реакцию.
- Пробы на аллергены. Анализ крови на антитела - часть комплексной диагностики. Они подтверждают наличие аллергии. Кожные пробы помогают определить конкретные аллергены.
Лечение
Основной способ стоматологического вмешательства - замена протезов. Лучше всего для несъемных протезов подходит керамика. Это биоинертная масса, которая не вызывает проявлений аллергии. Керамические протезы дают возможность подобрать материал под бюджет. Фарфоровые конструкции дешевле, чем стеклокерамические (E-max, Empress), а они, в свою очередь, дешевле циркониевых. Если возможности установить керамику нет, то нужно подобрать сплав, исключающий металлы, вызвавшие аллергию.
При аллергии на съемные зубные протезы также меняют состав. Заменой акрилу служит нейлон и полимер Acry-Free.
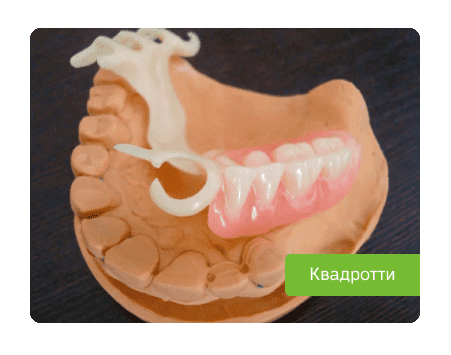
Но в бюгельных конструкциях без металла не обойтись. В идеале, хорошо бы заменить дугу и крепежные элементы на инертные металлы: золото, платину, титан. В других случаях, в стоматологии подбирают состав, не содержащий металлы, которые были в предыдущей реставрации. Другим вариантом может быть установка протеза Квадротти. Материал конструкции - относительно жесткий термопластик. Кламмеры также делают из него. Отсутствие металлов снижает риск аллергии.
На фоне стоматологических манипуляций проводится лечение против аллергии (антигистамины).
При известных аллергических реакциях на любой антиген, лучше сразу выбирать биоинертные составы. Аллергии на съемный протез легко избежать, если в качестве материала выбрать для основы нейлон или Acry-Free. Не вызывают аллергических реакций при несъемном протезировании керамика и диоксид циркония.
Аллергия на коронки

У некоторых пациентов после установки коронок возникает аллергическая реакция. Почему она появляется? Какими симптомами сопровождается? Что делать в таком случае, в том числе, если не получается сразу посетить врача? Эти и другие вопросы рассмотрим ниже.
Причины аллергии на зубную коронку
Современные зубные коронки изготавливают из 3 материалов: керамики e-max, циркония и металлокерамики. Керамические и циркониевые коронки полностью биосовместимы и не вызывают аллергию. Аллергическую реакцию могут спровоцировать металлокерамические коронки.
Первая причина — сплав
В основе искусственных зубов из металлокерамики лежит прочный каркас из сплавов хром/кобальт, никель/хром и др. Сверху сплав покрывается слоями керамики. Аллергия развивается вследствие постоянного контакта сплава со слюной. Вследствие этого металл подвергается электрохимическим процессам (коррозии) и выделяет вещества, провоцирующие аллергию.
К способствующим факторам аллергии на коронки из металлокерамики относят:
- слабый иммунитет,
- травмы мягких тканей рта,
- повышенная чувствительность зубов,
- возраст пациента,
- интенсивность аллергена.
Вторая причина — мономер метилметакрилат
Аллергическая реакция может появиться даже при установке биосовместимых коронок из циркония или керамики на акриловом базисе. Дело в том, что при изготовлении акрилового базиса ортопедической конструкции в небольших пропорциях добавляется мономер. Он и может вызвать аллергию, если на стадии изготовления зубной техник нарушил технологию температурного режима полимеризации или добавил мономера больше нормы. Метилметакрилат выделяется из него в ротовую полость, растворяется и провоцирует реакцию.
Третья причина — краситель
Часто аллергическая реакция возникает на розовый краситель, которым прокрашен акриловый базис протеза.
Как быстро развивается аллергия
В зависимости от рода сплава сроки проявления реакции после протезирования отличаются. Проблема может «всплыть» на следующий день после процедуры, через неделю или месяцы.
Как определить развитие аллергии на коронку
Распознать развитие аллергической реакции можно по следующим симптомам:
- жжение в ротовой полости;
- отек, покраснение, припухание десен в области протеза;
- болевые ощущения, кровоточивость десен при жевании;
- пощипывания, онемение во рту;
- металлический привкус;
- изменение плотности слюны (становится вязкой, трудно проглатывается).
Что делать при появлении аллергии на коронки из металлокерамики
Необходимо явиться к врачу, чтобы узнать причину непереносимости - аллергия вызвана сплавом, реакцией с метилметакрилатом или красителем. Может потребоваться посещение врача-аллерголога, чтобы провести пробы на материалы протезов.

Выявить конкретный раздражитель помогут несколько аллергических проб (после их проведения обязательно исследование анализов крови):
- интракутанная - аллерген вводится под кожу;
- провокационная - аллерген наносится на раздраженную область;
- аппликационная - ткань смачивается в растворенном аллергене, кладется на участок кожи;
- скарификационная - капли аллергена наносятся на чистую кожу, которая затем царапается скарификатором.
Если по результатам проб выявлено, что причина аллергической реакции:
- Металлокерамика - врач посоветует заменить коронку на керамическую или циркониевую. Они гипоаллергенны, не окисляются во рту, не вызывают металлического привкуса.
- Метилметакрилат в акриловом базисе - врач предлагает установить частичный/полный протез с базисом из нейлона или Акри-Фри.
- Краситель протеза - нужно заменить на конструкцию, которая его не содержит.
Что делать, если не получается сразу посетить врача
Рекомендуется принимать антигистаминные лекарства (помогут быстрее удалить из организма токсичные компоненты), а также полоскать ротовую полость дезинфицирующими растворами до визита в клинику. Если ткани во рту травмированы, рекомендуется использовать заживляющие гели.
Почему опасно откладывать визит к врачу при появлении аллергических симптомов на коронки?
Аллергия опаснее, чем думают многие. При отсутствии лечения состояние здоровья только ухудшается. Вследствие чего могут появиться отек Квинке, сбои в работе органов, а также нарушения дыхания вплоть до его остановки.
Читайте также:
