Анестезия при опухолях и сосудистых мальформациях спинного мозга. Послеоперационный уход
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Опухоли позвоночного канала делят на первичные и вторичные (метастазы). Эти опухоли могут располагаться над (экстрадуральные или эпидуральные) и под твёрдой мозговой оболочкой спинного мозга (интрадуральные). Подоболочечные (интрадуральные) опухоли могут располагаться вне и внутри паренхимы спинного мозга (интрамедуллярные, экстрамедуллярные).
Экстрадуральная опухоль, оттесняющая спинной мозг кпереди и в бок.
Экстрадуральные опухоли спинного мозга
В клинической практике у врача невропатолога или нейрохирурга чаще встречаются экстрадуральные опухоли спинного мозга. Экстрадуральные опухоли спинного мозга — это метастазы опухолей органов, расположенных рядом с позвоночником. Особенно часто наблюдают метастазы из предстательной и молочной желез и легких, а также лимфомы и плазмоцитарные дискразии. Развитие метастатической эпидуральной компрессии спинного мозга описано практически при всех формах злокачественных опухолей человека. Первым симптомом эпидуральной (экстрадуральной) компрессии спинного мозга обычно служит жалоба пациента на локальную боль в спине. Боль в спине может усиливаться в положении лежа и вынуждая больного просыпаться из-за ней по ночам. Болям в спине часто сопутствуют отдающие (иррадиирующие) корешковые боли, которые усиливаются при кашле, чиханье или напряжении. Часто боли в спине и локальная болезненность при пальпации за много недель предшествуют другим симптомам эпидурального (экстрадурального) сдавления спинного мозга.
Неврологические симптомы у пациента при эпидуральном (экстрадуральном) сдавлении спинного мозга обычно развивается в течение нескольких дней или недель. Первым проявлением синдрома сдавления спинного мозга служит прогрессирующая слабость в конечностях. Слабость в конечностях может в конце нести все признаки поперечной миелопатии с парапарезом и уровнем расстройств чувствительности.
Экстрадуральная опухоль, оттесняющая спинной мозг кзади.
При обычной рентгенографии позвоночника можно обнаружить разрушение либо компрессионный перелом тела позвонка на уровне, соответствующем синдрому поражения спинного мозга. Сцинтиграфия костной ткани еще более информативна. Наиболее показательна компрессия спинного мозга при обследовании спинного мозга на КТ, МРТ и миелографии (с контрастированием). Участок горизонтального симметричного расширения и сдавления спинного мозга, компримированный экстрамедуллярным патологическим образованием, заметен по границам блокады субарахноидального пространства (ликворный блок). При ликворном блоке у пациента выявляются также изменения со стороны соседних позвонков.
Лечебная тактика при экстрамедуллярном сдавлении спинного мозга опухолью может быть консервативной и оперативной. В нейрохирургическом стационаре пациенту с экстрамедуллярной компрессией спинного мозга опухолью может быть произведена операция ламинэктомия. Суть операции ламинэктомии заключается в расширении костного окна на участке компрессии спинного мозга опухолевыми массами. При консервативном методе лечения больных с экстрамедуллярным сдавление спинного мозга применяют большие дозы кортикостероидов в сочетании фракционной лучевой терапией. Исход такого метода лечения будет зависеть от типа опухоли и ее чувствительности к лучевой терапии. После момента введения кортикостероидов в течение двух суток выраженность слабость мышц ног (парапареза) у больных часто уменьшается. При некоторых неполных ранних синдромах поперечного поражения спинного мозга может быть целесообразно нейрохирургическое лечение. В любом случае требуется индивидуальный анализ тактики лечения с учетом радиочувствительности опухоли, локализации других метастазов и общего состояния больного. Не зависимо от выбранной лечебной тактики (оперативное лечение, лучевая терапия), она должна быть применена больному быстро. При подозрении на сдавление спинного мозга (спинальная компрессия) пациенту назначают кортикостероиды.
Спинальные метастазы формируются при распространении раковой опухоли на позвоночный столб с током крови из очагов их первичного возникновения.
Интрадуральные экстрамедуллярные опухоли спинного мозга
Интрадуральные экстрамедуллярные опухоли спинного мозга по скорости роста уступают экстрадуральным опухолям. Интрадуральные экстрамедуллярные опухоли гораздо реже сдавливают спинной мозг. Среди интрадуральных экстрамедуллярных опухолей спинного мозга чаще встречаются менингиомы и нейрофибромы. Такие опухоли спинного мозга как гемангиоперицитома или другие оболочечные опухоли в клинической практике наблюдаются у пациентов редки.
В начале поражения спинного мозга интрадуральной экстрамедуллярной опухолью у больных возникают корешковые расстройства чувствительности и синдром асимметричных неврологических нарушений. При компьютерной томографии спинного мозга (КТ) и миелографии выявляется типичная картина смещения (дислокации) спинного мозга в сторону от опухоли, находящейся в субарахноидальном пространстве спинного мозга.
Интрадуральная экстрамедуллярная опухоль, оттесняющая спинной мозг в сторону.
Незначительное увеличение содержания белка в спинномозговой жидкости (СМЖ, ликворе) выявляется у пациентов при онкологических компрессионных миелопатиях всех типов. В случае формирования ликворного блока субарахноидального пространства спинного мозга концентрация белка в спинномозговой жидкости (СМЖ, ликворе) возрастает до 1000-10000 мг/л. Это обусловлено задержкой ликвородинамики из каудального мешка в субарахноидальное пространство полости черепа, где происходит его обратное физиологическое всасывание (резорбция спинномозговой жидкости, ликвора).
В нормальном ликворе взрослого человека практически отсутствуют клеточные элементы. Их количество в спинномозговой жидкости (СМЖ, ликворе) при интрадуральных экстрамедуллярных опухолях спинного будет небольшим или нулевым. Следует учитывать, что цитологическое исследование спинномозговой жидкости (СМЖ, ликвора) не позволяет выявить опухолевые клетки. Содержание глюкозы в ликворе пациента так же может быть в пределах нормы, если опухоль не сопровождается распространенным карциноматозным менингитом оболочек спинного мозга.
Интрадуральная интрамедуллярная опухоль, располагающаяся в центре спинного мозга.
Эпидуральный абсцесс спинного мозга
Лечение эпидурального абсцесса спинного мозга у пациентов не вызывает затруднений. Эпидуральный абсцесс важно вовремя диагностировать в начале возникновения заболевания, не спутав его с опухолевым поражением спинного мозга. К возникновению эпидурального абсцесса спинного мозга предрасполагают следующие заболевания:
- фурункулез затылочной области волосистой части головы
- бактериемия (сепсис, "заражение крови")
- небольшие травмы спины
Эпидуральный абсцесс спинного мозга может развиться как осложнение после операции на структурах позвоночника (при грыжах межпозвонковых дисков, вертебропластике и т.д.) или люмбальной пункции. Причиной образования эпидурального абсцесса, который по мере увеличения в размере сдавливает спинной мозг, служит остеомиелит позвоночника. Очаг остеомиелита позвоночника может быть небольшим и не выявляться на обычных рентгенограммах. Для точной диагностики остеомиелита у больного необходимо проведение мультиспиральной компьютерной томографии позвоночника (МСКТ, КТ).
При эпидуральном абсцессе спинного мозга у пациента в течение нескольких дней или недель отмечается:
- повышение температуры неясного характера
- несильные боли в спине
- локальная болезненность при пальпации
- корешковая боль (появляется позднее)
Увеличиваясь в размере, эпидуральный абсцесс сдавливает спинной мозг. Такая нарастающая экстрамедуллярная компрессия спинного мозга вызывает неврологический синдром его поперечного поражения, иногда с полным перерывом. В случае нарастания клиники сдавления спинного мозга при эпидуральном абсцессе необходима его срочная декомпрессия посредством операции ламинэктомии и дренирования полости гнойника. В послеоперационном периоде больному с эпидуральным абсцессом спинного мозга необходимо назначение антибиотиков, подобранных на основании чувствительности бактериального посева. Как и при любом инфекционном процессе неполное дренирование полости гнойника часто приводит к развитию хронического гранулематозного и фиброзного процесса. Применение антибиотиков в этом случае не устранит у пациента сдавливающее воздействие на спинной мозг. Сдавливающие спинной мозг затёчные абсцессы при туберкулезе на данный момент в развитых странах встречаются редко.
Спинальное эпидуральное кровоизлияние и гематомиелия
В случае кровоизлияния в спинной мозг (гематомиелия) в субарахноидальное и эпидуральное пространство у больного за несколько минут или часов может развиться клиническая картина острой поперечной миелопатии. Кровоизлияния в спинной мозг (гематомиелия) сопровождается сильными болями в спине. Источником кровоизлияния при гематомиелии может быть:
- артериовенозная мальформация (АВМ, ангиома, гемангиома) спинного мозга
- кровоизлияние в опухоль
- антикоагулянтная терапия варфарином при тромбозах венозных синусов головного мозга
- спонтанное кровоизлияния в спинной мозг (возникает у больных чаще всего)
Эпидуральные кровоизлияния спинного мозга могут развиться в результате:
- незначительных травмы позвоночника
- люмбальной пункции
- антикоагулянтной терапии варфарином
- вторично на фоне заболеваний крови
Жалобе пациентов на боль в спине и корешковой боли при кровоизлияниях в спинной мозг (гематомиелии) нередко предшествует возникновению слабости на несколько минут или часов. Слабость и боль может быть значительно выраженной, вынуждая пациентов при движении принимать анталгические положения. Эпидуральная гематома на уровне поясничных сегментов спинного мозга сопровождается утратой коленных и ахилловых рефлексов, тогда как при ретроперитонеальных гематомах обычно выпадают только коленные рефлексы.
Экстрадуральная гематома на МРТ позвоночника, возникшая у пациента после операции по удалению гемангиомы.
При диагностике спинального кровоизлияния у пациента на миелографии определяется объемный процесс. Компьютерная томография позвоночника (КТ) данную гематому иногда не обнаруживают, поскольку сгусток крови не удается отличить от расположенной рядом костной ткани.
Гематомы спинного мозга могут образовываться в результате спонтанных кровотечений. Сгустки крови могут обусловливаться такими же факторами, что и эпидуральные кровоизлияния, давая в субдуральном и субарахноидальном пространствах особенно выраженный болевой синдром. При эпидуральном кровоизлиянии спинномозговая жидкость (СМЖ, ликвор), как правило, чистая или содержит малое число эритроцитов. При субарахноидальном кровоизлиянии ликвор сначала кровянистый, а позднее приобретает выраженный желто-коричневый оттенок (ксантохромия) из-за присутствия в ней пигментов крови. Кроме того, в ликворе могут выявляться плеоцитоз и снижение концентрации глюкозы. Это создает ложную картину, схожую с бактериальным менингитом.
Интраспинальная (интрамедуллярная) гематома может быть вызвано спонтанным разрывом внутренней сосудистой мальформации, такой, как телеангиэктазия в сером веществе. Чаще оно является результатом травмы. Если кровотечение началось в центральной области, оно обычно распространяется вверх и вниз вдоль оси спинного мозга на несколько сегментов и обозначается как гематомиелия. Клинически развивается острый синдром, который может очень напоминать хронический синдром, характерный для сирингомиелии.
Спинальное эпидуральное кровотечение встречается редко. Обычно оно обусловлено не травмой, а разрывом сосудистой мальформации, чаще всего мелкососудистой гемангиомы (АВМ, ангиома) в эпидуральном пространстве или рядом с ним в костях позвоночника. При рентгенографии выявляются вертикальные трабекулы в губчатом веществе кости позвоночника, характерные для ангиомы. Кровь не всегда собирается в области ангиомы. Гематома обычно развивается над дорсальной частью среднегрудного отдела спинного мозга. Она может вызвать острую корешковую боль на уровне кровотечения. Затем развивается синдром поперечной миелопатии с парестезиями, сменяющимися чувствительными выпадениями. Двигательный парез начинается в пальцах и стопах и поднимается до уровня компрессии спинного мозга. В таких случаях показана немедленная консультация нейрохирурга.
Острая грыжа (экструзия) межпозвонкового диска
Грыжи (экструзии) межпозвонкового дисков в поясничном и шейном отделе позвоночника — довольно распространенная патология у современного человека. Экструзии межпозвонковых дисков грудного отдела позвоночника реже служат причиной сдавления (компрессии спинного) мозга. Обычно грыжи дисков, способные вызвать сдавление спинного мозга и миелопатию, на грудном уровне развиваются после травмы позвоночника.
Разрушение шейных межпозвонковых дисков (экструзии, грыжи) с сопутствующим остеоартрозом межпозвонковых суставов и гипертрофией задней продольной и жёлтой связки (шейный спондилёз) вызывает хроническую миелопатию на шейном уровне спинного мозга у пожилых пациентов.
Гемангиомы спинного мозга и эпидурального пространство позвоночного канала
В эпидуральном пространство позвоночного канала может наблюдаться несколько видов гемангиом. Эти гемангиомы классифицируют по преобладающим типом сосудистого русла. Различные типы гемангиом включают в себя:
- кавернозные гемангиомы
- капиллярные гемангиомы
- артериовенозные гемангиомы (мальформации, АВМ)
- венозные гемангиомы
Наиболее распространенным видом гемангиомы эпидурального пространства позвоночного канала является кавернозный тип. В современной литературе мало информации о капиллярных, артериовенозных и венозных гемангиомах. Артериовенозные и венозные гемангиомы часто определяются как небольшие кистозные массы, в то время как кавернозные и капиллярные типы обычно отображаются в виде сплошных масс с усиленной сосудистой сетью (васкуляризацией).
На МРТ поясничного отдела спинного мозга без контрастирования на уровне Th12-L1 позвонков показана эпидуральная кавернозная гемангиома, оттесняющая спинной мозг кпереди (указана стрелкой).
Неврологические проявления (симптомы, синдромы) артериовенозной мальформации сосудов спинного мозга
Артериовенозная мальформация (АВМ, ангиомы, гемангиомы) спинного мозга — это наиболее трудный для диагностики патологический процесс, поражающий спинальные сосуды (артерии и вены). Клинические проявления артериовенозных мальформаций (АВМ, ангиомы, гемангиомы) спинного мозга носят у больных разнообразный характер. Неврологические симптомы и синдромы могут напоминать рассеянный склероз, поперечный миелит, спинальный инсульт, неопластическую компрессию.
Артериовенозные мальформация (АВМ) спинного мозга.
Артериовенозные мальформации (АВМ, ангиомы, гемангиомы) чаще локализуются в нижнегрудном и поясничном отделах спинного мозга. Данное поражение сосудов спинного мозга чаще обнаруживают у мужчин среднего возраста. В большинстве случаев артериовенозные мальформации начинают проявляться синдромом неполного прогрессирующего поражения спинного мозга. Данный синдром может возникать у больного эпизодически и протекать подостро, напоминая рассеянный склероз и сопровождаясь симптомами двустороннего вовлечения кортико-спинальных, спиноталамических путей и задних столбов в разнообразных сочетаниях. Почти все пациенты страдают парапарезом и не в состоянии ходить в течение нескольких лет.
Артериовенозные мальформации (АВМ, ангиомы, гемангиомы) выглядят как клубок сосудов (артерий и вен), который обнаруживают в разных отделах головного и спинного мозга.
Примерно у 30% больных может внезапно развиться синдром острой поперечной миелопатии в результате кровоизлияния, которое по неврологическим проявлениям напоминает острый миелит. У других пациентов может отмечаться несколько сильных обострений.
Примерно 50% пациентов с артериовенозными мальформациями жалуются на боли в спине или корешковые боли. Эти боли могут вызывать перемежающуюся хромоту, как при стенозе поясничного канала. Иногда больные описывают острое начало своего заболевания с резкими, локализованными болями в спине.
Развитие миелопатии, вызванной артериовенозными мальформациями, которые не кровоточили, может быть вызвано некротическим невоспалительным процессом, сопровождающимся ишемией спинного мозга. Некротической миелопатии при артериовенозных мальформациях сопутствует синдром прогрессирующего интрамедуллярного поражения спинного мозга.
МРТ спинного мозга показывает артериовенозную мальформацию (АВМ) на уровне конуса спинного мозга (указана стрелками).
Инструментальная и лабораторная диагностика артериовенозной мальформации сосудов спинного мозга
Изменение интенсивности болей и выраженности неврологических симптомов при нагрузке, в определенных положениях тела и во время менструаций (у женщин) помогает диагностике. Аускультативно шумы над областью артериовенозной мальформации прослушиваются редко. Их следует попытаться обнаружить у пациента в покое и после физической нагрузки.
У большинства больных может быть повышено содержание белка в спинномозговой жидкости (СМЖ, ликворе) с возможным наличием плеоцитоза.
У пациентов артериовенозными мальформациями с возможны кровоизлияния в спинной мозг и спинномозговую жидкость. При проведении диагностической миелографии и КТ ангиографии с контрастированием поражения сосудов обнаруживают в подавляющем большинстве случаев. Исследование производят в положении больного лежа на спине. Анатомическое строение большинства сосудистых мальформаций спинного мозга удается обнаружить с помощью селективной спинальной ангиографии. Процедура селективной спинальной ангиографии требует от врача нейрохирурга большого опыта для её проведения больному.
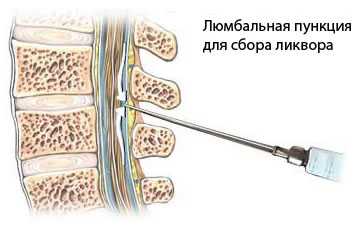
Кавернозные гемангиомы спинного мозга и эпидурального пространство позвоночного канала
Кавернозные гемангиомы в эпидуральном пространство позвоночного канала встречаются редко. Кавернозная гемангиомы эпидурального пространства могут быть достоверно диагностирована у пациента после гистологического исследования полученного операционного материала. В зависимости от высоты расположения эпидуральной кавернозной гемангиомы относительно уровня спинного мозга у больного будут жалобы на боль в спине, нарастающую слабость и онемение в руках и ногах. На МРТ спинного мозга будут видно образование с однородным интенсивным сигналом, однородным высокоинтенсивным сигналом, и однородным равномерным повышением сигнала после внутривенного контрастирования, что является типичным для эпидуральной кавернозной гемангиомы.
На МРТ поясничного отдела спинного мозга на поперечном его срезе на уровне Th12-L1 позвонков показана эпидуральная кавернозная гемангиома, оттесняющая спинной мозг кпереди (указана стрелкой).
Эпидуральная кавернозная гемангиома в чистом виде встречается редка. Она составляет только 4% от всех эпидуральных опухолей и 12% от всех внутримозговых (интрамедуллярных) гемангиом спинного мозга. Кавернозная гемангиома представляет собой конгломерат из плотно упакованных, расширенных, тонкостенных сосудов с отсутствием эластичного слоя (эластичной мембраны). Опухоль не является злокачественной, но за счёт своего объёма вызывает вторичные проблемы, сдавливая спинной мозг или нервные корешки.
Проявления спинальной эпидуральной кавернозной гемангиомы включают синдромы компрессии спинного мозга и радикулопатии. Поражение спинного мозга будет зависеть от того, где и на каком уровне находится опухоль в позвоночном канале. Эти опухоли могут быть обнаружены в шейном, грудном и поясничном отделах позвоночного канала. В позвоночном канале они могут расти по передней и задней поверхности спинного мозга или в боковом отделе эпидурального пространство, сдавливая межпозвонковое отверстие с проходящим в нём нервным корешком. Кавернозные гемангиомы имеют склонность к кровотечению. При большом объёме кровотечения может произойти сдавление спинного мозга с острым началом неврологических симптомов. У пациента могут наблюдаться хронические неврологические симптомы, если кавернозная гемангиома растёт медленно и не сопровождается кровотечением. Больные могут также страдать от дисфункции мочевого пузыря. Но она встречается реже, чем болевые синдромы или парез мышц с нарушением чувствительности.
На МРТ поясничного отдела спинного мозга на уровне Th12-L1 позвонков показана эпидуральная кавернозная гемангиома после введения контрастного вещества, оттесняющая спинной мозг кпереди (указана стрелкой).
Дифференциальный диагноз эпидуральной кавернозной гемангиома включает в себя:
- менингиому
- лимфому
- ангиолипому
- синовиальную кисту
- гранулематозную инфекцию
- истинную эпидуральную гематому
- экстрамедуллярные кровоизлияния
Сочетание истории болезни у пациента, результатов его неврологического осмотра, лабораторных данных, а также МРТ может быть использована для сужения круга дифференциального диагноза. История болезни может помочь отличить эпидуральную кавернозную гемангиому от некоторых других поражений спинного мозга. Например, при травме, оперативном вмешательстве на структуры позвоночника или коагулопатиях можно предположить истинную эпидуральную гематому. Если больной жалуется на боли при подъеме тяжести или физическом напряжения, более вероятным диагнозом будет грыжа межпозвонковых дисков. Осмотр пациента помогает диагностировать у него эпидуральную инфекцию (бактериальный эпидурит), который проявляться лихорадкой, напряжением мышц шеи и болезненностью при пальпации остистых отростков. Больные с серповидно-клеточной анемией могут быть склонны к развитию экстрамедуллярного кроветворения. Это заболевание должно быть связано найденными отклонениями в костном мозге соседних позвонков на МРТ позвоночника.
На МРТ грудного отдела спинного мозга после введения контрастного вещества видны гемангиомы (указаны стрелками).
МРТ спинного мозга является лучшим диагностическое методом обследования при исследовании эпидуральной кавернозной гемангиомы. Классический находкой при МРТ спинного мозга будет масса, расположенная в эпидуральном пространстве. Эта масса обычно вдавливается в контур спинного мозга и может так же распространиться на соседние точки выхода нервов в межпозвонковых отверстиях. На T1-взвешенных изображениях эти массы, как правило, дают схожий с соседними межпозвонковыми дискам сигнал, или изоинтенсивный с очагами гиперинтенсивного сигнала. T2-взвешенные изображения чаще всего демонстрируют однородное или гетерогенное увеличение сигнала. Изображения, полученные после введения контраста, обычно производят заметное усиление сигнала от найденной массы кавернозной гемангиомы. Некоторые кавернозные гемангиомы на МРТ спинного мозга также могут иметь низкий сигнал на T1-взвешенных изображениях, Т2-взвешенных изображениях и после контрастирования изображения. Низкий сигнал на Т2-взвешенных изображениях является наиболее распространенным.
Некоторые кавернозные гемангиомы также могут иметь связи с твёрдой мозговой оболочкой (дуральный хвост). Дурального хвост считается истинным, если есть тонкое утолщение твёрдой мозговой оболочки спинного мозга вблизи массы гемангиомы с широким углом. Если кавернозная гемангиома расположена в боковой части эпидурального пространства позвоночного канала, это может привести к расширению межпозвонкового отверстия (точки выхода нервного корешка).
На МРТ грудного отдела спинного мозга показано осложнение в виде кровотечения, возникшее у пациента после операции по удалению гемангиомы (указано стрелками).
Интрамедуллярные кавернозные гемангиомы спинного мозга встречаются чаще, чем эпидуральные (экстрамедуллярные) гемангиомы.
Хирургическое удаление гемангиомы в настоящее время рекомендуется лишь при неэффективности других методов лечения (эмболизация, лучевая терапия) т.к. риск кровотечения при подобном вмешательстве составляет около 1,4 % -4,5% в год. Если у пациента уже был эпизод кровоизлияния из гемангиомы, риск возникновения повторного кровотечения оценивается в 66% в год.
Показана процедура эмболизации экстрадуральной артериовенозной мальформации спинного мозга, выполняемая под рентген-контролем с применением контрастного вещества.
Даже при отсутствии кровотечения из интрамедуллярных и экстрамедуллярных кавернозных гемангиом они вызывают прогрессирующее ухудшение клинической картины. Это связанно с нарастающим объём самой гемангиомы, что наблюдается в большинстве случаев. В послеоперационном периоде лучшие клинические результаты получены у пациентов при экстрамедуллярной локализации кавернозных гемангиомах, нежели интрамедуллярной. Интрамедуллярные кавернозные гемангиомы растут в пределах спинного мозга, который требуются рассечь для обеспечения доступа к опухоли (62% улучшений после операции). Экстрамедуллярная кавернозная гемангиома находится за пределами спинного мозга и может быть удалены, оставляя спинной мозга нетронутым (90% улучшений после операции).
Артериовенозные мальформации спинного мозга ( Спинальные АВМ )
Артериовенозные мальформации спинного мозга — врождённые сосудистые образования спинальной локализации. Состоят из аномально изменённых сосудов, шунтирующих кровь из артериальной сети в венозную, минуя капилляры. Протекают латентно. Манифестируют симптомами спинального кровоизлияния, корешковыми болями, прогрессирующими двигательными нарушениями. Диагностика основана на клинических, томографических и ангиографических данных. Лечение нейрохирургическое: эндоваскулярная облитерация, открытая микрохирургическая резекция, радиохирургическое удаление.
МКБ-10
Общие сведения
Причины
Сосудистые аномалии образуются в период внутриутробного развития в результате локального сбоя в формировании сосудов среднего и мелкого калибра. Наследственная связь не прослеживается. Провоцирующими дисгенез факторами выступают заболевания и интоксикации матери в период беременности, внутриутробные инфекции, гипоксия плода, неблагоприятное воздействие окружающей среды, приём беременной фармпрепаратов с побочным тератогенным эффектом. Отдельно выделяют триггеры, провоцирующие клиническую манифестацию: избыточную физическую нагрузку, подъём тяжестей, беременность, роды, травма позвоночника, посещение бани, иногда — переохлаждение.
Патогенез
Артериовенозные мальформации отличаются длительным скрытым течением. Сосудистая система в области аномалии адаптируется к работе в создавшихся условиях. Со временем возможно истончение стенок входящих в образование сосудов, возникновение аневризм (выпячиваний сосудистой стенки). Ткани спинного мозга в районе аномалии могут страдать от хронической ишемии и гипоксии в результате механизма обкрадывания, когда кровь не идёт по капиллярной сети, а сбрасывается через артериовенозные шунты. Поэтому рассматривают несколько патогенетических механизмов, обуславливающих клинику заболевания.
Провоцирующие триггеры (нагрузка, беременность, травмы) вызывают усиление метаболизма спинальных клеток, что усугубляет их гипоксию и обуславливает дисфункцию. Возникают симптомы сосудистой миелопатии. С другой стороны, под воздействием триггеров происходит увеличение кровотока, в т. ч. в АВМ. Если кровь не успевает сбрасываться из артерий в вены, возникает повышенное кровенаполнение мальформации с ростом её объёма. Увеличивающееся образование сдавливает корешки или мозговое вещество — развивается картина корешкового синдрома или миелопатии. При истончении сосудистой стенки усиление кровотока приводит к её разрыву с клиникой интрамедуллярного или субарахноидального кровоизлияния.
Классификация
Спинальные артериовенозные мальформации — группа достаточно вариабельных сосудистых аномалий. В клинической практике определяющее значение в выборе оптимального способа хирургического лечения принадлежит их морфологии и расположению. Наибольшее практическое применение нашла следующая классификация:
По строению — рассматривает морфологию АВМ, количество приводящих (афферентных) артерий и отводящих (эфферентных) вен, их взаимное положение. Позволяет разделить артериовенозные мальформации по их гемодинамическим характеристикам.
- I тип — пучок изменённых сосудов с 1-2 гипертрофированными приводящими артериями и эфферентной веной. В ряде случаем отток идёт по нескольким венам. Хорошо виден на ангиограммах, кровоток замедлен.
- II тип (гломусный) — компактный сосудистый клубок с петлистыми сосудами, зачастую извитыми афферентными артериями. Имеет несколько артериовенозных шунтов, местоположение которых трудно определить при рентгенконтрастном исследовании. Кровоток усилен, замедляется в дренажной вене.
- III тип (ювенильный) — редкая форма из крупных незрелых сосудов. Несколько приводящих артерий и дренирующих вен разного калибра. Кровоток ускорен по всей мальформации. Даёт систолический шум, слышимый аускультативно.
- IV тип — не имеет мелких сосудов. Артерия напрямую соединяется с веной по типу «конец в бок» или «конец в конец». В последнем варианте на ангиограммах выглядит как серпантинная дорожка.
По локализации — учитывает местораспложение АВМ по отношению к спинному мозгу. Имеет значение для понимания степени инвазивности предстоящего хирургического вмешательства.
- Интрамедуллярные — расположенные в спинном мозге полностью или частично. Кровоснабжаются исключительно спинальными сосудами.
- Экстраперимедуллярные — локализуются на поверхности мозга, не проникают интрамедуллярно. Приток крови и дренирование происходит по корешковым сосудам.
- Экстраретромедуллярные — находятся на задней поверхности мозга. Афферентным сосудом выступает задняя спинномозговая артерия. Редкий вариант.
- Интрадуральные — расположены в спинномозговой (дуральной) оболочке. Приток обеспечивают радикулярные артерии, отток - спинномозговые вены.
Симптомы АВМ спинного мозга
Спинальные артериовенозные мальформации имеют продолжительный латентный период, иногда длящийся всю жизнь. У отдельных пациентов выявляться при ангиографическом обследовании по поводу другой патологии. Дебют, симптоматика, течение заболевания сильно отличаются в зависимости от реализующегося патогенетического механизма. Соответственно, выделяют апоплексический и паралитический варианты клинической картины.
Апоплексическая форма наблюдается у 15-20% больных, чаще в молодом возрасте. Обусловлена разрывом стенки одного из аномальных сосудов с излитием крови в субарахноидальное пространство или вещество спинного мозга. Характеризуется внезапным острым началом с интенсивной боли в области позвоночника, слабости в конечностях. Субарахноидальное кровотечение сопровождается гипертонусом затылочных мышц, другими менингеальными знаками. При расположении АВМ в грудном и поясничном отделе спинного мозга возникает слабость в ногах (нижний парапарез). Артериовенозные мальформации в шейном отделе проявляются слабостью всех конечностей (тетрапарез). Двигательные нарушения сочетаются с расстройством чувствительности и мышечного тонуса. Возможна дисфункция тазовых органов.
Паралитическая форма отличается постепенным развитием. Протекает с неуклонным усугублением симптоматики (прогрессирующий вариант) или с периодами улучшение/ухудшение (интермиттирующий вариант). Прогрессирующее течение наблюдается у 40% заболевших. Возможно начало с корешкового синдрома — сильной боли в позвоночнике, распространяющейся в руку, ногу или грудную клетку (в соответствии с поражённым отделом спинного мозга). Затем присоединяется мышечная слабость, чувствительные расстройства. Слабость мышц ног вызывает повышенную утомляемость при ходьбе. Со временем походка принимает спастический характер. Возникают судороги, подёргивания мышц нижних конечностей. Следующей стадией заболевания является спастическое повышение тонуса в ногах, усугубление слабости, нарушение мочеиспускания, дефекации. Симптоматика прогрессирует вплоть до полного поперечного поражения спинного мозга. Вовлечение нижнего спинномозгового утолщения проявляется снижением мышечного тонуса, выпадением рефлексов.
Осложнения
Трудности диагностики, позднее начало лечения способствуют переходу клинических проявлений из стадии обратимого неврологического дефицита в состояние стойких патологических изменений. Возникают грубые парезы и параличи, затрудняется самообслуживание, пациент утрачивает возможность ходить. При развитии выраженного тетрапареза больной постоянно находится в постели, что способствует возникновению пролежней, застойной пневмонии и др. осложнений.
Диагностика
Возможность диагностировать артериовенозные мальформации спинного мозга появилась в клинической неврологии в 60-х гг. XX века, когда в медицинскую практику начала внедрятся спинальная ангиография. До этого сосудистые мальформации выявляли при проведении миелографии как объёмные образования и достоверно диагностировали только интраоперационно. Сейчас современная диагностика спинальных АВМ включает:
- Неврологический осмотр. В ходе обследования выявляется парез, чувствительные нарушения, изменение рефлексов и тонуса. Полученные данные помогут неврологу определить примерную локализацию патологического процесса.
- Люмбальная пункция и анализ спинномозговой жидкости проводятся при апоплексическом варианте заболевания. Наличие крови в спинальной жидкости свидетельствует о кровоизлиянии.
- МРТ спинного мозга. Позволяет визуализировать артериовенозную мальформацию, диагностировать спинальное кровоизлияние, определить его объём и расположение.
- Ангиография. Может проводиться при помощи рентгенографии с введением контрастного вещества. Более информативна МРТ сосудов спинного мозга. Даёт представление о типе, месторасположении, протяжённости, гемодинамике сосудистой аномалии. Результаты спинальной МР-ангиографии помогают выбрать адекватный способ лечения, спланировать ход операции.
Дифдиагностика проводится с опухолями спинного мозга, инфекционной миелопатией, рассеянным склерозом, болезнью Штрюмпеля, БАС. Апоплексический вариант клиники АВМ спинного мозга дифференцируют с геморрагическим спинальным инсультом.
Лечение АВМ спинного мозга
Спинальные артериовенозные мальформации, не дающие клинической симптоматики, являющиеся случайной находкой и имеющие небольшие размеры, не требуют лечения, но нуждаются в регулярном наблюдении нейрохирурга. При наличии клиники необходимо хирургическое лечение. Применяются следующие методики:
- Эндоваскулярная эмболизация— введение в афферентный сосуд эмболизирующего вещества. Выполняется под контролем ангиографии. Позволяет достичь частичной облитерации просвета приводящей артерии. Применяется самостоятельно и в качестве подготовки к хирургическому удалению.
- Открытое удаление — хирургическая операция, в ходе которой производится микрохирургическое выделение, перевязка и пересечение питающих мальформацию артерий с последующей резекцией сосудистого конгломерата. Важным моментом является сохранение кровоснабжения спинного мозга.
- Стереотаксическая радиохирургия применяется при малых размерах образования, расположении в труднодоступном месте, если невозможна эндоваскулярная облитерация. Выступает дополнительным лечением при неполном иссечении образования в результате открытой операции, частичной облитерации после эндоваскулярного вмешательства. Прицельное облучение вызывает асептическое воспаление, ведёт к поэтапному склерозированию. Недостатком метода является постепенное «закрытие» сосудистого просвета после операции. В этот период (до 2-х лет) вероятность кровотечения сохраняется.
Восстановительное послеоперационное лечение осуществляется реабилитологами. Обязательно проводится контрольная МРТ и ангиография. Сочетание этих исследований позволяет выявить остатки аномалии, возможно сохранившиеся после удаления, определить степень облитерации после эмболизации и радиохирургического вмешательства.
Прогноз и профилактика
Правильная диагностика и своевременно проведённое лечение позволяют предупредить кровотечение из АВМ, развитие компрессионной миелопатии, стойких двигательных расстройств. У большинства пациентов наблюдается существенное восстановление утраченных функций вплоть до полного регресса возникшего неврологического дефицита. В последующем возможен рецидив, связанный с неполным выключением порочных сосудов из кровотока. В течение нескольких лет после нейрохирургического лечения пациентам необходимо наблюдение нейрохирурга. Профилактикой возникновения АВМ служит исключение неблагоприятных влияний на плод в период беременности.
Отек спинного мозга
Отек спинного мозга — это неспецифический патологический процесс, при котором происходит избыточное накопление жидкости в межклеточных пространствах. Заболевание возникает как осложнение позвоночно-спинномозговой травмы, опухолевого процесса, демиелинизирующих или сосудистых патологий. Состояние проявляется восходящими параличами, потерей всех видов чувствительности, отсутствием рефлексов, другими симптомами с учетом первопричины. Диагностика отека требует проведения КТ или МР-сканирования спинного мозга, рентгенографии позвоночника. Лечение включает массивную дегидратацию, нейрометаболическую поддержку, нейрохирургические операции (по показаниям).
Истинная распространенность состояния не установлена, поскольку отек спинного мозга служит универсальной реакцией на травматическое повреждение. Он встречается у всех больных с осложненной травмой позвоночника. После оперативного удаления новообразований вероятность отека составляет около 0,6%, Патология широко распространена в практической неврологии, является опасной для жизни и здоровья пациента, поэтому не теряет актуальности разработка новых способов диагностики и эффективного лечения отека спинного мозга.
Основной причиной развития отека является позвоночно-спинномозговая травма (ПСМТ) — повреждение, которое сопровождается контузией, нарушением анатомической целостности спинного мозга. Патология возникает в начальном остром периоде (первые 2-3 суток), значительно отягощает состояние пациента после травмы. Кроме ПСМТ, причинами отека могут выступать следующие заболевания:
- Опухоли спинного мозга. Отек нарастает в течение первых 2-5 суток после хирургического удаления неоплазий, особенно при их локализации в верхнешейном отделе. Состояние выступает причиной 50% случаев смерти больных в раннем послеоперационном периоде.
- Дегенеративные заболевания. При органических демиелинизирующих поражениях спинного мозга (боковом амиотрофическом склерозе, рассеянном склерозе) образуются очаги нейродегенерации, которые запускают процесс нарушения ликвородинамики, накопления интерстициальной жидкости. Отек также возможен при поперечном миелите, других воспалительных спинальных болезнях.
- Сосудистые нарушения. Расстройства спинномозгового кровообращения, которые способны вызывать отек-набухание нервной ткани, возможны при врожденных сосудистых мальформациях или приобретенных поражениях сосудистой системы спинного мозга. Реже состояние формируется как ятрогенное осложнение — после лечебных блокад, спинальной анестезии, аортографии.
В механизме развития отека участвует несколько факторов: травматический, циркуляторный, сосудистый, тканевой. Наблюдается повреждение тканевых элементов, накопление провоспалительных медиаторов, нарушение проницаемости сосудов, что сопровождается избыточной фильтрацией жидкости в интерстициальное пространство. При этом спинной мозг увеличивается в объеме, а поскольку он ограничен пространством спинномозгового канала, возникают явления компрессии.
Посттравматический отек вызывает ишемию спинного мозга, которая становится причиной поражения миелиновых оболочек нервов. В последующем формируется специфический глиоз — замещение погибших нейронов клетками нейроглии, что сопровождается нарушением спинномозговых функций. Эти изменения видны на МРТ в виде миомаляции: в первые полгода состояние может быть частично обратимо, затем закрепляется стойкий неврологический дефицит.
Симптомы
Клиническая картина обусловлена основным заболеванием. При перенесенной ПСМТ ведущим симптомом является боль в спине, которая сосредоточена в месте приложения механической силы, распространяется на другие отделы позвоночника. Соответственно уровню повреждения развиваются вялые параличи дистальных отделов ног или всех нижних конечностей, дополняемые парезами мышц брюшного пресса, спины, грудной клетки.
При локализации поражения на уровне верхнешейного отдела спинного мозга наблюдается тетраплегия по центральному типу с утратой чувствительности, которая дополняется вялым параличом шейных мышц. Если травма произошла в нижнешейном отделе, определяются признаки поражения плечевого сплетения, одно- или двусторонний синдром Горнера, различное положение рук (опущены, сложены на груди, запрокинуты).
Отек спинного мозга неуклонно нарастает, уже спустя несколько часов патологический процесс захватывает значительное число сегментов. Постепенно усугубляется неврологическая симптоматика: появляются восходящие параличи, которые распространяются от нижних к верхним конечностям, туловищу, мышцам шеи и головы. Может возникать судорожный синдром.
Отек спинного мозга — грозное состояние, которое без лечения может быстро распространиться на вышележащие сегменты, достигая церебрального уровня. При вовлечении в процесс продолговатого мозга у пациента нарушаются витальные функции: дыхательная (дыхание Биота), сердечно-сосудистая деятельность (замедление пульса, гипотония). Наблюдается отсутствие сухожильных и периостальных рефлексов, расширение зрачков, неподвижность глазных яблок.
При ПСМТ спинальный отек нередко осложняется спинальным шоком, который характеризуется перераздражением органа или лишением супраспинальных влияний со стороны церебральных структур. У больных выявляются атонический паралич, отсутствие всех типов рефлексов и чувствительности ниже уровня травмы. Также отмечаются расстройства функций тазовых органов, быстро нарастающие трофические нарушения.
Вероятность смертельного исхода составляет до 25%. При успешном купировании неотложного осложнения могут появляться на этапе восстановления неврологических функций. Из-за необратимых повреждений нейронов в резидуальном периоде сохраняется дефицит моторных функций ниже поврежденного уровня, полное или диссоциативное расстройство чувствительности. Часть больных после перенесенного заболевания получают инвалидность.
Обследование начинается со стандартного осмотра врачом-неврологом. У пациента выявляются парезы и параличи, разнообразные нарушения чувствительности, арефлексия и другие симптомы цереброспинального поражения. На травму указывает локальная болезненность, признаки перелома позвонков, характерный анамнез. Для подтверждения диагноза применяются инструментальные и лабораторные методы:
- МРТ спинного мозга. Исследование считается наиболее информативным для изучения структуры органа, обнаружения локальных поражений нервной ткани, симптомов основного заболевания, вызвавшего отек. При отсутствии возможности проведения МРТ выполняется КТ спинного мозга.
- Рентгенография позвоночника. При травме спины и физикальных признаках повреждения позвонков исследование необходимо для визуализации места перелома, его характера. Более точную информацию о травме дает КТ позвоночного столба.
- ЭНМГ. Электронейромиография назначается после купирования острого состояния для оценки функции нервно-мышечной передачи, контроля динамики восстановления.
- Анализы крови. Общеклинические и биохимические исследования необходимы для определения водно-электролитного баланса, выяснения общего состояния больного, обнаружения сопутствующих проблем или осложнений.
Лечение отека спинного мозга
Консервативная терапия
Медикаментозное лечение проводится по общим принципам неотложной помощи в неврологии. Терапия направлена на снижение количества жидкости в интерстиции, за счет чего удается уменьшить компрессию органа, предупредить необратимые органические изменения. В лечении отека используется несколько групп препаратов:
- Дегидратанты. С этой целью назначаются препараты из категории осмотических диуретиков, которые дополняются салуретиками. Для потенцирования действия мочегонных средств пациентам вводится гипертонический раствор глюкозы, раствор магния сульфата.
- Аминокислоты. Доказана роль L-лизина эсцината в патогенетической терапии отечных явлений. Этот препарат нормализует сосудисто-тканевую проницаемость, оказывает противоотечный эффект, повышает тонус сосудов. Лекарство эффективно на протяжении первых дней заболевания.
- Нейрометаболиты. Для улучшения энергетических и других биохимических реакций в ткани спинного мозга применяются средства из группы антигипоксантов, ноотропов. Они рекомендованы с острого периода отека до периода восстановления.
- Глюкокортикостероиды. Эффективность гормональных препаратов обусловлена их способностью стабилизировать клеточные мембраны, укреплять сосудистую стенку. Препараты усиливают эффект диуретиков и лизина.
При тяжелом состоянии, поражении мышц диафрагмы и шеи, угрозе развития дыхательной недостаточности необходим экстренный перевод пациента на ИВЛ. В качестве симптоматического лечения при отдельных состояниях, сопровождающихся отеком спинного мозга, назначаются антиконвульсанты, обезболивающие средства, противовоспалительные препараты. При проникающих травмах для предупреждения инфекционных осложнений показана антибиотикотерапия.
Хирургическое лечение
При травматическом или опухолевом генезе отека больному необходима квалифицированная помощь нейрохирургов. Тип и объем операции подбирается индивидуально: фиксация переломов позвонков пластинами или винтами, установка люмбального дренажа, иссечение новообразования и т. д. При сдавлении спинного мозга хирургическое вмешательство проводится в максимально ранние сроки, чтобы не допустить необратимых изменений.
Отек спинного мозга имеет неблагоприятное течение, риск летального исхода в первые часы заболевания, а также высокую вероятность развития инвалидности в восстановительном периоде. Своевременное начало лечения значительно повышает шансы на восстановление неврологического дефицита. Профилактика состояния заключается в предупреждении травматизма, раннем выявлении и лечении опухолевых, нейродегенеративных, сосудистых заболеваний.
1. Профилактика отека спинного мозга у больных с острой спинномозговой травмой/ Н.Ш. Кураев// II международная научная конференция «Медицина и здравоохранение» (Уфа, май 2014).
2. Осложнения хирургического удаления опухолей спинного мозга/ В.В. Ступак, И.В. Пендюрин, С.В. Мишинов, И.А. Васильев// Международный журнал прикладных и фундаментальных исследований. — 2016. — № 7 (часть 2).
3. Вторичные изменения спинного мозга под влиянием длительной компрессии при травме позвоночника и спинного мозга в шейном отделе/ В.И. Цымбалюк, В.И. Неводник, Н.Н. Сальков// Украинский нейрохирургический журнал. — 2013. — №4.
4. Позвоночно-спинномозговая травма. Догоспитальный этап/ А.Л. Чернов //Медицина неотложных состояний. — 2008. — №2.
Опухоль спинного мозга - симптомы и лечение
Что такое опухоль спинного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ярикова Антона Викторовича, нейрохирурга со стажем в 10 лет.
Над статьей доктора Ярикова Антона Викторовича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Опухоли спинного мозга — это первичные и вторичные новообразования в спинном мозге и окружающих его тканях [1] .
Первичные (интрамедуллярные) опухоли, как правило, доброкачественные, а вторичные (экстрамедуллярные) — метастатические, т. е. злокачественные [14] . Первичные опухоли растут из клеток спинного мозга, его оболочек или корешков. Вторичные — это метастазы опухолей, возникших в других частях тела, поэтому они всегда злокачественные.
Распространённость
Опухоли спинного мозга чаще выявляются в возрасте 30-50 лет. За год диагноз ставят в 1-1,3 случаях на 100 000 населения [2] .
Опухоли спинного мозга составляют 10-15 % опухолей ЦНС. Среди них:
- поражение шейного отдела спинного мозга (19-37 %);
- грудного отдела (27-47 %);
- пояснично-крестцового отдела (23-33 %);
- конского хвоста и терминальной нити (11 %) [3][4] .
Более 80 % опухолей спинного мозга развиваются из его оболочек, сосудов, эпидуральной клетчатки и нервных корешков. И только 15-20 % случаев составляют интрамедуллярные опухоли, которые растут внутри ткани спинного мозга.
Факторы риска
Достоверные причины появления опухолей спинного мозга до сих пор неизвестны. В качестве факторов риска выступают [1] [4] :
- генетическая предрасположенность;
- воздействие канцерогенных веществ (нефтепродуктов, красителей);
- лимфома (злокачественная опухоль лимфатической системы);
- болезнь Гиппеля — Ландау (наследственный опухолевый синдром, предполагающий развитие доброкачественных и злокачественных новообразований);
- нейрофиброматоз II типа (генетическое заболевание, при котором образуются множественные доброкачественные опухоли, преимущественно шванномы и менингиомы в ЦНС и по ходу периферических нервов);
- неблагоприятные экологические условия (радиация, химические загрязнения);
- нездоровый образ жизни (алкоголизм, курение, неправильное питание);
- низкий иммунитет;
- регулярный стресс;
- избыточное пребывание на солнце;
- воздействие высоковольтных линий (согласно последним исследованиям, связь между влиянием линий электропередач и развитием опухолей не выявлена [15][18] — Прим. ред.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы опухоли спинного мозга
- Болевой синдром. Самая частая жалоба — это боль. Изначально она возникает на том уровне позвоночника, где образовалась опухоль. На ранней стадии боль бывает разной интенсивности, но без выраженных неврологических расстройств. Поэтому многие пациенты лечатся от других болезней: дегенеративно-дистрофического заболевания позвоночника, остеопороза, рассеянного склероза и обращаются к нейрохирургу с уже развившимся неврологическим дефицитом (сенсорными и моторными нарушениями). Боль усиливается при чихании, кашле, физических нагрузках, наклонах головы и в ночное время [5][6] .
- Двигательные нарушения. Следующая по частоте жалоба — мышечная слабость. Обычно появляется через некоторое время после чувствительных симптомов. Также встречаются: атрофия мышц, мышечные подёргивания и внезапное сокращение расслабленной мышцы [7] .
- Безболевые чувствительные нарушения. Выпадение поверхностной чувствительности при сохранении глубокой: восприимчивость к боли и температурным колебаниям снижается, но к лёгким прикосновениям остаётся на прежнем уровне [8] .
- Расстройства функции сфинктеров. Зачастую урогенитальных, реже — анальных. Распространены задержка или недержание мочи.
- Сколиоз или другая деформация позвоночника, возникшая из-за болей, двигательных нарушений и деструкции позвонков.
Новообразования спинного мозга нельзя обнаружить по внешним признакам. Визуально можно определить только опухоль в позвонках или рядом с ними.
Патогенез опухоли спинного мозга
Появление опухолей вызвано изменениями в генах, которые контролируют работу клеток, особенно их рост и деление. Генетические нарушения могут быть унаследованы от родителей или возникать в течение жизни из-за ошибок при делении клеток или из-за повреждения ДНК под воздействием окружающей среды [17] .
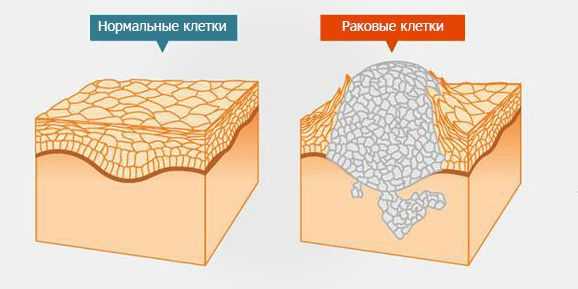
Доброкачественные и злокачественные образования
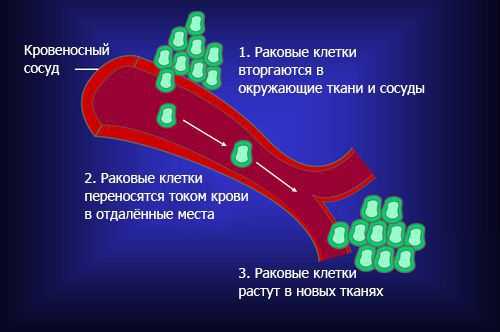
Опухоли делятся на доброкачественные и злокачественные. Большинство первичных новообразований, которые развиваются из спинного мозга, его оболочки и/или корешков, — доброкачественные. В отличие от злокачественных опухолей для них не характерна инвазия — способность клеток опухоли отделяться от неё и проникать в окружающие ткани. Как правило, инвазия — это первый этап сложного процесса, приводящего к появлению метастазов. Метастатическая опухоль содержит клетки, подобные клеткам первичной опухоли [1] . Когда клетки отрываются от раковой опухоли, они могут перемещаться в другие области тела через кровоток или лимфатическую систему. Оттуда они могут попасть в любой орган или ткань [15] .
В спинной мозг чаще метастазируют опухоли молочной железы (21 %), лёгких (19 %), простаты (7,5 %), почек (5 %), желудочно-кишечного тракта (4,5 %) и щитовидной железы (2,5 %) [16] .
Скорость роста опухоли зависит от типа ткани и расположения новообразования [1] . Симптомы развиваются быстро, если опухоль злокачественная.
Новообразование со временем увеличивается и давит на содержимое позвоночного канала. Сильная боль возникает при опухолях в области шейного отдела и конского хвоста. Боль может быть односторонней, когда опухоль развивается на боковой поверхности спинного мозга и сдавливает корешок; двусторонние боли в начале заболевания служат указанием на заднюю локализацию опухоли.
Опухоли задней поверхности спинного мозга вызывают утрату суставно-мышечного чувства и чувствительности к вибрации. Заднебоковая локализация опухоли проявляется болевым корешковым (радикулярным) синдромом, пониженной чувствительностью в этой области с последующим её полным выпадением.
По мере развития опухоли возникают и другие симптомы, которые указывают на сдавление спинного мозга. Синдром половинного поражения спинного мозга проявляется слабостью мышц с непроизвольными сокращениями, выпадением глубокой чувствительности (ощущения массы тела, вибрации, давления), нарушением способности понимать через прикосновения, что пишут или рисуют на коже (графестезия). Кроме того, притупляются болевые, температурные, реже тактильные ощущения в противоположной стороне тела.
Стадия парапареза (снижения мышечной силы) самая длительная, и неврологические симптомы в этом периоде зависят от локализации опухоли. Средняя продолжительность этой стадии - 2-3 года, при новообразованиях конского хвоста - до 10 и более лет [8] .
Классификация и стадии развития опухоли спинного мозга
Заболевание классифицируют по следующим признакам:
- расположения опухоли по отношению к спинному мозгу, оболочкам и позвоночнику;
- гистологическое строение (из клеток каких тканей состоит опухоль);
- уровень локализации [1][8] .
По происхождению опухоли делятся на две группы:
- первичные — развиваются из спинного мозга, его оболочки и/или корешков.
- вторичные — образуются вне спинного мозга и являются метастазами других опухолей [1] .
По локализации [4] :
- интрамедуллярные опухоли — формируются из клеток мозгового вещества и растут внутри спинного мозга;
- экстрамедуллярные опухоли могут быть экстрадуральными (располагаются над твёрдой мозговой оболочкой) и интрадуральными, или субдуральными (локализуются под твёрдой мозговой оболочкой).

По отношению к стороне спинного мозга [3] [4] :
- дорсальные (задние);
- дорсолатеральные (заднебоковые);
- латеральные (боковые);
- вентральные (передние).
- вентролатеральные (переднебоковые).
По топографической локализации [8] :
- шейного отдела;
- грудного отдела;
- поясничного отдела;
- крестцового отдела.
По гистологической характеристике [1] [8] :
- менингиома (из клеток оболочек головного и спинного мозга);
- невринома (из клеток, образующих миелиновую оболочку нервов);
- эпендимома (из клеток центрального канала спинного мозга);
- астроцитома (из вспомогательных клеток нервной ткани);
- олигодендроглиомы (из олигодендроцитов — клеток нейроглии);
- ганглиоглиома (из нейрональных клеток и глии);
- гемангиобластома (из капиллярных каналов);
- дермоид (из клеток соединительной ткани и эпителия);
- эпидермоид (из клеток кожи);
- медуллобластомы (из эмбриональных клеток);
- тератома (из гоноцитов — первичных половых клеток ); (из эндотелиальных клеток);
- глиобластома (из вспомогательных глиальных клеток);
- липома (из жировых клеток);
- субэпендимома (клетки эпителиальной мембраны, выстилающей центральный канал спинного мозга);
- метастазы (лимфома, саркома, рак лёгкого, предстательной железы, почек, меланома).
Cтадии развития заболевания представлены в таблице [8] :
| Стадии развития заболевания | Проявления |
|---|---|
| 1. Радикулярная | 1. Слабая по интенсивности боль в области спины. Пациент может 10—15 лет не обращается к нейрохирургу или неврологу, так как не подозревает о проблеме. |
| 2. Броун-Секаровская | 1. Спастический парез со стороны опухоли. 2. Выпадение глубокой чувствительности (чувства массы тела, давления и вибрации, мышечно-суставные расстройства). 3. Нарушение графестезии. 4. Притупление болевого, температурного и реже тактильного восприятия с противоположной стороны тела. |
| 3. Парапарез или паралич | 1. Функциональные нарушения вегетативной системы, органов таза. 2. Выраженные сенсомоторные расстройства. 3. Паралич конечностей — как временный, так и постоянный. 4. Если опухоль злокачественная, то паралич наступает в течение 3-4 месяцев. Длительность жизни составляет полгода-год. |
Осложнения опухоли спинного мозга
Заболевание может приводить к следующим осложнениям [1] [2] :
- нарушение движений, парезы и параличи;
- снижение моторной функции кишечника;
- инвалидность из-за потери трудоспособности;
- недержание или задержка кала или мочи;
- нарушения чувствительности;
- сильная боль, которую не удаётся устранить;
- озлокачествление опухоли;
- венозные тромбоэмболические осложнения из-за снижения мышечной силы и нехватки двигательной активности;
- воспалительные осложнения (пневмония, инфекции мочеполовой системы и другие);
- пролежни;
- сепсис;
- переломы позвонков (метастазы могут прорастать в тела позвонков и приводить к переломам).
Сирингомиелический синдром при опухоли
Сирингомиелией называют образование полостей в спинном мозге, наполненных жидкостью. Они могут возникать как осложнение опухолей — примерно в 30 % случаев новообразования спинного мозга приводят к их появлению [19] .
Полости сдавливают спинной мозг, при этом сначала поражаются нервные волокна, несущие в мозг информацию о температуре и боли. Затем повреждаются волокна, передающие сигналы из мозга к мышцам. В результате пациенты становятся менее чувствительны к температуре и боли, их руки и ноги слабеют.
Диагностика опухоли спинного мозга
Когда следует обращаться к врачу
К доктору нужно обратиться при появлении первых симптомов: боли в спине, мышечной слабости и нарушении чувствительности.
Обследование и постановка диагноза
Диагностика опухоли спинного мозга проходит в несколько этапов:
1. Сбор анамнеза и жалоб. Уточняется начало развития заболевания, наличие болевого синдрома и неврологического дефицита, сроков его возникновения. Оценивают влияние клинических проявлений на качество жизни больного. Подробно собирается информация о сопутствующих патологиях [1] .
2. Неврологическое исследование. Проверяется чувствительность частей тела, рефлексы, уровень мышечной силы. Оценивают неврологические нарушения и общее состояние по следующим шкалам: ASIA, Frankel, Klekamp — Samii, Brice, MacKissock, EGOS и Karnofsky [9] [10] .
3. Магнитно-резонансная томография (МРТ) с контрастным усилением. На данный момент это основной метод диагностики новообразований спинного мозга. МРТ позволяет визуализировать весь спинной мозг и позвоночник и определить локализацию опухоли. Накопление контрастного вещества определяет не только распространение, но и гистологическую структуру опухоли [5] [6] .

4. КТ-миелография. Применяют для выявления границ опухоли. Метод заключается в контрастировании субарахноидального пространства (полости со спинномозговой жидкостью между мягкой и паутинной оболочками спинного мозга) водорастворимыми веществами. В комбинации с МРТ или КТ позволяет значительно улучшить диагностику опухолей спинного мозга, особенно в окружающих его тканях.
5. Диффузионно-взвешенная МРТ. Позволяет оценить состояние опухолевой ткани путём мониторинга движения свободных молекул воды на клеточном уровне [5] [6] [10] .
6. Диффузионно-тензорная МРТ. Это разновидность диффузионно-взвешенной МРТ, которая позволяет визуализировать проводящие пути спинного мозга [11] [12] .
7. Сцинтиграфия. В организм вводят радиоактивные изотопы и по излучению от них получают двумерное изображение. Методом определяют распространение опухоли и количество метастатических очагов [9] .
8. Прямая ангиография. Рентгенологическая методика с введением контрастного вещества. Показана в редких случаях, в основном при подозрении на артериовенозную мальформацию спинного мозга [1] .
Дифференциальную диагностику проводят с рассеянным склерозом, спинальным лептоменингитом, миелитом, миелопатией, сирингомиелией, нейросифилисом, спинальным инсультом [3] .
Лечение опухоли спинного мозга
Диагноз "опухоль спинного мозга" зачастую предполагает нейрохирургическое вмешательство. Если пациент находится в тяжёлом соматическом, то хирургическое лечение противопоказано.
Операция
Она состоит двух этапов:
Нейрохирург, оперируя опухоль, стремится устранить сдавление спинного мозга, полностью удалить новообразование и, по возможности, избежать развития нового неврологического дефицита. Основные цели оперативного лечения:
- повысить уровень качества жизни;
- устранить болевой синдром;
- уменьшить неврологические симптомы;
- сократить период стационарного лечения.
За последние два десятилетия с развитием микронейрохирургической техники, интраоперационной нейровизуализации и нейронавигации хирургическое лечение опухолей спинного мозга стало значительно эффективнее [7] [13] . Нейрофизиологический мониторинг при удалении опухоли позволяет наблюдать за областями проводящих путей. Интраоперационное ультразвуковое сканирование даёт возможность проводить вскрытие твёрдой мозговой оболочки точно над опухолью. Ультразвуковая интраоперационная визуализация помогает спланировать вскрытие твёрдой мозговой оболочки и уточнить доступ в зависимости от расположения опухоли и её размера [7] [10] .

Интраоперационная мультиспиральная КТ позволяет чётко определить уровень расположения опухоли, уменьшить объём рассечения мягких тканей и костной резекции и снизить риск осложнений. Применение интраоперационного КТ и навигационной системы обеспечивает снижение лучевой нагрузки на медицинский персонал и пациента [13] .
Лучевая терапия и химиотерапия
При злокачественных опухолях кроме хирургического лечения больному назначают лучевую терапию и химиотерапию. Влияние химиотерапии на прогноз и результаты лечения на сегодняшний день не доказаны. Лучевую терапию проводят в том числе с помощью стереотаксической радиотерапии — высокоточной лучевой терапии. [9] . В этом случае лечение проводят нейрохирурги вместе с онкологами. При некоторых метастатических опухолях прибегают к гормональной терапии.
На настоящий момент лучевую терапию при опухолях спинного мозга не рассматривают в качестве первичного лечебного воздействия из-за её низкой продуктивности.
Стереотаксическая радиотерапия. Этот способ считается лучшим из всех известных медицине на сегодняшний день. Радиотерапию назначают пациентам, опухоли которых неоперабельны. Суть лечения в том, чтобы целенаправленным потоком гамма-излучения вызвать разрушение опухоли, не затрагивая при этом здоровые клетки.
Прогноз. Профилактика
Прогноз зависит от возраста пациента, уровня неврологического дефицита, размеров опухоли, степени повреждения спинного мозга и разрушения позвоночника [1] [8] . При своевременном удалении экстрамедуллярной опухоли пациент может полностью восстановиться. При интрамедуллярных опухолях прогноз значительно хуже, полное выздоровление не происходит. Прогноз неблагоприятен при метастазах. При неоперабельной злокачественной опухоли пациенту присваивают I группу инвалидности бессрочно.
Реабилитация после удаления опухоли
После удаления опухоли пациенту необходима реабилитация, чтобы восстановиться как на физическом, так и на психологическом уровне. Для реабилитации назначаются лечебная физкультура, корсетотерапия и психологическая помощь, пациент учится ходить заново.
Профилактика
Для профилактики заболевания, начиная с раннего возраста, следует соблюдать основные правила:
Читайте также:
