Аномалии роговицы у детей: мегалокорнеа, микрокорнеа, кератоконус
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
В глазную клинику «Восток-Прозрение» в конце 2020 года обратился мужчина 33 лет. У пациента был сложный миопический астигматизм на фоне кератоконуса — прогрессирующего заболевания, при котором роговица истончается и выпячивается в форме конуса. Ему нужно было подобрать склеральную линзу (линзу с широким диаметром) на правый глаз, чтобы улучшить зрение.
Жалобы
Пациент жаловался, что правый глаз плохо видит, изображение двоится, вокруг источников света появляются радужные круги и лучистость (гало-эффекты). Очки не улучшали ситуацию.
Анамнез
В мае 2019 года в клинике «Восток-Прозрение» для лечения кератоконуса пациенту провели топографически ориентированный (локальный) кросслинкинг правого глаза. Эта манипуляция позволяет укрепить роговицу: после пропитывания рибофлавином (витамином B2) роговицу облучают ультрафиолетом. При этом формируются прочные «сшивки» между коллагеновыми волокнами, из которых состоит ткань роговицы.
Наблюдение в течение года показало, что роговица больше не истончалась, т. е. болезнь не прогрессировала. Поэтому решили подобрать склеральную линзу на правый глаз в плановом порядке.
Хотя кератоконус чаще всего передаётся по наследству, никто из родственников пациента не страдал этим заболеванием. Внешние факторы, которые могли привести к прогрессированию болезни (лазерную коррекцию, привычку тереть глаза и др.), пациент отрицал.
Обследование
- веки чистые, смыкаются полностью, ресницы растут правильно;
- конъюнктива спокойная, розовая, подвижная;
- движения глаз в полном объёме;
- роговица прозрачная;
- передняя камера глубокая, чистая;
- радужка структурная, рисунок чёткий;
- хрусталик прозрачный;
- Диск зрительного нерва (ДЗН) розовый, границы чёткие, выход сосудов центральный, соотношение толщины артерий к толщине вен нормальное — 2:3;
- рефлекс малярной зоны нормальный, патологии нет;
- периферия сетчатки во всех квадрантах без особенностей.
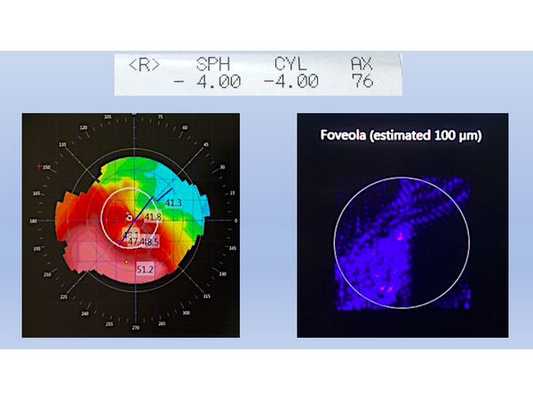
- Визометрию — позволяет проверить остроту зрения. По результатам визометрии, Vis OD 0,1 sph − 4,0 cyl − 4,0 ax 82 = 0,4 н/к. Это значит, что на правый глаз у пациента близорукость − 4,0 диоптрии (дптр), астигматизм − 4,0 дптр, максимальная острота зрения, которую можно получить с помощью очков, — 0,4 дптр (40 %).
- Авторефрактометрию — помогает определить оптическую силу глаза и даёт ориентировочные данные, чтобы подобрать очки или контактные линзы. Результат: sph − 4,0 cyl − 4,0 ax 76.
- Кератотопографию — с её помощью получают топографическую карту передней поверхности роговой оболочки. Средняя оптическая сила здоровой роговицы составляет 42 - 43 дптр в центральной зоне. У пациента наблюдалась типичная картина для кератоконуса: оптическая сила роговицы была смещена из центра в нижнюю зону и увеличена, на высоте конуса она составляла 51,2 дптр.
- Пахиметрию — позволяет определить толщину роговицы. У пациента в самой тонкой точке роговицы толщина была меньше нормы: 422 мкм вместо 530 мкм.
- Аберрометрию — позволяет определить имеющиеся в зрительной системе оптические искажения. По данным аберрометрии, у пациента были многочисленные аберрации — оптические нарушения из-за отсутствия фокусировки света в одной точке.
Диагноз
Кератотоконус правого глаза II - III стадии, неправильный сложный миопический астигматизм обратного типа, вызванный кератоконусом.
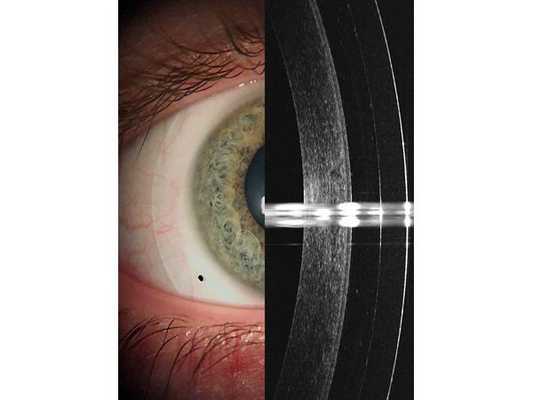
Склеральная линза на глазу и ОКТ снимок с оптимальным клиренсом (расстоянием между задней поверхностью линзы и передней поверхностью роговицы)
Лечение
Пациенту подобрали жёсткую газопроницаемую склеральную линзу на правый глаз. Линзу подбирали в течение месяца, при этом учитывали особенности строения передней поверхности глаза (роговицы, зоны лимба и склеры) с помощью оптического когерентного томографа (ОКТ).
Пациента научили правильно надевать линзу, снимать и ухаживать за ней. Также рекомендовали обращаться к специалисту, если появятся отрицательные симптомы: дискомфорт при ношении, ощущение сухости, снижение зрения, покраснение глаза.
Со слов пациента, он носил линзу примерно 12 - 14 часов в сутки и практически не ощущал её в глазу. Острота зрения вдаль и вблизи была высокой в течение всего дня, гало-эффекты почти не возникали, даже ночью.
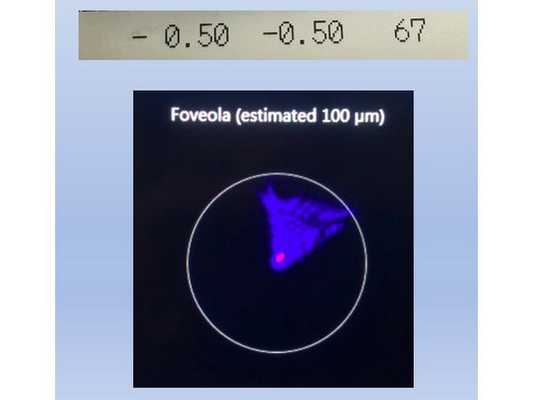
- Визометрия: острота зрения правого глаза увеличилась с 0,4 дптр (40 %) до 1,3 дптр (130 %).
- Авторефрактометрия: sph − 0,5 cyl − 0,5 ax 67.
- Аберрометрия: отмечается значительное снижение количества аберраций.
Заключение
На фоне кератоконуса у пациента сформировался сложный миопический астигматизм, который не корректировался очками или мягкими контактными линзами. Склеральные линзы — самый эффективный способ оптической реабилитации пациентов со сложным нарушением рефракции (фокусирующей способности глаз). Благодаря жёсткой конструкции и большому диаметру, такие линзы успешно берут на себя роль главной преломляющей линзы в оптической системе глаза.
Важно отметить, что при такой прогрессирующей патологии, как кератоконус, в первую очередь необходимо остановить развитие заболевания, стабилизировать процесс и уже вторым этапом проводить оптическую реабилитацию, т. е. восстанавливать остроту зрения. Единственным хорошо изученным и доказанным способом стабилизировать кератоконус является роговичный кросслинкинг.
По данным исследований, склеральные линзы сами по себе не влияют на прогрессию кератоконуса: не тормозят и не ускоряют её. Их можно подбирать минимум через 3 месяца после проведённого кросслинкинга, в среднем через полгода. Такие линзы относятся к контактным линзам длительного ношения. Их нужно носить в течение года, после чего заменить на новые.
Мегалокорнеа
Мегалокорнеа - это редкое генетически-детерминированное заболевание, характеризующееся увеличением диаметра роговицы. Степень выраженности клинических проявлений варьирует от бессимптомного течения до таких неспецифических симптомов, как снижение остроты зрения и появление «тумана» перед глазами. Основная диагностика мегалокорнеи включает в себя проведение объективного осмотра, УЗИ в режиме А-сканирования, пахиметрии, рефрактометрии, гониоскопии, тонометрии, визиометрии и расчет витреального индекса. Данная патология в большинстве случаев не требует специальной терапии. Проводится только коррекция нарушения остроты зрения и лечение вторичных осложнений.
Общие сведения
Мегалокорнеа представляет собой редкое непрогрессирующее заболевание, главным признаком которого является увеличение диаметра роговой оболочки. Первое описание мегалокорнеи, как сцепленного с Х-хромосомой заболевания, было представлено в 1914 году немецким ученым Б. Кайзером. До этого времени ее считали абортивным типом врожденной глаукомы. Поскольку, основным путем наследования мегалокорнеи является Х-сцепленный, болеют преимущественно мужчины (90% случаев). Как правило, патологию диагностируют в раннем детском возрасте. Заболевание распространено повсеместно. Инвалидизация пациентов на фоне мегалокорнеи наступает редко, в большинстве случаев связана с развитием вторичных осложнений.
Причины мегалокорнеи
Мегалокорнеа является генетически-детерминированной патологией. Заболевание обычно наследуется по рецессивному, сцепленному с Х-хромосомой типу. Причиной развития становится мутация в генах MGC1, MGCN. При этом дефектные гены локализируется на длинном плече Х-хромосомы (Xq 21,3-q22). В редких случаях данная аномалия наследуется по аутосомно-доминантному или аутосомно-рецессивному типу.
В основе механизма развития мегалокорнеи лежат нарушения ранних этапов эмбрионального развития органа зрения. В норме форма глазного бокала сменяется с колоколоподобной на сферическую. В случае мегалокорнеи размер диаметра переднего отверстия глазного бокала на протяжении длительного промежутка времени соответствует экваториальному размеру. Следствием указанных процессов является то, что диаметр цилиарного пояса со всеми анатомическими структурами переднего отдела глаз увеличивается соответственно заднему сегменту глазного яблока. В свою очередь, эндотелиоциты роговой оболочки распределяются нормально, но на большей протяженности. Это приводит к увеличению диаметра роговицы с ее последующим истончением в центральных отделах.
Симптомы мегалокорнеи
Мегалокорнеа является двухсторонним заболеванием, как правило, не склонным к прогрессированию. Главный симптом данной патологии выявляется в раннем детском возрасте при осмотре - роговица увеличена в диаметре, с сохраненной прозрачностью. Клинические проявления мегалокорнеи зависят от степени выраженности нарушений в структуре и толщине роговицы. При отсутствии изменений зрительные функции остаются в пределах нормы. Двухстороннее поражение роговой оболочки зачастую сопровождается дистрофическими нарушениями (мозаичная дистрофия) и распылением пигмента. Наиболее часто у пациентов наблюдаются незначительное снижение остроты зрения (зачастую как вдаль, так и вблизи) и ощущение искаженности предметов перед глазами, что связано с развитием миопии и астигматизма. Иногда мегалокорнеа осложняется сублюксацией хрусталика, что вызвано растяжением связочного аппарата. В таком случае у пациентов выявляется клиническая симптоматика иридодонеза - дрожания радужной оболочки, возникающего при резких движениях глаз.
Клиническая картина, связанная с повышением внутриглазного давления, обнаруживается только при таком осложнении, как синдром пигментной дисперсии с последующим развитием вторичной глаукомы. При этом происходит перераспределение пигмента из пигментного слоя заднего листка радужной оболочки. Меланоциты оседают на структурах заднего отдела глазного яблока. Это приводит в обструкции трабекулярной сети угла передней камеры с нарушением оттока внутриглазной жидкости. Пациенты предъявляют жалобы на туман перед глазами, болезненные ощущения, снижение остроты зрения, появление «радужных кругов» при взгляде на источник света. В тяжелых случаях возможно растяжение радужной оболочки с последующей гипоплазией стромы и усиленной пигментацией трабекулярной сети. Результатом указанных изменений становится формирование веретена Крукенберга.
Мегалокорнеа может развиваться, как самостоятельное заболевание или возникать на фоне таких генетических патологий, как синдромы Аарскога, Марфана и Книста. Наиболее распространенными сопутствующими патологиями со стороны органа зрения являются эктопия хрусталика и зрачка, врожденный миоз, пигментная глаукома, субкапсулярная катаракта. В свою очередь, мегалокорнеа может выступать в качестве одного из симптомов гидрофтальма.
Диагностика мегалокорнеи
Диагностика мегалокорнеи основывается на анамнестических данных, результатах объективного осмотра, ультразвукового исследования в режиме А-сканирования, пахиметрии, рефрактометрии, гониоскопии, тонометрии, визиометрии и данных расчета витреального индекса. У большинства пациентов обнаруживается отягощенный наследственный анамнез по поводу данного заболевания (в семье чаще болеют дедушки по материнской линии, т. к. матери являются носителями патологического гена). При наружном осмотре выявляется увеличение диаметра роговицы (более 13 мм). Глубина передней камеры глаза при проведении гониоскопии у большинства пациентов превышает норму (2,75-3,5 мм).
Методом визиометрии удается установить изменение остроты зрения, которое может соответствовать норме или несколько отклоняться в сторону слабой миопии, гиперметропии. Также часто определяется астигматизм. Внутриглазное давление, измеряемое при помощи тонометрии, зачастую соответствует норме и составляет от 10 до 21 мм ртутного столбца. В случае присоединения клинической картины вторичной пигментной глаукомы наблюдается его повышение. Результаты пахиметрии, как правило, свидетельствуют о снижении толщины роговой оболочки в центральной части. При проведении УЗИ глаза в режиме А-сканирования наблюдается увеличение продольного размера глазного яблока. Витреальный индекс (соотношение длинны стекловидного тела к продольному размеру глазного яблока) в раннем возрасте ниже нормативных показателей, а в старшем превышает норму.
Дополнительными методами исследования в офтальмологии являются кератотопография, кератометрия, оптическая когерентная томография роговицы (ОКТ). Кератотопография позволяет выявить патологию сферичности, кератометрия - изменение кривизны продольных меридиан, расположенных на поверхности роговицы, а также измерить радиус ее кривизны. При помощи ОКТ определяется нарушение пространственного взаимоотношения между структурами глазного яблока, увеличение его продольного размера и глубины передней камеры глаза, нарушение функционирования дренажной системы и глубокие изменения роговицы (кератит, дистрофия, язвы).
Лечение мегалокорнеи
При отсутствии нарушения остроты зрения, нормальной рефракции и неизмененном внутриглазном давлении мегалокорнеа не требует проведения специального лечения. При выявлении нарушения рефракции (миопия, гиперметропия, астигматизм) необходима своевременная коррекция зрения при помощи очков или контактных линз. У данной группы пациентов проведение хирургических вмешательств затруднено в силу недостаточного расширения зрачка, возможной сублюксации хрусталика, высокого риска разрыва задней капсулы и смещения имплантированной интраокулярной линзы. В случае развития вторичной катаракты на фоне мегалокорнеи выполняется факоэмульсификация катаракты (ФЭК) с последующей имплантацией специальной интраокулярной линзы (ИОЛ). Операция осуществляется через корнеосклеральный разрез. Техника обезболивания - ретробульбарная анестезия.
Прогноз и профилактика мегалокорнеи
Специфических мер по профилактике мегалокорнеи не разработано. При данной патологии пациентам необходимо проходить регулярный осмотр у офтальмолога, т. к. после 30 лет больные с мегалокорнеа подвержены высокому риску развития субкапсулярной катаракты. Профилактический осмотр должен включать в себя обязательное проведение визи- и тонометрии. При подозрении на увеличение размера роговицы необходимо как можно раньше выполнить измерение ее диаметра. Прогноз мегалокорнеа при своевременной диагностике и коррекции зрительных нарушений для жизни и трудоспособности благоприятный. Тотальное снижение зрения вплоть до полной слепоты развивается только на фоне вторичных осложнений в виде катаракты или глаукомы.
Кератоконус
Кератоконус - дистрофические изменения роговицы, приводящие к ее конической деформации, нарушению и снижению зрения. При кератоконусе прогрессирующе снижается острота зрения, искажается изображение предметов, появляются засветы и ореолы, монокулярная диплопия, иногда - болевой синдром и помутнение роговицы. Диагностика кератоконуса заключается в проведении скиаскопии, биомикроскопии, офтальмометрии, компьютерной кератометрии, когерентной томографии. Для лечения кератоконуса используются микрохирургические методики кросс-линкинга, имплантации роговичных колец, кератопластики.
МКБ-10
В офтальмологии кератоконус диагностируется в 0,01% - 0,6% случаев. Заболевание с одинаковой частотой встречается среди представителей различных рас и обоих полов. Первые проявления кератоконуса обычно возникают в подростковом и раннем юношеском возрасте и затем медленно прогрессируют. Иногда кератоконус развивается в более поздние сроки - в 25-30 лет. При кератоконусе изменяется структура и форма роговицы: она истончается и деформируется по типу конуса, что приводит к развитию близорукости и неправильного астигматизма. Кератоконус обычно бывает двусторонним и асимметричным.
Причины кератоконуса
Вопрос этиологии кератоконуса остается дискуссионным. В рамках изучения причин дегенерации роговицы выдвинуто несколько гипотез - наследственная, эндокринная, метаболическая, иммунологическая и др. В современной науке все большее число сторонников приобретает наследственно-метаболическая теория развития кератоконуса. Данная теория связывает возникновение изменений роговицы с наследственной ферментопатией, которая может активизироваться в период эндокринной перестройки, под влиянием иммунологических нарушений, общих заболеваний и т. д.
В процессе исследований была выявлена корреляция между кератоконусом и бронхиальной астмой, экземой, сенной лихорадкой, атопическим дерматитом, приемом кортикостероидов, болезнью Аддисона, микротравмами роговицы, пигментной ретинопатией, кератоконъюнктивитом, травматическими или вирусными кератитами, врожденным амаврозом Лебера, синдромом Дауна, синдромом Марфана и др. заболеваниями. Отмечается неблагоприятное воздействие на роговицу ультрафиолетовых лучей, запыленности воздуха, радиационного излучения.
В последние годы, в связи с распространением эксимерлазерной коррекции зрения (LASIK), возросла частота ятрогенных кератоэктазий и связанных с ними случаев последующего кератоконуса.
При кератоконусе в деформированной роговице выявляются множественные биохимические изменения; снижается содержание коллагена, концентрация кератин-сульфата, уменьшается общее содержание белка и повышается количество небелковых структур, увеличивается коллагенолитическая и желатинолитическая активность, связанная с недостаточностью ферментов и ингибиторов протеиназ. В результате снижения антиоксидантной активности в роговице образуются деструктивные альдегиды и/или иероксинитриты.
Считается, что процесс дегенерации роговицы начинается в базальных клетках роговичного эпителия или в месте его перехода в строму. Слабость роговичного эпителия и стромы сопровождается уменьшением эластичности роговицы, нарастанием ее ригидности и в итоге - необратимым растяжением и конусовидной деформацией - развитием кератоконуса.
Классификация
По механизму возникновения различают первичный и вторичный кератоконус. Развитие вторичного кератоконуса в большинстве случаев вызвано ятрогенными причинами (ятрогенная кератэктазия). В 95% случаев кератоконус бывает двусторонним, в 5% - односторонним.
Характер течения заболевания может являться прогрессирующим или стационарным. В отдельную форму исследователи выделяют острый кератоконус.
Предложено несколько вариантов стадирования кератоконуса; среди них наиболее распространена классификация Amsler, согласно которой выделяют IV стадии офтальмопатологии. Первая стадия кератоконуса характеризуется неправильным астигматизмом, корригируемым цилиндрическими линзами; острота зрения может составлять 1,0-0,5. Астигматизм при второй стадии также корригируем, но выражен сильнее; острота зрения в пределах 0,4 - 0,1. Третья стадия кератоконуса сопровождается истончением и выпячиванием роговицы; острота зрения снижается до 0,12-0,02, коррекция возможна только с помощью жестких контактных линз. При развитии четвертой стадии кератоконуса выражена коническая деформация и помутнение роговицы, острота зрения составляет 0,02-0,01 и не поддается коррекции.
Симптомы кератоконуса
Проявления кератоконуса обусловлены конической деформацией роговицы и связаны с развитием близорукости и неправильного астигматизма, оси которого при прогрессировании болезни постоянно меняются. Это приводит к постепенно нарастающему снижению зрения и монокулярной диплопии (двоению). Изменения возникают сначала в одном, затем в другом глазу.
Пациент с кератоконусом вынужден часто обращаться к офтальмологу для подбора очков, однако назначаемая очковая коррекция в этих случаях плохо переносится и не дает своего эффекта. Это связано с быстро прогрессирующим снижением остроты зрения, поэтому в только что изготовленных очках человек видит уже не столь хорошо, как в процессе их недавнего подбора. Со временем становится невозможным использование мягких контактных линз, поскольку они не прилегают к роговице.
При кератоконусе пациент может видеть многоконтурное изображение предметов, искажение букв при чтении, ореолы вокруг источников света. Иногда имеет место повышенная светочувствительность и постоянное раздражение глаз. Вначале заболевания более выражено снижение сумеречного зрения, в дальнейшем ухудшается видение и при хорошем освещении. Отмечаются быстрая утомляемость глаз, ощущения зуда и жжения. В поздних стадиях кератоконуса конусовидная деформация роговицы заметна невооруженным глазом.
Кератоконус, как правило, прогрессирует медленно, в течение 10-15 лет; у 50% пациентов может приостановиться на ранней стадии и перейти в длительную ремиссию. В 5-7% случаев течение заболевания осложняется острым кератоконусом, при котором происходит внезапный разрыв десцеметовой оболочки с выходом водянистой влаги в роговичные слои. Клинически острый кератоконус сопровождается развитием отека роговицы и появлением болевого синдрома. Примерно через 3 недели острый процесс стихает, и на роговице формируются рубцы. Деформация роговичной поверхности вследствие этого может уменьшаться, а зрение несколько улучшаться.
Диагностика кератоконуса
Обследование начинается со стандартной проверки остроты зрения, которая позволяет выявить ее снижение в той или иной степени. При повторном подборе очков выявляется резкое несимметричное увеличение рефракции, необходимость перехода от сферических линз к цилиндрическим для достижения приемлемой остроты зрения, изменение оси цилиндрических линз. Рефрактометрия при кератоконусе выявляет неправильный астигматизм и миопию, обусловленные выпячиванием роговицы.
При диафаноскопии глаза кератоконус определяется в виде клиновидной тени на радужной оболочке. Скиаскопия при кератоконусе обнаруживает наличие «пружинящей», «створчатой» тени, обусловленной неправильным астигматизмом. С помощью офтальмометрии определяются признаки конической деформации роговицы - дисторсия, характеризующаяся изломом и разноразмерностью горизонтальных марок, изменением угла между главными меридианами и др. При прозрачности сред глаза проводится офтальмоскопия.
Наиболее точную информацию о параметрах роговицы при кератоконусе удается получить благодаря кератотопографии и фотокератометрии (компьютерной кератометрии). Последний метод позволяет оценить радиус, торичность, асимметрию эксцентриситет и выявить коническую деформацию роговицы еще на субклинической стадии.
В ходе биомикроскопии глаза при кератоконусе определяются структурные невоспалительные изменения роговицы: появление в ее центральной зоне нервных окончаний, разрежение стромы роговицы, изменение эндотелиальных клеток, помутнения в боуменовой оболочке, утолщения, трещины, разрывы десцеметовой мембраны, линии кератоконуса и др.
В специализированных офтальмологических клиниках для выявления кератоконуса используются методы компьютерный роговичной топографии, оптической когерентной томографии роговицы, эндотелиальной микроскопии роговицы.
Лечение кератоконуса
С учетом характера течения кератоконуса (быстроты прогрессирования, склонности к рецидивам) лечение может быть дифференцированным: безоперационным или хирургическим.
Консервативное лечение кератоконуса заключается в коррекции зрения с помощью полужестких линз (в центре - жестких, на периферии - мягких), которые как бы вдавливают конус роговицы. В начальных стадиях, особенно при непрогрессирующем, стабильном течении кератоконуса, может быть эффективна и очковая коррекция. Назначаются курсы витаминотерапии, тканевой терапии, иммуномодуляторов и антиоксидантов; глазные капли (таурин), субконъюнктивальные и парабульбарные инъекции АТФ, метилэтилпиридинола. При кератоконусе эффективно проведение физиотерапии (магнитотерапии, фонофореза с токоферолом и др. процедур).
При развитии острого кератоконуса требуется неотложная помощь: закапывание в глаз мидриатиков (мезатона, мидриацила и др.), наложение давящей повязки на глаз с целью профилактики перфорации роговицы.
Сравнительно новым, отлично зарекомендовавшим себя методом консервативного лечения кератоконуса является роговичный кросс-линкинг, заключающийся в удалении поверхностного эпителия с роговицы, закапывании на нее раствора рибофлавина и последующем облучении УФ-лучами. Данная процедура позволяет укрепить роговицу, повысить ее устойчивость к деформации, остановить развитие или достичь регресса кератоконуса. После проведения роговичного кросс-линкинга становится возможной обычная очковая и контактная коррекция мягкими линзами.
На начальной стадии кератоконуса при достаточной толщине роговой оболочки возможно проведение эксимерлазерной процедуры (ФРК+ФТК), позволяющей скорректировать астигматизм, повысить остроту зрения, укрепить передние слои роговицы и замедлить прогрессирование кератэктазии.
В некоторых случаях с целью уменьшения корнеальной деформации применяется термокератопластика - нанесение коагулятором на периферию роговицы точеных аппликаций, которые позволяют добиться уплощения роговицы.
В хирургии кератоконуса используется метод имплантации роговичных колец. Стромальные (роговичные) кольца изменяют поверхность роговицы, нормализуют рефракцию и стабилизируют роговицу.
Классической операцией при кератоконусе является сквозная или послойная кератопластика, предполагающая удаление собственной роговицы и имплантацию на ее место донорского трансплантата. Кератопластика сопровождается практически 100%-ным приживлением трансплантата и позволяет откорректировать остроту зрения до 0,9-1,0 примерно в 90% случаев. Сквозная кератопластика может быть предпринята даже в терминальной стадии кератоконуса.
Прогноз и профилактика кератоконуса
В большинстве случаев течение кератоконуса медленно прогрессирующее и относительно благоприятное. Иногда прогрессирование может прекратиться и стабилизироваться на любой стадии кератоконуса. Чем в более позднем возрасте возник кератоконус, тем медленнее его течение и лучше его прогноз.
Осложнениями патологии могут являться развитие острого кератоконуса, помутнение и перфорация роговицы. В послеоперационном периоде может возникать послеоперационный астигматизм высокой степени, требующий контактной коррекции.
С целью исключения вероятности развития кератоконуса необходимо лечение тех нарушений, которые могут способствовать возникновению деформации роговицы - аллергических, иммунных, эндокринных, воспалительных и т. д.
Патологии роговицы: причины, симптомы, лечение
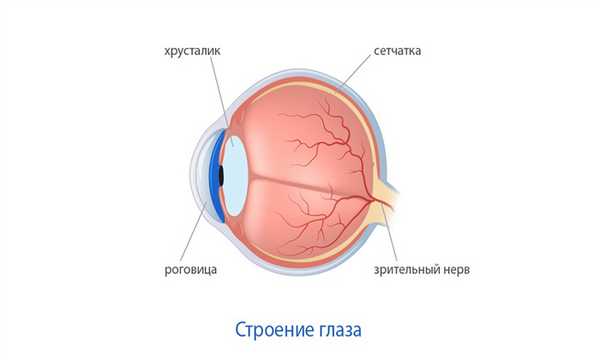
Роговой оболочкой, или роговицей, называют переднюю выпуклую прозрачную часть глаза, обеспечивающую светопреломление. Для безошибочного выполнения своих функций она должна быть прозрачной. Поэтому любые повреждения, вызывающие помутнение роговицы, существенно ослабляют зрение.
Что называют патологиями роговицы?
Патологии роговицы, которые составляют четвертую часть всех заболеваний глаз, являются основными причинами снижения остроты зрения и слепоты. Они характеризуются большим разнообразием.
К ним принадлежат:
- кератиты;
- дистрофии;
- злокачественные образования (встречаются редко);
- нарушения формы и размеров.
В большинстве случаев диагностируются кератиты - воспалительные процессы в роговице. Кератит может быть бактериальными, вирусным, грибковым, туберкулезным, сифилитическим, герпетическим, бруцеллезным, малярийным, аллергическим, инфекционно-аллергическим, обменным, нейропаралитическим.
К дистрофическим патологиям роговицы принадлежат кератомаляция, кератоконус, кератоглобус, эмбриотоксон, буллезнаякератопатия, эрозии, рубцы. Микрокорнеа и макрокорнеа - болезни, изменяющие размер роговой оболочки.
Кератомаляция характеризуется «молочным» помутнением роговицы, которое в течение суток может захватить все ее слои. При этом роговая оболочка разрушается, что приводит к выпадению внутренних структур глаза. Все процессы происходят совершенно безболезненно.
Кератоконус - наследственная болезнь, вызывающая истончение и дистрофию роговицы (она вместосферической становится конической), что приводит к необратимым искажениям в оптической системе глаза.
Кератоглобус - генетически обусловленное заболевание, при котором наблюдается шарообразное выпячивание всей роговицы вперед.
Эмбриотоксон - помутнение роговой оболочки в виде кольца, напоминающее старческую дугу.
Микрокорнеа - патологическое состояние, при котором диаметр роговицы существенно (более чем на миллиметр) уменьшается. Для макрокорнеа, наоборот, характерно увеличение роговицы (более чем на миллиметр). Эти две болезни могут привести к повышению внутриглазного давления и развитию глаукомы.
Нередко наблюдается совместное поражение роговицы и конъюнктивы, что приводит к развитию кератоконъюнктивитов.
Причины патологии роговицы
Все патологические изменения роговицы подразделяются на врожденные (первичные) и приобретенные (вторичные). Врожденные аномалии обычно дают о себе знать в детском возрасте и быстро прогрессируют.
В зависимости от причины они могут быть воспалительными и дистрофическими.
Патология роговицы может развиваться в результате воздействия разнообразных факторов:
- генетических особенностей;
- инфекционных заболеваний;
- бытовых и производственных травм;
- термических и химических ожогов;
- офтальмологических операций;
- экологических условий;
- дефицита витаминов в рационе;
- недостатка слезной жидкости;
- образования злокачественных опухолей;
- болезни матери во время беременности;
- возрастных изменений;
- несоблюдения правил применения контактных линз (постоянное ношение приводит к гипоксии - дефициту кислорода, что становится причиной помутнения и разрушения роговой оболочки).
Признаки аномалии роговицы
Патологические изменения в роговице сопровождаются:
- светобоязнью;
- слезотечением;
- выделением гноя;
- нарушением прозрачности роговицы;
- покраснением глаза;
- неконтролируемым сокращением глазных мышц;
- болью и жжением;
- ощущением соринки в глазу;
- ослаблением зрения.
Со временем эпителий начинает разрушаться и отслаиваться, формируя эрозии и язвы.
Любое заболевание роговой оболочки сопровождается образованием инфильтрата, который может исчезнуть бесследно либо оставить после себя помутнение.
В зависимости от степени помутнения различают:
- Облачко - слабое сероватое помутнение, не имеющее резких границ. Простым глазом его заметить почти невозможно. Чтобы обнаружить облачко, используют боковое освещение или щелевую лампу.
- Пятно роговицы - помутнение беловатого или сероватого цвета. Его легко можно увидеть невооруженным глазом.
- Бельмо - хорошо заметный белый рубец, внутрь которого прорастают сосуды.
Диагностика патологий роговицы
Чтобы не допустить серьезных последствий, необходимо правильно диагностировать болезнь и назначить адекватное лечение.
Для постановки диагноза пациента направляют на:
- офтальмометрию;
- кератографию;
- кератометрию;
- электроретинографию;
- рефрактометрию; ; ;
- лазерную доплерометрию; .
Лечение патологии роговицы
При патологиях роговицы возможно медикаментозное лечение, физиотерапевтическое и хирургическое.
Медикаментозное лечение патологий роговицы включает применение:
- антибактериальных препаратов - при инфекционных заболеваниях;
- местных глюкокортикостероидов (мазей, глазных капель, искусственных слез) -подавляют воспалительные процессы;
- иммунодепрессивных средств - необходимы при системных поражениях соединительной ткани, приводящих к истончению и изъязвлению роговицы;
- лекарств, улучшающих трофику роговицы;
- медикаментов, способствующих регенерации эпителия.
Возможно также использование физиотерапевтических процедур: электрофореза, лазеротерапии.
Но в большинстве случаев консервативная терапия, а также коррекция зрения с помощью очков и контактных линз оказываются бесполезными. Поэтому врач прибегает к хирургическому лечению, которое может проводиться путем кератэктомии или кератопластики.
Кератэктомия применяется только для удаления небольших поверхностных помутнений роговицы, расположенных точно в центре роговицы.
В основном применяют кератопластику. Она предполагает частичную или полную замену поврежденных слоев роговой оболочки трансплантатом, полученным от донора либо искусственным. В результате хирургического вмешательства устраняются дефекты роговицы, восстанавливаются ее форма, свойства и работоспособность.
Операция рекомендуется при кератоконусе, дистрофических поражениях, тяжелых травмах, термических и химических ожогах.
Различают несколько разновидностей кератопластики:
- сквозная - заменяют все слои роговицы;
- передняя послойная - трансплантат устанавливают только в передние слои;
- задняя послойная - пересадка производится только в задних слоях.
Чаще всего операцию проводят с помощью лазера. Лазерный луч делает точные разрезы на роговицах донора и пациента, что гарантирует отсутствие ошибок, сводит к минимуму болезненные ощущения и продолжительность реабилитационного периода.
Оперативная офтальмология в основном применяет фемтосекундный лазер, названный так за свою скорость (одна фемтосекунда равняется 10-12 секундам). Он способствует образованию микропузырьков, состоящих из углекислого газа и воды. Под воздействием пузырьков ткань роговицы мягко разъединяется и делает разрез, который точно соответствует необходимой форме и размерам.
Кератопластика выполняется в амбулаторных условиях с применением общего или местного наркоза. После операции пациент возвращается домой.
Швы снимают спустя 6-12 месяцев после проведения операции. Реабилитация занимает около года. Из-за того, что в роговице отсутствуют сосуды, она быстро подвергается патологическим процессам и медленно восстанавливается.
В 90% случаев после кератопластики удается вернуть прозрачность роговице и существенно улучшить зрение.
Современная медицина позволяет проводить обследование органов без внедрения в их структуру и без нарушения их функции. Точно так же ОКТ глаза дает возможность бесконтактно оценивать состояние слоев сетчатки, роговицы глаза и волокон зрительного нерва.
Близорукостью, или миопией, называют болезнь глаз, при которой изображения окружающих предметов формируются не на сетчатке, как в норме, а перед ней.
Такая ситуация приводит к тому, что человек видит объекты, расположенные вдали, нечеткими и размытыми. А предметы, находящиеся рядом, он различает хорошо, из-за чего болезнь получила название близорукости.
Патологии роговицы
Патологии роговицы составляют около 25% среди всех глазных заболеваний. Специалистами принято разделять патологии роговицы на генетически обусловленные (аномалии, опухоли, дистрофии, воспаления, повреждения); приобретенные (травмы, послеоперационные рубцы); дистрофические; воспалительные.
См. строение роговицы глаза.
Что влияет на возникновение заболений роговицы?
В последнее время факторов, способствующих возникновению заболеваний роговицы, достаточно много и, к сожалению, с каждым годом их становится все больше: это и экологическая ситуация, травмы, инфекции, генетические особенности.
К появлению патологий роговицы приводят также осложнения, связанные с нарушением режима использования контактных линз, негативные последствия офтальмологических операций, частые бытовые и производственные травм глаза. Такие изменения иногда не определяются визуально и могут быть выявлены только при помощи биомикроскопического исследования в ходе диагностики.
На сегодняшний день офтальмологическая клиника «Эксимер» обладает наиболее современными возможностями диагностики, более усовершенствованными методами и уникальным оборудованием для проведения исследования, позволяющим выявлять нарушения на самых ранних сроках. Для того, чтобы обезопасить себя от возможных проблем, и убедиться, что зрению ничто не угрожает, необходимо проходить диагностическое обследование как минимум один раз в год, даже если, по вашему мнению, у Вас нет проблем со зрением.
Аномалии роговицы
- Кератоконус — это генетически обусловленное заболевание роговичной ткани, приводящее к ее дистрофии и истончению роговицы. В результате чего, роговица, вместо сферической (как это должно быть в норме), принимает неправильную (коническую) форму, что вызывает значительные и необратимые искажения в оптике глаза, вплоть до разрыва.
- Кератоглобус (keratoglobus) — мегалокорнеа (megalocornea) — врожденный дефект развития глаза, при котором вся роговицы выпячивается вперед, несмотря на то, что ее искривление имеет правильную форму (в отличие от кератоконуса). Лечение кератоглобуса проводится при помощи пересадки роговицы.
- Врожденные помутнения, вызванные нарушением эмбрионного развития в связи с болезнью матери.
- Микрокорнеа(microcornea) — состояние роговицы, при котором ее диаметр уменьшен и макрокорнеа (macrocornea) — увеличенная роговица (размер, по сравнению с возрастной нормой, более чем на 1 мм) относятся к аномалиям роговицы не поддающимся лечению.
Дистрофии роговицы
- врожденные (первичные)
- приобретенные (вторичные)
Врожденные (первичные) дистрофии имеют наследственный характер, чаще всего проявляются в детском раннем возрасте и имеют прогрессирующее течение и могут быть вызваны, в том числе нарушениями в ходе беременности.
Приобретенные (вторичные) дистрофии, могут развиваться вследствие: коллагеноза, врожденной глаукомы, прогрессирования кератоконуса, авитаминоза, ожогов конъюнктивы и склеры, недостаточности слезной жидкости и др.
Воспаления роговицы (кератиты)
Воспаления (кератиты) принято разделять на две группы по ряду причин возникновения:
- экзогенные (патогенный фактор воздействует из вне)
- эндогенные (патогенный фактор воздействует изнутри, связан с процессами происходящими в организме)
Травмы и повреждения
К повреждениям роговицы относятся эрозии, инородные тела, непроникающие и проникающие ранения, ожоги различной этиологии, рубцы, травмы.
Помните!
Искажения зрения, вызванные патологиями роговицы, связанные с нарушениями ее прозрачности или формы, носят необратимый характер и не корректируются при помощи стандартных оптических средств (очки, контактные линзы). В большинстве случаев, единственный выход в решении таких проблем — это операция — кератопластика (частичная или полная замена поврежденного участка роговицы).
Читайте по теме:
Кросс-линкинг ? Процедура для усиления прочностных свойств роговицы, повышения ее устойчивости к растяжению и остановки прогрессирования кератоконуса. Кросс-линкинг (этап комплексного лечения) ? Процедура для усиления прочностных свойств роговицы, повышения ее устойчивости к растяжению и остановки прогрессирования кератоконуса в составе комплексного лечения кератоконуса. Имплантация интрастромальных колец с помощью фемтосекундного лазера ? Процедура введения в роговицу стромальных колец (сегментов), создающих своеобразный каркас для истончённой из-за кератоконуса роговицы, при которой доступы для имплантации выполняются бесконтактно с помощью фемтосекундного лазера. Кератопластика ? Операция по исправлению патологий роговицы, в ходе которой повреждённый участок роговицы заменяется биоматериалом «Трансплантат роговичный». Кератопластика с применением фемтосекундного лазера ? Операция по исправлению патологий роговицы, в ходе которой повреждённый участок роговицы заменяется биоматериалом "Трансплантат роговичный". Формирование лоскута производится фемтосекундным лазерои бех механического воздействия.Читайте также:
