Бактериальный кератит - причины, симптомы, диагностика и лечение
Добавил пользователь Alex Обновлено: 01.02.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Кератит: причины появления, симптомы, диагностика и способы лечения.
Кератит - воспаление роговицы глаза, которое без должного лечения может иметь неприятные последствия.
- эпителий (передний эпителий) многослойный неороговевающий;
- боуменова мембрана - слой коллагеновых фибрилл, который не обладает способностью к регенерации, поэтому при его повреждении формируются рубцы;
- строма (составляет до 90% толщины роговицы) - слой правильно ориентированных коллагеновых волокон, на 80% состоит из воды;
- десцеметова мембрана - слой, образованный сетью коллагеновых волокон;
- эндотелий (задний эпителий) - монослой гексагональных клеток толщиной 4-6 мкм, не обладает способностью к регенерации.
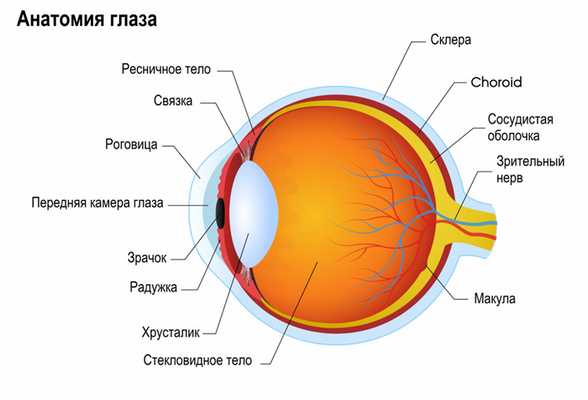
Причины появления кератита
Выделяют две группы причин возникновения кератитов: экзогенные и эндогенные.
К экзогенным заболеваниям относят травматические, инфекционные, вирусные и грибковые кератиты. К эндогенным кератитам относятся заболевания, обусловленные инфекционными возбудителями, циркулирующими в организме. Они попадают в роговицу с током крови, из-за нарушения обмена веществ, нейрогенным путем. Выделяют также кератиты, возникшие вследствие невыясненных причин.
Классификация заболевания
По причине возникновения
I. Экзогенные кератиты:
- эрозии роговицы;
- травматические кератиты, обусловленные механической, физической или химической травмой;
- инфекционные кератиты бактериального происхождения;
- кератиты, вызванные заболеванием конъюнктивы, век, мейбомиевых желез;
- грибковые кератиты, или кератомикозы.
1. Инфекционные кератиты:
- туберкулезные;
- сифилитические;
- герпетические;
- гематогенные (глубокий диффузный кератит, глубокий ограниченный кератит, склерозирующий кератит);
- аллергические.
3. Авитаминозные кератиты.
4. Акантамебные поражения.
III. Кератиты невыясненной этиологии.
- острый,
- подострый,
- хронический,
- рецидивирующий.
Поскольку иннервацию роговицы обеспечивает ветвь тройничного нерва, при воспалении роговицы возникают такие проявления, как светобоязнь, блефароспазм (непроизвольное сокращение круговой мышцы глаза, приводящее к стойкому спазматическому смыканию век), чувство инородного тела, режущая боль в глазу, слезотечение.
Главный признак кератита - нарушение прозрачности роговицы вследствие скопления в ткани воспалительных элементов: лейкоцитов, лимфоцитов, гистиоцитов, плазматических и некоторых других клеток.

По глубине расположения инфильтрата выделяют:
- поверхностные, не нарушающие боуменову оболочку и, как правило, бесследно рассасывающиеся;
- инфильтраты, расположенные под боуменовой мембраной - частично замещающиеся соединительной тканью и оставляющие рубчик в виде помутнения или пятна (вид облака);
- глубокие инфильтраты, приводящие к выраженному рубцовому помутнению.
Появляется резкая боль, глаз краснеет, зрение затуманивается и снижается, наблюдаются блефароспазм, слезотечение и светобоязнь, может присутствовать слизисто-гнойное отделяемое. По мере прогрессирования процесса происходит изъязвление поверхности над инфильтратом и формирование язвы роговицы.
При поражении глаз различными видами паразитических грибов (актиномицетами, аспергиллами) возникают кератомикозы, отличающиеся длительным течением.
Проявлениям заболевания часто предшествуют микротравмы эпителия роговицы, продолжительное лечение антибиотиками или глюкокортикоидами, грибковые заболевания кожи. Развиваются симптомы раздражения глаза: беловатое или сероватое помутнение роговицы с крошковидной рыхлой поверхностью и желтоватым окаймлением. В случае присоединения вторичной бактериальной инфекции есть риск возникновения перфорации. На месте инфильтрата и язвы обычно формируется бельмо.
В последние годы отмечается рост числа акантамебных кератитов у пациентов, использующих мягкие контактные линзы. Амебы Acanthamoeba могут выживать в пространстве между линзой и глазом и проникать в роговицу. Поэтому контактные линзы необходимо надлежащим образом дезинфицировать.
Нарушения правил ношения и хранения линз в сочетании с дефектами эпителия, часто наблюдаемыми у носителей контактных линз, способствуют распространению инфекции.
Вследствие химического и термического воздействия на глаз, повреждения роговицы инородным телом возникают экзогенные кератиты посттравматического происхождения. Для них характерно наличие выраженного болевого синдрома, слезотечения, блефароспазма.
Кератит сифилитический - поражение роговицы, развивающееся при сифилисе - в настоящее время диагностируют редко, как правило, при врожденном сифилисе. Заболевание вызывает поражение обоих глаз. Пациенты отмечают слезотечение, светобоязнь, боль в глазах, умеренную перикорнеальную инъекцию (вокруг лимба). Течение кератита длительное (до 2 лет) с формированием диффузной инфильтрации серовато-белого цвета, постепенно распространяющегося по всей роговице, васкуляризацией (формированием новых кровеносных сосудов). Регрессия происходит крайне медленно, изъязвления не характерны.
При приобретенном сифилисе кератит возникает обычно в одном глазу с незначительными воспалительными признаками, нередко при отсутствии васкуляризации.
Авитаминоз А также может стать причиной кератита. Чаще всего в патологический процесс вовлекаются оба глаза. Для начальной стадии заболевания характерны быстрое высыхание роговицы и ее тусклость, отслаивание эпителия. В центральной зоне роговицы обнаруживают серые округлые бляшки с тусклой поверхностью. На конъюнктиве глазного яблока бляшки имеют белый цвет и покрыты тонкой пеленой. Наблюдается значительное снижение остроты зрения. Возможно формирование очагов некроза с последующим расплавлением стромы роговой оболочки, причем разрушение и перфорация роговицы могут произойти за несколько дней. Процесс заканчивается образованием бельма или атрофией глазного яблока.
Нейропаралитический кератит становится следствием поражения тройничного нерва, имеет длительное течение и устойчивость к проводимой терапии. Заболевание характеризуется резким снижением или полным отсутствием чувствительности роговицы. Слезотечение, светобоязнь, блефароспазм обычно отсутствуют, иногда пациенты отмечают болевой синдром. В центральных отделах роговицы происходит слущивание эпителия, формируется локальное помутнение с образованием глубокого язвенного дефекта.
При системных заболеваниях (ревматоидном артрите, узелковом полиартериите, системном васкулит и др.) может развиваться язвенный кератит. В этом случае отмечаются помутнение стромы роговицы и утолщение роговицы, глубокие краевые инфильтраты на обоих глазах.
Диагностика кератита
Анализы назначает врач, исходя из необходимости проведения тех или иных исследований.
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Кератит
Кератиты - группа воспалительных поражений роговицы - передней прозрачной оболочки глаза, имеющих различную этиологию, вызывающих помутнение роговицы и снижение зрения. Для кератита типичен, так называемый роговичный синдром, характеризующийся слезотечением, светобоязнью, блефароспазмом; ощущение инородного тела глаза, режущие боли, изменение чувствительности роговицы, снижение зрения. Диагностика кератита включает проведение биомикроскопии глаза, пробы с флуоресцеином, цитологического и бактериологического исследования мазка с конъюнктивы и роговицы, постановку иммунологических, аллергологических проб. При выявлении кератита проводится этиотропное (противовирусное, антибактериальное, противоаллергическое и т. д.) лечение. При изъязвлениях роговицы показано микрохирургическое вмешательство (кератопластика).
МКБ-10

Общие сведения
Воспалительные заболевания глаза являются наиболее частой патологией в офтальмологии. Наибольшую группу среди них составляют конъюнктивиты (66,7%); воспалительные поражения роговицы - кератиты встречаются в 5% случаев. В конъюнктивальной полости глаза постоянно присутствует микрофлора, которая даже при минимальном повреждении роговицы легко вызывает ее воспаление. В половине случаев последствием кератита становится стойкое понижение зрения, требующее применения микрохирургических методик для восстановления оптических свойств роговицы, а в ряде случаев течение кератита может привести к необратимой слепоте. Развитие гнойной язвы роговицы при кератите в 8% случаев сопровождается анатомической гибелью глаза и в 17% - требует энуклеации глазного яблока в связи с безуспешностью консервативного лечения.

Причины кератитов
Наибольшее число случаев развития кератита связано с вирусной этиологией. В 70% наблюдений возбудителями выступают вирусы простого герпеса и герпеса Зостера (опоясывающего герпеса). Провоцировать развитие кератита, особенно у детей, также может аденовирусная инфекция, корь, ветряная оспа.
Следующую большую группу кератитов составляют гнойные поражения роговицы, вызванные бактериальной неспецифической флорой (пневмококком, стрептококком, стафилококком, диплококком, синегнойной палочкой, кишечной палочкой, клебсиеллой, протеем) и специфическими возбудителями туберкулеза, сальмонеллеза, сифилиса, малярии, бруцеллеза, хламидиоза, гонореи, дифтерии и т. д.
Тяжелая форма кератита вызывается амебной инфекцией - бактерией Acanthamoeba; амебный кератит часто возникает у людей, носящих контактные линзы, и в долгосрочной перспективе может закончиться слепотой. Возбудителями микозного кератита (кератомикоза) являются грибки фузариум, аспергиллы, кандиды.
Кератит может служить проявлением местной аллергической реакции при поллинозах, использовании некоторых лекарственных препаратов, глистной инвазии, повышенной чувствительности к пищевым продуктам или пыльце растений. Иммунно-воспалительное поражение роговицы может наблюдаться при ревматоидном артрите, узелковом периартрите, синдроме Шегрена и др. заболеваниях. При интенсивном воздействии на глаза ультрафиолетового излучения может развиваться фотокератит.
В большинстве случаев возникновению кератита предшествует механическая, химическая, термическая травма роговицы, в том числе интраоперационное повреждение роговицы при проведении глазных операций. Иногда кератит развивается как осложнение лагофтальма, воспалительных заболеваний век (блефарита), слизистой глаз (конъюнктивита), слезного мешка (дакриоцистита) и слезных канальцев (каналикулита), сальных желез века (мейбомита). Одной из распространенных причин кератита служит несоблюдение правил хранения, дезинфекции и использования контактных линз.
Среди эндогенных факторов, благоприятствующих развитию кератита, выделяют истощение, недостаток витаминов (А, В1, В2, С и др.), снижение общей и местной иммунной реактивности, расстройства обмена (сахарный диабет, подагра в анамнезе).
Патоморфологические изменения при кератитах характеризуются отеком и инфильтрацией роговичной ткани. Инфильтраты, образованные полинуклеарными лейкоцитами, гистиоцитами, лимфоидными и плазматическими клетками, имеют различную величину, форму, цвет, нечеткие границы. В стадии разрешения кератита происходит неоваскуляризация роговицы - прорастание в оболочку новообразованных сосудов из конъюнктивы, краевой петлистой сети или обоих источников. С одной стороны, васкуляризация способствует улучшению трофики роговичной ткани и ускорению восстановительных процессов, с другой - новообразованные сосуды в дальнейшем запустевают и снижают прозрачность роговицы.
При тяжелом течении кератита развиваются некроз, микроабсцессы, изъязвления роговицы. Язвенные дефекты в роговице в дальнейшем рубцуются, образуя бельмо (лейкому).
Классификация
Кератиты классифицируются в зависимости от этиологии, течения воспалительного процесса, глубины поражения роговицы, расположения воспалительного инфильтрата и других признаков.
В зависимости от глубины поражения различают поверхностные и глубокие кератиты. При поверхностном кератите в воспаление вовлекается до 1/3 толщины роговицы (эпителий, верхний стромальный слой); при глубоком кератите - вся строма.
По локализации инфильтрата кератиты бывают центральными (с расположением инфильтрата в зоне зрачка), парацентральными (с инфильтратом в проекции пояса радужки), и периферическими (с инфильтратом в зоне лимба, в проекции цилиарного пояса радужной оболочки). Чем центральнее расположен инфильтрат, тем сильнее страдает острота зрения во время течения кератита и в его исходе.
По этиологическому критерию кератиты подразделяют на экзогенные и эндогенные. К экзогенным формам относят эрозию роговицы, кератиты травматического, бактериального, вирусного, грибкового генеза, а также кератиты, обусловленные поражением век, конъюнктивы и мейбомиевых желез (мейбомиевый кератит). В число эндогенных кератитов входят инфекционные поражения роговицы туберкулезной, сифилитической, малярийной, бруцеллезной этиологии; аллергические, нейрогенные, гипо- и авитаминозные кератиты. Эндогенные кератиты неясной этиологии включают нитчатый кератит, разъедающую язву роговицы, розацеа-кератит.
Симптомы кератита
Общим проявлением, характерным для всех форм заболевания, служит развивающийся при кератите роговичный синдром. При этом возникают резкие боли в глазу, непереносимость яркого дневного или искусственного света, слезотечение, непроизвольное смыкание век (рефлекторный блефароспазм), ухудшение зрения, ощущение инородного тела под веком, перикорнеальная инъекция глазного яблока.
Роговичный синдром при кератите связан с раздражением чувствительных нервных окончаний роговицы образующимся инфильтратом. Кроме этого, вследствие инфильтрации уменьшается прозрачность и блеск роговицы, развивается ее помутнение, нарушается сферичность и чувствительность. При нейрогенном кератите чувствительность роговицы и выраженность роговичного синдрома, напротив, снижены.
При скоплении лимфоидных клеток инфильтрат приобретает сероватый оттенок; при преобладании лейкоцитов его цвет становится желтым (гнойный инфильтрат). При поверхностных кератитах инфильтрат может рассосаться практически бесследно. В случае более глубокого поражения на месте инфильтрата образуются различные по интенсивности помутнения роговицы, которые могут в разной степени снижать остроту зрения.
Неблагоприятный вариант развития кератита связан с образованием изъязвлений роговицы. В дальнейшем, при отслаивании и слущивании эпителия, вначале образуется поверхностная эрозия роговицы. Прогрессирование отторжения эпителия и некроз тканей приводит к формированию язвы роговицы, имеющей вид дефекта с мутным серым дном, покрытым экссудатом. Исходом кератита при язве роговицы может быть регресс воспаления, очищение и эпителизация язвы, рубцевание стромы, приводящее к помутнению роговицы - образованию бельма. В тяжелых случаях глубокий язвенный дефект может проникать в переднюю камеру глаза, вызывая образование десцеметоцеле - грыжи десцеметовой оболочки, прободение язвы, формирование передних синехий, развитие эндофтальмита, вторичной глаукомы, осложненной катаракты, неврита зрительного нерва.
Кератиты нередко протекают с одновременным воспалением конъюнктивы (кератоконъюнктивит), склеры (кератосклерит), сосудистой оболочки глаза (кератоувеит). Нередко также развиваются ирит и иридоциклит. Вовлечение в гнойное воспаление всех оболочек глаза приводит к гибели органа зрения.
Диагностика кератита
В диагностике кератита важное значение имеет его связь с перенесенными общими заболеваниями, вирусными и бактериальными инфекциями, воспалением других структур глаза, микротравмами глаза и т. д. При наружном осмотре глаза офтальмолог ориентируется на выраженность роговичного синдрома и местные изменения.
Ведущим методом объективной диагностики кератита служит биомикроскопия глаза, в ходе которой оценивается характер и размеры поражения роговицы. Толщину роговицы измеряют с помощью ультразвуковой или оптической пахиметрии. С целью оценки глубины поражения роговицы при кератите проводится эндотелиальная и конфокальная микроскопия роговицы. Изучение кривизны роговичной поверхности осуществляется путем проведения компьютерной кератометрии; исследование рефракции - с помощью кератотопографии. Для определения корнеального рефлекса прибегают к проведению теста на чувствительность роговицы или эстезиометрии.
С целью выявления эрозий и язв роговицы показано выполнение флюоресцеиновой инстилляционной пробы. При нанесении на роговицу 1% раствора флюоресцеина натрия, эрозированная поверхность окрашивается в зеленоватый цвет.
Важную роль для определения лечебной тактики при кератите играет бактериологический посев материала с дна и краев язвы; цитологическое исследование соскоба эпителия конъюнктивы и роговицы; ПЦР, ПИФ, ИФА-диагностика. При необходимости проводятся аллергологические, туберкулиновые пробы и т. д.
Лечение кератита
Лечение кератита должно проводиться под наблюдением офтальмолога в специализированном стационаре в течение 2-4 недель. Общие принципы фармакотерапии кератитов включают местную и системную этиотропную терапию с применением антибактериальных, противовирусных, противогрибковых и др. лекарственных средств.
При вирусных кератитах с целью подавления выявленной инфекции применяются местные инстилляции интерферона, ацикловира; закладывание мазей (теброфеновой, флореналевой, бонафтоновой, с ацикловиром). Парентерально и внутрь назначают иммуномодуляторы (препараты тимуса, левамизол).
Бактериальные кератиты требуют назначения антибиотиков с учетом чувствительности к ним возбудителя в виде глазных капель, парабульбарных и субконъюнктивальных инъекций, в тяжелых случаях - путем парентерального введения пенициллинов, цефалоспоринов, аминогликозидов, фторхинолонов.
Лечение туберкулезного кератита проводят под руководством фтизиатра, используя противотуберкулезные химиопрепараты. При аллергическом кератите назначаются антигистаминные средства, субконъюнктивальное введение и инстилляции гормональных препаратов. В случае сифилитического или гонорейного кератита показана специфическая терапия под наблюдением венеролога.
При кератитах различной этиологии с целью профилактики вторичной глаукомы показано местное применение мидриатиков (атропина сульфата, скополамина); для стимуляции эпителизации дефектов роговицы - закапывание таурина, нанесение заживляющих мазей и т. д. При снижении остроты зрения назначают фонофорез и электрофорез с ферментами.
Изъязвления роговицы являются основанием для проведения микрохирургических вмешательств: микродиатермокоагуляции, лазеркоагуляции, криоаппликации дефекта. В случае резкого снижения зрения и ввиду рубцового помутнения роговицы показано проведение эксимерлазерной процедуры удаления поверхностных рубцов или кератопластики. При развитии на фоне кератита вторичной глаукомы показано лазерное или хирургическое лечение глаукомы. При тяжелых кератитах может потребоваться энуклеация глазного яблока.
Прогноз и профилактика кератитов
Исход и последствия кератита в значительной мере зависят от этиологии поражения, характера и локализации инфильтрата, сопутствующих осложнений. Своевременная и рациональная терапия кератита приводят к бесследному рассасыванию инфильтратов роговицы или образованию легких помутнений типа облачка. При глубоких кератитах, в особенности осложненных язвой роговицы, а также при парацентральном и центральном расположении инфильтрата, развиваются помутнения роговицы различной степени выраженности.
Исходом кератита может стать бельмо, вторичная глаукома, атрофия зрительного нерва, атрофия глазного яблока и полная потеря зрения. Особенно угрожающими для жизни являются септические осложнения в виде тромбоза пещеристой пазухи, флегмоны глазницы, сепсиса.
Профилактика кератитов включает предупреждение травм глаза, своевременное выявление и лечение конъюнктивитов, блефаритов, дакриоцистита, соматических заболеваний, общих инфекций, аллергий и т. п.
Бактериальный кератит
Бактериальный кератит - острое воспаление роговой оболочки глаза бактериального генеза. Клинически проявляется острой болью в глазу, отеком, корнеальным синдромом, выраженной воспалительной инъекцией глазного яблока, наличием слизисто-гнойных выделений, помутнения роговицы, поверхностных или глубоких изъязвлений. Диагностика бактериального кератита включает биометрию глаза, микробиологическое исследование мазка с роговицы, конфокальную и эндотелиальную микроскопию, пахиметрию, кератометрию, кератотопографию, определение чувствительности роговицы. Первоочередным в лечении бактериального кератита является местная и системная антибиотикотерапия, дополненная применением кератопротекторов, эпителизирующих средств, мидриатиков, при осложнениях - хирургическим вмешательством.

Бактериальный кератит является самым распространенным заболеванием роговицы глаза. Различают первичные и вторичные, эндогенные и экзогенные, поверхностные и глубокие бактериальные кератиты. При микробном поражении роговой оболочки, помимо отека и гнойной инфильтрации, в ней отмечается усиленная васкуляризация, образование стромального абсцесса, эрозирование и изъязвление с возможным некрозом ткани.
Бактериальный кератит относится к серьезным проблемам практической офтальмологии, так как в большинстве случаев является причиной временной нетрудоспособности, а в дальнейшем может привести к снижению остроты зрения и слепоте.

Причины
Условиями для развития бактериального кератита являются наличие патогенной микрофлоры на поверхности роговицы и нарушение целостности ее эпителиального слоя. Более 80% случаев бактериальные кератиты вызываются золотистым стафилококком, стрептококком, пневмококком, синегнойной палочкой. Реже возбудителями кератита являются кишечная палочка, протей, грамотрицательные диплококки (возбудители гонореи, менингита).
Среди экзогенных факторов риска бактериального кератита выделяют ее травматические повреждения (в т. ч. при ожогах, попадании инородных тел, оперативных вмешательствах), нерациональное применение лекарственных средств в лечении герпетических кератитов и дистрофий роговицы, ношение контактных линз и неправильное их хранение.
Развитию бактериального кератита могут способствовать эндогенные факторы, к которым относятся наличие у пациента глазной патологии (лагофтальма, синдрома сухого глаза, трихиаза, дистрофии роговицы, нейротрофической кератопатии, блефарита, конъюктивита, ячменя), очагов хронической инфекции (синусит, кариозные зубы), состояния иммунодефицита и сахарного диабета.
Симптомы бактериального кератита
Начало бактериального кератита острое: заболевание манифестирует с резкой боли в глазу, выраженного корнеального синдрома (слезотечения, фотофобии, блефароспазма). Отмечается перикорнеальная или смешанная воспалительная инъекция глазного яблока, вызванная расширением поверхностных и глубоких сосудов; развитие различных по форме, величине и глубине расположения инфильтратов желтоватого или ржавого оттенка. Наблюдаются слизисто-гнойные выделения из глаз, нарушается прозрачность и блеск роговицы - она приобретает матовый оттенок, ее поверхность изъязвляется, ухудшается зрение. Бактериальный кератит имеет склонность к быстрому прогрессированию.
Бактериальный кератит, вызванной синегнойной палочкой, протекает особенно тяжело, воспаление обычно распространяется на внутренние оболочки и вызывает развитие тяжелого ургентного состояния.
При гонобленнорее кератит проявляется гноетечением, помутнением эпителия, образованием гнойной язвы беловатого цвета, распространяющейся по поверхности и в глубину роговицы.
В случае дифтерийного кератита на роговице обнаруживаются поверхностные и глубокие язвы грязно-желтого цвета, покрытые пленкой, при снятии которой видна кровоточащая поверхность.
Диагностика бактериального кератита
Диагностика бактериального кератита не вызывает затруднений. Она начинается с консультации офтальмолога, включающей изучение данных анамнеза и жалоб пациента, осмотра структур глаза для выявления типичной клинической картины, назначения необходимых диагностических исследований.
Проведение биометрии глаза при бактериальном кератите позволяет обнаружить патологические воспалительные изменения различных слоев роговицы: изъязвления эпителия, инфильтраты, гнойное стромальное воспаление, отек тканей, усиление реакции передней камеры глаза (с гипопионом или без него), слизисто-гнойный экссудат и др.
Для исследования роговой оболочки также проводят конфокальную и эндотелиальную микроскопию роговицы, пахиметрию (измерение толщины роговицы), кератометрию (определение параметров роговицы), кератотопографию (выявление роговичного искажения), определение чувствительности роговицы (альгезиметрия роговицы).
Лабораторная диагностика бактериального кератита включает микроскопическое и бактериологическое исследование мазка с конъюнктивы и роговицы (с инфильтрата, краев и дна язвы). Посев мазка на соответствующие среды позволяет определить возбудителя бактериального кератита и его чувствительность к антибиотикам.
Дифференциальную диагностику проводят между различными видами кератитов: бактериальным, герпесвирусным и грибковым.
Лечение бактериального кератита
В связи с угрозой быстрого прогрессирования бактериального кератита его лечение проводят в условиях стационара под постоянным врачебным контролем. Благоприятный исход заболевания зависит от своевременности диагностики и назначенного лечения.
В основе лечения бактериального кератита лежит антибактериальная терапия. Назначают инстилляции глазных капель, содержащих антибиотики широкого спектра действия (аминогликозиды, фторхинолоны, цефалоспорины). В тяжелых случаях бактериального кератита рекомендуется инъекционное (под конъюнктиву) и парабульбарное (под глазное яблоко) введение антибиотиков, а также прием их внутрь. Возможно также местное применение антисептиков (раствора сульфацетамида), нестероидных противовоспалительных препаратов, глюкокортикоидов (дексаметазона, бетаметазона).
Лечение бактериального кератита при гонобленнорее проводится совместно с венерологом. Дифтерийный кератит лечат в инфекционном стационаре: помимо антибиотикотерапии, обязательно вводят противодифтерийную сыворотку внутримышечно, а также закапывают в глаза.
Для предупреждения иридоциклита и спаечного процесса внутри глаза назначают средства, расширяющие зрачок (мидриатики). В период рассасывания воспалительных инфильтратов назначают кератопротекторные и эпителизирующие средства (р-р хинина гидрохлорида, гемодиализаты крови молочных телят); дополнительно, местно и внутрь - антигистаминные препараты, иммунокорректоры, витамины.
При прогрессировании язвы роговицы выполняют электрокоагуляцию, криокоагуляцию или диатермокоагуляцию краев язвы, туширование язвы раствором йода или бриллиантовым зеленым.
Даже при своевременной и эффективной терапии исходом бактериального кератита обычно является бельмо (помутнение роговицы в виде белого пятна), возникающее вследствие развития рубцовой ткани и васкуляризации поврежденного участка роговой оболочки. В качестве хирургического лечения бельма и восстановления зрительной функции показана эксимерлазерная процедура при поверхностных рубцах роговицы. Метод фототерапевтической коррекции роговицы (ФТК) позволяет устранить или значительно уменьшить поверхностные помутнения и рубцы роговицы. При необходимости выполняют кератопластику.
Прогноз и профилактика бактериального кератита
Прогноз бактериального кератита всегда серьезный и для зрения, и для сохранения глаза.
При переходе воспаления на другие оболочки глазного яблока (склеру, радужку, цилиарное тело) развивается кератосклерит, кератоиридоциклит, кератоувеит, а также происходит скопление гноя в нижней части передней камеры (гипопион).
Из-за неравномерного заживления стромы возможным последствием бактериального кератита может быть неправильный астигматизм, требующий в дальнейшем ношения специальных линз или проведения ФТК.
Наибольшую опасность при неблагоприятном течении бактериального кератита представляет перфорация роговицы, способная перерасти в гнойный эндофтальмит и панофтальмит (воспаление всех тканей глаза), привести к симпатической офтальмии, субатрофии (сморщиванию) глазного яблока вплоть до полной потери зрения или даже глаза.
Профилактика бактериального кератита заключается в защите ткани глаза от травм, ожогов, попадания инородных тел, токсических веществ; использовании специальных защитных очков при строительно-ремонтных работах; тщательном соблюдении правил гигиены при ношении контактных линз. При начавшемся бактериальном кератите очень важно строго выполнять назначения и рекомендации врача чтобы не допустить развития язвы роговицы и ее осложнений.
Грибковый кератит ( Кератомикоз )
Грибковый кератит - это инфекционно-воспалительное поражение роговицы глаза, которое вызвано патогенными и условно-патогенными возбудителями микозов. Чаще всего этиологическим фактором выступают грибы рода Fusarium, Aspergillus, Curvularia и Candida. Заболевание проявляется роговичным синдромом: чувством инородного предмета в глазу, светобоязнью, слезотечением и болью в глазном яблоке. Для диагностики грибкового кератита проводят биомикроскопию глаза, визометрию, микробиологический анализ роговичного соскоба. Заболевание требует противогрибковой фармакотерапии, которая по показаниям дополняется офтальмохирургическими операциями.
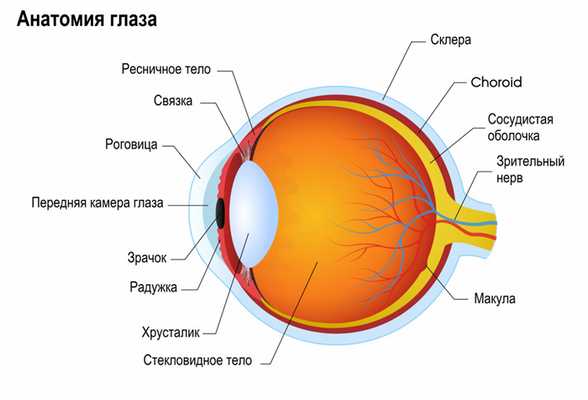


Грибковые кератиты (кератомикозы) - недостаточно изученная проблема современной офтальмологии. Они диагностируются с частотой 0,32 случая на 1 млн. населения в год, однако истинная распространенность болезнь может быть намного выше. Микотические поражения роговицы более характерны для жителей развивающихся стран. Кератиты грибковой этиологии представляют серьезную проблему из-за отсутствия стандартизованных протоколов фармакотерапии и высокого риска потери зрения при осложненном течении заболевания.

Более 70 видов возбудителей способны вызывать грибковый кератит. В практической офтальмологии чаще всего встречаются нитчатые непигментированные гифомицеты, которые имеют септический мицелий и не содержат меланина. К этой группе относят Fusarium, Aspergillus, Acremonium. Реже выявляются пигментированные нитчатые микроорганизмы: Curvularia, Altemaria, Phialophora. Инфекция глаз возможна при активации грибов рода Candida и диморфных возбудителей.
Факторы риска
В развитии микотического кератита важную роль играют предрасполагающие факторы. Поскольку патогены легче всего проникают в роговицу контактным путем, в группе риска находятся пациенты, перенесшие травмы и операции на глазном яблоке, и люди, которые используют контактные линзы. К факторам риска относят длительный прием системных антибиотиков, использование глазных капель с кортикостероидами. Размножению грибов способствует сниженный иммунный статус при первичных и вторичных иммунодефицитах, сахарном диабете, онкопатологии.
Патогенез
Возбудители микозов попадают в толщу роговицы через дефекты эпителия. В редких случаях грибы проникают в ткани сквозь неповрежденную десцеметову мембрану. Они колонизируют роговицу, вызывают воспалительную реакцию и локальные зоны некроза. Инфицирование сопровождается неспецифичными иммунными реакциями: активизацией фагоцитирующих клеток, усилением выработки хемокинов и провоспалительных цитокинов.
Для грибкового кератита характерно возникновение стабильно растущих колоний, которые поддерживают свою жизнедеятельность благодаря образованию покровной биологической пленки. Температура на поверхности роговицы колеблется в диапазоне 30-33,7°С, что создает комфортные условия для длительного существования и размножения грибов. При неблагоприятном течении болезни патогены проникают в переднюю камеру глаза, индуцируя эндофтальмит.

Симптомы грибкового кератита
Клиническим проявлением кератомикоза является умеренно выраженный роговичный синдром. Пациент жалуется на устойчивое ощущение инородного тела в глазу, обильное слезотечение, боль при взгляде на источник света. Симптоматика грибкового кератита сопровождается непроизвольным смыканием век (блефароспазмом). При осмотре глаза видна перикорнеальная инъекция сосудов.
Болевой синдром сильно выражен, из-за светобоязни и слезотечения пациенты полностью теряют работоспособность. Для облегчения симптомов они закрывают глаз плотной повязкой, носят затемненные очки, избегают прогулок на улице в дневное время. При формировании грибкового инфильтрата больные замечают ухудшение зрения: контуры предметов становятся расплывчатыми, перед глазами возникает белая пелена.
Осложнения
При кератомикозах в 6 раз повышается риск перфорации роговицы, развития вторичной глаукомы, осложненной катаракты. Характерно распространение воспаления на соседние анатомические структуры с развитием кератоувеита, кератосклерита. Наиболее опасным последствием признана центральная язва роговицы, которая регенерирует с образованием плотной соединительной ткани - формируется бельмо, приводящее к слепоте.
Диагностика
При подозрении на кератит пациенту требуется комплексное обследование у врача-офтальмолога. В анамнезе заболевания специалиста интересует предшествующая травматизация глаза, пользование контактными линзами, попадание инородных тел. Также необходимо уточнить соматический статус больного. Для постановки диагноза грибкового кератита назначаются следующие методы:
- Биомикроскопия. При исследовании структур переднего отдела глазного яблока обращают внимание на объем деэпителизации, интенсивность роговичного отека, наличие и степень изъязвления. При офтальмомикозе визуализируется инфильтрат белого цвета с нечеткими границами, который внешне напоминает крошку или крупинки творога.
- Кератопахиметрия. Диагностическую ценность имеет ограниченный или диффузный отек роговицы, при котором толщина ее центральной зоны увеличивается до 500-600 мкм. Также возможно локальное истончение роговицы менее 450 мкм.
- Визометрия. При центральном расположении воспалительного инфильтрата диагностируется снижение остроты зрения и отсутствие эффекта от оптической коррекции. Если инфильтрат локализован по периферии роговицы, зрительная функция существенно не нарушается.
- Микробиологические исследования. Для экспресс-диагностики назначается микроскопический метод, с помощью которого за 2-3 часа удается вывить образцы грибов в роговичных соскобах. Чтобы уточнить диагноз и определить видовую принадлежность возбудителя, используют культуральный метод - посев на среду Сабуро.
- Молекулярная диагностика. Полимеразная цепная реакция (ПЦР) - современный способ идентификации возбудителя грибкового кератита. Для исследования используют биоптаты роговицы, слезы, внутриглазную жидкость. Чувствительность метода достигает 94%, специфичность не превышает 64%.
Дифференциальная диагностика
Ввиду отсутствия патогномоничных признаков грибковой инфекции своевременная постановка диагноза затруднена. Врачу необходимо дифференцировать заболевание с более распространенными видами кератитов: бактериальным, истинно туберкулезным, вирусным, токсико-аллергическим. Дифференциальная диагностика проводится с поверхностными травмами глазного яблока, химическими и термическими ожогами.

Лечение грибкового кератита
Консервативная терапия
При обнаружении офтальмомикоза немедленно назначают противогрибковые препараты для местного (глазные капли, субконъюнктивальные инъекции) и системного лечения (перорально, внутривенно). Каждому пациенту подбирают индивидуальный курс. При выборе препаратов и дозировок учитывают вид возбудителя, степень поражения роговицы, наличие сопутствующих болезней и противопоказаний. Для лечения кератомикозов назначаются такие группы препаратов:
- Полиеновые антибиотики. Лекарства относят к терапии первой линии при кандидозной инфекции глаз. Они показывают хороший эффект при паразитировании непигментированных нитчатых грибов.
- Азолы. Препараты системного действия оказывают мощный фунгистатический эффект на диморфные грибы и возбудителей рода Кандида. При лечении удается достичь высоких концентраций препаратов в передней глазной камере и тканях роговицы, поэтому азолы являются препаратами выбора при глубоких грибковых кератитах.
- Фторированные пиримидины. Препараты используются для усиления противогрибковой терапии при поражении глаза дрожжеподобными грибками. Пиримидины назначаются для местной и системной терапии.
- Эхинокандины. Медикаменты используются как вспомогательная терапии при рефрактерных кандидозных офтальмомикозах, аспергиллезе глазного яблока. Для достижения стабильной терапевтической концентрации эхинокандины вводятся внутривенно.
Кератомикозы требуют длительного и интенсивного этиотропного лечения. Зачастую для эффективного устранения возбудителя применяют комбинацию из двух препаратов с разными механизмами действия. Терапевтический курс занимает несколько месяцев. Противогрибковые средства усиливают растворами антисептиков местного применения, в частности хлоргексидином, который индуцирует гибель клеток грибов.
Хирургическое лечение
При неэффективности медикаментозной терапии пациенту требуется офтальмохирургическая помощь. Активно применяются методы лазерной хирургии: фототерапевтическая кератэктомия, роговичный коллагеновый кросслинкинг с рибофлавином. Конечной целью лечения является предупреждение формирования бельма и улучшение остроты зрения. При глубоком кератите в сочетании с эндофтальмитом может потребоваться энуклеация глазного яблока.
Прогноз и профилактика
Терапия грибковых кератитов представляет нерешенную задачу. Прогноз зависит от своевременности начала лечения и ответа на назначенные препараты. У части пациентов возникает необратимое снижение зрения в пораженном глазу, в тяжелых случаях образуется бельмо. Для снижения риска развития заболевания рекомендуют избегать травм глаза, следить за гигиеной при ношении контактных линз, устранять модифицируемые факторы иммуносупрессии.
1. Эпидемиология и методы лечения грибковых кератитов/ Н.И. Давлетшина, А.Н. Самойлов// Вестник офтальмологии. - 2020. - №4.
3. Диагностика и лечение грибковых кератитов/ Ю.С. Астахов// Офтальмологические ведомости. - 2013. - №2.
Читайте также:
- Крипторхизм у мальчиков. Диагностика и лечение
- Синдром Улльриха (Ullrich)
- Иммунофенотип нодулярной формы болезни Ходжкина. Диагностика нодулярной формы болезни Ходжкина.
- Побочные эффекты антисептиков в акушерстве, неонатологии. Что нельзя применять?
- Гиперплазия эндометрия: причины, симптомы и лечение
