Бактериальный вагиноз - причины, симптомы, диагностика и лечение
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Бактериальный вагиноз: причины появления, симптомы, диагностика и способы лечения.
Определение
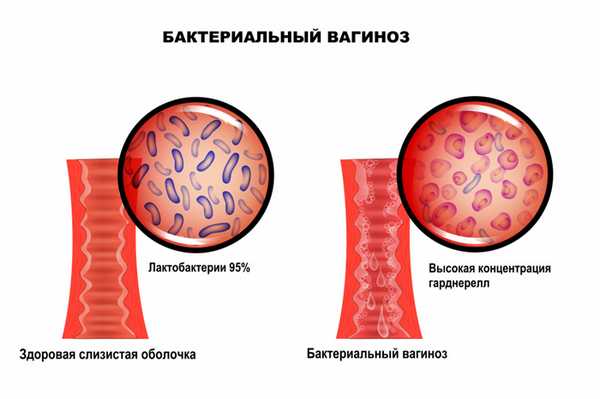
Бактериальный вагиноз — это инфекционное полимикробное заболевание, связанное с изменением микрофлоры влагалища, при котором происходит значимое уменьшение количества или полное исчезновение палочек Додерлейна (лактобактерий) и их замещение факультативными анаэробными микроорганизмами и/или возбудителем гарднереллеза. Увеличение уровня лейкоцитов в вагинальном отделяемом и признаки воспаления стенок влагалища могут отсутствовать.
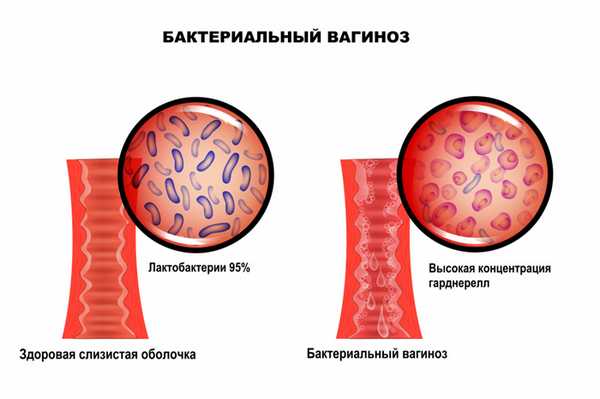
Отличительной особенностью заболевания является отсутствие какого-либо одного конкретного возбудителя. Микрофлора, приходящая на смену лактобактериям, может быть различной и чаще всего представлена условно-патогенными бактериями. Кислотность среды влагалища смещается в сторону ощелачивания. При нарушении экосистемы влагалища формируется хорошо структурированная полимикробная пленка (биопленка - форма микробных сообществ), покрывающая вагинальный эпителий и состоящая из анаэробных бактерий, что приводит к рецидивирующему течению бактериального вагиноза. В биопленках бактерии защищены от компонентов врожденного и приобретенного иммунитета.
В норме ведущее место (95%) в вагинальном микробиоценозе занимают палочки Додерлейна, продуцирующие перекись водорода и молочную кислоту.
Они поддерживают постоянство богатой кислородом кислой рН-среды и играют роль местных факторов защиты. В случае нарушения защитных механизмов патогенные или условно-патогенные микроорганизмы транзиторной или факультативной флоры прикрепляются к клеткам влагалищного эпителия с последующим размножением и повреждением тканей.
Бактериальный вагиноз является наиболее частой причиной патологических вагинальных выделений у женщин репродуктивного возраста, однако иногда он может наблюдаться и у девочек до менархе, и у женщин в период менопаузы.
Причины появления бактериального вагиноза
Предрасполагающие факторы, ведущие к развитию бактериального вагиноза:
- использование антибактериальных препаратов;
- длительное применение внутриматочных контрацептивов;
- ношение синтетического нижнего белья, злоупотребление прокладками на каждый день и тампонами, которые препятствуют проникновению кислорода;
- длительный прием антибиотиков;
- хронические заболевания кишечника и другие состояния, вызывающие дисбактериоз;
- использование пероральных контрацептивов;
- перенесенные ранее воспалительные заболевания урогенитального тракта;
- нарушение гормонального статуса, сопровождающееся нарушением менструального цикла, преимущественно по типу олигоменореи или аменореи;
- атрофия слизистой оболочки влагалища;
- снижение иммунитета;
- воздействие малых доз ионизирующего излучения;
- стрессовые воздействия на организм.
Классификация бактериального вагиноза на основании микроскопического исследования:
- Компенсированный бактериальный вагиноз — количество лактобактерий снижено, что является фактором риска заселения влагалища патогенными микроорганизмами.
- Субкомпенсированный — низкий уровень лактобактерий и растущее число условно-патогенных микроорганизмов.
- Декомпенсированный — в мазке выявляются условно-патогенные микроорганизмы, лактобактерии отсутствуют, выражены клинические симптомы бактериального вагиноза.
У большинства женщин бактериальный вагиноз протекает бессимптомно и может быть обнаружен случайно во время рутинного осмотра и взятия мазка.
Интенсивный рост факультативной флоры, образование патологических биопленок сопровождается появлением влагалищных выделений с характерным неприятным запахом.
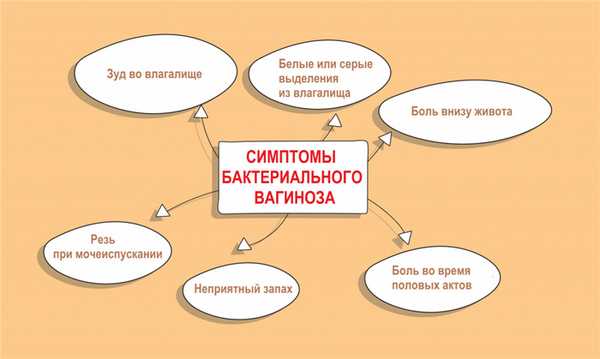
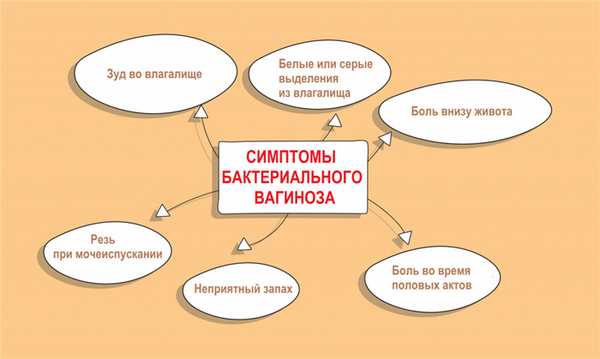
Острый бактериальный вагиноз проявляется выделениями из влагалища, имеющими серовато-белый цвет, однородную консистенцию, неприятный «рыбный» запах; болезненностью во время половых актов; дискомфортом, зудом и жжением в половых органах (могут быть выражены слабо либо отсутствовать); болезненностью, резью при мочеиспускании, болью внизу живота в надлобковой области (редко).
Хронический бактериальный вагиноз — это непрерывное течение заболевания более 2-х месяцев, несмотря на проводимое лечение. Как правило, он сочетается с нарушением гормонального фона и атрофией слизистой оболочки влагалища.
Диагностика бактериального вагиноза
При постановке диагноза у врача есть четыре критерия, которыми он пользуется. Наличие у пациентки трех из них говорит в пользу бактериального вагиноза.
- Наличие гомогенных беловато-серых выделений, равномерно распределяющихся по стенкам влагалища.
- Показатель кислотности при pH-метрии сдвигается в щелочную сторону, повышается уровень влагалищного рН >4,5.
- Положительный аминовый тест с 10% раствором гидроокиси калия (усиление специфического запаха гнилой рыбы) — определение летучих аминов.
- Обнаружение в нативных мазках и/или в мазках по Граму «ключевых клеток», т. е. клеток эпителия влагалища с плотно прикрепленными к их поверхности грамвариабельными микроорганизмами. Лейкоциты в этих мазках содержатся в пределах нормы, что говорит об отсутствии воспаления, а уровень лактобактерий снижен вплоть до полного отсутствия.
Микроскопическое (бактериоскопическое) исследование мазка, окрашенного по Граму. Материалом для оценки состояния флоры влагалища служат гинекологические мазки (отделяемое наружных половых органов, уретры, влагалища, шейки матки, полости матки).
Краткая характеристика Микроскопического исследования мазка, окрашенного по Граму Бактериоскопия (от лат. «скопео» - смотрю) - лабораторный метод и�.
Бактериальный вагиноз (Дисбактериоз влагалища, Гарднереллёз, Bacterial vaginosis)
Бактериальный вагиноз
Бактериальный вагиноз - инфекционное невоспалительное поражение влагалища, при котором нормальная флора замещается полимикробными ассоциациями условно патогенных бактерий. Бактериальный вагиноз возникает на фоне нарушений иммунитета, воспалительных заболеваний репродуктивной системы, нарушений менструального цикла, продолжительного использования внутриматочной спирали, бессистемного приема антибиотиков и гормональных препаратов. Сопровождается обильными выделениями с неприятным запахом. Иногда протекает бессимптомно. Диагноз устанавливается на основании жалоб, анамнеза и данных специальных тестов. Лечение - местная и общая фармакотерапия.
Общие сведения
Бактериальный вагиноз - невоспалительный инфекционный процесс, при котором нормальная лактофлора влагалища замещается ассоциациями анаэробов. Является широко распространенной патологией, диагностируется у 21-33% пациенток, обращающихся к гинекологам. Может протекать скрыто или с явной клинической симптоматикой. При улучшении общего состояния организма симптомы бактериального вагиноза исчезают или сглаживаются, при воздействии различных эндогенных и экзогенных факторов появляются вновь, что обуславливает длительное рецидивирующее течение болезни. Патология не относится к венерическим заболеваниям. Из-за гормональных изменений нередко возникает в период гестации и климакса. Лечение бактериального вагиноза осуществляют специалисты в сфере гинекологии.
Причины
В норме более 95% микрофлоры влагалища у женщин детородного возраста составляют аэробные и анаэробные лактобактерии. В остальные 5% входят более 40 видов различных микроорганизмов. Соотношение анаэробов и аэробов в здоровой влагалищной микрофлоре составляет 10:1. Лактобактерии являются основой естественного барьера между внешней средой и полостью матки. Благодаря кислотообразованию и выделению перекиси водорода они создают кислую среду, препятствующую размножению патогенных и условно патогенных микробов.
При неблагоприятных условиях, возникающих под влиянием одного или нескольких эндогенных и экзогенных факторов, количественный и качественный состав микрофлоры меняется. Число лактобактерий уменьшается, начинают активно размножаться другие микроорганизмы, в первую очередь - облигатные анаэробы. Общее количество бактерий увеличивается. Развивается бактериальный вагиноз. Отличительной особенностью данной патологии является отсутствие специфического возбудителя. Причиной инфекционного процесса становится не один вид микроорганизмов, а полимикробные ассоциации.
Бактериальный вагиноз может возникать при иммунных нарушениях в результате общего ослабления организма, острых и хронических инфекционных заболеваний. Еще одним фактором, способствующим развитию бактериального вагиноза, являются изменения гормонального фона при смене фазы менструального цикла, аменорее, олигоменорее, однофазных циклах, в период гестации, в подростковом и климактерическом возрасте. Большое значение имеет прием гормональных средств (кортикостероидов, оральных контрацептивов), антибактериальных, противовирусных и противогрибковых препаратов.
Вероятность возникновения бактериального вагиноза увеличивается при несоблюдении правил гигиены, частых спринцеваниях, повышенной лучевой нагрузке (лучевой терапии, облучении при профессиональном контакте с радиоактивными веществами), пороках развития репродуктивной системы, состояниях после оперативных вмешательств, полипах и кистах влагалища, применении внутриматочной спирали, диафрагм, тампонов и спермицидов. В число факторов риска развития бактериального вагиноза также включают состояния после абортов и родов, атрофические изменения слизистой оболочки влагалища и кишечный дисбактериоз.
Симптомы бактериального вагиноза
Самым характерным и зачастую единственным симптомом бактериального вагиноза являются выделения из половых путей, часто с неприятным запахом, похожим на запах несвежей рыбы. Обычно бели жидкие, белые либо слегка сероватые. Могут быть обильными, постоянными, сохраняющимися в течение нескольких лет, или скудными, кратковременными, появляющимися время от времени. Среднее количество белей при бактериальном вагинозе - около 20 мл в сутки, что в 10 раз превышает объем нормальных выделений. При длительном течении заболевания (в течение нескольких лет) цвет и консистенция выделений нередко меняются. Бели становятся более густыми, пенистыми, липкими, желтоватыми или зеленоватыми.
Характер и количество белей при бактериальном вагинозе варьируются в зависимости от возраста, общего состояния здоровья, психического и эмоционального состояния женщины (психических травм и интенсивных стрессов), сексуальной активности, фазы менструального цикла, эндокринных расстройств, болезней репродуктивной системы и соматических заболеваний. В отдельных случаях пациентки с бактериальным вагинозом предъявляют жалобы на жжение, зуд, нарушения мочеиспускания, боли или неприятные ощущения во время интимной близости.
Возможно острое либо торпидное, бессимптомное, моносимптомное (только с выделениями) либо полисимптомное течение заболевания. У одних пациенток проявления бактериального вагиноза сохраняются в течение длительного времени, у других периодически возникают под действием неблагоприятных факторов. При сборе анамнеза выясняется, что более 90% больных с подозрением на бактериальный вагиноз раньше обращались к гинекологу и другим специалистам с жалобами на выделения и иные симптомы. Три четверти пациенток неоднократно лечились от неспецифического вагинита, используя антибактериальные свечи и принимая различные пероральные антибактериальные средства.
В ходе гинекологического осмотра больной с бактериальным вагинозом признаки воспаления не обнаруживаются. Стенки влагалища обычно розовые, у пациенток климактерического возраста иногда выявляются небольшие красноватые пятнышки. Выделения при бактериальном вагинозе равномерно распределены по стенкам влагалища, хорошо удаляются ватным тампоном. При измерении с использованием индикаторной полоски определяется pH более 4,5. При смешивании белей с 10% раствором гидроксида калия отмечается появление или усиление запаха гнилой рыбы. При кольпоскопии отек, гиперемия, инфильтрация и кровоизлияния отсутствуют. У 39% пациенток с бактериальным вагинозом диагностируются патологические изменения влагалищной части шейки: рубцы, эрозии, эктропион или цервицит.
Диагностика бактериального вагиноза
Диагноз «бактериальный вагиноз» устанавливают на основании жалоб, анамнеза, данных гинекологического осмотра и результатов специальных тестов. В ходе опроса врач уточняет, страдает ли женщина болезнями репродуктивной системы, эндокринными и соматическими заболеваниями, принимает ли она гормональные препараты и антибактериальные средства, использует ли средства контрацепции, были ли в анамнезе роды, аборты и оперативные вмешательства на половых органах, какова интенсивность половой жизни и пр.
Основным лабораторным исследованием при бактериальном вагинозе является микроскопия мазков, взятых с заднего свода и окрашенных по Грамму. В ходе микроскопии оценивают количество лейкоцитов, изучают формы и типы микроорганизмов, входящих в состав микрофлоры влагалища. Наличие большого числа анаэробов при снижении количества лактобацилл свидетельствует о наличии бактериального вагиноза. Характерным признаком болезни являются ключевые клетки - зрелые клетки эпителия, на мембране которых выявляются различные микроорганизмы (гарднерелла, кокки, мобилункус). В норме такие клетки, как правило, не обнаруживаются. В отдельных случаях возможна ложная диагностика бактериального вагиноза, обусловленная наличием в мазке клеток эпителия с адгезированными лактобактериями.
В некоторых работах, посвященных исследованиям бактериального вагиноза, упоминаются серологические, иммуноферментные и культуральные методы диагностики данной патологии, однако, такие методики пока представляют чисто научный интерес и не используются в широкой клинической практике. Диагностическими критериями бактериального вагиноза служат наличие специфических белей, выявление ключевых клеток при микроскопии мазка, pH более 4,5 и появление запаха несвежей рыбы при реакции белей с гидроксидом калия. Для постановки диагноза «бактериальный вагиноз» требуется наличие хотя бы трех критериев из четырех.
Бактериальный вагиноз дифференцируют с гонореей, трихомониазом, вагинальным кандидозом и неспецифическим вагинитом. Отличительными признаками гонореи являются жидкие выделения с желтоватым либо зеленоватым оттенком в сочетании с болезненным мочеиспусканием. О наличии трихомониаза свидетельствуют обильные липкие или пенистые серо-желто-зеленые выделения, возможно с несвежим запахом. Иногда бели сочетаются с зудом и болезненностью при мочеиспускании. Кандидоз можно заподозрить при появлении хлопьевидных творожистых белых выделений в сочетании с жжением и зудом влагалища. Для исключения перечисленных заболеваний требуются специальные лабораторные исследования.
Лечение и профилактика бактериального вагиноза
Схему лечения определяют индивидуально с учетом выраженности симптомов, длительности и формы бактериального вагиноза, наличия сопутствующих воспалительных процессов, изменений репродуктивной системы, соматических и эндокринных заболеваний. Лечение включает в себя два этапа: прием антибактериальных средств и восстановление нормальной микрофлоры. На весь период терапии пациентке с бактериальным вагинозом рекомендуют исключить алкогольные напитки, ограничить прием острой и пряной пищи.
На первом этапе назначают метронидазол или клиндамицин перорально либо интравагинально, в виде вагинальных таблеток, свечей или кремов. Продолжительность приема перечисленных средств при бактериальном вагинозе составляет 7-10 суток. При необходимости одновременно применяют иммунокорректоры и антигистаминные средства. Для профилактики кандидоза (особенно актуально - при наличии грибкового поражения в анамнезе) используют противогрибковые препараты. Для коррекции pH вводят местные средства с высоким содержанием молочной кислоты.
Спустя 1-2 недели после завершения первого этапа лечения проводят повторный осмотр и лабораторные тесты для оценки эффективности терапии бактериального вагиноза. Еще спустя 2-3 суток начинают второй этап, основной задачей которого является восстановление нормальной лактофлоры. Применяют пробиотики и эубиотики. В 90% случаев результатом лечения становится нормализация влагалищной микрофлоры. Тесты повторяют через 10 суток и 1-1,5 мес. после завершения второго этапа терапии. При упорном течении бактериального вагиноза назначают дополнительные обследования для выявления патогенных факторов, способствующих развитию рецидивов заболевания.
К числу мер по предотвращению и своевременному выявлению бактериального вагиноза относят соблюдение правил интимной гигиены, продуманное использование гигиенических средств, исключение частых спринцеваний и рациональный подбор способов предохранения с учетом интенсивности половой жизни, состояния здоровья и гормонального фона пациентки. Следует избегать бесконтрольного приема антибактериальных и противогрибковых препаратов, своевременно обращаться к врачу при появлении симптомов воспалительных заболеваний, регулярно посещать гинеколога для проведения профилактических осмотров, осуществлять лечение дисбактериоза кишечника.
Бактериальный вагиноз - причины, симптомы, лечение бактериального вагиноза

Известно, что каждая женщина хотя бы раз в жизни борется с бактериальной или грибковой инфекцией влагалища. Наиболее распространенная причина инфекций — бактерии, хотя в последние годы все большая доля приходится на грибковый фактор. Подозрение на интимную инфекцию бактериальной этиологии должно заставить любую женщину посетить гинеколога, чтобы подобрать правильное лечение.
Бактериальный вагиноз - причины
Бактериальный вагиноз — один из наиболее распространенных видов инфекции и ежедневная часть гинекологической медицинской практики.
В нормальных условиях влагалище колонизируется полезной бактериальной флорой, которая является естественной средой во влагалище и защищает от развития патогенных микроорганизмов. Важный элемент физиологической флоры — лактобациллы.
Во влагалище существуют естественные защитные механизмы, препятствующие росту инфекции и переносу ее в верхние отделы репродуктивной системы - матку, маточные трубы и яичники. Точка отсечения этих двух частей лежит на высоте шейки матки. Над ней преобладают стерильные условия и при проникновении туда чужеродных возбудителей возникает серьезная инфекция с осложнениями.
Во влагалище существуют идеальные условия для развития инфекции. Влажность, ограниченный доступ кислорода и температура — факторы, способствующие размножению бактерий. Также негативно сказывается на склонности к интимным инфекциям близость ануса и уретры.
В случае нарушения биоценоза влагалища, а значит и его естественной среды, например, в результате неправильной гигиены, гормональных изменений, беременности, менопаузы, гинекологических операций или даже обычных менструаций, может развиться инфекция. Тогда женщину защищают естественные механизмы:
- кислая среда влагалища,
- слизистый барьер, покрывающий эпителий,
- местные вещества — лизоцим или лактоферрин.
Если целостность слизистой нарушается или снижается иммунитет естественные механизмы не справляются, инфекция поднимается выше.
Бактериальный вагиноз - симптомы
Симптомы помогают дифференцировать причину, вызывающую инфекцию. Они делятся на:
- Паразитарные. Наиболее распространен трихомониаз, вызванный вагинальными трихомонадами (Trichomonas vaginalis). Паразит живет во влагалище, уретре и мочевом пузыре. Он часто сосуществует с другими венерическими заболеваниями и провоцирует обильные, пенистые, сероватые и серо-желтые выделения из влагалища с запахом. Тяжелая инфекция также включает отек половых губ и стенок влагалища с интенсивной болью и затрудненным мочеиспусканием. Оба партнера должны быть пролечены.
- Грибковые. Чаще вызванные Candida albicans. Они вызывают сильный зуд, жжение и белые, бугристые, серозные выделения. Особо предрасположены к заболеванию беременные, тучные женщины, принимающие антибиотики и стероидную терапию и страдающие сахарным диабетом.
- Бактериальные. Иначе известные как бактериальный вагиноз. В случае бактериального вагиноза почти у половины больных нет симптомов. Если наблюдается развитие симптоматической формы, то симптомы постепенно усиливаются. Можно ожидать серые или молочные выделения из влагалища и неприятный, «рыбный» запах. Болевые симптомы, жжение и зуд, если таковые имеются, обычно имеют незначительную тяжесть. Отек слизистой может вызвать боль во время полового акта.
Вышеупомянутые изменения в биоценозе влагалища могут способствовать суперинфекции герпеса и трихомониаза, а также предрасполагать к заражению ВИЧ-инфекцией и персистирующей инфекцией ВПЧ. Нелеченный бактериальный вагиноз приводит к инфекциям, проникающим на верхние отделы половой системы, которые в физиологических условиях остаются стерильными. У беременных женщин бактериальный вагиноз предрасполагает к самопроизвольному аборту и преждевременным родам.
Дефицит половых гормонов, испытываемый во время менопаузы, приводит к повышению естественно кислого рН влагалища, что в свою очередь приводит к исчезновению физиологической флоры влагалища и способствует более частым бактериальным инфекциям.
Бактериальный вагиноз - лечение
Главное, что в случае подозрения на интимную инфекцию, независимо от ее этиологии, как можно скорее обратиться к врачу. Нелеченные вагинальные бактериальные инфекции приводят к серьезным осложнениям, а самостоятельное лечение может временно замаскировать симптомы, но никогда не приведет к излечению от инфекции.
До сих пор рекомендуемым лечением первого выбора было пероральное или пероральное и вагинальное лечение антибиотиками. Среди рекомендуемых препаратов: метронидазол в виде 7-дневного перорального курса или в виде вагинального геля, применяемого в течение 5 дней.
Согласно последним исследованиям, местное лечение бактериального вагиноза так же эффективно, как и общее лечение.
Во время беременности рекомендуемый антибиотик — клиндамицин, доступный в качестве средства для общего применения в таблетках в течение 7 дней или в виде вагинального крема и геля, а также вагинальных свечей. Если по истечении этого времени лечение неэффективно, гинеколог должен назначить анализ культуры из влагалища вместе с оценкой чувствительности возбудителя к имеющимся антибиотикам, а затем включить целенаправленное лечение.
Интересно, что согласно последней позиции нескольких европейских обществ гинекологов и акушеров, в случае бактериального вагиноза следует рассматривать применение вагинальных антисептиков. Согласно рекомендациям, они должны быть первым выбором при лечении местных вагинальных инфекций, чтобы не создавалось явление лекарственной устойчивости. Важно не прекращать лечение до истечения времени, рекомендованного гинекологом, даже если симптомы исчезли.
Бактериальный вагиноз - профилактика
Важный фактор, предотвращающий частые бактериальные инфекции влагалища, — поддержание надлежащей гигиены. Это означает, что нельзя вводить воду и моющие средства внутрь влагалища. Можно промывать только наружные половые органы, желательно одной водой или с небольшим добавлением натуральной, без запаха жидкости для интимной гигиены.
Также важно носить хлопковое и не слишком тесное нижнее белье и избегать сна в нижнем белье. Достаточно свободной пижамы или рубашки. Трусики могут быть даже больше по размеру, тогда они неплотно прилегают к вульве и пропускают воздух.
Следует также помнить, что эпиляция и бритье интимных мест может лишить «защитного слоя», отделяющего интимные места от внешнего мира. Одноразовая бритва должна предназначаться только для этих зон. Также нужно использовать отдельное полотенце.
Во время отпуска важный пунктом профилактики — смена купальника на сухой после купания в море или бассейне. Также необходима регулярная замена гигиенических салфеток и тампонов во время менструации.
Читайте также:
