Балантидиаз и его проявления. Амебиаз в практике врача
Добавил пользователь Владимир З. Обновлено: 22.01.2026
ЛЕКЦИЯ № 11. Амебиаз. Балантидиаз. Этиология, эпидемиология, клиника, диагностика, лечение
Амебиаз - это протозойное заболевание, характеризующееся язвенным поражением толстого кишечника, с образованием абс-цессов в печени, легких и других органах и склонностью к затяжному и хроническому течению.
Этиология. Возбудитель - дизентерийная амеба, которая может находиться в трех формах. Цисты высокоустойчивы к факторам внешней среды, во влажных фекалиях и воде они жизне-способны до 1 месяца, в затемненной и увлажненной почве они живут до 8 дней. Губительное воздействие оказывает высокая тем-пература, низкую температуру переносят до нескольких месяцев. Мгновенно действует высушивание. Большая вегетативная форма (тканевая форма, эритрофаг) фагоцитирует эритроциты и определяется только в организме больного. Просветная форма и стадия цисты могут обнаруживаться и у носителей.
Эпидемиология. Путь передачи инфекции - алиментарный, фекально-оральный, водный, а также контактно-бытовой. Цисты амеб распространяются мухами, тараканами.
Патогенез. Человек заражается при попадании цист в пищеварительную систему. В толстом отделе кишечника циста трансформируется в просветную форму, при этом возникает носительство. Клинические проявления проявляются только при переходе просветной формы в тканевую. Образование язв в слизистой оболочке кишки является следствием размножения тканевой формы в стенке кишечника. При этом сначала возникают небольшие абс-цессы в подслизистом слое, которые затем прорываются в просвет кишки. Гематогенным путем дизентерийная амеба может достиг-нуть печени, реже - других органов, и вызвать в них образование специфических абсцессов. При рубцевании язв может происходить сужение кишечника.
Клиника. Период инкубации длится от 1 недели до 3 месяцев. Заболевание начинается остро. Симптомы проявляются в виде слабости, головной боли, умеренной болезненности живота, появления жидкого стула с наличием стекловидной слизи и крови, субфебрилитета. После окончания острого периода может наступить длительная ремиссия, затем болезнь возобновляется и принимает хроническое течение. Без назначения этиотропного антипаразитарного лечения заболевание может возникать в течение 10 и более лет в виде рецидивирующих или непрерывных форм. При этом возникают боли в животе, жидкий стул, чередующийся с запором, иногда возможно наличие крови в стуле. При длительном течении болезни развивается астеническое состояние, снижение массы тела, гипохромная анемия.
Диагностика проводится на основании эпидемиологических данных и данных клинического обследования больных. При ректороманоскопии обнаруживаются язвы до 10 мм в диаметре, глубокие, с подрытыми краями. Дно язв покрыто гноевидным налетом. Язвы окружены венчиком гиперемированной слизистой оболочки. Проводятся биопсия слизистой оболочки кишечника, УЗИ печени, лапароскопия. Основным и решающим в диагнозе служит обнаружение вегетативной формы амебы в испражнениях, содержимом абсцесса, материале со дна язв. Исследование нужно проводить не позднее 20 мин после дефекации или взятия материала. К осложнениям амебиаза относятся перитонит вследствие перфорации кишечника, амебомы, кишечного кровотечения. Абс-цесс печени (внекишечное осложнение) может развиться как во время острого периода, так и по истечении длительного времени, когда уже нет выраженных поражений кишечника. Острое течение абсцесса проявляется лихорадкой гектического типа, ознобом, болью в правом подреберье. С помощью рентгена выявляется высокое стояние диафрагмы (или локальное ее выпячивание). Даже незначительные абсцессы можно выявить при сканировании печени. Слабовыраженная интоксикация и лихорадка наблюдаются при хроническом абсцессе. Возможность прорывания амебного абсцесса в окружающие органы может привести к образованию поддиафрагмального абсцесса, перитониту, гнойному плевриту. Лабораторным путем диагноз подтверждают при обнаружении в испражнениях большой вегетативной формы амебы с фагоцитированными эритроцитами. Имеются серологические методы диагностики. Амебиаз необходимо дифференцировать с дизентерией, балантидиазом, неспецифическим язвенным колитом, новообразованиями толстого кишечника.
Лечение. Назначают 2%-ный раствор эметина гидрохлорида по 1,5—2 мл в/м 2 раза в день в течение 5—7 дней. Через неделю цикл повторяют. В промежутках между циклами зметина назна-чают хингамин (делагил) по 0,25 г 3 раза в день, хиниофон по 0,5 г 3 раза в день. Наиболее эффективным и нетоксичным препаратом для лечения больных как с кишечными, так и внекишечными проявлениями амебиаза считают метронидазол (трихопол, флагил). Назначают его по 0,5—0,75 г 3 раза в день в течение 5—7 дней. Антибактериальную терапию назначают как вспомогательное средство с целью изменить микробный биоценоз в кишечнике. При амебных абсцессах печени препарат назначают более длительно - до рассасывания абсцесса (по результатам сканирования печени). При больших абсцессах печени используют хирургические методы лечения.
Прогноз при кишечном амебиазе благоприятный. Возможны резидуальные явления в виде сужения кишечника. При амебном абсцессе печени или мозга возможен летальный исход, однако современная терапия сделала прогноз более благоприятным.
Профилактика. Изоляция, госпитализация и лечение больных. Носители амеб не допускаются к работе в системе общест-венного питания. Общие меры профилактики такие же, как при дизентерии.
Балантидиаз - это протозойное заболевание, характеризующееся язвенным поражением толстой кишки и симптомами общей интоксикации, тяжелым течением и высокой летальностью при поздно начатой терапии.
Этиология. Возбудитель - балантидия - относится к классу инфузорий, встречается в вегетативной форме и в виде цист, устой-чивых во внешней среде. Естественными носителями балантидий являются свиньи.
Эпидемиология. Путь передачи - фекально-оральный. Резервуаром возбудителей являются свиньи.
Патогенез. Инфицирование происходит при попадании балантидий в пищеварительный тракт человека, преимущественно в тонкий кишечник, где они находятся достаточно долго, не вызывая клинической картины болезни. У части инфицированных балантидии попадают в органы и ткани. При этом там образуются язвы, очаги некроза, кровоизлияния. Язвы имеют неправильную форму, края утолщены и изрезаны. Дно их неровное, с гнойно-кровянистым налетом. Может происходить прободение язв и не исключено развитие перитонита.
Клиника. Период инкубации продолжается 1—3 недели. Острые формы болезни характеризуются лихорадкой, симптомами общей интоксикации и признаками поражения кишечника (болью в животе, поносом, метеоризмом, возможны тенезмы). Испражнения характеризуются примесью слизи и крови. Характерны спазм и болезненность толстого кишечника, увеличение печени. При тяжелом течении наблюдаются общая интоксикация, высокая лихорадка, стул до 20 раз в сутки с примесью слизи и крови с запахом гнили. Больные быстро теряют вес, иногда появляются симптомы раздражения брюшины. Хронический балантидиаз протекает со слабо выраженными симптомами интоксикации, температура тела нормальная, стул - до 2—3 раз в сутки, жидкий, со слизью, иногда с примесью крови. При пальпации обнаруживают болезненность преимущественно слепой и восходящей кишки.
Диагностика проводится на основании эпидемиологических данных и данных клинического обследования больных. При ректороманоскопии выявляются очаговый инфильтративно-язвенный процесс или обширные язвенные поражения. Подтверждением диагноза служит обнаружение паразитов в испражнениях, биоптатах края язв, в мазках язвенного содержимого.
Лечение. Этиотропные препараты применяют в виде 2—3 5-невных циклов. Назначают мономицин по 0,15 г 4 раза в сутки, окситетрациклин по 0,4 г 4 раза в сутки, метронидазол по 0,5 г 3 раза в сутки. Интервал между циклами - 5 дней.
Прогноз при современной терапии благоприятный. Без применения антипаразитарной терапии летальность достигала 10—12%.
Профилактика. Соблюдение гигиенических мер при уходе за свиньями. Выявление и лечение больных балантидиазом людей. Общие меры профилактики те же, что и при дизентерии.
Балантидиаз
Балантидиаз (инфузорная дизентерия) — инфекционное заболевание, вызываемое реснитчатыми инфузориями рода Balantidium. B coli вызывает диарею с изъязвлением слизистой оболочки толстой кишки. Течение обычно острое, часто бессимптомное.
Эпидемиология. Заболевание чаще всего регистрируют в южных регионах, но спорадически везде, где развито свиноводство. Источником инфекции является зараженная вода или продукты питания. Больных и носителей не следует считать источниками инфекции, т. к в организме человека цисты образуются редко и в небольшом количестве, а заражение вегетативными формами практически невозможно.
Патогенез сходен с амебиазом. Некротизирующее действие на кишечную стенку опосредовано токсическими метаболитами и механическими повреждениями эпителия. Патологическая картина язв при балантидиазе обычно неотличима от поражений, вызванных Entamoeba histolytica, но язвы более плоские.
Клиническая картина напоминает амебную дизентерию, но абсцессов печени не наблюдается. Балантидиаз обычно протекает бессимптомно, иногда в течение многих лет (до 20) и выявляется только при вскрытии. Человек может длительное время быть носителем возбудителей балантидиаза (живущих в просвете кишечника), и только под влиянием факторов, ослабляющих организм (иммунодефициты, стрессы, неправильное питание), возбудители активизируются и вызывают поражение кишечника тканей кишечной стенки. Выделяют субклиническую, острую и хроническую формы. Смертность от балантидиаза составляет от 3 до 20%.
Лабораторное исследование. В подозрительных случаях проводят микроскопию кала. Балантидии хорошо видны благодаря своим размерам и активному движению. Возбудитель периодически выделяется с калом, что требует повторных анализов с отрицательным результатом. При вскрытии возбудителя выделяют в редких случаях, так как он остается в организме всего 4-6 часов.
Лечение • Тетрациклин • Мономицин • Ампициллин • Метронидазол в средних терапевтических дозах • Мономицин более эффективен. Препарат назначают внутрь по 250 000 МЕ 4 р/сут. Проводят два (в тяжелых случаях - три) пятидневных курса лечения с интервалом в 5-6 дней. В случаях тяжелого течения во время третьего курса химиотерапии дополнительно назначают окситетрациклин в дозе 0,25 г 4 р/сут. Параллельно проводят активную дезинтоксикационную терапию, назначают общеукрепляющие средства. Дополнительно можно назначать клизмы с сульфатиазолом (1:100) по 100 мл. Одновременно следует проводить активную дезинтоксикационную терапию, назначать общеукрепляющие средства.
Профилактика. Соблюдение правил личной гигиены, особенно при уходе за свиньями, забое туш и приготовлении пищевых продуктов из свинины.
Код вставки на сайт
Балантидиаз и его проявления. Амебиаз в практике врача
Возбудитель заболевания Balantidium coli относится к инфузориям и является самым крупным простейшим, обитающим в кишечнике человека. Возбудитель относится к роду Balantidia и отряду Trichostomatida. Известны вегетативные формы балантидиев и цист. В естественных условиях источником заражения человека являются свиньи, которые представляют собой резервуар инвазии в природе. Свиньи Balantidia являются обычными посетителями.
Балантидиаз может протекать в трех клинических вариантах: 1) острый колит; 2) хронический колит с рецидивирующим течением; 3) вагон. При первом клиническом варианте заболевание начинается остро: появляются боли в животе, метеоризм, стул водянистый без примесей. В конце первой недели в стуле появляется смесь крови и слизи. Обычно лихорадки нет. Болезненность в сигмовидной кишке при пальпации отчетливо выражена. При ректороманоскопии - катарально-геморрагический и язвенный проктосигмоидит. Поражение слизистой оболочки толстой кишки чаще носит очаговый характер.
Диагноз балантидиаза становится правомерным при обнаружении в кале вегетативных форм балантидиев или цист. В большинстве случаев прогноз благоприятный, но бывают осложнения (прободение язвы кишечника и генерализованная инвазия).
Амебиаз
Амебиаз — протозойная инфекция, вызываемая дизентерийной амебой Entamoeba histolytica. Возбудитель относится к семейству Entamoebidae, классу Sarcodine, типу Protozoa. Различают две стадии существования амеб: вегетативную и кистозную. Наибольшая восприимчивость у беременных в третьем триместре и у получающих иммунодепрессанты. Амебиаз характеризуется спорадической заболеваемостью. Состояние носительства в 20 раз превышает уровень заболеваемости.
Согласно рекомендациям ВОЗ (1970), различают три клинические формы манифестного амебиаза: 1) кишечную; 2) внекишечный; 3) кожа. Наиболее распространенной формой является кишечный амебиаз. Инкубационный период для последних составляет от 1 недели до 3 месяцев.
Язык обложен, живот вздут, болезненный по ходу слепой и сигмовидной кишки. При остром течении заболевания его продолжительность составляет 4-6 недель. Без специфического лечения симптомы постепенно стихают, наступает ремиссия, которая может длиться от нескольких недель до нескольких месяцев, а затем возможен возврат всех или большей части клинических проявлений болезни. Часто течение болезни принимает непрерывный или рецидивирующий характер. Ректороманоскопия или колоноскопия выявляют очаговую гиперемию слизистой оболочки толстой кишки и язвы с приподнятыми краями.
Осложнения при амебиазе: перфорация кишечной стенки с последующим развитием перитонита, кишечное кровотечение, выпадение слизистой прямой кишки, стеноз кишечника, периколит, амеба. Внекишечные осложнения: кахексия, анемия, амебный гепатит, абсцессы печени, легких и головного мозга.
Анализы периферической крови выявляют анемию, умеренный лейкоцитоз с эозинофилией, лимфоцитоз и моноцитоз, увеличение СОЭ. Решающим для диагноза является обнаружение в кале крупной вегетативной формы амебы и тканях, при соскобе со дна язвы слизистой оболочки кишечника. Выявление просветных форм и цист амеб в кале нельзя считать основанием для постановки окончательного диагноза. Для исследования используют только свежевыделенный кал не позднее 10-15 мин после дефекации, используя метод исследования нативных каловых препаратов и окрашенных мазков. К иммунологическим методам исследования крови относятся РИГА, ИФМ и ВИЭФ. Эти методы вполне убедительны. Дифференциальный диагноз проводят с дизентерией, кампилобактериозом, раком толстой кишки, язвенным колитом и болезнью Крона.
Информация на сайте является предметом консультации лечащего врача и не заменяет очную консультацию с ним. Подробнее см в пользовательском соглашении.
Дизентерия - симптомы и лечение
Что такое дизентерия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Шигеллёзы, или дизентерия — это группа острых/хронических заболеваний, вызываемых бактериями рода Шигелла, которые поражают желудочно-кишечный тракт (преимущественно дистальный отдел толстой кишки). Манифестные формы (клиническая картина) дизентерии: синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (дистальный колит), синдром обезвоживания. При отсутствии адекватного лечения приводит к серьёзным осложнениям и хронизации.
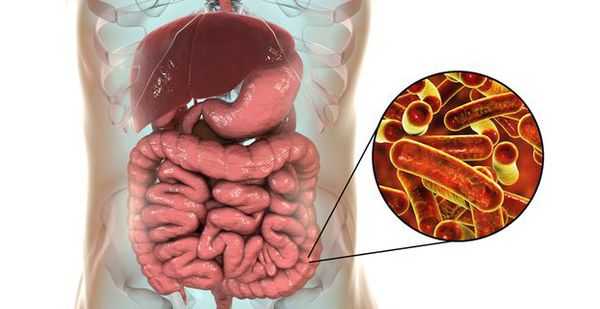
Возбудитель дизентерии
семейство — кишечные бактерии (Enterobacteriaceae)
род — Шигелла (Shigella)
виды — 4 основных:
- Dysenteriae (серовары — шигелла Григорьева-Шига, Штутцера-Шмитца, Ларджа-Сакса);
- Flexneri (Флекснера);
- Boydii (Боудии);
- Sonnei (Зонне).
Являются факультативно-анаэробными (способны существовать как при наличии, так и при отсутствии кислорода), граммотрицательными, неподвижными палочками. Хорошо растут на обычных питательных средах.
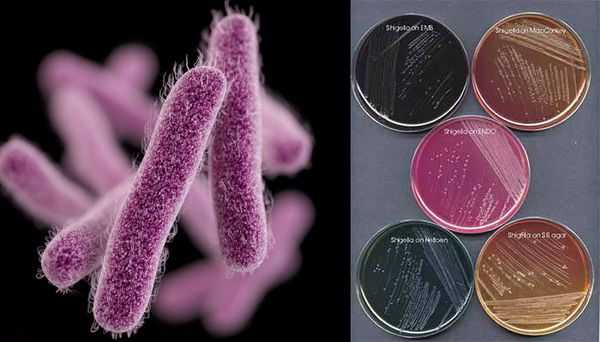
Имеют О-антиген (серологическая специфичность) и К-антиген (оболочечная структура). Клеточная стенка частично состоит из эндотоксина (липополисахарида), высвобождающегося при гибели микроорганизма. Бактерии вида Shigella Dysenteriae серовара Григорьева-Шига продуцируют высокоактивный цитотоксин, который нарушает синтез белка рибосомами клеток кишечного эпителия. Цитотоксин в совокупности с энтеротоксином (усиливающим секрецию жидкости и солей в просвет кишки) и нейротоксином (оказывающим нейротоксическое действие на сплетения Ауэрбаха) образует экзотоксином — токсин, выделяемый в процессе жизнедеятельности шигелл (Цитотоксин + энтеротоксин + нейротоксин = экзотоксин). Также у данной группы микроорганизмов происходит выделение гемолизинов — веществ, разрушающих эндотелий капилляров и вызывающий ишемию в тканях кишечника).
Факторы патогенности шигелл (механизм приспособления бактерий):
- адгезия (прикрепление к слизистой оболочке кишечника);
- инвазия (проникновение в эпителиальные клетки слизистой оболочки толстого кишечника);
- токсинообразование;
- внутриклеточное размножение.
Тинкториальные свойства (особенности микроорганизмов при окрашивании): быстро изменяют чувствительность к антибактериальным препаратам. Характерна высокая выживаемость во внешней среде (в воде, почве и пище при комнатной температуре сохраняются до 14 дней, в канализационных стоках — до 30 дней, при благоприятных условиях могут быть жизнеспособны до 4 месяцев). Способны к размножению в пищевых продуктах. При воздействии УФО (ультрафиолетового облучения) погибают за 10 минут, в 1% феноле — за 30 минут, при кипячении — мгновенно.
Интересная особенность: чем выше ферментативная активность возбудителя дизентерии, тем ниже вирулентность (минимальная доза возбудителя, способная заразить человека) и наоборот. [3] [6]
Эпидемиология
Антропоноз (повсеместное распространение).
Источник инфекции — человек (больной, носитель и лица с субклинической формой заболевания).
Минимальная инфицирующая доза для бактерии Григорьева-Шига — 10 микробных тел в 1 грамме вещества, для Флекснера — 10 2 бактерий, для Зонне — от 10 7 .
Длительное время в РФ превалировали случаи заражения, вызванные шигеллой Флекснера 2а, однако в настоящее время ввиду широкого развития туризма длительного преобладания какой-либо формы нет.
Механизм передачи — фекально-оральный (пищевой, водный, контактно-бытовой), из них преимущественно:
- Григорьева-Шига (контактно-бытовой путь);
- Зонне (с молоком и молочными продуктами);
- Флекснера (водный путь);
- Дизентериа (пищевой путь).
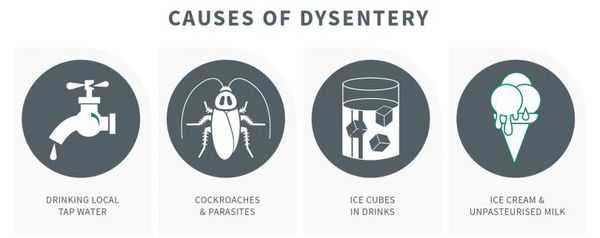
Наибольшую опасность представляют работники питания и водоснабжения. Больные заразны с начала болезни (конца инкубационного периода) и до трёх недель болезни.
Иммунитет непродолжителен и моноспецифичен (вырабатывается только к одному серотипу, который вызвал заболевание). [1] [4] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дизентерии
Инкубационный период — от 1 до 7 дней.
Начало заболевания острое (развитие основных синдромов наблюдается в первые сутки заболевания), характерна лихорадка постоянного типа.
Амебиаз
Амебиаз - паразитарное заболевание, вызываемое гистолитической амебой и протекающее с кишечными и внекишечными проявлениями. Кишечный амебиаз характеризуется обильным слизистым стулом с примесью крови, болью в животе, тенезмами, похуданием, анемией; внекишечный - формированием абсцессов печени, легких, головного мозга и пр. Диагноз амебиаза основан на данных клинической картины, ректороманоскопии, колоноскопии, микроскопии мазков содержимого абсцессов, серологического исследования, рентгенографии. В лечении амебиаза применяются медикаментозные средства (просветные и системные тканевые амебоциды, антибиотики), хирургические методы (вскрытие и дренирование абсцессов, резекция кишки).
МКБ-10
Общие сведения
Амебиаз - протозойная инфекция, проявляющаяся язвенным процессом в толстом кишечнике и поражением внутренних органов с образованием абсцессов. Амебиаз наиболее широко распространен в регионах с тропическим и субтропическим климатом; по уровню смертности среди паразитарных инфекций он занимает второе место в мире после малярии. В последние годы в связи со значительным ростом миграции и зарубежного туризма увеличилось число завозных случаев амебиаза в России. Амебиаз регистрируется в виде спорадических случаев, эпидемические вспышки редки. Амебиазом преимущественно поражаются пациенты среднего возраста.
Причины амебиаза
Возбудитель амебиаза - гистолитическая амеба (Entamoeba histolytica) относится к патогенным простейшим и имеет две стадии жизненного цикла: стадию покоя (цисту) и вегетативную (трофозоит), сменяющие друг друга в зависимости от условий существования. Вегетативные формы амебы (предцистная, просветная, большая вегетативная и тканевая) очень чувствительны к изменению температуры, влажности, рН, поэтому быстро погибают во внешней среде. Цисты проявляют значительную устойчивость вне организма человека (в почве сохраняются до 1 месяца, в воде - до 8 месяцев).
Зрелые цисты, попав в нижние отделы ЖКТ, трансформируются в непатогенную просветную форму, обитающую в просвете толстой кишки, питающуюся детритом и бактериями. Это стадия бессимптомного носительства амеб. В дальнейшем просветная форма либо инцистируется, либо превращается в большую вегетативную форму, которая за счет наличия протеолитических ферментов и специфических протеинов внедряется в эпителий кишечной стенки, переходя в тканевую форму. Большая вегетативная и тканевая формы патогенны, обнаруживаются при остром амебиазе. Тканевая форма паразитирует в слизистом и подслизистом слоях стенки толстой кишки, вызывая разрушение эпителия, нарушение микроциркуляции, образование микроабсцессов с дальнейшим некрозом тканей и множественными язвенными поражениями. Патологический процесс в кишечнике при амебиазе распространяется чаще всего на слепую и восходящую части толстой кишки, реже на сигмовидную и прямую кишку. Гистолитические амебы в результате гематогенной диссеминации способны попадать в печень, легкие, головной мозг, почки, поджелудочную железу с образованием в них абсцессов.
Основной источник заражения амебой - больные хронической формой амебиаза в период ремиссии, а также реконвалесценты и носители цист. Переносчиками цист амеб могут быть мухи. Пациенты с острой формой или с рецидивом хронического амебиаза не представляют эпидемической опасности, так как выделяют нестойкие во внешней среде вегетативные формы амеб. Заражение происходит фекально-оральным путем при попадании в ЖКТ здорового человека инфицированных зрелыми цистами пищевых продуктов и воды, а также бытовым путем через загрязненные руки. Кроме этого, возможна передача амебиаза при анальных половых сношениях, главным образом, среди гомосексуалистов.
Факторами риска заражения амебиазом служат несоблюдение личной гигиены, низкий социально-экономический статус, проживание в районах с жарким климатом. Развитие амебиаза может быть спровоцировано иммунодефицитным состоянием, дисбактериозом, несбалансированным питанием, стрессом.
Симптомы амебиаза
Инкубационный период амебиаза продолжается от 1 недели до 3-х месяцев (обычно 3-6 недель). По выраженности симптомов амебиаз может быть бессимптомным (до 90% случаев) или манифестным; по длительности заболевания - острым и хроническим (непрерывным или рецидивирующим); по тяжести течения - легким, средней тяжести, тяжелым. В зависимости от клинической картины выделяют 2 формы амебиаза: кишечную и внекишечную (амебные абсцессы печени, легких, мозга; мочеполовой и кожный амебиаз). Амебиаз может проявляться в виде микст-инфекции с другими протозойными или бактериальными кишечными инфекциями (например, дизентерией), гельминтозами.
Кишечный амебиаз является основной, наиболее распространенной формой заболевания. Ведущим симптомом кишечного амебиаза становится диарея. Стул обильный, жидкий, сначала калового характера с примесью слизи до 5-6 раз в сутки; затем испражнения приобретают вид желеобразной массы с примесью крови, а частота дефекации увеличивается до 10-20 раз в сутки. Характерны постоянные нарастающие боли в животе, в подвздошной области, больше справа. При поражении прямой кишки беспокоят мучительные тенезмы, при поражении червеобразного отростка - возникают симптомы аппендицита. Может отмечаться умеренное повышение температуры, астеновегетативный синдром. Острота процесса при кишечном амебиазе стихает через 4-6 недель, после чего наступает продолжительная ремиссия (несколько недель или месяцев).
Самопроизвольное выздоровление происходит крайне редко. Без лечения вновь развивается обострение, и кишечный амебиаз приобретает хроническое рецидивирующее или непрерывное течение (длительностью до 10 и более лет). Хронический кишечный амебиаз сопровождается расстройствами всех видов обмена: гиповитаминозом, истощением, вплоть до кахексии, отеками, гипохромной анемией, эндокринопатиями. У ослабленных больных, детей раннего возраста и беременных может развиться молниеносная форма кишечного амебиаза с обширными изъязвлениями толстой кишки, токсическим синдромом и летальным исходом.
Из внекишечных проявлений амебиаза наиболее частым является амебный абсцесс печени. Для него характерны одиночные или множественные гнойники без пиогенной оболочки, локализующиеся чаще всего в правой доле печени. Заболевание начинается остро - с озноба, гектической лихорадки, обильного потоотделения, болей в правом подреберье, усиливающихся при кашле, перемене положения тела. Состояние больных тяжелое, печень резко увеличена и болезненна, кожные покровы землистого оттенка, иногда развивается желтуха. Амебиаз легких протекает в виде плевропневмонии или абсцесса легкого с лихорадкой, болью в грудной клетке, кашлем, кровохарканьем. При амебном абсцессе головного мозга (амебном менингоэнцефалите) наблюдается очаговая и общемозговая неврологическая симптоматика, выраженная интоксикация. Кожный амебиаз возникает вторично у ослабленных больных, проявляется образованием малоболезненных эрозий и язв с неприятным запахом в перианальной области, на ягодицах, в зоне промежности, на животе, вокруг свищевых отверстий и послеоперационных ран.
Кишечный амебиаз может протекать с различными осложнениями: перфорацией кишечной язвы, кровотечением, некротическим колитом, амебным аппендицитом, гнойным перитонитом, стриктурой кишки. При внекишечной локализации не исключается прорыв абсцесса в окружающие ткани с развитием гнойного перитонита, эмпиемы плевры, перикардита или формированием свищей. При хроническом амебиазе в стенке кишки вокруг язвы формируется специфическое опухолевидное образование из грануляционной ткани - амебома, приводящая к обтурационной кишечной непроходимости.
Диагностика амебиаза
При диагностике кишечного амебиаза учитываются клинические признаки, эпидемиологические данные, результаты серологических исследований (РНГА, РИФ, ИФА), ректороманоскопии и колоноскопии. Эндоскопически при амебиазе обнаруживаются характерные язвы слизистой оболочки кишечника на разных стадиях развития, при хронических формах - рубцовые стриктуры толстой кишки. Лабораторным подтверждением кишечного амебиаза служит выявление тканевой и большой вегетативной форм амебы в испражнениях больного и отделяемом дна язв. Присутствие цист, просветных и прецистных форм возбудителя свидетельствует об амебном носительстве. Серологические реакции показывают наличие специфических антител в сыворотке крови больных амебиазом.
Внекишечные амебные абсцессы помогает визуализировать комплексное инструментальное обследование, включающее УЗИ органов брюшной полости, радиоизотопное сканирование, обзорную рентгенографию грудной клетки, КТ головного мозга, лапароскопию. Обнаружение в содержимом абсцессов патогенных форм возбудителя является доказательством его амебного происхождения. Дифференциальную диагностику амебиаза проводят с дизентерией, кампилобактериозом, балантидиазом, шистосомозом, болезнью Крона, неспецифическим язвенным колитом, псевдомембранозным колитом, новообразованиями толстой кишки; у женщин - с эндометриозом толстой кишки. Амебные абсцессы внекишечной локализации дифференцируют от абсцессов другой этиологии (эхинококкоза, лейшманиоза, туберкулеза).
Лечение амебиаза
Лечение амебиаза проводится амбулаторно, госпитализация необходима при тяжелом течении и внекишечных проявлениях. Для лечения бессимптомного носительства и профилактики рецидивов применяются просветные амебоциды прямого действия (этофамид, дилоксанида фуроат, препараты йода, мономицин). В терапии кишечного амебиаза и абсцессов различной локализации эффективны системные тканевые амебоциды (метронидазол, тинидазол, орнидазол). Для купирования колитического синдрома, ускорения репаративных процессов и элиминации патогенных форм амеб назначают йодхлороксихинолин. При непереносимости метронидазола показано использование антибиотиков (доксициклина, эритромицина). Сочетание препаратов, их дозы и длительность терапии определяется формой и тяжестью заболевания.
В отсутствие эффекта от консервативной тактики и угрозе прорыва абсцесса может потребоваться хирургическое вмешательство. При мелких амебных абсцессах возможно проведение пункции под контролем УЗИ с аспирацией содержимого или вскрытие с дренированием абсцесса и последующим введением в его полость антибактериальных и амебоцидных препаратов. При выраженных некротических изменениях вокруг амебной язвы или кишечной непроходимости выполняют резекцию кишки с наложением колостомы.
Прогноз и профилактика амебиаза
При своевременном специфическом лечении в большинстве случаев прогноз кишечного амебиаза благоприятный. В случае поздней диагностики амебных абсцессов других органов имеется риск летального исхода. Профилактика амебиаза включает раннее выявление и полноценное лечение больных и амебоносителей, соблюдение санитарно-гигиенического режима в быту, обеспечение качественного водоснабжения и очистки сточных вод, контроль безопасности пищевых продуктов, санитарное просвещение.
Амебиаз у детей
Амебиаз у детей — это протозойная инвазия, вызванная патогенными штаммами Entamoeba histolytica и характеризующаяся воспалительно-язвенными поражениями кишечника, осложнениями со стороны других органов. Заболевание проявляется схваткообразными болями в животе, многократным стулом со слизисто-кровянистыми примесями, интоксикационным синдромом. Для диагностики инфекции выполняют микроскопию кала, серологические реакции, инструментальную визуализацию брюшной полости (УЗИ, колоноскопия). Лечение включает этиотропные противопротозойные препараты, симптоматические средства, пробиотики.
По данным ВОЗ, амебиазом заражены около 10% детей, причем большинство из них проживают в эндемичных регионах: Индии, Южной и Западной Африке, Центральной Америке. В России эндемичными областями являются Приморье, Закавказье. В последние годы эпидемиологическая ситуация ухудшается, что связано с завозом амебиаза путешественниками, мигрантами, беженцами. Инфицирование амебами возможно во всех возрастных группах, но чаще заражаются дети старше 5 лет.
Причины
Возбудителем амебиаза является дизентерийная амеба — Entamoeba histolytica, которая принадлежит к типу Sacromastigophora, отряду Amoebidae. Одноклеточный микроорганизм не имеет прочной клеточной стенки, произвольно изменяет форму клетки, активно передвигается с помощью ложноножек. Возбудитель имеет 3 формы: тканевую, которая живет в паренхиме внутренних органов, просветную, обитающую в кишечнике, и цисты, окруженные защитной оболочкой.
Заражение детей амебиазом имеет фекально-оральный механизм. Основным фактором передачи являются пищевые продукты, особенно овощи и фрукты, которые были плохо помыты и не прошли термическую обработку. Реже источником инвазии становится вода из неизвестных источников, предметы домашнего обихода (посуда, дверные ручки, белье), на которых могут оставаться цисты возбудителя. Передаче амебиаза способствуют тараканы и мухи, которые распространяют цисты на своих лапах.
Патогенез
Ребенок заражается при попадании в кишечник зрелых цист амебы, из которых после разрушения оболочки выходит 4 одноядерных микроорганизма. Они начинают размножаться, используя ресурсы тела хозяина, и трансформируются в малые просветные формы (Entamoeba histolytica forma minuta). Они не патогенны, могут длительное время существовать в ободочной кишке без клинических симптомов.
Классический амебиаз у детей развивается при превращении малой просветной амебы в эритрофаг — Entamoeba histolytica forma magna. Возбудители вырабатывают факторы патогенности цистолизины, разрушающие наружный эпителиальный слой кишечной стенки. В результате образуются язвы, отдельные участки некроза, которые со временем расширяются. Амебы обычно локализованы на границе здоровой и пораженной ткани, они также проникают в толщу стенки кишечника.
У зараженных детей при длительном существовании амебиаза формируется иммунная защита. При паразитировании возбудителя в кишечнике образуются местные антитела IgA против белка лектина, а после проникновения амебы в кровоток синтезируются защитные иммуноглобулины M, G. Клеточный иммунитет представлен макрофагами, натуральными киллерами, которые предупреждают реинфицирование у ребенка, перенесшего амебиаз.
Классификация
В детской инфектологии существует несколько подходов к систематизации болезни. По клиническим особенностям выделяют типичные формы (поражение кишечника), атипичные (латентное течение), молниеносный вариант амебиаза. По характеру течения бывает острый (до 3 месяцев), хронический рецидивирующий или непрерывно рецидивирующий варианты. Согласно классификации ВОЗ, выделяют следующие варианты:
- Бессимптомная инфекция — носительство малой вегетативной формы амебы в толстом кишечнике.
- Манифестная инфекция:
- кишечный амебиаз — амебная дизентерия, амебный колит;
- внекишечный амебиаз — печеночный, легочный, церебральный.
Симптомы амебиаза у детей
До 90% инфицированных детей являются здоровыми бессимптомными носителями амеб, поскольку в их кишечнике паразитируют непатогенные малые формы. Оставшиеся 10% зараженных сталкиваются с классическим инвазивным амебиазом. Инкубационный период для дизентерийной амебы составляет от 1-2 недель до нескольких месяцев. Манифестация заболевания провоцируется снижением иммунитета, действием экзогенных неблагоприятных факторов.
Амебиаз начинается постепенно с интоксикационного синдрома (недомогание, утомляемость, снижение аппетита), зачастую наблюдается фебрильная лихорадка. Ребенка беспокоит сильная боль в нижних отделах живота, которая усиливается перед дефекацией. Частота стула у детей возрастает до 5-6 раз в сутки при легком течении, до 10-20 раз при тяжелой форме болезни. В каловых массах заметны включения слизи, затем они становятся кровянисто-слизистыми («малиновое желе»).
При внекишечной амебиазе, преимущественно проявляющемся поражением печени, ребенок испытывает сильную болезненность в правой подвздошной зоне. Болевой синдром усиливается во время глубокого дыхания, кашля, при резких движениях. Для амебного абсцесса характерны гектическая лихорадка, интоксикация, реже отмечается желтуха. При поражении легочной ткани появляется влажный кашель, болевые ощущения в грудной клетке, кровохарканье.
Осложнения
Язвенный дефект кишки при амебиазе в 3-5% случаев распространяется вглубь стенки, поражая все ее слои и вызывая перфорацию кишечника. Возникает риск начала калового перитонита, появления перитонеальных спаек. При заживлении дефектов у детей формируются рубцы, которые нарушают пассаж пищи по ЖКТ, провоцируют кишечную непроходимость. При длительно существующем нелеченом амебиазе развиваются амебомы — доброкачественные опухолевидные образования.
Распространение возбудителя по кровеносному руслу чревато вторичными септическими очагами в печени, легких, головном мозге, что встречается у 5-7% пациентов. Крайне редко абсцессы формируются в почках, поджелудочной железе. У детей первых лет жизни есть риск развития молниеносной формы амебиаза, сопровождающейся множественным некротическим поражением кишечника, массивной интоксикацией. Без лечения такой вариант заканчивается смертью ребенка.
Диагностика
При обследовании больного детский инфекционист пальпирует живот, определяет зоны болезненности, проверяет перитонеальные симптомы. Специалист оценивает тургор кожи, состояние слизистых оболочек, осматривает родничок у маленьких детей, что необходимо для исключения обезвоживания на фоне длительной диареи. Для верификации диагноза амебиаза проводятся следующие диагностические методы:
- УЗИ органов брюшной полости. При ультразвуковой диагностике врач оценивает размеры печени, определяет локальные изменения, указывающие на абсцесс. Обследование кишечника позволяет обнаружить неспецифические признаки воспаления, дефекты кишечной стенки.
- Колоноскопия. Эндоскопическая визуализация выполняется по строгим показаниям, чтобы диагностировать тяжелые некротические дефекты слизистой, произвести дифференциальную диагностику с другими язвенно-воспалительными дефектами толстого кишечника.
- Микроскопия кала. Выявление цист с 4 ядрами и больших вегетативных форм амебы является 100% подтверждением диагноза. Для получения достоверных результатов исследуют свежий кал, собранный не позже, чем 20-30 минут назад. При необходимости осуществляется микроскопия содержимого кишечных язв (после колоноскопии).
- Современные лабораторные методы. Обнаружение титра антител к амебе на уровне свыше 1:80 показательно при внекишечных формах амебиаза, когда сложно выявить цисты в кале. Исследование делается методом РНИФ, ИФА с парными сыворотками с интервалом от 2 до 3 недель. Также для точной диагностики Entamoeba histolytica исследуют кал методом ПЦР.
Лечение амебиаза у детей
Консервативная терапия
Лечение амебиаза в детском возрасте начинается с диеты: строгие ограничения в первые дни болезни с постепенным расширением меню до стола 4 по Певзнеру по мере нормализации стула. На время активного цистовыделения ребенка изолируют дома либо в инфекционном стационаре, чтобы прервать эпидемическую цепочку заражений. При инфицировании амебами проводятся:
- Этиотропная терапия. Для эрадикации возбудителя рекомендованы специфические противопротозойные средства из группы 5-нитроимидазолов. Системные тканевые амебициды эффективны при амебной дизентерии, внекишечной локализации поражения.
- Симптоматическое лечение. Для улучшения состояния инфицированных детей показаны жаропонижающие, анальгетики, спазмолитики. Для коррекции водно-электролитного баланса используют инфузионные кристаллоидные растворы. Сенсибилизацию организма при амебиазе устраняют антигистаминными средствами.
- Восстановительная терапия. По окончании приема этиотропных лекарств необходимо нормализовать кишечную микрофлору, избавиться от дисбактериоза. С этой целью назначают пробиотики, пребиотики, добавляют в диету обогащенные лакто- и бифидобактериями молочные продукты.
Хирургическое лечение
Помощь детских хирургов требуется при внекишечных локализациях амебиаза, выявлении у детей осложнений. Абсцессы печени и легких пунктируют под контролем УЗИ либо вскрывают открытым доступом. При обширном поражении кишечной стенки показана резекция поврежденного участка с наложением анастомоза или колостомы. При перитоните, разрыве абсцесса проводится неотложная лапаротомия для санации брюшной полости.
Прогноз и профилактика
Полное выздоровление от амебиаза происходит у детей, которым вовремя было начато этиотропное лечение. При позднем обращении или неадекватном подборе препаратов возможны осложнения, однако смертельные случаи в развитых странах встречаются редко. После излечения кишечной формы ребенок подлежит диспансерному наблюдению в течение полугода, внекишечной — на протяжении 12 месяцев, оперативного лечения — до 2-3 лет.
Профилактика амебиаза включает противоэпидемические меры: раннее выявление и изоляцию больного ребенка, тщательную дезинфекцию и соблюдение гигиенических требований лицами, которые осуществляют уход. Контактные лица подлежат обследованию на бессимптомное цистоносительство. Превентивные меры на общегосударственном уровне включают охрану окружающей среды от фекального загрязнения, борьбу с насекомыми-переносчиками.
1. Возрастные особенности кишечного амебиаза/ Г.А. Харченко, О.Г. Кимирилова// Российский вестник перинатологии и педиатрии. — 2018.
Читайте также:
