Болезни желудка. Острый гастрит. Характер болей при гастрите.
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Гастрит: причины появления, симптомы, диагностика и способы лечения.
Гастрит - это различные по происхождению воспалительные и/или дистрофические изменения слизистой оболочки желудка.
Располагается между пищеводом и двенадцатиперстной кишкой, от которых отделяется круговыми мышцами - сфинктерами, обеспечивающими изоляцию его содержимого. Желудок состоит из нескольких отделов: кардиального (на входе), дна (верхний купол), тела (центральная часть), антрального и пилорического (на выходе).
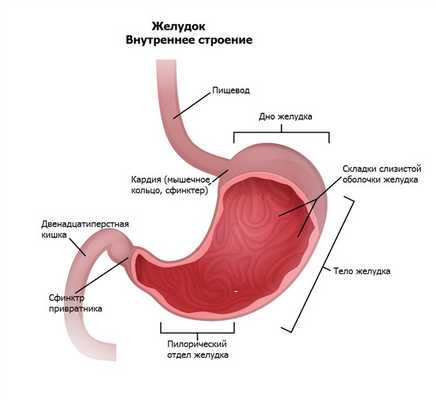
Желудочная стенка имеет четыре слоя: слизистый, подслизистый, мышечный и серозный. Желудок выполняет несколько функций. Он депонирует (сохраняет) пищу на время, необходимое для ее первичной обработки; сокращение и расслабление его мышц (моторика) обеспечивают механическую обработку пищи. Клетки слизистой оболочки желудка производят соляную кислоту и пищеварительные ферменты для химической обработки пищи, участвуют в усилении кроветворной функции за счет выработки специфического вещества - внутреннего фактора Кастла. Кислотный барьер желудка препятствует проникновению микроорганизмов в нижележащие отделы ЖКТ, в чем проявляется защитная функция этого органа.
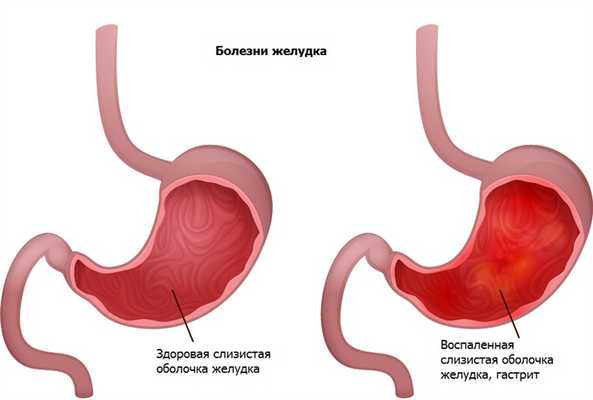
Воспаление слизистой оболочки желудка - гастрит - очень распространенное состояние, встречающееся в любом возрасте. По данным исследований, гастрит отмечается примерно у половины работоспособного населения.
Причины появления
Гастрит возникает из-за нарушения равновесия между процессами, обеспечивающими защиту или вызывающими повреждение слизистой оболочки желудка.
Это могут быть химические вещества (например, лекарственные препараты, кислоты, щелочи), механические или термические раздражители (проглоченные острые предметы, чрезмерно горячая/холодная пища или жидкость), возбудители пищевых токсикоинфекций (сальмонеллы, стафилококки и т. п.).
Сильный стресс, массивные ожоги кожи, инфаркт миокарда и др. могут спровоцировать образование эрозий (поверхностных дефектов слизистой) и язв желудка.
Хронический гастрит - это заболевание, которое характеризуется длительным процессом изменений структуры слизистой оболочки желудка, вплоть до замещения слизистого эпителия рубцовой тканью, вследствие чего нарушается функция желудка.
Причины хронического воспаления:
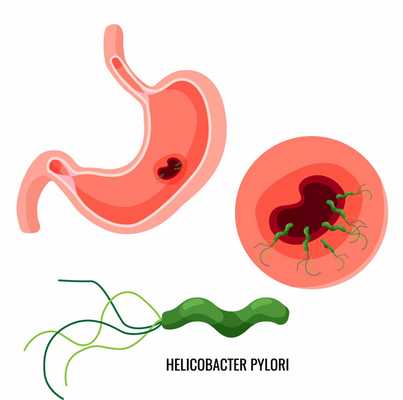
- патогенная бактерия хеликобактер пилори (Helicobacter pylori), которая инфицирует средний и нижний отделы желудка, несмотря на высокую кислотность;
Согласно данным из различных регионов нашей страны, инфекцию H. pylori обнаруживают у 65-92% взрослых, в связи с чем вопросы ее диагностики и лечения крайне актуальны. Высокая частота формирования хронического хеликобактерного гастрита обусловливает высокую частоту развития других заболеваний, ассоциированных с этой бактерией (язвенная болезнь желудка и 12-перстной кишки, рак желудка).
- аутоиммунные патологии, при которых иммунная система воспринимает клетки слизистой оболочки желудка как чужеродные и уничтожает их, что снижает выработку соляной кислоты и пищеварительных ферментов;
- длительный прием нестероидных противовоспалительных препаратов приводит к ослаблению синтеза простагландинов и к уменьшению выработки слизи, что ведет к повреждению слизистой оболочки желудка соляной кислотой;
- рефлюкс (дуодено-гастральный) - обратный заброс в желудок содержимого двенадцатиперстной кишки вследствие несостоятельности сфинктера двенадцатиперстной кишки, что приводит к воспалению и нарушению состояния слизистой желудка.
Факторами риска развития хронического гастрита являются вредные привычки (курение, употребление спиртного), погрешности в питании (несоблюдение режима питания, обилие жареных, острых блюд), наследственная предрасположенность, нарушения обмена веществ, гормональные отклонения, стрессы и т. д.
Классификация заболевания
В зависимости от характера повреждения выделяют следующие типы острого гастрита:
- катаральный (простой) гастрит характеризуется воспалительными изменениями слизистой желудка, чаще всего возникает при нерациональном питании;
- фибринозный гастрит развивается при тяжелых инфекционных заболеваниях;
- коррозивный гастрит возникает при попадании в желудок концентрированных щелочей, кислот и других токсичных веществ;
- флегмонозный гастрит развивается при попадании бактерий и простейших непосредственно в стенку желудка, при травматических повреждениях, как осложнение язвы или при раке желудка.
Типы хронического гастрита:
- поверхностный неатрофический гастрит возникает из-за колонизации слизистой желудка бактерией хеликобактер пилори (гастрит типа B);
- атрофический гастрит, который бывает аутоиммунным (гастрит типа А) и мультифокальным (гастрит типа А и В).
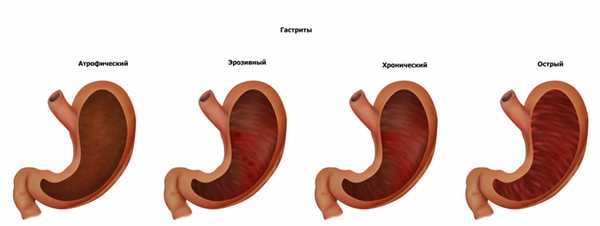
Особые формы хронических гастритов: медикаментозный (на фоне приема лекарственных препаратов), реактивный рефлюкс-гастрит (гастрит типа С), радиационный (возникает вследствие лучевой терапии), эозинофильный (может развиться у людей с пищевой и медикаментозной аллергией).
По очагу воспаления выделяют антральный гастрит, гастрит тела желудка или всех отделов - пангастрит.
Хронический гастрит может протекать с изменением выработки соляной кислоты в сторону увеличения (гиперсекреторный) или уменьшения (гипосекреторный), но в некоторых случаях уровень соляной кислоты остается нормальным.
Хронический гастрит может находиться в фазе ремиссии или обострения.
Острый гастрит резко нарушает функционирование желудка и проявляется комплексом симптомов: болью в эпигастральной области (верхняя центральная часть живота между ребрами), рвотой (может быть с примесью крови), отрыжкой, изжогой, ухудшением общего самочувствия.
При инфекционном генезе острого гастрита возможен подъем температуры тела и возникновение диареи - признаков распространения инфекции.
При отравлении химическими веществами возникает сильная боль во рту, глотке, пищеводе, желудке, может быть рвота с кровью, слюнотечение. Из-за повреждения и отека верхних дыхательных путей затрудняется дыхание.
Проглатывание инородных тел может остаться бессимптомным, особенно если предмет прошел через пищевод, не повредив его. Единственным проявлением может быть усиленное слюноотделение. Если инородное тело осталось в желудке, возможно прямое повреждение желудочной стенки с развитием кровотечения или, по истечении времени, пролежень стенки желудка с формированием отверстия, что является жизнеугрожающим состоянием.
Хронический гастрит развивается постепенно, для него характерно медленное нарастание симптомов диспепсии - признаков нарушения пищеварительной функции.
К ним относятся: чувство тяжести в эпигастральной области во время или сразу после еды, отрыжка, изжога, расстройства стула, непереносимость определенной пищи, лекарств. Могут быть боли на голодный желудок, тошнота, рвота (в том числе с кровью или желчью), изменение аппетита. Перечисленные симптомы встречаются в различных комбинациях при отдельных формах хронического гастрита.
Следует помнить, что изменение состояния слизистой оболочки желудка может не проявляться клинически.
Диагностика
Диагностика гастрита основывается на сборе анамнеза, выявлении клинической картины, тщательном осмотре больного.
Для уточнения характера поражения слизистой оболочки, исследования функции желудка, поиска причин воспаления применяют следующие лабораторные и инструментальные исследования:
- референсные методы диагностики инфекции H. Pylori, как наиболее частой причины развития хронического гастрита, - это дыхательный тест с мочевиной, меченной 13С, и тест на наличие антигена H. pylori в кале;
Синонимы: Дыхательный тест с 13С-меченной мочевиной. 13 UBT; 13C-UBT. Краткая характеристика 13С-уреазного дыхательного теста Дыхательный тест в текущей модификации п�.
Боль в желудке
Боль в желудке развивается при функциональных расстройствах пищеварения, кишечных инфекциях, гастрите и язвенной болезни. Симптом возникает при инородных телах и новообразованиях желудка, пилоростенозе, НПВП-гастропатии. Для диагностики причин абдоминального болевого синдрома применяют инструментальное методики — УЗИ, ЭФГДС, рентген-исследование, внутрижелудочную рН-метрию. Для устранения боли используют медикаментозные препараты: средства, уменьшающие желудочную секрецию, антациды, спазмолитики и прокинетики. При острых состояниях назначают промывание желудка, сорбенты, антидоты.
Причины болей в желудке
Функциональные расстройства желудка
Наиболее частая причина боли в желудке у людей молодого и среднего возраста. У мужчин встречается в 2 раза чаще, чем у женщин. Характерны неприятные ноющие ощущения в зоне эпигастрия, которые могут переходить в резкую боль. Болевой синдром носит изменчивый характер, появляется периодически. Сопровождается отрыжкой, тошнотой, изжогой. Симптоматика провоцируется употреблением острой пищи, фаст-фуда, едой всухомятку.
Кишечные инфекции
Поражение желудка более характерно для пищевых токсикоинфекций, заражения стафилококками. Спустя несколько часов после поедания несвежей пищи начинаются сильные рези в эпигастральной области, тошнота и многократная рвота. Часто симптомы сочетаются с водянистой диареей. Боли по всему животу, в том числе и в желудке, возникают при сальмонеллезе, эшерихиозе.
Гастрит
Характер болезненных ощущений зависит от типа воспаления. Для гиперацидного гастрита специфичны интенсивные боли натощак. Они напоминают приступ язвенной болезни, сопровождаются изжогой и кислой отрыжкой. При гипоацидном гастрите беспокоит тупая боль, возникающая после еды. Она усугубляются тошнотой, тяжестью в желудке, снижением аппетита.
Язвенная болезнь
Для язвенного дефекта желудочной слизистой характерны боли в эпигастрии. При поражении антрального отдела и тела желудка болезненность наблюдается слева от центральной линии тела, а при дефекте пилорического отдела — справа. Болевые ощущения часто отдают в лопатку, позвоночник, либо в левую часть грудной клетки, имитируя боль в сердце.
При язвенной болезни желудка типично появление болезненности спустя 30-60 минут после еды. Чем выше локализован дефект, тем раньше ощущается боль. При вовлечении в патологический процесс двенадцатиперстной кишки преобладают «голодные» и ночные боли. Они уменьшаются по окончании приема пищи. Состояние больного улучшается после рвоты, при прикладывании грелки к зоне желудка.
При осложненном течении язвенной болезни характер симптомов меняется. На перфорацию язвы указывает сильная «кинжальная» боль в желудке, которая иногда вызывает обморок на фоне болевого шока. Если прободение сопровождается кровотечением, боли уменьшаются. Общая симптоматика неуклонно нарастает: отмечается защитное напряжение мышц живота, резкая слабость, бледность, тахикардия.

Пилоростеноз
В компенсированной стадии пилоростеноза наблюдается тупая боль в животе, которая усугубляется после еды. Как правило, пациентам приносит облегчение рвота. Декомпенсация процесса проявляется тяжестью, выраженной болезненностью в эпигастрии. После каждого приема пищи открывается рвота, рвотные массы зачастую содержат продукты, съеденные много часов назад. Больные быстро худеют, жалуются на постоянную слабость и сонливость.
Диафрагмальная грыжа
При этом заболевании боли чаще локализованы за грудиной, но могут располагаться в проекции желудка. Болевые ощущения очень интенсивные, характерна иррадиация в межлопаточную область. Боли беспокоят после еды, физической активности, при наклонах туловища вперед. Симптомы уменьшаются после глубокого вдоха, приема воды. Второй специфический признак диафрагмальной грыжи — дисфагия, которая чаще бывает при употреблении жидкой или полужидкой пищи.
Новообразования
Для доброкачественных полипов желудка типичны неинтенсивные болевые ощущения, которые обычно беспокоят редко. Большинство людей не придают им значения. Клиническая картина дополняется дискомфортом после еды, отрыжкой. Если образование на ножке ущемляется привратником, появляются острые схваткообразные боли. Сначала они локализованы в эпигастрии, потом распространяются по всей полости живота.
Для рака желудка характерны постоянные умеренные боли в эпигастральной зоне. Дискомфорт усиливается по завершении приема пищи. Также наблюдается тяжесть в животе, снижение аппетита и потеря массы тела. Патогномоничный симптом — внезапное изменение вкусовых предпочтений, отвращение к мясной пище. По мере прогрессирования процесса болевые ощущения становятся очень сильными, не купируются стандартными анальгетиками.
Инородные тела
Неприятные ощущения вызваны как проглоченными предметами (пуговицами, осколками костей, зубными протезами), так и сформировавшимися в организме камнями (желчные камни, желудочные безоары). При инородном теле большого размера пациент испытывает постоянные ноющие или тупые боли в желудке. Симптомы усиливаются после приема пищи: беспокоит чувство тяжести и распирания в эпигастрии.
Заболевания других органов пищеварения
Боль в зоне желудка часто вызвана болезнями смежных органов — печени и желчного пузыря, поджелудочной железы, кишечника. Для холецистита типична локализация болевых ощущений в эпигастрии и правом подреберье, наличие тошноты и рвоты после приема жирной пиши. При панкреатите возникают опоясывающие боли в верхних отделах живота, которые обычно иррадиируют в спину.
Инфаркт миокарда
Боль в эпигастрии ощущается при абдоминальной форме инфаркта. Человек жалуется на внезапные, сильные болевые ощущения с частой иррадиацией в руку и левую половину туловища. Приступ напоминает обострение язвенной болезни или панкреатита. Наблюдается тошнота, рефлекторная рвота. Боли в желудке усугубляются резкой слабостью, учащением пульса. Кожа покрывается холодным потом.
Осложнения фармакотерапии
Чаще всего болезненные ощущения возникают из-за неконтролируемого приема противовоспалительных препаратов, приводящего к развитию НПВП-гастропатия. Для нее характерна умеренная боль, которая возникает ночью или на голодный желудок. Симптом сочетается с тяжестью в животе, тошнотой, метеоризмом. Патология опасна тем, что у 50% людей она протекает бессимптомно, а затем может проявиться желудочным кровотечением. Помимо НПВС дискомфорт в желудке провоцируют глюкокортикоиды, гипотензивные лекарства.
Редкие причины
- Отравления: ядовитыми грибами и растениями, пестицидами, солями тяжелых металлов.
- Нарушение моторики: ахалазия кардиального сфинктера, недостаточность кардии, пилороспазм.
- Аномалии желудка: болезнь Менетрие, врожденные дивертикулы, полное удвоение органа.
- Неврологические проблемы: неврастения, маскированная депрессия.
Диагностика
На первичном приеме врач-гастроэнтеролог собирает жалобы и анамнез заболевания, проводит физикальное обследование пищеварительной системы: поверхностную и глубокую пальпацию живота, проверку перитонеальных симптомов. Диагностический поиск направлен на выяснение причин боли в желудке. Для этого назначаются лабораторные и инструментальные методы диагностики:
- УЗИ брюшной полости. Сонография — скрининговое исследование, при помощи которого обнаруживают нарушения моторики ЖКТ, воспалительные изменения стенки желудка. Методика не требует специальной подготовки, проводится для постановки предварительного диагноза.
- ЭФГДС. Эндоскопический осмотр слизистой пищевода, желудка, 12-перстной кишки — наиболее информативный метод. Врач выявляет эрозии и язвенные дефекты, признаки дисфункции желудочных сфинктеров. При обнаружении подозрительных новообразований выполняется биопсия для гистологического анализа материала.
- Рентгенография.Рентгенологическое исследование с барием позволяет визуализировать все отделы ЖКТ. О поражении желудка свидетельствуют дефекты наполнения, «симптом ниши», деформация контуров органа. Для уточнения диагноза необходима КТ брюшной полости.
- Внутрижелудочная рН-метрия. Уровень кислотности желудка изучают в течение 24 часов. По данным этого анализа определяют функционирование экзокринных клеток органа, устанавливают тип гастрита. При выявлении патологии показаны внутрипищеводная рН-метрия, измерение концентрации гастрина в крови.
- Лабораторные методы. При болях в желудке обычно показательны результаты копрограммы, в которой оценивают уровень липидов, непереваренных мышечных волокон, крахмала. Анализ крови используется для выявления воспалительного процесса. При хроническом гастрите зачастую диагностируется мегалобластная анемия.

Лечение
Помощь до постановки диагноза
При умеренных болях в желудке показано немедикаментозное лечение. Для снижения нагрузки на пищеварительный тракт из рациона исключают жареную, острую, жирную пищу. Чтобы уменьшить раздражение слизистой, следует отказаться от крепкого кофе, пряностей, газированных напитков. Необходимо есть небольшими порциями 5 раз в день, тщательно пережевывать каждый кусочек.
При остром гастрите, вызванном отравлением, требуется в кратчайшие сроки промыть желудок. Для связывания и выведения оставшихся токсинов используют сорбенты на основе активированного угля, диоксида кремния, силикагеля. Если у человека очень сильные боли, рвота с прожилками крови, дегтеобразный стул, следует незамедлительно обратиться к врачу.
Консервативная терапия
Большинство случаев боли в желуде связаны с органической патологией, которая требует индивидуально подобранной этиотропной и патогенетической терапии. При медикаментозных поражениях гастральной слизистой необходимо отменить препарат, вызывающий неприятные симптомы. Для терапии основного заболевания и купирования симптоматики назначают:
- Антисекреторные средства. Ингибиторы протонной помпы и блокаторы Н2-гистаминовых рецепторов — основные препараты для лечения повышенной кислотности. Они угнетают образование соляной кислоты, устраняют ее раздражающее действие на поврежденную слизистую оболочку.
- Антациды. Действие медикаментов направлено на быструю нейтрализацию кислотности желудочного сока. Они устраняют болезненность при гастритах, язвенной болезни. Предпочтительны невсасывающиеся антациды, которые отличаются продолжительным эффектом.
- Спазмолитики. Лекарства быстро снимают боль благодаря нормализации тонуса мускульных волокон и сфинктеров. Они используются в качестве симптоматической терапии для купирования сильных болевых ощущениях, которые не устраняются другими препаратами.
- Прокинетики. Принимаются, чтобы ликвидировать патологический спазм или атонию мышечной оболочки желудка и его сфинктерного аппарата. Они ускоряют продвижение пищи по ЖКТ, стимулируют активную перистальтику кишечника.
- Ферменты. Заместительная терапия рекомендована при сопутствующих болезнях других пищеварительных органов. Ферменты поджелудочной железы ускоряют переваривание пищи, предотвращают процессы брожения и гниения в кишечнике.
- Гастропротекторы. Защищают желудочную стенку от повреждающих воздействий, способствуют регенерации слизистой оболочки. С этой целью назначаются обволакивающие препараты, простагландины группы Е, которые повышают уровень защитных факторов в желудке.
Если боли в области желудка спровоцированы не патологией ЖКТ, пациенту подбирают лечение врачи соответствующих специальностей — кардиолог, невропатолог, психиатр. С учетом заболевания таким больным показан прием антиангинальнх и антиаритмических средств, седативных препаратов, антидепрессантов.
Хирургическое лечение
При злокачественных новообразованиях, декомпенсированных или терапевтически резистетных формах болезней ЖКТ рекомендовано проведение операций. Выбор хирургического метода определяется основным заболеванием. Пациентам могут выполняться органосохраняющие операции (ваготомия, наложение гастростомы или гастроанастомоза, пилоромиотомия или пилоропластика, удаление полипов, безоаров), различные виды резекций, гастрэктомия.
3. Дифференциальная диагностика внутренних болезней/ Щекотов В.В., Голубев А.Д., Спасский А.А. — 2018.
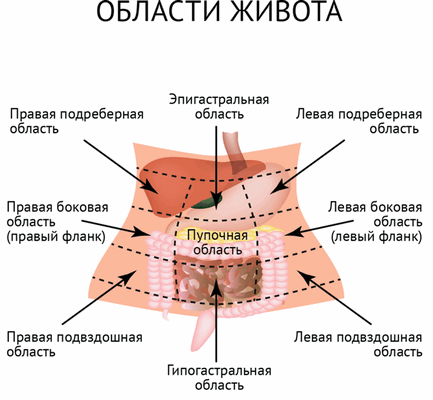
Боль в животе
Диагностика ее причины может быть затруднена, поскольку в брюшной полости расположено много органов, относящихся к разным системам. Это органы желудочно-кишечного тракта (ЖКТ): желудок, печень, желчный пузырь, поджелудочная железа, кишечник; мочевыделительной системы: почки, мочеточники, мочевой пузырь; половой системы: яичники. Заболевания каждого из этих органов могут вызывать боли и требуют тщательной диагностики и специфического лечения.
Перед тем, как познакомиться с каждым из этих болевых синдромов, напомним, о каких характеристиках боли врач обязательно спросит на приеме.
Врач выявляет наибольшую болезненность при несильном надавливании (прощупывании) живота. Процедуру проводят в положении лежа на спине со слегка согнутыми коленями. Так мышцы брюшной стенки расслабляются, и проводить пальпацию легче.
Боль может быть нестерпимой, сильной или слабой, постоянной или периодической, ноющей, сжимающей, острой, тупой, распирающей или похожей на тяжесть в животе.
Отдает ли боль куда-либо, усиливается ли при движении, кашле, сопровождается ли тошнотой, повышением температуры тела, поносом.
В связи с чем появилась боль (изменение режима или состава питания, стресс, травма и др.)? Усиливается ли она, или интенсивность остается постоянной? Менялся ли характер или локализация боли?
Есть ли такое положение, в котором боль минимальна? Уменьшается ли боль при соблюдении определенного питания, проходит ли после рвоты или посещения туалета и т. д.?
Схваткообразные боли около пупка и боли, захватывающие всю центральную часть живота и сопровождающиеся урчанием, вздутием, запорами или поносами, тошнотой и рвотой,
Тупые или острые, распирающие или ноющие боли могут отдавать за грудину по ходу пищевода. Часто сопровождаются тошнотой, отрыжкой, изжогой, чувством переполнения живота (тяжести в животе) после приема пищи. Возникают как на голодный желудок, так и после еды. Причиной появления таких болей обычно становятся пищевые погрешности: постоянное употребление острой, жареной, копченой, излишне жирной пищи, еды всухомятку или большими порциями.
Боль может возникать на фоне стресса, при употребление алкоголя и при инфицировании хеликобактер пилори (Helicobacter pylori).
На фоне такой боли могут возникать: повышение температуры, тошнота, сухость и горечь во рту, отрыжка, вздутие живота и болезненность при поколачивании ребром ладони по нижним ребрам справа. Боль часто отдает в правую лопатку, ключицу, плечо. Если боль становится нестерпимой, сопровождается рвотой, не приносящей облегчения, бледностью кожных покровов, потливостью, желтушностью кожи и склер - это печеночная колика.
Ее причина - желчный камень, преграждающий путь оттока желчи, перерастяжение и воспаление желчного пузыря.
Боли очень интенсивные, постоянные, часто опоясывающие, усиливаются в положении лежа на спине. Сопровождаются рвотой, лихорадкой, изжогой, вздутием живота.
Причина таких болей - поражение поджелудочной железы вследствие приема алкоголя, чрезмерного количества жирной и острой пищи.
Боли слабые, тупые, изначально могут появиться в эпигастральной области. Через 3-5 часов от момента появления усиливаются, распространяются в пупок, поясницу, пах. Сопровождаются тошнотой, запором или поносом, повышением температуры тела.
Могут быть вызваны либо кишечной коликой, либо пищевым отравлением. Для пищевого отравления характерны головная боль, озноб, ломота в мышцах и повышение температуры тела. Коликам эти симптомы не присущи.
Это проявление дискинезии желчевыводящих путей или холецистита, который является осложнением желчнокаменной болезни. Также боль в правом подреберье может быть симптомом поражения печени, вызванным неправильным питанием, вредными привычками или вирусными заболеваниями.
Диагноз кишечной колики, как и пищевого отравления, ставится на основании жалоб пациента и сбора анамнеза.
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологич.
Причем для установления причины гастрита или язвы во время ЭГДС проводят биопсию, т. е. берут образец слизистой оболочки для последующего исследования. Наличие хеликобактер пилори можно определить с помощью нового теста - С 13 - уреазный дыхательный тест.
Для диагностики дискинезии желчевыводящих путей применяют дуоденальное зондирование и внутривенную холецистографию, а для желчнокаменной болезни - УЗИ печени и желчного пузыря.
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
Диагноз острого панкреатита ставится по результатам анализов крови и мочи (повышение активности панкреатических ферментов амилазы и липазы), а также УЗИ, КТ и МРТ поджелудочной железы.
Синонимы: Диастаза; Сывороточная амилаза; Амилаза сыворотки. α-Amylase; AMY; AML; Diastase; 1;4-?-D-glucanohydralase; Serum amylase; Blood amylase. Краткая характеристика определяемого в�.
Исследование, позволяющее оценить состояние и диагностировать патологию поджелудочной железы.
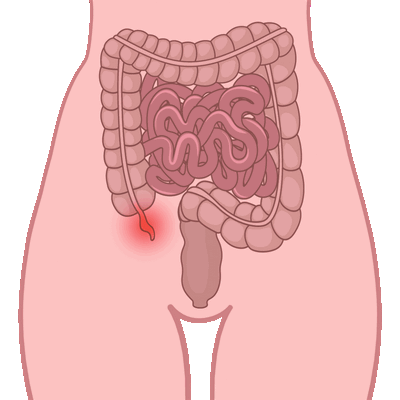
При болях справа ниже пупка выполняют УЗИ органов брюшной полости, общий анализ крови с обязательным подсчетом лейкоцитарной формулы, анализ крови с обязательным определением лейкоцитарной формулы, поскольку содержание лейкоцитов в крови увеличивается соответственно стадиям острого аппендицита. При неясной клинико-лабораторной картине хирург может провести диагностическую лапароскопию.
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Синонимы: Дифференцированный подсчет лейкоцитов; Лейкоцитограмма; Соотношение различных форм лейкоцитов в крови; Дифференцированный подсчет лейкоцитов; Лейкогр�.
Категорически запрещено в такой ситуации использовать грелку! Следует незамедлительно вызвать скорую помощь.
При появлении боли в эпигастральной области следует как можно быстрее обратиться к гастроэнтерологу, который назначит ЭГДС. К сожалению, вероятность онкологического заболевания желудка существует даже в молодом возрасте.
Если сильные боли в правом подреберье, которые не удается снять домашними средствами, появились впервые, вызывайте скорую помощь. Принять лекарство при возникновении таких болей можно, если вы знаете свой диагноз, и боль вызвана обострением заболевания.
Если же боль стала нестерпимой, и к ней присоединились ранее не возникавшие симптомы (желтуха, рвота, лихорадка и т. д.) - срочно вызывайте бригаду скорой медицинской помощи.
При подозрении на острый аппендицит надо срочно вызвать скорую помощь. До приезда бригады больного уложить в постель, обеспечить покой.
Боли в области всего живота и справа ниже пупка - только скорая помощь.
Боли около пупка
Если причина таких болей - кишечная колика, то вначале назначают спазмолитики, которые ослабляют или устраняют спазмы гладкой мускулатуры внутренних органов, внутримышечно и/или внутривенно. Затем проводят лечение основного заболевания, вызвавшего колику (колика - не диагноз, а симптом!), вплоть до хирургического вмешательства, если колика сопровождает непроходимость кишечника. Если причина болей - пищевое отравление, могут назначить внутривенную инфузионную терапию, чтобы возместить потерю жидкости с рвотой или поносом, иногда антибиотики, кишечные антисептики.
Боли в эпигастральной области
Если причина боли - хеликобактерный гастрит, как основной фактор риска развития рака желудка, или язвенная болезнь, вызванная Helicobacter pylori, врач-гастроэнтеролог назначает лекарственные препараты для борьбы с микроорганизмом.
Боли в правом подреберье
Для лечения дискинезии желчевыводящих путей врач может назначить спазмолитики и желчегонные средства (только при отсутствии камней в желчном пузыре). Желчнокаменная болезнь служит показанием к удалению желчного пузыря.
Боли в области всего живота
Для лечения острого панкреатита необходима тщательно подобранная врачом многокомпонентная терапия, постоянное наблюдение за пациентом, иногда - в стационаре.
Боли справа, ниже пупка
При остром аппендиците требуется удаление воспаленного червеобразного отростка - аппендэктомия.
- Клинические рекомендации «Гастрит и дуоденит». Разраб: Российская Гастроэнтерологическая Ассоциация, Ассоциация "Эндоскопическое общество "РЭндО". - 2021.
- Клинические рекомендации «Острый панкреатит». Разраб.: Российское общество хирургов, Ассоциация гепатопанкреатобилиарных хирургов стран СНГ, Ассоциация анестезиологов - реаниматологов, Северо-Западная ассоциация парентерального и энтерального питания, Общероссийска общественная организация содействия развитию лучевой диагностики и терапии "Российское общество рентгенологов и радиологов", Санкт-Петербургское радиологическое общество. - 2020.
Гастрит
Гастрит - самый распространенный диагноз, который ставят себе люди сами. Негласно принято, что при болях в подложечной области, при тяжести в желудке, метеоризме и т.п. сваливать всё именно на этот диагноз. "У меня гастрит, он есть у всех" - говорит человек и успокаивается. На самом деле, гастрит - очень не простое заболевание.

Обычно гастрит проявляется болевым синдромом и диспептическими расстройствами пищеварения.
Болевой синдром. Боль при гастрите обычно локализуется в подложечной области и появляется спустя 1,5 - 2 часа после еды. Нередко бывают "голодные боли" (под утро, натощак). Иногда боли появляются сразу после еды. Боль часто носит спастический характер и может быть острой, интенсивной, схваткообразной. В остальных случаях наблюдаются неинтенсивные тупые давящие боли в эпигастрии.
Диспептические нарушения пищеварения наблюдаются у большенства больных. Характерно появление изжоги и отрыжки кислым, что свидетельствует о появление гастроэзофагеального рефлюкса (забросе кислого содержимого желудка в пищевод). Иногда наблюдается чувство дискомфорта в эпигастрии, ощущение распирания. При обострении могут тошнота и рвота, приносящие облегчение. Также при гастритах могут быть спастические запоры.
Гастриты классифицируют по нескольким показателям - по типу, по локализации воспалительного процесса, по этиологическому фактору, по эндоскопической картине, по морфологическим изменениям слизистой оболочки желудка. Все эти показатели очень важны для диагностики и выбора лечения заболевания. Но мы хотим подробно остановиться на показателе, который делит гастриты по функциональному признаку.
Острый гастрит

Катаральный гастрит (простой гастрит, банальный гастрит) - острый гастрит, характеризующийся инфильтрацией лейкоцитов в СОЖ, воспалительной гиперемией, дистрофическими изменениями эпителия. Возникает главным образом при нерациональном питании и пищевых интоксикациях, это внешние, так называемые экзогенные, факторы. К внутренним, эндогенным, факторам относятся инфекционные заболевания, сопровождающиеся общей интоксикацией. Это грипп, корь, сыпной тиф, пневмония, скарлатина, дифтерия.
Экзогенная форма острого гастрита проявляется бурно. Сначала возникает ощущение давления и тяжести в подложечной области, сочетающееся с тошнотой,слюнотечением, неприятным вкусом во рту. Вскоре появляются боли в области желудка, на пике болей возникает рвота. Характерным для острого экзогенного гастрита является нарушение двигательной функции желудка, которая может быть исследована неинвазивно при помощи электрогастрографии. Гастроскопия в разгар заболевания переносится больным с трудом, поэтому почти не находит применения.
Эндогенная форма острого гастрита проявляется проявляется, в основном, признаками общей интоксикации организма - слабости, утрате аппетита, тошноте.
Лечение экзогенного гастрита начинается с как можно более быстрого промывания желудка. Первые два дня болезни следует воздерживаться от еды. Лекарственная терапия определяется врачом исходя из тяжести заболевания. Диету расширяют постепенно. Сначала назначают слизистые малосольные супы с небольшим количеством сливочного масла. В последующие дни добавляют протёртые каши, кисели, мясное суфле, рыбные и куриные кнели, фруктовые желе. Переход на нормальное питание осуществляется в течение приблизительно двух недель.
Фибринозный гастрит
Фибринозный гастрит (дифтеритический гастрит) - острый гастрит, характеризующийся дифтеритическим воспалением СОЖ. Развивается при тяжелых инфекционных заболеваниях, при отравлениях сулемой, кислотами. Встречается очень редко. При таком гастрите на СОЖ образуются пленки, состоящие из белка фибрина. Лечение фибринозного гастрита заключается в лечении основного заболевания.
Коррозивный гастрит
Коррозивный гастрит (некротический гастрит, токсико-химический гастрит) - острый гастрит с некротическими изменениями тканей, развивающийся в результате попадания в желудок концентрированных кислот или щелочей, солей тяжелых металлов.
Заболевание протекает тяжело. Вслед за приёмом отравляющего вещества появляются боли во рту, по ходу пищевода, в подложечной области. Возникает обильное слюноотделение, рвота буроватой жидкостью, нарушаются речь и глотание. Исследование желудочной секреции в разгар заболевания выявляет либо пониженную кислотность, либо полное отсутствие кислоты. При благоприятном исходе сокоотделение восстанавливается.
Лечение начинается с как можно более быстрого удаления ядовитого вещества из желудка. Второй по важности задачей является борьба с шоком и острой сосудистой недостаточностью. Затем проводится комплекс мероприятий, направленных на дезинтоксикацию организма и противодействие метаболическим сдвигам.
Флегмонозный гастрит
Флегмонозный гастрит - острый гастрит с гнойным расплавлением стенки желудка и преимущественным распространением гноя по подслизистому слою. Возникает при травмах и как осложнение язвенной болезни, рака желудка, некоторых инфекционных болезней. Встречается редко и распознаётся, в основном, на операционном столе. лечится хирургически с последующим применением антибиотиков.
Читайте также:
