Дакриоцистоцеле: причины, диагностика, лечение
Добавил пользователь Skiper Обновлено: 21.01.2026
Врожденные сужения каналов получили название «дакриоциститы». Такая непроходимость может спровоцировать целый ряд проблем. Патология характеризуется слезостоянием и выделениями из глаз. Дакриоцистит у грудничка может лечиться как консервативно, так и путем зондирования. Операции проводятся только в том случае, если консервативная терапия не дает желаемых результатов. Оптимальным сроком для вмешательств является возраст малыша.
Дакриоцистит развивается и у взрослых. Терапия также может проводиться как консервативно, так и с применением различных оперативных методик. Подбираются способы исключительно врачом с учетом ряда факторов - возраста больного и др.
Что такое дакриоцисториностомия?
Эта операция направлена на дренирование полости слезного мешка путем соединения его с назальной полостью (полостью, в которой располагаются органы обоняния), минуя носослезный канал. Основным показанием к такому вмешательству является неэффективность лечения путем простого зондирования.
Процедура позволяет восстановить беспрепятственный отток слезной жидкости и патологического отделяемого.
Сегодня для проведения дренирования применяются современные методики и технологии, которые дают возможности для снижения косметических дефектов и риска осложнений, а также сокращения продолжительности периода реабилитации.
Показания к дакриоцистомии
Основным показанием к вмешательству является хроническое воспаление слезного мешка, которое спровоцировано воспалительными процессами в носу и придаточных пазухах на фоне инфекций, аллергических заболеваний, индивидуальными особенностями строения носослезного канала или его спазмом.
Проявляется патология:
- припухлостью в области внутреннего уголка глаза
- раздражением конъюнктивы глаза и ее покраснением
- болезненностью при надавливании на внутренний уголок глаза
- постоянным слезотечением
Заметив любые из этих признаков у своего ребенка или у себя, следует незамедлительно обратиться к офтальмологу.
Сначала в клинике будет проведено консервативное лечение дакриоцистита у грудничков, подросших детей или взрослых, которое включает назначение местных и общих антибактериальных, противовоспалительных и противоаллергических препаратов. Затем применяются местные инструментальные методики. Слезные пути промываются или бужируются (расширяются без операции).
Если данное лечение острого или хронического дакриоцистита не даст результата, придется прибегнуть к хирургическому вмешательству.
Подготовка к операции
Перед проведением вмешательства пациенты обязательно проходят комплексную подготовку.
Она включает:
- Консультацию офтальмолога. Врач проводит не только комплексный осмотр, но и необходимое обследование с применением различных инструментов и современного оборудования
- Консультацию оториноларинголога. Обязательно выполняется полный эндоскопический осмотр. Он позволяет определить точную причину патологии и способ выполнения вмешательства
- Компьютерную томографию слезного мешка и носовых пазух
- Общую лабораторную диагностику. Она включает общий и биохимический анализ крови, анализ мочи, исследования на инфекции, группу крови и , а также показатели свертываемости
- Флюорографию
- ЭКГ
Также пациента в обязательном порядке консультируют анестезиолог и терапевт, который выдает заключение о возможности проведения лечения острого или хронического дакриоцистита у взрослого или ребенка.
Важно! Без обследования больной не допускается к операции, так как только на основании результатов диагностики можно подобрать подходящие препараты для анестезии, разработать тактику выполнения манипуляций и выявить возможные противопоказания.
Как проводится операция при дакриоцистите
Для выполнения вмешательства применяется несколько методов.
Экстраназальный
Такая дакриоцисториностомия подразумевает чрескожный доступ и является достаточно сложной в реализации, характеризуется высокой травматичностью и длительным периодом восстановления. Выполняется преимущественно детям и под общей анестезией. Противопоказаниями к использованию этого метода являются наличие острого гнойного воспаления и другие состояния, о которых расскажет врач.
Эндоназальный
Данный метод является менее инвазивным. При вмешательстве применяются лазерные и эндоскопические технологии. Доступ обеспечивается не через кожу, а непосредственно через полость носа. Это позволяет исключить образование шрамов и рубцов. В ходе операции в нос вводится необходимый инструмент, и все манипуляции осуществляются на внутренней поверхности его слизистой оболочки. Методика может использоваться при флегмоне и иных гнойных поражениях слезного мешка.
Трансканаликулярная лазерная эндоскопическая дакриоцисториностомия (ТЛЭД)
При таком методе проводится временная интубация слезных протоков специальным стентом из силикона. Операция выполняется под общим наркозом. Врач делает небольшой разрез кожи, надкостницы и мягких тканей. После этого формируется костное окно и новый носослезный канал. Для этого и используется силиконовая трубочка. Чтобы проверить ее функционирование уже в ходе процедуры, хирург использует физраствор. Он вводит его в слезный мешок и наблюдает за движением. Если движение обеспечивается, рана обрабатывается и на нее накладываются косметические швы. В дальнейшем разрез быстро заживает. На месте раны не остается крупных шрамов и рубцов. Этот метод получил самое широкое распространение и применяется в том числе и в наших клиниках.
Реабилитация
Выполненное по современным технологиям лечение дакриоцистита глаза (в том числе у новорожденных) не требует длительного восстановления. Вмешательство позволяет устранить симптомы патологии и удалить очаг инфекции в кратчайшие сроки. При этом методика предотвращает риски развития воспалительных заболеваний глаз.
После операции в стационаре придется провести не более суток. На следующий день лечащий врач проведет осмотр, обработку раны и выпишет пациента, назначив необходимые мази и капли. Как правило, применяются лекарственные препараты в течение 2-3 недель. На этот же срок накладываются ограничения:
- на посещение саун, бань и бассейнов
- физические нагрузки
- занятия спортом
Вернуться к привычному образу жизни пациент может после контрольного осмотра.
Преимущества проведения дакриоцистомии в МЕДСИ
- Опытные врачи. Наши специалисты имеют высокий уровень квалификации и располагают всеми необходимыми знаниями и навыками для проведения различных процедур и хирургических вмешательств
- Быстрая диагностика. Обследование перед дакриоцисториностомией можно пройти в течение одного дня. Это позволяет избавиться от неприятных симптомов патологии в кратчайшие сроки
- Быстрый подбор подходящей методики лечения. Врач определяет тактику терапии, ориентируясь на состояние пациента, наличие показаний и противопоказаний к вмешательству
- Возможности для предварительного проведения консервативной терапии. Офтальмологи центра на приеме обучат специальной технике массажа слезного мешка, регулярное проведение которого часто помогает полностью устранить данную патологию. Если консервативное лечение не поможет, будет выполнено зондирование
- Безопасность дакриоцистомии. Операция проводится в стерильных условиях в специальном кабинете под анестезией
- Наличие современного инструмента и использование инновационных методик. Благодаря им сокращаются риски рецидивов, осложнений и сроки реабилитации
Если вас интересуют все особенности выполнения вмешательства, его стоимость и сроки, позвоните . Специалист ответит на все вопросы и запишет на прием к врачу.
Бластоцистоз - симптомы и лечение
Что такое бластоцистоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
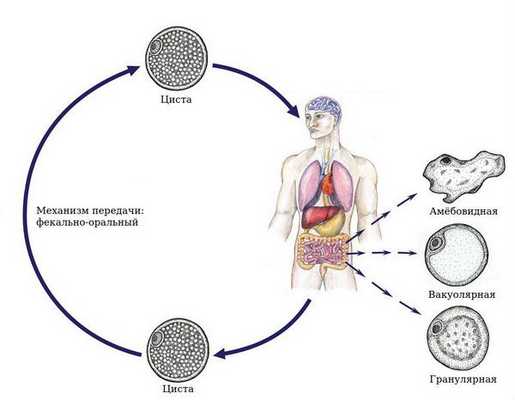
Бластоцистоз — это заболевание человека, вызываемое простейшим одноклеточным микроорганизмом Blastocystis, который колонизирует желудочно-кишечный тракт и при определённых условиях вызывает срыв функционирования кишечника (запоры или диарея, дискомфорт и боли в животе). Также Blastocystis повышает частоту развития иммунодепрессии, проблемной кожи и патологии суставов. Паразит проникает в организм посредством фекально-орального механизма. Чаще всего болезнь протекает в форме неактивного носительства.
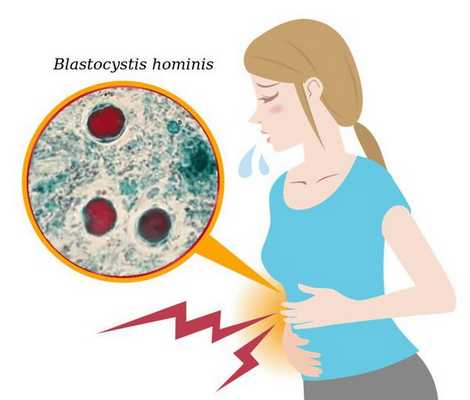
Этиология
- домен — Eukaryota;
- тип — cтраменопилы (также входят водоросли, водяная плесень и диатомовые водоросли);
- учебный класс — Blastocystae;
- порядок — Blastocystida;
- семья — Blastocystidae;
- род — Blastocystis;
- вид — Blastocystis hominis (рекомендуется использовать общий термин — Blastocystis sp).
Впервые эти простейшие были описаны А. Алексеевым (А. Alexieff) в 1911 году, а уже в 1912 году Е. Брумпт (Е. Brumpt) выделил и описал основные признаки бластоцисты в материале человека.
Бластоцисты — очень разнообразные по генетическим вариациям простейшие одноклеточные. Они выявляются в кишечнике как у человека, так и у множества животных (свиней, приматов, собак, птиц, тараканов и др.), т. е. не являются строго специфичными к хозяину. Отсюда рекомендуемое наименование — Blastocystis sp. (species subtype n., где n — число, указывающее субтип простейшего ). До сих пор ведутся дискуссии по поводу патогенности их для человека, однако в экспериментах на мышах заражение бластоцистами вызывало у животных воспаление кишечника, выраженное нарушение его работы и преждевременную смерть, а у высших приматов — хроническую диарею [16] .
Для людей характерно нахождение подтипа ST (при генетическом типировании). Всего 9 видов (ST1-ST9), наиболее распространены ST1, ST2, ST3 и ST4, причём они могут сосуществовать в организме одного хозяина в разных сочетаниях. На сегодняшний день конкретная патогенность разных подтипов для человека не выяснена, однако есть предположения, что заболевание вызывают лишь некоторые подтипы паразита, тогда как другие в основном приводят лишь к носительству.
Жизненный цикл Blastocystis до конца не изучен. Размножаются микроорганизмы бинарным делением. Тело покрыто специальной мембраной, с которой соприкасается цитоплазма и органеллы. Паразиты могут находиться в кишечнике от недели до нескольких лет.
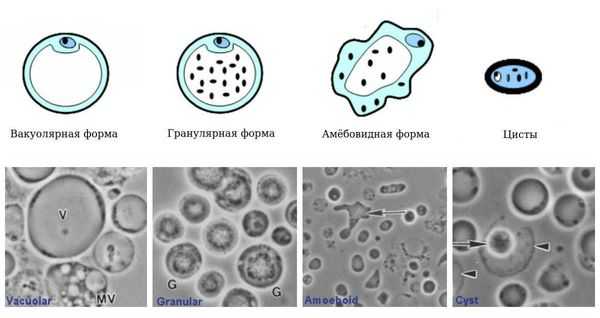
Бластоцисты имеют 4 формы жизни:
- Вакуолярная форма. В культуре у бессимптомных носителей бластоцисты выявляются в форме круглого или овального образования размерами 5-50 (редко больше) мкм. Основную часть тела занимает большая центральная вакуоль (вероятно, предназначена для хранения), окружённая тонким кольцом цитоплазмы. В цитоплазме могут находиться от 1 до 6 ядер.
- Гранулярная форма. В просвете кишечника выявляются тонкостенные простейшие, напоминающие вакуолярную форму, но с наличием в вакуоли и цитоплазме гранул различной формы (участвуют в химических процессах поддержания жизнедеятельности и размножении).
- Авакуолярная (амёбовидная) форма. Выявляется в культуре у больных кишечными расстройствами. Амёбовидные бластоцисты в кишечнике адгезированы (прикреплены) к эпителию и неподвижны.
- Цисты. Они меньше по размеру и имеют толстую многослойную стенку, выявляются в культуре (кале). Данная форма лишена центральной вакуоли, имеет несколько небольших вакуолей с отложениями пищи и несколько ядер. Это самая устойчивая во внешней среде форма.
Паразиты к ультивируются на питательных средах, причём образуют множество нетипичных форм (промежуточные стадии развития).
Бластоцисты достаточно быстро погибают при действии бытовых дезинфектантов, кипячении и замораживании. В окружающей среде при 4 °C могут сохранять жизнеспособность до 2 месяцев, при 25 °C — до 1 месяца, длительно не погибают в дистиллированной воде [1] [2] [6] [12] .
Эпидемиология
Бластоцисты распространены повсеместно, это один из самых часто встречающихся паразитов в мире (заражены, вероятно, не менее 1 млрд. человек), распространённость подтипов пока изучается. В некоторых регионах, особенно в тропиках, ими инфицировано до 100 % населения, в США — около 23 % популяции. Заболеваемость выше в тех регионах, где присутствует антисанитария и не уделяется должного внимания соблюдению правил личной гигиены. Чаще болезнь выявляется среди людей, которые контактируют с животными и имеют сопутствующую патологию ЖКТ или хронический вирусный гепатит. Во многих случаях они выявляются в сочетании с другими патогенами ЖКТ (лямблиями, возбудителями острых кишечных инфекций и др.).
Механизм передачи — фекально-оральный, пути — водный (через загрязнённую воду), пищевой (через заражённую пищу) и контактно-бытовой (при несоблюдении правил гигиены, возможно распространение насекомыми, например мухами и тараканами).
Риск распространения в семье, где соблюдают правила гигиены, минимален. В странах, где проводят централизованное обеззараживание водопроводной воды, вода из под крана безопасна (т. е. бластоцисты в ней не содержатся) [1] [7] [8] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы бластоцистоза
Во множестве случаев выявления бластоцист у людей симптомы не проявляются или их нельзя напрямую связать с паразитом (по крайней мере, на сегодняшнем уровне развития медицины). Возможно, люди (и врачи в том числе) оказались "ослеплены" фактами исчезновения и уменьшения количества некоторых паразитарных заболеваний (например, малярии и дракункулёза), что создало неверное представление о победе над паразитами. Однако постоянное увеличение числа больных с патологией кишечника неустановленной этиологии, иммунодефицитами и кожными заболеваниями может быть вызвано распространением именно тех микроорганизмов, которые раньше считались непатогенными или условно-патогенными.
Чаще всего при манифестной форме заболевания (когда болезнь начинает проявляться) больные указывают на следующие признаки:
- дискомфорт и боли в животе;
- неустойчивый стул, диарея, запор, изменение консистенции стула, его цвета и запаха;
- метеоризм;
- тошнота;
- перианальный зуд, иногда зуд кожи;
- повышенная утомляемость, снижение работоспособности;
- снижение массы тела (похудание);
- необъяснимые высыпания на коже;
- дискомфорт в суставах;
- частые простудные заболевания;
- повышенная нервная возбудимость, плохой сон;
Есть публикации, описывающие связь бластоцист с воспалительными заболеваниями кишечника (ВЗК). Дело в том, что ВЗК связаны с нарушением барьерной функции эпителия, а у пациентов с бластоцистозом повышена кишечная проницаемость [16] . Это позволило предположить, что паразиты могут повреждать стенку кишечника [15] .
Есть некоторые предпосылки, указывающие на более частое развитие манифестных форм болезни, в основном это:
- генетическая предрасположенность (связанная с повышенной секрецией цитокинов);
- возраст (чем старше человек, тем больше вероятность симптоматики);
- более патогенные подтипы бластоцист.
Бластоцистоз у беременных
Каких-то обособленных проявлений инфекции у беременных не наблюдается. Возможно более раннее начало и тяжесть токсикоза, чаще развиваются функциональные нарушения работы желудочно-кишечного тракта. Возможное влияние на плод ограничивается повышенным риском гипотрофии ( недостаточной массы тела) , анемии, отставании по срокам развития, после рождения может быть отмечена склонность к аллергизации и патологиям кожи (атопический дерматит, псориаз) [3] [4] [7] [13] .
Патогенез бластоцистоза
Бластоцисты могут нарушать расположение и функционирование актиновых филаментов эпителиальных клеток кишечника (нитей из специальных белков, находящихся в цитоплазме клеток, их основная функция — сократительная). Таким образом они влияют на барьерную функцию кишечной стенки, что приводит к диарее, нарушению процессов пищеварения и обмена биологически активных веществ.
Выявлена способность бластоцист стимулировать выработку провоспалительных цитокинов клетками толстого кишечника (ИЛ-8, гранулоцитарно-макрофагальный колониестимулирующий фактор), которые играют роль в развитии ревматоидного артрита.
Классификация и стадии развития бластоцистоза
Единой официально принятой классификации бластоцистоза не существует, обобщённо можно представить следующую градацию:
По клинической форме:
- Манифестная (с симптомами):
- типичная (с проявлениями желудочно-кишечных расстройств);
- атипичная (с поражениями кожи и суставов).
- Субклиническая (проявления болезни минимальны или выражаются только лабораторными изменениями).
- Бессимптомная ("неактивное" паразитоносительство).
В Международной классификации болезней 10-го пересмотра (МКБ-10) о бластоцистозе нет информации. Однако заболевание можно отнести к группе А07 — Другие протозойные кишечные болезни.
Осложнения бластоцистоза
- Белково-энергетическая недостаточность (гипо- и авитаминоз, снижение веса, анемия и др.).
- Развитие дисбиотического состояния кишечника (стойкое нарушение количества, состава и функционирования нормальной флоры кишечника).
- Артрит — дискомфорт и боли в суставах. — зудящие обширные высыпания на теле.
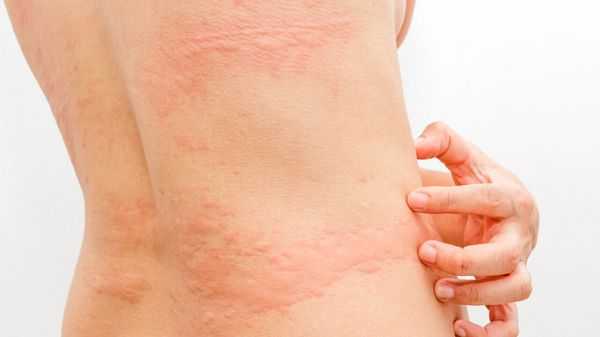
- Появление и обострение генетически обусловленных заболеваний кожи (атопический дерматит, псориаз и др.). В данном случае бластоцисты выступают как провоцирующий фактор [3][4][12][14] .
Диагностика бластоцистоза
Для верной диагностики важно целенаправленно определить бластоцисты в биологическом материале. Врач принимает решение, являются ли именно они причиной симптомов у конкретного человека: часто симптомы обнаруживаются в ассоциации с другими патогенами или имеется сопутствующая патология неинфекционного характера.
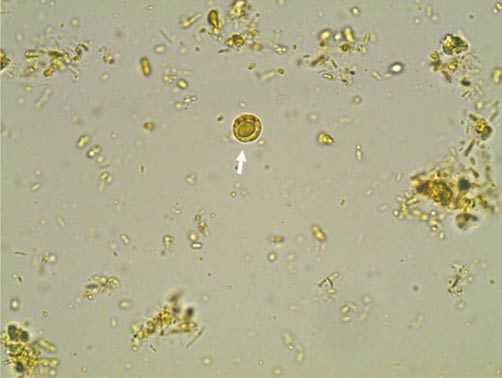
- ПЦР диагностика (выявление бластоцист в кале путём молекулярно-генетической детекции). Достаточно надёжный и чувствительный метод, за одно исследование выявляемость составляет 88 %.
- Посев кала (культивирование бластоцист на средах). Надёжный метод выявления, однако сложен в реализации и коммерчески невыгоден [1][7][12][14] .
Дифференциальная диагностика
- Паразитарные заболевания другой этиологии (лямблиоз, аскаридоз, энтеробиоз, дифиллоботриоз и др.).
- Кишечные инфекции (сальмонеллёз, дизентерия, энтеровирусная, ротавирусная и др.).
- Синдром раздражённого кишечника (при полном отсутствии этиологического фактора кроме питания и стресса).
- Воспалительные заболевания кишечника неинфекцонной природы (болезнь Крона, язвенный колит).
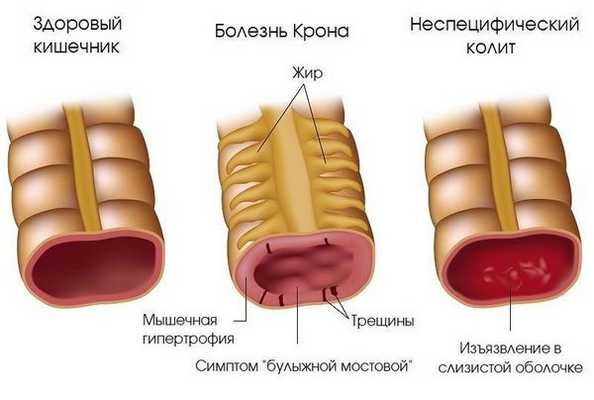
- Заболевания желудка и верхнего отдела кишечника гастроэнтерологического характера (гастрит, дуоденит). (сборное понятие, характеризующееся неустойчивостью стула, дискомфортом в животе различного характера, снижением веса и другими симптомами) [1][4][12][14] .
Лечение бластоцистоза
Терапия бессимптомного носительства в каком-либо медицинском вмешательстве не нуждается. Не стоит заниматься лечением и тем более самолечением при отсутствии симптоматики и сомнении в роли данного микроорганизма в болезни. Нет гарантии, что применение препаратов благотворно скажется на здоровье кишечной экологической системы и организма в целом и не ухудшит проявления заболевания.
При развитии симптомов, в патогенезе которых нельзя исключить роль бластоцист, и подтверждении паразитирования их в кишечнике проводятся следующие мероприятия:
- диета с ограничением сладкого, газообразующего и мучного (улучшает микроклимат кишечника, в какой-то мере лишает бластоцист энергетических запасов, снижает метеоризм);
- противопротозойная терапия. Применяются препараты нитроимидазольной группы, ингибиторов дигидрофолат-редуктазы и некоторые пробиотические дрожжи;
- применение пробиотических препаратов (лактобактерии, бифидобактерии и энтерококки);
- повышение иммунитета кишечника. Применение иммуномодулирующих средств и прямое восполнение дефицита IgA в просвете кишечника.
На сегодняшний день не существует какого-либо препарата или стратегии лечения, позволяющих со 100 % вероятностью избавиться от бластоцист [5] [7] [12] [13] .
Прогноз. Профилактика
При сохранном иммунитете прогноз благоприятный (даже при развитии клинически выраженного заболевания), при иммунодефиците (особенно СПИДе) прогноз серьёзный.
Меры профилактики неспецифичны, их можно разделить на общественно-значимые (социальные) и индивидуальные.
Детский дакриоцистит - это не страшно и легко оперируется
Дакриоцистит - воспаление слезного мешка - встречается, преимущественно, в детском возрасте. Он составляет, в среднем, 10% от всех глазных заболеваний. Обусловлена столь высокая распространенность особенностями эмбрионального развития слезоотводящих путей и еще некоторыми причинами. Чтобы вовремя распознать проблему у ребенка и ориентироваться в дальнейшей тактике, родители должны хорошо разбираться в основных вопросах, касающихся дакриоцистита.
Причины детского дакриоцистита
Понять механизм развития этой патологии будет легче после небольшого рассказа об анатомическом строении глаза и его слезных проток.
Анатомические особенности слезоотводящих путей
Глазное яблоко у человека омывается слезной жидкостью. Роль ее трудно переоценить:
- она увлажняет слизистые оболочки не только глаза, но и носа;
- имеет дезинфицирующие свойства, удаляет микроорганизмы и сторонние тела;
- участвует в питании роговицы;
- содержит психотропные вещества, что обуславливает благотворное влияние на психику.
Слезная жидкость вырабатывается слезной железой, омывает конъюнктиву и через слезные протоки (верхний и нижний) выводится в слезной мешок. После этого, в норме, посредством носослезногопротока попадает в носовую полость.
Во время внутриутробного периода выходные отверстия носослезных каналов плода закрыты тонкой желатинообразной перегородкой. Такой способ предусмотрен природой для того, чтобы обезопасить попадание околоплодных вод через слезоотводящие пути в дыхательную систему развивающегося малыша. После рождения эта пленка должна разорваться при крике и первых дыхательных движениях. Но у 3-5% новорожденных этого не происходит, и носослезный проток остается закрытым, иногда и с обеих сторон. Начинается застой отделяемого в слезном мешке, развивается воспалительный процесс (дакриоцистит) - сначала серозный, потом - гнойный.
Другие причины дакриоцистита
Кроме изложенной выше основной причины, приводящей к дакриоциститу у детей, есть еще факторы, способствующие его развитию:
- сужение слезного мешка в месте его перехода в проток;
- дивертикулы, искривления по ходу канала (костных или мягких тканей)
- искривление носовой перегородки;
- травматические повреждения глаза или носа;
- хронические воспаления слизистой носа инфекционного характера.
Эти причины чаще всего провоцируют развитие дакриоцистита у старших деток.
Симптомы дакриоцистита
Воспаление слезного мешка у новорожденных имеет характерную клиническую картину, облегчающую диагностику болезни. Через несколько дней после рождения начинаются слизистые, потом гнойные выделения из одного или обеих (если имеет место двусторонняя патология) глаз. Слизистая оболочка краснеет, особенно с внутренней стороны. До трех месяцев глазное яблоко увлажняется лишь конъюнктивальным секретом, а слезная жидкость начинает вырабатываться в конце второго месяца. В связи с этим избыточное слезотечение при дакриоцистите у малышей после рождения не наблюдается.

Нередко врачи принимают первые проявления воспаления слезного мешка за конъюнктивит, назначают бактерицидные капли и мази. Только спустя время, при отсутствии результата от лечения, могут начаться поиски другой патологии. Правильную диагностику облегчит простой способ: на внутренний угол глаза (место расположения слезного мешка) нажимают легонько мизинцем или ватной палочкой, при дакриоцистите появится слизисто-гнойный секрет из слезной точки (чаще нижней). Но если ребенок в течение недели получал антибактериальную терапию, данный признак может быть неинформативным, поскольку отделяемое, скорее всего, будет скудным и чистым.
Если за помощью обращаются с ребенком после трех месяцев - появляется дополнительные симптомы в виде слезостояния (повышенная увлажненность глаза в спокойном состоянии) и слезотечения, усиливающихся при ветряной погоде. Иногда возможно выпячивание в зоне проекции слезного мешка (дакриоцеле).
Дакриоцистит может переходить в хронический процесс, тогда он характеризуется длительным (несколько месяцев), вялым течением с периодами обострений. Присутствует выделяемое (скудное или обильное) выраженное слезотечение.
Дакриоцистит может вызвать серьезные осложнения, несущие опасность как для самого органа зрения, так и для организма в целом. Речь идет о сращении слезных путей, гнойных язвах роговицы, распространении гнойного воспаления на соседние ткани с формированием абсцесса или флегмоны. Дальнейшее прогрессирование процесса чревато поражением мозговых оболочек (менингит, энцефалит).
Диагностика заболевания
Подтвердить или исключить диагноз дакриоцистита может лишь офтальмолог, применив специальные диагностические пробы.
- Канальцевая проба.
В глаз ребенку закапывают цветной раствор - 2% колларгол и наблюдают: если есть проблемы со слезоотведением, то глаз не будет обесцвечиваться, или процесс займет слишком много времени (более 10 минут). - Носовая проба.
Используют закапывание того же колларгола, только теперь в носовой ход (под нижнюю раковину) вводят ватную турунду. Малыша в это время удерживают в вертикальном положении, чуть наклонив голову к переду. При отсутствии закупорки носослезного канальца в течение 5 минут турунда окрасится, а глаз станет чистым. Замедленная проба (турунда окрашивается в течение 10 минут) предполагают сужение и частичную непроходимость. Если же проба негативная - речь идет о полной закупорке.
Наиболее точные методы, после которого все сомнения рассеются - промывание и зондирование слезовыводящих путей. Делает их квалифицированный офтальмолог не только с диагностической, но и с лечебной целью.
Также проводят лабораторный анализ отделяемого - исследуют возбудителя и его чувствительность к антибиотикам.
Консервативное лечение
Детский дакриоцистит требует грамотного подхода к лечению, откладывать которое далеко не безопасно. Основные терапевтические мероприятия направлены на восстановление проходимости путей оттока слезной жидкости и снятие воспаления.
Массаж при дакриоцистите
В большинстве случаев лечение начинают с массажа. Впервые его должен сделать врач, объясняя маме ребенка все тонкости.
- Перед началом процедуры следует вымыть руки.
- Лучше проводить массаж до кормления, 5 раз в день.
- Указательным пальцем от внутреннего угла глаза проводят от 5 до 10 вертикальных толчкообразных движений к крылу носа, прижимая к костям мягкие ткани. Нельзя массировать непосредственно слезной мешок.
- После процедуры закапывают глазные капли назначенные врачом, но никак не грудное молоко или крепкий чай.
- Если есть симптомы острого дакриоцистита с отеком и покраснением слезного мешка - массаж делать запрещено.
- Неправильная техника массажа не только не принесет ожидаемого результата, но и грозит ухудшением состояния.
У новорожденных эта методика дает положительный результат всего в 30% случаев. И по мере взросления ребенка ее эффективность уменьшается. Если в течение двух недель желаемого эффекта достичь не удалось - следует подумать о более радикальных методах.
Медикаментозная терапия
Применение медикаментозных препаратов - одно из важных направлений в лечении дакриоцистита. Используют для этого антисептические и антибактериальные средства.

С целью дезинфекции назначают обычный отвар ромашки, раствор фурацилина, капелькиофтальмодек. Выяснив с помощью лабораторных исследований чувствительность патогенной микрофлоры в слезной жидкости, используют антибактериальные препараты. Чаще всего при дакриоцистите высевают стафилококк (95% случаев), стрептококк и синегнойную палочку. Они положительно реагируют на лечение тобрексом, вигамоксом, флоксалом. Иногда назначают растворы левомицитина и гентамицина. Если лечение состоит из нескольких препаратов, то надо придерживаться интервала между каждым закапыванием (четверть часа). Все фармакологические посредники должен приписывать исключительно врач. Он также следит за динамикой состояния маленького пациента и принимает решения, касающиеся дальнейшей тактики. Отсутствие выздоровления после 10-14 дней консервативной терапии свидетельствует о необходимости хирургического вмешательства.
Хирургическое лечение дакриоцистита у детей
Оперативная методика - наиболее эффективная в лечении детского дакриоцистита. К сожалению, многие родители испытывают необоснованные страхи, касающиеся этого способа. В результате теряется драгоценное время, ведь основной процент выздоровлений дает операция, проведенная в возрасте 2-3 месяцев.
- Говоря о хирургическом лечении, имеют в виду, в основном, зондирование носослезного протока. Делают его в условиях стационара, но после процедуры ребенка можно сразу забирать домой. Суть методики в следующем:
- делают местное (у пациентов до 5 месяцев) или общее обезболивание;
- в носослезный проток через слезную точку вводят микроскопический зонд цилиндрической формы (зонд Боумена);
- им выталкивают желатиновую пробку, закупоривающую проход;
- промывают слезные ходы раствором антисептика для предупреждения инфекционных осложнений;
- в послеоперационном периоде назначают капли, содержащие антибиотик, противоотечныепрепараты;
- в течение 10 дней делают массаж, препятствующий застою слезной жидкости.
Вся операция длится около 5 минут, она не оставляет после себя никаких неприятных ощущений для малыша. Кроме того, результат видно сразу - выделения, беспокоящие всех, исчезают.

Раннее применение радикального способа не только дает лучший результат, но и легче переносится пациентами в психологическом и физическом плане.
У детей, достигших шестимесячного возраста, желатинообразная пленка утолщается, в ней появляются хрящевые элементы. Такую преграду тяжелее устранить с минимальными побочными эффектами.
После года может потребоваться более сложное оперативное вмешательство - дакриоцистопластика. В место закупорки вводят баллон, который с помощью давления жидкости, постепенно расширяют.
Детский дакриоцистит - диагноз достаточно неприятный. Он требует врачебного контроля и грамотного подхода к лечению. Тем не менее, это совсем не повод для родителей падать в панику, ведь существуют эффективные способы лечения, позволяющие полностью избавиться от проблемы. Самое результативное - зондирование слезного протока - малотравматическая процедура, при которой практически отсутствуют неприятные последствия.
Дакриоцистит
Дакриоциститом называется воспалительное заболевание, поражающее слезный мешок глаз и чаще всего имеющее хроническое течение.
Причины дакриоцистита
Заболевание вызывается закупоркой или сужением слезно-носового канала, через который слезная жидкость отводится в полость носа. Привести к нарушению проходимости этого канала могут следующие причины:
- Воспалительный процесс в полости носа и/или в носовых пазухах;
- Инфекционно-воспалительные заболевания глаз;
- Последствия травм лицевой части черепа;
- Врожденная патология развития слезного канала.
Недостаточная проходимость слезного канала нарушает отток слезной жидкости, что создает оптимальные условия для развития в слезном мешке патогенной микрофлоры, вызывающей его воспаление.
Симптомы дакриоцистита
Дакриоцистит обычно проявляется следующими симптомами:
- Гнойные выделения из пораженного глаза;
- Обильное слезотечение;
- Отек слезного мешка. Если на него надавить, то из слезных точек выделиться жидкость гнойного или слизистого характера.
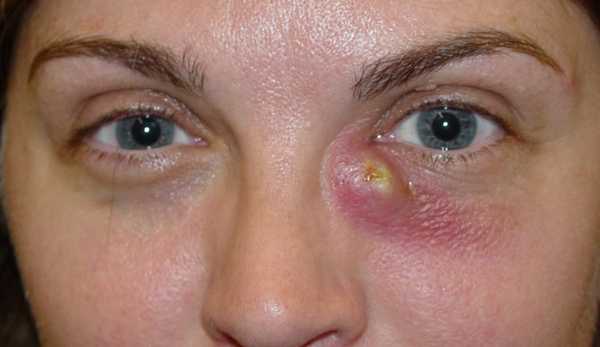
Осложнения дакриоцистита
Дакриоцистит не такое уж безобидное заболевание, как может показаться на первый взгляд. При несвоевременном его лечении инфекционный процесс может распространиться и привести к развитию флегмоны. Первыми признаками данного осложнения являются выраженная болезненность в области внутреннего угла пораженного глаза и резкий отек окружающих его мягких тканей.
Дакриоцистит у новорожденных
В офтальмологии воспаление слезного мешка у новорожденных принято выделять в особую форму заболевания. Основной причиной его развития является нарушение правильного процесса внутриутробного развития структур глаза.
До появления на свет слезный канал малыша заполнен особой массой слизисто-желатинозного характера, а его выходы закрывает мембранная перепонка. К моменту родов слезный канал обычно очищается от заполняющих его масс. Мембранная перепонка разрывается в момент первого вдоха новорожденного. Однако у небольшой части детей (от 1 до 7%) разрыва перепонки не происходит и слезный канал оказывается закупоренным.
Дакриоцистит новорожденных на первом месяце их жизни проявляется появлением скудного гнойного отделяемого в конъюнктивальном мешке. Начиная с 2 - 3 месяцев у детей отмечается слезотечение и слезостояние.
Обострение воспалительного процесса, без оказания своевременной медицинской помощи способно привести к быстрому развитию флегмоны слезного мешка. У ребенка в области проекции слезного мешка появляется выраженный отек, повышается температура тела. В общем анализе крови выявляют повышение количества лейкоцитов (лейкоцитоз) и увеличенную СОЭ. Опасность флегмоны заключается в том, что она может вскрыться не только наружу, но и вовнутрь. В последнем случае гнойные массы проникают в полость черепа, что может привести к развитию потенциально опасных для жизни малыша заболеваний (гнойный менингит, абсцесс мозга и т.д.).
Другой опасностью дакриоцистита новорожденных является то, что воспаленный слезный мешок таит в себе угрозу развития гнойный язв роговицы, способных стать причиной слепоты ребенка.
Дакриоцистит у взрослых
У взрослых дакриоцистит обычно имеет хронический характер и развивается на фоне различной глазной патологии. Данное заболевание достаточно широко распространено и чаще им страдают женщины, нежели мужчины. В зависимости от клинических проявлений дакриоцистит взрослых подразделяется на стенозирующий и простой катаральный дакриоцистит, флегмону и эмпиему слезного мешка.
Возбудителями дакриоцистита у взрослых являются различные патогенные микроорганизмы: вирусы, грибы, бактерии. Провоцирующим фактором развития заболевания нередко выступают травматические повреждения глазного яблока.
В результате воспалительного процесса слизистая оболочка носослезного канала начинает утолщаться, что в свою очередь приводит к уменьшению его просвета вплоть до полной непроходимости. В результате отток слезной жидкости в полость носа прекращается. Она начинает застаиваться в слезном мешке, а это создает оптимальные условия для развития в нем патогенной микрофлоры.
На начальных этапах своего развития дакриоцистит у взрослых обычно себя клинически ничем не проявляет. Затем у пациентов появляется небольшая припухлость над слезным мешком и ощущение его распирания. Спустя некоторое время к этим симптомам присоединяются жалобы постоянное чувство дискомфорта, легкую болезненность, непрерывное слезотечение. При надавливании на слезный мешок из него выделяется мутная жидкость слизистого или гнойного характера. В поздней стадии заболевания кожа вокруг внутреннего угла глаза из-за постоянного слезотечения становится раздраженной и покрасневшей.
Лечение
Дакриоцистит новорожденных лечится консервативными или хирургическими методами. Чем раньше будет поставлен правильный диагноз и начнется лечение заболевания, тем лучше будет и прогноз. Однако, к сожалению, многие родители путают симптомы дакриоцистита с конъюнктивитом и пытаются лечить его самостоятельно, упуская тем самым время.
Помните, что правильный диагноз поставить может только офтальмолог! Поэтому при появлении описанных выше симптомов обязательно обратитесь к врачу.
Лечение дакриоцистита у новорожденных начинается с назначения антибактериальной терапии и промывания слезных путей. Помимо этого врач выполняет толчкообразный массаж (толчкообразные движения идут сверху вниз) слезного мешка, что позволяет во многих случаях прорвать мембранную перегородку, закрывающую слезный канал. Если проводимое лечение не приводит к полному выздоровлению ребенка, то ему назначают бужирование (зондирование) носослезного канала. Чем раньше начато консервативное лечение, тем выше вероятность того, что малышу не придется выполнять процедуру бужирования.
У взрослых лечение дакриоцистита также начинают с применения консервативных методов. Они заключаются в проведении промывания слезного мешка растворами лекарственных препаратов с противовоспалительным, антибактериальным и сосудосуживающим действием. Помимо этого показан массаж слезного мешка. Если вы носите контактные линзы, то на период лечения дакриоцистита от них следует отказаться и использовать для коррекции остроты зрения традиционные очки.
При отсутствии эффекта от проводимой консервативной терапии или при обращении пациента к врачу в запущенных стадиях заболевания показано хирургическое лечение. У взрослых при дакриоцистите применяют следующие методики оперативного вмешательства:
Цистоцеле

Цистоцеле - патологическое изменение положения мочевого пузыря, при котором орган выпячивается через переднюю стенку влагалища. Пролапс пузыря сопровождает синдром тазовой дисценции у женщин, при котором происходит опущение всех тазовых органов.
В основе развития заболевания лежит несостоятельность диафрагмы тазового дна. Мышцы промежности ослабевают и не выдерживают давления внутренних органов. Цистоцеле развивается при ослаблении связочного аппарата передней стенки влагалища. При повышении внутрибрюшного давления мочевой пузырь смещается вниз, давит на свод влагалища и выпячивается через дефект связки. Изменение нормальной анатомии пузыря провоцирует застой мочи, в результате чего повышается внутрипузырное давление. Хронические застойные явления усугубляют пролапс, а грыжевое выпячивание постепенно увеличивается.
Цистоцеле или грыжа передней стенки влагалища считается распространенной патологией среди женщин. Чаще заболеванием страдают представительницы слабого пола постклимактерического возраста. Частота выявления цистоцеле постоянно увеличивается, что связывают с ростом показателя средней продолжительности жизни женщин.
Без своевременной диагностики и правильного лечения патология постепенно прогрессирует, что сопровождается снижением качества жизни пациентки, а порой приводит к инвалидизации. Нередко цистоцеле предшествует пролапсу матки и влагалища.
Виды цистоцеле
Мочепузырную протрузию классифицируют на стадии:
- Первая. Пролапс пузыря наблюдается во время гинекологического осмотра при натуживании. Орган доходит до середины влагалища и в спокойном состоянии возвращается на место. Легкая форма цистоцеле поддается консервативной терапии.
- Вторая. При гинекологическом осмотре выпячивание мочевого пузыря обнаруживается без натуживания. Орган достигает нижней трети или входа во влагалище. Среднетяжелое цистоцеле лечат консервативным или хирургическим путем.
- Третья. Мочевой пузырь выходит из влагалища. Опущение наблюдается в состоянии полного покоя. Часто обнаруживаются осложнения со стороны мочевыводящих органов. Тяжелое цистоцеле лечат исключительно хирургическим путем.
Симптомы цистоцеле
Начальные стадии развития цистоцеле протекают бессимптомно. По мере увеличения дефекта передней стенки влагалища у женщины возникает ощущение инородного тела в промежности. Дискомфорт чаще появляется к концу дня, при натуживании, подъеме тяжестей, во время кашля и чихания.
На второй стадии развития цистоцеле появляются дизурические расстройства. Пациентку могут беспокоить:
- частые позывы помочиться;
- задержки мочеиспускания;
- императивные (повелительные) позывы;
- прерывистая микция;
- ощущение неполноценного опорожнения.
Чувство постороннего тела во влагалище становится постоянным. Из-за неприятных ощущений женщина не может заниматься сексом. При дефекации и физической нагрузке появляется ощущение крупного округлого образования в вагине.
При тяжелом мочепузырном пролапсе наблюдается недержание мочи, тянущие и ноющие боли внизу живота и пояснице, иррадиирущие в паховую область. Пациентки жалуются на постоянное присутствие постороннего тела, неприятные ощущения во время сидения и ходьбы.
Причины цистоцеле
Цистоцеле развивается при функциональной несостоятельности лонно-шеечной пузырной фасции. Предрасполагающими факторами признаны:
- Естественные роды. Родоразрешение травмирует связки тазового дна. Каждые последующие роды дополнительно ослабляют тазовую диафрагму. Риск цистоцеле повышается после рождения крупного ребенка, разрывов и применения вспомогательных методик (акушерские щипцы, вакуум-экстракция).
- Повышенное внутрибрюшное давление. Чрезмерная нагрузка на мышцы тазового дна возникает на фоне некоторых хронических заболеваний. Цистоцеле чаще выявляют у женщин с ожирением, бронхиальной астмой, склонностью к запорам, асцитом, крупными опухолями в брюшной полости.
- Гормональные нарушения. Снижение тонуса тазовых связок наблюдается при нехватке женских половых гормонов эстрогенов. Риск пролапса повышается после наступления менопаузы или удаления яичников в более раннем возрасте.
- Коллагенопатии. Слабость связок может быть обусловлена дисплазией соединительной ткани. Такие нарушения в основном обусловлены генетикой. Почти треть случаев цистоцеле характеризуется неблагоприятным семейным анамнезом.
- Микроциркуляторные нарушения. Сидячий образ жизни и хронические застойные явления способствуют нарушениям трофики мышц тазового дна и снижению их тонуса.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Диагностика цистоцеле
Цистоцеле определяется во время гинекологического осмотра без зеркал. Врач просит пациентку натужиться или покашлять, чтобы оценить степень пролабирования передней влагалищной стенки. Для объективного подтверждения диагноза проводят ультразвуковое сканирование органов малого таза и комплексное уродинамическое исследование. При выявлении задержки мочи и подозрении на присоединение инфекции проводят бакпосев. При необходимости обследование дополняют цистоскопией и цистографией. Во время обследования изучают и оценивают состояние других тазовых органов, поскольку цистоцеле редко протекает изолировано.
Мнение эксперта
Мавроматис Эллада Павловна,
врач акушер-гинеколог I категории

Методы лечения цистоцеле
Лечение цистоцеле направлено на устранение пузырной протрузии и нормализацию естественного выведения мочи. Также необходимо устранить дефект связок влагалища, чтобы предотвратить дальнейшее опущение органов. Важную роль играет выявление и лечение сопутствующих заболеваний, которые могут провоцировать повышение давления внутри брюшной полости. Применяется комплексное лечение, которое включает медикаментозную терапию, немедикаментозные методики, а также хирургические способы коррекции. Лечебную тактику подбирают исходя из стадии развития заболевания и его причины.
Консервативное лечение цистоцеле
Нехирургические методики применяются на 1-2 стадиях развития цистоцеле. Пациенткам рекомендуют снизить вес (при его избытке), соблюдать диетическое питание для профилактики запоров, избегать подъема тяжестей. Мышцы тазового дна не связаны с формированием цистоцеле напрямую, однако выполнение упражнений для их укрепления улучшает микроциркуляцию в малом тазу и трофику соединительнотканных структур.
Женщинам старшего возраста, находящимся в менопаузе, назначают заместительную гормональную терапию. По показаниям при легкой и средней степени тяжести проводятся физиотерапевтические процедуры и лазерные методики.
При неэффективности консервативной терапии рассматривают вопрос о хирургическом лечении. Если женщине противопоказана операция, устанавливают пессарий. Это силиконовое кольцо, которое фиксируют внутри влагалища с целью механической поддержки органов. Метод может замедлить прогрессирование заболевания и повышает качество жизни пациентки.
Хирургическое лечение цистоцеле
Реконструктивные операции при цистоцеле направлены на восстановление функции лонно-шеечной фасции. При отсутствии ее дефектов выполняют переднюю кольпорафию - ушивание передней стенки влагалища. В более сложных случаях проводят лапароскопическую вагинопексию с применением сетчатых протезов. При недержании мочи пластические операции дополняют слинговыми, при которых сетчатый имплантат вводят также под уретральный канал.
Читайте также:
- Пример ограниченного медиастино-плеврита. Острый медиастинит при повреждении пищевода
- От чего возникают отеки на ногах? Когда отеки говорят о болезни?
- Сила желудочкового выброса при задержке развития плода. Влияние сахарного диабета на плод
- Влияние болезни на обмен лекарств. Взаимодействие болезнь-лекарство
- Советы хирургам по защите от инфекций передающихся через кровь
