Дакриостеноз - причины, симптомы, диагностика и лечение
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Дакриоцистит - воспаление слезного мешка - встречается, преимущественно, в детском возрасте. Он составляет, в среднем, 10% от всех глазных заболеваний. Обусловлена столь высокая распространенность особенностями эмбрионального развития слезоотводящих путей и еще некоторыми причинами. Чтобы вовремя распознать проблему у ребенка и ориентироваться в дальнейшей тактике, родители должны хорошо разбираться в основных вопросах, касающихся дакриоцистита.
Причины детского дакриоцистита
Понять механизм развития этой патологии будет легче после небольшого рассказа об анатомическом строении глаза и его слезных проток.
Анатомические особенности слезоотводящих путей
Глазное яблоко у человека омывается слезной жидкостью. Роль ее трудно переоценить:
- она увлажняет слизистые оболочки не только глаза, но и носа;
- имеет дезинфицирующие свойства, удаляет микроорганизмы и сторонние тела;
- участвует в питании роговицы;
- содержит психотропные вещества, что обуславливает благотворное влияние на психику.
Слезная жидкость вырабатывается слезной железой, омывает конъюнктиву и через слезные протоки (верхний и нижний) выводится в слезной мешок. После этого, в норме, посредством носослезногопротока попадает в носовую полость.
Во время внутриутробного периода выходные отверстия носослезных каналов плода закрыты тонкой желатинообразной перегородкой. Такой способ предусмотрен природой для того, чтобы обезопасить попадание околоплодных вод через слезоотводящие пути в дыхательную систему развивающегося малыша. После рождения эта пленка должна разорваться при крике и первых дыхательных движениях. Но у 3-5% новорожденных этого не происходит, и носослезный проток остается закрытым, иногда и с обеих сторон. Начинается застой отделяемого в слезном мешке, развивается воспалительный процесс (дакриоцистит) - сначала серозный, потом - гнойный.
Другие причины дакриоцистита
Кроме изложенной выше основной причины, приводящей к дакриоциститу у детей, есть еще факторы, способствующие его развитию:
- сужение слезного мешка в месте его перехода в проток;
- дивертикулы, искривления по ходу канала (костных или мягких тканей)
- искривление носовой перегородки;
- травматические повреждения глаза или носа;
- хронические воспаления слизистой носа инфекционного характера.
Эти причины чаще всего провоцируют развитие дакриоцистита у старших деток.
Симптомы дакриоцистита
Воспаление слезного мешка у новорожденных имеет характерную клиническую картину, облегчающую диагностику болезни. Через несколько дней после рождения начинаются слизистые, потом гнойные выделения из одного или обеих (если имеет место двусторонняя патология) глаз. Слизистая оболочка краснеет, особенно с внутренней стороны. До трех месяцев глазное яблоко увлажняется лишь конъюнктивальным секретом, а слезная жидкость начинает вырабатываться в конце второго месяца. В связи с этим избыточное слезотечение при дакриоцистите у малышей после рождения не наблюдается.

Нередко врачи принимают первые проявления воспаления слезного мешка за конъюнктивит, назначают бактерицидные капли и мази. Только спустя время, при отсутствии результата от лечения, могут начаться поиски другой патологии. Правильную диагностику облегчит простой способ: на внутренний угол глаза (место расположения слезного мешка) нажимают легонько мизинцем или ватной палочкой, при дакриоцистите появится слизисто-гнойный секрет из слезной точки (чаще нижней). Но если ребенок в течение недели получал антибактериальную терапию, данный признак может быть неинформативным, поскольку отделяемое, скорее всего, будет скудным и чистым.
Если за помощью обращаются с ребенком после трех месяцев - появляется дополнительные симптомы в виде слезостояния (повышенная увлажненность глаза в спокойном состоянии) и слезотечения, усиливающихся при ветряной погоде. Иногда возможно выпячивание в зоне проекции слезного мешка (дакриоцеле).
Дакриоцистит может переходить в хронический процесс, тогда он характеризуется длительным (несколько месяцев), вялым течением с периодами обострений. Присутствует выделяемое (скудное или обильное) выраженное слезотечение.
Дакриоцистит может вызвать серьезные осложнения, несущие опасность как для самого органа зрения, так и для организма в целом. Речь идет о сращении слезных путей, гнойных язвах роговицы, распространении гнойного воспаления на соседние ткани с формированием абсцесса или флегмоны. Дальнейшее прогрессирование процесса чревато поражением мозговых оболочек (менингит, энцефалит).
Диагностика заболевания
Подтвердить или исключить диагноз дакриоцистита может лишь офтальмолог, применив специальные диагностические пробы.
- Канальцевая проба.
В глаз ребенку закапывают цветной раствор - 2% колларгол и наблюдают: если есть проблемы со слезоотведением, то глаз не будет обесцвечиваться, или процесс займет слишком много времени (более 10 минут). - Носовая проба.
Используют закапывание того же колларгола, только теперь в носовой ход (под нижнюю раковину) вводят ватную турунду. Малыша в это время удерживают в вертикальном положении, чуть наклонив голову к переду. При отсутствии закупорки носослезного канальца в течение 5 минут турунда окрасится, а глаз станет чистым. Замедленная проба (турунда окрашивается в течение 10 минут) предполагают сужение и частичную непроходимость. Если же проба негативная - речь идет о полной закупорке.
Наиболее точные методы, после которого все сомнения рассеются - промывание и зондирование слезовыводящих путей. Делает их квалифицированный офтальмолог не только с диагностической, но и с лечебной целью.
Также проводят лабораторный анализ отделяемого - исследуют возбудителя и его чувствительность к антибиотикам.
Консервативное лечение
Детский дакриоцистит требует грамотного подхода к лечению, откладывать которое далеко не безопасно. Основные терапевтические мероприятия направлены на восстановление проходимости путей оттока слезной жидкости и снятие воспаления.
Массаж при дакриоцистите
В большинстве случаев лечение начинают с массажа. Впервые его должен сделать врач, объясняя маме ребенка все тонкости.
- Перед началом процедуры следует вымыть руки.
- Лучше проводить массаж до кормления, 5 раз в день.
- Указательным пальцем от внутреннего угла глаза проводят от 5 до 10 вертикальных толчкообразных движений к крылу носа, прижимая к костям мягкие ткани. Нельзя массировать непосредственно слезной мешок.
- После процедуры закапывают глазные капли назначенные врачом, но никак не грудное молоко или крепкий чай.
- Если есть симптомы острого дакриоцистита с отеком и покраснением слезного мешка - массаж делать запрещено.
- Неправильная техника массажа не только не принесет ожидаемого результата, но и грозит ухудшением состояния.
У новорожденных эта методика дает положительный результат всего в 30% случаев. И по мере взросления ребенка ее эффективность уменьшается. Если в течение двух недель желаемого эффекта достичь не удалось - следует подумать о более радикальных методах.
Медикаментозная терапия
Применение медикаментозных препаратов - одно из важных направлений в лечении дакриоцистита. Используют для этого антисептические и антибактериальные средства.

С целью дезинфекции назначают обычный отвар ромашки, раствор фурацилина, капелькиофтальмодек. Выяснив с помощью лабораторных исследований чувствительность патогенной микрофлоры в слезной жидкости, используют антибактериальные препараты. Чаще всего при дакриоцистите высевают стафилококк (95% случаев), стрептококк и синегнойную палочку. Они положительно реагируют на лечение тобрексом, вигамоксом, флоксалом. Иногда назначают растворы левомицитина и гентамицина. Если лечение состоит из нескольких препаратов, то надо придерживаться интервала между каждым закапыванием (четверть часа). Все фармакологические посредники должен приписывать исключительно врач. Он также следит за динамикой состояния маленького пациента и принимает решения, касающиеся дальнейшей тактики. Отсутствие выздоровления после 10-14 дней консервативной терапии свидетельствует о необходимости хирургического вмешательства.
Хирургическое лечение дакриоцистита у детей
Оперативная методика - наиболее эффективная в лечении детского дакриоцистита. К сожалению, многие родители испытывают необоснованные страхи, касающиеся этого способа. В результате теряется драгоценное время, ведь основной процент выздоровлений дает операция, проведенная в возрасте 2-3 месяцев.
- Говоря о хирургическом лечении, имеют в виду, в основном, зондирование носослезного протока. Делают его в условиях стационара, но после процедуры ребенка можно сразу забирать домой. Суть методики в следующем:
- делают местное (у пациентов до 5 месяцев) или общее обезболивание;
- в носослезный проток через слезную точку вводят микроскопический зонд цилиндрической формы (зонд Боумена);
- им выталкивают желатиновую пробку, закупоривающую проход;
- промывают слезные ходы раствором антисептика для предупреждения инфекционных осложнений;
- в послеоперационном периоде назначают капли, содержащие антибиотик, противоотечныепрепараты;
- в течение 10 дней делают массаж, препятствующий застою слезной жидкости.
Вся операция длится около 5 минут, она не оставляет после себя никаких неприятных ощущений для малыша. Кроме того, результат видно сразу - выделения, беспокоящие всех, исчезают.

Раннее применение радикального способа не только дает лучший результат, но и легче переносится пациентами в психологическом и физическом плане.
У детей, достигших шестимесячного возраста, желатинообразная пленка утолщается, в ней появляются хрящевые элементы. Такую преграду тяжелее устранить с минимальными побочными эффектами.
После года может потребоваться более сложное оперативное вмешательство - дакриоцистопластика. В место закупорки вводят баллон, который с помощью давления жидкости, постепенно расширяют.
Детский дакриоцистит - диагноз достаточно неприятный. Он требует врачебного контроля и грамотного подхода к лечению. Тем не менее, это совсем не повод для родителей падать в панику, ведь существуют эффективные способы лечения, позволяющие полностью избавиться от проблемы. Самое результативное - зондирование слезного протока - малотравматическая процедура, при которой практически отсутствуют неприятные последствия.
Дакриоаденит - симптомы и лечение
Что такое дакриоаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зубковой Екатерины Андреевны, офтальмолога со стажем в 12 лет.
Над статьей доктора Зубковой Екатерины Андреевны работали литературный редактор Вера Васина , научный редактор Сергей Цыганок и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Дакриоаденит ("dakryon" — слеза + "aden" — железа + "itis" — суффикс, указывающий на воспалительный процесс) — это воспаление слёзной железы. Для острой формы характерна резкая боль при пальпации, покраснение и отёк верхнего века, повышенная температура и общее недомогание.
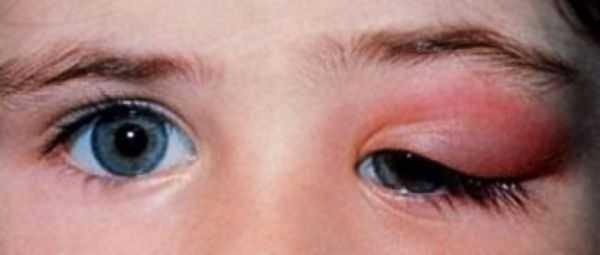
Слёзный аппарат человека состоит из слёзной железы с выводными протоками и слёзоотводящих путей. Слёзная железа располагается в области верхней части глазницы, в слёзной ямке лобной кости. В железе вырабатывается слёзная жидкость, которая омывает видимую часть глазного яблока и предохраняет её от высыхания. После этого слеза направляется в слёзное озеро во внутреннем углу глаза. Затем по слёзным канальцам слёзы отводятся в слёзный мешок, который открывается в носослёзный канал, то есть в нос, а именно в нижнюю носовую раковину [4] .
Заболевания слёзной железы — нечастое явление, ими страдает 0,56 % населения.
Среди заболеваний слёзной железы выделяют:
- дакриоадениты — 23 %;
- опухоли — 67 %;
- поражения неизвестной причины — 10 % [3][9] .
Чаще всего дакриоадениты носят изолированный характер, не требуют лечения и проходят самостоятельно, но иногда могут прогрессировать до нагноения и даже до атрофии слёзной железы [1] .
Причины дакриоаденита
Выделяют две формы дакриоаденита: острую и хроническую [5] . Зачастую острый дакриоаденит — это осложнение общих инфекций, вызванных:
- бактериями — стафилококками, стрептококками, пневмококками;
- вирусами — гриппа, эпидемического паротита, цитомегаловируса, вируса Эпштейна — Барр;
- грибами — кандида и др.;
- простейшими — микроклещами и в редких случаях глистами, например нематодой рода Dirofilaria [15] .
Таким образом, острый дакриоденит возникает как осложнение заболеваний: гриппа, ангины, скарлатины, пневмонии, цитомегаловирусной инфекции, кишечных инфекций. Наиболее часто дакриоденит развивается при паротите (свинке). Именно при паротите острый дакриоаденит носит двусторонний характер и сопровождается одновременным воспалением околоушной и подчелюстной слюнных желёз. Это связано с общим строением тканей слёзных и слюнных желёз [2] .
Хронический дакриоаденит возникает на фоне активных форм хронических инфекций: туберкулёза, сифилиса, бруцеллёза, болезней крови (хронических лимфолейкозов). Также к развитию хронического дакриоаденита приводят системные заболевания: синдром Шегрена, саркоидоз, болезнь Микулича, гранулематоз Вегенера, реактивный артрит, псевдотуморозное поражение слёзной железы [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дакриоаденита
Острый дакриоаденит. Для острой формы характерно резкое начало — пациент жалуется на боль при пальпации, покраснение и отёк наружного отдела верхнего века. Вследствие отёка наружный край верхнего века опущен, глазная щель приобретает S-образную форму или полностью закрыта. Отёк может распространиться на височную область и всю половину лица, приводя к полному закрытию глазной щели.
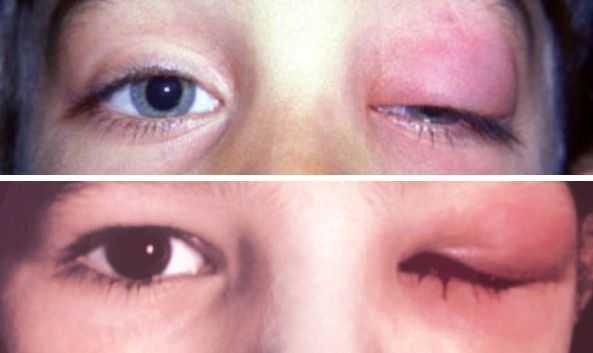
При остром дакриоадените предушные лимфатические узлы увеличиваются и становятся болезненными. Глазное яблоко отклоняется кнутри и книзу, появляется небольшое выпячивание глазного яблока из орбиты и двоение в глазах. Нарушается движение глаза кверху и кнаружи. При оттягивании верхнего века видны покраснение и отёк конъюнктивы [6] .
У детей с ослабленным иммунитетом при тяжёлом течении возможно развитие абсцесса или флегмоны железы, которая может распространиться на пространство за глазом.
Также наблюдается ухудшение общего состояния: повышается температура тела, появляется головная боль и слабость, нарушается сон и аппетит [2] . Острый дакриоаденит обычно длится 1-3 недели.
Хронический дакриоаденит. Признаки острого воспаления отсутствуют. Слёзная железа плотная, увеличенная и в редких случаях болезненна при пальпации. Цвет кожи верхнего века не меняется. За счёт увеличения слёзной железы глазная щель может быть сужена с наружной стороны. Движения глаза не нарушены. Симптомы развиваются постепенно, поэтому до обращения к врачу может пройти несколько месяцев. При определении функции слёзной железы выявляется снижение показателей слезопродукции, при гистологическом исследовании — наличие хронического воспаления вокруг протоков [5] .
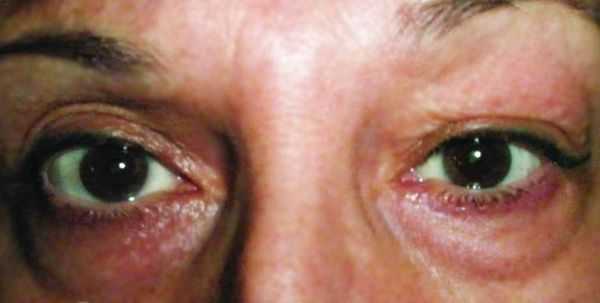
При туберкулёзном хроническом дакриоадените припухлость в области слёзной железы постепенно увеличивается, появляется болезненность при пальпации. Также присутствуют другие признаки туберкулёза: увеличение шейных лимфоузлов и рентгеноскопические изменения в лёгких [12] .
Дакриоаденит при сифилисе. Дакриоаденит может возникать как при первичном сифилисе и проявляться безболезненным увеличением и уплотнением железы, увеличением лимфоузлов, так и при третичном сифилисе — в этом случае в области слёзной железы возникает мягкая опухоль. Диагноз основывается на тщательном сборе анамнеза с выявлением симптомов сифилиса со стороны других органов [12] . Сифилис к хроническому воспалению слёзной железы приводит в очень редких случаях.
При болезни Микулича. Болезнь Микулича — это хронический лимфоматоз слёзных и слюнных желёз, вызванный системными заболеваниями лимфатического аппарата, такими как лейкемия и псевдолейкемия [2] . При заболевании происходит двустороннее увеличение слёзных и слюнных желез (чаще подчелюстных, реже околоушных и подъязычных). Слёзные железы увеличиваются до такой степени, что глаз смещается книзу и кнутри. Возможно выпячивание глаза вперёд. Глазные щели сужены нависающими веками, лимфоузлы увеличены. Пациенты жалуются на сухость во рту и в глазах — это связано со снижением функции желёз.
При саркоидозе. Саркоидоз — это системное заболевание из группы гранулематозов, причина которых до конца не выяснена. При саркоидозе образуется множество узелков в коже, лимфатической системе и на внутренних органах. Гранулемы однотипны и чётко отграничены от окружающей ткани. Поражение слёзной железы обычно протекает на фоне общих проявлений болезни, но может возникать и без вовлечения других органов и систем. Заболевание начинается незаметно и протекает длительно. Для него характерно увеличение слёзной железы, чаще равномерное, без чёткого выделения саркоидозного узла. Слёзная железа безболезненна при пальпации, её функция снижена. Постановка диагноза всегда вызывает затруднения.
Псевдотуморозный дакриоаденит. Является разновидностью орбитальных псевдоопухолей — группы заболеваний, к развитию которых приводит воспаление; название "псевдотумор" (tumor — опухоль) отражает их способность маскироваться под онкологический процесс. В последнее время псевдоопухоли относят к аутоиммунным заболеваниям, хотя причина их возникновения неизвестна.
Клинически псевдотумор слёзной железы протекает подостро и характеризуется выраженным увеличением слёзной железы. При пальпации определяется плотное несмещаемое безболезненное образование с гладкой поверхностью. Пациенты жалуются на припухлость верхнего века и его небольшое опущение. Однако кожа в месте припухлости, как правило, не воспалена. При продолжительном течении воспаление распространяется на окружающие ткани. Завершается псевдотумор стадией плотного фиброза — разрастания соединительной ткани с появлением рубцов [12] .
Патогенез дакриоаденита
Воспаление протекает однотипно, несмотря на огромное количество провоцирующих его причин и возбудителей.
Патогенные микроорганизмы попадают в слёзную железу эндогенным путём, то есть с током крови. Слёзная железа, как и другие органы и ткани, при попадании чужеродного агента отвечает воспалительной реакцией.
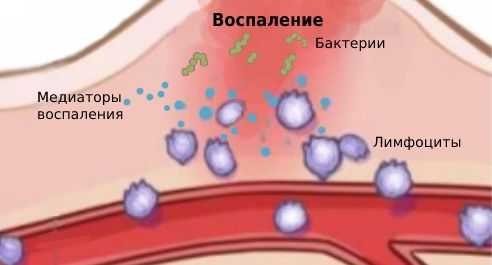
Воспаление — это ответ организма на повреждение, при котором происходит переход белков плазмы и лейкоцитов крови из микроциркуляторных сосудов в очаг поражения. Именно эти клетки крови отвечают за иммунитет. Они массово скапливаются в очаге поражения, затем высвобождают и активируют биологически активные вещества, которые называются медиаторами. Под действием медиаторов увеличивается диаметр сосудов, что усиливает кровенаполнение ткани и обуславливает покраснение. Проницаемость сосудистой стенки повышается, увеличивается выход воды из сосудов, что приводит к воспалительному отёку (накоплению жидкости в тканях).
Патогенез хронического воспаления изучен не полностью, но к его развитию приводит повышенная чувствительность (сенсибилизация) организма к бактериальной флоре и продуктам её метаболизма [13] . Гипотез развития повышенной чувствительности много, но точная причина пока неизвестна.
Классификация и стадии развития дакриоаденита
Выделяют две формы дакриоаденита: острую и хроническую [5] .
Острый дакриоаденит чаще встречается у детей и лиц молодого возраста, часто односторонний, но возможно и двустороннее поражение. Как самостоятельное заболевание практически не возникает — как правило, это осложнение инфекций, вызванных бактериями, вирусами, грибами или простейшими [2] .
Хронический дакриоаденит встречается как у детей, так и у взрослых, но более распространён среди взрослых. Может быть следствием острого процесса, но зачастую возникает самостоятельно. Хронический процесс развивается на фоне активных форм хронических инфекций [5] .
Стадии развития дакриоаденита не выделяют. Характер поражения (односторонний или двусторонний) на лечение и прогноз не влияет.
Осложнения дакриоаденита
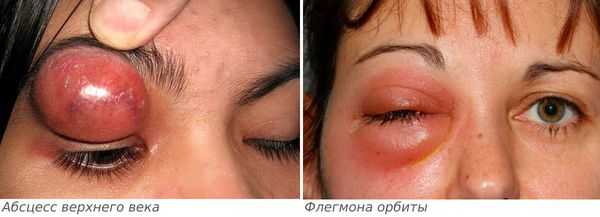
Если лечение не начато вовремя, то дакриоаденит может стать причиной инфекционных осложнений: флегмоны орбиты и абсцесса верхнего века [6] .
Абсцесс верхнего века характеризуется следующими симптомами:
- сильная боль распирающего характера;
- резко выраженное покраснение и отёк века;
- повышение температуры тела;
- глазная щель сомкнута, кожа напряжена;
- в связи с гнойным расплавлением подкожно-жировой клетчатки в области верхнего века появляется зона размягчения.
Зрительные функции при этом не снижаются. Лечение направлено на устранение воспалительного очага и предупреждение развития осложнений — распространения гнойно-воспалительного процесса в глубжележащие структуры орбиты, рубцовые изменения век, нарушение оттока лимфы, сепсис.
Флегмона орбиты — более опасное осложнение, проявляется следующими симптомами:
- острое начало;
- интенсивная боль в глазу;
- головная боль;
- лихорадка и озноб;
- возникновение зоны припухлости верхнего века по краю орбиты с покраснением в этой области;
- кожа горячая на ощупь;
- отёк становится настолько плотным, что невозможно раздвинуть веки;
- отёк конъюнктивы, которая иногда выпадает в виде валика и ущемляется между веками;
- неподвижность глазного яблока;
- двоение в глазах и сильное снижение зрения (пациент может ослепнуть);
Лечение начинают незамедлительно с целью устранить причину заболевания, снизить внутриорбитальное давление и тем самым предотвратить развитие слепоты [5] .
Диагностика дакриоаденита
Диагностика острого дакриоаденита. Основа диагностики острого дакриоаденита — сбор анамнеза и тщательный осмотр с выявлением клинических признаков [5] .
При сборе анамнеза врач задаст вопросы:
- как давно появились боль, покраснение и отёк;
- двоится ли в глазах;
- ухудшилось ли общее состояние;
- имеются ли какие-либо инфекционные и системные заболевания.
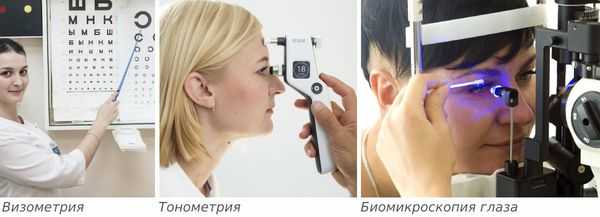
После опроса врач проведёт внешний осмотр век и пальпацию в проекции слёзной железы, определит подвижность глаз. Острота зрения определяется с помощью визометрии, иногда удаётся выявить её ухудшение и двоение в глазах. Эти симптомы могут быть вызваны отёком конъюнктивы.
Затем проводят тонометрию и биомикроскопию глаза. При биомикроскопии, или осмотре на щелевой лампе, врач под увеличением осматривает конъюнктиву и другие поверхностные структуры глаза и оценивает степень покраснения и отёка слизистой конъюнктивы.
Клиническая картина острой формы обычно ярко выражена, поэтому сложности при постановке диагноза не возникают.
Диагностика хронического дакриоаденита. При хронической форме бывает недостаточно осмотра и стандартных процедур, поэтому назначают дополнительные обследования:
- Ультразвуковое исследование глазных яблок (УЗИ) — пространственное исследование слёзной железы, при котором выявляется значительное увеличение её в размерах;
- Компьютерную томографию или магнитно-резонансную томографию орбиты (КТ или МРТ) — при подозрении на новообразование века или слёзной железы;
- бактериологические и иммунологические исследования;
- тесты Ширмера — для определения функциональных показателей слёзной железы;
- анализ на уровень С-реактивного белка и специфических антител;
- рентгенологическое исследование грудной клетки для оценки возможных изменений лёгочной ткани;
- пробы Манту и Пирке — положительные результаты свидетельствуют о возможной туберкулёзной природе заболевания, рекомендована консультация фтизиатра ;
- трепонемные серологические тесты — для выявления сифилиса;
- биопсия лёгочной ткани (при подозрении на саркоидоз лёгких), слёзной или слюнных желёз (при подозрении на болезнь Микулича) [5] .
Лечение дакриоаденита
При развитии острой формы дакриоаденита пациента госпитализируют, лечение чаще консервативное. При хронической форме тактика лечения зависит от основного заболевания.
Лечение острого дакриоаденита. Пациенту назначают антибиотики широкого спектра действия. Для достижения результатов одновременно применяют сульфаниламидные препараты — противомикробные средства, которые временно подавляют размножение бактерий.
Также в системную терапию входит приём нестероидных противовоспалительных средств (индометацина, вольтарена, диклофенака).
В течение 14-21 дней в полость конъюнктивы обязательно закапывают капли и закладывают мази:
- растворы глюкокортикостероидов (дексаметазон, бетаметазон) — оказывают противовоспалительное и противоаллергическое действие, закапывают 4-6 раз в сутки;
- растворы нестероидных противовоспалительных средств (индометацин, диклофенак натрия) — 3-4 раза в сутки;
- антисептики (пиклоксидин, мирамистин) — 3 раза в сутки;
- антибактериальные мази (эритромициновая, колбиоцин) — на ночь в конъюнктивальный мешок.
При возникновении абсцесса и его размягчении, связанном с наличием гноя, выпота и крови в полости гнойника, требуется хирургическое вмешательство.
Операцию проводят в несколько этапов:
- Вскрывают гнойник и выпускают гнойные массы.
- Тщательно промывают полость антисептическим раствором.
- После вскрытия абсцесса обязательно используют дренаж.
- В течение 3-7 дней рану промывают растворами антисептиков.
После полного очищения раневой полости от гнойных масс назначаются мази, которые улучшают процессы восстановления тканей (метилурациловая мазь 5-10 %).
Лечение хронического дакриоаденита. Основа лечения хронического дакриоаденита — коррекция основного заболевания. Соответственно, такое лечение проводится совместно с венерологом, фтизиатром или гематологом.
При лечении хронической формы дакриоаденита назначаются физиотерапевтические тепловые процедуры, например УВЧ-терапия, которая оказывает выраженное рассасывающее действие. При неэффективности лечения применяют рентгеновское облучение области поражённой слёзной железы. (Большинство методов физиотерапии рекомендованы и используются только на территории России и стран СНГ, в США и европейских странах не применяются и не имеют доказанного эффекта. — прим. ред. "ПроБолезни").
Также для лечения хронического специфического дакриодаденита применяется медикаментозная терапия, направленная на коррекцию основного заболевания. Например, если дакриоаденит вызван туберкулёзом, то лечение назначают совместно с фтизиатром, если сифилисом — с венерологом.
При саркоидозе применяют оперативное лечение. После хирургического вмешательства до достижения ремиссии назначают глюкокортикостероидные препараты.
При псевдотуморозном дакриоадените назначаются глюкокортикостероиды в высоких дозах. Схема лечения индивидуальна, но предпочтение отдаётся пульс-терапии — внутривенному введению больших доз глюкокротикоидов несколько дней подряд [14] . Однако к стероидной терапии может развиваться устойчивость. В последнее время считается, что удаление изменённой слёзной железы — безальтернативный метод лечения псевдотуморозного дакриоаденита [10] [11] .
Воспаление слёзной железы приводит к снижению рефлекторной слёзопродукции, поэтому проводят заместительную терапию препаратами "искусственной слезы" [8] .
Прогноз. Профилактика
Прогноз при остром дакриоадените, как правило, благоприятный. Заболевание длится 10-15 суток, его течение доброкачественное, однако может перейти в хроническую форму.
Прогноз хронического дакриоаденита зависит от течения основного заболевания [14] .
Профилактика дакриоаденита заключается в своевременном выявлении и лечении инфекционных болезней, а также соблюдении правил личной гигиены при уходе за глазами [7] .
Дакриостеноз
Дакриостеноз представляет собой обструкцию или стеноз носослезного протока, приводящую к избыточному слезотечению.
Обструкция носослезного протока может быть врожденной или приобретенной. Одной из причин врожденной обструкции является недостаточное развитие любой части носослезных протоков. Как правило, мембрана на дистальном конце носослезного протока сохраняется (клапан Хаснера). Характерными симптомами являются слезотечение и гнойное отделяемое. В возрасте от 2 недель (чаще всего 3-12 недель) воспаление может переходить в хронический конъюнктивит.
Существует множество причин приобретенной обструкции носослезного канала. Самой частой причиной является возрастной стеноз носослезного протока. Другие причины включают челюстно-лицевые переломы в анамнезе, хирургические операции на пазухах, которые могут изменять строение носослезного протока, воспалительные заболевания (например, саркоидоз Саркоидоз Саркоидоз - это воспалительное заболевание, которое приводит к образованию неказеозных гранулем в одном или более органах и тканях; его этиология неизвестна. Чаще всего поражаются легкие и лимфатическая. Прочитайте дополнительные сведения [ранее гранулематоз Вегенера]), опухоли (например, опухоли верхней челюсти и пазух решетчатой кости) и дакриолит.
Диагностика дакриостеноза
Диагноз дакриостеноза обычно устанавливается клинически. В некоторых случаях также производится зондирование и промывание слезовыводящей системы физраствором с или без флуоресцеина. Рефлюкс указывает на стеноз.
Лечение дакриостеноза
Ручная или хирургическая декомпрессия
Лечение основного заболевания
Врожденный дакриостеноз часто проходит сам собой в возрасте от 6 до 9 месяцев. Детям в возрасте до 1 года также рекомендовано проведение ручной компрессии слезного мешка 4-5 раз в день. Детям после 1 года может быть рекомендовано проведение зондирования носослезного протока, как правило, под общей анестезией. В случае рецидивирующего стеноза в носослезный проток можно временно имплантировать силиконовую трубку.
В случаях стеноза слезной точки или канальца обычно лечением является их расширение. Если каналикулярное сужение является значительным и снижает качество жизни пациента, может применятся хирургическая процедура (конъюнктиводакриоцисториностомия или C-DCR), во время которой проводится имплантация боро-силикатной капиллярной трубки с низким коэффициентом теплового расширения (дренаж Джонса), идущей от слезного мясца (маленький розовый узелок на медиальном уголке глаза) в носовую полость.
Основные положения
Дакриоцистит может быть либо врожденным, либо приобретённым.
Симптомы включают в себя чрезмерное слезотечение.
Диагноз подтверждается рефлюксом физиологического раствора или раствора флуоресцеина при промывании слезной дренажной системы.
При врожденном дакриостенозе симптомы обычно разрешаются к 9 месяцам. В этом может помочь ручная декомпрессия слёзного мешка.
При приобретённом дакриостенозее необходимо лечить основное заболевание.
Может понадобиться оперативное вмешательство при врожденном и приобретённом дакриостенозе, если сохраняются симптомы.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Что такое дакриоцистит?
Дакриоцистит — воспаление слезного мешка, которое обычно имеет хроническое течение. Чаще всего этому заболеванию подвержены новорожденные дети и люди после 30 лет, особенно женщины. Дакриоцистит бывает нескольких типов. Рассмотрим причины, по которым он может возникать, а также способы эффективного лечения недуга у взрослых и детей.
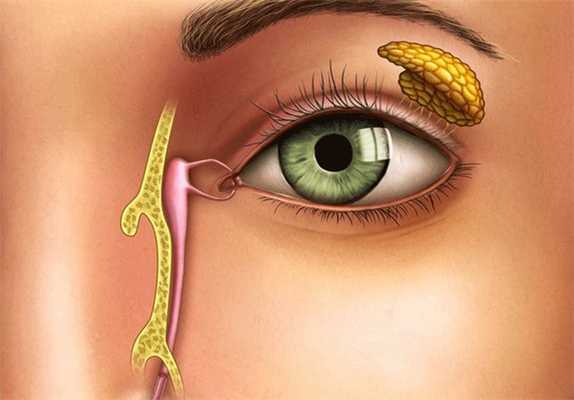
Слезная жидкость — важнейший продукт для нормальной работы глаза. Она постоянно продуцируется слезными железами, находящимися под верхними веками, а также добавочными железами, расположенными в конъюнктиве. Слеза скапливается у внутреннего уголка глаза и отводится затем по слезным канальцам через носослезный канал в полость рта. Наиболее важную роль в этом процессе играет нижний каналец, через который оттекает до 90% всей слезной жидкости. Если же протоки закупориваются по разным причинам, то внутри них начинают скапливаться микроорганизмы. Выйти со слезой они не могут, что приводит к острому воспалению и нагноению — это и называется дакриоцистит.
Симптомы дакриоцистита у взрослых и детей
Признаки дакриоцистита довольно заметно выражены внешне. У внутреннего уголка глаза образуется припухлость, начинается обильное слезотечение. Пациенты жалуются на чувство распирания изнутри. При надавливании на опухшую область из канальца выделяется гнойное или слизистое содержимое, может ощущаться умеренная боль. Веки при дакриоцистите краснеют, отекают, глазная щель сужается. По прошествии нескольких дней припухлость становится мягче, а кожа желтеет. Как правило, развивается такой процесс только на одном глазу.
Острое воспаление слезного канала может привести к печальным последствиям, если вовремя не заняться лечением. В практике известны случаи, когда опухоль достигала размеров грецкого ореха.Хронический дакриоцистит может развиться в эмпиему или флегмону — гнойное воспаление клетчатки вокруг слезного мешка. Кожа у пораженного участка становится багрово-красной, нос заметно опухает, глазная щель становится узкой или полностью закрывается. В таких случаях существует опасность, что гной прорвется внутрь тканей, а дальше вглубь черепа — подобные состояния грозят смертельным исходом.
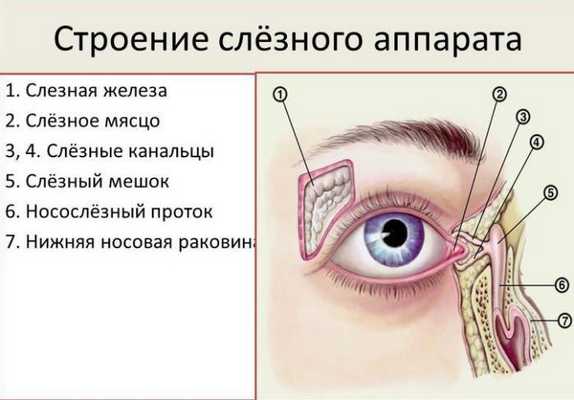
Причины, по которым может возникнуть дакриоцистит
Это воспалительное заболевание возникает при закупорке протоков или их сужении, из-за чего нарушается нормальный отток слезной жидкости. Вот какие факторы могут вызвать такое состояние.
- Аномальное развитие или недоразвитость слезных путей.
- Стеноз — врожденное сужение слезных каналов.
- Инфекционные болезни органов зрения.
- Хронический насморк.
- Атеросклероз и т.д.
Дакриоцистит новорожденных — нередкое явление в офтальмологической практике. Данное воспалительное заболевание диагностируется в 10% случаев от всех болезней глаз. Рассмотрим подробнее причины дакриоцистита и способы его лечения у новорожденных детей.
Дакриоцистит новорожденных
Основные причины воспаления глаз у младенцев — врожденная непроходимость слезного канала, или же неразорвавшаяся перепонка в его нижнем отделе. Что это такое? До появления младенца на свет его слезные каналы имеют тонкую перепонку из эмбриональной ткани. После рождения и первого крика ребенка она обычно благополучно разрывается, и слезные протоки открываются для прохождения жидкости. Бывает, что это происходит не сразу, а в течение 10-14 дней после рождения. А вот в случае, если перепонка остается целой, нормальный отток слезы нарушается и развивается воспалительный процесс.
Симптомы дакриоцистита у младенцев проявляются следующим образом:
- из глазок выделяется слизь или гной;
- веки опухают и краснеют;
- ресницы слипаются после сна.
Внешне признаки дакриоцистита новорожденных могут напоминать бактериальный конъюнктивит. Однако это воспалительное заболевание имеет обычно двусторонний характер, тогда как дакриоцистит, за редким исключением, развивается с одной стороны. Лечение глаз у детей нужно начинать как можно раньше, иначе существует риск образования флегмоны и серьезного повреждения не только органов зрения, но и других отделов головы.
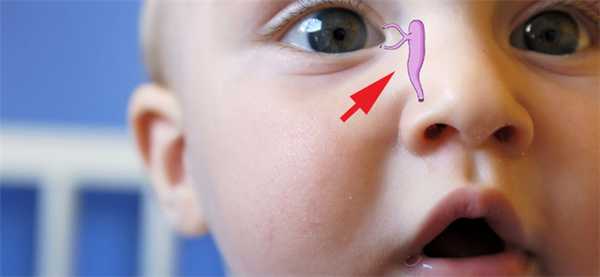
Дакриоцистит у новорожденных: лечение
Антибактериальную терапию в таких случаях проводятся комплексно. Назначается промывание глаз, массаж слезного канала у малыша, лечение антибактериальными каплями или мазями, а в случае, если эти меры не помогают, применяют механический прорыв перепонки, закрывающей слезные протоки, или их прочищение.
Массаж — важная процедура на начальном этапе лечения дакриоцистита, так как он направлен на улучшение проходимости слезных путей.
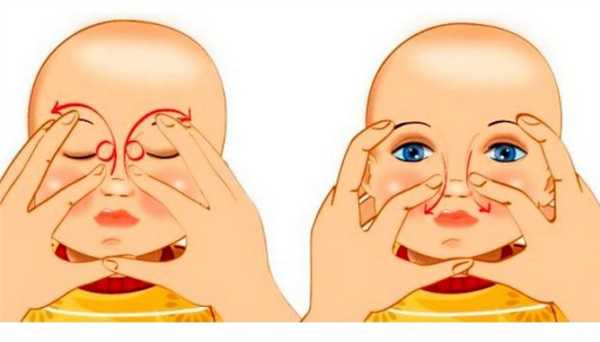
Как правильно делать массаж глаз новорожденному ребенку
Проводить массаж нужно с соблюдением требований гигиены и безопасности, чтобы случайно не повредить глаза ребенку и не занести инфекцию. Обязательно следует состричь длинные ногти, чтобы не поцарапать кожу малыша. Перед началом процедуры тщательно вымойте руки и высушите их. Начинать массаж лучше после кормления, когда ребенок находится в спокойном, расслабленном состоянии. Не рекомендуется делать это, если он испытывает беспокойство по какой-либо причине, у него повышена температура.
Сначала следует провести промывание, очистив глаза от следов гнойных выделений. Для этого подойдут слабые антисептические растворы — например, борной кислоты, фурацилина, ромашки и т.д. Ватный диск смачивают в растворе и аккуратно удаляют следы гнойной жидкости движением от внешнего уголка глаза к внутреннему. Каждый раз используйте отдельный диск.
Далее следует поместить указательный палец на точке во внутреннем уголке глаза, где сходятся два канальца перед входом в слезный мешок. Попросите врача показать это место, а также нащупайте его у себя, чтобы лучше понять, где находится искомая точка.
Далее начинайте вести палец сверху вниз по направлению к носу ребенка, при этом аккуратно надавливая. Необходимо повторить такие движения 6-10 раз. Если во время процедуры выделяется гной из слезного мешка, значит, массаж глаз проводится правильно. Содержимое протоков удаляют с помощью ватного тампона.
Устранять гнойные выделения таким способом рекомендовано 5-6 раз в день. По завершению процедуры нужно промыть глаз с помощью антисептических растворов, а затем ввести антибактериальные мази или капли. Это может быть раствор «Левомицетина» 0,25%, «Витабакт» или другие лекарства. Врачи рекомендуют проводить массаж глаз у новорожденных при непроходимости слезного канала в течение двух недель, а затем показаться специалисту. Обычно за это время процесс нормализуется, и слеза начинает отходить в нормальном режиме. Как правило, назначение врача выглядит так:
- массаж глаз — 4-6 раза в день по 6-10 повторов;
- промывание слезных каналов антисептическим раствором;
- «Левомицетин» 0,25% по 1 капле 4-5 раз в сутки.
Зондирование и бужирование носослезного канала
Данный способ применяется только после проведения курса антибактериальной терапии вкупе с массажем глаз, если желаемых результатов достигнуто не было. Процедура проводится в клинике под местной анестезией. Ребенку вводится тонкий зонд непосредственно в носослезный канал, прорывается эмбриональная пленка, а затем канал промывается. Восстановить проходимость необходимо к шестимесячному возрасту, иначе в дальнейшем может развиться сильное нагноение. К тому же тонкая мембрана со временем начинает уплотняться, и прорвать ее становится сложнее.
После операции назначается курс массажа глаз и специальные капли для профилактики образования спаек, которые могут привести к рецидиву заболевания и закупорке носослезного канала. В случае, если эмбриональная пленка прорвалась сама, а жидкость все так же застаивается в протоках, их необходимо расширить. Для этого назначают бужирование, оно проводится с помощью трубочки, которая расширяет (растягивает) стенки носослезного канала.
Бывает и так, что дакриоцистит постоянно рецидивирует после полного, казалось бы, излечения. Тогда проводится дополнительная диагностика заболевания: возможно, причина кроется в аномалии развития слезного канала, искривлении носовой перегородки или других факторах.
Дакриоцистит у взрослых
Часто эта глазная патология возникает у людей среднего и пожилого возраста, причем у женщин диагностируется в семь раз чаще, чем у мужчин. В отличие от детей, у которых заболевание является, как правило, врожденным, у взрослых дакриоцистит возникает по ряду некоторых причин:
- вирусные или бактериальные патологии глаз, способствующие развитию отеков, которые пережимают слезные каналы;
- хроническое воспаление слезных протоков — дакриоаденит;
- нарушение целостности слезных протоков из-за перенесенных травм;
- попадание частичек косметических средств при несвоевременном снятии макияжа;
- полипы в носовой полости;
- последствия сильных кровотечений — формируются сгустки крови и начинается усиленное выделение экссудата, что может способствовать образованию дакриолитов.
Симптомы дакриоцистита у взрослых и диагностика
В целом проявления заболевания и у детей, и у взрослых похожи. Область слезного мешка заметно краснеет и опухает, а спустя некоторое время из глаз начинаются выделения гнойного характера, так как носослезный каналец забивается. При надавливании на воспаленную область человек испытывает болезненные ощущения.
Если болезнь протекает в острой форме, то боль может быть весьма чувствительной. Опухоль при этом уплотнена, а спустя несколько дней она начинает размягчаться, а отек спадает. В это время формируется абсцесс, который может самопроизвольно вскрыться, и из-за оттока из него гноя отек уменьшится.
Для диагностики дакриоцистита у взрослых врач назначает общий анализ мочи и крови, мазок для бакпосева. Обязательно выполняется риноскопия, которая нужна для исключения заболеваний, связанных с аномалиями в строении носа. Также может быть назначена канальцевая проба, в ходе которой в глаза пациента закапывают красящий раствор колларгол. После этого смотрят, уходит ли раствор в канальцы. Если этого не происходит, то это явный признак закупорки протоков.
Лечение дакриоцистита
Терапевтические меры по лечению заболевания в целом аналогичны тем, что назначаются детям. Это массаж слезных протоков, применение антибактериальных капель и мазей. Если же данные меры не приносят результата, то назначается механическая прочистка каналов с помощью специального хирургического зонда или бужирование.
Конечно, для взрослых людей используются другие лекарственные средства. Из капель это могут быть «Цефуроксим», «Доксициклин», «Хлорамфеникол», фузидовая кислота. В случае, если уже началось формирование абсцесса, хороший эффект оказывают физиотерапевтические процедуры.
При запущенном течении заболевания, когда стандартные методы не помогают, назначают хирургическое лечение. Это может быть дакриоцистопластика (открытие слезного протока с помощью мини-баллона) или эндоскопическая дакриоцисториностомия (создание нового слезного канала). В протоку вводится эндоскоп — гибкая трубка с мини-камерой на конце, и производится разрез. Реабилитация после операции занимает примерно неделю, после нее не остается следов.
Последствия запущенного дакриоцистита
Небрежное отношение к этой глазной патологии, применение самовольно выбранных народных способов лечения может привести к негативным последствиям для здоровья глаз. Вот какими осложнениям может закончиться запущенный дакриоцистит:
- сепсис тканей в результате попадания в них гноя;
- тромбоз кавернозного синуса;
- тромбофлебит вен орбитальной области;
- флегмона орбиты глаза;
- воспаление оболочек и тканей мозга
- язва роговицы, возникновение бельма.
Перечисленные возможные последствия являются очень серьезными, и даже потеря зрения в таких случаях считается благоприятным прогнозом, так как в большинстве случаев запущенный дакриоцистит оборачивается летальным исходом. Врачи предупреждают — при появлении любого дискомфорта и тем более заметного внешне воспаления в области глаз следует немедленно показаться специалисту, который установит точный диагноз и назначит грамотное лечение.
Читайте также:
