Далеко зашедшие синоатриальные блокады. ЭКГ при синоатриальной блокаде
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Блокада - это сбой прохождения электрического импульса по проводящей системе сердца. В норме сердечная мышца должна работать равномерно, обеспечивая постоянное движение сигнала из предсердия в желудочки. При развитии патологии возникает сбой. Импульс не проходит полный путь - от начальной до конечной точки, и функционирование сердца нарушается. Такое состояние замедляет работу органа и может привести к его остановке.
Рассмотрим подробнее, какие бывают блокады сердца и как распознать подобные нарушения на кардиограмме. Зная проявления патологии, можно вовремя диагностировать проблему и избежать развития опасных осложнений.
Почему развивается нарушение
Существует множество различных состояний, способных нарушить проведение электрического импульса по миокарду. Мы не всегда можем точно установить причину такого явления. Зачастую нам остается только предполагать, почему возникла блокада, и пытаться затормозить прогрессирование процесса.
В клинической кардиологии принято выделять две группы нарушений проводимости и возбудимости сердца:
- Кардиальные, то есть вызванные патологическими процессами, происходящими в сердечной мышце. Это может быть ишемическая болезнь сердца (ИБС) или перенесенный инфаркт миокарда, воспалительные заболевания, кардиомиопатии. Нередко источником проблемы становятся врожденные и приобретенные пороки сердечных клапанов. Сбой в работе проводящей системы может быть вызван травматизацией тканей во время операции.
- Некардиальные - причина таких нарушений кроется вне миокарда. Чаще всего нам приходится иметь дело с эндокринными заболеваниями - сахарным диабетом и патологией щитовидной железы. Среди возможных причин также стоит выделить гипертоническую болезнь, хронический бронхит, астму и иные состояния, приводящие к развитию гипоксии. У женщин сбой нередко регистрируется при беременности, с наступлением климакса.
Важно понимать: возникновение блокады не всегда связано с органическими изменениями миокарда или серьезными внесердечными заболеваниями. Сбой работы сердца может быть временным явлением на фоне стресса или физической нагрузки. Выяснить характер нарушений можно при обследовании пациента.
Механизм возникновения
В норме электрические импульсы проходят по миокарду с определенной скоростью и в строго установленной последовательности. Путь сигнала начинается в ушке правого предсердия - в синусовом узле. Отсюда возбуждение постепенно распространяется по тканям предсердий и ненадолго замедляется в атриовентрикулярном узле. Далее импульс растекается по ветвям пучка Гиса, что охватывают правый и левый желудочек. Заканчивается проводящая система мелкими волокнами Пуркинье.
Проблема возникает тогда, когда проведение импульса замедляется или полностью блокируется в определенной точке. Причиной могут выступать функциональные и органические изменения. В первом случае импульс достигает клеток, которые находятся в рефрактерной (неактивной) фазе - и дальнейшее его прохождение нарушается. Следующий сигнал может пройти по тканям без препятствий. При органических изменениях (например, в случае образования рубца после инфаркта) импульс будет «спотыкаться» о преграду, и сбой станет стойким.
Если говорить о патофизиологии нарушений, то нужно отметить работу Na+-каналов кардиомиоцитов. Пока эти пути открыты, импульс может без препятствий проникать в клетки. Но, если каналы инактивируются, проведение сигнала замедляется или приостанавливается. Такое случается, например, в зоне ишемии миокарда - там, где прекращается кровоснабжение тканей.
Признаки блокады сердца неспецифические и не всегда заметны без специального обследования. Выявить проблему можно на ЭКГ. На пленке видно, как проходит импульс по сердечной мышце, есть ли препятствия для возбуждения тканей, и в какой зоне они локализуются. Электрокардиография - это основной метод, позволяющий выставить диагноз и назначить лечение.
Возможные симптомы
Клинически блокады сердца не всегда проявляются. При легких нарушениях больной может не предъявлять никаких жалоб. Сбой в функционировании сердца выявляется только на электрокардиограмме.
При прогрессирующем нарушении проводимости возникают такие симптомы:
- беспричинная слабость;
- затрудненное дыхание;
- одышка;
- перебои в работе сердца;
- замедление ЧСС;
- головокружение.
Если несколько импульсов подряд не проходят по тканям сердца, возможна потеря сознания. Со временем болезнь прогрессирует, состояние больного ухудшается, и такие приступы случаются чаще.
Виды блокад и их признаки на ЭКГ
В кардиологии предлагаются различные классификации нарушений проводимости сердца. На практике нам кажется удобным разделение всех патологических процессов по месту локализации. Выделяют такие варианты блокады:
- Синоатриальные. Сбой локализуется в области синусового узла - в самом начале пути проведения импульса.
- Межпредсердные. Прохождение сигнала замедляется между предсердиями.
- Атриовентрикулярные (АВ-блокады). Замедляется или останавливается передача импульса между предсердиями и желудочками.
- Внутрижелудочковые. Наблюдается сбой в проведении сигнала по ветвям пучка Гиса в желудочках сердца.
Отличить эти состояния можно на ЭКГ. Характерные признаки патологии представлены в таблице.
Признаки на ЭКГ
Синусовый ритм неправильный. Отмечаются длительные паузы и выпадение отдельных сокращений сердца. Характерно появление брадикардии
Изменение зубца P - расширение более 0,12 сек., деформация. Может сочетаться с удлинением PQ-интервала
Удлинение интервала PQ, выпадение комплекса QRS
Расширение и деформация комплекса QRS
Остановимся подробнее на атриовентрикулярных блокадах. По клиническому течению принято выделять 3 стадии развития процесса.
Блокада сердца I степени характеризуется замедленным прохождением электрического импульса от предсердий к желудочкам. На ЭКГ видно расширение интервала PQ до 0,2 сек. - он отражает скорость проведения сигнала по предсердиям. Это самое частое нарушение АВ-проводимости. Оно встречается преимущественно в пожилом возрасте на фоне органической патологии - перенесенного инфаркта, при миокардите, пороках сердца.
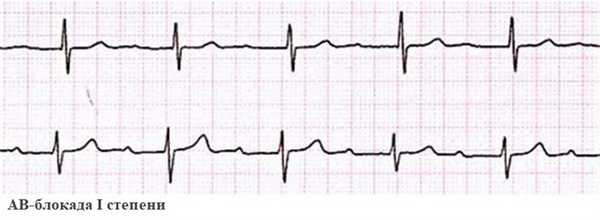
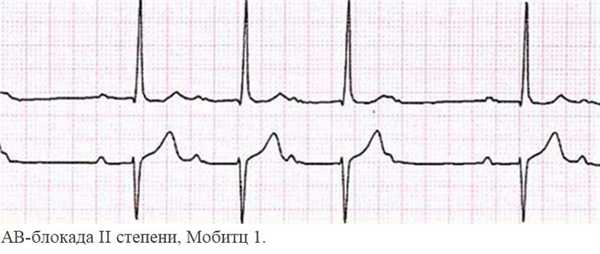
Блокада сердца II степени возникает при прогрессировании процесса. Не все импульсы проходят к желудочкам. Изменения на ЭКГ определяются типом блокады:
- АВ-блокада по типу Мобитц 1 ведет к выпадению сокращений желудочков. На кардиограмме это видно по удлинению интервала PQ, причем изменения прогрессируют с каждым комплексом. Далее фиксируется только зубец P, а QRS - маркер работы желудочков - выпадает. Такие симптомы наблюдаются при инфаркте, передозировке сердечных гликозидов и др.
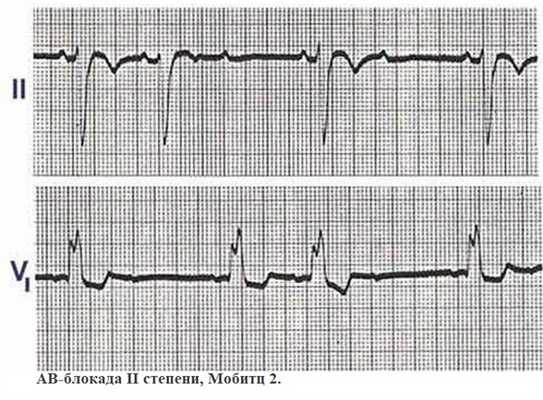
- АВ-блокада по типу Мобитц 2 на ЭКГ отображается выпадением QRS. Интервал PQ удлиняется, но его нарастание не прогрессирует. Такой симптом говорит о серьезном поражении сердечной мышцы и грозит развитием полной блокады сердца.
Если процесс продолжает прогрессировать, блокируются несколько сокращений желудочков подряд, и выпадают комплексы QRS два и более раза. У больного наблюдаются приступы Морганьи-Адамса-Стокса (МАС) с потерей сознания.
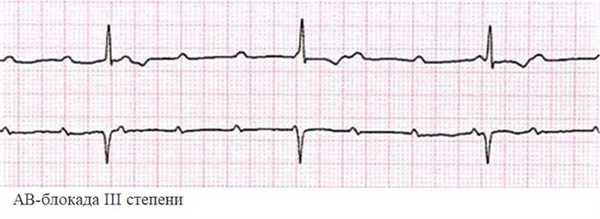
Нарушения III степени - это полная поперечная блокада сердца. Сигнал не проходит от предсердий к желудочкам. Фиксируется отдельное возбуждение верхних и нижних отделов сердца. Изменения на ЭКГ хаотичны, видна диссоциация между маркерами предсердных и желудочковых сокращений - PQ и QRS. Нередко такое состояние сочетается с внутрижелудочковой блокадой.
Советы врача: как правильно наблюдаться у врача, если есть блокада
После установки диагноза больной остается на амбулаторном лечении или госпитализируется в стационар. Тактика определяется тяжестью блокады. После достижения ремиссии пациент не должен оставаться без наблюдения специалиста. Мы рекомендуем:
- При стабильном состоянии и отсутствии жалоб посещать кардиолога и делать ЭКГ каждые 6 месяцев.
- Если состояние ухудшается, появляются новые жалобы или прогрессируют уже имеющиеся нарушения - записаться на прием к врачу как можно скорее.
Если врач назначает медикаментозную терапию, ее следует придерживаться и не нарушать график приема препаратов. Самостоятельная отмена лекарства недопустима - это ведет к развитию осложнений.
Если пациенту был установлен кардиостимулятор, тактика наблюдения меняется. Через 3, 6 и 12 месяцев после операции следует посетить врача и убедиться в том, что прибор работает без сбоев. Дальнейший график наблюдений будет зависеть от состояния пациента.
Подходы к лечению
При выборе схемы терапии мы ориентируемся на принятые Министерством здравоохранения протоколы, клинические рекомендации отечественных и зарубежных сообществ. Лечение должно быть комплексным и рациональным. Нужно не только убрать симптом, но и устранить возможную причину проблемы - и предупредить развитие осложнений.
Умеренные нарушения внутрипредсердной и внутрижелудочковой проводимости лечения не требуют. Мы предлагаем пациенту регулярно наблюдаться у кардиолога, следить за самочувствием, вести здоровый образ жизни. Медикаментозная терапия назначается при явной клинической симптоматике - появлении перебоев в работе сердца, одышки, головокружения и иных состояний, которые мешают вести привычный образ жизни. При развитии опасных осложнений показано хирургическое лечение.
Остановимся подробнее на терапии АВ-блокады. Схема лечения будет зависеть от тяжести состояния пациента. Если после проведенной диагностики по ЭКГ выявлена АВ-блокада I степени, терапия не показана. Рекомендуется только наблюдение у специалиста - визиты к врачу не реже одного раза в год.
При выявлении АВ-блокады II степени по типу Мобитц 1 лечение должно быть комплексным. Для стабилизации проводящей системы сердца назначаются антиаритмические препараты. Одновременно с этим проводится лечение основного заболевания, ставшего причиной сбоя в работе сердца. Специфической терапии здесь не предусмотрено. Мы подбираем медикаменты, исходя из ведущих симптомов и сопутствующих заболеваний.
АВ-блокада II степени Мобитц 2 и полная блокада сердца - повод для хирургического лечения. Проводится имплантация кардиостимулятора. Прибор регулирует сердечный ритм, обеспечивает полноценное проведение сигналов и бесперебойную работу миокарда. Кардиостимулятор может быть предложен и пациенту с АВ-блокадой по типу Мобитц 1 при наличии выраженной симптоматики.
Неотложная помощь показана при развитии синдрома МАС, полной блокаде сердца. Больной обязательно госпитализируется в стационар. Проводится непрямой массаж сердца, назначаются препараты, поддерживающие стабильный ритм. Показана установка кардиостимулятора.
Образ жизни и меры предосторожности
Лечение и профилактика нарушений в работе сердца - это не только прием медикаментов или операция. Мы рекомендуем пациенту полностью поменять свое отношение к жизни. Чтобы не допустить прогрессирования болезни и избежать нежелательных последствий, следует:
- Изменить рацион. В ежедневном меню должно быть меньше жареной, острой и соленой пищи. Рекомендуется добавить продукты растительного происхождения, сделать акцент на свежих овощах и фруктах. Запрещается фастфуд и быстроусвояемые углеводы - они негативно влияют на обмен веществ и провоцируют развитие сердечно-сосудистой патологии.
- Заниматься спортом. Показаны аэробные нагрузки, занятия йогой, плавание. Если нет возможности посещать фитнес-клуб или спортзал, можно ежедневно гулять на свежем воздухе - не менее 30 минут в день.
- Не перенапрягаться. Работа «на износ» не пойдет на пользу сердцу. Стоит пересмотреть свой режим дня. Ночной сон должен быть не менее 8 часов.
- Избегать стрессов. Излишние переживания негативно влияют на работу всех внутренних органов, и сердце не становится исключением.
- Следить за весом. При избыточной массе тела и ожирении стоит обратиться к эндокринологу, составить диету.
- Отказаться от вредных привычек. Курение - под запретом. Не стоит злоупотреблять алкоголем.
Прогноз заболевания зависит от тяжести состояния пациента. Соблюдение всех рекомендаций врача и своевременная установка кардиостимулятора продлевают жизнь и сохраняют здоровье.
Случай из практики
Больной Р., 75 лет, обратился к участковому врачу с жалобами на перебои в работе сердца. При осмотре и сбора анамнеза выяснилось, что пациента также беспокоят головные боли, приступы головокружения, одышка при физической нагрузке и в покое. Считает себя больным в течение 10 лет. Перенес инфаркт миокарда в возрасте 67 лет. Наблюдается у кардиолога с диагнозом: ИБС. Постинфарктный кардиосклероз.
После дообследования на ЭКГ выявлены признаки АВ-блокады II степени, на эхоКГ -гипертрофия левого желудочка. После консультации кардиолога пациент был направлен в кардиохирургический центр. Проведена установка кардиостимулятора. Пациент выписан с улучшением состояния. Рекомендовано наблюдение у кардиолога.
Для подготовки материала использовались следующие источники информации.
Атриовентрикулярная блокада
Атриовентрикулярная (предсердно-желудочковая) блокада (АВ-блокада) - нарушение функции проводимости, выражающееся в замедлении или прекращении прохождения электрического импульса между предсердиями и желудочками и приводящее к расстройству сердечного ритма и гемодинамики. АВ-блокада может протекать бессимптомно или сопровождаться брадикардией, слабостью, головокружением, приступами стенокардии и потери сознания. Атриовентрикулярная блокада подтверждается с помощью электрокардиографии, холтеровского ЭКГ-мониторирования, ЭФИ. Лечение атриовентрикулярной блокады может быть медикаментозным или кардиохирургическим (имплантация электрокардиостимулятора).
Общие сведения
В основе атриовентрикулярной блокады лежит замедление или полное прекращение прохождения импульса от предсердий к желудочкам вследствие поражения собственно АВ-узла, пучка Гиса или ножек пучка Гиса. При этом, чем ниже уровень поражения, тем тяжелее проявления блокады и неудовлетворительнее прогноз. Распространенность атриовентрикулярной блокады выше среди пациентов, страдающих сопутствующей кардиопатологией. Среди лиц с заболеваниями сердца АВ-блокада I степени встречается в 5% случаев, II степени - в 2% случаев, III степень АВ-блокады обычно развивается у пациентов старше 70 лет. Внезапная сердечная смерть, по статистике, наступает у 17% пациентов с полной АВ-блокадой.
Атриовентрикулярный узел (АВ-узел) является частью проводящей системы сердца, обеспечивающей последовательное сокращение предсердий и желудочков. Движение электрических импульсов, поступающих из синусового узла, замедляется в АВ-узле, обеспечивая возможность сокращения предсердий и нагнетания крови в желудочки. После небольшой задержки импульсы распространяются по пучку Гиса и его ножкам к правому и левому желудочку, способствуя их возбуждению и сокращению. Этот механизм обеспечивает поочередное сокращение миокарда предсердий и желудочков и поддерживает стабильную гемодинамику.
Классификация АВ-блокад
В зависимости от уровня, на котором развивается нарушение проведения электрического импульса, выделяют проксимальные, дистальные и комбинированные атриовентрикулярные блокады. При проксимальных АВ-блокадах проведение импульса может нарушаться на уровне предсердий, АВ-узла, ствола пучка Гиса; при дистальных - на уровне ветвей пучка Гиса; при комбинированных - наблюдаются разноуровневые нарушения проводимости.
С учетом продолжительности развития атриовентрикулярной блокады выделяют ее острую (при инфаркте миокарда, передозировке лекарственных средств и т. д.), интермиттирующую (перемежающуюся - при ИБС, сопровождающейся преходящей коронарной недостаточностью) и хроническую формы. По электрокардиографическим критериям (замедление, периодичность или полное отсутствие проведения импульса к желудочкам) различают три степени атриовентрикулярной блокады:
- I степень - атриовентрикулярная проводимость через АВ-узел замедлена, однако все импульсы из предсердий достигают желудочков. Клинически не распознается; на ЭКГ интервал P-Q удлинен > 0,20 секунд.
- II степень - неполная атриовентриулярная блокада; не все предсердные импульсы достигают желудочков. На ЭКГ - периодическое выпадение желудочковых комплексов. Выделяют три типа АВ-блокады II степени по Мобитцу:
- Тип I Мобитца - задержка каждого последующего импульса в АВ-узле приводит к полной задержке одного из них и выпадению желудочкового комплекса (период Самойлова - Венкебаха).
- Тип II Мобитца - критическая задержка импульса развивается внезапно, без предшествующего удлинения периода задержки. При этом отмечается отсутствие проведения каждого второго (2:1) или третьего (3:1) импульса.
- III степень - (полная атриовентрикулярная блокада) - полное прекращение прохождения импульсов от предсердий к желудочкам. Предсердия сокращаются под влиянием синусового узла, желудочки - в собственном ритме, реже 40 раз в мин., что недостаточно для обеспечения адекватного кровообращения.
- Врожденные пороки. У 1-17% процентов детей блокады появляются после хирургической коррекции структурных аномалий сердца. Чем тяжелее порок и сложнее операция, тем больший процент детей сталкивается с подобным осложнением. Чаще всего заболевание бывает после лечения дефекта межжелудочковой перегородки, тетрады Фалло, атриовентрикулярной коммуникации.
- Внутриутробные повреждения. Врожденная форма блокады у младенцев вызвана повреждением АВ-узла материнскими антителами к рибонуклеопротеазным комплексам. Они проходят через плаценту, действуют на клетки сердца, провоцируя их апоптоз и необратимые изменения проводящего узла.
- Органические поражения сердца. В эту группу относят большой перечень кардиальных болезней, которые приводят к фиброзным изменениям миокарда. У детей могут быть врожденные и приобретенные кардиомиопатии, ревматические повреждения сердечной мышцы, миокардиты. Реже встречается саркоидоз, опухоли сердца.
- Ятрогенные факторы. Аритмии развиваются при длительном лечении детей диуретиками, сосудосуживающими препаратами, антибиотиками. Также опасно бесконтрольное применение всасывающихся антацидов, которые нарушают электролитный состав крови. Блокады могут возникнуть при повреждении волокон при инвазивных лечебно-диагностических манипуляциях на сердце.
- Редкие заболевания. Блокады в период детства ассоциированы с генетическими патологиями: синдромом Холта-Орама, болезнью Фабри, мукополисахаридозом. Иногда проблемы с проводимостью вызваны дегенеративными поражениями миокарда: болезнью Лева, болезнью Ленегра.
- Синоаурикулярная блокада. В этом случае нарушается проведение возбуждения от СА-узла (водителя ритма первого порядка) к предсердиям. Синоаурикулярную блокаду рассматривают как частный вариант синдрома слабости синусового узла (СССУ).
- Атриовентрикулярная блокада. Наблюдается задержка либо полное прекращение проведения импульсов к желудочкам от предсердий при нормальной работе СА-узла. Это самый распространенный и опасный тип нарушения внутрисердечной проводимости.
- Блокада ножек пучка Гиса блокада. При этой разновидности нарушено проведение импульсов возбуждения по сокращающемуся миокарду желудочков. Такая форма не считается самостоятельным заболеванием, входит в состав другой кардиопатологии.
- ЭКГ. При нарушениях 1 степени обнаруживают удлинение интервала PQ более 0,2 с для школьников, более 0,15 с для малышей раннего возраста. При блокаде 2 степени постепенно увеличивается PQ с последующим выпадением комплекса QRS и компенсаторной паузой, либо отсутствует QRS без изменения PQ. Для 3 степени характерна полная дискоординация предсердных зубцов и желудочковых комплексов.
- Холтеровское мониторирование. Суточная регистрация ЭКГ необходима для выявления преходящих форм блокады, которые не обнаруживаются в момент диагностики в клинике. Его обязательно выполняют у детей, которым планируют имплантацию электрокардиостимулятора.
- ЭхоКГ. Ультразвуковое исследование сердца рекомендовано для своевременного обнаружения некритических врожденных аномалий, кардиомиопатии, миокардитов. Дополнительно может проводиться рентгенография ОГК, КТ и МРТ сердца, если врач подозревает серьезную патологию.
- Лабораторная диагностика. Биохимический анализ делают для оценки электролитного состава крови, нахождения миокардиальных маркеров (КФК, АСТ, ЛДГ). Специфические антитела к кардиомиоцитам определяют в иммунологическом анализе. При врожденных блокадах нужно проверить кровь на содержание антител к цитоплазматическому антигену (анти-SS-A/Ro).
- Кардиоваскулярную форму ревматизма;
- Вторичное поражение тканей сердца при лейкозах и других новообразованиях, травмах; (кардиосклероз, послеинфарктный рубец); ; ;
- Ваготонию;
- Интоксикацию лекарственными средствами при превышении допустимой дозы или индивидуальной непереносимости - сердечные гликозиды, верапамил, амиодарон, хинидин, бета-адреноблокаторы;
- Отравление фосфорорганическими веществами.
- СА-блокада 1 степени (неполная), когда изменения минимальны.
- СА-блокада 2 степени (неполная).
- СА-блокада 3 степени (полная) - самая тяжелая, нарушается сокращение как желудочков, так и предсердий.
- СА-блокада 2 степени 1 типа - постепенно замедляется проведение электрического сигнала по синусовому узлу, в результате чего очередного сокращения сердца не происходит. Периоды нарастания времени проведения импульса называют периодами Самойлова-Венкебаха;
- СА-блокада 2 степени 2 типа - выпадает сокращение всех отделов сердца через определенное количество нормальных сокращений, то есть без периодического замедления продвижения импульса по СА-узлу;
- Удлинение промежутка между сокращениями предсердий (Р-Р), причем во время выпадения одного из очередных сокращений этот интервал будет составлять два или более нормальных;
- Постепенное уменьшение времени Р-Р после пауз;
- Отсутствие одного из очередных комплексов PQRST;
- Во время длинных промежутков отсутствия импульсов могут возникать сокращения, генерируемые из других источников ритма (атрио-вентрикулярного узла, ножек пучка Гиса);
- При выпадении не одного, а сразу нескольких сокращений, продолжительность паузы будет равна нескольким Р-Р, как если бы они происходили в норме.
Атриовентрикулярные блокады I и II степени являются частичными (неполными), блокада III степени - полной.
Причины развития АВ-блокад
По этиологии различаются функциональные и органические атриовентрикулярные блокады. Функциональные АВ-блокады обусловлены повышением тонуса парасимпатического отдела нервной системы. Атриовентрикулярная блокада I и II степени в единичных случаях наблюдается у молодых физически здоровых лиц, тренированных спортсменов, летчиков. Обычно она развивается во сне и исчезает во время физической активности, что объясняется повышенной активностью блуждающего нерва и рассматривается как вариант нормы.
АВ-блокады органического (кардиального) генеза развиваются в результате идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Причинами кардиальных АВ-блокад могут служить ревматические процессы в миокарде, кардиосклероз, сифилитическое поражение сердца, инфаркт межжелудочковой перегородки, пороки сердца, кардиомиопатии, микседема, диффузные заболевания соединительной ткани, миокардиты различного генеза (аутоиммунного, дифтерийного, тиреотоксического), амилоидоз, саркоидоз, гемохроматоз, опухоли сердца и др. При кардиальных АВ-блокадах вначале может наблюдаться частичная блокада, однако, по мере прогрессирования кардиопатологии, развивается блокада III степени.
К развитию атриовентрикулярных блокад могут привести различные хирургические процедуры: протезирование аортального клапана, пластика врожденных пороков сердца, атриовентрикулярная РЧА сердца, катетеризация правых отделов сердца и пр.
Довольно редко в кардиологии встречается врожденная форма предсердно-желудочковой блокады (1:20 000 новорожденных). В случае врожденных АВ-блокад наблюдается отсутствие участков проводящей системы (между предсердиями и АВ-узлом, между АВ-узлом и желудочками или обеими ножками пучка Гиса) с развитием соответствующего уровня блокады. У четверти новорожденных атриовентрикулярная блокада сочетается с другими сердечными аномалиями врожденного характера.
Среди причин развития атриовентрикулярных блокад нередко встречается интоксикация лекарственными препаратами: сердечными гликозидами (дигиталисом), β-блокаторами, блокаторами кальциевых каналов (верапамилом, дилтиаземом, реже - коринфаром), антиаритмиками (хинидином), солями лития, некоторыми другими препаратами и их комбинациями.
Симптомы АВ-блокад
Характер клинических проявлений атриовентрикулярных блокад зависит от уровня нарушения проводимости, степени блокады, этиологии и тяжести сопутствующего заболевания сердца. Блокады, развившиеся на уровне атриовентрикулярного узла и не вызывающие брадикардию, клинически никак себя не проявляют. Клиника АВ-блокады при данной топографии нарушений развивается в случаях выраженной брадикардии. Из-за малой ЧСС и падения минутного выброса крови сердцем в условиях физической нагрузки у таких пациентов отмечаются слабость, одышка, иногда - приступы стенокардии. Из-за снижения церебрального кровотока могут наблюдаться головокружение, преходящие ощущения спутанности сознания и обмороки.
При атриовентрикулярной блокаде II степени пациенты ощущают выпадение пульсовой волны как перебои в области сердца. При АВ-блокаде III типа возникают приступы Морганьи-Адамса-Стокса: урежение пульса до 40 и менее ударов в минуту, головокружение, слабость, потемнение в глазах, кратковременная потеря сознания, боли в области сердца, цианоз лица, возможно - судороги. Врожденные АВ-блокады у пациентов детского и юношеского возраста могут протекать бессимптомно.
Осложнения АВ-блокад
Осложнения при атриовентрикулярных блокадах в основном обусловлены выраженным замедлением ритма, развивающимся на фоне органического поражения сердца. Наиболее часто течение АВ-блокад сопровождается появлением или усугублением хронической сердечной недостаточности и развитием эктопических аритмий, в том числе, желудочковой тахикардии.
Течение полной атриовентрикулярной блокады может осложниться развитием приступов Морганьи-Адамса-Стокса, связанных с гипоксией мозга в результате брадикардии. Началу приступа может предшествовать ощущение жара в голове, приступы слабости и головокружения; во время приступа пациент бледнеет, затем развивается цианоз и потеря сознания. В этот момент пациенту может потребоваться проведение непрямого массажа сердца и ИВЛ, так как длительная асистолия или присоединение желудочковых аритмий повышает вероятность внезапной сердечной смерти.
Многократные эпизоды потери сознания у пациентов старческого возраста могут привести к развитию или усугублению интеллектуально-мнестических нарушений. Реже при АВ-блокадах возможно развитие аритмогенного кардиогенного шока, чаще у пациентов с инфарктом миокарда.
В условиях недостаточности кровоснабжения при АВ-блокадах иногда наблюдаются явления сердечно-сосудистой недостаточности (коллапс, обмороки), обострение ишемической болезни сердца, заболеваний почек.
Диагностика АВ-блокад
При оценке анамнеза пациента в случае подозрения на атриовентрикулярную блокаду выясняют факт перенесенных в прошлом инфаркта миокарда, миокардита, других кардиопатологий, приема лекарственных препаратов, нарушающих атриовентрикулярную проводимость (дигиталиса, β-блокаторов, блокаторов кальциевых каналов и др.).
При аускультации сердечного ритма выслушивается правильный ритм, прерываемый длинными паузами, указывающими на выпадение желудочковых сокращений, брадикардия, появление пушечного I тона Стражеско. Определяется увеличение пульсации шейных вен по сравнению с сонными и лучевыми артериями.
На ЭКГ АВ-блокада I степени проявляется удлинением интервала Р-Q > 0,20 сек.; II степени - синусовым ритмом с паузами, в результате выпадений желудочковых комплексов после зубца Р, появлением комплексов Самойлова-Венкебаха; III степени - уменьшением числа желудочковых комплексов в 2-3 раза по сравнению с предсердными (от 20 до 50 в минуту).
Проведение суточного мониторирования ЭКГ по Холтеру при АВ-блокадах позволяет сопоставить субъективные ощущения пациента с электрокардиографическими изменениями (например, обмороки с резкой брадикардией), оценить степень брадикардии и блокады, связь с деятельностью пациента, приемом лекарств, определить наличие показаний к имплантации кардиостимулятора и др.
С помощью проведения электрофизиологического исследования сердца (ЭФИ) уточняется топография АВ-блокады и определяются показания к ее хирургической коррекции. При наличие сопутствующей кардиопатологии и для ее выявления при АВ-блокаде проводят эхокардиографию, МСКТ или МРТ сердца.
Проведение дополнительных лабораторных исследований при АВ-блокаде показано при наличии сопутствующих состояний и заболеваний (определение в крови уровня электролитов при гиперкалиемии, содержания антиаритмиков при их передозировке, активности ферментов при инфаркте миокарда).
Лечение АВ-блокад
При атриовентрикулярной блокаде I степени, протекающей без клинических проявлений, возможно только динамическое наблюдение. Если АВ-блокада вызвана приемом лекарственных средств (сердечных гликозидов, антиаритмических препаратов, β-блокаторов), необходимо проведение корректировки дозы или их полная отмена.
При АВ-блокадах кардиального генеза (при инфаркте миокарда, миокардитах, кардиосклерозе и др.) проводится курс лечения β-адреностимуляторами (изопреналином, орципреналином), в дальнейшем показана имплантация кардиостимулятора.
Препаратами первой помощи для купирования приступов Морганьи-Адамса-Стокса являются изопреналин (сублингвально), атропин (внутривенно или подкожно). При явлениях застойной сердечной недостаточности назначают диуретики, сердечные гликозиды (с осторожностью), вазодилататоры. В качестве симптоматической терапии при хронической форме АВ-блокад проводится лечениетеофиллином, экстрактом белладонны, нифедипином.
Радикальным методом лечения АВ-блокад является установка электрокардиостимулятора (ЭКС), восстанавливающего нормальный ритм и частоту сердечных сокращений. Показаниями к имплантации эндокардиального ЭКС служат наличие в анамнезе приступов Морганьи-Адамса-Стокса (даже однократного); частота желудочкового ритма менее 40 в минуту и периоды асистолии 3 и более секунд; АВ-блокада II степени (II типа по Мобитцу) или III степени; полная АВ-блокада, сопровождающаяся стенокардией, застойной сердечной недостаточностью, высокой артериальной гипертензией и т. д. Для решения вопроса об операции необходима консультация кардиохирурга.
Прогноз и профилактика АВ-блокад
Влияние развившейся атриовентрикулярной блокады на дальнейшую жизнь и трудоспособность пациента определяется рядом факторов и, прежде всего, уровнем и степенью блокады, основным заболеванием. Наиболее серьезный прогноз при III степени АВ-блокады: пациенты нетрудоспособны, отмечается развитие сердечной недостаточности.
Осложняет прогноз развитие дистальных АВ-блокад из-за угрозы полной блокады и редкого желудочкового ритма, а также их возникновение на фоне острого инфаркта миокарда. Ранняя имплантация электрокардиостимулятора позволяет увеличить продолжительность жизни пациентов с АВ-блокадами и улучшить качество их жизни. Полные врожденные атриовентрикулярные блокады прогностически более благоприятны, чем приобретенные.
Как правило, атриовентрикулярная блокада обусловлена основным заболеванием или патологическим состоянием, поэтому ее профилактикой является устранение этиологических факторов (лечение сердечной патологии, исключение бесконтрольного приема препаратов, влияющих на проведение импульсов и т. д.). Для профилактики усугубления степени АВ-блокады показана имплантация электрокардиостимулятора.
Синоаурикулярная блокада
Синоаурикулярная блокада - форма нарушения внутрисердечной проводимости, характеризующаяся замедлением или полным прекращением передачи импульса от синусового узла к предсердиям. Синоаурикулярная блокада проявляется ощущениями перебоев и замирания сердца, кратковременными головокружениями, общей слабостью, развитием синдрома Морганьи-Адамса-Стокса. Решающими методами диагностики синоаурикулярной блокады служат электрокардиография, суточное мониторирование ЭКГ, атропиновая проба. Лечение синоаурикулярной блокады предполагает устранение причин нарушения проводимости, назначение атропина и адреномиметиков; при тяжелых формах блокады показана временная или постоянная электростимуляция предсердий.
Синоаурикулярная (синоатриальная) блокада - разновидность синдрома слабости синусового узла, при которой блокируется проведение электрического импульса между синоатриальным узлом и предсердиями. При синоаурикулярной блокаде имеет место временная асистолия предсердий и выпадение одного или нескольких желудочковых комплексов. Синоаурикулярная блокада в кардиологии встречается сравнительно редко. По статистике, данное нарушение проводимости у мужчин развивается чаще (65%), чем у женщин (35%). Синоаурикулярная блокада может выявляться в любом возрасте.
Причины синоаурикулярной блокады
Развитие синоаурикулярной блокады может быть обусловлено поражением самого синусового узла, органическим повреждением миокарда, повышенным тонусом блуждающего нерва. Синоаурикулярная блокада встречается у пациентов с пороками сердца, миокардитами, ИБС (атеросклеротическим кардиосклерозом, острым инфарктом миокарда, чаще заднедиафрагмальным), кардиомиопатиями. Синоаурикулярная блокада может развиваться вследствие интоксикации сердечными гликозидами, препаратами калия, хинидином, адреноблокаторами, отравления фосфорорганическими соединениями.
Иногда нарушение синоатриальной проводимости возникает после проведения дефибрилляции. У практически здоровых лиц синоаурикулярная блокада встречается при рефлекторном повышении тонуса блуждающего нерва, иннервирующего атриовентрикулярный узел и предсердия. Механизм развития синоаурикулярной блокады может быть непосредственно связан с отсутствием зарождения импульса в синусовом узле; слабостью импульса, не способного вызвать деполяризяцию предсердий; блокировкой передачи импульса на участке между синусным узлом и правым предсердием.
Классификация синоаурикулярной блокады
Различают синоаурикулярную блокаду I, II и III степени. Синоаурикулярная блокада I степени на обычной электрокардиограмме не выявляется. В этом случае все импульсы, генерируемые синусовым узлом, достигают предсердий, однако зарождаются они реже, чем в норме. На синоаурикулярную блокаду I степени косвенным образом может указывать стойкая синусовая брадикардия.
При синоаурикулярной блокаде II степени часть импульсов не достигает предсердий и желудочков, что сопровождается появлением на ЭКГ периодов Самойлова-Венкебаха - выпадением зубца P и ассоциированного с ним комплекса QRST. В случае выпадения одного сердечного цикла, увеличенный интервал R-R равен двум основным интервалам R-R; при выпадении большего количества сердечных циклов пауза может равняться 3 R-R, 4 R-R. Иногда блокируется проведение каждого второго импульса, следующего после одного нормального сокращения (синоаурикулярная блокада 2:1) - в этом случае говорят об аллоритмии.
В отличие от атриовентрикулярной блокады II ст., при которой выпадает только QRS-комплекс, при синоаурикулярной блокаде имеет место выпадение предсердного и желудочкового комплексов. При синоаурикулярной блокаде III степени отмечается полная блокада передачи импульсов из синусного узла, что может вызвать асистолию и смерть пациента. В некоторых случаях роль водителя ритма берет на себя атриовентрикулярный узел, проводящая система предсердий или желудочков.
Симптомы синоаурикулярной блокады
Клинические проявления синоаурикулярной блокады I степени отсутствуют. Аускультативно можно определить отсутствие очередного сокращения сердца через 2-3 нормальных цикла. Симптоматика синоаурикулярной блокады II степени зависит от частоты выпадения синусового импульса. При редких выпадениях сердечных сокращений отмечаются ощущения дискомфорта за грудиной, головокружение, одышка, общая слабость.
Отсутствие подряд нескольких циклов сердечных сокращений, а также синоаурикулярная блокада III степени, сопровождается чувством замирания сердца, шумом в ушах, резкой брадикардией. В случае синоаурикулярной блокады, обусловленной органическим поражением миокарда, развивается застойная сердечная недостаточность. На фоне приступов асистолии у больных с синоаурикулярной блокадой развивается синдром Морганьи-Эдемса-Стокса, характеризующийся внезапным головокружением, бледностью кожи, мельканием «мушек» перед глазами, звоном в ушах, потерей сознания, судорогами.
Диагностика синоаурикулярной блокады
Основная роль в диагностике синоаурикулярной блокады принадлежит электрокардиографии и суточному мониторированию ЭКГ. При анализе электрокардиографических данных необходимо дифференцировать синоаурикулярную блокаду от синусовой аритмии, синусовой брадикардии, предсердной экстрасистолии, атриовентрикулярной блокады II степени.
При регистрации устойчивой синусовой брадикардии проводится проба с введением атропина: у пациентов с синоаурикулярной блокадой после введения препарата сердечный ритм удваивается, а затем резко уменьшается в 2 раза - наступает блокада. Если синусовый узел функционирует нормально, отмечается постепенное учащение ритма.
Лечение синоаурикулярной блокады
При синоаурикулярной блокаде I степени специальная терапия не проводится. Иногда восстановлению проводимости способствует лечение основного заболевания или отмена препаратов, способствующих нарушению. При функциональной синоаурикулярной блокаде, обусловленной ваготонией, хорошие результаты дает применение атропина внутрь или подкожно. Стимуляции автоматизма синусового узла способствует назначение симпатомиметиков (эфедрина, адреналина гидрохлорида, изопреналина). Для улучшения метаболизма миокарда показаны кокарбоксилаза, инозин, АТФ.
При синоаурикулярной блокаде противопоказан прием сердечных гликозидов, бета-адреноблокаторов, противоаритмических препаратов хинидинового ряда, солей калия, амиодарона, препаратов раувольфии. В том случае, если синоаурикулярная блокада существенно ухудшает самочувствие пациента или сопровождается приступами асистолии, прибегают к временной или постоянной электрической стимуляции предсердий (имплантации электрокардиостимулятора).
Прогноз и профилактика синоаурикулярной блокады
Развитие событий при синоаурикулярной блокаде во многом определяется течением основного заболевания, степенью нарушения проводимости, наличием других нарушений ритма. Бессимптомная синоаурикулярная блокада не вызывает резких нарушений гемодинамики; развитие синдрома Морганьи-Адамса-Стокса расценивается как прогностически неблагоприятное.
Ввиду недостаточной изученности патогенеза синоаурикулярной блокады, ее профилактика не разработана. Первоочередными задачами в этом направлении являются устранение причин нарушения проводимости и наблюдение кардиолога-аритмолога.
Блокады сердца у детей
Блокады сердца у детей — форма аритмий, при которой нарушается передача импульсов в кардиальной проводящей системе. Главным симптомом расстройств проводимости служат синкопальные состояния: кратковременная потеря сознания, сопровождающиеся головокружением, ощущением нехватки воздуха, слабостью. Для диагностики блокады у детей назначают электрокардиографию с суточным мониторированием, УЗИ сердца, исследования миокардиальных маркеров и антител. Консервативные методы лечения ограничены, радикальный подход подразумевает имплантацию кардиостимулятора.
МКБ-10
Патологии работы проводящей системы миокарда — частое явление в детской кардиологии, но оно может протекать малосимптомно, поэтому не всегда вовремя диагностируется. При проведении холтеровского мониторирования легкие формы блокады наблюдаются у 10-22% маленьких пациентов, тогда как более серьезные расстройства внутрисердечного проведения диагностируются у 0,003% детей в популяции. Полные врожденные блокады сердца выявляются с частотой 1 случай на 15-25 тыс. живорожденных младенцев.
Причины
Бессимптомные блокады 1 степени, если они не сопровождаются нарушениями гемодинамики, относят к функциональным расстройствам детского возраста. Более тяжелые нарушения сердечной проводимости у детей имеют полиэтиологический характер, причем они возникают не только под действием кардиальных патологий, но и как следствие метаболических, инфекционных, нейромышечных и хромосомных заболеваний. Основные причины этого варианта аритмии:
Патогенез
Замедление проведения электрических импульсов либо полная остановка этого процесса основана на 2-х механизмах. В первом случае происходит нарушение деятельности симпатической и парасимпатической нервной системы, которые отвечают за иннервацию сердца. Второй вариант характеризуется прямыми структурными повреждениями внутрисердечной проводящей системы, что наблюдается при травмах и органических болезнях.
При блокадах в сердечной мышце отмечается ряд метаболических нарушений. Повышается количество парасимпатического медиатора ацетилхолина, который замедляет передачу импульса, и одновременно с этим уменьшается содержание норадреналина, обладающего противоположным действием. В миокарде нарастает ацидоз, изменяются концентрации ряда гормонов, может развиться гипокалиемия.
Классификация
В практической кардиологии используют деление сердечных блокад согласно анатомической локализации патологического очага. Это необходимо для выбора оптимальной лечебной тактики и показаний к постановке электрокардиостимуляторов, определения прогноза для выздоровления. Согласно этой классификации, существует 3 вида блокад (причем каждая из них проявляется 3 степенями тяжести):
Симптомы
Блокада I степени
Для этой формы характерно удлинение времени проведения импульса, но выпадения желудочковых сокращений отсутствуют, поэтому ребенок чувствует себя хорошо. Практические все случаи протекают бессимптомно и становятся случайной находкой на электрокардиограмме при обследовании по другому поводу. Если блокада развивается в результате кардиального заболевания, у детей будут типичные симптомы: боли в сердце, одышка, непереносимость физических нагрузок и др.
Блокада II степени
При 2 степени происходит периодическое выпадение желудочковых комплексов, поэтому возникают клинические проявления. Основной симптом у детей — обморочные состояния (синкопе). Пациент внезапно теряет сознание, у него снижается мышечный тонус, поэтому он падает на пол или сползает по стенке. Сознание возвращается через несколько секунд или минут. Обморок сопровождается бледностью, похолоданием конечностей, слабым пульсом и поверхностным дыханием.
Старшие дети предъявляют жалобы на различные перебои в работе сердца: это может быть чувство замирания, «пропуска удара», щемящие или колющие ощущения слева в грудной клетке. Ребенок испытывает повышенную утомляемость на уроках физкультуры, ему сложнее выполнять обычные нормативы. Периодические падения сердечного выброса могут проявляться приступами головокружения, дурноты, нарушениями концентрации внимания.
Блокада III степени
При полной АВ-блокаде стимулы от предсердий к желудочкам не поступают, поэтому желудочки сокращаются в собственном ритме с частотой около 40-50 ударов за минуту. Симптомы схожи с признаками аритмии 2 степени, но проявляются чаще и доставляют серьезный дискомфорт ребенку. Беспокоят частые приступы потери сознания по типу Морганьи-Адамса-Стокса (синдром МАС), которые дополняются цианозом кожи, расстройствами дыхания, судорогами.
Осложнения
Самые опасные последствия — кардиогенный шок и внезапная сердечная смерть, которые могут развиться независимо от тяжести нарушений. Длительное существование заболевания сопряжено с высоким риском сердечной недостаточности у детей. Иногда на фоне поражения проводящей системы возникают эктопические аритмии (например, желудочковые тахикардии).
Хроническое нарушение кровообращения и гипоксия головного мозга вызывают у ребенка интеллектуально-мнестические нарушения. Школьники отмечают трудности с запоминанием, концентрацией внимания и мышлением, поэтому у них ухудшается успеваемость. В раннем возрасте возможны отставания в психомоторном развитии, задержка роста, диспропорциональное формирование скелета.
Диагностика
При физикальном обследовании детский кардиолог проводит пальпацию грудной клетки ребенка, перкуссию и аускультацию сердца, чтобы выявить патологические шумы, нарушения ритма, изменение границ органа. Стандартный клинический осмотр включает измерение артериального давления на руках и ногах. Для подтверждения блокады сердца у детей назначается комплекс исследований:
Лечение блокады сердца у детей
Консервативная терапия
Блокады I степени не требуют лечения. Ребенок находится на динамическом наблюдении у педиатра и кардиолога, а вопрос о назначении медикаментов поднимают только при ухудшении состояния. Если блокады связана с приемом лекарственных препаратов, их по возможности отменяют или заменяют средствами с меньшими побочными эффектами. При хорошей компенсации сердечно-сосудистой системы ограничивать физическую активность ребенка не нужно.
При II-III степени блокады подбирается медикаментозная терапия. Зачастую лекарства используют для устранения основной кардиальной патологии, которая вызвала замедление внутрисердечной проводимости. При диагностике электролитных нарушений проводится их коррекция инфузионными растворами. При синкопальных состояниях применяют холиноблокаторы, бета-адреномиметики для нормализации сердечного ритма.
Хирургическое лечение
Радикальный метод терапии блокад — установка искусственного водителя ритма, который обеспечивает нормальную частоту сердечных сокращений. Его в обязательном порядке имплантируют при полных блокадах, сопровождающихся синдромом МАС или стойким снижением ЧСС менее 50 в минуту. При АВ-блокадах II степени и наличии тяжелой симптоматики также рекомендовано установка ЭКС.
Вид водителя ритма подбирают исходя из массы тела ребенка. Новорожденным и детям весом до 15 кг устанавливают ЭКС с эпикардиальными электродами, а по достижении веса в 15 кг прибор меняют на эндокардиальную однокамерную или двухкамерную стимуляцию. После хирургического лечения ребенку назначают регулярное наблюдение и обследование у кардиолога, корректируют режим физической нагрузки.
Прогноз и профилактика
Большинство сердечных блокад у детей отличаются благоприятным течением и не нуждаются в каких-либо лечебных мероприятиях, кроме диспансерного наблюдения. Благодаря установке ЭКС удается вылечить пациентов с тяжелыми формами аритмий, поэтому прогноз благоприятный. Профилактика включает раннюю диагностику и коррекцию врожденных пороков, своевременное выявление органических заболеваний сердца, обследование беременных на наличие антинуклеарных антитела на цитоплазматический антиген.
1. Атриовентрикулярная (предсердно-желудочковая) блокада у детей/ И.А. Ковалев, Ю.М. Белозеров, Д.И. Садыкова, Д.Р. Сабирова// Педиатрическая фармакология. — 2018.
2. Атриовентрикулярная (предсердно-желудочковая) блокада у детей. Клинические рекомендации МЗ РФ. — 2016.
3. Показания к постоянной электрической стимуляции сердца у детей. Выбор оптимального электрокардиостимулятора/ О.Л. Бокерия// Анналы аритмологии. — 2006.
Синоатриальная блокада (СА): что это, причины, симптомы, на ЭКГ, лечение
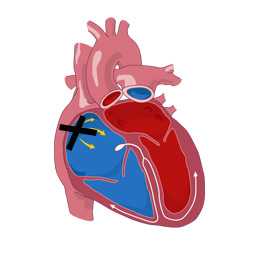
Синоатриальную блокаду (синоаурикулярная, СА-блокада) считают одним из вариантов синдрома слабости синусового узла (СУ). Этот вид аритмии может быть диагностирован в любом возрасте, несколько чаще она регистрируется у лиц мужского пола, в общей популяции встречается относительно редко.
В здоровом сердце электрический заряд генерируется в синусовом узле, который расположен в толще правого предсердия. Оттуда он распространяется к предсердно-желудочковому узлу и к ножкам пучка Гиса. За счет последовательного прохождения импульса по проводящим волокнам сердца достигается правильное сокращение его камер. Если на каком-то из участков возникнет препятствие, то нарушится и сокращение, тогда речь идет о блокаде.
При синоатриальной блокаде нарушается воспроизведение либо распространение импульса к нижележащим отделам проводящей системы от главного, синусового, узла, поэтому нарушается сокращение и предсердий, и желудочков. В определенный момент сердце «пропускает» нужный ему импульс и не сокращается совсем.
Разные степени синоатриальной блокады требуют разного терапевтического подхода. Это нарушение может вообще никак не проявляться, а может стать причиной обмороков и даже гибели больного. В одних случаях синоатриальная блокада носит постоянный характер, в других - она преходящая. При отсутствии клиники можно ограничиться наблюдением, блокада 2-3 степени требует соответствующего лечения.
Причины синоатриальной блокады
Среди главных механизмов синоаурикулярной блокады - повреждение самого узла, нарушение распространения импульса по сердечной мышце, изменение тонуса блуждающего нерва.
В части случаев импульс не образуется совсем, в других - он есть, но слишком слабый, чтобы вызвать сокращение кардиомиоцитов. У больных с органическими повреждениями миокарда импульс встречает механическое препятствие на своем пути и не может пройти дальше по проводящим волокнам. Возможна и недостаточная чувствительность кардиомиоцитов к электрическому импульсу.

Факторами, приводящими к синоаурикулярной блокаде, считают:
- ; (миокардит);
На работу СУ оказывает влияние активность блуждающего нерва, поэтому при его активации возможно нарушение генерации импульса и появление СА-блокады. Обычно в таком случае говорят о транзиторной СА-блокаде, которая сама по себе появляется и так же проходит. Такое явление возможно у практически здоровых людей, без анатомических изменений в самом сердце. В единичных случаях диагностируется идиопатическая синоаурикулярная блокада, когда точную причину патологии выяснить не удается.
У детей также возможно нарушение проведения от синоатриального узла. Обычно такая аритмия обнаруживается после 7-летнего возраста, а частой причиной становится вегетативная дисфункция, то есть блокада скорее будет транзиторной, на фоне повышения тонуса блуждающего нерва. Среди органических изменений миокарда, которые могут стать причиной этого вида блокад у ребенка - миокардит, миокардиодистрофия, при которых наряду с СА-блокадой могут быть обнаружены и другие типы аритмий.
Разновидности (типы и степени) синоатриальной блокады
В зависимости от выраженности аритмии, выделяют несколько ее степеней:
При блокаде синусового узла 1 степени узел функционирует, а все импульсы вызывают сокращение миокарда предсердий, но происходит это реже, чем в норме. Импульс по узлу проходит медленнее, поэтому и реже сокращается сердце. На ЭКГ такую степень блокады зафиксировать невозможно, но о ней косвенно говорят более редкие, что положено, сокращения сердца - брадикардия.
При синоатриальной блокаде 2 степени импульс уже не всегда образуется, результатом чего становится периодическое отсутствие сокращения предсердий и желудочков сердца. Она, в свою очередь, бывает двух типов:
Синоаурикулярная блокада 3 степени - полная, когда не происходит очередного сокращения сердца вследствие отсутствия импульсации из синусового узла.
Первые две степени блокады называют неполной, так как синусовый узел, хоть и аномально, но продолжает функционировать. Третья степень - полная, когда импульсы не поступают к предсердиям.
Особенности ЭКГ при СА-блокаде
Электрокардиография - главный способ обнаружения блокад сердца, посредством которого выявляется некоординированная деятельность синусового узла.
СА-блокада 1 степени не имеет характерных ЭКГ-признаков, ее заподозрить можно по брадикардии, которая нередко сопровождает такую блокаду, или укорочении интервала PQ (признак непостоянный).
Достоверно о наличии СА-блокады по ЭКГ можно говорить, начиная со второй степени нарушения, при которой не происходит полного сердечного сокращения, включая предсердия и желудочки.
На ЭКГ при 2 степени регистрируются:
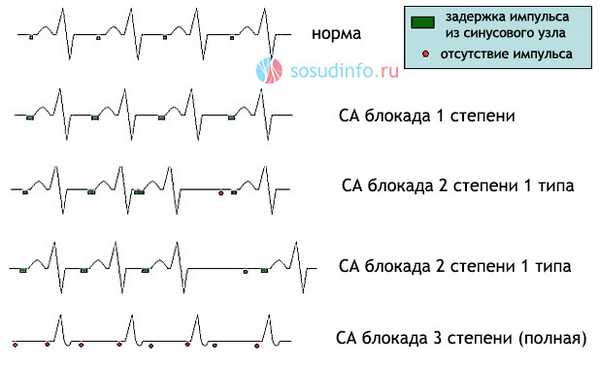
Полной блокада синоатриального узла (3 степени), считается когда на ЭКГ регистрируется изолиния, то есть отсутствуют признаки электрической активности сердца и его сокращения, считается одним из наиболее опасных видов аритмии, когда высока вероятность гибели больного во время асистолии.
Проявления и методы диагностики СА-блокады
Симптоматика синоатриальной блокады определяется степенью выраженности расстройств в проводящих волокнах сердца. При первой степени признаки блокады отсутствуют, равно как и жалобы пациента. При брадикардии организм «привыкает» к редкому пульсу, поэтому большинство пациентов никаких беспокойств не испытывает.
СА-блокады 2 и 3 степеней сопровождаются шумом в ушах, головокружением, дискомфортными ощущениями в груди, одышкой. На фоне урежения ритма возможна общая слабость. Если СА-блокада развилась по причине структурного изменения сердечной мышцы (кардиосклероз, воспаление), то возможно нарастание недостаточности сердца с появлением отеков, синюшности кожи, одышки, уменьшения работоспособности, увеличения печени.
У ребенка признаки СА-блокады мало отличаются от таковых у взрослых. Нередко родители обращают внимание на уменьшение работоспособности и быструю утомляемость, посинение носогубного треугольника, обмороки у детей. Это и служит поводом для обращения к кардиологу.
Если промежуток между сокращениями сердца слишком длинный, то могут проявиться пароксизмы Морганьи-Адамса-Стокса (МАС), когда резко сокращается приток артериальной крови к головному мозгу. Это явление сопровождается головокружением, потерей сознания, шумом, звоном в ушах, возможны судорожные сокращения мышц, непроизвольное опорожнение мочевого пузыря и прямой кишки как следствие выраженной гипоксии мозга.
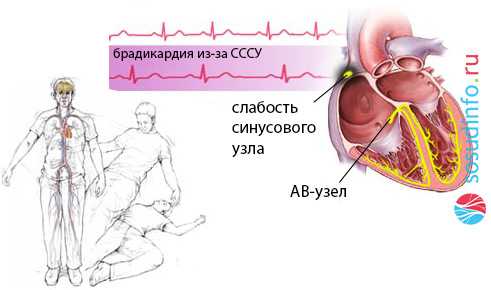
обморок при синдроме МАС вследствие блокады синусового узла
Подозрение на наличие блокады в сердце возникает уже при аускультации, при которой кардиолог фиксирует брадикардию или выпадение очередного сокращения. Для подтверждения диагноза синоаурикулярной блокады основными методами являются электрокардиография и суточное мониторирование.
Холтеровское мониторирование может проводиться в течение 72 часов. Длительный мониторинг ЭКГ важен у тех пациентов, у которых при подозрении на наличие аритмии в обычной кардиограмме не удалось обнаружить изменений. За время исследования может быть зафиксирована транзиторная блокада, эпизод СА-блокады в ночное время или при физической нагрузке.
Детям также проводится холтеровское мониторирование. Диагностически значимым считается обнаружение пауз, длящихся более 3 секунд, и брадикардии менее 40 ударов в минуту.
Показательной является проба с атропином. Введение этого вещества здоровому человеку вызовет повышение частоты сокращений сердца, а при СА-блокаде пульс сначала увеличится вдвое, а потом так же стремительно снизится - наступит блокада.
Для исключения другой сердечной патологии или поиска причины блокады может быть проведено УЗИ сердца, которое покажет порок, структурные изменения миокарда, зону рубцевания и др.
Лечение
СА-блокада 1 степени не требует специфической терапии. Обычно для нормализации ритма достаточно пролечить основное заболевание, ставшее причиной блокады, нормализовать режим дня и образ жизни, либо отменить препараты, которые могли нарушить автоматизм синусового узла.
Транзиторная СА-блокада на фоне повышенной активности блуждающего нерва хорошо лечится назначением атропина и его препаратов - беллатаминал, амизил. Эти же лекарства используют в педиатрической практике при ваготонии, вызывающей преходящую блокаду синусового узла.
Приступы СА-блокады могут быть пролечены медикаментозно с помощью атропина, платифиллина, нитратов, нифедипина, но, как показывает практика, эффект от консервативного лечения лишь временный.
Пациентам с блокадой синусового узла назначается метаболическая терапия, направленная на улучшение трофики миокарда - рибоксин, милдронат, кокарбоксилаза, витаминно-минеральные комплексы.
При зафиксированной СА-блокаде нельзя принимать бета-блокаторы, сердечные гликозиды, кордарон, амиодарон, препараты калия, поскольку они могут вызвать еще большее затруднение автоматизма СУ и усугубление брадикардии.
Если блокада СА-узла приводит к выраженным изменениям в самочувствии, вызывает нарастание сердечной недостаточности, часто сопровождается обмороками с высоким риском остановки сердца, то пациенту предлагают имплантировать кардиостимулятор. Показаниями могут также стать приступы Морганьи-Адамса-Стокса и брадикардия ниже 40 ударов ежеминутно.
При внезапно возникшей тяжелой блокаде с приступами Мроганьи-Адамса-Стокса необходима временная кардиостимуляция, показан непрямой массаж сердца и искусственная вентиляция легких, вводится атропин, адреналин. Иными словами, пациенту с подобными приступам может потребовать проведение полноценных реанимационных мероприятий.
Если точных причин развития синоатриальной блокады установить так и не удалось, действенных мер профилактики этого явления не существует. Пациентам, у которых уже зафиксированы изменения на ЭКГ, следует корректировать их с помощью лекарств, которые назначает кардиолог, нормализовать образ жизни, а также регулярно посещать врача и снимать ЭКГ.
Детям с аритмиями часто рекомендуют снизить общий уровень нагрузки, сократить занятия в спортивных секциях и кружках. Посещение детских учреждений не противопоказано, хотя есть специалисты, которые советуют ограничить ребенка и в этом. Если риска для жизни нет, а эпизоды СА-блокады скорее единичны и преходящи, то нет смысла изолировать ребенка от занятий в школе или походов в детский сад, но наблюдение в поликлинике и регулярный осмотр необходимы.
Читайте также:
