Диагностика аберрантных арахноидальных грануляций синусов твердой мозговой оболочки по КТ, МРТ
Добавил пользователь Skiper Обновлено: 28.01.2026
Менингиомы являются наиболее часто обнаруживаемыми внутричерепными опухолями. Они представляют собой примерно 38% всех внутричерепных опухолей у женщин и 20% — у мужчин. Они чаще встречаются у женщин, чем у мужчин, и обычно диагностируются у лиц старше 30 лет.
Развитие методов визуализации, таких как компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) улучшило возможности предварительной оценки успеха операционного лечения, то есть полного удаления опухоли. Методы визуализации позволяют получить информацию о месте прикрепления опухоли к твердой мозговой оболочке, локализации и тяжести отека, смещении жизненно важных нейро-сосудистых структур, что требуется для планирования оперативного лечения, а также определяет исход лечения.
Сделать МРТ головного мозга в Санкт-Петербурге
Всемирная организация здравоохранения (ВОЗ) подразделяет менингиомы на 3 большие категории, включающие 15 подтипов:
Нейрорадиологи и нейрохирурги должны быть готовы к тому, что иногда выглядят на КТ и МРТ нетипичным образом, что может быть связано с различными гистологическими подтипами опухоли.
Атипичные и злокачественные гистологические типы опухолей, а также опухоли с гетерогенным характером контрастирования на КТ отличаются большей вероятностью рецидивирования. Развиваются из паутинной мозговой оболочки, в частности, из менинготелиальных клеток. Большинство растут в сторону мозговой ткани и представляют собой отграниченные образования округлой или дольчатой формы, четкого контура и с основанием на твердой мозговой оболочке. Плоские опухоли, т.н. en plaque , инфильтрируют твердую мозговую оболочку и растут в виде тонкого листа или бляшки на протяжении твердой мозговой оболочки свода черепа, серпа или намета мозжечка. Место прикрепления к твердой мозговой оболочке может выглядеть в виде относительно тонкой ножки или, наоборот, широкого основания. Поскольку мягкая и паутинная мозговые оболочки формируют мембранный барьер между опухолью и тканью головного мозга, некоторые растут в сторону подпаутинного пространства, но инвазивный рост в ткань головного мозга наблюдается нечасто.
Диагностика менингиомы
МРТ считается предпочтительным методом исследования для диагностики менингиом и их последующего наблюдения. МРТ позволяет с большой точностью обнаружить менингиомы типа en plaque или задней черепной ямки, которые легко пропустить при КТ. Исторически у КТ есть ряд ограничений в осуществлении снимков в любых других проекциях, кроме аксиальной. Тем не менее, современная спиральная КТ, или мультидетекторная КТ (МДКТ/МСКТ), позволяют значительно улучшить качество сагиттальных и корональных изображений, получаемых на основании аксиального снимка. По сравнению с МРТ, на КТ труднее различить различные варианты строения мягких тканей.
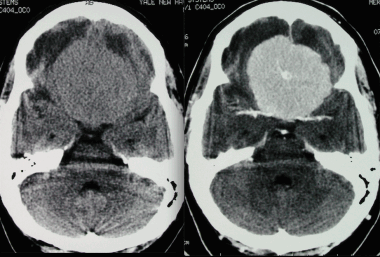
Менингиома лобной доли: КТ-картина. После введения контрастного вещества виден характерный вид «колеса со спицами» в структуре слабо контрастируемой опухоли. Несмотря на то, что данный паттерн чаще наблюдается при ангиографии, он также отмечается на томографических изображениях.
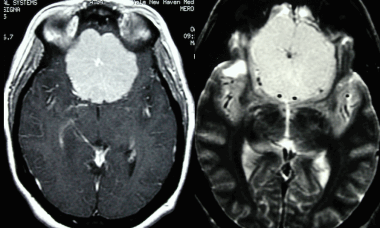
МРТ того же пациента, выполненная после предыдущей КТ: аксиальное Т1-взвешенное изображение после введения гадолиния и аксиальное Т2-взвешенное изображение. Видна крупная менингиома лобной области, расположенная срединно, со специфическим паттерном «колеса со спицами».
Дифференциальный диагноз в случае менингиомы головного мозга проводится с метастазами в твердую мозговую оболочку (чаще всего первичными очагами опухоли являются рак груди или простаты), гемангиоперицитомой, гранулематозными заболеваниями (в т.ч. саркоидозом и туберкулезом), идиопатическим гипертрофическим пахименингитом, экстрамедуллярным гемопоэзом, гемангиомой, а также венозными синусами или синусами твердой мозговой оболочки. Иногда различить указанные состояния сложно, в таких случаях рекомендуется повторный профессиональный анализ КТ или МРТ. При специфической анатомической локализации опухоли во внимание следует принимать и другие возможные диагнозы, включающие вестибулярную шванному для опухолей мозжечково-мостового угла, макроаденому гипофиза и краниофарингиому для опухолей параселлярной области, хордому/хордосаркому для объемных образований в области ската.
Рентгенография при менингиоме
В большинстве случаев обзорная рентгенография черепа не обладает диагностической ценностью, поскольку не позволяет получить никаких данных, которые могли бы указывать на наличие менингиомы. Иногда могут отмечаться кальцифицированные участки или зоны реактивного гиперостоза. В редких случаях могут быть видны участки остеолиза.
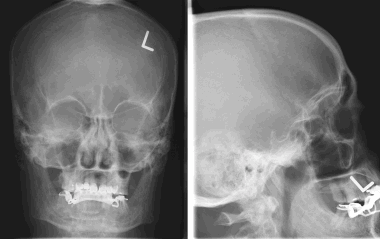
8. На рентгеновском снимке во фронтальной плоскости хорошо заметно кальцифицированное образование в области лобной пазухи. На снимке в латеральной проекции образование визуализируется кверху от решетчатой пластинки. Несмотря на то, что по результатам исследования можно заподозрить, обнаруженные признаки неспецифичны, и поэтому обнаруженное внутричерепное образование требует дообследования при помощи КТ.
Большинство рентгеновских снимков не отображают признаков наличия заболевания. Менингиомы типа en plaque характеризуются диффузным гиперостозом, чаще в области крыла клиновидной кости и птериона. Такие результаты исследования с большой долей вероятности свидетельствуют о наличии
болезни.
Кальцинаты внутри опухоли являются значительно более редким рентгенографическим проявлением менингиомы; это зачастую приводит к ложно-отрицательным результатам. Большинству пациентов не проводится рентгенографическое исследование, поскольку диагноз был подтвержден при помощи КТ или МРТ.
КТ при менингиоме
Компьютерная томография (КТ) часто используется для оценки опухолей мозга. Обычно на изображении без контрастного усиления она представлена в виде четко очерченного внемозгового (экстрааксиального) образования с ровными краями, прилегающего к твердой мозговой оболочке. Примерно 70-75% обладают повышенной плотностью по сравнению с окружающей их паренхимой головного мозга, а около 25% — изоденсивны. Редкая группа опухолей (липобластный подтип) содержат включения жира и, таким образом, характеризуются пониженной рентгеновской плотностью.
Сделать КТ головного мозга в Санкт-Петербурге
Кальцинаты являются другой частой находкой; их обнаруживают в 20-25% случаев. Кальцинаты на КТ могут быть узловыми, точечными или сплошными плотными. Часто наблюдается вазогенный паренхиматозный отек окружающей мозговойо ткани, визуализирующийся на снимке как участок паренхимы пониженной плотности. В некоторых случаях отек настолько выражен, что, ввиду преимущественного поражения белого вещества, может выглядеть в виде пальцевидных зон низкой плотности. Впрочем, отек отсутствует примерно в 50% случаев вследствие медленного роста опухоли.
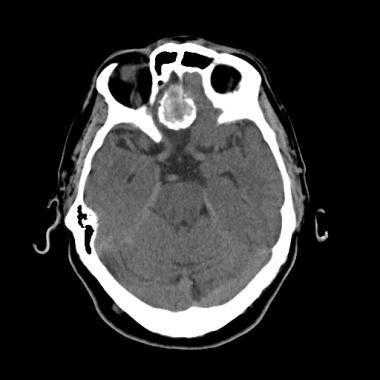
Псаммоматозная менингиома. КТ-исследование кальцифицированного объемного образования, обнаруженного на рентгеновском снимке. На томограмме, полученной на уровне верхней границы орбит, видна опухоль в области решетчатой пластинки (в области ольфакторной ямки).
Преимуществом КТ над МРТ является лучшая визуализация костной ткани. Гиперостоз подлежащей кости отмечается у 15-20% пациентов. Также можно обнаружить бо́льшую выраженность сосудистых борозд и нерегулярность строения компактного вещества коркового слоя кости. Реже в образовании отмечаются кровоизлияния, образование кист и участки некроза. Кисты как компонент менингиомы могут возникать внутри опухоли или между опухолью и подлежащей тканью головного мозга (с препятствием оттоку спинно-мозговой жидкости).
Менингиома теменно-затылочной области: объемная 3D-реконструкция.
Внутривенное введение контраста помогает в оценке менингиомы: в более 90% случаев наблюдается интенсивное равномерное повышение плотности после введения контраста.
Неоднородный характер контрастирования может быть следствием некроза или, реже, кровоизлияния.
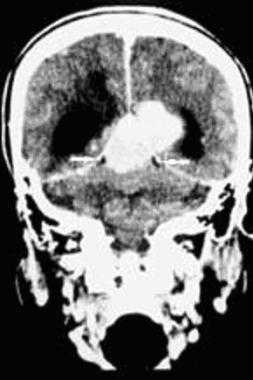
З адняя тенториальная менингиома на корональном КТ-изображении с контрастным усилением. К намету мозжечка прилежит объемное образование повышенной плотности с четкими краями. Визуализируются застой спинно-мозговой жидкости, легкий отек прилежащих тканей, гомогенный характер контрастирования, а также расширение желудочков.
Примерно 90% менингиом видны на КТ-изображениях. Основная роль КТ, по сравнению с МРТ, заключается в отображении изменений в подлежащих костях и наличия кальцинатов в опухоли.
Нетипичная КТ-картина является основной причиной ошибок в предоперационной постановке диагноза. Так, могут быть пропущены менингиомы задней черепной ямки . Кроме этого, КТ не в состоянии отобразить наличие кист во внутричерепных менингиомах. Ложно-отрицательные результаты могут быть получены при наличии кистозных образований в менингиомах головного мозга. К ложно-положительным результатам могут приводить обширные зоны отложения кальция в твердой мозговой оболочке, которые могут имитировать заболевание. Снизить число ошибок, обусловленных человеческим фактором, помогает второе мнение.
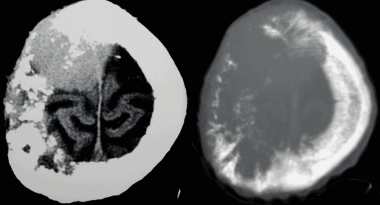
Анапластическая менингиома лобной доли. Н а КТ-изображении в режиме мозгового окна и костного окна Хаунсфильда видна крупная внутрикостная менингиома. Обнаруживаемые КТ-феномены неспецифичны и могут включать различные изменения от остеолиза до остеосклероза. Внутрикостные менингиомы составляют менее 1% опухолей костной ткани.
МРТ при менингиомах
МРТ с использованием гадолиния является наилучшим способом визуальной оценки менингиом. Важными преимуществами МРТ в диагностике менингиом являются хорошая визуализация разных типов мягкой ткани, возможность получения изображений в разных плоскостях, а также реконструкции объемного (3 D ) изображения.
МРТ также хорошо демонстрирует васкуляризацию опухоли, прорастание артерий и инвазию опухоли в венозные синусы, а также взаимное расположение опухоли и подлежащих структур. Особенно полезной МРТ с гадолинием оказывается для отображения структур параселлярного пространства, задней черепной ямки, и, в редких случаях, опухолевых отсевов по путям оттока спинномозговой жидкости. Возможность получения изображений в разных плоскостях позволяет наилучшим образом визуализировать зону контакта менингиомы с мозговыми оболочками, капсулу опухоли, а также выявить особенности контрастирования мозговых оболочек в участках, непосредственно прилежащих к опухоли.
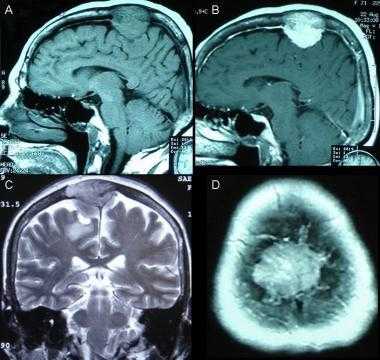
Фалькс-менингиома на МРТ.
А: на Т1-взвешенном МР-изображении отмечается солидное образование, характеризующееся изоинтенсивностью по отношению к твердой мозговой оболочке, инвазией в кость и сдавлением теменных зон коры.
В: На Т1-взвешенном МР-изображении с контрастным усилением видна частично контрастируемая опухоль.
С: На корональном Т2-взвешенном изображении видно изоинтенсивное образование, что соответствует плотной ткани. Такая картина характерна для фибробластных менингиом.
D : На Т1-взвешенном МР-изображении с контрастным усилением визуализируется гиперинтенсивное образование внутри мозгового вещества кости.
На Т2-взвешенных изображениях, полученных без контрастного усиления, интенсивность сигнала в большинстве случаев не отличается от таковой серого вещества коры. Фиброматозные менингиомы могут иметь более гипоинтенсивный сигнал по сравнению с корой головного мозга. Т1-взвешенные изображения могут использоваться для оценки наличия некроза и кист, а также следов кровоизлияний в опухоль. На Т2-взвешенных изображениях интенсивность сигнала варьируется. Т2-взвешенные изображения тоже могут быть использованы для обнаружения последствий кровоизлияний в опухоль и визуализации кистозных образований. Кроме этого, Т2-взвешенная ИП используется для определения наличия кармана между опухолью и паренхимой головного мозга с затеканием СМЖ, что свидетельствует об экстрааксиальном расположении образования.
Гиперинтенсивность сигнала на Т2-взвешенных изображениях указывает на мягкотканую структуру опухоли и ее обильную капиллярную васкуляризацию. Это более характерно для агрессивных ангиобластных или менинготелиальных опухолей. Интенсивность сигнала на Т2-взвешенных изображениях хорошо коррелирует как с гистологическим строением, так и с консистенцией менингиомы. В целом, участки пониженной интенсивности в опухоли соответствуют более плотной, фиброзной, структуре образования (например, в случае фибробластных менингиом), в то время как гиперинтенсивные участки указывают на более мягкотканую структуру опухоли (например, в случае ангиобластной менингиомы).
А: на МР-ангиограмме в латеральной проекции отмечается окклюзия верхнего сагиттального синуса вследствие опухолевой инвазии.
В: МРТ-реконструкция изображения визуализирует окклюзию сагиттального венозного синуса и объемный характер опухоли.
Последовательность FLAIR (режим инверсия-восстановление с подавлением сигнала от воды) удобно использовать для визуализации сопутствующего отека, а также т.н. «дурального хвоста». Дуральный хвост представляет собой линейный участок контрастного усиления, соответствующей непосредственно прилежащей к опухоли твердой мозговой оболочке. Дуральный хвост наблюдается примерно в 65%, а также в 15% случаев при других опухолях. Несмотря на то, что данный признак не является специфичным, при его наличии такой диагноз становится одним из наиболее вероятных.
Как при МРТ, так и при КТ одинаково отвечают на введение контрастного вещества. Интенсивное контрастирование гадолинием наблюдается в более 85% случаев. Кольцевое распределение контраста может соответствовать капсуле образования. Использование гадолиния также улучшает визуализацию плоских менингиом типа en plaque , которые могут быть не видны на изображениях без контрастного усиления.
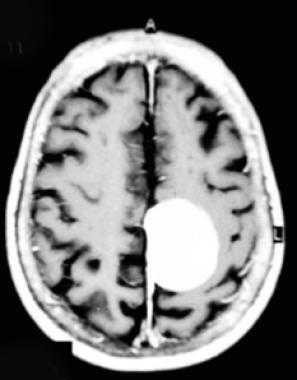
Парасагиттальная менингиома на МРТ с контрастным усилением. Видно гомогенное округлое образование, активно накапливающее контрастное вещество.
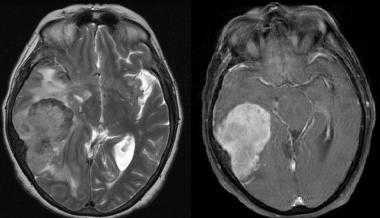
Менингиома височной области. На серии последовательных МР-изображений видно крупное образование правой височной области с паттерном контрастирования по типу «колеса со спицами», местным объемным воздействием, отеком окружающих тканей и гиперостозом подлежащей кости.
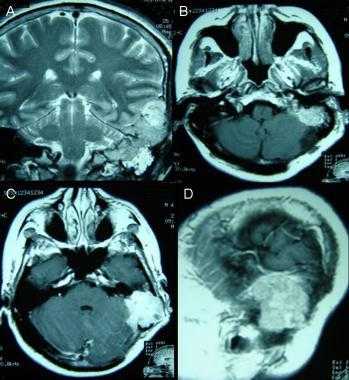
Атипичная с деструкцией пирамиды височной кости. На корональном Т2-взвешенном и контрастированном Т1-взвешенном МР-изображении виден быстрый рост конвекситального объемного образования в сторону намета мозжечка и пирамиды височной кости.
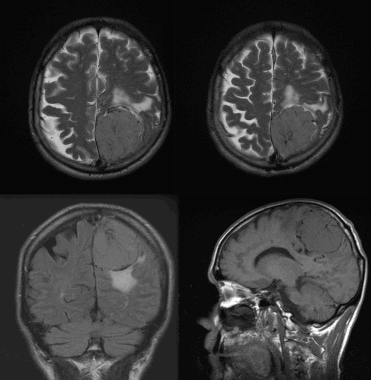
Менингиома теменной области. МР-изображения, полученные с использованием следующих последовательностей: аксиальное Т2-взвешенное, аксиальное Т2-взвешенное, корональное FLAIR -изображение и сагиттальное Т1-изображение. Крупная левосторонняя менингиома выглядит в виде экстрааксиального образования с паттерном «колеса со спицами» и отеком окружающих тканей.
ДОПОЛНИТЕЛЬНЫЕ ТЕХНИКИ КТ И МРТ
Разные гистологические подтипы по-разному выглядят на МРТ, но лишь на основании данных МРТ нельзя поставить морфологический диагноз.
Большинство легко диагностировать при помощи стандартной МРТ. Впрочем, атипичная МР-картина может вызывать сомнения в диагнозе.
Проводились исследования роли МР-спектроскопии и других имитирующих состояний. Исследования показали стабильно повышенные уровни аланина, холина, глутамат-глутаминового комплекса и пониженные уровни N -ацетиласпартата и креатина. В особенности обращало на себя внимание повышение величины химического сдвига: в случае глутамина до 3,8 и аланина до 1,48. Диагностическая ценность уровня липидов и лактата, хоть они и соответствовали таковым при злокачественных глиомах или метастазах, в случае менингиом остается противоречивой. Также было показано, что для менингиом характерен низкий уровень миоинозитола и креатина.
МР-спектроскопия с использованием фосфора-31 демонстрирует характерную щелочную среду и низкие уровни фосфокреатина и фосфодиэстераз.
Были сделаны различные выводы касательно роли диффузионно-взвешенной МРТ. Измеряемый коэффициент диффузии (ИКД) для высокодифференцированных опухолей обычно оказывался ниже по сравнению с окружающей тканью головного мозга. Некоторые исследования показали схожую тенденцию в случае менингиом, но по данным других исследований значения ИКД для 1-й и 2-й степеней злокачественности статистически достоверно не различались.
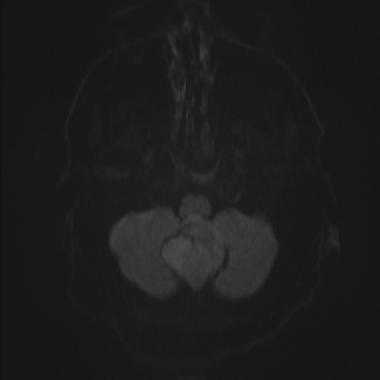
Менингиома задней черепной ямки: диффузионно-взвешенное МР-изображение (DWI). Сигнал умеренно повышен, что соответствует умеренному ограничению диффузии.
По результатам изучения роли перфузионно-взвешенной МРТ также был сделан ряд выводов. Гиперваскуляризированным менингиомам обычно характерен повышенный уровень перфузии. Также была оценено значение перфузионно-взвешенной МРТ в определении подтипа менингиомы и в постоперационном динамическом наблюдении.
Использование контрастных веществ на основе гадолиния сопряжено с развитием нефрогенного системного фиброза (НСФ) или нефрогенной фиброзирующей дермопатии (НФД). Заболевание развивалось у пациентов с хронической болезнью почек в стадиях от умеренной до терминальной после введения контрастного вещества на основе гадолиния для проведения МРТ или МРА.
Было показано, что значение измеряемого коэффициента диффузии (ИКД), равное 0,85, при использовании диффузионно-взвешенной МРТ позволяет отдифференцировать менингиому 1-й степени злокачественности от опухолей 2-й и 3-й степеней злокачественности. В исследовании на 389 пациентах 1-я степень злокачественности по ВОЗ была диагностирована в 271 случае (69,7%), 2-я степень - в 103 случаях (26,5%), 3-я степень - у 15 больных (3,9%).
В целом, чувствительность и специфичность МРТ в случае менингиом довольно высоки. Доказано, что МРТ лучше отображает саму опухоль и ее расположение относительно окружающих структур. Впрочем, использование МРТ не позволяет достоверно определить наличие кальцинатов в опухоли; также затруднительным представляется визуализация свежего кровозлияния.
Также должна учитываться возможность ложно-отрицательных данных о кальцинатах в опухоли. Трудности отображения свежих кровоизлияний в опухоль являются недостатком МРТ и могут привести к ошибочным результатам исследования.
Арахноидит
Арахноидит — аутоиммунное воспалительное поражение паутинной оболочки мозга, приводящее к образованию в ней спаек и кист. Клинически арахноидит проявляется ликворно-гипертензионным, астеническим или неврастеническим синдромами, а также очаговой симптоматикой (поражение черепно-мозговых нервов, пирамидные нарушения, мозжечковые расстройства), зависящей от преимущественной локализации процесса. Диагноз арахноидита устанавливается на основании анамнеза, оценки неврологического и психического статуса пациента, данных Эхо-ЭГ, ЭЭГ, люмбальной пункции, офтальмологического и отоларингологического обследования, МРТ и КТ головного мозга, КТ-цистернографии. Лечится арахноидит в основном комплексной медикаментозной терапией, включающей противовоспалительные, дегидратационные, противоаллергические, антиэпилептические, рассасывающие и нейропротекторные препараты.
МКБ-10

Общие сведения
На сегодняшний день в неврологии различают истинный арахноидит, имеющий аутоиммунный генез, и резидуальные состояния, обусловленные фиброзными изменениями паутинной оболочки после перенесенной черепно-мозговой травмы или нейроинфекции (нейросифилис, бруцеллез, ботулизм, туберкулез и др.). В первом случае арахноидит носит диффузный характер и отличается прогрессирующим или интермитирующим течением, во втором — часто имеет локальный характер и не сопровождается прогредиентностью течения. Среди органических поражений ЦНС истинный арахноидит составляет до 5% случаев. Наиболее часто арахноидит наблюдается среди детей и молодых людей в возрасте до 40 лет. Мужчины заболевают в 2 раза чаще женщин.
Причины возникновения арахноидита
Примерно у 55-60% больных арахноидит связан с перенесенным ранее инфекционным заболеванием.
Вирусные инфекции:
Хронические гнойные очаги в области черепа:
В 30% арахноидит является следствием перенесенной черепно-мозговой травмы, чаще всего субарахноидального кровоизлияния или ушиба головного мозга, хотя вероятность возникновения арахноидита не зависит от тяжести полученных повреждений.
В 10-15% случаев арахноидит не имеет точно установленной этиологии.
Предрасполагающими к развитию арахноидита факторами является хроническое переутомление, различные интоксикации (в т. ч. алкоголизм), тяжелый физический труд в неблагоприятных климатических условиях, частые ОРВИ, повторные травмы не зависимо от их локализации.
Патогенез арахноидита
Паутинная оболочка располагается между твердой и мягкой мозговыми оболочками. Она не сращена с ними, но плотно прилегает к мягкой мозговой оболочке в местах, где последняя покрывает выпуклую поверхность извилин головного мозга. В отличие от мягкой мозговой оболочки паутинная не заходит в мозговые извилины и под ней в этой области образуются заполненные цереброспинальной жидкостью подпаутинные пространства. Эти пространства сообщаются между собой и с полостью IV желудочка. Из подпаутинных пространств через грануляции паутинной оболочки, а также по периневральным и периваскулярным щелям происходит отток цереброспинальной жидкости из полости черепа.
Под воздействием различных этиофакторов в организме начинают вырабатываться антитела к собственной паутинной оболочке, вызывающие ее аутоиммунное воспаление — арахноидит. Арахноидит сопровождается утолщением и помутнением паутинной оболочки, образованием в ней соединительнотканных спаек и кистозных расширений. Спайки, образованием которых характеризуется арахноидит, приводят к облитерации указанных путей оттока цереброспинальной жидкости с развитием гидроцефалии и ликворно-гипертензионных кризов, обуславливающих возникновение общемозговой симптоматики. Сопровождающая арахноидит очаговая симптоматика связана с раздражающим воздействием и вовлечением в спаечный процесс подлежащих мозговых структур.
Классификация арахноидита
В клинической практике арахноидит классифицируют по локализации. Выделяют церебральный и спинальный арахноидит. Первый в свою очередь подразделяется на конвекситальный, базилярный и арахноидит задней черепной ямки, хотя при диффузном характере процесса не всегда возможно такое разделение. По особенностям патогенеза и морфологических изменений арахноидит делят на слипчивый, слипчиво-кистозный и кистозный.
Симптомы арахноидита
Клиническая картина арахноидита разворачивается спустя значительный промежуток времени от воздействия вызвавшего его фактора. Это время обусловлено происходящими аутоиммунными процессами и может отличаться в зависимости от того, чем именно был спровоцирован арахноидит. Так, после перенесенного гриппа арахноидит проявляется спустя 3-12 месяцев, а после черепно-мозговой травмы в среднем через 1-2 года. В типичных случаях арахноидит характеризуется постепенным малозаметным началом с появлением и нарастанием симптомов, характерных для астении или неврастении: повышенная утомляемость, слабость, нарушения сна, раздражительность, повышенная эмоциональная лабильность. На этом фоне возможно появление эпилептических приступов. Со временем начинают проявляться общемозговые и местные (очаговые) симптомы, сопровождающие арахноидит.
Общемозговые симптомы арахноидита
Общемозговая симптоматика вызвана нарушением ликвородинамики и в большинстве случаев проявляется ликворно-гипертензионным синдромом. В 80% случаев имеющие арахноидит пациенты жалуются на достаточно интенсивную распирающую головную боль, наиболее выраженную в утреннее время и усиливающуюся при кашле, натуживании, физических усилиях. С повышением внутричерепного давления связаны также болезненность при движении глазных яблок, ощущение давления на глаза, тошнота, рвота.
Зачастую арахноидит сопровождается шумом в ушах, понижением слуха и несистемным головокружением, что требует исключения у пациента заболеваний уха (кохлеарного неврита, хронического среднего отита, адгезивного отита, лабиринтита). Возможно возникновение чрезмерной сенсорной возбудимости (плохой переносимости резких звуков, шума, яркого света), вегетативных расстройств и типичных для вегето-сосудистой дистонии вегетативных кризов.
Зачастую арахноидит сопровождается периодически возникающим резким усугублением ликвородинамических нарушений, что клинически проявляется в виде ликвородинамического криза — внезапного приступа интенсивной головной боли с тошнотой, головокружением и рвотой. Подобные приступы могут происходить до 1-2 раз в месяц (арахноидит с редкими кризами), 3-4 раза в месяц (арахноидит с кризами средней частоты) и свыше 4 раз в месяц (арахноидит с частыми кризами). В зависимости от выраженности симптомов ликвородинамические кризы подразделяют на легкие, средней тяжести и тяжелые. Тяжелый ликвородинамический криз может длиться до 2 суток, сопровождается общей слабостью и неоднократной рвотой.
Очаговые симптомы арахноидита
Очаговая симптоматика арахноидита может быть различной в зависимости от его преимущественной локализации.
Конвекситальный арахноидит может проявляться легкими и среднетяжелыми нарушениями двигательной активности и чувствительности в одной или обеих конечностях с противоположной стороны. В 35% арахноидит этой локализации сопровождается эпилептическими приступами. Обычно имеет место полиморфизм эпиприступов. Наряду с первично- и вторично генерализованными наблюдаются психомоторные простые и сложные приступы. После приступа возможно возникновение временного неврологического дефицита.
Базилярный арахноидит может быть распространенным или локализоваться преимущественно в оптико-хиазмальной области, передней или средней черепной ямке. Его клиника обусловлена в основном поражением расположенных на основании мозга I, III и IV пары черепно-мозговых нервов. Могут возникать признаки пирамидной недостаточности. Арахноидит передней черепной ямки чаще протекает с нарушениями памяти и внимания, снижением умственной работоспособности. Оптико-хиазмальный арахноидит характеризуется прогрессирующим снижением остроты зрения и сужением зрительных полей. Указанные изменения чаще всего носят двусторонний характер. Оптико-хиазмальный арахноидит может сопровождаться поражением расположенного в этой области гипофиза и приводить к появлению эндокринно-обменного синдрома, сходного с проявлениями аденомы гипофиза.
Арахноидит задней черепной ямки часто имеет тяжелое течение, сходное с опухолями головного мозга этой локализации. Арахноидит мосто-мозжечкового угла, как правило, начинает проявляться поражением слухового нерва. Однако возможно начало с невралгии тройничного нерва. Затем появляются симптомы центрального неврита лицевого нерва. При арахноидите большой цистерны на первый план выходит выраженный ликворно-гипертензионный синдром с тяжелыми ликвородинамическими кризами. Характерны мозжечковые расстройства: нарушения координации, нистагм и мозжечковая атаксия. Арахноидит в области большой цистерны может осложниться развитием окклюзионной гидроцефалии и образованием сирингомиелитической кисты.
Диагностика арахноидита
Установить истинный арахноидит невролог может только после комплексного обследования пациента и сопоставления анамнестических данных, результатов неврологического осмотра и инструментальных исследований. При сборе анамнеза обращают внимание на постепенное развитие симптомов заболевания и их прогрессирующий характер, недавно перенесенные инфекции или черепно-мозговые травмы. Исследование неврологического статуса позволяет выявить нарушения со стороны черепно-мозговых нервов, определить очаговый неврологический дефицит, психо-эмоциональные и мнестические расстройства.
Рентгенография черепа в диагностике арахноидита является малоинформативным исследованием. Она может выявлять лишь признаки длительно существовавшей внутричерепной гипертензии: пальцевые вдавления, остеопороз спинки турецкого седла. О наличие гидроцефалии можно судить по данным Эхо-ЭГ. При помощи ЭЭГ у больных с конвекситальным арахноидитом выявляют очаговую ирритацию и эпилептическую активность.
Пациенты с подозрением на арахноидит в обязательном порядке должны быть осмотрены офтальмологом. У половины пациентов, имеющих арахноидит задней черепной ямки, при офтальмоскопии отмечаются застойные явления в области диска зрительного нерва. Оптико-хиазмальный арахноидит характеризуется выявляемым при периметрии концентрическим или битемпоральным сужением полей зрения, а также наличием центральных скотом.
Нарушения слуха и шум в ухе являются поводом для консультации отоларинголога. Тип и степень тугоухости устанавливаются при помощи пороговой аудиометрии. Для определения уровня поражения слухового анализатора производится электрокохлеография, исследование слуховых вызванных потенциалов, акустическая импедансометрия.
КТ и МРТ головного мозга позволяют выявить морфологические изменения, которые сопровождают арахноидит (спаечный процесс, наличие кист, атрофические изменения), определить характер и степень гидроцефалии, исключить объемные процессы (гематому, опухоль, абсцесс головного мозга). Изменения формы подпаутинных пространств могут быть выявлены в ходе КТ-цистернографии.
Люмбальная пункция позволяет получить точные сведения о размере внутричерепного давления. Исследование ликвора при активном арахноидите обычно выявляет увеличение белка до 0,6 г/л и количества клеток, а также повышенное содержание нейромедиаторов (например. серотонина). Оно помогает дифференцировать арахноидит от других церебральных заболеваний.
Лечение арахноидита
Терапия арахноидита обычно проводится в стационаре. Она зависит от этиологии и степени активности заболевания. Схема медикаментозного лечения пациентов, имеющих арахноидит, может включать:
- противовоспалительную терапию глюкокортикостероидными препаратами (метилпреднизолон, преднизолон), рассасывающие средства (гиалуронидазу, йодвисмутат хинина, пирогенал)
- противоэпилептические препараты (карбамазепин, леветирацетам и др.)
- дегидратационные препараты (в зависимости от степени повышения внутричерепного давления — маннит, ацетазоламид, фуросемид)
- нейропротекторы и метаболиты (пирацетам, мельдоний, гинкго билоба, гидролизат головного мозга свиньи и пр.)
- противоаллергические медикаменты (клемастин, лоратадин, мебгидролин, хифенадин)
- психотропы (антидепрессанты, транквилизаторы, седативные).
Обязательным моментом в лечении арахноидита является санация имеющихся очагов гнойной инфекции (отит, синусит и т. п.).
Тяжелый оптико-хаозмальный арахноидит или арахноидит задней черепной ямки в случае прогрессирующего снижения зрения или окклюзионной гидроцефалии являются показанием для проведения хирургического лечения. Операция может заключаться в восстановлении проходимости основных ликворных путей, удалении кист или разъединении спаек, приводящих к сдавлению расположенных рядом мозговых структур. С целью уменьшения гидроцефалии при арахноидите возможно применение шунтирующих операций, направленных на создание альтернативных путей оттока цереброспинальной жидкости: кистоперитонеальное, вентрикулоперитонеальное или люмбоперитонеальное шунтирование.
АРАХНОИДАЛЬНЫЕ ГРАНУЛЯЦИИ
Арахноидальные грануляции [granulationes arachnoideales (PNA), granulationes arachnoidales (Pacchioni) (BNA), granula meningica (JNA); синоним: villi arachnoideales, glandulae conglobatae, пахионовы грануляции] — выросты мягкой оболочки мозга, расположенные на ее наружной поверхности. Впервые арахноидальные грануляции в качестве самостоятельных образований описал Пахиони (A. Pacchioni, 1665—1726), который считал, что грануляции являются железами твердой оболочки мозга. Грануляции мягкой оболочки мозга аналогичны выростам других внутренних оболочек: ворсинам и аркадам серозных оболочек, синовиальным ворсинам суставов и сухожильных влагалищ, сосочкам и бляшкам амниотической оболочки и др.
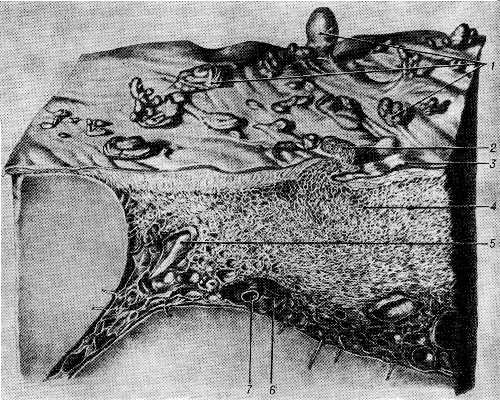
Рис. 1. Субдуральные арахноидальные грануляции больших полушарий головного мозга человека (парасагиттальная область): 1 — субдуральные грануляции; 2 — субарахноидальная ткань субдуральной грануляции; 3 — арахноидальная оболочка; 4 — субарахноидальная ткань, специфичная для парасагиттальной области субарахноидального пространства; 5 — вена в субарахноидальной ткани; 6 — струна, стабилизирующая положение артерий в ликворе; 7 — артерия в ликвороносном канале. (Трахископический препарат.)
По форме арахноидальные грануляции, в частности субдуральные (рис. 1), напоминают колбочку с расширенной дистальной частью и стебельком, прикрепленным к мягкой оболочке мозга. В зрелых арахноидальных грануляциях дистальная часть ветвится. Являясь производным мягкой оболочки мозга, арахноидальные грануляции образованы двумя ее компонентами: арахноидальной оболочкой и субарахноидальной (лептоменингеальной) тканью (см. Мозговые оболочки). Арахноидальная оболочка арахноидальных грануляций включает три слоя: наружный эндотелиальный (арахноидэндотелиальный), редуцированный волокнистый и внутренний эндотелиальный (арахноидэндотелиальный).
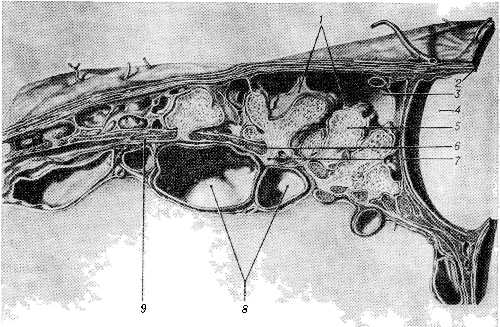
Рис. 2. Интралакунарные арахноидальные грануляции человека: 1 — интралакунарные арахноидальные грануляции; 2 — наружный листок твердой оболочки головного мозга; 3 — боковая лакуна; 4 — просвет верхнего сагиттального венозного синуса; 5 — субарахноидальная ткань интралакунарной грануляции; 6 — внутренний листок твердой оболочки головного мозга; 7 — стебелек (шейка) интралакунарной грануляции; 8 — вены в субарахноидальном пространстве; 9 — арахноидальная оболочка.
Гистохимически установлено, что наружный эндотелиальный слой отларахноидальных грануляций отличается высокой активностью кислой и щелочной фосфатазы. В связи с пролиферацией этого слоя вблизи вершины арахноидальных грануляций формируются «многоядерные колпачки». Субарахноидальная ткань грануляций представлена густой сетью трабекул из коллагеновых и аргирофильных волокон. Субарахноидальное (лептоменингеальное) пространство арахноидальных грануляций образовано множеством мелких щелей, расположенных между трабекулами. Оно заполнено цереброспинальной жидкостью и свободно сообщается с ячеями и каналами субарахноидального пространства мягкой оболочки мозга. В арахноидальных грануляциях имеются кровеносные сосуды, нервные волокна и их окончания в виде клубочков и петелек (В. К. Белецкий, 1946, 1948; С. Е. Хаит, 1967). В зависимости от положения дистальной части различают субдуральные, интрадуральные, интралакунарные (рис. 2), интрасинусные, интравенозные, эпидуральные, интракраниальные и экстракраниальные арахноидальные грануляции. При вскрытии венозных вместилищ твердой оболочки, в частности боковых лакун, обнаруживается множество арахноидальных грануляций, которыми как бы «вымощено» дно лакун. Между кровью, циркулирующей в этих вместилищах, и субарахноидальным пространством арахноидальных грануляций располагается разделяющая их мембрана толщиной в 40—50 мкм.
У новорожденных арахноидальные грануляции отсутствуют и клетки наружного эндотелиального слоя арахноидальной оболочки распределяются равномерно. К 3—4-летнему возрасту в этом слое появляются местные сгущения элементов. Последние располагаются концентрическими поясами в виде розеток. Это начальная стадия развития арахноидальных грануляций — «клеточные пятна» (maculae cellulares). В результате пролиферации они преобразуются в трехмерные «холмики» (colliculi cellulares), а затем, увеличиваясь в размерах и разветвляясь, холмики превращаются в зрелые грануляции.
Арахноидальные грануляции в процессе развития подвергаются фиброзу, гиалинизации и обызвествлению с образованием псаммомных телец. На смену гибнущим формам приходят вновь образующиеся. Поэтому у взрослого человека одновременно встречаются все стадии развития арахноидальных грануляций и их инволюционных превращений. По мере приближения к верхним краям больших полушарий головного мозга число и размеры арахноидальных грануляций резко увеличиваются. Их основная масса сосредоточена в самой возвышенной части головного мозга — в месте пересечения его наибольшего вертикального диаметра с верхними краями больших полушарий. У человека это место соответствует лобным углам теменных костей (Н. В. Колесников, 1938).
О физиологическом значении арахноидальных грануляций существует ряд гипотез. Им приписывают самые разнообразные функции: 1) аппарата оттока цереброспинальной жидкости в венозные русла твердой оболочки [Квинке (H. Quincke), 1872; Кей и Ретциус (E. A. H. Key, M. G. Retzius), 1875]; 2) механизма, регулирующего давление в венозных синусах твердой оболочки [Тролар (P. Trolard), 1892] и в субарахноидальном пространстве [Ле Гро Кларк (W. E. Le Gros Clark), 1921]; 3) аппарата, подвешивающего головной мозг в полости черепа и предохраняющего его тонкостенные вены от растяжения (H. Н. Бурденко, 1930); 4) аппарата задержки и переработки токсических продуктов обмена, препятствующего проникновению этих веществ в цереброспинальную жидкость [Фейт и Вагнер (Veith, Wagner), 1955], или абсорбции белка из цереброспинальной жидкости [Тернер (L. Turner), 1961]; 5) сложных барорецепторов, воспринимающих давление цереброспинальной жидкости и крови в венозных синусах [Киш и Заттлер (F. Kiss, J. Sattler), 1956]; 6) железы внутренней секреции — «organon arachnoideale» (Киш и Заттлер, 1956, и др.). Наиболее распространен взгляд на арахноидальные грануляции как на аппарат, способствующий оттоку цереброспинальной жидкости в венозное русло твердой оболочки. Отток цереброспинальной жидкости через арахноидальные грануляции — частное выражение общей закономерности — оттока ее через всю арахноидальную оболочку. Возникновение омываемых кровью арахноидальных грануляций, чрезвычайно мощно развитых у взрослого человека, создает наиболее короткий путь оттока цереброспинальной жидкости непосредственно в венозные синусы твердой оболочки, минуя обходный путь через субдуральное пространство. У маленьких детей и мелких млекопитающих, у которых нет арахноидальных грануляций, выделение ликвора осуществляется через паутинную оболочку в субдуральное пространство.
Субарахноидальные щели интрасинусных арахноидальных грануляций, представляющие тончайшие, легко спадающиеся «трубочки» от 4 до 12 мкм в диаметре, являются клапанным механизмом, открывающимся при повышении давления цереброспинальной жидкости в большом субарахноидальном пространстве и закрывающимся при повышении давления в синусе. Этот клапанный механизм обеспечивает одностороннее продвижение цереброспинальной жидкости в синусы и, согласно экспериментальным данным, открывается при давлении 20—50 мм вод. ст. в большом субарахноидальном пространстве [Уэлш и Фридман (K. Welch, V. Friedman), I960]. При добавлении к перфузату частиц различного диаметра обнаружено прохождение через трубочки частиц диам. до 6—7,5 мкм [Уэлш и Полли (K. Welch, М. Pollay), 1961].
Библиография: Алов И. А. Пути оттока спинномозговой жидкости, Вопр. нейрохир., т. 17, № 4, с. 19, 1953; Барон М. А. Реактивные структуры внутренних оболочек, Л., 1949, библиогр.; Хаит С. Е. Кровеносные сосуды в грануляциях паутинной оболочки головного мозга человека, в кн.: Вопр. морфогенеза и регенерации в норме и патол., под ред. П. В. Дунаева, в. 2, с. 29, Тюмень, 1967; Alksne J. F. а. Lovings E. T. The role of the arachnoid villus in the removal of red blood cells from the subarachnoid space, J. Neurosurg., v. 36, p. 192, 1972; Jayatilaka A. D. An electron microscopic study of sheep arachnoid 0ranulations, J. Anat., v. 99, p. 635, 1965; Kiss F. u. Sattler J. Struktur und Funktion der Pacchionischen Granulationen, Anat. Anz., Bd 103, S. 273, 1956, Bibliogr.; Shabo A. L. a. Maxwell D.S. The morphology of the arachnoid villi, J. Neurosurg., v. 29, p. 451, 1968, bibliogr.; Welch K. a. FriedmanV. The cerebrospinal fluid valves, Brain, v. 83, p. 454, 1960, bibliogr.; Welch K. a. Pollay M. Perfusion of particles through arachnoid villi of the monkey, Amer. J. Physiol., v. 201, p. 651, 1961, bibliogr.
Расшифровка МРТ головного мозга
Результаты МРТ головного мозга - это серия снимков в нескольких плоскостях, представляющих собой послойные виртуальные срезы толщиной в пару миллиметров, сделанные через исследуемую область. Полная и точная интерпретация снимков магнитно-резонансной томографии - работа врача-рентгенолога, имеющего специализацию в соответствующей области. Задача данного материала - знакомство с основными принципами расшифровки результатов МРТ головного мозга, но не обучение данному процессу.
Как выглядит снимок МРТ головного мозга
Классический пример МРТ снимков головного мозга показан на рисунках ниже. Магнитно-резонансная томография выполняется в поперечной (или аксиальной - рисунок снизу) и продольной (или сагиттальной — рисунок сверху) плоскостях.
Исследование выполняется в нескольких режимах. Основные из них Т1 и Т2. Изображения, полученные в данных режимах, часто также называют Т1-взвешенными или Т2-взвешенными снимками. Изображения, показанные выше, сделаны в Т1-режиме.
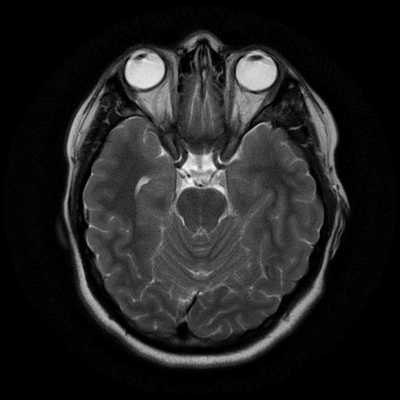
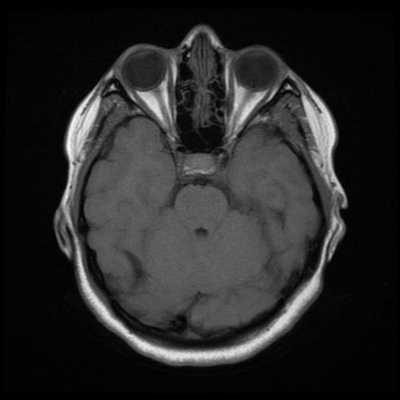
Главное отличие этих режимов - в том, как на снимках отображается жидкость и воздух. В Т1 режиме ткани, содержащие большое количество воды, имеют более темную окраску, в то время как в Т2 режиме они яркие, светлые. Это легко понять, посмотрев на снимки выше - глазные яблоки визуализируются в виде светлых парных округлых образований с одной стороны яркие и светлые, с другой - темные. Следовательно, снимок справа сделан в Т1 режиме, снимок слева - в Т2. Также существует разница в том, как в этих режимах отображается серое вещество головного мозга. В Т2 режиме оно светлее, чем белое вещество.
На самом деле режимов намного больше - FLAIR, DWI, STIR и так далее. Какой-то режим используется для подавления сигнала от богатых жиром тканей, какой-то - для изучения плотности распределения протонов в тканях, третий - для оценки броуновского движения молекул воды. Вот почему полный курс МРТ-диагностики для врачей длится не один месяц.
Норма и отклонения на МРТ головного мозга
Как же узнать, есть ли на снимках признаки болезни? Самое главное - запомнить, как выглядит головной мозг здорового человека. Врач, изучая снимки пациентов, постоянно сравнивает их с нормальными снимками, хранящимися у него в голове. Чтобы понять, как это происходит - посмотрите на снимки внизу:

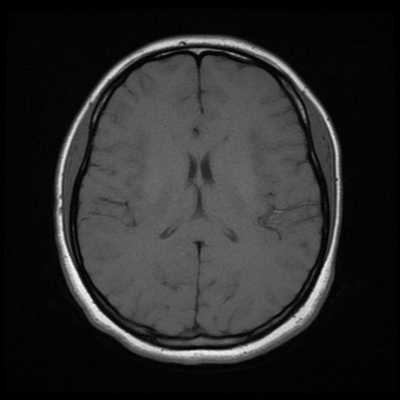
Перед вами - два снимка, сделанных в одном режиме. Снимок снизу - норма. Какое заболевание, в таком случае, есть на верхнем снимке? Чтобы понять это, нужно сравнить эти изображения. Явно видно отличие - на верхнем снимке в правой части головного мозга есть новообразование. Разница еще заметнее, если сравнить левую и правую части того же снимка.
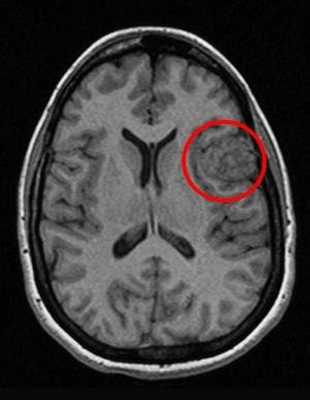
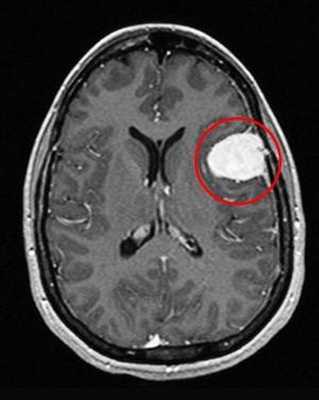
Отметим его красной окружностью. Визуально оно представляет собой узел, неоднородный по окраске и отличающийся от серого и белого вещества головного мозга. В таких случаях, чтобы точно определить границы опухоли и определить её тип исследование повторяют с контрастом. Введение контрастного препарата в кровь через локтевую вену приводит к накоплению контрастного вещества в тканях опухоли - нормальные здоровые ткани его практически не накапливают. И мы получаем следующую картину, показанную на рисунке справа. Яркая окраска опухоли соответствует накопленному контрасту - теперь можно не только сказать, где опухоль, но и примерно определить, что это доброкачественная опухоль, так как она имеет четкие границы (злокачественные опухоли прорастают окружающие ткани, из-за чего границы будут размытыми и не такими четкими).
Таким образом расшифровка результатов МРТ головного мозга проводится путем сравнения полученных снимков с нормой. При отсутствии отличий можно говорить о том, что пациент, чьи снимки исследует врач, скорее всего здоров. Сравнивается все - форма, размеры анатомических структур, локализация, симметричность, количество спинномозговой жидкости в полостях головного мозга, и множество других параметров. Каждое заболевание, будь то инсульт или рассеянный склероз, имеет свои характерные признаки.
Как читать результаты МРТ головного мозга
Теперь попробуем прочитать заключение МРТ головного мозга с расшифровкой снимков на следующем примере:

- Техника сканирования - перечисляются режимы, в которых проводилось исследование;
- На серии томограмм определяются мелкие очаги ишемии - участки белого вещества головного мозга, испытывающие дефицит кислорода (возрастные изменения). Любые очаговые изменения вне зависимости от локализации — патология;
- Далее описывается кора головного мозга - незначительная атрофия лобно-височных долей также является возрастными изменениями (исследование проводилось у пожилого человека);
- Затем описывается система желудочков головного мозга - полостей, в которых циркулирует спинномозговая жидкость - если они не расширены, имеют нормальную форму, значит все в норме.
- Мозолистое тело, мозжечок и ствол мозга без изменений;
- Далее идет описание гипофиза - железы, расположенной на основании мозга (незначительное уплощение возможно в норме), области перекреста зрительных нервов, синусы внутренней сонной артерии - также без изменений, так как нет асимметрии, их контуры четкие и ровные;
- Затем идет описание глазных яблок и содержимого глазниц - без патологических сигналов, т.е. в норме;
- Область мостомозжечкового угла - место отхождения слухового или преддверно-улиткового нерва, отвечающего за слух - без изменений, нерв определяется с обеих сторон;
- Описываются придаточные пазухи носа - в правой гайморовой пазухе имеется киста - остальные пазухи в норме, пневматизация обычная (содержат воздух, а не гной или жидкость);
- Далее идет исследование сосудов головного мозга или МР-ангиография - отсутствие изменений калибра, симметричность, отсутствие смещения и сужения просвета - норма. Небольшое сужение допускается;
- Затем проводится венография - отсутствие изменений и нормальный калибр - норма.
В заключение выносят только патологические изменения - в данном случае это очаги ишемии, атрофия лобно-височных областей, киста гайморовой пазухи. В целом картина соответствует возрасту пациента - 65 лет. МРТ-признаки сосудистой энцефалопатии - окончательный диагноз будет определен лечащим врачом. Обратите внимание - в норме на снимках отсутствуют изменения, очаговые или диффузные (распространенные равномерно), кисты, опухоли, новообразования, участки патологической гипер или гипоинтенсивности сигнала. Анатомические образования имеют четкие ровные контуры, не смещены, симметричны. Сосуды симметричны, без признаков сужения просвета, с нормальным ходом и калибром, интралюминарный сигнал (фактически кровь в сосуде) гомогенный, что говорит об отсутствии тромбов в просвете артерии или вены.
Подобным путем проводится расшифровка и описание снимков в любой клинике. Однако точность сделанного заключения зависит от квалификации врача МРТ-диагностики.
Арахноидит на МРТ
Арахноидит — это воспаление паутинной (арахноидальной) оболочки, расположенной между твердой и мягкой мозговыми оболочками, покрывающими головной и спинной мозг. Арахноидит относится к аутоиммунным заболеваниям, поскольку его развитие нарушает нормальное функционирование центральной нервной системы.
Причины арахноидита
Данное заболевание является следствием инфекций — как общих, так и очаговых (например, придаточных пазух носа или слуховых проходов) — часто данное заболевание развивается на фоне острого или хронического отита, особенно если он протекает в осложненной форме. Арахноидит может появиться на фоне воспалительного процесса при энцефалите или постепенно прогрессирующих опухолях.
Часть причин, вызывающих данное заболевание, остается невыясненной.
Факторами, способствующими развитию арахноидита, являются:
- хронические стрессы и переутомления;
- интоксикации различного характера (химические, алкогольные);
- тяжелый физический труд, осложненный неблагоприятными климатическими условиями;
- частые ОРВИ.
При арахноидите паутинная оболочка мозга утолщается, иногда при этом наблюдаются наложения фибриновых волокон. При дальнейшем развитии заболевания между паутинной и сосудистой оболочками могут появляться спайки, что приводит к образованию между ними арахноидальных кист.
Чтобы своевременно принять меры, необходимо провести МРТ головного мозга или МРТ спинного мозга. В ряде случаев наиболее информативным исследованием будет МРТ ЦНС, которая позволит в комплексе изучить не только области, в которых локализовано заболевание, но и окружающие их структуры.
Опытные врачи

Врач высшей категории

Пашкова Анна Александровна
Кандидат медицинских наук



Александров Тимофей Александрович

Томограф экспертного класса
- Напряженность магнитного
поля — 1,5 Тл (высокопольный) - Высокое качество изображения
- Тонкие срезы
- Все виды МРТ-исследований
Как проходит процедура МРТ-исследования
Запись исследования на ваш выбор*| на диск | на пленку | на флешку |
Частые вопросы о МРТ-исследованиях

Артефакты (от лат. artefactum) - это погрешности, допущенные человеком, в процессе исследования. Артефакты значительно ухудшают качество изображения. Существует обширная группа физиологических (другими словами, относящихся к поведению человека) артефактов: двигательные, дыхательные, артефакты от глотания, моргания, случайных неуправляемых движений (тремор, гипертонус). Все артефакты, связанные с человеческим фактором, легко преодолеваются, если человек в процессе исследования полностью расслаблен, дышит ровно и свободно, без глубоких глотательных движений и частых морганий. Однако в медицинской практике нередки случаи использования легкого наркоза.
Магнитно-резонансная томография не имеет возрастных ограничений, поэтому ее можно проводить детям с самого рождения. Но ввиду того, что во время процедуры МРТ необходимо соблюдать неподвижность, обследование маленьких детей проводится в условиях анестезиологического пособия (поверхностного наркоза). В нашем центре исследование под наркозом не осуществляется, поэтому мы обследуем детей исключительно с семилетнего возраста.
Все противопоказания к проведению МРТ можно разделить на абсолютные и относительные.
Абсолютными противопоказаниями к проведению МРТ являются следующие особенности пациента: наличие у него кардиостимулятора (водителя ритма сердца) и других вживляемых электронных устройств, присутствие ферримагнитных (железосодержащих) и электрических протезов стремечка (после реконструктивных операций на среднем ухе), гемостатических клипс после операций на сосудах головного мозга, брюшной полости или легких, металлических осколков в области глазницы, крупных осколков, дроби или пуль вблизи сосудисто-нервных пучков и жизненно важных органов, а также беременность до трех месяцев.
К относительным противопоказаниям относятся: клаустрофобия (боязнь замкнутого пространства), наличие в теле пациента массивных не ферримагнитных металлических конструкций и протезов, наличие ВМС (внутриматочной спирали). Кроме того, все пациенты с магнитосовместимыми (не ферримагнитными) металлическими конструкциями могут обследоваться только по прошествии месяца после проведенного оперативного вмешательства.
Направление врача - необязательное условие посещения центра МРТ. Нам важна Ваша забота о своем здоровье, согласие на проведение обследования, а также отсутствие противопоказаний для проведения МРТ.
Любому человеку знакома головная боль, но если она повторяется подозрительно часто, безусловно, это нельзя оставить без внимания. Мы рекомендуем пациенту с сильными головными болями пройти МРТ головного мозга и его сосудов. В отдельных случаях этого может быть недостаточно, потому как не всегда причина головных болей связана именно с патологией головного мозга. Головные боли могут быть следствием шейного остеохондроза, поэтому наши специалисты дополнительно советуют пройти МРТ шейного отдела позвоночника и сосудов шеи.
Средняя продолжительность одного исследования в нашем центре составляет от 10 до 20 минут, однако, все зависит от выявленных изменений: иногда для уточнения заболевания врач-рентгенолог может расширить протокол исследования и прибегнуть к использованию контрастного усиления. В таких случаях время исследования увеличивается.
Магнитно-резонансная томография - это полностью безвредный и безопасный метод лучевой диагностики. В основе получения изображения МРТ отсутствует ионизирующие излучение, свойственное методу компьютерной томографии (КТ). Но существуют противопоказания, с которыми необходимо ознакомиться, перед тем как записаться на обследование.
Абсолютным противопоказанием к МРТ является беременность до трех месяцев. При подозрении на ургентные (угрожающие жизни) заболевания женщины решение о проведении МРТ в ранние сроки беременности принимает врач-гинеколог.
В нашем центре можно пройти МРТ во время беременности во втором и третьем триместре - для этого необходимо предоставить направление от лечащего врача, назначившего МРТ, а также справку от акушера-гинеколога о том, что проведение магнитно-резонансной томографии разрешено.
Читайте также:
