Дифференциальный диагноз головокружения. Головная боль и головокружение.
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Головокружение — ощущение мнимого вращения и/или поступательных движений пациента в различных плоскостях, реже — иллюзия смещения неподвижной окружающей среды в любой плоскости. В клинической практике термин «головокружение» трактуется значительно шире, поэтому включает состояния и ощущения, обусловленные нарушениями поступления сенсорной информации (зрительной, проприоцептивной, вестибулярной и др.), ее обработки. Основное проявление головокружения — затруднения ориентации в пространстве. Головокружение может иметь самые различные причины. Задача диагностики заключается в выявлении этиологии головокружения, что в дальнейшем позволяет определиться с наиболее эффективной тактикой его лечения.
Головокружение
Головокружение — ощущение мнимого вращения и/или поступательных движений пациента в различных плоскостях, реже — иллюзия смещения неподвижной окружающей среды в любой плоскости. В клинической практике термин «головокружение» трактуется значительно шире, поэтому включает состояния и ощущения, обусловленные нарушениями поступления сенсорной информации (зрительной, проприоцептивной, вестибулярной и др.), ее обработки. Основное проявление головокружения — затруднения ориентации в пространстве.
Этиология и патогенез головокружений
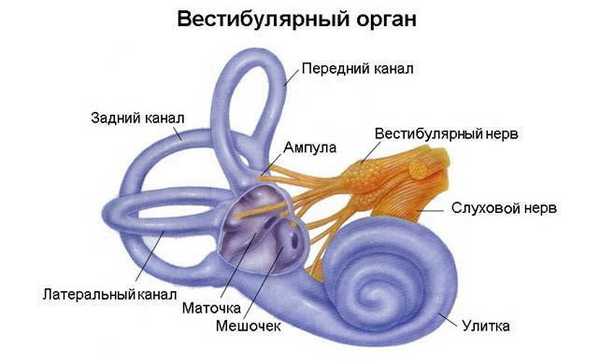
Обеспечение равновесия возможно при интеграции деятельности вестибулярной, проприоцептивной, зрительной и тактильной систем, тесно связанных с корой больших полушарий и подкорковыми образованиями. Гистамин, воздействующий на гистаминовые рецепторы, играет важнейшую роль в передаче информации от рецепторов полукружных каналов. Холинергическая передача оказывает модулирующее воздействие на гистаминергическую нейротрансмиссию. Благодаря ацетилхолину возможно передача информации от рецепторов к латеральным вестибулярным ядрам и центральным отделам вестибулярного анализатора. Доказано, что вестибуловегетативные рефлексы функционируют благодаря взаимодействию холин- и гистаминергических систем, а гистамин- и глутаматергические пути обеспечивают вестибулярную афферентацию в медиальное ядро.
Классификация
Выделяют системное (вестибулярное) и несистемное головокружение. К несистемному головокружению относят психогенное головокружение, предобморочное состояния, нарушения равновесия. В некоторых случаях возможно употребление термина «физиологическое головокружение». Физиологическое головокружение обусловлено чрезмерным раздражением вестибулярного аппарата и происходит вследствие длительного вращения, резкой смены скорости движения, наблюдении за движущимися предметами. Является частью синдрома укачивания.
Системное головокружение патогенетически связано с непосредственным поражением вестибулярного анализатора. В зависимости от уровня его поражения выделяют центральное или периферическое системное головокружение. Центральное обусловлено поражением полукружных каналов, вестибулярных ганглиев и нервов, периферическое — поражением вестибулярных ядер мозгового ствола и мозжечка. В рамках системного головокружения выделяют: проприоцептивное (ощущение пассивного движения собственного тела в пространстве) и тактильное или осязательное (ощущение покачивания на волнах, приподнимания либо проваливания тела, зыбкости почвы, движущейся опоры под ногами).
Несистемное головокружение характеризуется ощущением неустойчивости, затруднений при поддержании определенной позы. В его основе рассогласование деятельности вестибулярной, проприоцептивной, зрительной чувствительности, происходящее на различных уровнях нервной системы.
Клиническая картина головокружений
Системное головокружение
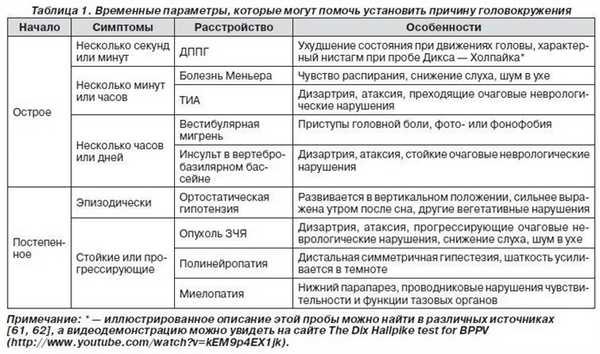
Системное головокружение наблюдается у 35-50% пациентов с жалобами на ощущение головокружения. Возникновение системного головокружения зачастую обусловлено поражением периферического отдела вестибулярного анализатора по причине токсических, дегенеративных и травматических процессов, значительно реже — острой ишемией этих образований. Поражение структур мозга, расположенных выше (подкорковые структуры, ствол мозга, кора больших полушарий и белое вещество мозга) чаще всего происходит в связи с сосудистой патологией, дегенеративными и травматическими заболеваниями. Наиболее частые причины системного головокружения — вестибулярный нейронит, болезнь Меньера, доброкачественное пароксизмальное позиционное головокружение, невринома VIII пары ЧН. Для определения характера заболевания уже при первом осмотре пациента необходима адекватная оценка анамнеза и результатов клинического обследования.
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) — наиболее частая причина системного головокружения. В его основе купулолитиаз — образование в полости полукружных каналов агрегатов карбоната кальция, оказывающих раздражающее действие на рецепторы вестибулярного аппарата. Для ДППГ характерны кратковременные (до 1 минуты) эпизоды интенсивного головокружения (при перемене положения головы), сопровождающиеся тошнотой, брадикардией и другими вегетативными расстройствами. Одним из отличительных признаков ДППГ является отсутствие во время эпизодов головокружения шума в ушах, очагового неврологического дефицита.
Вестибулярный нейронит характеризуется приступами головокружения продолжительностью от нескольких часов до нескольких суток. Возникает остро, зачастую после перенесенной бактериальной или вирусной инфекции. Пациент испытывает весьма интенсивное головокружение, сопровождающееся выраженными вегетативными расстройствами. Отсутствуют менингеальные и очаговые неврологические симптомы. Слух сохранен.
Посттравматическое головокружение возникает сразу после черепно-мозговой травмы. При этом наличие очаговых симптомов поражения головного мозга не обязательно. Посттравматическое головокружение может возникнуть и через некоторое время (4-5 суток) после травмы головы, что может быть связано с формированием серозного лабиринта.
Токсическое поражение вестибулярного аппарата — прогрессирующее системное головокружение в сочетании с нарушениями координации движения, связанное с применением аминогликозидов, которые способны накапливаться в эндо- и перилимфе.
Болезнь Меньера — повторные приступы интенсивного системного головокружения, сопровождающегося шумом и звоном в ушах, флюктуирующимся снижением слуха и выраженными вегетативными расстройствами. В его основе гидропс — увеличение объема эндолимфы, вызывающей растяжение стенок каналов лабиринта. Продолжительность приступов головокружения — от нескольких минут до 24 часов, частота — от нескольких раз в сутки до 1 раза в год. Приступ сопровождается выраженными нарушениями равновесия и вегетативными расстройствами, которые могут сохраняться и после окончания приступа в течение нескольких суток. По мере прогрессирования заболевания снижается слух (как правило, односторонне), однако полной потери слуха не происходит.
Височная эпилепсия — повторные неспровоцированные эпизоды системного головокружения, сопровождающиеся выраженными вегетативными нарушениями (тошнота, боль в эпигастральной области, брадикардия, гипергидроз, ощущение жара). Кроме того, в клинической картине могут также присутствовать зрительные расстройства и иные расстройства восприятия.
Несистемное головокружение
Нарушение равновесия могут быть обусловлены дисфункцией вестибулярного анализатора различного генеза. Один из важнейших отличительных признаков — ухудшение состояния пациента при утрате контроля зрения (закрытые глаза). Иными причинами нарушения равновесия могут быть поражением мозжечка, подкорковых ядер, мозгового ствола, мультисенсорный дефицит, а также применение некоторых лекарственных препаратов (производные фенотиазина, бензодиазепины). В таких случаях головокружение сопровождается нарушением концентрации внимания, повышенной сонливостью (гиперсомнией). Выраженность этих проявлений снижается при снижении дозы препарата.
Предобморочные состояния — ощущение головокружения, звона в ушах, «потемнения в глазах», дурноты, потери равновесия. Психогенное головокружение относится к наиболее частым симптомам панических атак и входит в число наиболее частых жалоб, которые предъявляют пациенты, страдающие психогенными расстройствами (истерия, ипохондрический синдром, неврастения, депрессивные состояния). Отличается стойкостью и выраженной эмоциональной окраской.
Диагноз и дифференциальный диагноз
Для диагностики головокружения неврологу необходимо в первую очередь подтвердить сам факт головокружения, так как пациенты нередко вкладывают в понятие «головокружение» иной смысл (головная боль, нарушение четкости зрения и др.). Для этого в процессе дифференциальной диагностики между головокружением и жалобами иного характера, не следует подсказывать пациенту тот или иной термин или предлагать их на выбор. Гораздо правильнее услышать от него подробное описание имеющихся жалоб и ощущений.
Большое внимание следует уделить неврологическому осмотру пациента (состояние ЧН, выявление нистагма, координаторные пробы, выявление неврологического дефицита). Однако даже полноценное обследование не всегда позволяет определить диагноз, для этого наблюдение за больным в динамике. В таких случаях может быть полезна информация о перенесенных ранее интоксикациях, аутоиммунных и воспалительных заболеваниях. Пациенту с головокружением может понадобиться консультация отоневролога, вестибулолога и обследование шейного отдела позвоночника: рентгенография, КТ, МРТ позвоночника.
С помощью КТ и МРТ головного мозга необходимо исключить новообразования, демиелинизирующий процесс и другие структурные изменения врожденного и приобретенного характера. Подтвердить или опровергнуть наличие инфекционных заболеваний способно определение антител к предполагаемым возбудителям, а также полноценное исследование клеточного состава крови. В пользу диагноза «болезнь Мейера» указывает улучшение восприятия низких частот при регистрации аудиограммы. Следует помнить и о ЭЭГ головного мозга, позволяющей исключить эпилептическую и пароксизмальную активность в височных отведениях. Проводят также исследование вестибулярного анализатора: вестибулометрию, стабилографию, вращательные тесты и др.
Лечение головокружений
Выбор тактики лечения головокружения основывается на причине заболевания и механизмах его развития. В любом случае терапия должна быть направлена на избавление пациента от неприятных ощущений и сопутствующих неврологических расстройств. Терапия расстройств мозгового кровообращения подразумевает контроль артериального давления, назначение антиагрегантов, ноотропов, венотоников, вазодилататоров и в случае необходимости — противоэпилептических препаратов. Лечение болезни Меньера предполагает назначение диуретиков, ограничение приема поваренной соли, а в отсутствии должного эффекта и продолжающихся приступах головокружения решают вопрос о хирургическом вмешательстве. При лечении вестибулярного нейронита может потребовать применение противовирусных препаратов. Так как при ДППГ применение лекарственных препаратов, угнетающих активность вестибулярного анализатора, считается нецелесообразным, основной метод лечения доброкачественного пароксизмального позиционного головокружения — прием репозиционирования раздражающих вестибулярный анализатор агрегатов по J.M. Epley.
В качестве симптоматического лечения головокружения применяют вестибулолитики (бетагистин). Доказана эффективность антигистаминных средств (прометазин, меклозин) в случае преимущественного поражения вестибулярного анализатора. Большое значение в лечении несистемных головокружений имеет немедикаментозная терапия. С ее помощью возможно восстановление координации движений и улучшение походки. Терапия психогенных головокружений целесообразно проводить совместно с психотерапевтом (психиатром), так как в некоторых случаях может потребоваться назначение анксиолитиков, антидепрессантов и антиконвульсантов.
Прогноз при головокружении
Известно, что приступ головокружения зачастую сопровождается чувством страха, однако головокружение, как состояние, не опасно для жизни. Поэтому в случае своевременного диагностирования заболевания, вызвавшего головокружение, а также его адекватной терапии в большинстве случае прогноз благоприятный.
Дифференциальный диагноз головокружения. Головная боль и головокружение.
предоставляем актуальную медицинскую информацию от ведущих специалистов, помогая врачам в ежедневной работе
Головокружение является исключительно частой жалобой, заставляющей обращаться к врачу. Около 2-5% пациентов амбулаторного приема предъявляют жалобы на головокружение [16], при этом частота его увеличивается с возрастом и достигает 30 и более процентов в популяции лиц старше 65 лет [19]. Согласно современному определению понятие головокружения подразумевает ощущение мнимого вращения или поступательного движения пациента в различных плоскостях или иллюзорное смещение неподвижной окружающей среды в любой плоскости.
Доброкачественное позиционное пароксизмальное головокружение (ДППГ)

Головокружение является одной из наиболее распространенных жалоб на приеме у невролога. В больших популяционных исследованиях (The epidemiology of dizziness and vertigo 2016) было показано, что частота встречаемости головокружения составляет от 15 % до 20 % среди взрослого населения. Его распространенность повышается с возрастом, у женщин встречается в два-три раза чаще, чем у мужчин.
Чувство позы и равновесия обеспечивается слаженной работой центрального и периферического отделов вестибулярного анализатора. Поражение структур обоих отделов может вызывать головокружение. Соответственно, выделяют системное головокружение, характерное для поражения периферического отдела, и несистемное — при поражении центрального отдела вестибулярного анализатора. В первом случае головокружение имеет направление (вращательное или линейное), пациенты жалуются на вращение комнаты, предметов, на «опрокидывание» стен. Во втором случае пациенты описывают свое состояние как дурноту, ощущение «ватности», неустойчивость, ощущение потери равновесия.
Наиболее частым заболеванием, сопровождающимся периферическим вестибулярным синдромом, является ДППГ (доброкачественное позиционное пароксизмальное головокружение). ДППГ — заболевание лабиринта, сопровождающееся системным головокружением без нарушения слуха.
Заболевание обусловлено появлением в полукружных каналах свободно перемещающихся или (реже) фиксированных на купуле ампулярного рецептора отолитовых частиц. Отолитовые частицы, предположительно, образуются в результате спонтанной или вызванной травмой дегенерации отолитовой мембраны эллиптического мешочка. Под действием гравитации эти частицы вызывают движение купулы полукружного канала, что и является причиной головокружения.
При ДППГ головокружение носит преходящий характер, длится 10-15 секунд, до минуты. Также отмечается горизонтальный или горизонтально-ротаторный нистагм, направление которого зависит от того, какой из полукружных каналов поражён. Снижения слуха не наблюдается. Критерий длительности приступа головокружения в данном случае является одним из решающих при постановке диагноза.
Для верификации диагноза применяется проба Дикса-Холпайка. Для этого пациент садится на диагностический стол, вытянув ноги. Взгляд направлен прямо перед собой. Врач поворачивает голову пациента в сторону на 30-45 градусов, затем помогает быстро лечь на спину таким образом, чтобы голова свисала с кровати. Далее врач оценивает появление головокружения и нистагма. Затем врач повторяет ту же пробу с поворотом головы в противоположную сторону. Данная проба позволяет выявить самую частую форму ДППГ, связанную с поражением заднего полукружного канала. При поражении заднего полукружного канала нистагм носит преимущественно ротаторный характер, направлен в сторону поражённого уха.
Дифференциальный диагноз необходимо проводить между другими заболеваниями, сопровождающимися периферическим вестибулярным синдромом, в т. ч. с болезнью Меньера (продолжительность приступа до 24 часов, характерно снижение слуха, шум в ушах), вестибулярным нейронитом, лабиринтитом (продолжительность приступа более суток, характерно снижение слуха, шум в ушах). При проведении дифференциальной диагностики следует обращать внимание на провоцирующие факторы, сопутствующую симптоматику. Так, головокружение на фоне скачков АД, аритмии может быть следствием ТИА или инфаркта головного мозга. Головокружение на фоне головной боли, фото- и фонофобии может говорить о мигрени. Нельзя забывать о т. н. фобическом головокружении, когда данная жалоба начинает беспокоить в строго определённых ситуациях (выход из дома, поход на работу и др).
Для лечения ДППГ разработан ряд манёвров, отдельно для каждого из полукружных каналов. Цель манёвра — вернуть отолиты из полукружного канала в преддверие лабиринта.
Наиболее популярный — маневр Эпли: Из исходного положения, сидя с выпрямленной спиной, больной поворачивает голову на 45° в сторону «больного» уха. После этого следует резко лечь на спину так, чтобы голова свесилась за край подложенной под шею подушки. Пребывать в таком положении необходимо не менее 2-3 минут.
Затем надо достаточно резко повернуть в противоположную сторону к «здоровому» уху. На следующем этапе дополнительный поворот головы в ту же сторону на 90° сопровождается и поворотом туловища на 90° — в результате больной лежит на боку, а лицо повернуто к полу. Зафиксировать такую позу надо также на 2-3 минуты. Далее больной принимает исходное положение сидя. Эффективность данных мероприятий достигает 95 %. При неэффективности реабилитационных манёвров возможно проведение хирургического вмешательства.
Медикаментозное лечение в подавляющем большинстве случаев не показано. Однако существует ряд препаратов, оказывающих влияние на вестибулярную активность. Наиболее популярным является препарат бетагистина дигидрохлорид. Он относится к группе аналогов гистамина. Передача импульсов от вестибулярных рецепторов и вестибулярных ядер обеспечивается гистаминергическими нейронами. Бетагистин уменьшает амплитуду и интенсивность импульсации нейронов латерального вестибулярного ядра. Также применяются антигистаминные средства (Н1-блокаторы). Головокружение уменьшают только те Н1-блокаторы, которые обладают антихолинергическим эффектом. Причем, скорее всего, именно это и обуславливает вестибулолитический эффект, т. к. блокада Н1-рецепторов на данный процесс никак не влияет. Среди данных препаратов прометазин, дименгидринат, меклозин, дифенгидрамин. Из побочных эффектов данных препаратов выделяют снотворный и седативный, наиболее выраженный у дименгидрината и дифенгидрамина. Исходя из этого, предпочтение следует отдавать меклозину. Применяются антихолинергические препараты (скополамин, атропин), производные фенотиазина, транквилизаторы.
Пароксизмальное позиционное головокружение
Пароксизмальное позиционное головокружение — повторные преходящие краткосрочные приступы системного головокружения, провоцируемые изменением положения головы. Связаны с наличием плавающих в эндолимфе или фиксированных на купуле отолитов. Кроме тошноты и иногда рвоты, приступы пароксизмального головокружения не сопровождаются какой-либо другой симптоматикой. Диагноз базируется на жалобах пациента, положительной пробе Дикса-Холлпайка, результатах вращательного теста. Лечение состоит в проведении специальных лечебных методик Эпли или Семонта, выполнении вестибулярной гимнастики.
Общие сведения
Пароксизмальное позиционное головокружение (ППГ) представляет собой доброкачественное приступообразное системное головокружение, продолжительностью от нескольких секунд до 0,5 мин, возникающее при движениях головы, чаще в горизонтальном положении тела. Описано в 1921 г. Робертом Барани. В 1952 г. Дикс и Холлпайк предположили связь заболевания в нарушениями в органе равновесия и предложили к клиническому использованию провокационную диагностическую пробу, которой до сих пор пользуются специалисты в области неврологии и вестибулологии. Поскольку пароксизмальное позиционное головокружение не связано с органическим поражением внутреннего уха, а обусловлено лишь механическим фактором, к его названию зачастую прибавляют «доброкачественное». ППГ чаще встречается у женщин. Заболеваемость составляет около 0,6% населения в год. Люди старше 60-летнего возраста заболевают в 7 раз чаще, чем более молодые. Наиболее подверженный ППГ возрастной период — от 70 до 78 лет.
Причины пароксизмального позиционного головокружения
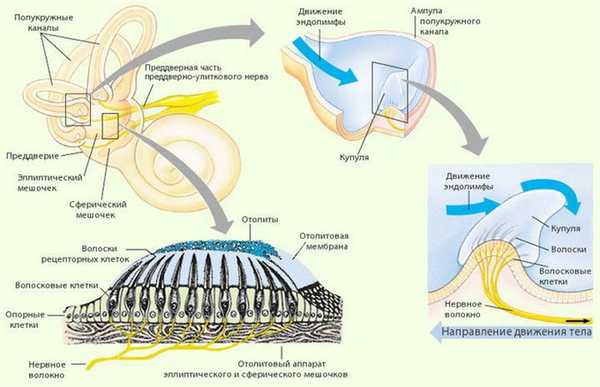
Вестибулярный аппарат образован 3-мя полукружными каналами и 2-мя мешочками. Каналы наполнены эндолимфой и высланы волосковыми клетками — вестибулярными рецепторами, воспринимающими угловые ускорения. Сверху волосковые клетки покрывает отолитова мембрана, на поверхности которой образуются отолиты (отоконии) — кристаллы бикарбоната кальция. В процессе жизнедеятельности организма отработавшие отолиты разрушаются и утилизируются.
При нарушении метаболизма (гиперпродукции или ослабленной утилизации) отоконий, их части свободно плавают в эндолимфе полукружных каналов, наиболее часто скапливаясь в заднем канале. В других случаях отолиты попадают в ампулы (расширения) каналов и прилипают там к купуле, покрывающей рецепторные клетки. Во время движений головы, отоконии перемещаются в эндолимфе каналов или смещают купулу, тем самым раздражающим образом воздействуя на волосковые клетки и вызывая головокружение. После окончания движения отолиты оседают на дно канала (или перестают смещать купулу) и головокружение прекращается. Если отоконии располагаются в просвете каналов, то говорят о каналолитиазе, если они осаждаются на купуле — то о купулолитиазе.
Не смотря на подробно изученный механизм возникновения ППГ, причины образования свободных отоконий в большинстве случаев остаются не ясны. Известно, что у ряда пациентов отолиты образуются вследствие травматического повреждения отолитовой мембраны при черепно-мозговой травме. К этиофакторам, обуславливающим пароксизмальное позиционное головокружение, относят также перенесенный ранее лабиринтит вирусной этиологии, болезнь Меньера, спазм кровоснабжающей лабиринт артерии (при мигрени), хирургические манипуляции на внутреннем ухе, прием ототоксических фармпрепаратов (в первую очередь, антибиотиков гентамицинового ряда). Кроме того, ППГ может выступать в качестве сопутствующей патологии при других заболеваниях.
Симптомы пароксизмального позиционного головокружения
Основу клинической картины составляет транзиторное системное головокружение — ощущение движения предметов в горизонтальной или вертикальной плоскости, как бы вращающихся вокруг тела пациента. Подобный пароксизм головокружения провоцируется движениями головой (поворотами, запрокидыванием). Наиболее часто возникает в положении лежа, при переворачивании в кровати. Поэтому большинство атак ППГ приходится на утреннее время, когда пациенты лежат в кровати после просыпания. Иногда пароксизмы головокружения возникают во сне и приводят к пробуждению больного.
В среднем атака ППГ длится не более 0,5 мин, хотя пациентам этот период представляется более длительным, в своих жалобах они зачастую указывают, что головокружение продолжается несколько минут. Характерно, что приступ не сопровождается шумом в ушах, головной болью, падением слуха (тугоухостью). Возможна тошнота, в отдельных случаях — рвота. В течении нескольких часов после приступа или периодически в промежутках между ними некоторые пациенты отмечают наличие несистемного головокружения — чувства покачивания, неустойчивости, «дурноты». Иногда атаки ППГ имеют единичный характер, но в большинстве случаев в период обострения они возникают несколько раз в неделю или в сутки. Затем следует период ремиссии, при котором пароксизмы головокружения отсутствуют. Он может продолжаться до нескольких лет.
Приступы позиционного головокружения не представляют собой опасности для жизни или здоровья пациента. Исключение составляют случаи, когда пароксизм случается при нахождении человека на большой высоте, подводном погружении или вождении транспортного средства. Кроме того, повторяющиеся атаки могут негативно влиять на психо-эмоциональное состоянии пациента, провоцируя развитие ипохондрии, депрессивного невроза, неврастении.
Диагностика пароксизмального позиционного головокружения
Диагноз ППГ базируется преимущественно на клинических данных. С целью его подтверждения невролог или вестибулолог проводят пробу Дикса-Холлпайка. Изначально пациент сидит, повернув голову на 45 градусов в пораженную сторону и фиксируя взгляд на переносице врача. Затем пациента резко переводят в положение лежа, запрокидывая при этом его голову на 30 градусов. По прошествии латентного периода (1-5 секунд) возникает системное головокружение, сопровождающееся ротаторным нистагмом. Для регистрации последнего необходима видеоокулография или электронистагмография, поскольку периферический нистагм подавляется при фиксации взора и визуально может быть не зафиксирован. После исчезновения нистагма пациента возвращают в положение сидя, что сопровождается легким головокружением и ротаторным нистагмом, направленным в обратную сторону по отношению к ранее вызванному.
Провокационную пробу выполняют с 2-х сторон. Двусторонняя положительная проба Дикса-Холлпайка, как правило, встречается при ППГ травматического генеза. Если в ходе пробы отсутствовало как головокружение, так и нистагм, она считается отрицательной. Если отмечалось головокружение без нистагма, то проба считается положительной, диагностируется т. н. «субъективное ППГ». После неоднократного повторения пробы нистагм истощается, головокружение не возникает, поскольку в результате повторных движений отолиты рассеиваются по полукружному каналу и не формируют скопление, способное воздействовать на рецепторный аппарат.
Дополнительной диагностической пробой выступает вращательный тест, который проводится в положении лежа с запрокинутой на 30 градусов головой. При положительной пробе после резкого поворота головы спустя латентный интервал возникает горизонтальный нистагм, который хорошо регистрируется при визуальном наблюдении. По направлению нистагма можно отличить каналолитиаз от купулолитиаза и диагностировать какой именно полукружный канал поражен.
Дифференциальную диагностику ППГ необходимо проводить с позиционным головокружением при артериальной гипотонии, синдроме позвоночной артерии, синдроме Барре-Льеу, болезни Меньера, вестибулярном нейроните, фистуле лабиринта, заболеваниях ЦНС (рассеянном склерозе, новообразованиях задней черепной ямки). Основу дифдиагноза составляет отсутствие наряду с позиционным головокружением других, характерных для этих заболеваний, симптомов (тугоухости, «потемнения» в глазах, болей в шее, головных болей, ушного шума, неврологических нарушений и т. п.).
Лечение пароксизмального позиционного головокружения
Большинству пациентов рекомендована консервативная терапия, которая зависит от вида ППГ. Так, при купулолитиазе применяют вестибулярную гимнастику Семонта, а при каналолитиазе — специальные лечебные методики, направленные на изменение расположения отоконий. При остаточной и легкой симптоматике рекомендованы упражнения для тренировки вестибулярного аппарата. Фармакотерапия может иметь смысл в периоды обострения. Ее основу составляют такие препараты как циннаризин, гинкго билоба, бетагистин, флунаризин. Однако медикаментозная терапия может служить лишь дополнением к лечению специальными методиками. Следует сказать, что некоторые авторы высказывают большие сомнения в отношении ее целесообразности.
К наиболее распространенным лечебным методикам относится прием Эпли, заключающийся в последовательной фиксации головы в 5-ти различных положениях. Прием позволяет переместить отолиты из канала в овальный мешочек лабиринта, что приводит к купированию симптомов ППГ у 85-95% пациентов. При приеме Семонта пациента из положения сидя с повернутой в здоровую сторону головой переводят в положения лежа на пораженной стороне, а затем, не изменяя поворота головы, через положение сидя в положение лежа на здоровой стороне. Такая быстрая смена положения головы позволяет освободить купулу от осевших на нее отолитов.
В тяжелых случаях с частыми атаками позиционного головокружения, не купирующегося применением методик Эпли и Семонта, рассматривается вопрос хирургического лечения. Операционное вмешательство может состоять в пломбировании пораженного полукружного канала, избирательном пересечении отдельных вестибулярных волокон, лазеродеструкции лабиринта.
Дифференциальная диагностика головокружений
Головокружение — одна из наиболее частых и в то же время нелюбимых врачами жалоб среди пациентов соматического и неврологического профиля.
Головокружение является не самостоятельной нозологией, а симптомом, связанным с целым рядом болезней (как минимум 70 заболеваний и состояний), поэтому диагностика и лечение головокружений являются достаточно непростой задачей для врача любой специальности.
Головокружение — жалоба довольна субъективная, описываемая пациентами как «иллюзии движения» или «галлюцинации движения», что обусловливает трудность идентификации данного феномена.
Причиной головокружений является нарушение баланса информации, поступающей от 3 афферентных систем: вестибулярной, зрительной и проприоцептивной.
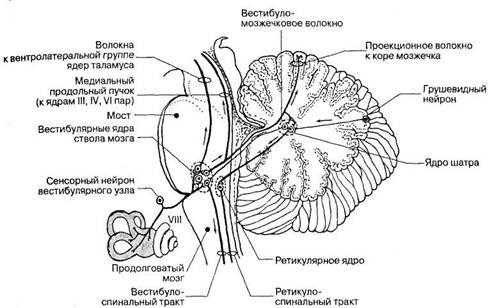
Необходимо напомнить, что вестибулярный аппарат имеет обширные связи, благодаря наличию в своем составе 4 ядер, которые, в свою очередь, связаны с 5 физиологическими системами:
- с глазодвигательными ядрами через медиальный продольный пучок (ядра Кахаля и Даркшевича);
- с ретикулярной формацией (ч/з tr. vestibuloreticularis);
- с моторной частью спинного мозга через вестибулоспинальные пути (ч/з tr. vestibulospinalis);
- с мозжечком (ч/з tr. vestibulocerebellaris);
- c экстрапирамидной системой (ч/з tr. vestibulorubralis).
Благодаря таким обширным связям с различными структурами ЦНС, причина головокружений часто остается неустановленной.
Что касается патохимической основы возникновения вертиго, в ее основе лежит активация/блокада гистаминовых рецепторов:
- активация H1-рецепторов (постсинаптических) приводит к расширению капилляров, снижение активности — к вазоспазму и, соответственно, ухудшению кохлеарного и вестибулярного кровотока, т. е. областей с наибольшей плотностью расположения указанных рецепторов;
- блокада H3-рецепторов вызывает ингибирование активации ампулярных клеток внутреннего уха и вестибулярных ядер ствола мозга. Кроме того, увеличение концентрации гистамина, отмечающееся при блокаде H3-рецепторов, также приводит к вазодилатации. Н3-рецепторы (пресинаптические) по механизму отрицательной обратной связи регулируют синтез и секрецию гистамина, тормозят передачу возбуждения на уровне окончаний симпатических сосудосуживающих волокон, вызывают вазодилатацию сосудов головного мозга.
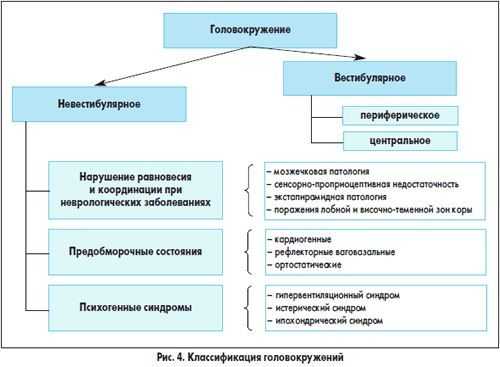
Однако головокружение далеко не всегда связано с поражением вестибулярного аппарата, поэтому для врача на этапе анализа жалоб очень важно решить, каким является головокружение:
- вестибулярным (истинным, системным);
- невестибулярным (несистемным, неспецифическим).
Анализ жалоб, которыми пациенты описывают свои субъективные ощущения, также играет немаловажную роль в дифференциальной диагностике причины головокружений.
Для системного головокружения характерны:
- ощущение вращения окружающих предметов вокруг себя;
- ощущение вращения, падения, наклона, раскачивания собственного тела в определенном направлении.
Для неспецифического головокружения характерны:
- отсутствие чувства вращения;
- ощущение неустойчивости, общая слабость;
- предчувствие падения;
- шаткость, неуверенность при ходьбе.
Если головокружение является системным, т. е. является частью вестибулярного симптомокомплекса, то помимо этого, при расспросе и объективном осмотре будут выявлены:
- нистагм, чаще спонтанный, возникающий в момент головокружения;
- атаксия;
- вегетативные проявления в виде тошноты, рвоты, гипергидроза.
Дальнейшая тактика врача основывается на топической диагностике с установлением уровня поражения. Если вовлечена вестибулярная система от ядер вестибулярного нерва в стволе головного мозга до височных долей коры больших полушарий, наиболее вероятно центральное головокружение. Если процесс локализуется во внутреннем ухе, преддверно-улитковом нерве, мостомозжечковом углу или доходит до ядер вестибулярного нерва в стволе головного мозга, — периферическое головокружение. Для каждого из видов системного головокружения также характерны свои особенности, которые могут помочь врачу в установлении истинной причины данного патологического состояния.
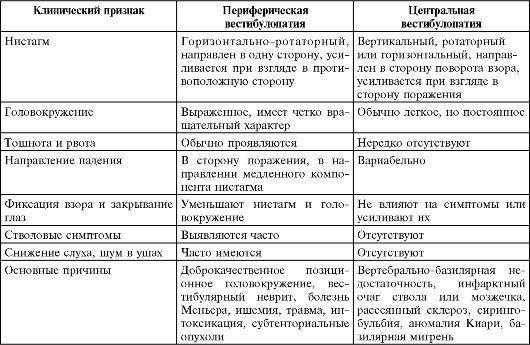
Характерными особенностями периферического вестибулярного головокружения являются:
- приступообразность течения (внезапное начало и конец);
- продолжительность (редко превышает 24 часа);
- сочетание с выраженными вегетативными расстройствами;
- хорошее самочувствие больного между приступами;
- быстрое наступление компенсации за счет включения центральных компенсаторных механизмов;
- нистагм спонтанный, односторонний, горизонтальный, направление в здоровую сторону независимо от направления взгляда, не исчезает при закрытых глазах, длится несколько секунд.
Для системного вестибулярного головокружения центрального генеза характерны:
- хроническое течение;
- умеренная интенсивность;
- сочетание с симптомами поражения ЦНС;
- ограниченность компенсаторных возможностей;
- отсутствие слуховых нарушений;
- нистагм либо отсутствует, либо имеет разные направления в зависимости от направленности взгляда и уровня поражения (горизонтальный, вертикальный, диагональный), наиболее выражен при взгляде в сторону поражения, исчезает при закрытых глазах, длится в течение минуты.
При каких заболеваниях возможно развитие периферического головокружения?
- вестибулярный нейронит; ;
- билатеральная вестибулопатия.
При этих заболеваниях периферическое вестибулярное головокружение не сопровождается нарушением слуха.
Если симптомокомплекс сопровождается нарушением слуха, но другой очаговой неврологической симптоматики не выявляется, то очаг поражения расположен во внутреннем ухе, преддверно-улитковом нерве и/или его ядрах:
- ;
- инфаркт лабиринта, исходом которого является необратимая глухота;
- опухоли (невринома VIII пары черепно-мозговых нервов);
- лабиринтит и т. п.
Если головокружение сопровождается развитием очаговой неврологической симптоматики, то следует думать о центральном головокружении. В зависимости от наличия симптомов можно предположить следующие заболевания и патологические процессы:
- синдром мостомозжечкового угла;
- опухоли IV желудочка;
- нарушения кровообращения в вертебробазилярном бассейне;
- рассеянный склероз;
- головокружение как аура эпилептического припадка.
Если характер жалоб не свидетельствует в пользу системного головокружения, речь идет о несистемном (невестибулярном) головокружении.
Среди несистемного головокружения можно выделить несколько вариантов:
- связанное с липотимиями («обморочными реакциями») и обмороками;
- связанное с поражением различных отделов нервной системы, участвующих в обеспечении равновесия и координации;
- психогенное.
Как говорилось выше, жалобы, предъявляемые при несистемном головокружении, — внезапно наступающая общая слабость, ощущение дурноты, потемнение в глазах, звон в ушах, предчувствие падения.
Необходимо помнить, что предобморочное состояние не всегда переходит в обморок, поэтому при частом повторении липотимий основной жалобой у пациентов является именно головокружение.
Еще одной причиной несистемных головокружений может явиться постуральная гипотензия в структуре периферической вегетативной недостаточности.
Попробуем теперь составить алгоритм диагностических мероприятий, которые помогут быстрее выявить причину возникновения головокружения.
При жалобах больного на головокружение все мероприятия сводятся к трем основным этапам:
- определение характера головокружений;
- определение уровня поражения вестибулярного анализатора или других структур нервной системы;
- определение нозологической формы.
Для этого проводится анализ основных жалоб, выясняется характер, длительность и острота головокружения, а также сопутствующие жалобы.
Читайте также:
- Выделение грибов. Неселективные среды для грибов. Селективные среды для грибов. Выявление противогрибковых антител ( AT ). Выявление грибковых антигенов ( Аг ).
- Диагностика рака маточной трубы
- Удаление корней молочных зубов. Травмирование мягких тканей при удалении зубов
- Замучила гипертония? Не лечите повышенное давление только таблетками
- Синдром Элерса-Данлоса (Ehlers-Danlos)
