Динамическая рентгенография при мастоидите. Оценка эффективности лечения мастоидита
Добавил пользователь Morpheus Обновлено: 31.01.2026
Кафедра оториноларингологии педиатрического факультета, научно-исследовательская лаборатория экспериментальной и клинической детской оториноларингологии Российского национального исследовательского медицинского университета им. Н.И. Пирогова, Москва
Морозовская ДГКБ Депертамента здравоохранения Москвы, Москва, Россия, 119049
ГБУЗ «Городищенская центральная районная больница», ФГБОУ ВО «ВолгГМУ», кафедра хирургических болезней педиатрического и стоматологического факультетов, Волгоград, Россия
Некоторые особенности клинического течения мастоидита у детей
Журнал: Вестник оториноларингологии. 2014;(6): 17‑19
Цель работы - анализ случаев острого среднего отита, осложненного мастоидитом у детей, оперированных в клинике за период с 2009 по 2012 г. Оценены 46 пациентов, которым проведена антромастоидотомия. Определены основные клинические варианты заболевания и частота их встречаемости, возрастной состав детей, наиболее значимые этиологические факторы.
Острый средний отит (ОСО) является одним из самых распространенных заболеваний среди всей ЛОР-патологии у детей. По данным разных авторов, обращаемость по поводу ОСО составляет около 60%, что подтверждают и наши наблюдения [1, 2]. Несмотря на то что заболевание хорошо изучено, давно определены основные принципы его диагностики, лечения и профилактики, число осложнений острого среднего отита остается по-прежнему высоким и не имеет тенденции к снижению.

Среди осложнений острого отита, требующих экстренного оперативного вмешательства, лидирующее место занимает мастоидит [3, 4]. В 2009 г. в нашей клинике произведено 9 антромастоидотомий, в 2010 г. - 14, в 2011 г. - 5 и в 2012 г. - 18 операций при сравнительно стабильном числе детей, обращавшихся по поводу ОСО. Возникла необходимость провести анализ случаев мастоидита для более полного понимания причин и определения особенностей его развития у детей на сегодняшний момент. Клиническая характеристика больных представлена в таблице.
Проведен анализ 46 случаев мастоидита (24 мальчика и 22 девочки). Возраст прооперированных больных составил от 6 мес до 7 лет, подавляющее большинство детей (31 человек) были в возрасте 2,5-3 лет. Более чем у половины больных (29 человек) на момент операции имелся субпериостальный абсцесс, обнажение твердой мозговой оболочки и стенки сигмовидного синуса интраоперационно выявлено у 5 и 2 детей соответственно. В двух случаях течение острого мастоидита привело к развитию отогенного менингита. Анамнез прооперированных детей показал, что большинство (35 детей из 46) из них на догоспитальном этапе наблюдались педиатром по поводу ОРВИ, острого среднего катарального отита, развивавшегося на 5-7-е сутки от начала вирусной инфекции. Динамическое наблюдение оториноларингологом на этом этапе не проводилось. Из всех случаев мастоидита 19 детей на догоспитальном этапе получали только местное лечение, 27 детей получали пероральные антибиотики. Необходимо отметить, что в 93% случаев применялись макролиды и цефалоспорины в виде суспензии в минимальных дозировках и назначались 1 раз в сутки. В стационар детей направляли, если после проведения курса антибактериальной терапии (7-10 дней) сохранялись симптомы интоксикации, субфебрильная температура или родители обращали внимание на оттопыренность ушной раковины и воспаление в заушной области. Поэтому многие дети были госпитализированы уже на поздних стадиях развития мастоидита. У 29 детей при поступлении диагностировали субпериостальный абсцесс. В двух случаях имелось произвольное вскрытие абсцесса в область наружного слухового прохода. Прорыв гноя происходил в области задней стенки на уровне перешейка и имел сходную клинику с фурункулом, что требовало проведения дифференциальной диагностики. Интраоперационно после вскрытия субпериостального абсцесса на поверхности сосцевидного отростка выявлялся кариозный свищ от 1 до 3 мм в диаметре, чаще располагающийся несколько выше или кзади от проекции антрума. Как правило, выявлялась обширная деструктивная полость, периантральные и верхушечные группы клеток были полностью разрушены. Реже отмечалась деструкция перисинуозных клеток. Обнажение стенки сигмовидного синуса выявлено в 2 случаях (возраст детей 2 года и 2 года 6 мес). На КТ у этих детей имелась картина пристеночных тромбов, клинической симптоматики синустромбоза не выявлено. В пяти случаях (возраст детей от 5 мес до 3 лет) интраоперационно обнаруживалось обнажение твердой мозговой оболочки с развитием эпидуральной эмпиемы. Менингеальная и очаговая симптоматика у больных отсутствовала. В двух случаях у детей с отогенным менингитом на операции не обнаружено сколько-нибудь выраженных деструктивных изменений со стороны структур среднего уха, что, согласно данным литературы [4, 5], может быть обусловлено распространением инфекции в полость черепа через каменисточешуйчатую щель, которая в первые годы жизни остается открытой [6].
У 8 детей при поступлении не было выраженной клиники мастоидита, часто отсутствовали воспалительные изменения в анализах периферической крови, самочувствие детей не было нарушено, отсутствовали выраженные признаки интоксикации. Основным показанием к операции у этой группы детей были данные компьютерной томографии, при которой определялись выраженные деструктивные изменения структур сосцевидного отростка (разрушение костных перегородок между ячейками с формированием большой деструктивной полости, дефекты костного ложа сигмовидного синуса, кортикального слоя, обнажение твердой мозговой оболочки). У трех детей из этой группы заболевание развилось на фоне имеющейся доброкачественной нейтропении, лечение которой проводилось совместно с педиатром и гематологом.
У остальных 5 детей явных объективных причин для латентного течения мастоидита не выявлено. Проводимая этим детям антибактериальная терапия на догоспитальном этапе не может, на наш взгляд, быть единственной причиной указанных патологических изменений, поскольку имела место и у детей с выраженной симптоматикой. Интраоперационные находки у детей со стертым течением мастоидита сопоставимы с таковыми у детей, имевших выраженную клиническую симптоматику.
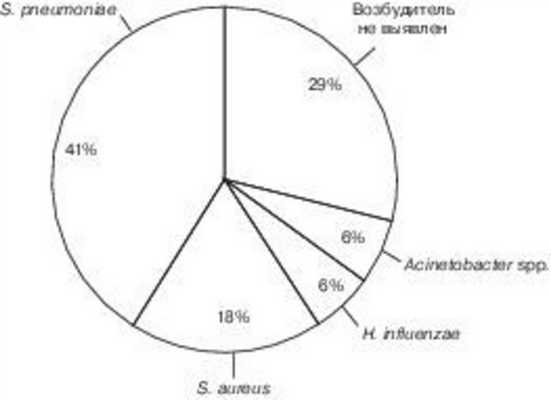
Для оценки этиологического фактора изучались посевы отделяемого из слухового прохода и трепанационной полости сосцевидного отростка. В ряде случаев (29%) посевы роста не давали, что объясняется, по-видимому, предшествовавшей антибактериальной терапией. При обнаружении возбудителя были получены следующие результаты (см. рисунок). Рисунок 1. Результаты микробиологического исследования у детей с острым мастоидитом.
В послеоперационном периоде все дети получали антибактериальную терапию с учетом данных бактериологического исследования, проводились ежедневные перевязки. В случаях эпидуральной эмпиемы и обнажения сигмовидного синуса назначали КТ-исследование в динамике. Заушную рану ушивали отсроченными швами на 6-12-й день после операции, исходя из клинической ситуации. Длительность стационарного лечения составляла от 9 до 28 дней.
Таким образом, проведенный нами анализ позволяет сделать ряд выводов:
1. Число осложнений (мастоидита), возникающих на фоне острого среднего отита, остается достаточно высоким и составляет в среднем 1,3% всех госпитализированных детей с заболеваниями уха.
2. Наиболее часто мастоидит встречается у детей младшей возрастной группы (72%).
3. В случаях латентного течения мастоидита (17,4% в наших наблюдениях) основным диагностическим исследованием, определяющим показания к антромастоидотомии, является КТ височных костей.
4. В ряде случаев развитию мастоидита у детей может способствовать неадекватная антибиотикотерапия на догоспитальном этапе.
Мастоидит
Мастоидит — бактериальная инфекция сосцевидного отростка, который представляет собой выступающую кость позади уха. Мастоидит обычно возникает при отсутствии лечения или при неправильном лечении острого среднего отита и заключается в распространении инфекции со среднего уха на окружающую кость — сосцевидный отросток.
Симптомы
Обычно симптомы мастоидита появляются через несколько дней или недель после развития острого среднего отита, когда инфекция распространяется на сосцевидный отросток и разрушает его внутреннюю часть. В следствии скопления гноя в кости может сформироваться абсцесс.
К симптомам мастоидита относятся:
- и вокруг уха, носящая постоянный и пульсирующий характер;
- покраснение и распухание кожи, покрывающая сосцевидный отросток;
- асимметрия лица (наружное ухо смещается вбок и вниз);
- головная боль и высокая температура тела; ; и прогрессирующая потеря слуха;
- стойкое головокружение;
- невозможность смыкания век.
Возможные причины
- Проникающая инфекция из полости среднего уха (осложнение острого среднего отита)
- Травма сосцевидного отростка
- Сепсис (заражение крови)
- Нагноение лимфатических узлов, расположенных близко к сосцевидному отростку
Диагностика
С учетом причины заболевания и имеющихся симптомов врач может назначить следующие виды обследования:
- анализ крови и СОЭ; ; аудиометрия;
- вестибулометрия; ;
- компьютерная томография (КТ) височных костей и головного мозга.
Лечение
Лечение зависит от причины и симптомов заболевания, а также тяжести течения. С учетом этого врач может назначить:
Мастоидит у детей
Мастоидит - это воспалительное повреждение сосцевидного отростка височной кости (за ухом), имеет инфекционное происхождение. Мастоидит может развиться при заражении инфекцией или быть осложнением острого среднего отита. Клинически мастоидит проявляется повышением температуры тела, интоксикацией, болью и пульсацией в участке сосцевидного отростка, отечностью, гиперемией заушной области, болью в ухе, снижением слуха. Мастоидит занимает 5-10% отоларингологических заболеваний у детей.
Что провоцирует / Причины Мастоидита у детей:
К причинам возникновения мастоидита относятся:
- Появление вторичного мастоидита, обусловленного отогенным распространением инфекции из барабанной полости среднего уха. Возбудителями инфекции выступают: палочка инфлюэнцы, пневмококки, стрептококки, стафилококки и пр. Переход инфекции из среднего уха происходит по причине дренирования при позднем прободении барабанной перепонки, несвоевременном проведении парацентеза, слишком малом отверстии в барабанной перепонке или его закрытии грануляционной тканью.
- Редко мастоидит развивается при гематогенном (через кровь) проникновении инфекции в сосцевидный отросток, когда у больного развивается сепсис, вторичный сифилис, туберкулез.
- Первичный мастоидит возможен при травмировании ячеек сосцевидного отростка. При получении травмы патогенные микроорганизмы развиваются в крови, которая изливается в ячейки отростка.
- Мастоидит может развиться на фоне ослабленного иммунитета при хронических заболеваниях таких, как бронхит, сахарный диабет, ревматоидный артрит, туберкулез, пиелонефрит, гепатит.
- Мастоидит появляется при патологии носоглотки (синусит, хронический ринит, ларинготрахеит, фарингит).
- Может выступать осложнением перенесенных ранее травм (наружный отит, аэроотит, адгезивный средний отит и др.), которые были плохо пролечены.
Патогенез (что происходит?) во время Мастоидита у детей:
У детей в возрасте до 6 лет сосцевидный отросток не развит, поэтому на его месте есть только возвышение, внутри которого размещена пещера.
Сосцевидный отросток расширяет височную кость черепа и выполняет структурную функцию опорной точки для мышц шеи. Он содержит несколько воздушных ячеек, которые по своему внешнему виду напоминают соты и происходят из антрального отдела. Подкладкой сосцевидного отростка является слизистая оболочка, которая напрямую взаимодействует с барабанной перепонкой. В ходе заболевания гной из барабанной полости проникает в антральный отдел (пещеру).
Барабанная полость среднего уха связана с сосцевидным отростком с помощью небольшого канала, который проходит через височную кость. Сосцевидные воздушные ячейки связаны со средней черепной ямкой, а сзади с черепной ямкой. Это означает, что нагноение в сосцевидном участке может (редко) вызывать менингит или церебральный абсцесс.
Мастоидит происходит, когда гнойная инфекция проходит от среднего уха, пострадавшего от отита к сосцевидным воздушным ячейкам. Инфекционный процесс вызывает воспаление сосцевидного отростка и окружающих тканей, и может привести к костному уничтожению.
Мастоидит разделяют на острый (классический), когда мастоидит является осложнением острого среднего отита, а также хронический (латентный) возникает в связи с хроническим гнойным средним отитом или холестеатомой. Хронический мастоидит развивается более трех месяцев, а острый мастоидит - менее чем три недели.
При остром мастоидите в организме имеется прямая бактериальная инфекция в сосцевидном отростке. Кожа, закрывающая сосцевидный отросток, позади уха, воспаляется и, как следствие становится красной, а само место припухшим. Если инфекция развивается 10-14 дней, то маленькие, костные стенки, которые образуют заполненные воздухом соты, разрушаются. Такое разрушение кости, называется коалесцентным мастоидитом. Если инфекция продолжает поражать организм и приводит к прямому накоплению гноя под кожей за ухом, то в результате появляется абсцесс, и тогда инфекция может распространиться в боковые пазухи, вызывая появление сгустка крови (тромбоз). Инфекция может также распространяться непосредственно книзу, создавая нарыв в мышце, которая присоединена к сосцевидному отростку.
Хронический мастоидит формируется, когда есть хронический воспалительный процесс, который задевает сосцевидный отросток. Как правило, это хроническое воспаление среднего уха, при котором есть перфорация в барабанной перепонке. При хроническом мастоидите нет разрушения кости.
Воспаление в самом сосцевидном отростке довольно редко. Это почти всегда является результатом воспаления или инфекции в среднем ухе.
Симптомы Мастоидита у детей:
По мере прогрессирования мастоидита за ухом может образоваться значительный отек, оттопыривая его вперед. Твердая кость под кожей становится довольно мягкой и пластичной, что указывает на абсцесс. Если инфекция перешла в тяжелую форму, то могут проявиться опасные симптомы, например, паралич лицевого нерва, глухота, головокружение, менингит и тромбоз в боковой пазухе, лихорадка.
При мастоидите заушная область становится припухлой, а ребенок жалуется на боль при пальпации.
Дыхательная и нервная системы ребенка подлежат поражению при мастоидите. Состояние ребенка может быть как вялым, так и гипервозбужденным - ребенок может плакать, плохо спать, аппетит резко ухудшается.
Во время заболевания кожные покровы становятся бледными и влажными. Пульс учащается, появляется одышка, тоны сердца приглушены.
При хроническом мастоидите нет никаких изменений, кроме нерегулярной боли за ухом. Обычно хроническая форма проходит довольно бессимптомно, за исключением времени обострения заболевания, тогда боль становится обильнее.
Симптомы мастоидита могут совпадать с клинической картиной других заболеваний, поэтому необходима дифференциальная диагностика.
Диагностика Мастоидита у детей:
Диагноз ставится после проведения:
- Анализа симптоматики.
- Осмотра и пальпации заушной области (на заболевание указывает припухлость и покраснение кожи за ухом).
- Отоскопии (осмотра наружной части уха и барабанной перепонки при помощи отоскопа).
- Тимпанометрии (теста, определяющего функционирование среднего уха. Помогает обнаружить любые изменения давления в среднем ухе). Данный тест - трудное испытание для детей младшего возраста, потому что ребенок должен сидеть очень тихо, не плакать, не говорить и не двигаться.
- Радиографии - метод диагностики при помощи применения радиографического красителя, используется для обнаружения абсцесса под кожей или определения распространения инфекции в мозг.
- Аудиометрии - исследование остроты слуха при помощи камертона, проводится для установления наличия или отсутствия тугоухости.
- Рентгенографии - показывает воспаленные ячейки и разрушение костных стенок, образующих заполненные воздухом соты в сосцевидной полости.
- Компьютерной томографии черепа - используется для просмотра изображения поперечного сечения по горизонтали и вертикали. КТ показывает детальные изображения любой части тела, в том числе костей, мышц, жира и органов.
- Магнитно-резонансная томография (МРТ) - диагностическая процедура, которая использует комбинацию больших магнитов, радиочастот и компьютерные технологии для получения подробных изображений органов и структур в организме.
- Анализа спинномозговой жидкости (забор ликвора для определения наличия инфекции)
- Бактериологического посева выделений из уха - берется для определения вида возбудителя.
Лечение Мастоидита у детей:
Лечение мастоидита определяться врачом на основе возраста ребенка, общего состояния здоровья, истории болезни, протяжности заболевания. Лечение проходит только в условиях стационарного наблюдения.
Лечение мастоидита обычно требует госпитализации и полной оценки состояния врача-отоларинголога. Ребенку, в большинстве случаев, назначают антибиотики через внутривенный катетер. Доктор обязан убедиться, что больной завершает свой курс антибиотиков, которые выбираются в зависимости от возбудителя.
В тяжелых случаях необходимо хирургическое вмешательство, чтобы слить жидкость из среднего уха. Для этого применяется хирургическая процедура - миринготомия - размещение трубки через небольшое отверстие в барабанной перепонке для слива жидкости и уменьшения давления от среднего уха. Трубка помещается для предотвращения скопления гнойной жидкости, а также назначается соответствующая терапии антибиотиками. При миринготомии инфекция, как правило, отступает легко. Трубка размещается на период от 6-12 месяцев.
Если инфекция серьезна, врач назначает мастоидэктомию - проводится для удаления зараженной кости за ухом. Потеря слуха может произойти по причине тяжелой инфекции, особенно если присутствует холестеатома.
Если инфекция продолжает распространяться, несмотря на лечение антибиотиками, могут возникнуть следующие осложнения: сигмовидной тромбоз синуса - сгусток в большой вене рядом с сосцевидным отростком, менингит, абсцесс мозга - скопление гноя и инфекции, которое может возникнуть в головном мозге.
Раннее и правильное лечение мастоидита необходимо для предотвращения развития этих опасных для жизни осложнений, которые могут привести к следующим нарушениям: паралич лицевого нерва, глухота, головокружение, менингит и абсцесс мозга и их результирующих заболеваний.
Мастоидит - воспаление в слизистой оболочке и твёрдой ткани височной кости. Данную анатомическую структуру каждый может легко прощупать у себя позади уха. Мастоидит уха у взрослых и детей — результат распространения инфекции, первоначально возникшей во внутренних анатомических структурах органа слуха. Болезнь опасна и чревата тяжелыми осложнениями.
Рассмотрим, что такое мастоидит, какие причины приводят к его возникновению, как проявляется патология, и какими методами лечат болезнь в клинике «Клиника К+31».
Причины
Прямая причина патологии - проникновение в слизистую, соединительные и твёрдые ткани сосцевидного отростка патогенных микроорганизмов. Часто это те же болезнетворные агенты, что вызывают воспаление среднего уха (отит). Именно отит обычно и является первичной патологией. Сам по себе мастоидит развивается редко.
Конкретного возбудителя можно выявить только после лабораторной диагностики, но в большинстве клинических ситуаций это:
- Пневмококки;
- Стрептококки;
- Стафилококки;
- Грамотрицательные бактерии.
Реже встречаются синегнойная палочка и анаэробные микробы. Независимо от разновидности инфекционных агентов воспалительный процесс сопровождается местной реакцией организма на чужеродное вторжение. Характерный признак острого мастоидита — наличие гноя, что свидетельствует об активности лейкоцитов. Частая косвенная причина развития заболевания - неполноценное или неадекватное лечение отита (терапия народными методами без врачебного наблюдения).
Патогенез мастоидита
Воспаление развивается стремительно при острой форме болезни и постепенно при хронической.
Патология протекает в 2 стадии:
- В дебютной стадии в процесс активно вовлечены слизистые и надкостница, что приводит к заполнению тканей экссудатом (жидкостью из микроскопических кровеносных сосудов), их воспалению и утолщению.
- Вторая стадия называется также деструктивной - для неё характерно поражение и разрушение костной ткани. Внутренние структуры кости подвергаются некрозу (отмиранию) - данная ситуация чревата возникновением опасных патологических процессов в тканях черепа. Истечение гноя во внутренние полости вызывает образование абсцессов, требующих хирургического вмешательства.
Мастоидит чаще диагностируется у пациентов с пневматическим анатомическим типом сосцевидного отростка. На развитие заболевания влияют дополнительные факторы:
- Повышенная вирулентность (агрессивность и жизнестойкость) бактериальных колоний;
- Пониженный иммунный статус на фоне других хронических заболеваний;
- Приём лекарств - сильных антибиотиков, препаратов для химиотерапии;
- Наличие диабета.
Первоочередная задача врача при мастоидите - купировать воспаление на начальной стадии его развития, но не всегда пациенты обращаются в клинику на дебютном этапе патологии, что затрудняет терапию.
Классификация мастоидита
По локализации различают правосторонний мастоидит и левосторонний. Реже развивается двухсторонний мастоидит - это воспалительный процесс симметричного характера, вызванный обширным поражением инфекционными агентами.
По этиологии выделяют 5 разновидностей мастоидита.
Первичный - который развивается непосредственно в височной кости без отита и воспаления в структурах органов слуха. Это редкая разновидность заболевания и очень опасная.
Вторичный - самый распространенный вариант, развивающийся как осложнение отита.
Отогенный - вызван распространением воспалительного процесса непосредственно через внутренние структуры органов слуха.
Гематогенный - при котором инфекционные агенты попадают к месту воспаления через кровеносную систему. При такой разновидности болезни первичный воспалительный очаг бывает как в ухе, так и в других частях организма.
Травматический - развивающийся в результате травматических повреждений - черепно-мозговых травм, ударов, ушибов. Бактериальные агенты проникают в данном случае непосредственно через открытую рану.
Симптомы мастоидита
При заболевании развиваются локальные и общие признаки.
К общим относятся:
- Высокая температура;
- Слабость, снижение работоспособности;
- Повышение количества лейкоцитов, увеличение СОЭ и другие признаки воспалительной реакции;
- Снижение аппетита, бессонница.
Местные симптомы - боли в ухе и в височной кости, изменение положения ушной раковины, течение гноя из уха. Иногда выделения гноя не происходит, поскольку нет путей для его оттока. Проявления заболевания возникают через 7-14 дней после начала отита. Динамика патологических процессов при воспалении среднего важно при диагностике болезни.
Иногда развивается мастоидит без температуры: такая ситуация характерна для пожилых и ослабленных пациентов. Симптомы мастоидита у детей более интенсивны, особенно в грудном возрасте.
Внешне болезнь проявляется в виде гиперемии и истончения кожи в районе сосцевидного отростка. Гноетечение носит пульсирующий характер, как и болевые ощущения. Гнойная масса заполняет ушное отверстие сразу после его очистки. При прогрессировании патологии часто нарушается целостность барабанной перепонки, что приводит к временной потере слуха.
На поздних стадиях болезни костные перегородки сосцевидного отростка разрушаются, а внутренние полости заполняются гноем. Наблюдаются прорывы гнойных очагов в окружающие мягкие ткани, вследствие чего образуются дополнительные абсцессы (закрытые очаги). Иногда патологические проявления распространяются на участок шеи со стороны воспаления: такой вариант болезни именуется «мастоидит Бецольда». Данная разновидность характеризуется болью при повороте головы и провоцирует развитие лимфаденита.
Осложнения
Последствия заболевания очень опасны:
- Тугоухость и полная потеря слуха;
- Внутричерепные заболевания - менингит, абсцессы мозга и черепных полостей;
- Паралич мускулатуры лица.
Прогноз лечения напрямую зависит от его своевременности. Чем раньше начать терапию, тем меньше риск развития осложнений и сопутствующих заболеваний. Наиболее целесообразный вариант при обнаружении первых симптомов заболевания - обращение в клинику профессионального уровня. В Международном Медицинском Центре «Клиника К+31» приём больных ведётся без выходных.
Диагностика
В типичных клинических ситуациях мастоидит нетрудно диагностировать. Заболевание выявляется с помощью внешнего осмотра, пальпации и эндоскопии ушной раковины. Однако при атипичном развитии болезни нужны дополнительные исследования: КТ, МРТ, рентгенография.
Метод МРТ при мастоидите определяет локализацию гнойных очагов, отток из которых нарушен. Методы визуализации показывают степень интенсивности воспалительных процессов и обнаруживают деструктивные изменение в костной ткани.
Если врачам неизвестны возбудители заболевания, проводится бактериальный посев гнойных выделений из уха. Определение точной разновидности болезнетворной микрофлоры необходимо для назначения целенаправленной лекарственной терапии.
Лечение мастоидита
Терапия этого опасного и коварного заболевания в клинике международного уровня «Клиника К+31» проводится комплексно. Как лечить мастоидит, решает врач на основании диагноза и клинической картины. На I этапе лечения практикуются лекарственные методы - внутривенное введение антибиотиков, обработка очагов противовоспалительными и антисептическими препаратами. Чаще всего лечение проводится в стационаре.
Поскольку на начальной стадии нужно действовать быстро, назначаются антибиотики широкого спектра действия. После получения результатов бактериологического посева медикаментозная терапия корректируется - подбирают более специфичные антибиотические препараты.
Если лечение противомикробными лекарствами не даёт быстрого результата, проводят хирургическое вмешательство - вскрытие и очистка гнойных полостей. Наиболее распространенная процедура - проникновение в проблемную зону через небольшой надрез в барабанной перепонке и ввод специальной трубки для оттока гноя. Через определённое время барабанная перепонка заживает, трубка выталкивается из органа слуха естественным путём.
Возникновение осложнений требует более серьёзных операций. Разрушение костной структуры и тканевый некроз - показания для проведения мастоидэктомии - иссечения части кости вместе с полостью, содержащей гнойный экссудат. Внутренние структуры уха очищаются от остатков гноя. Хирургическое лечение назначается сразу, если у больного на первичном приёме обнаружена 2 стадия заболевания.
Другие безусловные показания для проведения срочного хирургического вмешательства:
- Осложнения в близлежащих зонах;
- Образование глубоких гнойных очагов;
- Развитие воспаления височной кости;
- Парезы и параличи лицевого нерва.
Для детей до 3 лет характерно отсутствие развитого сосцевидного отростка, в связи с чем операция несколько отличается и именуется «антротомия». Радикальные вмешательства выполняются либо под общим эндотрахеальным наркозом (препараты проникают в кровь через тонкую трубку, введенную в органы дыхания), либо под локальной анестезией (у взрослых).
После операции продолжают лечение антибиотиками, параллельно проводится витаминная и общеукрепляющая терапия. Рана ежедневно обрабатывается антисептиками, в дальнейшем применяются ранозаживляющие местные препараты. Для ускорения процесса выздоровления назначают также физиотерапевтические процедуры - ультрафиолетовое облучение, лазерную терапию. Полное выздоровление после операции наступает через 3 недели.
Лучший способ предотвратить мастоидит - своевременно лечить воспалительные заболевания среднего уха. Если проведена грамотная антибактериальная терапия в клинических условиях, то дальнейшего распространения инфекции не произойдёт.
При возникновении первых симптомов отита и мастоидита следует незамедлительно обратиться в ММЦ «Клиника К+31», где в кратчайшие сроки будет проведена адекватная и эффективная терапия. Профессиональные врачи настоятельно советуют не заниматься самолечением при воспалительных и инфекционных болезнях, а обращаться за квалифицированной и грамотной помощью.
Мастоидит - воспаление слизистой оболочки, которая выстилает пещеру и ячеистые структуры сосцевидного отростка височной кости. Он расположен позади уха и состоит из костных полостей, заполненных воздухом. Заболевание чаще всего вторичное, и является осложнением среднего отита. Первичный мастоидит развивается преимущественно после травмы. При отсутствии лечения в патологический процесс могут быть вовлечены соседние структуры, в том числе и головной мозг, что приводит к серьезным осложнениям.
Причины возникновения мастоидита

Причина заболевания - бактерии (пневмококк, золотистый стафилококк, β-гемолитический стрептококк, гемофильная палочка и пр.), которые попали в ячейки сосцевидного отростка. Есть три пути проникновения патогенных микроорганизмов:
- Отогенный. Бактерии попадают в сосцевидный отросток из барабанной полости среднего уха.
- Гематогенный. Микроорганизмы заносятся с током крови. Такое бывает при туберкулезе, вторичном сифилисе или сепсисе.
- Травматический. При черепно-мозговой травме, огнестрельном ранении развивается первичный мастоидит.
Развитию заболевания способствует ряд факторов:
- высокая вирулентность бактерий;
- ослабленная хроническими заболеваниями иммунная система;
- заболевания ЛОР-органов;
- органические изменения в структуре уха, возникшие в результате перенесенной травмы или заболевания.
Патогенез
После внедрения патогенной микрофлоры в слизистой начинаются воспалительные изменения. Она отекает и закрывает все отверстия между ячейками, а также проход, которым сообщаются сосцевидный отросток и барабанная полость. Вентиляция нарушается, давление воздуха в ячейках падает. Их заполняет экссудат, сначала серозный, потом серозно-гнойный.
На второй стадии гнойный процесс распространяется на костную ткань, провоцируя остеомиелит. Перегородки между ячейками разрушаются. В результате образуется одна большая полость с гноем и грануляционной тканью. Из-за деструкции стенок сосцевидного отростка возможен прорыв гноя и распространение воспаления на окружающие структуры с развитием серьезных осложнений.
Формы и симптомы заболевания

Чаще всего патология появляется в течение 1-2 недель после заболевания средним отитом. Общее состояние резко ухудшается, температура повышается, появляются головная боль и нарушения сна. Развивается интоксикация организма.
Пациентов беспокоят снижение слуха, шум в ухе и болезненные ощущения, ииррадиирующие по ветвям тройничного нерва в висок или теменную область. Кроме того, они отмечают пульсацию и боль в проекции сосцевидного отростка. Эти симптомы часто сопровождаются интенсивным гноетечением из уха.
При осмотре можно заметить гиперемию кожи и припухлость за ухом. Ушная раковина немного оттопырена. При прорыве гноя формируется субпериостальный абсцесс, характеризующийся резкой болью за ухом и флюктуацией внутри припухлости.
Осложнения
Осложнения при мастоидите очень разнообразны и напрямую зависят от строения сосцевидного отростка, в частности от того, какая именно группа ячеек была разрушена. Возможно развитие неврита лицевого нерва, флебитов, тромбофлебитов, гнойного лабиринтита. Если очаг воспаления находится в верхушке сосцевидного отростка, гной затекает в межфасциальное пространство шеи, а оттуда патогенные микроорганизмы проникают в средостение и вызывают медиастинит.
Распространение гнойного воспаления в полость черепа провоцирует появление менингита, энцефалита, абсцесса головного мозга. В зависимости от того, какая структура будет вовлечена, возможно развитие петрозита, панофтальмита, эндофтальмита, флегмоны глазницы. При попадании бактерий в кровь развивается сепсис.
Методы диагностики
Диагностика типичной формы заболевания не составляет затруднений. Она основана на жалобах, анамнезе, клинической картине, данных осмотра и пальпации заушной области. В специфическое обследование пациента входят:

- Отоскопия и микроотоскопия. Можно увидеть воспалительные изменения в барабанной перепонке, возникающие при среднем отите. Из отверстия в ней вытекает гной. Заметно нависание задне-верхней стенки слухового прохода.
- Аудиометрия и исследование слуха камертоном. Позволяют определить степень тугоухости при мастоидите. . Делают посев материала на уточнение типа возбудителя и его чувствительность к антибиотикам.
- КТ черепа. Исследуют область височной кости на предмет осложнений.
- Рентгенография височной кости. В экссудативной стадии на снимке еще видны ячейки и нечеткие перегородки между ними. В пролиферативно-альтеративной стадии вместо них можно обнаружить несколько больших полостей, заполненных гноем.
При подозрениях на осложнения понадобятся консультации профильных специалистов - невролога, нейрохирурга, офтальмолога, стоматолога, торакального хирурга. Они могут провести дополнительное обследование пациента - МРТ или КТ головного мозга, офтальмоскопию, биомикроскопию глаза, рентген органов грудной клетки.
Лечение мастоидита
Медикаментозную терапию проводят при первой, экссудативной стадии заболевания. При ней назначают:
- антибиотики широкого спектра действия;
- антигистаминные;
- противовоспалительные;
- препараты для дезинтоксикации;
- иммунокорректоры.
Во второй стадии заболевания показано хирургическое лечение. Если мастоидит образовался на фоне среднего отита, проводят санирующую операцию и промывание среднего уха лекарственными препаратами. Отсутствие в барабанной перепонке отверстия является показанием к парацентезу. С целью дренирования и создания оттока гноя из сосцевидного отростка проводят мастоидотомию.
Профилактика мастоидита заключается в своевременной диагностике и лечении воспаления среднего уха, а также санации очагов хронической инфекции и укреплении иммунитета.
Читайте также:
