Дисфункция континентного резервуара по Коку - причины, признаки, лечение
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Известно большое количество методов отведения мочи после радикальной цистэктомии по поводу рака мочевого пузыря, наиболее оптимальным из которых является формирование ортотопического кишечного резервуара с восстановлением естественного акта мочеиспускания.
Однако выполнение данной операции невозможно у больных с поражением мочеиспускательного канала. Для этой категории пациентов предложена операция формирования гетеротопического континентного резервуара. Методика формирования резервуара Кокка (N.G.Коck), предложенная в 1972 г, является наиболее известной операцией подобного типа Используется сегмент подвздошной кишки длиной 60—65 см, который условно делится на 4 участка: проксимальный участок 12 см для формирования клапана и стомы, два средних сегмента по 20—22 см, образующих U-образный резервуар, и дистальный участок для уретероилеоанастомоза (рис.1). Оба колена U-образного резервуара рассекают по противобрыжеечному краю и медиальные края разрезов сшивают между собой непрерывным швом нитью Vicryl 3/0. Вдоль проксимального конца рассекают брыжейку (демезентеризация) в 2 см от резервуара, длина разреза — 7 см. Формируют изоперистальтический инвагинат-клапан. С помощью сшивающего аппарата клапан фиксируют к задней стенке резервуара, после чего укрепляют отдельными серозомышечными швами с помощью специальной синтетической сетки и дополнительно прошивают аппаратом на 10 и 14 часах (рис. 2). Аналогичный клапан может быть сформирован в дистальном конце в области уретероилеоанастомоза, чаще всего это необходимо при выраженных уретерогидронефрозах. При выполнении уретероилеоанастомоза с дистальным концом сегмента используется методика Le Duc. Далее формируется стома в области пупка с проксимальным клапаном (рис.3). Данная методика позволяет избежать постоянного истечения мочи на кожу. Для эвакуации мочи из резервуара используется периодическая катетеризация каждые 4 ч.

Рис.1. Формирование резервуара и клапана по N.G.Коck
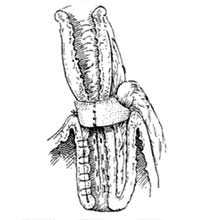
Рис.2. Клапан в поперечном разрезе
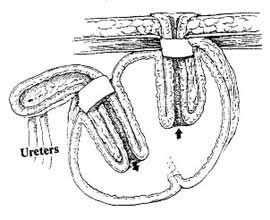
Рис.3. Окончательный вид резервуара
Недостатками этой операции являются необходимость рассечения брыжейки на протяжении 7 см, использование синтетического материала и сшивающих аппаратов при формировании клапана, что может ухудшать питание кишки с последующим нарушением удерживающего механизма. Для формирования одного клапана используется сшивающий аппарат с тремя кассетами. Миграция металлических скрепок в просвет резервуара может приводить к образованию конкрементов, этому может способствовать и U-образная форма резервуара. С целью уменьшения количества осложнений в отдаленном послеоперационном периоде и устранения необходимости использования сшивающих аппаратов и синтетического материала при формировании клапана в НИИ онкологии и медицинской радиологии им. Н.Н.Александрова в 2002 г. была разработана оригинальная методика формирования континентного гетеротопического резервуара.
Техника операции
Хирургический доступ: срединная лапаротомия с окаймлением пупочного кольца, отступя от последнего 3 см (рис. 4). На первом этапе проводится радикальная цистэктомия с тазовой лимфодиссекцией, при поражении мочеиспускательного канала — уретрэктомия. Для формирования резервуара используется изолированный сегмент подвздошной кишки 60—65 см (рис.5). Во избежании последующих серьезных нарушений пищеварения и обмена веществ сохраняется терминальный отдел тонкой кишки (20—25 см). Отступя 20—25 см от илеоцекального угла рассекается брыжейка тонкой кишки на протяжении 10—15 см с сохранением A. Ileocolica. Проксимальный разрез брыжейки — более короткий (5—8 см), чтобы оставить интактными минимум 2 сосудистые аркады, питающие изолированный сегмент кишки. С целью облегчения обнаружения кишечных сосудов используется проходящий боковой свет.
Рис.4. Операционный доступ
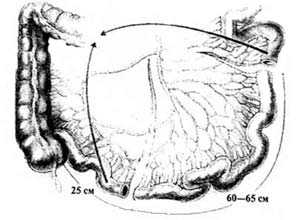
Рис.5. Резекция кишки
По линии разрезов брыжейки между мягкими кишечными жомами или с использованием сшивающих аппаратов рассекается тонкая кишка. Непрерывность кишечника восстанавливается наложением тонко-тонкокишечного анастомоза по типу "конец в конец", для чего используется одно- или двухрядный шов нитями Vicryl или Polysorb 3/0 или 4/0, может применяться также аппаратный шов. Отверстие в брыжейке ушивается с обеих сторон. Изолированный участок тонкой кишки отмывается от содержимого, после чего выполняется операция формирования резервуара.
Формирование резервуара
Изолированный сегмент кишки на брыжейке рассекается вдоль по противобрыжеечному краю (рис. 6), концевые отрезки (по 10 см длиной) оставляют неизмененными. Рассеченный сегмент кишки укладывается в виде буквы W, прилежащие края разрезов сшивают между собой непрерывными обвивными швами с перехлестом нитью Vicryl или Polysorb 3/0. Затем ушивают переднюю стенку резервуара. Мочеточники анастомозируются с дистальным концом изолированной кишки, проксимальный конец используется для формирования клапана и стомы.
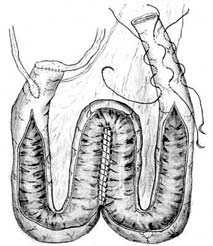
Рис.6. Формирование W-образного резервуара и клапана
Левый мочеточник проводится на правую сторону забрюшинно ниже места отхождения A. mesenterica inferior перед аортой и нижней полой веной. Концевые отрезки мочеточников рассекаются вдоль на протяжении 1,5 см. В дистальном конце тонкокишечного сегмента по противобрыжеечному краю парамедиально производится продольный разрез для правого мочеточника длиной 1,5 см (рис. 7). Края рассеченного правого мочеточника сшиваются с краями продольного разреза путем наложения непрерывного серозомышечного шва нитью Vicryl 4/0, при этом шов начинается от проксимального конца анастомоза, где захватывается только незначительное количество ткани для предотвращения сужения просвета мочеточника. Анастомоз между левым мочеточником и дистальным концом изолированного сегмента кишки накладывается по типу "конец в конец". Мочеточниковые катетеры вводятся до лоханок, фиксируются быстро рассасывающейся нитью и проводятся через тубулярный сегмент кишки по направлению к кишечному резервуару, а затем выводятся наружу через проксимальный отрезок кишки и стому.
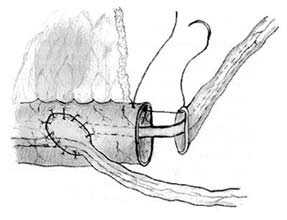
Рис.7. Мочеточниковый анастомоз
Для формирования клапана в проксимальном отрезке кишки накладывается 6 одиночных серозомышечных швов путем трех последовательных проколов стенки кишки с интервалом 1 см (см. рис. 6). После завязывания нитей образуется губовидный клапан (рис. 8). При достаточной длине проксимального участка кишки может быть сформировано последовательно два клапана с целью обеспечения большей надежности удерживающего механизма.
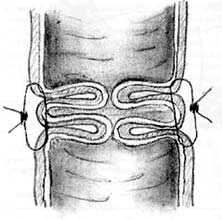
Рис.8. Губовидный клапан (поперечный разрез)
Далее формируется стома в области пупка со сформированным клапаном (рис. 9). Мочеточниковые катетеры, выведенные через стому, фиксируются к коже. После дренирования брюшной полости и полости малого таза рану ушивают. Через стому в резервуар устанавливается дренаж, который промывается с эвакуацией всего содержимого каждые 4 ч на протяжении 5 дней после операции. Мочеточниковые катетеры удаляются на 13—14-е сутки. На 20-й день из резервуара удаляется постоянный дренаж и резервуар катетеризируется с промыванием каждые 2 ч днем и каждые 3 ч ночью в течение 2—3 сут, а затем каждые 4 ч.
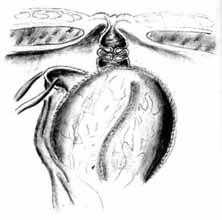
Рис.9. Окончательный вид резервуара
Предложенный метод операции иллюстрируется следующим наблюдением
Больной Д., 32 лет, находился на лечении в онкоурологическом отделении НИИО и МР с 18.05.2002 г. Обратился с жалобами на умеренную примесь крови в моче, частое и болезненное мочеиспускание. При обследовании установлен диагноз: рак мочевого пузыря Т4аmN0M0G3. Стадия III. При УЗИ, рентгенологическом и эндоскопическом исследовании выявлено, что весь мочевой пузырь поражен опухолями до 6 см в диаметре, врастающими в предстательную железу и поражающими уретру. 4.06 произведена операция: диагностическая трансуретральная резекция (ТУР) мочевого пузыря, при которой удалена основная масса опухолей из-за невозможности их радикального удаления. Гистологическое заключение от 12.06: низкодифференцированный переходно-клеточный рак с инвазией мышечного слоя.Больному проведено два курса полихимиотерапии (ПХТ) по схеме M-VAC (метотрексат, адриамицин, винбластин, цисплатина). На фоне ПХТ отмечено дальнейшее прогрессирование опухоли.
15.10 проведена операция: радикальная цистэктомия, резекция уретры с формированием континентного гетеротопического резервуара по описанной выше методике, гастростомия. Гистологическое заключение от 21.10: высокодифференцированный переходно-клеточный рак, врастающий в мышечный слой стенки мочевого пузыря. Послеоперационный период протекал без осложнений. Гастростома удалена на 10-е сутки, мочеточниковые катетеры на — 13-й и 14-й дни. На 21-й день выполнены резервуарограмма и внутривенная урография — выхода контрастного вещества за пределы мочевых путей нет; на урограмме — выраженная положительная динамика со стороны верхних мочевых путей (рис. 10, а,б). Катетер из резервуара удален. При катетеризации резервуара катетер свободно проходит через клапан, промежуток между катетеризациями — 3 ч. Больной наблюдается 28 мес: метастазов и рецидивов опухоли не выявлено, удерживающая функция резервуара и качество жизни удовлетворительные.
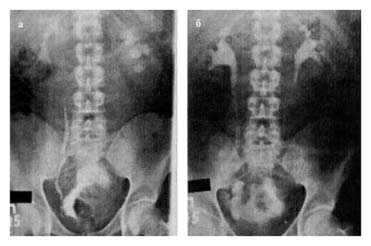
Рис.10. Экскреторная урограмма, выполненная у больного Д., 32 года, до (а) и через 3 недели после (б) операции
По описанной выше методике выполнено 3 операции. Все пациенты — мужчины 32, 54 и 65 лет. У всех больных отмечено субтотальное поражение мочевого пузыря низкодифференцированными инвазивными опухолями с распространением на простату и мочеиспускательный канал (Т4аmN0M0G3, стадия III), по поводу чего выполнялись радикальная цистэктомия, уретрэктомия с формированием континентного гетеротопического резервуара. Продолжительность операции — 4,5—5,5 ч. Осложнений в ходе операции и в ближайшем послеоперационном периоде не отмечено. Больные наблюдаются от 24 до 28 мес: метастазов и рецидивов опухоли нет, удерживающая функция резервуара и качество жизни удовлетворительные, поздних осложнений не отмечено.
По нашему мнению, использование предлагаемой методики позволяет уменьшить количество осложнений в отдаленном послеоперационном периоде за счет шаровидной формы резервуара, оригинальной методики формирования удерживающего клапана и мочеточникового анастомоза, а также устранить необходимость использования сшивающих аппаратов и синтетического материала при формировании клапана. Разработано большое количество методов деривации мочи для обеспечения удовлетворительного качества жизни после удаления мочевого пузыря. Кондуит из подвздошной кишки был впервые предложен Е.М.Bricker в 1950 г., и этот метод оставался предпочтительным длительное время.
Начиная с 50-х годов прошлого века, реконструктивная хирургия нижних мочевых путей после цистэктомии развивалась по трем направлениям: неконтинентная кожная форма отведения мочи (кондуит из подвздошной или толстой кишки); континентная кожная форма отведения мочи (резервуар для мочи вне малого таза с выведением мочи на кожу передней брюшной стенки с использованием механизма, препятствующего самопроизвольному истечению мочи — континентный гетеротопический резервуар); и, наконец, ортотопическая форма отведения мочи (резервуар для мочи создается в тазу и анастомозируется с уретрой — искусственный мочевой пузырь).
В течение последнего десятилетия операция Брикера стала менее популярной, сегодня чаще используют ортотопическую реконструкцию мочевого пузыря, которая прошла путь от экспериментальной процедуры до стандартной операции в крупных медицинских центрах и стала предпочтительным методом отведения мочи как у мужчин, так и у женщин. Использование подвздошной кишки для замещения мочевого пузыря получило всеобщее признание. Совершенствование хирургической техники привело к тому, что даже у пациентов со значительной сопутствующей патологией вполне осуществима радикальная цистэктомия с илеоцистопластикой . В настоящее время стало важным выбрать именно тот метод, который обеспечит достаточную радикальность операции, позволит выполнить ее с наименьшим числом как ближайших, так и отдаленных осложнений и обеспечит наилучшее качество жизни больного после операции.
Возможное влияние ортотопического отведения мочи на качество выполнения цистэктомии и скорректированную выживаемость изучалось О.Yossepowitch и соавт. Не получено статистических различий в выживаемости больных с кишечным "мочевым пузырем" и подвздошным кондуитом. Частота местных рецидивов составила 11%, рецидивы в уретре выявлены только у 2% больных с кишечными резервуарами. Сделан вывод, что создание ортотопического резервуара для мочи не ухудшает качество цистэктомии и не затрудняет лечение местных рецидивов и отдаленных метастазов в случае их возникновения.
При исследовании больных, умерших от рака мочевого пузыря, обнаружено, что рак in situ в мужской уретре встречается в 18—19% случаев. Большое число наблюдений показало, что рецидивы в уретре после цистэктомии возникают у 8—12% больных в сроки от 1 до 9 лет после цистэктомии.
Ряд авторов рекомендуют проводить всем больным профилактическую уретрэктомию одновременно с цистэктомией, однако в большинстве случаев это нерационально. Показания к одномоментной цистуретрэктомии: распространение опухоли на простатическую часть мочеиспускательного канала, очевидная синхронная опухоль уретры. Пациенты, которым выполнена уретрэктомия, являются кандидатами на формирование континентного гетеротопического резервуара.
Во всех остальных случаях, особенно при наличии мультифокального рака in situ, рекомендуются регулярное цитологическое исследование смывов из мочеиспускательного канала каждые 6—12 мес. Положительный результат цитологического исследования определяет прямое показание к отсроченной уретрэктомии. При соблюдении соответствующих показаний рецидивы в уретре после илеоцистопластики развиваются достаточно редко — менее чем в 5% случаев. Риск рецидива в уретре имеют больные с множественными опухолями мочевого пузыря, сопутствующей карциномой in situ а также с распространением опухоли на простатическую уретру и особенно в строму предстательной железы. Ранее рост опухоли в простатической уретре служил абсолютным противопоказанием для использования последней для отведения мочи.
Однако в ряде исследований было показано, что только инвазия опухоли в протоки или паренхиму предстательной железы связана с развитием рецидива в оставшейся уретре. Это упростило решение вопроса о возможности выполнения илеоцистопластики у того или иного больного. Интраоперационное экспресс-гистологическое исследование края отсечения уретры с апикальной частью простаты оказалось вполне достаточным для формирования показаний к уретрэктомии и выбора метода отведения мочи.
Мы придерживаемся подобной тактики с выполнением интраоперационного экспресс-гистологического исследования. Из 100 операций ортотопической реконструкции, проведенных в нашем отделении в 1999—2004 гг., рецидив в уретре через 11 мес после илеоцистопластики выявлен у 1 больного, которому выполнена эндоскопическая операция с последующей внутрипросветной брахитерапией. Больной наблюдается 2 года без рецидива и отдаленных метастазов. В связи с этим сегодня крайне важно разработать такой универсальный способ кишечной пластики, который позволял бы в ходе операции в зависимости от данных интраоперационного экспресс-гистологического исследования легко переходить от ортотопического отведения мочи к гетеротопическому. Предложенный способ формирования континентного гетеротопического резервуара вполне отвечает этому требованию. Он удачно сочетается с модифицированной илеоцистопластикой по R. Hautmann (рис. 11).
Рис.11. Модифицированная илеоцистопластика по R.Hautmann
Переход от одного вида операции к другому может понадобиться и при возникновении проблем с наложением анастомоза между уретрой и уже сформированным резервуаром (например, выраженное натяжение вследствие короткой брыжейки тонкой кишки). Возможность возникновения подобных ситуаций следует учитывать, а использование взаимозаменяемых методик позволяет избежать затруднений в ходе операции и серьезных осложнений.
Еще один важный вопрос — регионарное метастазирование. Несмотря на рутинное выполнение тазовой лимфаденэктомии при радикальной цистэктомии, обоснованность выполнения илеоцистопластики при наличии метастазов в тазовые лимфатические узлы остается предметом споров. C одной стороны, в недавних исследованиях показано терапевтическое значение тщательной тазовой лимфодиссекции при раке мочевого пузыря. Продемонстрировано увеличение выживаемости при тщательном удалении лимфатических узлов. Такой подход привел к повышению 5-летней скорректированной выживаемости до 46% у пациентов с регионарными метастазами. Частота местных рецидивов после радикальной цистэктомии по поводу инвазивного рака мочевого пузыря достигает 11—12%, однако, как оказалось, только половина этих больных испытывает проблемы с ортотопическим резервуаром в течение последних 6 мес жизни. Продолжительность жизни после развития местного рецидива весьма мала, но большинство пациентов могут рассчитывать на нормальную функцию кишечного "мочевого пузыря". Что касается формирования гетеротопического резервуара у больных с регионарными и даже отдаленными метастазами, то, по нашему мнению, наличие метастазов не влияет на функцию резервуара и не должно служить ограничением для выполнения данной операции. Единственной особенностью лечения у этих больных является необходимость установки постоянного катетера в резервуар на все время проведения химиотерапии для исключения обратного всасывания препаратов, что в свою очередь может привести к передозировке и значительному увеличению токсичности.
Таким образом, новую операцию формирования гетеротопического континентного резервуара можно рекомендовать для отведения мочи после цистэктомии у пациентов, которым противопоказано ортотопическая реконструкция мочевого пузыря.
Авторы: С.А.Красный, О.Г.Суконко, С.Л.Поляков
ГУ НИИ онкологии и медицинской радиологии им. Н.Н.Александрова, Минск, Белорусь
Нарушение эрекции (эректильная дисфункция) - симптомы и лечение
Что такое нарушение эрекции (эректильная дисфункция)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Валерьевича, уролога со стажем в 28 лет.
Над статьей доктора Скатова Бориса Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Эректильная дисфункция — продолжительная (не менее 6 месяцев) неспособность мужчины достигать напряжения полового члена, достаточного для полноценного сексуального акта.
Человек — единственный биологический вид на нашей планете, который может поддерживать эрекцию достаточно длительное время. Нарушение этой способности является важной медицинской и социальной проблемой, ведёт к потере самоуважения, семейным конфликтам.
Внутренние причины эректильной дисфункции
- Нарушения сердечно-сосудистой системы. Разнообразные заболевания сердца и сосудов ведут к нарушению в интимной сфере (до 65% случаев) — ишемическая болезнь, нарушение сердечного ритма, гипертензия, состояния после инфарктов миокарда. Сужение сосудов (атеросклероз) в значительной степени присуще также сосудам фаллоса. Недаром некоторые учёные считают дисфункцию потенции предвестником сердечной патологии и рекомендуют начинать обследование сердца как можно раньше, если появились проблемы в интимной сфере. Имеет также значение повышенный холестерин и курение, приводящее к поражению стенки сосудов. Кроме того, препараты для лечения гипертонии и сердца могут сами по себе также вызывать значительные нарушения эрекции. [2]
- Травматический фактор — один из основных в развитии стойких нарушений потенции. Это переломы костей таза, разрывы уретры, травма головы, непосредственное повреждение кавернозных тел, состояния после операций на предстательной железе по поводу аденомы и рака. [3]
- Нарушения нервной проводимости. Чтобы осознать глубину проблемы, рекомендую просто взглянуть на схему нервной регуляции эрекции доктора П.Г. Шварца.
Работа организма в норме:
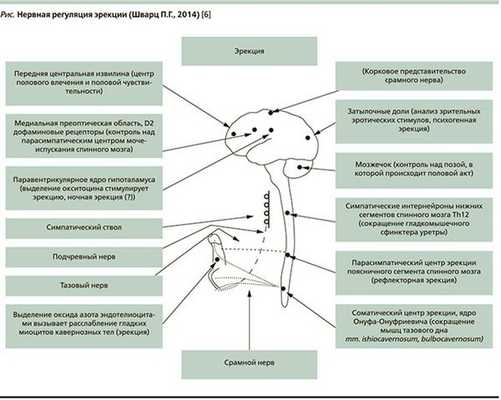
Согласно этой схеме, существует 14 структур регуляции эрекции. Нарушение на любом уровне может повлечь за собой разнообразные нарушения в интимной сфере мужчины. Данные структуры могут нарушаться в результате инсультов, травм, грыж межпозвоночных дисков, опухолей различных локализаций, рассеянного склероза, других неврологических заболеваний. [4]
Кроме того, выделяют группу причин, связанных с нарушением работы органов внутренней секреции (эндокринные причины): сахарный диабет, приводящий к поражению периферических сосудов и нервов, нарушение работы щитовидной железы, ожирение. Имеет значение и снижение уровня тестостерона, в том числе возрастное, вследствие утомления, дисбаланс гормонального фона. [5]
Причиной эректильной дисфункции могут явиться воспалительные заболевания мочеполовых органов (простатит, везикулит, уретрит).
Внешние причины эректильной дисфункции
Повышенный радиационный фон, работа в условиях высокочастотного излучения и экологические факторы не могут быть причиной эректильной дисфункции. Однако нарушение эрекции может возникнуть из-за психотравмирующего воздействия в результате этих факторов.
Психогенная этиология
Наиболее частая причина эректильной дисфункции — боязнь неудачи, неуверенность в себе, особенно в молодом возрасте. Имеют большое значение и конфликты с партнёром, и, наоборот, ровные отношения, приводящие к так называемому «привычному» половому акту. Огромное значение имеет острый и хронический стресс, профессиональная усталость, приводящие к истощению всего организма. В некоторых случаях так проявляется скрытая психопатология — шизофрения, паранойя, депрессивные состояния. Большое негативное влияние оказывает злоупотребление алкоголем. [1]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы нарушения эрекции
Патогенез нарушения эрекции
В патогенезе эректильной дисфункции ведущую роль отводят патологии эндотелиальной ткани, что приводит, в конечном счёте, к нарушению кровоснабжения пещеристых тел фаллоса. Огромную роль играет атрофия сосудов, приводящая к склерозированию, замене здоровых клеток кавернозных тел на грубую соединительную ткань. Следовательно, выраженность эректильной дисфункции зависит от совокупности различных причин и степени их воздействия на кавернозные тела. [7]
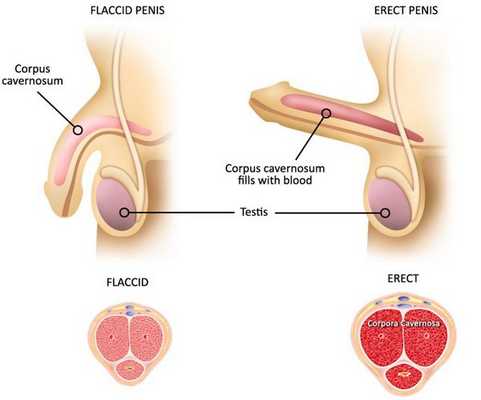
Классификация и стадии развития нарушения эрекции
Классификация эректильной дисфункции (2017 г.): [7]
I. Психозависимая:
1. Распространённая форма:
- общее нарушение восприимчивости;
- изначальное отсутствие либидо;
- снижение сексуальности возрастное;
- общее нарушение либидо;
- хроническое нарушение;
2. Ситуативная:
а) По отношению к половому партнёру:
- нарушение либидо к определённому партнёру;
- отсутствие либидо к предпочтениям объекта;
- подавление либидо в связи с конфликтными отношениями с партнёром;
б) Сомнение в своих возможностях:
- Дисфункциональные нарушения (быстрая эякуляция);
- Ожидание неудачи (сомнение в наступлении эрекции, способности поддержать эрекцию);
в) Стресс хронический:
- Патологическое настроение (потеря супруга, родственника, увольнение с работы).
II. Эректильная дисфункция, связанная с органическими поражениями:
- сосудистая;
- нейрогенная;
- анатомическая;
- гормональная;
- лекарственная.
III. Полиэтиологическая эректильная дисфункция.
Осложнения нарушения эрекции
- полная неспособность достичь хоть какого-то напряжения полового члена (импотенция);
- хронический стресс;
- снижение самооценки;
- нарушение социальной адаптации;
- семейные проблемы; ;
- серьезные нарушения психики, вплоть до суицида.
Диагностика нарушения эрекции
Диагностика эректильной дисфункции у мужчин должна начинаться с общих анамнестических данных. На первом этапе стараются выявить возможные этиологические факторы, определяют индивидуальные особенности половой жизни. Следует выделять отдельно сексуальное поведение при так называемом «привычном» половом акте. С этой целью широко используются различные опросники и шкалы, такие как: Международный индекс эректильной дисфункции (МИЭФ-5), шкала Лорана-Сегала, профиль сексуального общения (ПСО) и другие. Тщательный осмотр позволяет выявить характер оволосения, дефекты полового члена, размер тестикул. Имеет большое значение ректальное исследование, позволяющее судить о размерах, консистенции и форме простаты. [8]
Пациентам с эректильной дисфункцией следует проводить определение гормонального фона (тестостерон свободный и связанный, пролактин, эстрадиол, гонадотропин), определять уровень сахара в крови, гликозированный гемоглобин, липидограмму крови. Результаты этих анализов помогут выявить определённый вид патогенеза дисфункции. [9]
Фармакологический тест: исследуется реакция тканей полового члена на введение в кавернозные тела папаверина, простагландинов и других медикаментозных средств.
Исследование неврологических рефлексов корешков спинного мозга также имеет определённое диагностическое значение.
Ультразвуковое исследование:
- ТРУЗИ (трансректальное ультразвуковое исследование простаты) через прямую кишку позволяет точно определить размер и структуру предстательной железы, диагностировать простатит, доброкачественные и злокачественные опухоли простаты. Все эти факторы прямо или косвенно влияют на эрекцию.
- Допплерография сосудов фаллоса может оценить кровоток, степень сужения основных артерий и вен при эрекции. Является значимым прогностическим фактором при эректильной дисфункции. [10]
- УЗИ щитовидной железы выявляет нарушение структуры и размера этой важной железы, имеющей большое влияние на общий баланс гормонального фона.
Оценка состояния пещеристых тел:
- ядерно-магнитно-резонансная томография пениса помогает определить снижение кровотока в фиброзно-склеротических зонах пениса;
- биопсия ткани пещеристых тел, её гистохимическое исследование выявляет процентное соотношение изменённых элементов кавернозной ткани.
Лечение нарушения эрекции
К какому врачу обратиться
При нарушении эрекции нужно обращаться к врачу урологу-андрологу. Самостоятельное лечение недопустимо, так как это может значительно ухудшить состояние.
Оральные ингибиторы фосфодиэстеразы 5-го типа для лечения эректильной дисфункции
Настоящую революцию в терапии нарушений потенции произвели ингибиторы фосфодиэстеразы-5, имеющие влияние на оксид азота. Это вещество препятствует снижению тонуса вен полового члена и, следовательно, улучшает эрекцию. Название чудодейственного препарата "Виагра" было заготовлено давно и несколько лет ждало своего часа. Это ёмкое и приятное название переводится как "сила огромного водопада Ниагары". Час настал в 1993 году, когда американская компания "Пфайзер" случайно открыла выдающийся побочный эффект у нового лекарства для снижения артериального давления — цитрата силденафила. Препарат очень быстро был внедрён в широкую клиническую практику и завоевал первое место среди множества фармакологических средств для терапии эректильной дисфункции. Далее последовали новые поколения ингибиторов ФДЭ-5. У этих препаратов нарастал клинический эффект и сводились к минимуму побочные эффекты. Прежде всего, это "Левитра" (варденафил) и "Сиалис" (тадалафил). Препараты позволяют улучшить эрекцию при многих формах эректильной дисфункции, даже при низких цифрах тестостерона в крови мужчин. [11]
Другие препараты для лечения эректильной дисфункции
Теперь немного о поднятии уровня тестостерона в организме. Изыскания в этой области ведутся уже много десятилетий, однако настоящего прорыва всё же не произошло. Никак не хочет тестостерон накапливаться в мужском организме, вдобавок препараты дорогостоящие, имеют много побочных эффектов. Из них можно выделить "Небидо" — лекарство для внутримышечного введения и "Андрогель", который нужно втирать ежедневно в кожу. Активное использование препаратов тестостерона и анаболических стероидов осложняется широким использованием препаратов этой группы в бодибилдинге, прочих силовых видах спорта, что делает невозможным полный контроль за их применением и распространением. [12]
Психотерапия
При большинстве форм эректильной дисфункции большое значение имеет психосексуальная терапия, а также коррекция образа жизни, устранение или уменьшение неблагоприятных факторов жизни. Для получения консультации следует обратиться к врачу-психотерапевту.
Механические устройства для лечения эректильной дисфункции
Определённую роль в терапии эректильной дисфункции игрaет вакуумно-констрикторная терапия (ЛОД-терапия). Oсновной механизм этого вида терапии заключается в создании с помощью специальных устройств отрицательного давления (вакуума) на кавернозные тела пениса. Вакуумные приборы обеспечивают адекватную эрекцию в 60% случаев. [14]
Хирургическое лечение эректильной дисфункции
Хирургическое лечение при эректильной дисфункции применяют, когда консервативные средства исчерпаны:
- создание соустья (анастомоза) между надчревной артерией и боковой артерией фаллоса, выполняют при сужении этой артерии;
- операции на венах полового члена делают при нарушении веноокклюзивного аппарата;
- фаллопротезирование (имплантация протезов) является финальным этапом лечения эректильной дисфункции, когда другие методы неэффективны. Эта методика позволяет добиться результатов (полноценной эрекции) в 70-80% случаев. [15]
Ударно-волновая терапия (УВТ), магнитно-лазерная терапия (МЛТ), озонотерапия и массаж простаты не имеют доказанной клинической эффективности при лечении эректильной дисфункции и причины их использования исключительно коммерческие.
Диета и физическая активность
Сбалансированное питание и физическая активность играют важную роль в профилактике развития и при лечении эректильной дисфункции.
Физические упражнения направлены на улучшение кровообращения в органах малого таза у мужчины (особенно у лиц с сидячим образом жизни), улучшения кровотока к половому члену и яичкам, где происходит выработка тестостерона, необходимого для полноценной эрекции.
Упражнения самые простые: ходьба - не менее 6 тысяч шагов в сутки, приседания (не менее - 50 раз в сутки). Неплохой эффект показал урологический комплекс дыхательной гимнастики Стрельниковой. Также используются некоторые упражнения из практики йоги: джану ширшасана, пасчимотанасана, уттанасана, баддха конасана, дханурасана.

Массаж
Для лечения и профилактики достаточно эффективен массаж тазовой и лобковой областей. Массаж отлично активизирует сосудистый тонус мужских половых органов.
Лечение народными средствами
Интересны в плане мягкой стимуляции и накопления собственного тестостерона разнообразные растительные препараты. Это алтайский "Красный корень", африканские "Вука-Вука" и "Йохимбе", тайская "Бутеа суперба" и другие природные средства. Однако коэффициент эффективности этих средств неясен, а клинические испытания не проведены в должном объёме. [13]
Прогноз. Профилактика
Прогноз эффективности терапии эректильной дисфункции зависит от этиологического фактора, запущенности процесса (степени фиброза кавернозных тел), возраста больного. Современные методики лечения позволяют, в основном, восстановить потенцию. Если даже терапия оказывается неэффективной, эрекцию можно обеспечить хирургическим путём.
Профилактика:
- Исключение губительных привычек— употребления никотина, алкогольных напитков, наркотиков, мастурбации и других.
- Огромную роль играет физическая активность. Требуется постоянное занятие физической культурой, так как эректильная дисфункция развивается в результате малоактивного образа жизни. Это приводит к застойным явлениям в простате и других мужских органах. Очень эффективными считают обычные приседания. Их рекомендуют выполнять по 60-90 в день. Это помогает нормализовать кровообращение в сосудах малого таза. Очень действенный способ профилактики — попеременное напряжение и расслабление мышц промежности. Отличные результаты в борьбе с недостаточной эрекцией даёт ходьба, бег.
- Сбалансированное питание играет ведущую роль в профилактике развития эректильной дисфункции. Так, морепродукты богаты важнейшими микроэлементами, такими как калий, цинк, магний, кальций, и омега-кислотами, что крайне необходимо для полноценной эрекции. Особенно ими богаты устрицы, крабы, красная икра, скумбрия, камбаловидные рыбы, морские ракообразные. Мёд и орехи содержат значительное количество цинка, повышают иммунитет, предупреждают развитие простатита, увеличивают мужскую силу. Петрушка, спаржа обладают значительными запасами токоферола — сильнейшего антиоксиданта, обладающего регуляторной функцией в отношении потенции. Для мужской силы уникальны такие специи, как кардамон, имбирь, красный перец. Они богаты витаминами Е, С, В2, В6, которые способствуют улучшению притока крови к мужским органам, благоприятствуют полноценной эрекции.
- Своевременная диагностика и терапия воспалительных заболеваний мочеполовой сферы.
Все эти превентивные меры помогут отодвинуть нарушения эрекции, вплоть до самого почтенного возраста.
Криптококкоз легких ( Болезнь Буссе-Бушке , Европейский бластомикоз , Лёгочный торулёз )
Криптококкоз лёгких - это тяжёлый микоз органов дыхания, возникающий преимущественно у больных с тяжелыми иммунными нарушениями, инфицированных патогенными дрожжеподобными грибами рода Cryptococcus. По клиническому течению напоминает пневмонию, проявляется кашлем, одышкой, лихорадкой, кровохарканьем. В ряде случаев криптококкоз легких протекает бессимптомно. Заболевание диагностируется с помощью рентгенографии и КТ органов грудной клетки, лабораторных методов исследования. Назначается консервативная антифунгальная терапия, при необходимости выполняется хирургическое вмешательство.
МКБ-10
Общие сведения
Криптококкоз лёгких (лёгочный торулёз, европейский бластомикоз, болезнь Буссе-Бушке) относится к оппортунистическим инфекциям, протекает в острой, подострой или хронической форме, развивается у лиц, страдающих иммунодефицитами. Является маркёром СПИДа. Распространён повсеместно. В течение 20 последних лет наблюдается значительный рост заболеваемости. Около 1 миллиона случаев болезни регистрируется ежегодно, 70-90% из них - у ВИЧ-инфицированных пациентов, 10-25% - у больных лимфомой Ходжкина. Две трети заболевших составляют мужчины в возрасте от 30 до 60 лет. Дети страдают редко.
Причины
Возбудителем болезни являются дрожжеподобные грибы рода Cryptococcus, представители вида Cryptococcus neoformans. Природным резервуаром инфекции служат птицы (голуби, воробьи, канарейки, длиннохвостые попугаи и некоторые другие). Патогены обнаруживаются в помёте. У самих птиц заболевание не развивается. Криптококки обладают устойчивостью к высокой и низкой температуре окружающей среды, длительно сохраняются в почве и попадают в организм человека при вдыхании частиц пыли.
Микромицеты нередко населяют слизистые оболочки респираторного тракта в качестве сапрофитов. Криптококкоз возникает на фоне выраженной иммуносупрессии (менее 200 лимфоцитов CD 4 в 1 мкл). Патологический процесс развивается у 5-20% больных СПИДом и является одним из критериев этого состояния. Реже заболевают пациенты с гемобластозами и реципиенты органов и тканей. Среди гематологических больных индуцированная криптококками инфекция чаще встречается у страдающих лимфогранулёматозом.
Патогенез
Криптококкоз развивается на фоне угнетения клеточного звена иммунитета. Патогены активно размножаются, вызывают первичное воспаление лёгочной паренхимы. В воспалительный процесс нередко вовлекаются внутригрудные лимфоузлы. Инфекция гематогенным путём распространяется по организму, возникают тяжёлые поражения головного мозга, внутренних органов. При патоморфологическом исследовании обнаруживаются очаги инфильтрации лёгочной ткани, лимфоциты, гистиоциты, макрофаги, распадающиеся гранулёмы, в центре которых находятся скопления дрожжеподобных грибов.
Симптомы криптококкоза лёгких
По клиническим проявлениям болезнь напоминает пневмонию. Тяжесть течения патологии широко варьируется. Иммунокомпетентные лица переносят респираторный криптококкоз легко, симптомы патологии выражены слабо или отсутствуют. Повышение температуры до субфебрильных цифр, продолжительный сухой кашель могут купироваться самостоятельно, без медикаментозного лечения. Признаки интоксикации не обнаруживаются. Последствия перенесённой инфекции обычно выявляются случайно при плановом рентгенологическом исследовании лёгких.
Патологический процесс у иммунокомпроментированных больных развивается бурно. Чаще первично наблюдается поражение центральной нервной системы по типу менингоэнцефалита с последующей диссеминацией. Криптококкоз лёгких с клинической картиной тяжёлой пневмонии встречается реже. Пациента беспокоит фебрильная лихорадка, сопровождающаяся тупыми ноющими болями в груди. Воспалительная реакция плевры проявляется нарастанием интенсивности болевого синдрома, усилением боли при глубоком вдохе, кашле, физической нагрузке.
Кашель продуктивный, мокрота выделяется в умеренном количестве, часто присутствует кровохарканье. Характерно быстрое нарастание признаков дыхательной недостаточности вплоть до развития респираторного дистресс-синдрома. Увеличивается частота дыхания и сердечных сокращений. Одышка возникает при малейшей физической нагрузке и в покое. Больные жалуются на выраженную общую слабость, потливость. При подостром течении патологии и хронизации процесса кроме постоянного кашля со скудной мокротой наблюдается постепенное значительное снижение массы тела.
Осложнения
При иммуносупрессии первичный лёгочный криптококкоз часто приводит к дальнейшему распространению инфекции и развитию диссеминированного процесса с поражением головного мозга, почек и других органов. Без специфического лечения летальность достигает 100%, от этой патологии погибает около 40% ВИЧ-инфицированных. Непосредственными причинами летального исхода также могут становиться лёгочное кровотечение и острая дыхательная недостаточность. Хронически текущий процесс провоцирует формирование пневмосклероза, появление плевродиафрагмальных сращений. Нарушается экскурсия лёгких, постепенно развивается хроническая лёгочно-сердечная недостаточность.
Диагностика
Диагностический поиск при подозрении на криптококкоз осуществляют врачи-инфекционисты. При опросе и изучении медицинской документации уточняют иммунный статус пациента. При сборе анамнеза учитывают профессиональный маршрут и увлечения больного. Криптококкоз органов дыхания часто развивается у голубеводов, заводчиков канареек или попугаев. Осмотр и физикальное исследование позволяют выявить неспецифические признаки микотической пневмонии. Аускультативно определяются влажные хрипы с обеих сторон. При присоединении плеврита появляется резкое ослабление дыхания и укорочение перкуторного звука на стороне поражения. Окончательный диагноз выставляется на основании данных следующих диагностических методик:
- Лучевые исследования. На рентгенограммах и компьютерных томограммах лёгких обнаруживаются множественные участки лёгочной инфильтрации. Инфильтраты чаще располагаются в нижних долях обоих лёгких, язычковых сегментах слева и средней доле справа. В некоторых из них определяются полости распада. Иногда имеются признаки выпота в плевральных полостях, двухсторонняя милиарная диссеминация. Криптококкоз с бессимптомным течением рентгенологически выявляется в виде одиночного объёмного опухолевидного образования (криптококкомы).
- Бактериологические анализы. Выполняется микроскопия мокроты, полученного при бронхоскопии бактериального лаважа и биопсийного материала, крови. При окрашивании тушью визуализируются крупные (до 20 мкм) тканевые формы микромицетов, заключённые в плотную прозрачную капсулу. Посев материала на стандартные питательные среды даёт рост колоний криптококков в течение 3-10 дней.
- Серологическая диагностика. Методы латекс-агглютинации и ИФА применяются для обнаружения антигена грибов (глюкуроноксиломаннана) в сыворотке крови пациента. С помощью ПЦР устанавливаются специфические фрагменты ДНК криптококка. Данный метод серодиагностики обладает высокой точностью, может использоваться для мониторинга лечения заболевания.
Все ВИЧ-инфицированные пациенты с количеством СD4-клеток ниже 200 на 1 мкл подлежат обследованию на криптококкоз. Патологию следует дифференцировать с лимфомой, диссеминированным туберкулёзом, пневмоцистной пневмонией. Больным назначаются консультации фтизиатра, пульмонолога, онколога, гематолога. С учетом частоты поражения ЦНС, тяжести течения торулёзного менингоэнцефалита пациентам необходим осмотр невролога.
Лечение криптококкоза лёгких
Обычно проводится консервативная терапия антифунгальными препаратами. Хирургическое вмешательство считается нецелесообразным, выполняется редко. Как правило, резецируют одиночные крупные криптококкомы. Схемы и длительность лечения зависят от формы и тяжести течения патологии, иммунного статуса пациента. Антимикотики используют для предотвращения диссеминации процесса и опасного для жизни поражения ЦНС. Принципы антифунгальной терапии криптококкового микоза органов дыхания определяются состоянием иммунной системы больного:
- Ведение иммунокомпетентных пациентов. Случайно обнаруженный бессимптомный или малосимптомный криптококкоз лёгких обычно купируется самостоятельно. Осуществляется наблюдение больных с мониторированием титра криптококковых антигенов крови. Иногда назначается лечение флуконазолом сроком от 3 до 6 месяцев.
- Лечение иммунокомпроментированных больных. При изолированной лёгочной форме болезни применяются препараты класса азолов длительными курсами. Сочетание криптококковой пневмонии с менингоэнцефалитом или диссеминированный процесс являются показаниями для назначения комбинированной терапии азолами и флуцитозином.
Прогноз и профилактика
Прогноз во многом зависит от наличия или отсутствия иммунных расстройств. Лица с нормально функционирующим иммунитетом легко переносят криптококкоз, в исходе наблюдается полное выздоровление. У пациентов, страдающих иммунными нарушениями, часто развивается диссеминированный процесс, что существенно уменьшает шансы на выздоровление и увеличивает риск летального исхода. Особенно опасен криптококкоз для ВИЧ-инфицированных больных, не получающих антиретровирусную терапию. Первичная профилактика микоза не разработана. Пациентам с криптококкозом, инфицированным ВИЧ, показано регулярное наблюдение инфекциониста и пожизненный приём флуконазола.
1. Диагностика и лечение микозов в отделениях реанимации и интенсивной терапии: Российские национальные рекомендации. - 2009.
2. Генерализованное течение криптококкоза у ВИЧ-инфицированных/ Ермилов В.В., Смирнов А. В., Редькина Н. А., Шманёва Т. А., Почепцов А. Я., Великородная Ю. И., Евсюков О. Ю.// Вестник ВолгГМУ. - 2012 - 1(41).
3. Генерализованный криптококкоз внутренних органов/ Аснер Т.В., Калягин А.Н., Зимина И.А., Горбачева М.В., Свистунов В.В.// Сибирский медицинский журнал. - 2009.
4. Криптококковая инфекция у ВИЧ-позитивных и ВИЧ-негативных лиц: состояние проблемы/ Козько В.Н., Гаврилов А.В. Загороднева О.В, Сохань А.В., Копейченко Я.И., Запорожская В.В.// Медицина сегодня и завтра. - 2010 - №2-3.
Осложнения при приеме КОК
Осложнения при приеме КОК — это нежелательные или опасные побочные эффекты, возникающие при употреблении гормональных контрацептивов. Проявляются эмоциональной лабильностью, головными болями, мастодинией, лейкореей, гастроинтестинальными расстройствами, зудом в области гениталий, гиперпигментацией, признаками вирилизации, обострением ряда хронических заболеваний. Диагностируются с помощью исследования состояния гемостаза, пигментного обмена, ферментных систем, использования инструментальных методов (УЗИ, КТ, МРТ, рентгенографии, эндоскопии). При лечении применяется выжидательная тактика, осуществляется коррекция назначений, отмена препаратов, терапия неотложных состояний.
КОК (комбинированные оральные контрацептивы) — эффективные и безопасные препараты для предотвращения нежелательной беременности. Их предохраняющий эффект основан на угнетении секреции гонадотропинов, прекращении овуляции, повышении вязкости шеечной слизи, регрессии эндометрия, снижении сократительной активности фаллопиевых труб. Частота побочных эффектов при использовании эстроген-гестагенных средств в первые месяцы их приема составляет 10-40%, в последующем — не более 5-10%. По данным наблюдений, угроза для здоровья женщин, принимающих КОК, в 10 раз ниже, чем при беременности, родах, абортах. Несмотря на то, что риск незапланированной беременности из-за недостаточной эффективности гормональных контрацептивов не превышает 0,1%, в России этот метод предохранения из-за боязни осложнений применяют не более 25% женщин, причем в последние годы этот показатель имеет тенденцию к уменьшению.
Побочные эффекты комбинированных оральных контрацептивов имеют полиэтиологическую основу. Их возникновение и степень выраженности во многом зависят от индивидуальных особенностей женщины — конституциональной предрасположенности, возраста, состояния здоровья. По мнению специалистов в сфере практической гинекологии, основными причинами осложнений при гормональной контрацепции являются:
- Механизм действия компонентов КОК. Рецепторы к эстрогенам и прогестинам, входящим в состав оральных контрацептивов, есть не только в репродуктивных органах и гипоталамо-гипофизарной области. Они выявлены в разных тканях, функционирование которых изменяется при гормональной стимуляции. Поэтому при дисбалансе гормонов могут отмечаться транзиторные или стойкие полиорганные нарушения, временная или постоянная функциональная недостаточность различных органов и систем.
- Наличие явной и скрытой патологии. Существует ряд относительных и абсолютных противопоказаний для назначения КОК. Прием контрацептивов может проявить врожденную тромбофилию, недиагностированную патологию печени, спровоцировать осложнения и ухудшить прогноз при ИБС, артериальной гипертензии, ангиопатиях, осложненных заболеваниях клапанного аппарата сердца, злокачественных новообразованиях, тромбозах глубоких вен, сахарном диабете с осложнениями, болезнях печени и почек.
- Индивидуальная чувствительность. Наследуемые и приобретенные особенности иммунной и ферментных систем, вредные привычки способны повысить восприимчивость организма женщины к действию основных компонентов КОК, а также вызвать атипичный ответ. На любое вещество, входящее в состав контрацептивов, может возникнуть аллергическая реакция. Риск непереносимости препаратов повышается при ожирении III-IV степени, выкуривании более 15 сигарет в день, употреблении некоторых лекарственных средств.
Механизм развития осложнений при приеме КОК связан с гормональными эффектами эстрогенов и прогестагенов, а также с нарушением эстроген-гестагенного баланса у конкретной пациентки. По наблюдениям акушеров-гинекологов, большинство нежелательных проявлений у женщин, принимающих оральные контрацептивы, вызвано влиянием эстрогенов, вводимых в состав КОК для контроля над менструальной функцией. Этинилэстрадиол оказывает прокоагулянтное действие (повышает свертываемость крови), способствует выработке альдостерона, под влиянием которого в организме задерживаются натрий и вода, что сопровождается обратимым повышением АД, увеличением веса. Стимулирующий эффект эстрогенов на молочные железы часто проявляется мастодинией, на слизистую вагины — усилением влагалищных выделений, на кожу — стимуляцией меланоцитов и появлением гиперпигментации.
В патогенезе осложнений гормональной контрацепции также играют роль прогестины. Они оказывают расслабляющий эффект на гладкомышечную мускулатуру, что приводит к возникновению запоров, вздутию живота, нарушению оттока желчи. Андрогенная активность производных 19-нортестерона, входящих в КОК 1-го поколения, проявляется стимуляцией анаболических процессов, появлением признаков вирилизации. Конкурентное взаимодействие прогестинов с глюкокортикоидными рецепторами приводит к развитию инсулинорезистентности, усилению синтеза триглицеридов и желчных кислот, что повышает вероятность ожирения. За счет ингибирования вызванных эстрогенами пролиферации и карнификации влагалищного эпителия возможно нарушение вагинального биоценоза и колонизация слизистой кандидами. В атипичных случаях угнетение секреции гонадотропинов гестагенами и ановуляция могут оказаться стойкими, сохраняться после отмены препарата.
Ряд осложнений КОК обусловлены недостаточным действием гормонов из-за низкой дозировки при неправильном подборе препарата, пропуске приема таблеток, ухудшении всасывания при рвоте и диарее, инактивации вследствие взаимодействий с некоторыми антибактериальными, противосудорожными, адреноблокирующими средствами. В таких случаях нарушается созревание эндометрия, чаще возникают мажущие или прорывные кровотечения, усиленная менструальноподобная реакция. Патологические процессы, происходящие в органах-мишенях, обычно усугубляют выраженность побочных эффектов контрацептивной гормонотерапии. Компоненты КОК также способны усилить пролиферацию гормоночувствительных раковых клеток.
Классификация
Для систематизации осложнений при использовании оральных контрацептивов используют критерии времени появления побочных эффектов, механизма развития, стойкости и характера нарушений. Расстройства, возникающие в течение первых 3 месяцев приема КОК, называются ранними. Обычно они являются транзиторными, носят адаптивный характер. Поздние осложнения, связанные с органическими изменениями, обнаруживаются на 3-6 месяцах контрацепции. Отдаленными считаются последствия применения гормональных противозачаточных препаратов, сохраняющиеся после их отмены. С учетом механизма развития различают эстроген-зависимые и гестаген-зависимые осложнения. Для выбора оптимальной врачебной тактики нежелательные последствия приема КОК целесообразно классифицировать на следующие группы:
- Общие клинические нарушения. Представлены функциональными и органическими расстройствами, которые становятся следствием системных эстрогенных и прогестиновых эффектов. Включают широкий спектр осложнений, от легких вегетативных и эмоциональных нарушений до тяжелой декомпенсации сопутствующих заболеваний.
- Расстройства менструальной функции. Обычно вызваны недостаточной или повышенной дозой гормональных компонентов КОК либо атипичной реакцией на контрацептив. Проявляются межменструальными мажущими выделениями или «прорывными» кровотечениями, усиленной менструальноподобной реакцией, аменореей.
Симптомы осложнений КОК
В первые три месяца употребления гормональных контрацептивов женщина может предъявлять жалобы на головную боль, головокружения, повышенную раздражительность, плохое настроение, болезненность и нагрубание молочных желез, отеки, возникновение межменструальных кровотечений, тошноту, рвоту, вздутие живота, задержку стула, гиперпигментацию кожи (хлоазму), зуд во влагалище, бели, которые в большинстве случаев проходят самостоятельно. Прием КОК 2 поколения часто сопровождается андрогенными эффектами — повышением сальности кожи, появлением угревой сыпи, гирсутизмом, увеличение веса на 4,5 кг и более.
Стойкие нарушения работы пищеварительной системы, кожные проявления, эмоциональные расстройства, астения, снижение полового влечения, сохраняющиеся более 3 месяцев, задержка или отсутствие менструальноподобной реакции обычно отмечаются при ошибках в подборе дозировки, повышенной индивидуальной чувствительности и наличии сопутствующих заболеваний. У 2% женщин, применявших эстроген-гестагенные препараты, ановуляция и аменорея, приводящие к бесплодию, сохраняются после прекращения контрацепции. Некоторые клинические симптомы свидетельствуют о декомпенсации соматической патологии. При застое желчи, спровоцированном оральными контрацептивами, пациентка испытывает упорный зуд, возможно появление экскориаций, желтушности кожи.
Наиболее грозными последствиями применения КОК являются острые тромбоэмболические нарушения, требующие неотложной медицинской помощи. Для тромбоэмболии легочной артерии характерно внезапное возникновение одышки, кровохарканье. При закупорке сосудов брюшной полости женщина испытывает интенсивные продолжительные абдоминальные боли. Поражение артерий сетчатки сопровождается внезапным нарушением или потерей зрения. Нарушение проходимости артерий и вен конечностей проявляется односторонней болью в области паха, икроножной мышцы, онемением, мышечной слабостью. Острыми формами поражения кардиальных и мозговых сосудов являются инфаркт миокарда и инсульт с соответствующей клинической симптоматикой.
Основными задачами диагностического этапа при подозрении на развитие осложнений у женщины, которая принимает КОК, считаются оценка характера органных нарушений, исключение заболеваний со сходной клинической симптоматикой. При составлении схемы обследования учитывают характер клинических проявлений, свидетельствующий об общей реакции на введение гормонов или поражении конкретного органа. Рекомендованными скрининговыми методами диагностики являются:
Побочные эффекты оральных контрацептивов дифференцируют с воспалительными и опухолевыми заболеваниями женских половых органов, вторичной аменореей иного происхождения, патологией печени, желчевыводящих путей, артериальными и венозными тромбоэмболическими расстройствами, гипертонической болезнью, мигренью, другими патологическими состояниями со сходной симптоматикой. К осмотру женщины могут привлекаться эндокринолог, гастроэнтеролог, гепатолог, флеболог, невропатолог, маммолог, офтальмолог, пульмонолог, онколог, сосудистый хирург.
Лечение осложнений КОК
Патологические эффекты, вызванные приемом комбинированных пероральных контрацептивов, у большинства пациенток проходят самостоятельно на фоне дальнейшего применения или отмены препарата. Иногда для коррекции нарушений требуется назначение медикаментозной терапии и даже оказание хирургической помощи. При ведении больных с осложнениями гормональной контрацепции используют следующие терапевтические подходы:
- Выжидательная тактика. Обычно на протяжении 3 месяцев организм женщины полностью адаптируется к приему КОК. Если выраженность ранних неспецифических расстройств существенно ухудшает качество жизни пациентки, для их коррекции могут применяться симптоматические средства — растительные седативные препараты, мягкие слабительные, желчегонные и мочегонные фитосборы.
- Замена препарата. Пересмотр назначений оправдан при нарушениях менструальной функции. Подобные осложнения обычно наблюдаются при недостаточном или избыточном воздействии гормональных компонентов орального контрацептива. Оптимальным решением становится использование препарата другого поколения. Аналогичный подход рекомендован при выявлении андрогенных осложнений.
- Отмена КОК. Наличие стойких поздних осложнений, явного глюкокортикоидного эффекта, декомпенсация соматических заболеваний, развитие онкологической патологии служит основанием для прекращения приема оральных контрацептивов и подбора альтернативного метода контрацепции. В этих случаях к лечению возникших осложнений привлекают профильных специалистов.
- Борьба с неотложными состояниями. Возникновение серьезных соматических расстройств, преимущественно связанных с тромбоэмболическими нарушениями, требует незамедлительного назначения интенсивной терапии, а в ряде случаев и проведения хирургических вмешательств (удаления тромбов, стентирования сосудов). Выбор схемы лечения определяется видом острой патологии.
При большинстве ранних и части поздних осложнений приема КОК, не связанных с развитием неотложных состояний, прогноз благоприятный. Перед назначением гормональной контрацепции женщину с профилактической целью тщательно обследуют для выявления противопоказаний. На основании полученных данных пациентку относят к соответствующему классу безопасности. Женщинам из группы К1 (1-ый класс безопасности) оральные контрацептивы назначают без ограничений. При 2-м классе безопасности (К2) метод допустим, его преимущества перевешивают потенциальные риски. Пациенткам из группы К3 (3-ий класс безопасности) эстроген-гестагенные средства рекомендуют только при недоступности или неприемлемости других методов предохранения. Принадлежность к 4-му классу безопасности (К4) служит противопоказанием к использованию КОК. С целью уменьшения риска возможных осложнений предпочтение отдают микро- и низкодозированным препаратам 2-4 поколения.
1. Комбинированные оральные контрацептивы: принципы индивидуального подбора, предупреждение нежелательной беременности и возможных побочных эффектов, лечебное и профилактическое действие/ Баранов И.И.// РМЖ. Мать и дитя. - 2013 - №14.
4. Выбор методов контрацепции в группах риска/ Саидова Р.А. , Макацария А.Д.// Русский медицинский журнал. - 2001.
Читайте также:
