Доступ и ход операции неанатомической частичной резекции печени
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Что такое резекция печени? Виды операций. Показания. Противопоказания. Правила послеоперационного периода и восстановления после резекции
Слово «резекция» переводится с латинского как «срезание». Этим термином в медицине обозначают удаление части органа. Резекция печени показана при тяжелых травмах и различных новообразованиях:
Операцию могут проводить как в срочном (травма органа), так и в плановом порядке (опухоли, альвеококкоз печени). В отдельных случаях хирургическое вмешательство показано для восстановления проходимости желчных путей.
Противопоказания к резекции печени — крайне тяжелые состояния, при которых операция не имеет смысла: перитонит, сепсис, декомпенсированная сердечная недостаточность.
Вид резекции печени, правила послеоперационного поведения и прогноз в отношении продолжительности жизни напрямую зависят от патологии, которая стала причиной операции, а также от состояния здоровья пациента.
Виды резекции печени
Типичная резекция (анатомическая)
Печень состоит из восьми сегментов, каждый из которых включает собственную сегментарную артерию, сегментарную ветвь портальной вены и сегментарный желчный проток. Типичная резекция печени подразумевает удаление минимум одного сегмента печени.
Для хирурга это самый простой вид резекции: сегменты разделены анатомическими щелями и оболочками, что облегчает отсечение участка органа и снижает риск развития смертельно опасного кровотечения.
Сегменты объединяются в сектора (5 секторов). В зависимости от объема резецированной ткани различают:
сегментэктомию (удаление сегмента);
лобэктомию (удаление сектора);
гемигепатэктомию (удаление половины печени);
расширенную гемигепатэктомию (удаление 70-75% органа).
Существенный недостаток типичной резекции печени — необходимость удаления, как минимум, одного сегмента даже при незначительных размерах образований или повреждений.
Атипичная резекция
Атипичную резекцию печени проводят для удаления поврежденных тканей или объемных образований в границах здоровых тканей. В зависимости от формы резецированного участка различают:
Атипичную резекцию печени можно провести, если в зону разреза не попадают крупные кровеносные сосуды. В таких случаях кровопотеря такая же, как и при анатомической резекции.
При злокачественных опухолях предпочтительнее типичные резекции, поскольку риск рецидива значительно ниже.
Сколько времени печень восстанавливается после резекции
Ученые подсчитали, что скорость регенерации печеночной ткани может достигать 50 граммов в день. Интересный факт: чем больше ткани удалено, тем быстрее растет орган. Этот парадокс легко объяснить: если больному отсекают менее 40% печени, то остальные 60% клеточной массы функционально компенсируют этот недостаток. Получается, что организм «не торопится» и в спокойном режиме наращивает утраченные ткани.
При удалении 70-75% паренхимы (ткани печени) включаются механизмы срочного восстановления, которые обеспечивают интенсивное наращивание клеточной массы органа. Но всему есть предел: удаление 80% печеночной ткани угнетающе воздействует на сохранившиеся клетки, а резекция 95% органа парализует процесс восстановления.
Скорость регенерации также зависит от возраста пациента. Быстрее всего печень «не торопится» у младенцев: полное восстановление органа возможно буквально за 3 месяца. С возрастом деление клеток замедляется, поэтому у взрослых процесс регенерации занимает до полугода.
Ведущую роль, конечно, играет исходное состояние печеночной ткани и организма в целом. Если операцию делают на фоне дистрофических и дегенеративных процессов, восстановление печени будет медленным.
Реабилитация после резекции печени
Движение — жизнь
Реабилитационный период после резекции печени длится от нескольких недель до нескольких месяцев. Обширные резекции требуют восстановительного периода в 6 месяцев.
Исследования показывают, что регенеративные процессы протекают более интенсивно у пациентов, которые рано начинают послеоперационную реабилитацию — ещё в больничной палате под наблюдением медиков.
чем раньше больной начнет двигаться, тем меньше риск осложнений, короче реабилитационный период и больше шансов на полноценное выздоровление;
первые восемь недель нельзя поднимать грузы тяжелее 2,5 кг;
переход к активным занятиям спортом (бег трусцой, плавание и т. п.) — только после разрешения врача.
В первые дни после операции рекомендована дыхательная гимнастика. В дальнейшем — постепенное увеличение двигательной активности. Показана обычная ходьба. Все остальные практики подбирают индивидуально, в зависимости от состояния пациента.
Лечебная диета
В ранний послеоперационный период пациент находится на парентеральном питании (подается через катетер, установленный в вену). По мере улучшения состояния больного переводят на обычный приём пищи. Рацион постепенно расширяют до диетического Стола №5.
Это лечебная диета, которая сбалансирована по питательным вещества: белкам, углеводам, жирам, витаминам и минералам. Основные принципы Стола №5: щадящий режим приготовления пищи (на пару, тушение, отваривание), регулярное питание небольшими порциями (5-6 раз в день) и ограничение количества животных жиров. Диета снимает с печени нагрузку и позволяет ей восстановиться в короткие сроки.
Со временем диету можно расширить (к примеру, до средиземноморской), но следует придерживаться основных правил здорового питания, которые исключают или ограничивают употребление:
жирных, жареных, копченых, консервированных продуктов;
тугоплавких жиров животного происхождения;
магазинного кетчупа, майонеза и других соусов с пищевыми добавками;
слишком горячих, холодных, острых, соленых блюд;
продуктов, повышающих газообразование в кишечнике (цельное молоко, бобовые, капуста, черный хлеб).
Мы собрали для вас коллекцию из более 1000 рецептов, подходящих под требования Стола №5. В основном это простые и быстрые блюда: завтраки, супы, салаты, вторые блюда и десерты. Мы надеемся, что эти рецепты помогут разнообразить ваше еженедельное меню и сделают лечебную диету вкусной.
Прогноз после резекции печени
Прогноз в отношении продолжительности и качества жизни после резекции печени в основном зависит от стадии заболевания, которое привело к удалению части органа. Если речь идет о последней стадии онкологического заболевания (прорастание рака желудка в печень, отдаленные метастазы рака кишечника), то прогноз всегда серьезный.
При раке прогноз определяет возможность радикального (полного) удаления опухоли. Ограниченный первичный рак печени на ранней стадии — точно так же, как паразитарную опухоль альвеококка — можно полностью излечить при помощи хирургической операции.
Многое в прогнозе выздоровления зависит от состояния сохранившихся печеночных клеток. Здесь нужно учитывать факторы, которые долгое время оказывали влияние на функциональность гепатоцитов (клеток печени): возраст пациента, наличие сопутствующих заболеваний, образ жизни, питание и т.д.
И, наконец, огромное — можно сказать, решающее — значение имеет настрой пациента. Если больной верит в своё выздоровление и четко выполняет все рекомендации врачей, это уже 50% успеха.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Помните: самолечение может вам навредить. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору:
3 Оперативные доступы к печени. Резекция печени. Шов печени.
I - верхнесрединная лапаротомия (1), тораколапаротомия по Куино (2); II - срединная лапаротомия и нижнесрединная стерно-медиастинотомия (3), разрез Петровского и Почечуева (4), III - разрезы Бевена (5), Кохера (6); IV - Фёдорова (7), де Васко (8).
Резекция печени. Различают атипичные (краевая, клиновидная, поперечная) и типичные (анатомическая) резекции печени. К краевой и клиновидной резекции прибегают при необходимости удаления периферических участков печени. Печень сдавливают пальцами по линии
предполагаемого разреза, прошивают через всю толщу печеночным швом, а подлежащий удалению участок ткани иссекают. Перевязку сосудов и желчных протоков производят непосредственно в ране.
Клиновидная резекция может быть выполнена двумя способами: с предварительной перевязкой сосудов и без нее. В первом случае в операционную рану выводят край печени, подлежащий резекции, и тупой иглой прошивают
его по границе предполагаемого пересечения ткани (в форме клина), после чего участок печеночной ткани отсекают, а края раны сближают и сшивают рядом матрацных швов. При
резекции без предварительной перевязки сосудов ткань печени временно сдавливают паль-
цами в пределах намеченной резекции и клиновидно иссекают. Зияющие сосуды захваты-
вают зажимами и перевязывают. Раневые поверхности сближают и сшивают узловыми кет_
гутовыми швами с одновременной фиксацией по линии швов сальника на ножке.
Атипичные резекции должны выполняться с учетом внутриорганной архитектоники сосудов
и желчных протоков печени.
При атипичных краевых, клиновидных или поперечных резекциях основным моментом является шов печени. Шов следует накладывать параллельно междолевой щели, отступя на 1,0— 1,5 см в сторону от удаляемой части.
Типичные анатомические резекции производятся с учетом внутриорганной структуры печени. При этом предварительно перевязывают элементы глиссоновой ножки и печеночные вены удаляемой части. Различают сегментарные резекции печени, резекцию правой и левой половин печени (правосторонняя и левосторонняя гемигепатэктомия), резекцию доли печени (лобэктомия).
Швы при резекции печени.
Шов Кузнецова и Пенского. Печень шивают двойной кетгутовой нитью через всю толщу. Нити должны быть достаточно длинные. По окончанию проведения нити у каждого стежка одну нить пересекают и связывают с такой же нитью, идущей от расположенного стежка по обеим поверхностям печени. В результате ткань печени сдавливается по плоскости шва между стежками. Основным недостатком шва является то. что двойные нити часто запутываются.
Резекция печени:
Атипическая резекция - удаление части органа в преде- лах здоровых тканей без учета внутреннего строения.
клиновидная резекция - производится у края печени либо на ее диафрагмальной поверхности вне места проекции основных сосудисто-секреторных ножек;
краевая резекция - применяется при краевом распо- ложении патологического образования;
плоскостная резекция - применяется при расположе- нии патологического образования на диафрагмальной поверхности печени;
поперечная резекция - осуществляют в боковых отде- лах левой половины печени.
Атипические резекции являются экономными, с точки зрения количества удаляемой здоровойткани, просты ибыстры в исполнении, однако сопровождаются опасными кровотечениями, возможными некрозами из-за перевязки сосудов и желчных протоков, остающихся здоровых сег- ментов, возможностью воздушной эмболии через зияющие культи пересеченных печеночных вен.
При атипичных резекциях основным моментом явля- ется шов печени, который накладывают параллельно раз- резу печени, отступя на1 см в сторону от удаляемой части(с предварительнымнакладыванием гемостатических швов либо после выполнения резекции).
Анатомическая (типичная) резекция - производится с учетом внутреннего строения органа по линиям малососу- дистых промежутков.
правосторонняя или левосторонняя гемигепатэкто- мия - резекция правой или левой половин печени;
лобэктомия - резекция доли печени;
сегментэктомия - резекция сегмента печени. Основные моменты анатомической резекции печени:
выделение и перевязка элементов глиссоновой ножки удаляемой части печени;
перевязка печеночных вен в кавальных воротах;
рассечение печени по междолевой щели;
прикрытие раневой поверхности.
Пересадка печени
Пересадка печени решает проблемы, связанные с рядом врожденных или приобретенных ее поражений. Теоретически пересадкапечени показана при любомзаболевании, приводя- щем к печеночной недостаточности. У детей наиболеечастым показанием к трансплантации служит атрезия внепеченочных желчевыводящих путей.
Производят обычно ортотопическую пересадку после то- тальной гепатэктомии у реципиента. Анастомозы аллотранс- плантата обычно накладывают в такой последовательности:
надпеченочный кавальный анастомоз;
анастомоз воротной вены;
анастомоз печеночной артерии;
подпеченочный кавальный анастомоз;
анастомозы желчных протоков (у детей предпочтение отдается холедохоеюностомии).
Результаты пересадки. Хотя первая пересадкапечени была осуществлена еще в1963г., до1978г. показатель однолет- ней выживаемостисоставлял 25-30%. К настоящему временион увеличился до 80%.
Холецистэктомия - удаление желчного пузыря.
Показания: желчнокаменная болезнь, которая в большин- стве случаев сопровождается хроническим холециститом, эм- пиема, гангрена желчного пузыря, доброкачественные и злока- чественные опухоли.
Резекция печени
Продолжительное время печень считалась хирургами «неприкасаемым» органом из-за высокой смертности пациентов во время и после операции. В последние десятилетия хирургические вмешательства стали распространены благодаря внедрению новых технологий и совершенствованию оперативных методик.
Проведение резекции (удаление части) органа сделало излечимыми ранее смертельные заболевания: первичные опухоли и метастатическое поражение печени. Резекция печени при злокачественных новообразованиях может выступать как самостоятельный метод лечения, так и комбинироваться с химио- или лучевой терапией.
Показания
Основные показания к удалению части печени — объемное образование любой локализации или обширная травма, не поддающаяся ушиванию. Среди объемных образований лидирующую позицию занимают отдаленные метастазы из других органов. Наиболее часто к метастатическому поражению печени приводят злокачественные новообразования органов малого таза, легких, желудка и колоректальный рак. Несмотря на значительный прогресс в лечении онкологических заболеваний, хирургическое вмешательство наряду с химиотерапией остается одним из основных методов лечения метастазов печени.
Еще одно показание к операции — первичные злокачественные новообразования печени: гепатоцеллюлярная карцинома, гепатобластома, цистаденокарцинома и другие. Эти опухоли характеризуются агрессивным течением, без своевременного лечения быстро растут в толщу органа и дают метастазы в другие органы.
Наиболее частое злокачественное новообразование печени — гепатоцеллюлярная карцинома. Она составляет более 85% всех первичных онкологических заболеваний органа. Оперативное лечение гепатоцеллюлярной карциномы возможно на стадиях I-III. На четвертой стадии возможность проведения резекции рассматривается индивидуально.
Среди других объемных образований печени, которые требуют хирургического лечения, являются:
- гемангиомы больших размеров;
- другие редко встречающиеся доброкачественные новообразования: цистаденомы, аденомы желчных протоков, миелолипомы, мезотелиомы, нейрофибромы;
- эхинококковые кисты;
- абсцессы;
- кисты.
Показанием к хирургическому вмешательству на печени также может стать ряд заболеваний: описторхоз, аспергиллез, туберкулез, сифилис. При этих инфекционных болезнях в органе также могут возникать очаги деструкции или воспаления.

Все резекции можно разделить на две большие группы: атипичные и типичные. К первым относятся краевая, клиновидная и поперечная резекции — операции, направленные на удаление периферических отделов печени. Атипичные хирургические вмешательства выполняются с учетом топографии кровеносных и венозных сосудов, а также желчных протоков.
Типичные резекции — анатомически обоснованные хирургические вмешательства, которые выполняются с учетом долевого и сегментарного строения органа. Печень условно делится на две большие части — правую и левую доли. Каждая из них имеет автономное кровоснабжение из печеночной артерии и воротной вены. В свою очередь, доли состоят из сегментов (по 4 с каждой стороны). Они также имеют изолированное кровоснабжение и отток желчи.
Относительная автономность отдельных участков — основной фактор, позволяющий проводить удаление одного или нескольких сегментов печени без влияния на здоровую ткань органа. В зависимости от объема операции, типичные резекции бывают нескольких видов:
- гемигепатэктомия — удаление одной из двух долей (или 4 сегментов) печени;
- право- и левосторонние латеральные лобэктомии — удаление 6 и 7 или 2 и 3 сегментов соответственно;
- право-и левосторонние парамедианные лобэктомии — резекция 5 и 8 или 3 и 4 сегментов;
- расширенные гепатэктомии — правосторонняя (удаление 4-8 сегментов), левосторонняя — 2-8 сегмента;
- сегментэктомии и бисегментэктомии — удаление одного или двух близлежащих сегментов.
Типичные и атипичные операции имеют свои преимущества и недостатки. Например, при типичных резекциях соблюдается принцип анатомичности и меньше риск кровотечения. Однако, даже при небольшом патологическом очаге, приходится удалять минимум один сегмент печени. Атипичные резекции более экономные и щадящие, но имеют более высокий риск как интраоперационных, так и послеоперационных осложнений.
Предоперационное обследование и подготовка
Хирургическое вмешательство на печени не проводится без полного лабораторно-инструментального обследования. Диагностический минимум включает в себя:
- общеклинические анализы крови (общие, биохимический крови, коагулограмма);
- определение группы и резус-фактора;
- исследование на маркеры вирусных гепатитов, ВИЧ, сифилис;
- ФГДС (фиброгастродуоденоскопия);
- рентгенография органов грудной клетки;
- инструментальные исследования, направленные на визуализацию печени, других органов брюшной полости и отдаленных метастазов при опухолевом процессе (УЗИ органов брюшной полости, компьютерная и/или магнитно-резонансная томография).
Большое значение при подготовке к хирургическому вмешательству имеет правильная оценка функциональных резервов печени. Это позволяет предположить степень поражения органа и операционные риски. Определение функционального состояния печени проводится по международной классификации Чайлд-Пью. Высокий операционный риск имеют пациенты при наличии следующих состояний:
- варикозным расширением вен пищевода, особенно с кровотечением из них в анамнезе;
- гипоальбуминемия — снижение белка альбумина в крови;
- снижение уровня протромбина — вещества, участвующего в процессах свертывания крови.
Перед оперативным вмешательством обязательно проводится коррекция метаболических и других изменений, вызванных заболеваниями печени. Так, если у пациента имеется желтуха, назначается внутривенная инфузионная терапия, направленная на детоксикацию организма. При асците (наличие невоспалительной жидкости в брюшной полости) выполняется дозированная эксфузия выпота. В случае нарушения свертывающей способности крови проводится трансфузия плазмы или отдельных факторов свертывания.
При первичном злокачественном новообразовании печени и метастатическом поражении, не поддающимся хирургическому лечению или требующем обширной резекции, прибегают к сеансам химиоэмболизации. Этот метод представляет собой разновидность местной химиотерапии.
Химиотерапевтические препараты вводятся через катетер, проведенный через бедренную артерию до ветвей печеночной артерии, кровоснабжающих опухолевый узел. Благодаря прямому цитотоксическому действию этих лекарств уменьшаются размеры опухоли или метастаза, что позволяет провести резекцию у ранее неоперабельных пациентов или уменьшить объем операции.
Наркоз
Перед хирургическим вмешательством пациента обязательно осматривает анестезиолог. Он оценивает общее состояние и саму возможность проведения операции, а также прогнозирует течение общей анестезии (наркоза) и возможные риски от нее.
При операциях на печени используется многокомпонентная ингаляционная эндотрахеальная анестезия. Для анестезиологического обеспечения используют несколько групп лекарственных средств, избирательно влияющих на функции организма (угнетение сознания, чувствительности, памяти, устранение боли).
Выбор препаратов для ввода в наркоз и его поддержания — один из ответственных этапов подготовки к хирургическому вмешательству. К этому процессу врач-анестезиолог подходит с большой ответственностью, так как некоторые наркозные средства угнетают функцию печени и могут привести к появлению или усугубят имеющуюся функциональную недостаточность органа.

Общие принципы операций на печени
Технические проблемы при вмешательствах на печени обусловлены несколькими факторами:
- сложность создания полноценного оперативного доступа к органу;
- богатое кровоснабжение печени, приводящее к повышенному риску массивного кровотечения;
- большое количество трубчатых структур (сосуды, желчные пути), требующих перевязки перед пересечением;
- мягкая консистенция органа обуславливает сложность его ушивания.
Для нивелирования перечисленных сложностей используется ряд оперативных приемов и техник. Во-первых, при хирургических вмешательствах на печени используется специальный инструментарий: реберные ретракторы, электрокоагуляторы с дополнительными насадками и ножи, ультразвуковые деструкторы-аспираторы, сосудистые зажимы для печеночных вен, клипаторы для сосудов и желчных протоков, аппараты для реинфузии (обратное вливание) крови, гемостатические пленки и губки.
Во-вторых, для обеспечения хорошего поля деятельности прибегают к специальным хирургическим доступам. Они предполагают большие разрезы, проходящие как по правой половине грудной клетки, так и по передней брюшной стенке. Существует более 70 модификаций доступов к печени (по Куино, Петровского-Почечуеву, Боровскому и другие). Большинство из них являются травматичными, а некоторые предполагают и резекцию участков ребер.
Выбор доступа осуществляется индивидуально, исходя из объема планируемой резекции. Однако общепризнанным и самым удобным признается двухподреберный доступ с вертикальным продолжением. Он предполагает разрезы под реберными дугами и по срединной линии живота. Мечевидный отросток грудины при этом удаляется. Основные преимущества этого доступа — удобство работы при любом типе операции и широкое рабочее поле для хирургов.
В-третьих, оперативная техника на печени предполагает использование специальных приемов. Например, для ушивания раны используются специальные гемостатические швы. Их выполняют тупоконечной атравматической иглой и нитью. Для быстрого и прочного ушивания наглухо сосудов или желчных путей также могут применяться клипаторы. В ходе хирургического вмешательства также нередко прибегают к интраоперационному УЗ-исследованию печени и другим инвазивным методам исследования.
Основные этапы резекции печени
Хирургическое вмешательство по резекции печени состоит из нескольких последовательных шагов:
- послойное вскрытие передней брюшной стенки и остановка кровотечения из поврежденных сосудов кожи, подкожно-жировой клетчатки и мышц;
- мобилизация печени и выделение элементов глиссоновой ножки — пересечение ряда связок, перевязка трубчатых структур (вены, артерии, желчные протоки);
- разделение паренхимы (основной ткани) печени и резекция органа;
- гемостаз оставшейся части печени и профилактика желчеистечения;
- постановка дренажных трубок и контрольная ревизия брюшной полости;
- ушивание операционной раны.
Доступ к печени осуществляется одним из перечисленных способов при помощи скальпеля или электроножа. Капиллярное кровотечение из поврежденных сосудов останавливают методом электрокоагуляции, после чего разъединяют мышечные пучки передней брюшной стенки и вскрывают брюшину. После визуализации печени приступают к ее мобилизации. Она начинается с рассечения круглой связки.
Затем пошагово приступают к пересечению связочного аппарата в зависимости от вида операции. Следующий этап — визуализация и перевязка трубчатых структур глиссоновой ножки. Существует несколько методов хирургической обработки сосудов печени:
- в воротах органа до его рассечения;
- перевязка по мере обнаружения во время резекции с временным пережатием глиссоновой ножки печени, расположенной у ворот печени;
- смешанная техника, объединяющая в себе элементы первых двух методик.
Один из самых ответственных и опасных этапов операции — перевязка и рассечение правой или левой печеночной вены. Всегда существует риск соскальзывания нити или наложенного зажима с культи вены. При этом развивается неконтролируемое кровотечение, и появляется риск воздушной эмболии (засасывание воздуха в венозную систему). Для профилактики такого осложнения перед обработкой печеночной вены проводят лигатуру под ее основной ствол — нижнюю полую вену. Это позволяет временно пережать крупный венозный сосуд и прошить печеночную вену заново.
После обработки всех трубчатых структур производят удаление пораженной части печени. После тщательного гемо- и желчестаза проводят контрольный осмотр брюшной полости. Завершающие этапы операции — постановка дренажей для оттока сукровичного отделяемого и ушивание раны.
Восстановительный период
Течение послеоперационного периода во многом зависит от общего здоровья пациента и функционального состояния оставшейся части печени. В раннем послеоперационном периоде пациент находится в отделении реанимации под пристальным присмотром медицинского персонала. Основными задачами на этом этапе являются:
- поддержание жизненно-важных функций;
- адекватное обезболивание наркотическими и ненаркотическими анальгетиками;
- контроль за функцией печени;
- профилактика послеоперационных осложнений;
- уход за послеоперационной раной и дренажами;
- адекватная инфузионно-трансфузионная терапия;
- парентеральное введение сбалансированных питательных смесей, а затем постепенный переход на обычное здоровое питание.
В раннем послеоперационном периоде пациенту следует соблюдать постельный режим, уделять больше времени отдыху и придерживаться всех рекомендаций лечащего врача. В поздние реабилитационные сроки (более 1 месяца с операции) пациент может вернуться к привычному образу жизни с ограничениями по физическим нагрузкам и питанию. Кроме того, в этот период обязательно проводится полноценное контрольное обследование основных систем органов, печени и ее функциональной активности.
Возможные осложнения и прогноз
Послеоперационные риски резекции печени во многом зависят от объема операции. Самые грозные осложнения — массивное кровотечение в брюшную полость, печеночная недостаточность и тромбоэмболия (отрыв тромба и его перенос по сосудистому руслу) легочной артерии или ее ветвей. Частота этих осложнений коррелирует с тяжестью операции — чем больше объем хирургического вмешательства, тем выше риск перечисленных осложнений.
Среди менее опасных осложнений — скопление жидкостных образований (крови, невоспалительной серозной жидкости) в брюшной полости, нагноение послеоперационной раны и несостоятельность швов, появление выпота в плевральной полости.
При резекции по поводу первичного рака печени прогноз неоднозначный — он зависит от возраста и состояния пациента, стадии и размера опухоли. Неблагоприятными факторами являются:
- возраст старше 40-45 лет;
- наличие участка некроза в ткани опухоли;
- высокая степень злокачественности новообразования;
- поражение опухолью правой доли печени;
- наличие цирроза печени и выраженной печеночной недостаточности.
Продолжительность жизни после резекции печени у этой группы онкобольных в сроки до 5 лет составляет от 37 до 50%. Рецидив злокачественного новообразования наблюдается у части пациентов, однако риск его развития во многом определяется качеством проведенного оперативного вмешательства. В клиниках «Евроонко» данную операцию проводят квалифицированные хирурги с большим опытом работы.
Техника выполнения резекции печени
К резекции печени следует тщательно подготовиться. Прежде всего в верхнюю конечность следует ввестидве венозные канюлидля быстрого переливания крови. Канюли вводятся в вены верхней, а не нижней конечности потому, что кровь, перелитая в нижнюю конечность, во время операции через нижнюю полую вену выливалась бы в брюшную полость.
Для проведения резекции левой доли больного укладывают на спину. Брюшная полость вскрывается правосторонней парамедиальной лапаротомией. В случае надобности разрез в правом VI межреберье может быть продолжен в форме клюшки и на правую сторону грудной стенки.
Для правой лобэктомии больного немного поворачивают влево. Брюшная полость вскрывается правосторонней верхней трансректальной или же широкой правосторонней паракостальной лапаротомией. Разрез продолжается и на реберную дугу, в VIIIили IXмежреберье выполняется торакотомия, немного рассекается и диафрагма. Брюшной и грудной разрезы образуют в целом Т-или Y-образнуюформу.
После ориентации в брюшной полостимобилизуют подлежащую резекции долю,отсекая фиксирующие ее связки. Для освобождения левой доли(рис. 5-491)следует перерезать круглую, серповидную, треугольную левую венечную связки печени до нижней полой вены, а также пече-
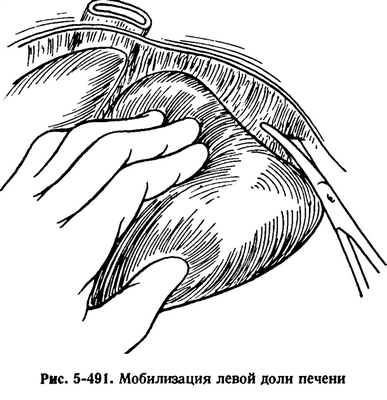
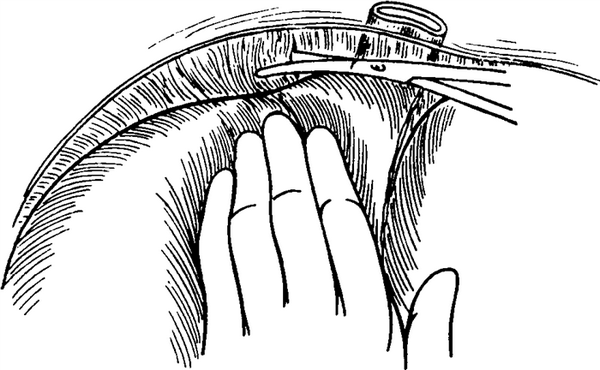
Рис. 5-492. Мобилизация правой доли печени
ночно-желудочную связку. Захватывая за отсеченную круглую связку, левую долю можно хорошо поднять из глубины брюшной полости.
Освобождение правой доли печени(рис. 5-492) значительно сложнее. Большая доля вращается влево и к средине. Отсекается правая треугольная связка печени, и в ходе вращения к средине печень отделяется от диафрагмы, до полой вены. Нужно следить за тем, чтобы в ходе этого не повредить правый надпочечник и его сосуды, а также нижнюю полую вену, в которую независимо от крупной печеночной вены вливается6—8коротких парных вен (диаметр их достигает2-4мм1).
Между «восточной» и «западной» школами существует коренное расхождение в отношении метода проведения собственно резекции.Мы не считаем себя компетентными решить вопрос о том, какой метод лучше, а потому описываем и тот, и другой.
Резекция печени по «западному» методу
Современную хирургическую технику, основывающуюся на современной концепции анатомического строения печени, разработали во Франции Lortat-Jacob,в США Ochsner, Beattieи многие другие хирурги. Суть метода состоит в анатомическом препарировании ив экстрапеченочной перевязке билио-васкулярных образований.Этот метод отвечает принципу, действующему во всех отделах хирургии: перед резекцией органа его нужно скелетировать, анатомически отпрепаро-вывать подходящие к нему сосуды, дважды перевязать их и после этого перерезать. И все-таки нельзя быть уверенным, что в хирургии печени именно эта техника даст наилучшие результаты. Суть вмешательства такова.
Левосторонняя лобэктомия.Тщательно отпре-паровываются образования ворот печени. Слева проходит печеночная артерия, справа от нее — печеночный проток, между ними и позади них — воротная вена. Все три образования в воротах печени образуют бифуркации(рис. 5-493).Идущая к левой доли печени печеночная артерия и главные ветви воротной вены, а также выходящий оттуда желчный проток отсекаются между двумя лигатурами. После перевязки сосудов цвет печени меняется, коричневая окраска переходит в лиловую. Граница между двумя видами окраски и есть линия резекции, которая проходит справа от серповидной связки печени и тянется от дна желчного пузыря до левого края нижней полой вены.
По этой линии скальпелем отсекают Глиссоно-ву капсулу. Затем по старому классическому методу «гильотинной» резекцией отсекают одну долю от другой. Несмотря на тщательную обработку ворот печени в таком случае возникает большое
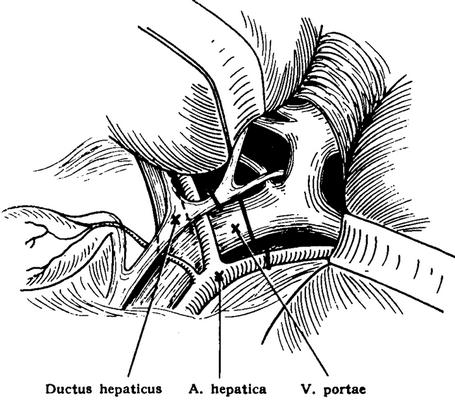
Рис. 5-493. Перевязка образований в воротах левой доли печени

Рис. 5-494. Разделение печени
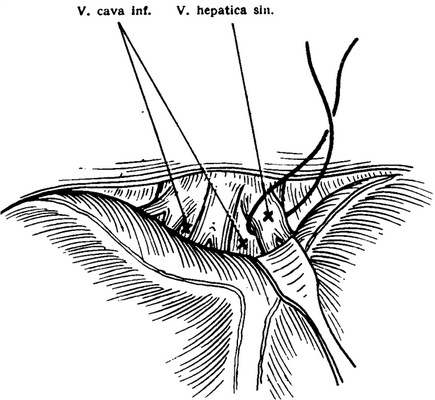
Рис. 5-495. Перевязка левой печеночной вены
кровотечение, которое можно остановить только прошиванием крупными стежками. Именно поэтому и сторонники классической резекции заимствовали у восточных хирургов часть их методики. Согласно этому ход операции таков: после отсечения Глиссоновой капсулы паренхиму печени ручкой скальпеля или пальцами отделяют путем отдавливания (finger fracture method).Ручка скальпеля или палец хирурга наталкивается на крупные сосуды и желчные пути, которые перед перерезкой перевязываютвнутри паренхимы (рис. 5-494).Продвигаясь спереди назад, приближаются к нижней полой вене и левой печеночной вене, которая открывается в нижнюю полую вену еще в паренхиме печени. Самой трудной частью операции является перевязка печеночной вены(рис. 5-495).
Правосторонняя лобэктомия. Образования ворот печени здесь тщательно отпрепаровываются.
Желчный пузырь подлежит удалению вместе с правой долей печени, поэтому он также отпрепа-ровывается, между лигатурами перерезается артерия желчного пузыря и пузырный проток. Затем в воротах печени одну за другой перевязывают и перерезают артерию правой доли печени, ветвь воротной вены и печеночный проток. После перевязки сосудов становится четко видимой демаркационная линия, по которой и нужно разделить две доли.
Глиссонова капсула отсекается скальпелем, а печеночная паренхима отделяется ручкой скальпеля или пальцем хирурга. За огромной правой долей препаровка правой печеночной вены еще более затруднена, как и ее перевязка и перерезка. Все это можно выполнить двумя путями. После обработки образований ворот печени и отделения выпуклой поверхности печени от диафрагмы вся печень переводится влево и к средине, при этом стремятся получить доступ к правой печеночной венесправа-снаружи.Правая печеночная вена открывается в нижнюю полую вену наиболее высоко из всех трех печеночных вен: непосредственно под верхним краем печени. Это и самая толстая из трех печеночных вен.
При отведении печени влево нужно следить за тем, чтобы не перегнуть нижнюю полую вену,
Читайте также:
- Осмотр (физикальное обследование) ребенка с аллергиями
- Инфекция вызванная пневмококком (Streptococcus pneumoniae): диагностика, лечение, профилактика
- Признаки бронхиального свища. Бронхиальный свищ после лобэктомии
- Импетиго что это за болезнь? Лечение, причины, профилактика, осложнения
- Лекарственный гепатит
