Доступ, техника остеотомии бугристости большеберцовой кости (антеромедиализации и дистализации)
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
ВЫСОКАЯ ОТКРЫТОУГОЛЬНАЯ ПОДМЫЩЕЛКОВАЯ ОСТЕОТОМИЯ В КОМПЛЕКСНОМ ЛЕЧЕНИИ ГОНАРТРОЗА
DOI: 10.17238/issn2226-2016.2018.2.14-19
УДК 616.7
© Городянский А.А., Слиняков Л.Ю., Донченко С. В., Блоков М.Ю., 2018
А.А. Городянский 1,A , Л.Ю. Слиняков 1,B , С.В. Донченко 2,C , М.Ю. Блоков 2,D
1 ФГАОУ ВО Первый МГМУ им. И.М. Сеченова (Сеченовский университет) Минздрава РФ, Москва, 119991, Россия 2 ГБУЗ ГКБ им. С. П. Боткина Департамента здравоохранения города Москвы, Москва,125284, Россия
резюме: В статье представлены результаты клинического исследования применения высокой открытоугольной вальгизирующей подмыщелковой остеотомии большеберцовой кости ассоциированной с диагностической артроскопией при деформирующем остеоартрозе коленного сустава. Задача исследования - оценить эффективность, роль открытоуголной вальгизирующей подмыщелковой остеотомии большеберцовой кости с одномоментным применением артроскопии коленного сустава при гонартрозе.
Объектом клинического исследования выступало 15 пациентов с дефектом суставного хряща на одной из сторон коленного сустава, на фоне гонартроза. Критериями включения в группу являлись суставные повреждения хрящевой поверхности преимущественно на одной из сторон коленного сустава, изменение нагрузочной оси конечности - варусная деформация коленного сустава. К критериями исключения отнеслись пациенты у которых по результатам исследования имелся выраженный артроз коленного сустава с повреждение медиальных и латерьных отделов коленного сустава, пателло-феморальный артроз, сгибательная контрактура более 15гр., ишемией нижних конечностей. В предоперационном планирование применялось МРТ, КТ с нагрузочными осями. Оперативное лечение выполнялось симультанно: первым этапом санационно-диагностическая артроскопия коленного сустава, вторым открытоуголная подмыщелковая остетомия голени. По результатам хирургического лечения все пациенты отметили значительное улучшение качества жизни и уменьшение болевого синдрома.
ключевые слова: гонартроз, варусная деформация коленного сустава (genu varum), хондропатия, точка Фуджисавы, хондропластика, остеосинтез.
HIGH TIBIAL OPEN WEDGE OSTEOTOMY IN INTEGRATED TREATMENT OF KNEE OSTEOARTHRITIS
A.A. Gorodiansky 1,A , L.Y. Slinyakov 1,B , S.V.Donchenko 2,C , M.Y. Blokov 2,D
1 I.M. Sechenov First Moscow State Medical University (Sechenov University), Ministry of Health of Russia, Moscow, 119991, Russia 2 GKBU GKB them. S.P. Botkin Department of Health of Moscow, Moscow, 1252841, Russia
summary: The article presents the results of a clinical study of the use a high tibial open wedge osteotomy of the tibia associated with diagnostic arthroscopy with deforming osteoarthritis of the knee joint. The aim of the study is to evaluate the efficacy, the role of a high tibial open wedge osteotomy of the tibia with simultaneous application of arthroscopy of the knee in gonarthrosis. The subject of the clinical study was 15 patients with articular cartilage defect on one side of the knee joint, in the background of gonarthrosis.
The criteria for inclusion in the group were joint damage to the cartilaginous surface mainly on one side of the knee joint, a change in the load axis of the limb varus deformity of the knee joint. The criteria for exclusion were patients who, according to the results of the study, had severe arthrosis of the knee joint with damage to the medial and lateral parts of the knee joint, patello-femoral arthrosis, flexural contracture more than 15g, ischemia of the lower limbs. In preoperative planning, MRI, CT with loading axes was used. Surgical treatment was carried out simultaneously: the first stage of sanation-diagnostic arthroscopy of the knee joint, the second high tibial open wedge osteotomy. According to the results of surgical treatment, all patients noted a significant improvement in the quality of life and a reduction in pain syndrome.
key words: gonarthrosis, varus deformity of the knee (genu varum), chondropathy, Fujisawa point, chondroplasty, osteosynthesis.
Введение
В условиях настоящего времени, глобальной урбанизации общества, техногенного загрязнения окружающей среды случаи проявления остеоартроза участилась. Одно из самых частых проявлений остеоартроза связано с поражением коленных суставов, или так называемый гонартоз. Отмечается динамика к более раннему манифестированнию гонартроза, что в свою очередь приводит к инвалидизации и как следствие к уменьшению лиц трудоспособного возраста. В молодом возрасте к артрозу коленных суставов склоны больше мужчины от 35 лет, у женщин же гонартроз как правило проявляется позднее. Причиной возникновения гонартроза может быть как следствие травматизации коленных суставов, так и проявление сопутствующих заболеваний, гормональных нарушений и вредных привычек. Опасность гонартроза связана с тем, что на ранних стадиях его сложно диагностировать, так как протекает бессимптомно. Зачастую пациент приходит на прием к врачу уже на более поздних стадиях. В таких ситуациях консервативное лечение не целесообразно. Поэтому в подобных случаях возможно применение корригирующей подмыщелковой остеотомии большеберцовой кости, как одного из вариантов радикального лечения. Что касается же протезирования коленного сустава, то его можно рассматривать как запасной метод в будущем. Проксимальная остеотомия большеберцовой кости применяется для коррекции варусной деформации коленного сустава и заключается в вальгизирующей остеотомии, которая может быть выполнена как медиально открывающая клиновидная остеотомия [1,2,3].
Цель
Определить эффективность, роль и место выполнения высокой вальгизирующей открытоугольной подмыщелковой остеотомии большеберцовой кости ассоциированной с санационнодиагностической артроскопией коленного сустава при артрозах.
Материал и методы
На базе ГБУЗ ГКБ им. С.П. Боткина в травматологическом секторе было проведено исследование по поводу деформирующего остеоартроза коленного сустава, в которое было включено 15 пациентов (6 мужчин и 9 женщин) в возрасте от 35 до 59 лет. Средний возраст больных составил 52±4,5 года. Группа состояла из пациентов с гонартрозом II-III стадии по классификации Косинской [4], локальным дефектом суставного хряща III-IVстепени по шкале ICRS и наличием варусной деформации голени не превышающую 20 градусов. Критериями включения в группу являлись:
1. Деформирующий остеоартроз коленного сустава II-III стадии.
2. Ограниченный характер дефекта.
3. Наличие изменения нагрузочной оси конечности (genu-varum).
4. Поражение только одного мыщелка бедра на нагружае мой стороне и сохранность суставного хряща на контра латеральной стороне.
К критериям исключения выборки являлись определенные противопоказания:
1. Ишемия дистальных отделов нижних конечностей.
2. Выраженный пателло-феморальный артроз III-IVстадии.
3. Дефицит костной ткани в области медиальной части плато большеберцовой кости.
4. Сгибательная контрактура более 15гр и сгибание в коленном суставе менее 90гр.
5. Осевая деформация голени более 25градусов.
6. Артрит коленного сустава.
7. Остеопороз [2,3]. Всем пациентам до операции и через 1.5 года с момента операции проводилась бальная оценка функции коленных суставов по шкале KOOS (Knee Injury and Osteoarthritis Outcome Score). Шкала KOOS используется для оценки функции коленного сустава и активности пациента в повседневной и активной спортивной жизни. Сочетает в себе черты шкал wOMAC и SF-36.
Предоперационное планирование
Все пациенты во время осмотра жаловались на локальные боли в области коленных суставов как в покое, так и при статических нагрузках. Во время нагрузочных тестов на область коленного сустава отмечалась боль по внутренней поверхности мыщелков бедра и голени. По рентгенологическим данным определялось сужение суставной щели, субхондральный склероз, краевые остеофиты, асептический некроз кости. По данным МРТ было выявлено: в 47% случаев пателло-феморальный артроз I-IIст., в 80% случаев хондропатия хрящевых поверхностей мыщелков бедра и голени сопровождающиеся повреждением мягкотканных структур (связок, менисков)[5].
Корригирующая остеотомия коленного сустава: показания, виды операции и реабилитация
Корригирующая остеотомия коленного сустава является проверенным методом хирургического лечения деформаций большеберцовой и бедренной костей. Эта операция снижает нагрузку на суставные поверхности, устраняет уже имеющиеся патологии и замедляет дегенерацию нижней конечности.
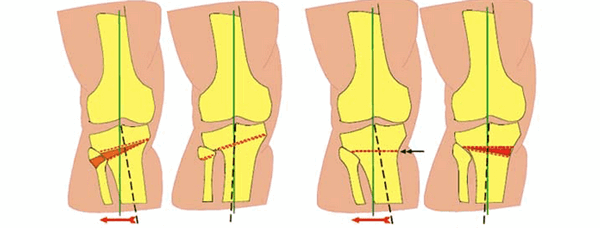
Схематичное изображение проведения операции.
Что такое остеотомия коленного сустава?
Корригирующая остеотомия коленного сустава — операция, устраняющая врожденные и приобретенные костные деформации. Во время хирургического вмешательства врач иссекает заранее обозначенный участок костной ткани и соединяет свободные фрагменты костей имплантатами. В результате ось механической нагрузки переносится на здоровый участок сустава. Операция проводится под полной или спинальной анестезией. После лечения ортопед фиксирует нижнюю конечность пациента гипсовой повязкой на время восстановления. Проводится реабилитация.
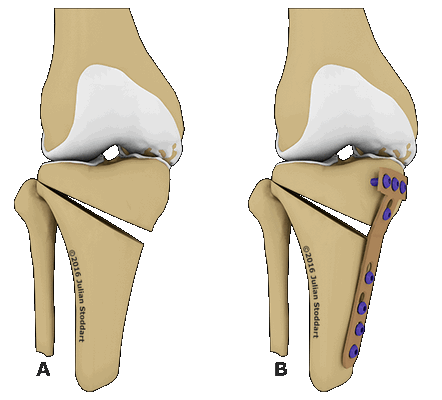
Остеотомия с металлоконструкцией.
Описанный метод коррекции традиционно сравнивается с эндопротезированием коленного сустава. Остеотомия — менее травматичный способ лечения. Эта медицинская манипуляция отлично подходит молодым пациентам, страдающим от поздних стадий гонартроза. Выбор остеотомии в качестве способа восстановления подвижности нижней конечности позволяет отсрочить проведение эндопротезирования на длительный срок.
Остеотомия применяется на протяжении двух веков. После открытия методов заместительной артропластики это оперативное вмешательство отошло на второй план, однако такой способ лечения применяется до сих пор. В начале 21 века были разработаны современные способы закрепления костных участков, уменьшающие длительность реабилитации.
Показания к операции
Главным показанием к оперативному вмешательству является гонартроз. Это дегенеративное заболевание коленного сустава, проявляющееся постепенным разрушением хрящевой ткани и деформацией нижней конечности. На поздних стадиях гонартроза у пациентов формируются вальгусные и варусные деформации. Объем движений ограничивается, возникает хронический болевой синдром.
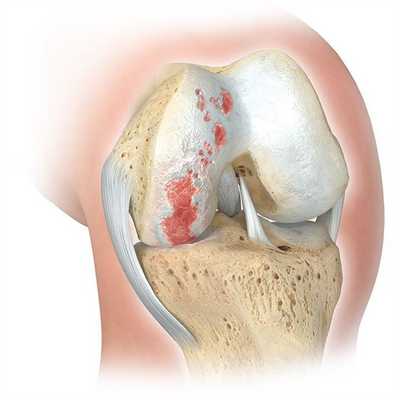
- Врожденная деформация нижней конечности.
- Искривление костей после травмы.
- Подготовка к эндопротезированию коленного сустава.
- Смещение оси нижней конечности при патологиях суставных связок.
- Рахит, деформирующий остеит и другие болезни костной ткани.
Вмешательство рекомендуется проводить при удовлетворительном состоянии хрящевой поверхности костей и изолированном поражении одного участка коленного сустава. Такой метод коррекции дает возможность сохранить подвижность нижней конечности у молодых пациентов.
В каких случаях остеотомия не поможет?
Эффективность лечения зависит от возраста, пола и массы тела пациента. Неудовлетворительные результаты операции могут быть обусловлены пожилым возрастом больного, значительным поражением костей и разрушением гиалинового хряща.
Состояния, при которых проведение вмешательства нецелесообразно:
- ;
- остеопороз;
- внесуставные патологии;
- недостаток кровоснабжения нижней конечности;
- нарушение роста костной ткани;
- отсутствие мениска;
- выраженное ожирение (ИМТ: 40 и выше).
При неправильной оценке показаний остеотомия может ускорить дегенерацию коленного сустава. Перед лечением врачи проводят лабораторные исследования, получают снимки нижней конечности на протяжении и назначают дополнительные диагностические манипуляции.
Виды хирургических техник
Вмешательства классифицируют по месту проведения, способу иссечения тканей и характеру костной пластики. Исправляется структура большеберцовой или бедренной кости. Классификация по характеру пластики включает открытую, закрытую, латеральную и прямую остеотомии. Коррекция большеберцовой кости может быть высокой или низкой. Конкретная хирургическая техника подбирается врачом индивидуально по результатам предварительного обследования.
Основные виды остеотомии:
- Клиновидная закрытая. Разрез кожи производится в латеральной или передней области колена для доступа к верхнему эпифизу большеберцовой кости или нижнему эпифизу бедренной кости. После иссечения ткани свободные поверхности кости фиксируют металлическими пластинами или скобами.
- Клиновидная открытая. После разреза кожи в передней или боковой области колена проводится неполная остеотомия. Концевой отдел большеберцовой кости разъединяется на две части с формированием диастаза. Далее костные участки соединяют металлической пластиной и аутотрансплантатом из таза пациента.
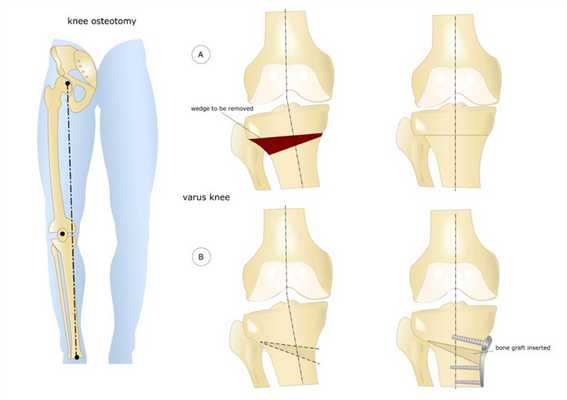
Остеотомия коленного сустава: визуальное изображение процедуры.
Костная ткань удаляется с помощью остеотома. Для предотвращения повреждения сосудов и нервов, проходящих через коленный сустав, коррекция проводится под контролем флуороскопа или рентгеновского аппарата. После пластики кожный покров сшивается, и нижняя конечность фиксируется гипсовой повязкой или шиной.
Не существует единого метода оперативного вмешательства, подходящего при любых показаниях. При выборе хирургической техники врач учитывает запланированный угол коррекции. Методы визуализации помогают точнее восстанавливать ось нижней конечности. В современной ортопедии чаще всего проводится открытая клиновидная остеотомия большеберцовой кости выше уровня бугристости.
Реабилитация
Результаты лечения в долгосрочном периоде зависят от реабилитационных мероприятий. После хирургического вмешательства врач проводит контрольные обследования и подбирает методы восстановления подвижности коленного сустава. Цели реабилитации включают устранение боли, предупреждение послеоперационных осложнений и восстановление мышечного аппарата нижней конечности.
- Физиотерапия: электростимуляция, криотерапия и тепловое воздействие. Физическая терапия облегчает боль и уменьшает отечность тканей в послеоперационном периоде.
- Лечебный массаж. Мануальная терапия улучшает кровоток в тканях, облегчает боль и нормализует мышечный тонус. . Упражнения можно проводить в домашних условиях. Главной задачей является восстановление сгибательных и разгибательных движений в коленном суставе.
- Ортопедическая реабилитация для предупреждения рецидива болезни. Пациенту рекомендуется носить наколенник или эластичный бинт для фиксации сустава. В первое время после операции необходимо использовать трость и носить обувь с ортопедическими стельками для снижения нагрузки на суставные поверхности.
Схема реабилитации составляется ортопедом и врачом ЛФК. Подбирается медикаментозная терапия. Полное восстановление двигательной активности происходит в течение года.
Жизнь после лечения
Прогноз определяется изначальным диагнозом, выбранной техникой хирургического лечения, квалификацией хирурга, возрастом пациента и другими критериями. По данным медицинского центра имени Г. А. Илизарова, положительные результаты были отмечены у 95% пациентов после вмешательства. В течение 10 лет после костной пластики наблюдается отсутствие боли и других симптомов гонартроза. Молодые люди, перенесшие остеотомию, после реабилитации возвращаются к полноценной жизни. Последующее проведение заместительной артропластики облегчается.
Долгосрочные результаты коррекции предсказать сложно. Пациентам рекомендуется регулярно посещать ортопеда и проходить обследования для контроля состояния сустава. Остеотомия в качестве самостоятельного метода лечения не устраняет артроз полностью, а только замедляет развитие дегенеративных процессов. У некоторых больных рецидив возникает уже через 4 года после вмешательства.
Цены на остеотомию коленного сустава
Стоимость лечения зависит от квалификации врача, хирургической техники и диагноза.
Нестабильность надколенника
С момента описания остеотомии бугристости большеберцовой кости (антеромедиализации) в 1983 году доктор Джон П. Филкерсон сделал около 1500 подобных операций.
Многочисленные публикации демонстрируют эффективность данной процедуры, включая самую последнюю публикацию доктора Филкерсона с коллегами, показавшую хорошие результаты и отказ от необходимости проведения артропластики при минимальном периоде наблюдения в течение 15 лет. Для достижения таких результатов необходимо оптимизировать траекторию движения надколенника и немного приподнять его, чтобы снизить нагрузку, как это было показано в исследованиях на основе биомеханики в 1990 году.
Теперь, используя 3D-оттиски коленных суставов с диспластическими изменениями, мы видим, что есть еще одна причина, по которой важна антеромедиализация. Измененный блок мыщелка бедра смещается в латеральном направлении, где встречается с латерально смещенным надколенником, открывая гребень блока мыщелка бедра. Надколенник может двигаться вместе с блоком, по неправильной траектории, что может привести к его нестабильности.
Поэтому необходимо позволить надколеннику двигаться медиально с блоком мыщелка бедра, чтобы сустав мог оставаться стабильным как можно дольше, избегая повторных вывихов и оптимизируя контактные нагрузки с помощью дополнительной медиальной реконструкции.
Согласно исследованиям Йельского Университета, доктор Филкерсон вместе с коллегами - Кристин Э. Ю, Дэниел, Р. Куперман, и Кристоферов А. Шнебль установили, что в диспластически измененных коленных суставах надколенник и блок мыщелка бедра конгруэнтны, а надколенник движется вдоль латерального мыщелка с укороченной медиальной суставной фасеткой. Антеромедиализация надколенника у пациентов с латеральным вектором смещения (менее 50% пациентов с рецидивирующей нестабильностью надколенника) должна помочь надколеннику более надежно взаимодействовать с блоком мыщелка бедра, приподнять дистальный полюс, чтобы облегчить дальнейшее взаимодействие поверхностей, а также разгрузить дистальную суставную поверхность надколенника, чтобы свести к минимуму и предотвратить разрушение сустава. Необходимы дальнейшие исследования, связанные с репродукцией суставного хряща.
С помощью трехмерной визуализации изменения видны более подробно и точно, поэтому стоит учитывать, что трохлеопластика должна использоваться далеко не всегда, так как она ухудшает конгруэнтность коленного сустава. В настоящее время основным показанием для трохлеопластики является ее использование в сочетании с медиализацией бугристости большеберцовой кости для того, чтобы сделать более плоским медиальный гребень блока мыщелка бедра (выступ, который может соприкасаться с перемещенным к центру надколенником). Однако, даже такого варианта хирургического вмешательства следует избегать, проводя остеотомию бугристости большеберцовой кости, обходя гребень.
Доктора Фотиос П. Тжумакарис и Джеймс П. Брэдли показали хорошие результаты в своем исследовании у спортсменов, где использовали антеромедиализацию бугристости большеберцовой кости с небольшой латерализацией. В то же время, опираясь на данные 3D- визуализации, стало ясно, почему доктора Лю и Шубин Штейн добились таких прекрасных результатов, используя только реконструкцию медиальной пателлофеморальной связки для лечения пациентов с нестабильностью надколенника, так как у них не было латерального смещения надколенника или необходимости в остеотомии бугристости большеберцовой кости.
Остеотомия как частный случай остеопластики
Остеотомия — хирургическая операция, направленная на устранение деформации или устранение анатомических и функциональных нарушений путем искусственного перелома кости и корректного сращивания. Т акая операция проводится для лечения как врожденных, так и приобретенных патологиях, например, при неправильно сросшихся переломах.
Показания к остеотомии:
- неправильно сросшиеся костные переломы;
- анкилозированные суставы;
- изменение, укорочение конечности;
- рахитические искривления;
- формирование ложного сустава;
- остеомиелит;
- остеоартроз, спондиоартроз;
В зависимости от цели хирурга и клинической картины пациента, могут проводиться следующие виды остеотомии:
- клиновидная;
- линейная (косая и поперечная);
- шарнирная (может быть дугообразной, то есть сделанной в одной плоскости, либо углообразной, сферической — в нескольких плоскостях);
- лестничная;
- Z-образная;
- деротационная.
По назначению выделяют:
- Корригирующую остеотомию — для исправления деформации после осложнений, которые привели к неправильному сращению.
- Шарнирную остеотомию — операция по удлинению конечностей..
Выбор метода зависит от типа патологии, объема и области для хирургического вмешательства — таз, челюсть, бедро и т. д. Чаще всего операция направлена на то, чтобы восстановить функцию опорно-двигательного аппарата, убрать деформации костной ткани.
Для уравнивания длин нижних конечностей выполняется остеотомия по принципу косого разрезания кости в обязательном сочетании с внеочаговым компрессионно-дистракционным остеосинтезом. Конструкция для остеосинтеза подбирается для каждого пациента индивидуально.
Ход операции
Инструментами служат остеотомы (долота) с желобообразным или плоским сечением, пилки Джильи, УЗ-приспособления для рассечения костей, электрические медицинские пилы. После фрагментирования костей в ходе остеотомии требуется их фиксация, для чего применяются спицы, пластины, винты или специальные аппараты. В некоторых случаях дополнительно накладывают гипсовые повязки, однако этого стараются избегать, чтобы не причинять дискомфорт пациентам и устранить риск развития суставных контрактур. Обезболивание — общий наркоз или местная анестезия, все зависит от общего состояния здоровья пациента и объема вмешательства.
Открытая остеотомия
Формируется широкое операционное поле, кость обнажается, отделяется надкостница и выполняется рассечение в нужной области. Фрагменты соединяются металлоконструкциями или накладывается гипсовая повязка.
Закрытая методика
Наружный разрез на коже минимален — 2-3 см. Над местом предполагаемого рассечения кости расслаивают мышечную ткань. Долото устанавливают продольно для рассечения надкостницы. После этого инструмент поворачивают перпендикулярно кости и рассекают ее несколькими ударами молотком по долоту. Близлежащие мягкие ткани, нервы и сосуды с целью предотвращения их повреждения защищают специальными инструментами.
Остеотомии также классифицируются по целевому назначению на: корригирующие (например, при неподвижности коленного сустава), направленные на улучшение опорной функции, укорочение кости или ее удлинение, деротационные и др.
Если у пациента присутствует явное искривление большого пальца стопы, ему показана проксимальная корригирующая остеотомия. Она проводится для коррекции первой плюсневой кости и нужна при следующей симптоматике:
- невозможность надевать обувь;
- болевой синдром;
- неправильная походка;
- бурсит.
Остеотомия верхней и нижней (плоскостная) челюстей может выполняться только на одну из челюстей или на обе одномоментно. Она показана при аномалиях развития, серьезных проблемах с прикусом, имеющихся негативных последствиях от проведенных ранее операций, смещениях, переломах. Хирургическое вмешательство может быть полным или фрагментарным. В результате после операции у пациентов облегчается процесс откусывания и пережевывания пищи, снижается срок износа зубов, устраняется риск разрушения зубов из-за плохого прикуса, нормализуется соотношение между челюстями, что хорошо сказывается на внешности в целом, снижается риск развития болезней височно-нижнечелюстного сустава.
Реабилитация после остеотомии
Рассмотрим период восстановления после операции на примере корригирующей остеотомии.
Пациент находится в стационаре под наблюдением врачей от 3-х до 7-ми дней. В это время проводится регулярная обработка операционной раны, даются обезболивающие препараты, антибиотик и средства против тромбоэмболии. Важно как можно раньше начать вставать, не залеживаться.
После выписки пациент должен на дому продолжить прием прописанных препаратов. На 10-14-й день снимают швы. Далее показана реабилитация — использование костылей до 6-12 недель, регулярное посещение врача для осмотров. Тяжелая физическая нагрузка будет разрешена только спустя 6-8 месяцев после операции. Иногда установленные металлоконструкции по прошествии 1-2 лет удаляются.
Возможные осложнения
Некоторые осложнения возникают уже во время проведения остеотомии, другие — в реабилитационном периоде.
- Неправильное сращение костей. Происходит по причине неправильной фиксации фрагментов костной ткани во время операции. При таком осложнении нужно повторное вмешательство.
- Несращение костей. Может возникнуть из-за тяжелых сопутствующих патологий, курения, нарушенного кровоснабжения прооперированного участка, остеопороза. Для лечения проводится повторная операция и назначается специальная реабилитация.
- Компартмент-синдром. Возникает, если во время хирургической манипуляции мышцы сильно сдавливались жгутом. Для лечения назначают определенные препараты, если случай тяжелый, проводят фасциотомию.
- Неправильная работа суставов, расположенных рядом с операционным полем. Такое осложнение характерно для отсутствия или нарушения правил реабилитации. Назначается ЛФК.
- Инфекции. Их могут заносить во время оперативного вмешательства или при неправильном уходе за раной. Для лечения назначают антибиотик, в тяжелых случаях потребуется ревизионная операция.
- Повреждение нервов — ошибка хирурга или особенность расположения нервных окончаний у пациента. Восстановить функцию поврежденного нерва нельзя.
- Тромбоэмболия. Происходит при неправильном назначении антикоагулянтов, позднем вставании с кровати, невозможности ношения компрессионного трикотажа. Чтобы устранить такое осложнение, нужно высокие дозы антиагрегантов и антикоагулянтов.
Хирургическое лечение предполагает рассечение и последующее соединение тканей в ходе операции. Основные принципы оперативной .
При варикозе стенки сосудов нижних конечностей расширяются, деформируются, снижается их функция. Чаще всего заболевание .
Невринома (шваннома) - доброкачественная опухоль, которая развивается из шванновских клеток. Отличается медленным ростом, в .
Читайте также:
