Доступ, техника позиционирования компонентов протеза коленного сустава
Добавил пользователь Алексей Ф. Обновлено: 15.01.2026
Джавадов А.А. 1 Билык С.С. 1 Коваленко А.Н. 1 Близнюков В.В. 1 Амбросенков А.В. 1 Денисов А.О. 1 Антипов А.П. 1 Миронов А.Р. 1
1 ФГБУ «Российский ордена Трудового Красного Знамени научно-исследовательский институт травматологии и ортопедии им. Р.Р. Вредена» Минздрава России
Данная статья посвящена оценке точности позиционирования компонентов эндопротеза коленного сустава у пациентов, оперированных с использованием индивидуальных резекторных блоков. Все пациенты проходили хирургическое лечение в РНИИТО им. Р.Р. Вредена с 2017 по 2018 гг., операции выполнялись опытными хирургами, проводящими более 60 операций в год. Все пациенты были разделены на две группы: основная группа - 30 пациентов, прооперированных с использованием индивидуальных резекторных блоков; контрольная группа - 15 пациентов, прооперированных с использованием стандартной техники. Технология производства индивидуальных резекторных блоков включала в себя следующие этапы. 1. Компьютерная томография нижних конечностей с захватом трех суставов: тазобедренного, коленного, голеностопного. 2. Планирование осей конечности и плоскостей опилов совместно с оперирующим хирургом. 3. Построение трехмерной модели оперируемой нижней конечности: в программе 3Dslicer производилось сегментирование костей нижней конечности, далее в программе Blender определялись референтные линии. 4. Трехмерная печать индивидуальных резекторных блоков. Средние значения отклонений от механической оси нижней конечности составили 1,1 градуса (от 0,3 градуса вальгусной деформации до 2,6 градуса варусной деформации) для пациентов основной группы, 2,5 градуса (от 0,8 градуса вальгусной деформации до 4,2 градуса варусной деформации) у пациентов контрольной группы. При использовании непараметрического метода Манна-Уитни не было выявлено различий в средних значениях отколонения от механической оси нижней конечности. Индивидуальные резекторные блоки показывают результаты, сопоставимые со стандартной техникой в руках опытных хирургов, и могут быть рекомендованы к использованию начинающими хирургами.
1. Buly R.L., Sculco T.P. Recent advances in total knee replacement surgery. Current Opinion in Rheumatology. 1995. vol. 7. no. 2. Р. 107-113.
2. Marco Schiraldi, Giancarlo Bonzanini, Danilo Chirillo, Vito de Tullio. Mechanical and kinematic alignment in total knee arthroplasty. Annals of Translational Medicine. 2016. vol. 4. no. 7. Р. 126-148.
3. Keating E.M., Meding J.B., Faris P.M., Ritter M.A. Long-term follow up of nonmodular total knee replacements. Clinical Orthopaedics and Related Research. 2002. vol.404. Р. 34-39.
4. Sharkey P.F., Hozack W.J., Rothman R.H., Shastri S., Jacoby S.М. Why Are Total Knee Arthroplasties Failing Today? Clinical Orthopaedics and Related Research. 2002. vol. 404. Р. 7-13.
5. Thomas Czurda, Peter Fennema, Martin Baumgartner, Peter Ritschl. The association between component malalignment and post-operative pain following navigation-assisted total knee arthroplasty: results of a cohort/nested case-control study. Knee Surgery, Sports Traumatology, Arthroscopy. 2010. vol. 18. no. 7. Р. 863-869.
6. Cheng T., Zhao S., Peng X., Zhang X. Does computer-assisted surgery improve postoperative leg alignment and implant positioning following total knee arthroplasty? A meta-analysis of randomized controlled trials? Knee Surgery, Sports Traumatology, Arthroscopy. 2012. vol. 20. no. 7. Р. 1307-1322.
7. Adam Sassoon, Denis Nam, Ryan Nunley, Robert Barrack. Systematic Review of Patient-specific Instrumentation in Total Knee Arthroplasty: New but Not Improved. Clinical Orthopaedics and Related Research. 2015. vol. 473. no. 1. Р. 151-158.
8. Ana Sofia Teles Rodrigues and Manuel António Pereira Gutierres. Patient-specific instrumentation in total knee arthroplasty. Should we adopt it? Revista Brasileira de Ortopedia. 2017. vol. 52. no. 3. Р. 242-250.
9. Тихилов Р.М., Корнилов Н.Н., Куляба Т.А., Сараев А.В., Игнатенко В.Л.. Современные тенденции в ортопедии: артропластика коленного сустава. Травматология и ортопедия России. 2012. № 2. С. 5-15.
10. Emmanuel Thienpont, Johan Bellemans, Hendrik Delport, Philippe Van Overschelde, Bart Stuyts, Karl Brabants, Jan Victor. Patient-specific instruments: industry’s innovation with a surgeon’s interest. Knee Surgery, Sports Traumatology, Arthroscopy. 2013. vol. 21. no. 10. Р. 2227-2233.
11. Rees J. L., Price A.J., Beard D.J., Dodd C.A.F., Murray D.W. Patient-specific instruments: industry’s innovation with a surgeon’s interest. Knee Surgery, Sports Traumatology, Arthroscopy. 2013. vol. 21. no. 10. Р. 2227-2233.
Тотальное эндопротезирование коленного сустава (ТЭП КС) является высокоэффективным методом лечения гонартроза, которое значительно повышает качество жизни пациента [1].
Однако за последние 10 лет появилось множество исследований, в которых выявлена довольно большая частота неудовлетворенности пациентов после первичного тотального эндопротезирования коленного сустава, доходящая до 20% [2].
Выживаемость эндопротезов коленного сустава по данным различных исследований составляет от 85 до 94% в течение 10-15 лет [3].
Одной из причин неудач при первичном тотальном эндопротезировании коленного сустава является мальпозиция компонентов, ведущая в 12% случаев к ревизионному эндопротезированию коленного сустава [4].
Оптимальное позиционирование имплантата во время выполнения тотальной артропластики коленного сустава обеспечивает долгосрочную стабильность и выживаемость эндопротеза [5].
Определенное количество исследователей сообщило, что даже в крупных центрах, специализирующихся на эндопротезировании, при использовании стандартной хирургической техники при ТЭП КС довольно высок уровень мальпозиции компонентов эндопротеза (от 20 до 40%) [6].
За последние годы был значительно усовершенствован процесс позиционирования имплантатов, в том числе благодаря PSI (индивидуальным резекторным блокам). Цель использования данной технологии заключается в улучшении позиционирования бедренного и большеберцового компонентов [8, 9].
Цель исследования: оценить точность позиционирования компонентов эндопротеза у пациентов, оперированных с использованием индивидуальных резекторных блоков.
Материалы и методы
В ходе написания работы были использованы данные результатов лечения 45 пациентов с гонартрозом 3-й стадии в возрасте от 52 до 75 лет. Все пациенты были разделены на две группы: основная группа - 30 пациентов, прооперированных с использованием индивидуальных резекторных блоков; контрольная группа - 15 пациентов, прооперированных с использованием стандартной техники. Все пациенты проходили хирургическое лечение в РНИИТО им. Р.Р. Вредена с 2017 по 2018 гг., операции выполнялись опытными хирургами, проводящими более 60 операций в год.
Стандартная техника эндопротезирования подразумевает под собой выполнение первичного тотального эндопротезирования коленного сустава, в основе которого лежит использование системы отвесов и металлических резекторных блоков.
Технология производства индивидуальных резекторных блоков включала в себя следующие этапы.
1. Компьютерная томография нижних конечностей с захватом трех суставов: тазобедренного, коленного, голеностопного.
2. Планирование осей конечности и плоскостей опилов совместно с оперирующим хирургом.
3. Построение трехмерной модели оперируемой нижней конечности: в программе 3Dslicer производилось сегментирование костей нижней конечности, далее в программе Blender определялись референтные линии.
4. Трехмерная печать индивидуальных резекторных блоков.
КТ-исследование выполнялось с шагом 0,6 мм на томографе Toshiba Aquilon/Prime.
Индивидуальные резекторные блоки позиционировались относительно механической оси нижней конечности: от центра ротации головки бедренной кости до центра голеностопного сустава.
Центр ротации головки бедренной кости определялся как центр сферы, вписанной в головку 3D-модели бедренной кости.
Центр мыщелков бедренной кости позиционировался на 1 см выше проксимального прикрепления задней крестообразной связки по краю медиального мыщелка.
Центр большеберцовой кости находился на середине межмыщелкового возвышения.
Центр голеностопного сустава определялся как середина расстояния между медиальными и латеральными лодыжками.
Плоскости опилов планировались относительно механической оси нижней конечности.
1. Плоскость дистальной резекции бедренной кости проходила под углом 90о к механической оси нижней конечности как во фронтальной, так и в сагиттальной плоскостях. Таким способом формировался правильный разгибательный промежуток (рис. 1).

Рис. 1. Плоскость дистальной резекций бедренной кости
2. Плоскость резекции плато большеберцовой кости: перпендикулярно механической оси во фронтальной плоскости, в сагиттальной плоскости задавался угол, аналогичный наклону плато большеберцовой кости пациента (рис. 2).
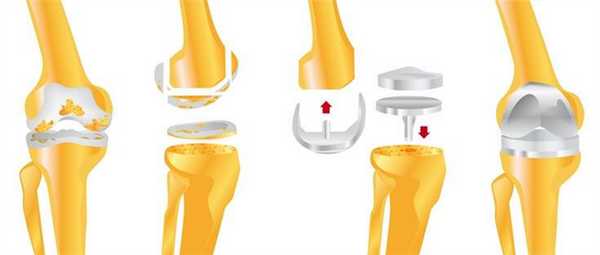
Рис. 2. Плоскость резекции плато большеберцовой кости
Ротационное положение тибиального компонента контролировалось по линии Akagi: это линия, соединяющая дистальную точку прикрепления задней крестообразной связки с точкой, ориентированной по медиальной трети бугристости большеберцовой кости.
Позиционирование фланцев индивидуальных резекторных блоков осуществлялось на проекцию с плотностью кости не менее 300 единиц Хаунсфилда, то есть на участки, позволяющие максимально точно выполнить сегментирование.
Отверстия для пинов располагались на двух уровнях с шагом в 2 мм для возможности интраоперационной корректировки толщины резекции.
Печать индивидуальных резекторных блоков производилась на 3D принтере Ultimaker с использованием технологии FDM (Fused deposition modeling) - нанесение последовательных слоев материала, повторяющих контуры цифровой модели.
Для изготовления индивидуальных резекторных блоков использовался PLA (полилактид)-пластик - термопластичный алифатический полиэфир, структурной единицей которого является молочная кислота.
Все резекторные блоки перед применением проходили газоплазменную пероксидводородную низкотемпературную стерилизацию в центральном стерилизационном отделении.
При оперативном вмешательстве использовался парапателлярный доступ к коленному суставу.
Применялись две различные техники оперативного вмешательства.
1. Первоначальное формирование сгибательного промежутка (tibia first).
2. Первоначальное формирование разгибательного промежутка (femur first).
При выполнении ТЭП КС с применением техники tibia first после резекции менисков и передней крестообразной связки к плато большеберцовой кости прикладывался индивидуальный резекторный блок (рис. 3).
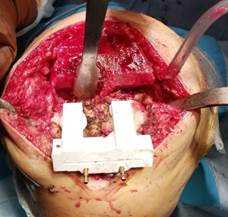
Рис. 3. Позиционирование резекторного блока на большеберцовой кости
При применении техники femur first индивидуальный резекторный блок прикладывался к переднему кортикальному слою бедренной кости, фланцы располагались на мыщелках бедренной кости ( рис. 4).
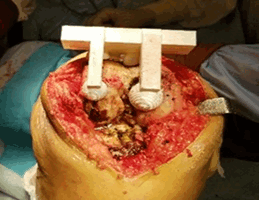
Рис. 4. Позиционирование резекторного блока на бедренной кости
Резекция остеофитов перед опилами не выполнялась.
После выполнения опилов осуществлялась имплантация компонентов эндопротеза.
Средние значения отклонения от механической оси нижней конечности составили 1,1 градуса (от 0,3 градуса вальгусной деформации до 2,6 градуса варусной деформации) для пациентов основной группы и 2,5 градуса (от 0,8 градуса вальгусной деформации до 4,2 градуса варусной деформации) у пациентов контрольной группы. При использовании непараметрического метода Манна-Уитни не было выявлено различий в средних значениях отклонения от механической оси нижней конечности.
Средние значения параметров у пациентов, прооперированных с использованием индивидуальных резекторных блоков и стандартной техники, отражены в таблице.
Средние значения параметров
Идивидуальные резекторные блоки (n=30)
Стандартная техника (n=15)
Латеральный дистальный бедренный угол
90,6 (95%-ный доверительный интервал: 89,6-91,4)
91,4 (95%-ный доверительный интервал: 90,3-92,5)
Медиальный проксимальный большеберцовый угол
91,2 (95%-ный доверительный интервал: 90,2-92,0)
92,0 (95%-ный доверительный интервал: 90,8-93,3)
Наклон большеберцовой кости в сагиттальной плоскости
6,8 (95%-ный доверительный интервал: 5,6-7,2)
4,6 (95%-ный доверительный интервал: 3,2-6,0)
Угол дистального опила бедренной кости в сагиттальной плоскости
1,2 (95%-ный доверительный интервал: 0,0-2,3)
1,1 (95%-ный доверительный интервал: 0,0-2,2)
Значения, представленные в таблице, дают картину довольно точного позиционирования компонентов эндопротеза при использовании как индивидуальных резекторных блоков, так и стандартной техники эндопротезирования.
Технология индивидуальных резекторных блоков популярна в мировом ортопедическом сообществе, о чем говорят 82 000 случаев применения индивидуальных блоков в 2012 г. [10].
В Европе средняя цена изготовления индивидуального резекторного блока для одного случая исходя из обзора различных коммерческих систем индивидуальных резекторных блоков, представленных на рынке без учета дополнительных расходов на КТ и МРТ исследования, составляет 522 евро [10].
Средняя цена изготовления индивидуального резекторного блока для одного случая на базе лабораторий РНИИТО им. Р.Р. Вредена не оценивалась в связи с тем, что данная технология находится на этапе испытания, а ее цена может быть определена экономистами перед непосредственным выходом на рынок.
Вопрос практической пользы применения вспомогательных техник при эндопротезировании коленного сустава остается открытым.
По данным ряда авторов, точность позиционирования компонентов эндопротеза коленного сустава у начинающих хирургов ниже, чем у опытных [11].
По нашим данным, точность позиционирования компонентов эндопротеза при использовании индивидуальных резекторных блоков сопоставима со стандартной техникой в исполнении опытных хирургов. Исходя из этого мы считаем, что система индивидуальных блоков, являясь вспомогательной, сможет обеспечить высокую точность позиционирования и у начинающих хирургов.
На данный момент в России ни одна компания не может предложить закупки индивидуальных резекторных блоков клиникам, занимающимся эндопротезированием коленного сустава.
Предполагая широкое внедрение метода индивидуальных блоков, мы выбрали КТ-планирование в связи с большей доступностью данной визуализационной технологии.
Большая доступность КТ как для пациентов, так и для врача связана с тем, что при использовании КТ нет необходимости дополнительного оснащения в отличие от МРТ, которая потребует наличие специальных катушек для исследования с захватом трех суставов.
В связи с тем, что КТ не визуализирует хрящевой слой, одной из важных особенностей точного позиционирования индивидуальных блоков является предварительная резекция хряща с суставных поверхностей с помощью электрокоагулятора.
Следует отметить, что заложенная при планировании индивидуальных резекторных блоков пространственная ориентация опилов будет воспроизведена интраоперационно. Данный факт требует полной вовлеченности хирурга в процесс планирования. При отсутствии должного внимания хирурга в процессе планирования существует риск различия интраоперационного пространственного расположения опилов в отличие от ожидаемого хирургом.
Индивидуальные резекторные блоки показывают результаты (среднее отклонение от механической оси нижней конечности 1,1 градуса ), сопоставимые со стандартной техникой (среднее отклонение от механической оси нижней конечности 2,5 градуса ) в руках опытных хирургов, и могут быть рекомендованы к использованию в качестве вспомогательной системы начинающим хирургам.
Как проходит операция по замене коленного сустава
Операция по замене коленного сустава — метод хирургического лечения, при котором устраняются последствия дегенеративно-дистрофического патогенеза колена и полностью восстанавливается подвижность суставов и функциональность проблемной нижней конечности.
Коленный сустав — одно из самых активных сочленений, испытывающий в течение жизни человека огромное количество нагрузок. С возрастом сустав изнашивается, подвергается травмам и заболеваниям. При сильных разрушениях или в некоторых иных ситуациях консервативные методики восстановления и лечения становятся неэффективны. Остается лишь один выход — эндопротезирование.
Строение коленного сустава
Коленный сустав имеет сложное строение, он второй по величине после тазобедренного. Его образуют суставные поверхности мыщелков бедренной и большеберцовой костей.
Суставные поверхности покрыты гиалиновым хрящом, между ними находятся мениски, которые исполняют роль амортизаторов. В передней части сустава расположены связки надколенника, с боков и сзади — сухожилия. При их повреждении сустав теряет прочность, становится шатким. В коленном суставе нет собственных сосудов, питание обеспечивается преимущественно за счет суставной жидкости. Отсутствие кровоснабжения объясняет сложность в восстановлении сустава при травмах.

Эндопротезирование коленного сустава — технически сложная операция, где отработаны все нюансы, чтобы максимально исключить все возможные негативные последствия. Суть операции — полная замена сустава колена или его пораженных фрагментов. На их место устанавливают искусственный протез из различных материалов.
Показания к эндопротезированию коленного сустава
Главные показания к операции — неэффективность консервативных методик, прогрессирование заболевания, усиление его симптоматики, стойкий болевой синдром, выраженная деформация колена. К таким ситуациям приводят многие патологий. Единственный способ вернуть качество жизни — эндопротезирование. Чаще операции предшествует:
инфекционное поражение коленных суставов;
асептический некроз кости;
деформирующий артроз 3 или степеней;
врожденная или приобретенная дисплазия;
патологии, связанные с нарушением обмена веществ, такие как подагра;
новообразования, которые нарушают функциональность коленного сустава;
гемартроз при гемофилии;
дегенерация сустава после травмы.
Откладывание замены суставов в данных случаях чревато тяжелыми последствиями. Например, при гонартрозе степеней есть высокая вероятность деформации позвоночника из-за хромоты. Также артрозу коленного сустава сопутствуют дегенеративные процессы. Они затрагивают костные ткани, что приводит к потере их плотности. Если запустить процесс, то зафиксировать к ним имплант будет проблематично.
Противопоказания
Оперативное вмешательство проводят только при отсутствии противопоказаний:
тяжелые заболевания сердечно-сосудистой или дыхательной систем;
период обострения соматических болезней;
тромбоз глубоких вен;
декомпенсированный сахарный диабет;
парез конечности на стороне операции;
недавно перенесенные инфаркт миокарда, инсульт;
местные воспалительные процессы в области операции;
несанированные очаги инфекции в организме;
анемия 2-3-й степеней, низкие показатели свертывания крови;
тяжелые психические расстройства;
При высоком индексе массы тела необходима предварительная коррекция веса. Пациент должен обязательно сообщить врачу обо всех имеющихся заболеваниях, чтобы избежать негативных последствий. Возможность эндопротезирования решается в индивидуальном порядке. При наличии относительных противопоказаний оперативное лечение может быть отложено до нормализации здоровья больного.
Как происходит замена коленного сустава: виды операций
Операции по замене коленного хряща бывают двух видов: с полным протезированием и частичной заменой. Выбор методики зависит от степени повреждения. Снятие боли, восстановление подвижности нижней конечности, повышение активности — ключевые задачи эндопротезирования.
Частичное одномыщелковое эндопротезирование
Чаще используют у людей пожилого возраста, когда двигательная нагрузка снижается. Данная операция по замене коленного сустава отличается простотой, так как поражение коленного сустава одностороннее. При частичном эндопротезировании удаляют лишь пораженные участки, заменяя их искусственными имплантатами. При удалении омертвевшего слоя тканей стараются максимально сохранить живые костные структуры.
Так как коленный сустав заменяют на протез только с одной стороны, рана незначительна, разрезам подвергается меньше тканей. Плюсы одномыщелкового эндопротезирования:
возможно полное сохранение связок;
малоинвазивность, что отражается на скорости восстановления;
частичную замену можно выполнить без общей анестезии;
щадящее воздействие на окружающие мягкие ткани;
меньшая стоимость по сравнению с полным протезированием.
После частичной замены коленного сустава боль отступает в течение недели, восстановление походки занимает Из минусов можно выделить ограниченный срок службы импланта. Если пациент ведет малоактивный образ жизни, сустав прослужит до 8 лет, далее потребуется повторная операция.
Полное эндопротезирование (тотальное)
Методика подразумевает полную замену коленного сустава на новую искусственную конструкцию из высококачественных материалов. Срок службы таких протезов достигает 20 лет. Полное эндопротезирование проводят преимущественно людям, которые ведут активный образ жизни и постоянно находятся в движении. Во время операции замене подвергаются обе стороны коленного сустава.
Современные клиники проводят операцию по замене сустава колена с помощью малоинвазивных технологий, которые имеют ряд плюсов по сравнению с классическими:
минимальная болезненность после операции;
сохранность связок, сосудов;
отсутствие травмирования мышечной ткани;
нет необходимости в общей анестезии;
Традиционный доступ к суставу используют в случаях, если другие варианты проведения вмешательства невозможны.
Виды коленных эндопротезов
Медицинская промышленность выпускает большую линейку протезов, которые постоянно совершенствуются. За счет широкого выбора можно подобрать конструкцию для любого клинического случая, полной или частичной замены суставной поверхности колена. Модели протезов включают в себя 4 компонента:
Большеберцовый компонент. Выглядит как металлическая платформа, чаще из титанового сплава, которую крепят к верхней части голени.
Бедренный компонент. Это самая крупная часть имплантата изогнутой формы для закрепления на бедренную кость. Подвергается большой нагрузке, поэтому ее изготавливают из прочного металла.
Коленный компонент. Замещает коленную чашечку, изготавливают из полиэтилена.
Прокладка. Находится между большеберцовым и бедренным компонентами. Необходима для обеспечения гладкой поверхности для скольжения нового коленного сустава.

Все компоненты протеза сконструированы таким образом, чтобы металлические части сочленялись с пластиковыми для минимального износа импланта, обеспечения свободного движения.
Материалы, которые используют в изготовлении протезов, должны отвечать ряду критериев:
биосовместимость — после установки протез не должен вызывать аллергии, реакции отторжения;
соответствие анатомическим особенностям — протез должен точно повторять природные изгибы костей, соответствовать их размерам;
высокая функциональность — качественный имплантат должен обеспечивать хорошую амплитуду разгибательных, сгибательных движений;
выполнение всех функций коленного сустава, который они замещают. Имплантат должен быть прочным, чтобы выносить нагрузку, и быть гибким, чтобы суставные поверхности свободно двигались относительно друг друга;
сохранение формы — на протяжении всего срока службы протезы не должны деформироваться.
Для нормального функционирования колена важно не только качество протеза, но и правильная установка. Если в ходе операции будут неправильно ориентированы компоненты импланта, то нормально функционировать он не будет.
По способу фиксации протезы делят на:
Цементные. Имеют специальную поверхность для накладывания костного цемента для фиксации неподвижных компонентов. Отличаются высокой надежностью и подходят для всех типов операций по эндопротезированию коленных суставов. Для качественной установки важен цементный состав, так как возможно ослабление его свойств.
Бесцементные. Имеют пористые, текстурированные поверхности, чтобы быстро происходило прорастание в компоненты протеза искусственных костных тканей. Восстановление после установки таких имплантов дольше, для их применения есть ряд ограничений.
Комбинированные. Сочетают элементы цементной и бесцементной установок.
В качестве материала могут быть использованы металлы, их сплавы, керамика, полиэтилен и другие. С учетом подвижности платформы есть 2 типа конструкции: Fixed Bearing и Mobile Bearing. Первая обеспечивает плотное соединение вкладыша из полиэтилена и металлического компонента, вторая подразумевает определенную свободу движений платформы.
Выделяют три типа коленных протезов:
Односторонние (одномыщелковые). Устанавливают в случаях, когда необходимо восстановить сустав колена лишь в верхней части на одном из мыщелков бедренной кости. Протез с металлическим покрытием закрывает пораженную хрящевую поверхность.
Двусторонние (тотальные). Закрывают оба мыщелка бедренной кости. Протезируются все взаимодействующие суставные поверхности — снизу, сверху и на внутренней поверхности надколенника. Протез устанавливают при двустороннем поражении. В отличие от односторонней конструкции тотальные шире, у них более мощные крепежи, которые внедряются в кость.
Тотальные с осевой стабилизацией на штырях. Полная замена суставных поверхностей, когда верхняя и нижняя части сустава стабилизируются по продольным осям бедренной и большеберцовой костей удлиненными штырями, которые вводят в костномозговую полость. Это особо стабильная конструкция, которая воспроизводит функции всех связок, направляет эпифизы костей при сгибании, разгибании.
Выбор эндопротеза — всегда совместное решение хирурга и пациента. Современный рынок предоставляет более 150 видов конструкций с различными характеристиками, стоимостью.
Идеального протеза, который подходил бы любому человеку, не существует, так как при его выборе учитывают массу нюансов: возраст и вес пациента, вид планируемой операции, особенности травмы и заболеваний, общее состояние здоровья и другие факторы.
Как делают операцию по замене коленного сустава: подготовка
Качественная подготовка помогает снизить вероятность осложнений, облегчить послеоперационный период. Для оценки коленного сустава пациентам назначают несколько инструментальных методов исследования: рентгенографию, УЗИ, МРТ коленного сустава или артроскопию. В стандартную подготовку к хирургическому вмешательству входят:
общий, биохимический анализ крови, общий анализ мочи;
группа крови, резус-фактор;
кровь на ВИЧ, гепатит, сифилис;
консультация терапевта (при необходимости и других специалистов);
Перед тотальным эндопротезированием лучше заранее освоить упражнения, которые потребуется выполнять в реабилитационном периоде, это ускорит восстановление. С этой же целью пациентов обучают правильному обращению со вспомогательными приспособлениями: тростью, костылями и другими. До операции нужно следить за весом, так как его избыток — лишняя нагрузка на протез. Если пациент принимает какие-либо препараты на постоянной основе, необходимо предупредить врача, поскольку может потребоваться их временная отмена.
Важный момент в планировании операции — подготовка домашней обстановки:
переставить мебель так, чтобы освободить достаточно свободного места для ходьбы на костылях;
на кухне и в других местах разложить предметы на уровне рук, чтобы не нужно было за ними тянуться, лишний раз наклоняться;
в ванне, уборной установить дополнительные устойчивые поручни;
чтобы облегчить передвижение по дому, лучше убрать все провода с пола и другие предметы, за которые можно зацепиться костылями и упасть;
подготовить удобную обувь с нескользящей поверхностью.
Все необходимые вещи должны находиться в легкодоступных местах, чтобы избегать резких движений с вовлечением прооперированного колена. Нужно обсудить с родственниками потребность в домашнем уходе, так как некоторые пациенты в нем нуждаются, потому что не могут самостоятельно перемещаться по дому в первые недели.
Этапы операции по замене коленного сустава

Перед операцией проводят катетеризацию вены. Анестезиолог применяет выбранный метод анестезии. Чаще используют спинномозговую, в данном случае делают укол в область поясницы, после чего пациент перестает чувствовать нижние конечности. Он находится в сознании и может общаться с врачами во время операции.
Протезирование проводят малоинвазивным или традиционным способом. При любом варианте оперирования суставов выполняется разрез на передней части колена (артротомический доступ). Если вмешательство малоинвазивное, его длина при более сложных манипуляциях разрез достигает 25 см. Во время операции мышцы и связки не травмируют, их раздвигают специальными фиксаторами, надколенник отодвигают и осматривают область оперируемой части.
Для установки сложной конструкции хирург проводит несколько высокоточных спилов бедренной, большеберцовой костей. После того как убедится, что кости правильно подготовлены, он приступает к установке протеза. Для проверки амплитуды движений имплантата врач сгибает, разгибает конечность, специальными инструментами проводит позиционирование, калибровку сустава.
После установки протеза оперируемую зону промывают антисептиками, в рану устанавливают дренаж для оттока раневого отделяемого, разрез ушивают, закрывают стерильной повязкой. Длительность манипуляций около что зависит от вида операции.
Осложнения
Любое оперативное вмешательство подразумевает риск развития осложнений. Согласно статистике большинство возникающих негативных реакций незначительны. Возможные осложнения:
внутрисуставное кровотечение — может быть связано с повреждением сосудов, приемом антикоагулянтов;
гнойно-воспалительные процессы на фоне инфицирования;
ранняя нестабильность сустава или его отдельных компонентов;
аллергическая реакция на материал эндопротеза;
ограничение двигательной активности сустава;
нарушение чувствительности в зоне колена;
расхождение швов, открытие раны;
смещение надколенника, вывих протеза.
В отдаленном периоде возможны образование грубых наростов, рубцов вокруг установленной конструкции, изменение длины конечности, хроническая боль. Риск развития указанных осложнений крайне мал, если был верно подобран протез, операция проведена качественно и пациент четко выполнял все рекомендации врача.
Реабилитация

После того, как пациенту сделали операцию по замене коленного сустава, начинается реабилитационный период. В течение нескольких дней, иногда и до 2 недель в зависимости от вида вмешательства, пациент находится под присмотром врачей. В первые сутки больной лежит в постели, чтобы обеспечить покой конечности. После операции пациентам назначают обезболивающие, при необходимости антибиотики и другие препараты.
На следующий день проводят первую перевязку, если был установлен дренаж, оценивают количество и характер отделяемого. После операции на рану накладывают швы или скрепляют края специальными скобами, через дней их снимают. При использовании рассасывающих нитей удалять швы не нужно. В условиях клиники рану обрабатывают 1 раз в один-два дня. После выписки ее нужно поддерживать в сухом состоянии. При купании швы защищают от воды.
В течение 6 недель после эндопротезирования коленных суставов пациент передвигается с помощью костылей или ходунков, переставляя их на небольшое расстояние. Шагать нужно так, чтобы пола сначала касалась пятка. Стоит избегать передвижения по лестнице до полного выздоровления, так как это дает нагрузку на сустав. Если потребуется ею воспользоваться, необходима посторонняя помощь, при движении обязательно держаться за перила рукой, противоположной оперированной конечности.
В ранний период восстановления запрещено делать глубокие приседания, низкие наклоны, сгибать бедро более чем на 90°. Для профилактики тромбоза важно носить компрессионное белье. Уже с первой недели начинают аккуратно разрабатывать колено. Для каждого пациента врач подбирает комплекс лечебных упражнений. Регулярные занятия, физиопроцедуры, массаж сустава помогают быстро и легко пройти реабилитацию, избежать осложнений.
После выписки человек продолжает выполнять упражнения самостоятельно, приходит на физиолечение. Через некоторое время с разрешения врача можно начинать заниматься на велотренажере и делать более сложные упражнения. Программа тренировок подобрана таким образом, чтобы не навредить суставу и безболезненно разработать сложную конструкцию.
Имплантация искусственных суставов — одна из наиболее успешных и распространенных хирургических вмешательств в современной медицине, поэтому количество проведенных операций увеличивается с каждым годом. Тотальное протезирование в 90% случаев обеспечивает полную функциональность колена более 15 лет.
Протезы известных брендов сохраняют анатомическую структуру сустава, обеспечивая большой диапазон движений. Важно поддерживать мышцы в тонусе, поэтому лечебная гимнастика рекомендована и после полного восстановления. Необходимо периодически посещать лечащего врача для контроля состояния костных тканей и протеза.
Степанян Рубен Вачаганович
Плоскостопие, артроз и артрит сегодня не только «молодеют», но и встречаются все чаще. Хотя бы одно из этих заболеваний не понаслышке знакомо каждому человеку!
Когда болезнь подкрадывается незаметно и поражает суставы, это лишает сна и покоя, а жизнь теряет яркие краски. Когда движения становятся не в радость, обращайтесь в ORTOMED-СLINIС.
Мы докажем вам, что вести активный образ жизни и не испытывать боли можно в любом возрасте!
Как проходит эндопротезирование суставов
Эндопротезирование суставов - операция по замене компонентов пораженного сочленения эндопротезом. Он имеет анатомическую форму здорового сустава и выполняет все его функции. Для многих пациентов это единственный способ вернуться к полноценной, активной жизни без боли.
История эндопротезирования суставов
Тысячелетия человечество страдало от заболеваний суставов. Возрастные, гормональные изменения, артриты, артрозы, травмы и другие процессы становятся причиной разрушения хрящевых, костных тканей. Многие болезни суставов не поддаются консервативной терапии, и врачам не удается избавить человека от боли, затормозить дегенеративные процессы.
С годами методика совершенствовалась, использовались различные технологии, материалы, продуманы импланты. Были учтены все негативные моменты предыдущих операций. Современные эндопротезы отличаются высокой прочностью, срок их службы достигает 10-20 лет, при износе проводят повторную операцию по замене. Болезненные, тугоподвижные суставы не только усложняют повседневные движения, но и нарушают ритм жизни. Прогрессирование многих дегенеративно-дистрофических процессов может привести человека к инвалидности.
Значительные успехи в разработке и внедрении в медицинскую практику новейших технологий хирургии, появление на рынке продукции от ведущих ортопедических фирм позволило врачам использовать эндопротезирование как самый эффективный способ лечения суставов. Эндопротезы можно применять не только для замены тазобедренного, коленного сочленений, но и более мелких суставов - плечевого, голеностопного, суставов пальцев кисти и других.
Технология доказала свою эффективность и безопасность и стала приравниваться к обычной операции. Установленные конструкции идеально повторяют анатомические особенности сустава. Прооперированные пациенты не испытывают никакого дискомфорта из-за наличия инородного тела в организме. За счет эндопротезирования тысячи людей, страдающие от тяжелых заболеваний суставов или попавшие в аварию, смогли вернуть утраченные им функции, жить без боли и ограничений в движении.
Показания
Установка искусственных эндопротезов в первую очередь необходима при неэффективности консервативного лечения, которое не помогает человеку избавиться от боли, ограничения подвижности. Показаниями к эндопротезированию могут стать заболевания и травмы компонентов сустава:
- внутриутробные патологии - дисплазия суставов, врожденный вывих бедра;
- анкилозирующий спондилоартрит;
- новообразования;
- внутрисуставные переломы;
- костные деформации травматического характера;
- асептический некроз головки бедренной кости;
- ложные суставы;
- все виды остеоартрозов, артритов.
У любого оперативного вмешательства есть ряд противопоказаний, и эндопротезирование - не исключение. К ним относят:
- острое нарушение гемодинамики;
- период обострения любого хронического заболевания;
- аллергия на материал эндопротеза;
- остеомиелит;
- тромбоз вен нижних конечностей;
- психические расстройства;
- декомпенсированные заболевания сердечно-сосудистой, дыхательной систем;
- отсутствие костномозгового канала бедренной кости;
- ожирение 3-й степени, печеночная недостаточность;
- гормональная остеопатия;
- полиорганная недостаточность;
- местные воспалительные процессы в области операции;
- парез, паралич конечности, на которой планируется операция.
Некоторые противопоказания относятся к относительным, в каждом конкретном случае хирург решает возможность проведения операции в индивидуальном порядке.
Виды эндопротезов
Пациентам предлагают большой ассортимент разнообразных эндопротезов - от дорогих до бюджетных вариантов. Имплантаты отличаются не только ценой, но и конструкцией, выбор зависит от многих факторов. Современные эндопротезы изготавливают из прочных, долговечных и высококачественных материалов, которые должны отвечать строгим требованиям:
- биосовместимость - после установки импланты не должны вызывать аллергии, реакции отторжения;
- сохранять форму, не подвергаться деформации в течение всего срока службы;
- иметь высокую функциональность - обеспечивать необходимую амплитуду движений;
- соответствовать анатомическим особенностям - повторять природные изгибы костей, идеально подходить под их размеры;
- выдерживать нагрузку, которой подвергаются естественные суставы.
Модели для замены коленного сустава:
- большеберцовый - металлическая платформа для крепления на верхнюю часть голени;
- бедренный - самый крупный компонент изогнутой формы, который крепят на бедренную кость. Изготавливают из наиболее прочных материалов, так как данный элемент подвергается большой нагрузке;
- прокладка - располагают между предыдущими компонентами для обеспечения гладкой поверхности для скольжения искусственных суставных поверхностей.
Эндопротез для замещения тазобедренного сустава:
- чашка эндопротеза - включает внешний металлический корпус и закрепленный внутри вкладыш, который может быть изготовлен из различных материалов;
- головка - насаживается на верхний конус ножки эндопротеза, скользит в чашке (вертлужной впадине). Скользящая пара трения может состоять из комбинации различных материалов: металл-металл, керамика-пластик, металл-пластик;
- ножка - вживляется в предварительно подготовленный канал бедренной кости, за его пределами остается лишь конус, на который фиксируется головка.
Виды эндопротезов суставов с учетом способа фиксации:
- Цементные. Имеют поверхность для накладывания специального костного цемента, который делают во время операции путем смешивания жидкости и порошка. Полученная масса быстро застывает, прочно соединяя поверхность кости с элементами имплантата. Перед нанесением цемента кость тщательно очищают для улучшения крепления.
- Бесцементные. Протезы имеют пористую структуру, специальное покрытие, так как все его части находятся в контакте с костью. Фиксация обеспечивается за счет врастания эндопротеза в костную ткань, что называется остеоинтеграция. Покрытием выступают различные заменители кости.
С учетом количества заменяемых компонентов протезы бывают тотальные - для полного замещения сустава, и частичные - для замены лишь поврежденных частей. Отдельного внимания заслуживают конструкции, которые изготавливают специального для конкретного пациента. Они могут потребоваться при выраженных дефектах костей на фоне врожденных, посттравматических повреждений, последствий онкологических заболеваний. Из создают с по технологии 3D-моделирования.
Подбор искусственного сустава
Тип эндопротеза подбирают с учетом:
- возраста пациента;
- анатомических особенностей сустава;
- массы тела;
- образа жизни;
- наличия аллергических реакций;
- причины замены сустава и других нюансов.
С учетом износа хорошей парой трения является керамика-керамика, так как она имеет высокие показатели жесткости и низкий коэффициент трения. Это нетоксичный и гипоаллергенный материал, но его минус в хрупкости - при падении, ударе такой протез может треснуть на множество осколков, как стекло, извлечь их из тканей очень сложно.
Чаще выбирают пару трения керамика-высокополимерный полиэтилен, который подвергают облучению во время производства для придания прочности, снижения вероятности раскалывания. Хорошая пара трения - металл-металл, так как материал жесткий, прочный и не подвергается повреждению.
После выбора определенной модели индивидуально подбирают форму и размер протеза. Назначают специальные рентгеновские снимки, на основании которых проводят компьютерный подбор.
Подготовка к операции
Перед оперативным вмешательством проводят тщательную диагностику, чтобы оценить состояние здоровья пациента, выявить возможные противопоказания. Кроме исследований, которые назначают для изучения пораженного сустава (рентгенография, МРТ, КТ), предоперационная подготовка включает ряд стандартных исследований и анализов:
- общий, биохимический анализ крови;
- общий анализ мочи;
- кровь на ВИЧ, гепатит, сифилис;
- группа крови, резус-фактор;
- коагулограмма;
- рентгенография легких;
- ФГДС;
- консультация терапевта;
- ЭКГ.
Могут потребоваться дополнительные консультации специалистов: стоматолога, оториноларинголога для выявления хронических очагов инфекции и другие.
Минимум за неделю до операции нужно отказаться от употребления спиртных напитков, препаратов, влияющих на свертывание крови. Если человек принимает какие-либо лекарственные средства на постоянной основе необходимо предупредить врача, так как может потребоваться их отмена. Важно избегать возможных источников инфекции, даже простое ОРВИ станет поводом отложить операцию на несколько дней, так как вирусная инфекция может привести к осложнениям.
Рекомендации перед госпитализацией
Кроме необходимых обследований, до операции рекомендовано:
- устранить очаги инфекции в полости рта;
- нормализовать вес, это дополнительная нагрузка на суставы;
- ознакомиться с правилами выполнения лечебных упражнений, которые потребуются в реабилитационный период;
- после замены тазобедренного, коленного суставов придется передвигаться на костылях либо ходунках. Рекомендовано заранее обучиться ходьбе с их помощью;
- подготовить компрессионные чулки;
- подобрать удобную обувь без каблуков, сложных застежек, шнурков;
- убрать ковры, провода с пола, о которые можно зацепиться и упасть, освободить место в комнате для свободного передвижения на костылях;
- подготовить высокое кресло, кровать, чтобы не приходилось сильно сгибать сустав. Для увеличения высоты можно положить дополнительный матрац. Свободный край кровати должен быть со стороны прооперированной конечности;
- расставить все предметы, которыми часто пользуется больной, в доступных местах, чтобы не было необходимости к ним тянуться, нагибаться и тем более влезать на стул;
- закрепить дополнительные поручни в ванной комнате, установить высокое сидение на унитаз;
- чтобы не было ситуаций с падением в темноте, необходимо обеспечить достаточное освещение помещений в ночное время.
Необходимо поговорить с близкими о помощи хотя бы в течение первых 2-3 недель после операции с приготовлением пищи, уборкой, поддержкой при ходьбе, особенно, если больному предстоит спускаться по лестнице.
Способы анестезии
Вид анестезии анестезиолог подбирает с учетом сопутствующих заболеваний, способа операции, общего здоровья пациента, возраста и других моментов. При протезировании коленного, тазобедренного суставов преимущественно используют региональную анестезию - спинальную и эпидуральную в сочетании с внутривенной седацией для успокоения пациента.
При обоих видах человек остается в сознании, но не чувствует нижние конечности в течение 4-8 часов. При спинальной пациенту делают укол с анестетиком в субарахноидальное пространство позвоночника для блокировки проведения нервных импульсов. При эпидуральной с той же целью препарат вводят в перидуральное пространство позвоночного столба.
Проведение операции
После того как начнет действовать анестезия, хирург обрабатывает антисептиками зону вмешательства, разрезает мягкие ткани, чтобы получить доступ к суставу. Суставные концы разъединяет, удаляет пораженные участки. Костные поверхности опиливает, чтобы получить нужную форму для сопоставления с имплантатом.
Если планируется частичное эндопротезирование, заменяют только пораженные части, при тотальном устанавливают новый искусственный сустав. На финальном этапе послойно ушивают все ткани, рану закрывают стерильной повязкой. Длительность операции зависит от объема, она может продолжаться 1-3 часа. Для наблюдения пациента переводят в палату интенсивной терапии.
Возможные осложнения
Все моменты операции отработаны до мелочей, современные протезы имеют высокое качество, но все же, как и при любом хирургическом вмешательстве, есть вероятность развития осложнений. Они могут возникнуть как в ранний, так и поздний послеоперационный период. К ним относят:
- нарушение чувствительности в области операции;
- ограничение двигательной активности в суставе;
- расхождение швов;
- вывих эндопротеза;
- внутрисуставное кровотечение;
- гнойно-воспалительные процессы в прооперируемой области;
- нестабильность сустава или его отдельных компонентов;
- тромбоз.
Появление осложнений может быть связано не только с качеством работы хирурга и вида имплантанта, но и добросовестности выполнения рекомендаций врача пациентом.

После оперативного лечения начинается реабилитационный период. Ранние мероприятия направлены на профилактику осложнений, скорейшее заживление раны. В позднем основное внимание уделяется восстановлению двигательной активности. Реабилитация включает комплекс мероприятий:
- медикаментозная терапия - заключается в назначении антибактериальных, противовоспалительных, обезболивающих средств, симптоматическом лечении;
- лечебные физкультура - на следующий день после замены тазобедренного, коленного суставов начинается активация пациентов в постели. На вторые сутки можно сесть на кровати, выполнять дыхательную гимнастику. Реабилитологи разрабатывает комплекс упражнений индивидуально для каждого пациента, рассчитывая допустимую нагрузку. Пока человек находится в стационаре, специалист контролирует все его действия. После выписки пациент может заниматься самостоятельно либо приходить в реабилитационный центр;
- лечебный массаж - курс процедур помогает улучшить кровообращение в прооперированном суставе, уменьшить боль, отечность тканей, улучшить тонус мышц;
- физиотерапевтические процедуры - показаны всем пациентам для ускорения восстановления, улучшения обменных процессов, регенерации тканей, уменьшения боли и воспаления. Чаще показаны: электрофорез с лекарственными препаратами, лазеротерапия, магнитотерапия, ультразвуковая терапия, УВЧ.
В зависимости от вида оперируемого сустава, состояния пациента восстановление может занять 3-6 месяцев.
При выполнении всех рекомендаций врачей прооперированные быстро идут на выздоровление, возвращаются к привычному образу жизни, снова становятся трудоспособными. Качественные и современные эндопротезы не причиняют никакого дискомфорта, полностью берут на себя функцию утраченного сустава.
Физически активные люди могут снова вернуться к занятиям спортом. Если была проведена операция на тазобедренном, коленном суставах, есть некоторые ограничения по поднятию тяжестей, глубоким приседаниям. Лучше отдать предпочтение ходьбе, плаванию и аналогичным видам спорта без тяжелых нагрузок.
После операции необходимо регулярно наблюдаться у ортопеда, делать рентгеновские снимки, чтобы контролировать состояние эндопротеза. Импланты имеют большой срок службы, но они не вечны. Примерно через 15 лет потребуют замены - ревизионной операции. С учетом скорости развития современных технологий, возможно, в недалеком будущем будут разработаны протезы с пожизненным сроком службы, что избавит от необходимости повторной операции. Люди, у которых есть серьезные проблемы с суставами, решаются на операцию, когда уже исчерпаны все консервативные методы, и это верный шаг. Многие до последнего боятся лечь на операционный стол, в то время как заболевание прогрессирует и состояние ухудшается. Страхи вполне объяснимы, но хирурги считают их необоснованными. Эндопротезирование дарит людям возможность полноценно двигаться, избавиться от боли, это давно отработанная и стандартная манипуляция, которая не должна вызывать опасений
Замена коленного сустава: что это, видео-фото операций, технологии, сроки восстановления
Замена коленного сустава (ЗКС) - метод хирургического лечения последствий дегенеративно-дистрофического патогенеза колена. Цель операции полное восстановление функций проблемного отдела конечности за счет замены необратимо пораженного сочленения эндопротезом. Гонартроз 3-й степени (в 85% случаев) самая частая причина.

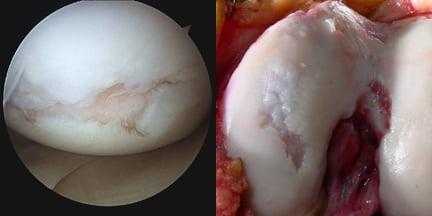
Артроз коленного сустава на рентгене.
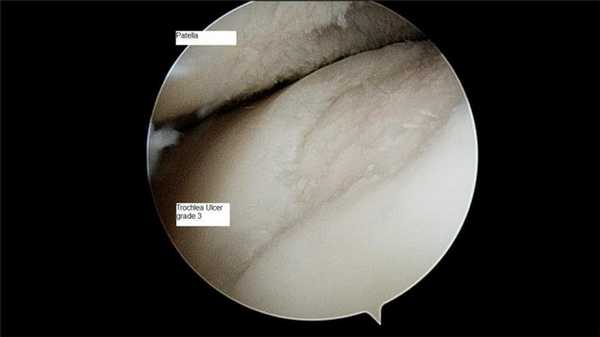
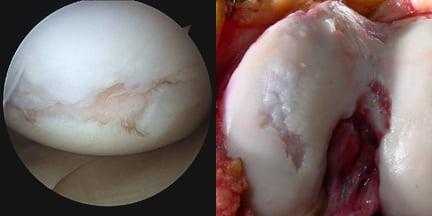
А так выглядит пораженный сустав через артроскоп. Обратите внимание на площадь отсутствия хрящевой поверхности.
Примерно в 98% случаев операция прогнозирует благоприятный исход. По окончании качественной реабилитации двигательно-опорные функции полностью восстанавливаются, болезненная симптоматика исчезает, человек возвращается к нормальной здоровой жизни. Эффект от успешно пройденного лечения сохраняется более чем на 15 лет.
Показания к замене
Посмотрите на рентген, на нем вы видите, до какой степени при запущенном гонартрозе изношен гиалиновый хрящ, обеспечивающий гладкое скольжение суставных поверхностей. Концевые участки костей грубо деформируются нарушая функции сгибания и разгибания конечности вызывая интенсивный болевой синдром.
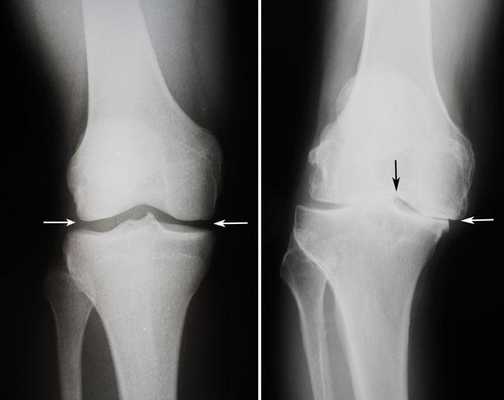
Сравнение здорового и пораженного сустава.
Когда операции не миновать
Хирургическое техники
Согласно диагнозу, возрастным и весовым критериям, физическим данным и сопутствующим заболеваниям, специалист выбирает наиболее эффективную тактику имплантации:
- - протезированию подлежит только одна из полукруглых возвышенностей бедренной кости с подлежащим к ней проксимальным фрагментом большеберцовой кости (применяется у пожилых пациентов и у лиц с низкой физической активностью);
- тотальная операция (полная) - меняется весь коленный сустав, он удаляется полностью, а на его место имплантируется эндопротез;
Неполные имплантаты, устанавливаемые при частичной замене, имеют короткий срок эксплуатации. Такие модели вырабатываются в 2 раза быстрее, чем тотальные конструкции, при этом их потенциал прочности не рассчитан на высокой степени физические нагрузки. Преимущества частичного протезирования состоят в том, что замещается имплантатом только определенная часть сочленения, остальная область остается нетронутой. Таким образом, щадящее вмешательство позволяет сократить сроки реабилитации и перенести восстановительный период относительно легко.
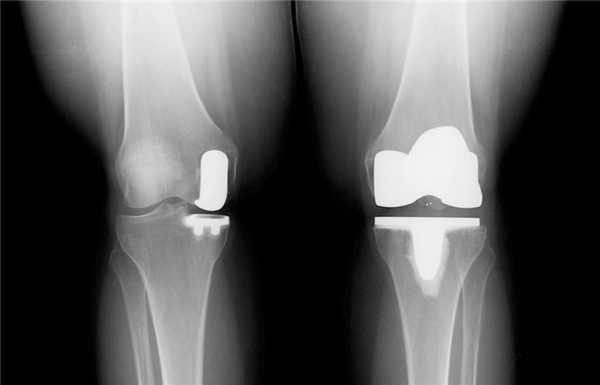
Две техники операции у одного пациента.
Какие бывают эндопротезы?
Протезные системы бывают с подвижной или неподвижной платформой, а также предусматривающие сохранение или удаление задней крестообразной связки. Различаются по виду фиксации, она может быть цементной, бесцементной и комбинированной.
- Подвижные и неподвижные платформы. Большинству пациентов ставят имплантат с амортизирующим вкладышем, который плотно связан с большеберцовым элементом, то есть изделия с неподвижной платформой. Наличие же мобильного вкладыша внутри металлического большеберцового компонента требует хорошего состояния мышечной системы и капсульно-связочного аппарата, в противном случае может произойти смещение протеза.

Имплантант позволяет осуществлять движения в двух плоскостях.


Все чаще применяется керамический бедренный компонент вместо металлического. На изображении степени износа поверхностей. Керамика совершенно не повреждается.
Внимание! Имплант может прослужить от (от 15 до 30 лет), но при условии качественной замены коленного сустава и реабилитации.
Как получить квоту на замену коленного сустава?
Квота в 2018 году положена официально признанным инвалидам по причине гонартроза. В рамках программы ВМП на получение квоты могут рассчитывать люди, нуждающиеся в ревизионном (повторном) вмешательстве, если первичная процедура была выполнена некорректно, что повлекло за собой осложнения.
Чтобы бесплатно прооперироваться, вам потребуется стать в очередь на замену проблемного коленного сочленения эндопротезом. Что для этого нужно?
- Сначала вы проходите все необходимые обследования в своей поликлинике, где стоите на учете.
- Далее полный пакет медицинской документации, включающий все диагностические результаты, выписку из истории болезней, письменное заявление пациента, ксерокопии паспорта, свидетельства ОПС и полиса Обязательного медицинского страхования, заверяет главврач.
- Затем заверенную документацию отсылают на рассмотрение в квотный отдел местного органа здравоохранения. Там ее изучают и дают согласие, о чем вы будете проинформированы, документы отправляют в клинику, которая специализируется на установке коленных имплантов.
- Клиника оповещает местный ОЗ о дате хирургического сеанса. Городской орган здравоохранения связывается с вами и вы должны будете прийти и забрать направление на операцию. В направлении будут точно указаны дата запланированного вмешательства и клиника, где вам будет оказана ВМП.
После одобрения местным органом здравоохранения вам потребуется еще ждать от 3 месяцев до 1,5 года, когда пригласят в ту или иную больницу на лечение.
Где делают замену коленного сустава
Желательно оперироваться в Москве или Санкт-Петербурге в больницах федерального типа при НИИ, там, по сравнению с другими клиниками, практикуют лучшие хирурги России.
Где лучше сделать замену коленных суставов за рубежом? Однозначно, в Чешской Республике, цены в клиниках ЧР намного ниже, чем в других знаменитых странах медицинского туризма.
Речь будет о том, как подготовиться, чтобы после перенесенного эндопротезирования вы легко восстанавливались.
- Во-первых, начните заниматьсялечебной физкультурой, минимум за 2-3 месяца до намеченной процедуры. Лучше, если вы будете посещать занятия под контролем ЛФК-инструктора. Превосходно на повышение выносливости мышц оказывает плавание в бассейне и аквагимнастика, поэтому возьмите это обязательно на заметку.

Делайте хотя бы минимальные движения.

С лишним весом: хуже заживает шов, сложнее анестезия, труднее и дольше реабилитация, быстрее износ эндопротеза.
Борьба с вредными привычками. За 3 месяца бросьте курить, исключите прием алкогольных напитков, и больше никогда не возвращайтесь к ним. И первое, и второе - злобные враги, угнетающие естественные возможности организма к регенерации травмированных в ходе операции тканей, в том числе к противостоянию всем возможным интра- и постоперационным негативными явлениями.

Курение замедляет процессы регенерации, откажитесь от него.
Подготовьте свое жилище:
- Первое, что необходимо сделать, это надежно прикрепить поручни в туалете и ванной комнате, которые будут служить до вашего выздоровления в качестве страховочных элементов.
- В вашем доме или квартире ничего не должно мешать передвижению и не выступало потенциальной причиной травматизма. Поэтому уберите коврики, телефонные и электрические кабели с полов, предметы мебели стоящие посередине комнат.
- Чтобы принимать правильную позу при посадке на стул или принятии положения лежа, не сгибая конечность более чем на 90 градусов, надо возвысить все поверхности для лежания и сидения.
- Все предметы и вещи первой необходимости должны находиться на доступном уровне, чтобы вам не пришло в голову вдруг за ними тянуться, наклоняться, приседать и, не дай бог, становиться на табуреты и прочие подставочные элементы.

Очень полезная в быту вещь.
Хирургический процесс
Замену коленного сустава проводят под эпидуральным наркозом. Анестезирующий препарат вводят в эпидуральное пространство позвоночника, что вызывает полное блокирование болевой чувствительности нижних конечностей, при этом пациент остается в сознании.
Как хирург видит сустав во время операции.
Этапы классической операции:
- Сначала выполняется широкая антисептическая обработка кожных покровов проблемной ноги, после конечность покрывают пленкой.
- Дальше хирург совершает разрез мягких тканей на передней стороне колена, аккуратно обнажая пораженный сустав.
- После открытия сочленения патологические наросты и свободные костно-хрящевые фрагменты удаляются.
- Костные единицы выравнивают по оси, снимаются поверхностные слои с бедренной и большой берцовой кости, затем опиленные компоненты шлифуются.
- В большеберцовой кости создается небольших размеров канал, в который погружают заднюю втулку протеза. Этот плоское металлическое или керамическое плато повторяющее геометрию краевого костного участка, с упругой полимерной вкладкой.
- На обработанную бедренную кость фиксируется часть эндопротеза, которая по форме имитирует естественные округлости нижнего участка кости бедра.
- По окончании процедуры рана обильно промывается, выполняется гемостаз, ставится дренажная система, разрез послойно ушивается по технике узлового шва. Завершает операционный процесс наложение на конечность тугой стерильной повязки.
Хирургический процесс длится в среднем 2 часа. Когда операция по замене коленного сустава окончена, больного на несколько часов переводят в реанимационное отделение. В блоке интенсивной терапии медицинский персонал осуществляет внимательный контроль над всеми жизненными циклами организма. Потом прооперированный человек переводится в обычную палату, где начинают реализовывать комплексную программу реабилитации, специально разработанную для конкретного пациента.
Сроки восстановления
2,5-3 месяца, это время, которое необходимо для того, чтобы искусственная конструкция окончательно прижилась и разработалась, а пациент полностью адаптировался к жизни с новым суставом.
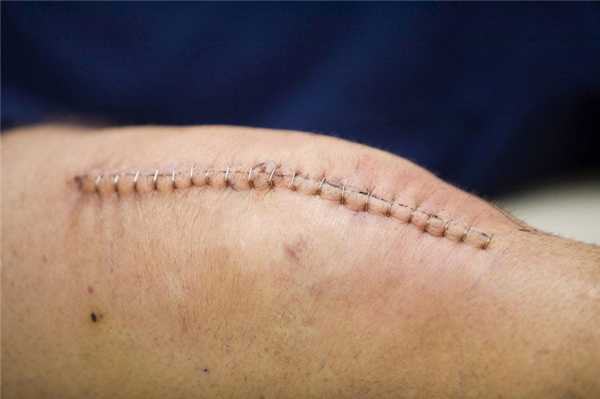
Хорошо заживающий шов примерно на 10 день после операции.
Весь восстановительный период может продлиться 2,5-3 мес., а иногда и до полугода. Без реабилитации смысла в пройденной замене коленного сустава нет. Поэтому:
- не игнорируйте обязательный восстановительно-лечебный процесс, не сокращайте его сроки;
- проходите физиотерапевтические процедуры и занятия ЛФК;
- восстанавливайтесь в хорошем профильном медицинском заведении;
- соблюдайте ограничения и все медицинские рекомендации(хождение на костылях и с тростью, соблюдение угла сгибания конечности и пр.).
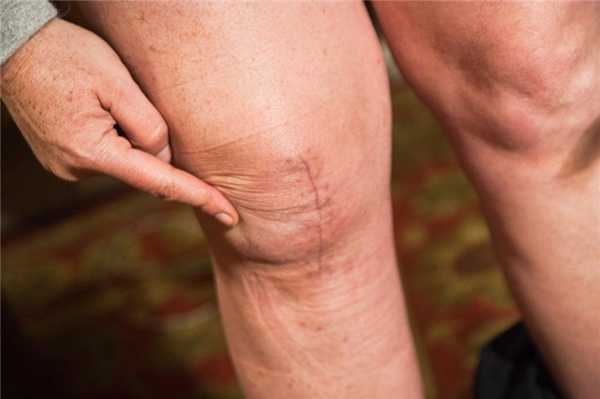
Прошло 6 месяцев.
Необходимо всю жизнь соблюдать особенный график физической активности, так сказать, в щадящем режиме. В не являетесь инвалидом, вы - физически здоровый человек, но, имея протез, нуждаетесь в соблюдении правил:
- не совершать интенсивные махи ногами;
- глубоко и резко не приседать;
- не поджимать под себя ноги и не становиться на колени;
- не прыгать и не спрыгивать с возвышенных объектов;
- не заниматься командными видами спорта (футбол, баскетбол и пр.);
- вести активный образ жизни, отдавая предпочтение нетравматичной физкультуре (плавание, скандинавская ходьба, пеший туризм, облегченная езда на велосипеде, аквагимнастика и др.)
- дозировать нагрузки, не допуская физической перегрузки и рационально комбинируя активность с отдыхом;
- всегда посещать плановые обследования и т. д.
Важно осознавать, что функциональность протезированной ноги теперь полностью зависит от состояния мышечного комплекса. Вашими пожизненными рекомендациями являются регулярные занятия ЛФК. Тренировки после пройденного реабилитационного курса можно выполнять в домашних условиях.
Ни возраст, ни высокая масса тела не являются основанием для отказа в проведении операции. Процедура противопоказана, если имеются:
- неконтролируемый сахарный диабет и диабет в стадии декомпенсации;
- тяжелые пороки сердечно-сосудистой системы;
- почечные заболевания, характеризующиеся нарушенной азотовыделительной функцией почек (почечная недостаточность и пр.);
- печеночная и легочная недостаточность 2-3 ст.;
- любые хронические заболевания в фазе обострения;
- локальный и общий инфекционно-воспалительный, гнойный очаг;
- серьезные состояния иммунодефицита;
- парез или паралич конечностей;
- тяжелые формы остеопороза;
- выраженные тромбы в венах нижних конечностей;
- тяжелые нервно-психические расстройства.
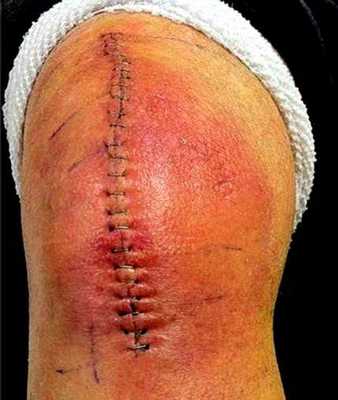
Так может выглядеть рана у диабетика.
Риски операции
Показатель вероятности осложнений, как мы ранее упоминали не превышает 2%. В России — 6%, это:
- ;
- тромбоз глубоких вен ног и легочная тромбоэмболия;
- расшатывание и нестабильность протеза;
- вывихи, подвывихи, перелом эндопротеза; ;
- упорная боль и контрактура.
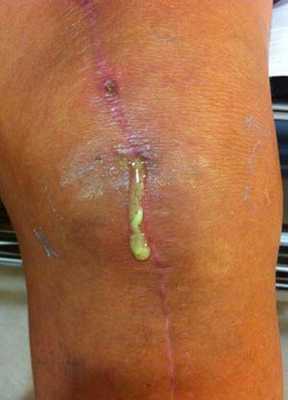
Инфекция одно из самых трудно излечиваемых осложнений.
Почему все эти отрицательные реакции происходят? В основном они обусловлены несоблюдением технологических принципов при постановке имплантата, некорректно подобранным видом протеза, неудовлетворительными условиями в операционном блоке, некачественной реабилитацией, всевозможными травмами конечности на любом сроке после операции и игнорированием исполнения правил, касающихся физического режима.
Читайте также:
- Диагностика и лечение мастоидита без операции
- Инфузионная терапия в послеоперационном периоде сочетанной травмы.
- Гипсовый метод лечения перелома кости. Методика и контроль
- Синдром Ремхельда (Roemheld)
- Аудиограммы при сифилитических поражениях органа слуха. Костная проводимость при сифилисе внутреннего уха
