Эхогенные изменения стенок желчного пузыря. Причины эхогенных изменений желчного пузыря.
Добавил пользователь Cypher Обновлено: 21.01.2026
Гиперпластический холецистоз представлен различными дегенеративными и пролиферативными изменениями желчного пузыря, характеризующимися гиперконцентрацией, гипервозбудимостью и гиперэкскретией. Холестероз и аденомиоматоз желчного пузыря являются двумя типами этого состояния.
Холестероз
Холестероз — это состояние, при котором холестерин откладывается в пластинках желчного пузыря. Процесс заболевания часто связан с холестериновыми камнями. Это часто упоминается как «клубничный желчный пузырь», потому что слизистая напоминает поверхность клубники.
У большинства пациентов с холестерозом УЗИ не показывает утолщение стенок желчного пузыря, а небольшой процент пациентов с этим условием покажет холестериновые полипы, которые могут быть обнаружены с ультразвуком. Полипы желчного пузыря представляют собой небольшие, четко очерченные мягкотканные структуры со стороны стенки желчного пузыря. Холестериновый полип представляет собой небольшую структуру, покрытую одним слоем эпителия и прикрепленную к желчному пузырю тонкой ножкой. Эти полипы обычно находятся в средней трети желчного пузыря и имеют диаметр на УЗИ менее 10 мм. Холестериновые полипы являются наиболее распространенной псевдопухолью желчного пузыря. Другие образования, при которых происходит гиперплазия слизистой оболочки - это воспалительные изменения в полипах, слизистые кисты и гранулемы (в результате паразитарных инфекций).
Сонографические находки
Холестериновые полипы представляют собой небольшие гладкие выступы яйцевидной формы, образующиеся из стенки желчного пузыря. Полипы на УЗИ обычно бывают множественными, не затеняются и остаются фиксированными к стенке с изменениями положения больного. Может присутствовать артефакт кометного хвоста, исходящий от холестериновых полипов, и это состояние может быть неотличимо от аденомиоматоза.

Аденомиоматоз на УЗИ
Аденомиоматоз доброкачественное состояние, которое демонстрирует гиперпластическое изменение в стенке желчного пузыря. Это вызвано увеличением нормальных инвагинаций эпителия в просвет ЖП (синусы Рокитанского-Ашоффа) с сопутствующей пролиферацией гладкой мускулатуры.
Кристаллы холестерина могут оседать в этих синусовых карманах. Это состояние характеризуется гиперплазией слизистой оболочки и утолщением мышечного слоя стенки желчного пузыря. Папилломы могут возникать поодиночке или группами и могут быть рассеяны по большей части слизистой поверхности желчного пузыря. Эти папилломы не являются предшественниками рака.
Сонографические находки
Доброкачественные опухоли появляются в виде небольших возвышений в просвете желчного пузыря. На пораженных участках отмечается утолщение стенки желчного пузыря с внутренними кистозными пространствами. Аденомиоматоз может быть очаговым или диффузным. На УЗИ обычно видны небольшие эхогенные очаги в стенке желчного пузыря, которые создают очень специфический артефакт кометы. Различные положения пациента и сжатие датчиком показывают, что выявленные изменения неподвижны в желчном пузыре. Позади этого папилломатозного возвышения акустическая тень не видна.
Аденома желчного на УЗИ
Аденомы представляют собой доброкачественные новообразования желчного пузыря с предраковым потенциалом значительно ниже, чем аденомы толстой кишки. Это состояние обычно возникает как одиночное поражение. Более мелкие поражения имеют ножку, тогда как более крупные могут содержать очаги злокачественной трансформации. Аденомы имеют тенденцию быть однородно гиперэхогенными на УЗИ, но становятся более гетерогенными по мере роста. Если стенка желчного пузыря утолщена рядом с аденомой, следует заподозрить злокачественность.
Рак желчного пузыря на УЗИ
Первичная карцинома желчного пузыря встречается редко и почти всегда является быстро прогрессирующим заболеванием со смертностью, приближающейся к 100%. Это связано с желчнокаменной болезнью примерно в 80% до 90% случаев (хотя нет прямых доказательств того, что камни в желчном пузыре являются канцерогенным агентом). Он встречается в два раза чаще, чем рак желчных протоков, и наиболее часто встречается у женщин в возрасте 60 лет и старше. Опухоль возникает в теле желчного пузыря или редко в пузырном протоке. Опухоль проникает в желчный пузырь локально или диффузно и вызывает утолщение и ригидность стенки. В соседнюю печень часто проникает прямая непрерывность, проходящая через тканевые пространства, протоки Лушки, лимфатические каналы или их комбинацию. Обструкция пузырного протока возникает в результате прямого расширения опухоли или внешней компрессии вовлеченными лимфатическими узлами (эта обструкция возникает рано).
Опухоль желчного пузыря обычно представляет собой столбчато-клеточную аденокарциному, иногда муцинозного типа. Плоскоклеточный рак встречается редко. Метастатическая карцинома желчного пузыря может быть вторичной по отношению к меланоме. Это состояние обычно сопровождается метастазами в печень. Большинство пациентов не имеют симптомов, которые относятся к желчному пузырю, если нет осложняющего острого холецистита.
Сонографические находки
Наиболее распространенным сонографическим проявлением образования является гетерогенная твердая или полутвердая эхо-текстура. Опухоль чаще сосредоточена в ямке желчного пузыря, которая полностью или частично облитерирует просвет. Стенка желчного пузыря заметно аномальна и утолщена. Это утолщение может быть фокальным или диффузным, но обычно нерегулярным и асимметричным. Идентификация камней в желчном пузыре помогает идентифицировать образование как часть желчного пузыря. Соседняя ткань печени, в области шейки, часто неоднородна из-за прямого распространения опухоли. В паренхиме печени могут быть расширены желчные протоки, что приводит к появлению знака «дробовик» («двуствольное» появление воротных вен и расширенных протоков).
Карцинома желчного пузыря практически не выявляется на стадии резекции. Закупорка пузырного протока опухолью или лимфатическими узлами происходит в начале течения заболевания и вызывает не визуализацию желчного пузыря на оральной холецистограмме. Дифференциальная диагностика образований желчного пузыря включала опухолевидный сладж, утолщение воспалительной стенки, полипы, метастазы и очаговый аденомиоматоз.
Патология желчного дерева. Кисты холедоха на УЗИ
Кисты холедоха - необычная, разнообразная группа заболеваний, которые могут проявляться как врожденное, очаговое или диффузное кистозное расширение желчного дерева. Киста холедоха может быть результатом рефлюкса панкреатических соков в желчный проток из-за аномального соединения панкреатического протока в дистальный общий желчный проток, вызывая аномалию стенки протока, слабость и выпячивание его стенок. Эти кисты редки; заболеваемость чаще встречается у женщин, чем у мужчин (4:1), с увеличением заболеваемости у младенцев (состояние может возникнуть менее чем у 20% взрослых). Кисты холедоха могут быть связаны с желчными камнями, панкреатитом или циррозом печени. Больной имеет абдоминальное образование, боль, лихорадку или желтуху. Диагноз может быть подтвержден с помощью УЗИ. Большинство случаев считаются врожденными и являются результатом рефлюкса желчи. Образование представлена в виде кистозного расширения желчевыводящей системы.
Классификация кист холедоха делится на пять типов. Тип I - веретенообразное расширение общего желчного протока. Кисты II типа являются истинным дивертикулярным выпячиванием желчных протоков. Кисты III типа (холедохоцеле) представляют собой расширение дистальной муральной части общего желчного протока, которая выступает в двенадцатиперстную кишку. Кисты IV типа представляют собой мультифокальные желчные расширения внутрипеченочных и внепеченочных протоков. Кисты типа V были классифицированы как болезнь Кароли.
Сонографические находки
Кисты холедоха появляются как истинные кисты в правом подреберье с видимой связью с желчной системой или без нее. Кистозная структура может содержать внутренний осадок, камни или твердые новообразования. Если киста очень большая, то соединение с желчным протоком бывает трудно выявить на сонографии.
Болезнь Кароли на УЗИ
Болезнь Кароли является редкой врожденной аномалией, которая, скорее всего, наследуется аутосомно-рецессивным способом. Это состояние представляет собой сообщающуюся кавернозную эктазию внутрипеченочных протоков, характеризующуюся врожденной сегментарной мешковидной кистозной дилатацией крупных внутрипеченочных желчных протоков. На УЗИ обычно встречается у молодых взрослых или у детей и может быть связано с почечной болезнью или врожденным фиброзом печени. Симптомы включают повторяющиеся судорожные боли в верхней части живота, вторичные по отношению к застою желчных протоков, камням в протоках, холангиту и фиброзу печени. Кистозная болезнь почек (медуллярная губчатая почка) тесно связана с болезнью Кароли. Почечная недостаточность может быть доминирующим признаком. Существует два типа болезни Кароли: простая классическая форма и более распространенная форма, связанная с перипортальным фиброзом печени.
Сонографические находки
При уотразвуковом исследовании множественные кистозные структуры в области протоковой системы сходятся к воротам печени. Эти образования можно рассматривать как локализованные или диффузно рассеянные кисты, которые сообщаются с желчными протоками. Дифференциальная диагностика будет включать кистозное заболевание печени или обструкцию желчевыводящих путей. В дополнение к патологии в воротах печени, протоки могут выглядеть симптомом «вышивка бисером» возникающим по мере того, как они удлиняют в периферию печени. На УЗИ могут присутствовать эктазии внепеченочных и общих желчных протоков. Кроме того, осадок или камни могут находиться в расширенных каналах. Могут возникать вторичные признаки портальной гипертензии. Классическим для заболевания Кароли является знак «центральная точка» и вызван растянутым протоком окрущего смежную печеночную артерию и портальную вену.
Расширенные желчные протоки на ультрсонографии
Небольшой размер периферических внутрипеченочных желчных протоков (обычно менее 2 мм) означает, что сонография не может отображать протоки регулярно, пока их размер не расширится до более чем 4 мм. Оценка портальных структур позволит врачу УЗИ искать расширенные протоки, так как они параллельны ходу воротных вен. Общий печеночный проток имеет внутренний диаметр менее 4 мм. Диаметр канала 5 мм является пограничным, и один из 6 мм требует дальнейшего исследования. У пациента может быть печеночный проток нормального размера и дистальная обструкция. Дистальный проток часто затенен газом в дуоденальной петле. Общий желчный проток имеет внутренний диаметр, немного превышающий диаметр печеночного протока. Обычно канал диаметром более 6 мм считается пограничным и более 10 мм расширенным. Расширенный проток отличается от воротной вены своей извитостью, увеличенной за счет передачи и центральной звездчатой конфигурации.
Обструкция желчевыводящих путей на УЗИ
Наиболее распространенной причиной обструкции желчных протоков является наличие опухоли или закупорки в системе протоков. Процесс может быть найден в внепеченочном или внутрипеченочном протоковом пути. Обструкция желчевыводящей системы диагностируется на УЗИ, когда врач обнаруживает наличие расширения протока. Это открытие было названо на сонографии как «слишком много трубок» или знак «дробовик», когда внутрипеченочные протоки расширены. Эти расширенные внутрипеченочные протоки можно рассматривать как параллельные каналы, прилегающие к воротным венам. Нормальные внутрипеченочные протоки должны составлять не более 40% диаметра соседней воротной вены. Кроме того, диаметр периферийных каналов не должен превышать 2 мм. Желчные протоки расширяются центрифугально от точки закупорки. Поэтому внепеченочное расширение происходит перед внутрипеченочным расширением. У пациентов с механической желтухой может наблюдаться изолированное расширение внепеченочного протока. Фиброзная или инфильтративная болезнь печени может предотвратить внутрипеченочную дилатацию из-за несоответствия печеночной паренхимы. Клинически повышение холестатических показателей печени может проявляться желтухой. Болезненная желтуха проявляется острой обструкцией или инфекцией, которая может проникнуть в желчное дерево.
Внепеченочная обструкция желчных путей на УЗИ
Работа врача УЗИ заключается в локализации уровня и причины обструкции. Наименее ограничивающим сегментом желчного протока является средний сегмент между правой печеночной артерией и поджелудочной железой, поэтому этот сегмент сначала расширяется при обструкции. Расширение присутствует, когда диаметр становиться больше, чем 7 мм. Врач должен иметь в виду, что проток действительно увеличивается в размерах с возрастом и после холецистэктомии.
Другая оценка расширения внепеченочного протока заключается в измерении проксимального протока в точке, где он пересекает правую печеночную артерию. Канал более 4 мм является аномальным на этом пересечении. Этот сегмент не может расширяться уже в средней части. Также может наблюдаться частичная или прерывистая непроходимость протока.
Существует три основных области возникновения обструкции: 1) интрапанкреатическая, 2) супрапанкреатическая и 3) портальная (в воротах печени).
Интрапанкреатическая обструкция на УЗИ
Существуют три важных состояния, которые вызывают большую часть обструкции желчевыводящих путей на уровне дистального протока и вызывают полное расширение внепеченочного протока: 1) рак поджелудочной железы, 2) холедохолитиаз и 3) хронический панкреатит со стриктурным образованием.
Супрапанкреатическая обструкция на УЗИ
Эта непроходимость возникает между поджелудочной железой и воротами печени. Наиболее распространенной причиной этой обструкции является злокачественная опухоль или аденопатия на этом уровне.
Печеночная непроходимость в области ворот печени
Эта область обструкции обычно обусловлена новообразованием. У пациентов с обструкцией на уровне ворот печени УЗИ покажет внутрипеченочное расширение протока и нормальный общий проток. Водянка желчного пузыря также может присутствовать.
Синдром Мириззи является редкой причиной внепеченочной обструкции желчных путей в результате воздействия камня в пузырном протоке или шейке желчного пузыря, что создает внешнюю механическую компрессию общего печеночного протока. Больной страдает болезненной желтухой. Этот камень может проникать в общий печеночный проток или кишечник, что приводит к образованию холецистобилиарного или холецистентериального свища. В этом случае пузырный проток входит необычно низко в общий печеночный проток, и, таким образом, два протока имеют параллельное выравнивание, что позволяет развивать этот синдром. Используя УЗИ, внутрипеченочная дуктальная дилатация может быть увидена с общим протоком нормального размера и большим камнем в шейке желчного пузыря или в пузырном протоке.
Сонографические находки
Минимальная дилатация может наблюдаться у пациентов с желчными камнями или панкреатитом или у пациентов с желтухой с камнем или опухолью общего протока. Однако диаметр более 11 мм предполагает обструкцию камнем или опухолью протока или поджелудочной железы или другого источника.
Расширенные протоки также могут быть найдены при отсутствии желтухи. У пациента может быть обструкция желчевыводящих путей, включающая один печеночный проток. Ранняя обструкция, вторичная по отношению к карциноме, или камню в желчном пузыре, вызывающие прерывистую обструкцию в результате действия типа шарового клапана.
Желчный пузырь
Утолщение стенки желчного пузыря является диагностическим признаком, который встречается максимально часто при диагностике болезней желчного пузыря. Исторически так сложилось, что при утолщении стенки желчного пузыря врачи в первую очередь врачи думают о первичном заболевания желчного пузыря, а именно остром холецистите. В данной статье хотелось бы разобрать, какие патологические состояния приводят к утолщению стенки желчного пузыря так, как помимо воспалительных заболеваний желчного пузыря существует другие патологии, приводящие к тому же патоморфологическому признаку, как утолщение стенки желчного пузыря.
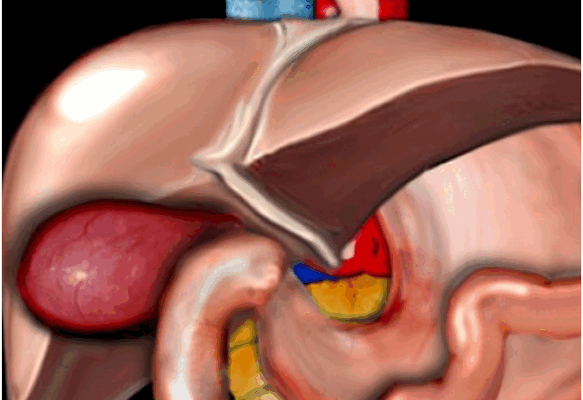
Схематичная патология. На данном рисунке продемонстрирован растянутый и гиперемичный желчный пузырь. Данные изменения встречаются при калькулезном холецистите, обусловленные обструкцией камнем желчного протока или шейки желчного пузыря.
УЗИ признаки калькулезного холецистита.
При помощи УЗИ, МРТ и КТ всегда возможно различить нормальную стенку желчного пузыря от утолщенной. Традиционно, УЗИ используется в качестве первого метода исследования при заболеваниях желчного пузыря так, как данный метод обладает высокой чувствительностью и специфичностью при обнаружении камней желчного пузыря. Также к достоинствам УЗИ относится:
- возможность оценки в реальном времени.
- дешевый метод.
- быстрый в выполнении.
- нет лучевой нагрузки.
Однако, компьютерная томография стала популярным методом при диагностике пациентов с симптомами острого живота. При остром животе КТ является первым методом исследования желчного пузыря во многих хирургических клиниках. Также КТ используют, как дополнительный метод исследования, если на УЗИ не выявили патологию или возникли какие-либо сомнения.
У МРТ также высокая диагностическая ценность при визуализации патологии желчного пузыря, но в связи с дороговизной метода и долгим временем выполнения диагностики, используют редко.
В норме стенки желчного пузыря на УЗИ визуализируется следующим образом:
- слизистой слой — гиперэхогенный.
- мышечный слой — гипоэхогенный.
- наружный или серозный слой — гиперэхогенный.
Толщина стенки желчного пузыря зависит от того насколько растянут желчный пузырь. Также толщина желчного пузыря увеличивается при следующих патологиях:
- холецистит.
- цирроз печени.
- асцит.
- острый вирусный гепатит.
- гипопротеинемия.
- злокачественное новообразование.
- правожелудочковая недостаточность.
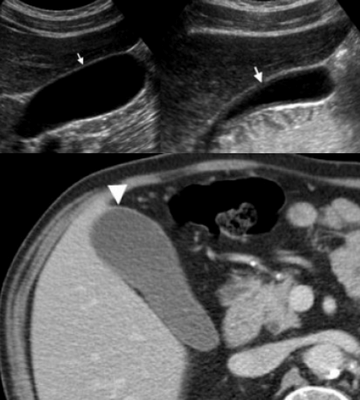
Сверху: УЗИ желчного пузыря стенка норма в виде «карандаша». Справа УЗИ картина псевдо-утолщения стенки желчного пузыря.
На КТ желчный пузырь в норме визуализируется, как образование с плотностью присущей мягким тканям. Указано стрелкой.
Утолщение стенки желчного пузыря — это частая диагностическая находка. Утолщением является размер стенки более 3 мм. При УЗИ утолщенная стенка имеет слоистый внешний вид, а на КТ выявляется гиподенсный слой, что соответствует субсерозному отеку.
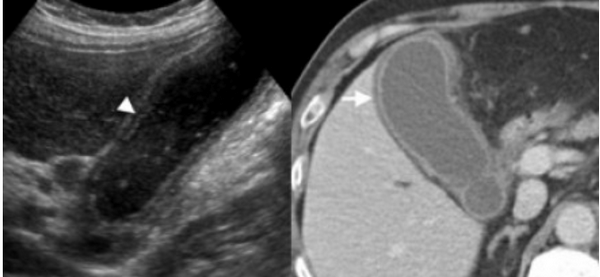
Слева — УЗИ — желчного пузыря у 59 летней женщины с острым холециститом. Субсерозный отек так, как гипоэхогенное утолщение между гиперэхогенными слоями (мышечным и слизистым). Справа — КТ брюшной полости с контрастным усилением. Также визуализируется субсерозный отек так, как наружный слой гиподенсный.
Острый холецистит стоит на четвертом месте среди заболеваний брюшной полости, требующих немедленной госпитализации. Если на УЗИ у пациентов, поступивших с острым животом, визуализируется утолщение стенки желчного пузыря, то первое о чем думают радиологи — это острый холецистит. Для постановки диагноза холецистита должны присутствовать также следующие признаки, как на УЗИ, так и на КТ:
- Дилатация желчного пузыря.
- Камни.
- Положительный симптом Мерфи при надавливании ультразвуковым датчиком в область желчного пузыря.
- Гиперемия стенки желчного пузыря в режиме Допплер.
- Воспалительный процесс в жировой клетчатке, окружающая желчный пузырь.
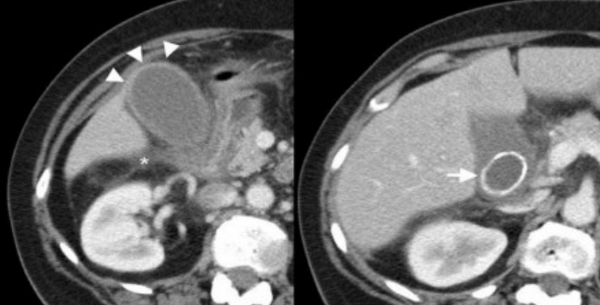
Острый калькулезный холецистит. После контрастного усиления визуализируется растянутый желчный пузырь (белые наконечники) со слегка утолщенной стенкой. Визуализируется камень в шейки желчного пузыря (белая стрелка).
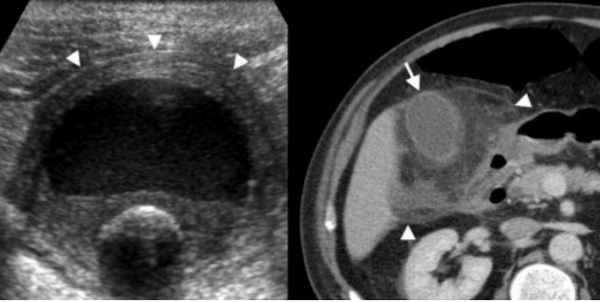
Сверху изображения пациента 62 лет с калькулезным холециститом. На УЗИ визуализируется стенки желчного пузыря растянутые, с субсерозным отеком (указано белыми стрелками) и в просвете желчного пузыря камень и взвесь. На КТ визуализируется переход воспалительного процесса с желчного пузыря на соседние ткани (перихолецистит).
УЗИ некалькулезный холецистит.
Острый бескаменный холецистит возникает у пациентов во время поста, а также у пациентов, которые принимают лекарства, вызывающие холестаз. К признакам некалькулезного холецистита относятся все признаки острого калькулезного холецистита кроме наличия камней в просвете желчного пузыря, но при этом взвесь обычно присутствует.
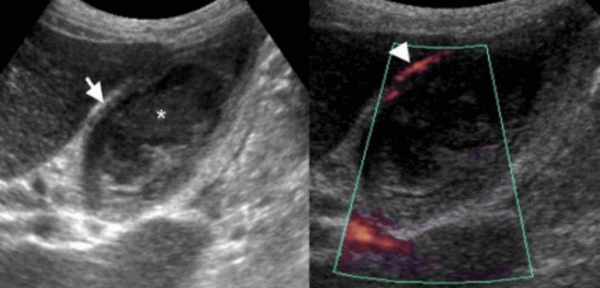
74 — летнему мужчине выполнено УЗИ желчного пузыря. Диагноз: острый некалькулезный холецистит. На левой сонограмме стрелкой указано утолщение стенок желчного пузыря. В просвете желчного пузыря взвесь. На правой сонограмме у того же пациента при исследовании в доплеровском режиме выявлен еще один признак воспаления — гиперемия.
УЗИ хронических холецистит
Термин хронического холецистита используют для обозначения вялотекущего воспалительного процесса с фиброзированием стенки желчного пузыря и образованием в просвете камней.
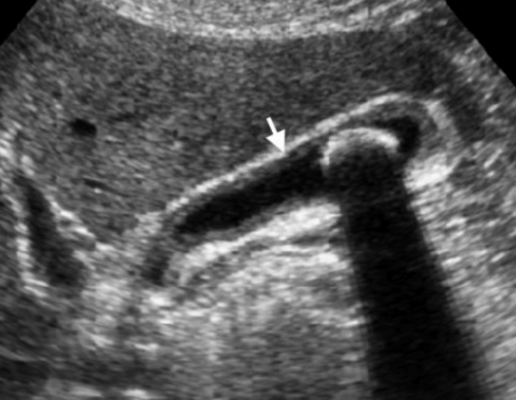
Представлен больной с хроническими болями в правом подреберье, который ежедневно воздерживался от еды с вечера. Утолщение слабо выраженное и не является физиологическим. Также визуализируются обструкция и камень. После УЗИ данному больному был поставлен диагноз — хронический холецистит.
Ксантогранулематозный холецистит.
Ксантогранулематозный холецистит — это воспалительное заболевание, характеризующаяся тем, что в стенке желчного пузыря образуются ксантомы и гранулемы. При исследовании выявляют утолщение стенки желчного пузыря, уменьшение органа в размере, а также интрамуральные узелки, которые визуализируются, как гипоэхогенные включения на УЗИ и гиподенсные на компьютерной томограмме. Данные включения схожи с включениями при карциноме желчного пузыря.
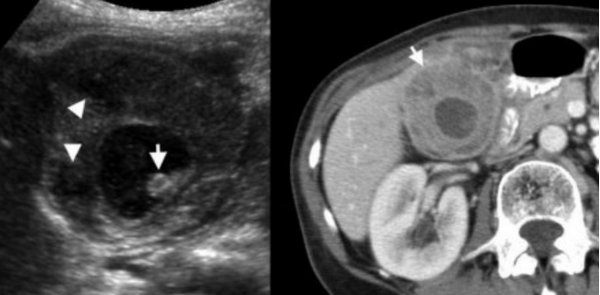
УЗИ и КТ желчного пузыря. Ксантогранулематозный холецистит. Слева на УЗИ визуализируется (помечено стрелками) утолщение стенки желчного пузыря с интрамуральным включением и с камнем в просвете органа. Справа на КТ выявляется утолщение стенки с гиподенсными включениями.
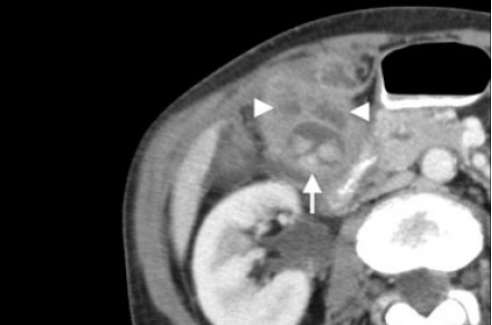
Выше представлено КТ пациента 71 года с ксантогранулематозным холециститом. Постконтрастное КТ. Визуализируется утолщение стенки желчного пузыря с включениями, которые соответствуют абсцессу или фокусам воспаления.
КТ желчного пузыря/Рак желчного пузыря
Наиболее часто встречаемый рак желчного пузыря является карцинома. Карцинома желчного пузыря занимает пятое место по частоте встречаемости среди раков желудочно-кишечного тракта. Чаще его обнаруживают случайно (в 2% случаях) при гистологической проверке после холецистэктомии. Карцинома желчного пузыря выявляется на последних стадиях заболевания так, как себя не проявляет клинически на ранних. Специфических признаков при карциноме желчного пузыря также нет. Рак может поражать желчный пузырь диффузно, целиком стенку или пристеночно. Карцинома желчного пузыря имеет схожую картину с ксантогрануломатозным холециститом, но при постановке диагноза радиологу помогают такие находки:
- Прорастание в соседние органы.
- Вторичная дилатация желчных протоков.
- Метастазирование в печень или лимфатические узлы.
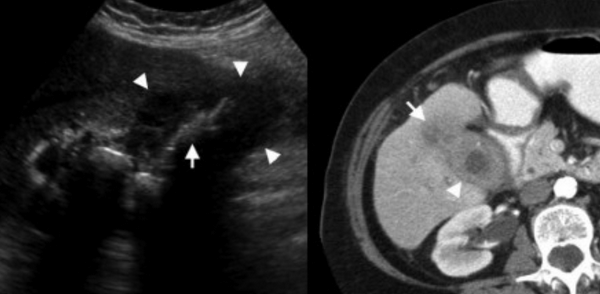
УЗИ (слева) и КТ (справа) желчного пузыря. На УЗИ ярко выраженное утолщение стенки желчного пузыря (указаны белыми стрелками). Множественные камни в просвете желчного пузыря (указано стрелкой). Компьютерная томография с контрастным усилением. На КТ визуализируются утолщение стенки с внутристеночными гиподенсными включениями. На КТ также выявлено, что процесс распространился на печень (указано стрелкой).
Что такое эхогенность: расшифровываем снимки УЗИ
Ультразвуковое исследование - один из самых доступных и распространённых методов диагностики многих заболеваний. В его основе лежит принцип эхолокации, т.е. способность тканей отражать ультразвуковые лучи. Главный параметр, характеризующий состав и свойства тканей и жидкостей на УЗИ — эхогенность.
Комплексное УЗИ брюшной полости — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Консультация врача по результатам анализов, УЗИ — 500 руб. (по желанию) Все цены смотрите в разделе «ЦЕНЫ«
Что такое эхогенность
Перевёрнутое чёрно-белое изображение - вот что видит сонограф при обследовании. Все органы человека отражают ультразвук по-своему. Цвет зависит от плотности органа: чем он плотнее, тем белее картинка. Так, например, жидкость изображается в чёрном цвете. Способность тканей органов отражать ультразвук - это и есть эхогенность.

Главные ультразвуковые параметры
Выполняя УЗИ, врач оценивает несколько параметров, основными из которых — эхогенность, структура и контуры органа.
Изображение на мониторе УЗИ-аппарата состоит из точек — пикселей, каждый из которых окрашен одним из 1024 оттенков серого цвета. Степень интенсивности цвета будет напрямую зависеть от громкости отражённых УЗ-лучей. Более плотные органы отражают волны очень хорошо, поскольку они принимают колебания среды и становятся интенсивными вторичными источниками звука. Поэтому ультразвук возвращается на датчик практически в исходном состоянии.
Это явление очень схоже с эхом в горах. Так, сильное отражение окрасит изображение в светло-серый или белый цвет, а слабое даст тёмно-серый оттенок, приближённый к чёрному. Опираясь на цвет полученной картинки врач определяет состояние органов и тканей.
Виды эхогенности тканей
Существует несколько видов эхогенности:
- изоэхогенность- нормальная (ткани и органы на УЗИ отображаются в сером цвете);
- гипоэхогенность - сниженная (объекты тёмного цвета, ближе к чёрному);
- гиперэхогенность- повышенная (пиксели окрашены в белые или светло-серые оттенки);
- анэхогенность - эхонегативность, т.е. отсутствие эхогенности (структуры чёрного цвета).
По характеру окраса органа различают гомогенность (однородный цвет) и гетерогенность (неоднородное окрашивание органа). Так, например, на УЗИ печени гомогенным окажется ультразвуковое изображение здоровой печени, а гетерогенным - печени, поражённой циррозом. То есть однородность цвета - показатель нормального состояния органа.
Структура здорового органа, как правило, однородная. Если присутствуют какие-то включения либо неоднородность структуры, то врач тщательно исследует эти изменения. В некоторых случаях неоднородную структуру выявляют за счёт чередования гипо- и гиперэхогенных участков, при котором наблюдается своеобразный «пёстрый» рисунок.
Важный параметр УЗИ - контуры органов и образований. В норме силуэт должен быть ровным, чётким. В случае с органом отклонение от нормы может свидетельствовать о воспалительном процессе в нём, а с образованием - о его злокачественности. У раковой опухоли края будут кривыми, у доброкачественного новообразования — ровными.
Гиперэхогенность тканей — белые пятна на снимке УЗИ
Плотные органы и ткани отражают ультразвуковые волны с высокой скоростью. Это означает, что они гиперэхогенны. Повышенная эхогенность характерна для костей, отложения солей кальция (камней, песка), воспалённых тканей, рубцов или скопления в ткани жира.
Высокая эхогенность может быть выявлена и при изменении паренхимы ткани - основной ткани неполых органов. Её гиперэхогенность говорит о снижении насыщении клеток жидкостью, что бывает в результате:
- нарушения баланса гормонов в организме (для молочной, щитовидной, предстательной железы выявляются на УЗИ молочных желез , УЗИ простаты , УЗИ щитовидки );
- сбоя обменных процессов (метаболизма);
- неправильного питания (особенно для поджелудочной — хорошо видно на УЗИ поджелудочной );
- курения, употребления алкоголя или наркотиков;
- патологического процесса в паренхиме;
- воспалительной или травматической отёчности ткани.
Что означает повышение эхоплотности: нормы и патология
Часто на УЗИ встречается понятие «повышенная эхоплотность». Объяснить это можно так. Гиперэхогенность разных органов на УЗИ выглядит по-разному и имеет изменчивое значение:
Желчный пузырь плода: что визуализируется на хорошем УЗИ

Патологии желчного пузыря у плода. Какие аномалии развития визуализируются на скрининговом УЗИ. Когда нужно обследовать желчный пузырь у плода. Расшифровка патологий.

Особенности обследования
Желчный пузырь плода располагается между правой и левой долями печени. Орган визуализируется, если плод располагается спиной к животу матери. Он имеет овальную или каплевидную форму. Увеличение в размерах наблюдается до середины 3-го триместра, затем желчный пузырь перестаёт расти.
Холецистомегалия или увеличение желчного пузыря в размерах часто бывает у матерей, которые сами страдают заболеваниями поджелудочной железы, которые обостряются во врем беременности. В случае изолированной холецистомегалии без других патологий ситуация в основном нормализуется сама собой к концу беременности.
На УЗИ орган не визуализируется при муковисцедозе, агенезии (отсутствии) или атрезии (отсутствие) желчных ходов. Согласно статистике, при невозможности визуализации желчного пузыря у плода в 25% случаев это говорит о тяжёлых пороках развития, в 53% желчный пузырь располагается в нетипичном месте (обычно он располагается в правой части брюшной полости), в 22% будет иметься желчекаменная болезнь.
Желательно до 22 недели сделать анализ амниотической жидкости, которая подтвердит или опровергнет тяжёлую патологию.
У плода также бывает желчекаменная болезнь, на УЗИ камни видны как гиперэхогенные включения с акустической тенью либо осадок средней эхогенности. Камни в пренатальный период исчезают сами собой.
Начиная с 15 недели беременности при трансабдоминальном обследовании женщины у плода можно выявить кисту желчного протока (холедоха). Сам желчный проток при этом расширен. Обычно патология сопровождается расширением петли 12-перстной кишки, атрезией кишечника, кистами почек, печени и других органов.
Многочисленные кистозные образования свидетельствуют о болезни Кароли. Для неё характерно двустороннее увеличение почек, поликистоз почек, а также маловодие.
Выводы
Патологии желчного пузыря у плода хорошо видны на скрининговом УЗИ, поэтому такое обследование нельзя игнорировать. Делать УЗИ плода нужно только с помощью хорошего оборудования.
Дискинезия жёлчных путей - симптомы и лечение
Что такое дискинезия жёлчных путей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Окуневой Н. Д., гастроэнтеролога со стажем в 14 лет.
Над статьей доктора Окуневой Н. Д. работали литературный редактор Вера Васина , научный редактор Роман Васильев и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Дискинезия жёлчных путей (Biliary dyskinesia) — это нарушение оттока жёлчи, вызванное недостаточным сокращением мышц жёлчного пузыря, жёлчных протоков и сфинктеров [1] . Проявляется болями в правом подреберье, тошнотой, рвотой и ощущением распирания в животе.
Дискинезия желчевыводящих путей (ДЖВП) относится к функциональным расстройствам. При таких расстройствах нарушается нормальная работа организма, в данном случае страдает пищеварение [5] .
Синонимы: дисфункция жёлчных путей, функциональные расстройства жёлчного пузыря, сфинктера Одди и билиарного тракта, который включает жёлчные протоки и жёлчный пузырь.

Эпидемиология
Болезни желчевыводящих путей выявляют примерно у 30 из 1000 человек, с каждым годом эти заболевания встречаются всё чаще [3] . Точная распространённость дискинезии жёлчных путей не известна. Обычно она развивается у взрослых и подростков в возрасте 13-18 лет. Женщины страдают дискинезией в 2-3 раза чаще мужчин, что связано с влиянием эстрогенов на образование жёлчных камней и моторику билиарного тракта.
Причины дискинезии жёлчных путей
Причины болезни до конца не изучены. Предполагается, что основную роль играет недостаток гормонов или ферментов, влияющих на работу желудочно-кишечного тракта (ЖКТ). При этом нарушается движение и выведение жёлчи, повышается её вязкость и возникает воспаление [4] .
Выделяют первичные и вторичные дисфункции билиарного тракта.
На первичные дисфункции приходится 10-15 % от всех случаев. Заболевание может возникать при генетическом нарушении чувствительности мышц жёлчных путей. Ещё одна возможная причина — нарушение нейрогуморальной регуляции (т. е. регуляции с помощью нервных импульсов и веществ, переносимых кровью и лимфой). Также при развитии первичных дисфункций большую роль играют психогенные причины: стрессы, депрессии и неврозы.
Вторичные билиарные дисфункции возникают:
- на фоне других болезней органов пищеварения — например, при хроническом холецистите или поражении слизистой двенадцатиперстной кишки, из-за чего нарушается выработка гормона холецистокинина;
- из-за изменения гормонального фона — при беременности, приёме гормональных контрацептивов, климаксе, избытке соматостатина и простагландинов;
- при системных заболеваниях — диабете, склеродермии, амилоидозе и миастении;
- после операции — по удалению жёлчного пузыря (холецистэктомии), рассечению блуждающего нерва (ваготомии) и резекции желудка.
К факторам риска дискинезии относятся:
- постоянный или сильный стресс;
- неправильное питание с низким содержанием жиров, избытком сахара и рафинированных продуктов;
- нерегулярные приёмы пищи или соблюдение строгих диет;
- употребление алкоголя;
- приём антидепрессантов;
- длительный приём антацидов (препаратов, которые уменьшают кислотность желудка);
- болезни щитовидной железы (например, гипотиреоз и тиреотоксикоз);
- низкий рН желудка; ;
- хронические воспалительные заболевания кишечника (язвенный колит и болезнь Крона);
- сахарный диабет I и II типа;
- перегиб жёлчного пузыря и желчнокаменная болезнь.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дискинезии жёлчных путей
Основные симптомы дискинезии жёлчных путей (ДЖВП):
- эпизодическая боль в правом подреберье, иногда она может усиливаться и мешать повседневной активности;
- боль в животе после еды;
- ощущение распирания в животе;
- тошнота и рвота, в том числе из-за непереносимости жирной пищи.
Симптомы ДЖВП могут напоминать жёлчные колики:
- резкая боль в правом боку может отдавать в правое плечо;
- боль возникает неожиданно и также внезапно исчезает;
- появляется тошнота и рвота;
- снижается аппетит, чаще у детей [7] .
Патогенез дискинезии жёлчных путей
Жёлчь вырабатывается в клетках печени — гепатоцитах. Через желчевыводящие канальцы она покидает печень и достигает общего жёлчного протока. Часть жёлчи сразу попадает в двенадцатиперстную кишку, остальная направляется в жёлчный пузырь, где накапливается и концентрируется [8] .
Моторика жёлчного пузыря, сфинктера Одди и других отделов ЖКТ взаимосвязаны. Разницу давления в общем жёлчном протоке и двенадцатиперстной кишке регулирует сфинктер Одди — мышца, которая находится в фатеровом сосочке. При повышении тонуса этого сфинктера жёлчный пузырь расслабляется и происходит накопление жёлчи.

Благодаря слаженной работе мышц жёлчного пузыря и сфинктера Одди, в промежутке между приёмами пищи жёлчный пузырь заполняется жёлчью. Так он становится резервуаром, который снабжает двенадцатиперстную кишку жёлчью во время пищеварения .
При нарушении работы мышц фатерова сосочка и жёлчного пузыря повышается давление в желчевыводящей системе. Сокращения сфинктера Одди в сочетании с избыточным тонусом жёлчного пузыря приводят к резкому повышению давления в жёлчных протоках, что проявляется острой болью в животе.
При спазме фатерова сосочка и пониженном тонусе жёлчного пузыря давление нарастает постепенно, что сопровождается тупой болью в животе. При недостаточности сфинктера Одди и снижении тонуса жёлчного пузыря жёлчь застаивается и раздражает его стенку [10] .
При увеличении числа или чувствительности рецепторов холецистокинина жёлчный пузырь сокращается сильнее, давление внутри него повышается. В результате его слизистая оболочка повреждается, воспаляется и развивается холецистит.
Классификация и стадии развития дискинезии жёлчных путей
Cогласно Римским критериям IV пересмотра (2016 года), среди расстройства жёлчного пузыря и сфинктера Одди выделяют:
- Е1 - билиарную боль (Е1а — функциональное расстройство жёлчного пузыря; Е1б — функциональное расстройство сфинктера Одди билиарного типа).
- Е2 — функциональное расстройство сфинктера Одди панкреатического типа [9] .
Различают гипо- и гиперкинетическую дискинезию желчевыводящих путей.
Гиперкинетическая (гипертоническая) дискинезия возникает при слишком частом и сильном сокращении жёлчного пузыря. Сфинктеры при этом не полностью открываются, жёлчь сперва накапливается, а затем перестаёт вырабатываться, так как оставшаяся её часть ещё не прошла по протоку. При гиперкинетической дискинезии фракция выброса жёлчи составляет больше 75 % [2] . Фракция выброса — это объём желчи, который выталкивается из жёлчного пузыря, в норме она равна 70 %. Предполагается, что этот тип заболевания связан с избытком рецепторов холецистокинина, что способствует сокращениям жёлчного пузыря.
При гипокинетической (гипотонической) дискинезии стенки пузыря и протоков расслаблены, жёлчь оттекает медленнее, фракция выброса составляет около 40 %. Такая форма дискинезии чаще встречается у женщин. Риск заболевания повышается с возрастом, так как ослабевают стенки жёлчного пузыря и желчевыводящих путей [11] [12] [13] .
Осложнения дискинезии жёлчных путей
При длительном застое жёлчи может присоединиться вторичная инфекция и паразитарные заболевания: лямблиоз и описторхоз. Такие инфекции проявляются слабостью, тошнотой, рвотой, высокой температурой, сильной болью в животе, вплоть до печёночной колики.
У детей с повторяющимися билиарными симптомами (желтушностью кожи, увеличением печени, тошнотой и рвотой) чаще, чем у взрослых, развивается калькулёзный холецистит [15] [16] .
Диагностика дискинезии жёлчных путей
При диагностике дискинезии жёлчных путей проводится сбор анамнеза, осмотр, лабораторные и инструментальные исследования.
Сбор анамнеза, осмотр и анализы
На приёме врач уточняет характер, частоту и расположение боли, оценивает цвет кожи и размеры печени. При выполнении анализов определяют оттенок кала и мочи.
Для диагностики используются Римские критерии IV.
Основные Римские критерии:
- боль продолжается полчаса и дольше;
- боль возникает в эпигастрии (верхней части живота) и/или в правом подреберье;
- симптомы появляются и исчезают через разные промежутки времени;
- боль мешает повседневным действиям, иногда она настолько выражена, что человек обращается за неотложной медицинской помощью;
- при изменении позы и приёме препаратов, снижающих кислотность, боль уменьшается незначительно (меньше чем на 20 %).
Дополнительные Римские критерии:
- боль в животе сопровождается тошнотой и рвотой, отдаёт в спину и/или под правую лопатку, может будить ото сна;
- изменения в результатах анализов: общий анализ крови, как правило, в норме; в кале могут выявляться жирные кислоты и мыла; по биохимическому анализу крови видно, что повышен уровень печёночных трансаминаз, панкреатической амилазы, липазы, общего и прямого билирубина, щелочной фосфатазы, гамма-глутамилтранспептидазы [9] .
Инструментальная диагностика
При дискинезии жёлчных путей может потребоваться ультразвуковое исследование (УЗИ), дуоденальное зондирование, манометрия сфинктера Одди, гепатобилиарная сцинтиграфия, холесцинтиграфия, фиброгастродуоденоскопия (ФГДС) и другие методы. К обязательным обследованиям относится УЗИ, дуоденальное зондирование и рентгеновские исследования.
Ультразвуковое исследование позволяет измерить диаметр общего жёлчного протока. Обследование проводят до приёма жирной пищи и спустя 45 минут. Перед УЗИ пациента просят съесть что-нибудь жирное или вводят ему холецистокинин — гормон, способствующий сокращению жёлчного пузыря. Если на УЗИ видно, что проток увеличен, значит нарушен отток жёлчи. Это может указывать на дисфункцию жёлчных путей.
Дуоденальное зондирование — это забор жёлчи из двенадцатиперстной кишки с помощью зонда для последующего исследования. С помощью этого метода можно оценить работу жёлчного пузыря и его протоков, выявить в жёлчи бактерий и паразитов, определить предрасположенность к образованию камней.

Манометрия сфинктера Одди — это измерение давления с помощью катетера, который вводят в общий жёлчный и/или панкреатический протоки. Детям манометрия не проводится из-за возможных травм и осложнений, например сквозное повреждение стенки жёлчного пузыря.
Гепатобилиарная сцинтиграфия — это радиоизотопное исследование (т. е. с использованием меченых радионуклидами соединений), с помощью которого можно определить скорость и характер движения жёлчи от печени до двенадцатиперстной кишки. При необходимости процедуру дополняют фармакологическими пробами: Нитроглицерином, Неостигмином и Морфином. Гепатобилиарная сцинтиграфия хорошо подходит для диагностики дискинезии у детей.
Холесцинтиграфия позволяет оценить движение жёлчи. Перед процедурой в организм вводят холецистокинин и безопасный радиоактивный краситель. Затем жёлчный пузырь сканируют, наблюдая за выработкой жёлчи [14] .
Холецистография — это рентгеновский метод диагностики состояния жёлчного пузыря и жёлчных протоков. Благодаря введению рентгеноконтрастного вещества, содержащего йод, можно рассмотреть жёлчный пузырь с протоками чётче и подробнее, чем на УЗИ.
ФГДС позволяет собрать образцы жёлчи из жёлчного пузыря и провести биопсию. Во время процедуры через рот вводят гибкую трубку, которую затем продвигают вниз по пищеводу в двенадцатиперстную кишку.
Ретроградная эндоскопическая холангиография — это обследование, которое выполняют при помощи рентгеновского и эндоскопического оборудования. Эндоскоп (гибкий длинный шланг с источником света и видеокамерой на входном конце) вводится в двенадцатиперстную кишку через рот и желудок. Далее в просвет общего жёлчного протока помещают катетер, по которому пускают контрастное вещество. Это вещество окрашивает сосуды, что будет видно на снимках. При необходимости во время процедуры из просвета общего жёлчного протока удаляют мелкие камни и устанавливают трубку, облегчающую отток жёлчи.
Магнитно-резонансная холангиопанкреатография (МРХПГ) — неинвазивный метод диагностики с помощью магнитных полей. МРХПГ позволяет получить чёткое изображение желчевыводящих путей и выявить их закупорку.
Дифференциальная диагностика
ДЖВП следует отличать от острого гастрита, жёлчных колик, острого панкреатита, острого и хронического холецистита.
Симптомы гипотонической дискинезии и дефицита сфинктера Одди схожи с проявлениями хронических болезней желудка, поджелудочной железы и двенадцатиперстной кишки, например дуоденита, язвы желудка, кишечной непроходимости и хронического панкреатита.
Также нужно провести дифференциальную диагностику с паразитарными заболеваниями (описторхозом, клонорхозом), опухолями печёночного изгиба, спаечной болезнью, ишемической болезнью сердца, мочекаменной болезнью и неврологическими патологиями.
Лечение дискинезии жёлчных путей
Лечение ДЖВП должно быть комплексным и поэтапным, методы терапии подбираются индивидуально.
На тактику лечения влияет:
- характер расстройства (гипо- или гиперкинетическая дискинезия);
- степень воспаления жёлчных протоков, двенадцатиперстной кишки и жёлчного пузыря;
- выраженность симптомов.
Диета при ДЖВП
При лечении дискинезии важно соблюдать диету. Питаться нужно небольшими порциями примерно 5-6 раз в день. Следует ограничить жареную пищу, шоколад, какао, кофе и газированные напитки. При гипертонической форме рекомендуется избегать продуктов, вызывающих сокращение жёлчного пузыря: жирное мясо, рыбу, птицу, наваристые бульоны и другую жирную пищу, лук, чеснок, маринады, копчёности, горох и фасоль. При гипотонической форме в рацион должны входить овощи, фрукты, сметана, сливки, яйца, растительное и сливочное масло.
Медикаментозная терапия
Одновременно с диетой проводится медикаментозное лечение. Основная терапия ДЖВП — это желчегонные препараты. Длительность лечения индивидуальна, в среднем курс длится две недели. Затем его прерывают примерно на месяц, что позволяет предотвратить истощение клеток печени и развитие устойчивости к лекарствам.
При гиперкинетической дискинезии применяют спазмолитики, седативные средства, фитотерапию и физиотерапию (электрофорез со спазмолитиками). Врач может назначить урсодезоксихолевую кислоту, метионин, незаменимые фосфолипиды, а также препараты на основе расторопши, куркумы, артишока и тыквенных семечек. При таком типе дискинезии также показаны гепатопротекторы, которые защищают печень и протоки от повреждения жёлчью.
При гипокинетической дискинезии используют холинокинетики — препараты, повышающие тонус жёлчного пузыря. Желчегонным действием обладают многие растения: барбарис, бессмертник, стебли и почки кукурузы, стебли и корень лопуха, горькая полынь, рябина, хмель, брусника, майоран, календула, одуванчик, корень ревеня.
Препараты для лечения заболеваний жёлчного пузыря и желчевыводящих путей:
- — действует как спазмолитик, желчегонное средство и предупреждает развитие желчнокаменной болезни, улучшая циркуляцию жёлчи. (Дюспаталин) — обладает двойным действием: расслабляет мышцы жёлчного пузыря и желчевыводящих путей, а также сокращает эти же мышцы в нужных участках, тем самым предотвращая гипотонию.
- Тримебутина малеат (спазмолитик), Гиосцина бутилбромид (применяют при печёночной колике). , Дигестал, Фестал, Холензим — комбинированные желчегонные средства [19] .
Тонизирующие или седативные препараты назначают, учитывая состояние нервной системы пациента. К тонизирующим средствам относится кофеин и женьшень, к седативным — бромиды, настойки валерианы и пустырника.
Также по назначению врача может проводиться тюбаж — выведение скопившейся жёлчи. Эффективен тюбаж с минеральной водой: пациент выпивает натощак 100-150 мл подогретой воды и 45 минут лежит на правом боку под тёплой грелкой. В минеральную воду можно добавлять сорбит и сульфат магния.
Хирургическое лечение
При ДЖВП может проводиться холецистэктомия — удаление жёлчного пузыря. Операция нужна в тех случаях, когда самочувствие не улучшается после консервативной терапии. По мнению некоторых авторов, холецистэктомия не требуется, если симптомы сохраняются меньше трёх месяцев.
Перед проведением холецистэктомии потребуется полное лабораторное и инструментальное обследование, включая анализы на ферменты печени, связанный билирубин, амилазу и липазу. Результаты анализов должны быть в норме, только после этого можно проводить операцию [17] [18] .
Выделяют два вида холецистэктомии: открытую и лапароскопическую. Лапароскопическая операция безопаснее, чем открытая. Её выполняют через несколько небольших проколов в брюшной стенке с помощью специального инструмента — лапароскопа.
Открытая холецистэктомия проводится при остром воспалении жёлчного пузыря и противопоказаниях к лапароскопической операции.

Прогноз. Профилактика
Дискинезия жёлчных путей — это хроническое заболевание, но при соблюдении диеты и правильной терапии болезнь протекает без обострений. Без лечения может развиться калькулёзный холецистит и холангит.
Холецистэктомия эффективна в 80—90 % случаев. Через год после операции нормальное самочувствие сохраняется у 50-70 % пациентов [5] .
Для профилактики дискинезии нужно правильно питаться, есть меньше острой, жареной и копчёной пищи. Рекомендуется избегать стрессовых ситуаций, не курить, быть физически активным и лечить хронические очаги инфекции.
Читайте также:
- Алгоритм обследования пациентов перед кохлеарной имплантацией
- Ку-лихорадка. Возбудитель ку-лихорадки. Эпидемиология ку-лихорадки. Клиника Q-лихорадки.
- Концентрация кислорода в артериальной крови. Транспорт кислорода
- Этапы и техника остеосинтеза диафиза бедра штифтом
- Принципы лечения нарушения слуха (тугоухости)
