Эхокардиографическая характеристика тканей при ишемической болезни сердца
Добавил пользователь Дмитрий К. Обновлено: 01.02.2026
Эхокардиография (ЭхоКГ) - это исследование, при котором используются высокочастотные звуковые волны (ультразвук) для осмотра структуры и изучения функции сердца. Общепринятое немедицинское название этого исследования - УЗИ сердца. Исследование абсолютно безвредно для человека.
Эхокардиография использует отраженные ультразвуковые волны для создания изображения сердца, его камер, клапанов, стенок и сосудов (аорты, легочных артерий и вен). Датчик ультразвукового аппарата располагается на груди и посылает ультразвуковые волны, которые отражаются от сердца и вновь улавливаются датчиком, после этого сигнал передается в аппарат, где преобразуется в понятное для специалиста изображение. При необходимости оценки коронарного резерва используются нагрузочные методы эхокардиографии (стресс-эхокг).
Диагностика в ИСЦ
В наших клиниках для выполнения УЗИ сердца имеется качественная ультразвуковая техника, позволяющая выполнять полноценное исследование в амбулаторных и стационарных условиях. Наши специалисты обладают значительным опытом подобных исследований и пользуются заслуженным авторитетом у коллег и пациентов.
Показания и противопоказания для диагностики
Эхокардиография назначается с целью выявления заболеваний сердца и оценки его функции. Чаще всего ЭХОКГ назначает врач кардиолог, при подготовке к большим сосудистым операциям УЗИ сердца может назначить и лечащий врач, либо анестезиолог-реаниматолог.
Эхокардиография позволяет выявить:
- Размер и форму вашего сердца, толщина и движения стенок сердца.
- Оценить насосную функцию сердца - фракцию выброса
- Проверить состояние клапанов сердца, смыкаются ли створки, нет ли сужения в области клапанов.
- Наличие аневризм сердца, тромбов в полостях сердца.
- Аномальные отверстия между предсердиями или желудочками.
- Выявить наличие инфекционного процесса на клапанах.
- Во время эхокардиографии можно оценить давление в легочной артерии и ее размеры
- Определить аневризмы восходящего отдела аорты.
- Скопление жидкости или заболевания наружной оболочки сердца (перикарда).
- Опухоли сердца.
Эхокардиография является безопасными исследованием и не имеет никаких противопоказаний.
Подготовка к диагностике
Как проходит диагностика
При проведении УЗИ сердца пациента укладывают на спину или левый бок. Датчик при проведении эхокардиографии может располагаться в различных плоскостях, для лучшей визуализации камер сердца. Датчик и кожа пациента смачиваются специальным водорастворимым гелем, обеспечивающим плотный контакт плоскости датчика и тела.
Наши аппараты для УЗИ сердца позволяют выполнять различные варианты эхокардиографии. Одномерная ЭхоКГ в М-режиме, позволяет в виде графика воспроизвести движение сердечных стенок и клапанов, что дает оценить функцию желудочков.
Двухмерная эхокардиография показывает срез сердца в определенной проекции и позволяет определить размеры полостей желудочков и предсердий, толщину их стенок, оценить движения клапанов и стенок желудочков, выявить тромбозы полостей сердца.
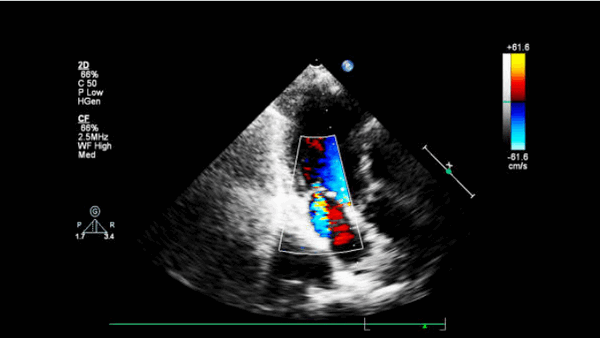
С помощью допплеровского картирования можно выявить скорость и направление потоков крови в полостях сердца, что позволяет определить клапанную недостаточность или стенозы, дефекты межпредсердной и межжелудочковой перегородок.
Обычный порядок эхокардиографии подразумевает сначала идентификацию клапанов сердца; сердечных перегородок. Далее выявляется характер движения створок клапанов, измеряется толщина стенок и размеры полостей сердца. В завершение допплер-эхокардиографию выявления стенозов или недостаточности клапанов сердца и патологических отверстий в сердечных перегородках.
После диагностики
В течение получаса доктор подготовит заключение по результатам ультразвукового обследования сердца. Если будет выявлена серьезная патология, то будет предложена консультация кардиолога или кардиохирурга.
Возможные осложнения
Эхокардиография не имеет осложнений и может проводиться без ограничений.
Заболевания
Эхокардиография регулярно используется в диагностике, контроле за лечением больных с заболеваниями сердца. Это один из наиболее широко используемых диагностических тестов в кардиологии. Она дает очень много полезной информации, включая размер и форму сердца , способность к сокращению различных отделов сердца. Эхокардиограмма может также дать врачам и другую важную информацию о функции сердца, такую как расчет сердечного выброса, фракции выброса и диастолической функции (насколько хорошо сердце расслабляется).
Эхокардиография может помочь обнаружить кардиомиопатии, такие как гипертрофическая кардиомиопатия, дилатационная кардиомиопатия и многие другие. Использование стресс-эхокардиографии может также помочь определить, связаны ли какие-либо боли в груди или связанные с ними симптомы с сердечными заболеваниями. Самое большое преимущество эхокардиографии заключается в том, что она не является инвазивной (не требует проникновения в полости тела) и не имеет известных рисков или побочных эффектов.
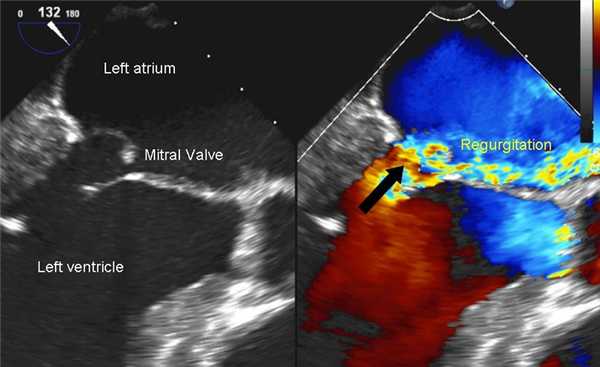
Эхокардиограмма может не только создавать ультразвуковые изображения структур сердца, но и производить точную оценку кровотока через сердце с помощью Допплеровской эхокардиографии с использованием импульсного или непрерывного Допплеровского ультразвука. Это позволяет оценить как нормальный, так и аномальный кровоток через сердце. Цветной Допплер, как и спектральный Допплер, используется для визуализации любых аномальных связей между левой и правой сторонами сердца, любой утечки крови через клапаны (клапанная регургитация) и оценки того, насколько хорошо клапаны открываются (или не открываются в случае клапанного стеноза). Метод можно также использовать для движения ткани и измерения скорости движения стенок сердца.
Эхокардиография и ИБС
Ишемическая болезнь сердца самая распространенная патология сердца. Эхокардиография играет все более важную роль в оценке ишемической болезни сердца. Техники исследования в покое и стресс-эхокардиографии используются в:
- Оценка степени ишемии или инфаркта миокарда (ИМ)
- Прогнозирование артерии, вызывающей ишемию
- Острый ИМ - функция ЛЖ, также ее оценка и после ИМ, ишемическая кардиомиопатия
- Инфаркт правого желудочка
- Осложнения ИМ - митральная регургитация, ДМЖП, пристеночный тромб, аневризма ЛЖ, псевдоаневризма, выпот в перикард, разрыв стенки миокарда
- Аномалии коронарных артерий (например, аневризма, аномальное происхождение по данным трансторакальной и чреспищеводной эхокардиографии)
- Боль в груди при нормальных коронарных артериях - пролапс митрального клапана, аортальный стеноз, гипертрофическая кардиомиопатия.
Оценка ишемии при эхокардиографии
- Ишемия приводит к немедленным изменениям, которые можно обнаружить с помощью эхокардиографии:
- Нарушения движения стенок (гипокинетические, акинетические, дискинетические)
- Нарушения утолщения стенок (уменьшенное или отсутствующее систолическое утолщение или систолическое истончение - этот признак более чувствительный и специфичный для ишемии)
- Нарушения общей функции ЛЖ (например, фракция выброса).
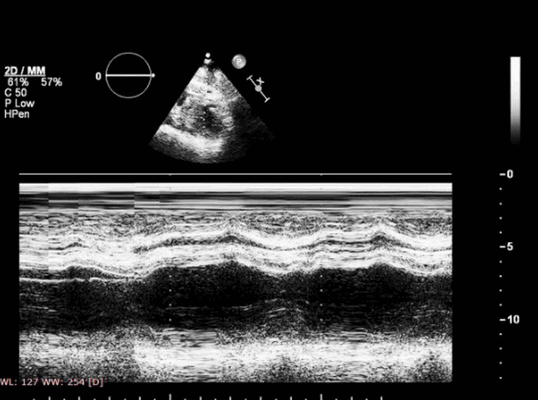
Указанные изменения можно обнаружить с помощью двумерной эхокардиографии, но M-режим также чрезвычайно хорош, поскольку его высокая частота дискретизации делает его очень чувствительным к движению стенок и аномалиям утолщения. Важно, чтобы курсор располагался под углом 90° к стенке. Есть ограниченные области миокарда ЛЖ, которые можно исследовать в М-режиме - наиболее полезно задняя стенка и МЖП. Изменения обратимы, если ишемия кратковременная, например в покое, прием антиангинальных препаратов, проведенная вовремя чрескожная транслюминальная коронарная ангиопластика, тромболизис или аортокоронарное шунтирование (АКШ). Если кровоснабжение миокарда прервано более чем на 1 час, происходят необратимые изменения, включающие инфаркт миокарда и рубцевание.
Прогнозирование вовлеченной артерии при проведении ЭхоКГ. Это делается путем разделения левого желудочка на сегменты. На этом основано стресс-эхокардиография.
Оценка инфаркта миокарда на ЭхоКГ
Эхокардиография может помочь в определении степени инфаркта ЛЖ, оценке поражения ПЖ и обнаружении осложнений. Изменения функции ЛЖ при остром инфаркте миокарда аналогичны изменениям, описанным при ишемии, но быстро становятся необратимыми. Обнаружение поражения правого желудочка важно для определения лечения и прогноза.
Осложнения инфаркта миокарда при использовании эхокардиографии
Многие осложнения острого инфаркта миокарда можно обнаружить с помощью ультразвукового исследования сердца.
- Острая сердечная недостаточность из-за обширного ИМ. Это приводит к отказу насосной функции сердца, что может привести к кардиогенному шоку, а эхокардиограмма показывает серьезное нарушение ЛЖ. Функция миокарда после ИМ указывает на прогноз у пациента. Миокард с рубцами выглядит как тонкий сегмент, который не утолщается во время систолы и имеет ненормальное движение. ЭхоКГ позволяет оценить степень ИМ, оценить систолическую и диастолическую функцию ЛЖ и посмотреть на остаточные осложнения .В следующих двух осложнениях (острая митральная недостаточность (МН) и дефект межжелудочковой перегородки) систолическая функция ЛЖ очень активна, в отличие от ситуации, описанной выше.
- Острая МН. Это может быть связано с дисфункцией или разрывом сосочковых мышц или разрывом хорды, что может быть определено с помощью 2-D эхокардиографии. Там может быть надрыв сосочковой мышцы или хорды, а струю митральной недостаточности можно увидеть на непрерывном волновом или цветном доплеровском картировании потока.
- Острый дефект межжелудочковой перегородки (ДМЖП). Эта патология часто происходит около верхушки сердца и чаще встречается при нижнем инфаркте левого и инфаркте правого желудочков. Нарушение непрерывности МЖП можно увидеть на 2-D эхокардиограмме в апикальной 4-камерной, парастернальной длинной оси и короткой оси. Цветное допплеровское картирование может точно показать дефект. Импульсно-волновой допплер, перемещенный вдоль правой стороны МЖП (парастернальная длинная ось или иногда четырехкамерная проекция), может показать турбулентную струю сброса.
- Пристеночный тромб часто определяется на двумерной ЭхоКГ. Обычно он располагается возле зоны инфаркта или аневризмы.
- Аневризма ЛЖ. Чаще всего наблюдается на верхушке или около нее. Чаще встречается при переднем ИМ, чем при нижнем, что лучше всего видно на 2-D эхокардиографии. Аневризмы могут различаться по размеру от маленького до очень большого, иногда бывают больше, чем сам ЛЖ.
- Псевдоаневризма (ложная аневризма). Это осложнение встречается редко. Она следует за разрывом свободной стенки ЛЖ и приводит к гемоперикарду (кровь в перикардиальном пространстве), тампонаде и обычно приводит к быстрому летальному исходу. Иногда гемоперикард закупоривает и закрывает отверстие в ЛЖ, и образуется псевдоаневризма. Двухмерное ЭхоКГ - хороший способ диагностировать это состояние, которое важно обнаружить, так как до разрыва требуется срочная хирургическая резекция. Эту патологию бывает трудно отличить от истинной аневризмы, но сообщающаяся шейка обычно уже, чем диаметр аневризмы, стенки тоньше и ее размер изменяется в сердечном цикле (увеличивается в систоле), и она чаще заполнена тромбом.
- Выпот в перикард, осложняющий ИМ, может быть обнаружен с помощью M-режима или 2-D эхокардиографии.
«Гибернация» и «оглушение» миокарда по данным эхокардиографии
Сердце критически зависит от кровоснабжения. Окклюзия коронарной артерии приводит к прекращению сокращения миокарда в течение 1 мин. Гибель клеток миокарда обычно наступает через 15 минут после ишемии.
Нарушение сократительной функции может сохраняться даже после восстановления кровоснабжения без ИМ. Этот эффект получил название оглушения миокарда (оглушение сердца). Это может вызвать обратимую систолическую или диастолическую дисфункцию. Хотя оглушенный миокард жизнеспособен, нормальная функция не может быть восстановлена в течение 2 недель. Рецидивирующие эпизоды ишемии могут привести к потере нормальной функции сердца, и термин «гибернация миокарда» (гибернация) применяется к аналогичному состоянию, но уже к хронической фазе.
Эхокардиографическая оценка анатомии коронарной артерии
В настоящее время эхокардиография еще не может дать очень точную оценку большинства частей коронарной анатомии. Истоки левой и правой коронарных артерий можно увидеть в некоторых исследованиях трансторакальной ЭхоКГ с использованием модифицированного парастернального обзора по короткой оси на уровне аортального клапана.
Аномалии более вероятно будут замечены во время чреспищеводной эхокардиографии, например аномальное отхождение коронарных артерий (например, отхождение от легочной артерии) или свищ коронарной артерии. Аневризма (например, синдром Кавасаки, приобретенное заболевание у детей с коронарными аневризмами, которые могут достигать нескольких сантиметров в диаметре).
Эхокардиография при ишемической болезни сердца
Как проявляется ишемическая болезнь сердца до проведения эхокардиографии
- История болезни и физикальное обследование остаются краеугольным камнем для первоначальной оценки пациентов с известным или подозреваемым заболеванием коронарных артерий (ИБС).
- Однако анамнез у пациентов с ИБС может быть нетипичным. До 25% пожилых пациентов или пациентов с диабетом имеют безболевой инфаркт миокарда (ИМ); величина симптомов не коррелирует со степенью ИБС. Так с типичными симптомами
- У большинства пациентов с ОКС физическое обследование не дает отклонений.
- Электрокардиография (ЭКГ) может имитировать ишемическое повреждение при остром перикардите, аневризме левого желудочка и ранней реполяризации. Кроме того, приблизительно от 15% до 20% пациентов с ОКС имеют нормальную ЭКГ.
- Наконец, у пациентов Красноярска, поступающих в отделения неотложной помощи с болью в груди, 85% не имеют ОКС, но от 3% до 5% с острым инфарктом миокарда (ОИМ) выписываются домой.
- ИБС является наиболее распространенной клинической проблемой во взрослой кардиологии. Это затрагивает более 500 человек на 100000 населения России и являются основной причиной смерти в Красноярске.
- Ежегодно проводится не менее 5 миллионов посещений отделения неотложной помощи при болях в груди, и более 1 миллион людей в России испытывают новый или рецидивирующий ОИМ каждый год.
Показания класса I для использования при ишемической болезни сердца
Эхокардиография (ЭхоКГ) имеет важное дополнительное диагностическое и прогностическое значение для анамнеза, физического обследования и после снятия ЭКГ у пациентов с болью в груди, ОКС ((ОИМ с подъемом сегмента ST ( STEMI ), ИМ с подъемом сегмента без ST ( NSTEMI ) и нестабильная стенокардия (ИБС)) и у пациентов с известной хронической ИБС.
Диагностика ИБС: методы и основные диагностические особенности. Эхокардиография в покое
- Нарушения движения стенок являются непременным условием ишемии миокарда или ИМ.
- Левый желудочек (ЛЖ) разделен на 16 сегментов миокарда со специфическим артериальным снабжением.
- Каждый сегмент на эхокардиографии оценивается на основе внутреннего движения стенки и утолщения эндокарда по шкале от 1 до 5, где 1 = нормальный, 2 = гипокинетический, 3 = акинетический, 4 = дискинезический и 5 = аневризматический.
- Общая оценка движения стенок и индекс представляют собой сумму баллов каждого сегмента стены, деленную на общее количество набранных сегментов. Таким образом, нормальная общая оценка движения стенок и индекс составляют 16 и 1 соответственно. Чем выше балл и индекс, тем хуже степень и степень ишемии или ИМ.
- Независимо от аномалий движения стенки, склероз аортального клапана (особенно если смешанный нодулярный и диффузный склероз) и склероз митрального кольца являются прогностическими факторами возникновения ИБС.
- Сравнение отдыха с пиковым напряженным движением стенки приводит к четырем типам реакции на движение стенки и соответствующим клиническим сценариям: а) отсутствие или низкая вероятность возникновения ИБС, б) ишемия без ИМ, в) ишемический жизнеспособный миокард (оглушенный или спящий) или d ) ИМ с нежизнеспособным миокардом.
- Диагностическая точность стресс-эхокардиографии при обнаружении ИБС возрастает по мере того, как а) степень тяжести и степень увеличения ишемии, б) возрастает выраженность движения стенки или количества асинергических сегментов, и в) прогнозируемая максимальная частота сердечных сокращений составляет как достигнутая или превышенная
Эхокардиография в покое для пациентов, перенесших инфаркт миокарда: основные диагностические особенности
Спящий или оглушенный миокард
- Сравнение аномалий движения стенки покоя или дефектов перфузии по контрастному эхо-сигналу миокарда до и после реперфузионных вмешательств определяет степень спасенного миокарда с риском повторной ишемии или ИМ.
- После реперфузионной терапии оглушение миокарда может пройти в течение 3-5 дней. Таким образом, улучшение движения стенки левого желудочка и его функции при эхокардиографии после переднего ИМ может указывать на отсутствие необходимости длительной антикоагуляции.
- Постоянные значительные аномалии движения стенки с истончением или повышением эхогенности, аневризмой левого желудочка или ФВ левого желудочка ≤35% на эхокардиографии предполагают большой инфаркт миокарда. У этих пациентов необходима агрессивная терапия для снижения нагрузки после ремоделирования левого желудочка.
Ишемия после инфаркта миокарда
- Стенокардия после ИМ: преходящее или постоянное ухудшение аномалий движения стенки на эхокардиографии при ИМ или не связанных с инфаркзависимой артерией без повторного повышения изоферментов миокарда.
- Постинфарктное расширение: повторное повышение изоферментов миокарда в дополнение к новым или худшим нарушениям движения стенки.
- Расширение после постинфарктной зоны: увеличенная площадь истончения стенок в зоне инфаркта; он прогрессирует в течение 7 дней после ИМ. Это может привести к образованию аневризмы и / или тромба, разрыву стенки, рецидивирующей ишемии, сердечной недостаточности и желудочковой аритмии.
Правожелудочковый инфаркт на эхокардиографии
- Инфаркт правого желудочка встречается у 25-30% пациентов с задненижним инфарктом миокарда.
- Данные эхокардиограммы включают расширение и дисфункцию правого желудочка, аномальное движение свободной стенки правого желудочка, трикуспидальную регургитацию различной степени тяжести, парадоксальное движение межжелудочковой перегородки, дилатацию нижней полой вен (гипертензия в правом предсердии) и, редко, шунтирование из правого предсердия в левое предсердие через открытое овальное отверстие.
- Пациенты с ИМ правого желудочка имеют повышенную частоту сердечной недостаточности, механических осложнений и смертности, независимо от степени дисфункции левого желудочка.
Диастолическая дисфункция левого желудочка на эхокардиограмме
У пациентов с ИБС с клинической сердечной недостаточностью или без нее диастолическая дисфункция левого желудочка варьируется от нарушения расслабления до ослабления податливости левого желудочка.
Нарушение расслабления левого желудочка
Нарушение расслабления левого желудочка проявляется в уменьшении скорости E -волны, увеличении времени E -замедления (> 160 мсек), соотношении E / A 90 мсек.
Снижение релаксации левого желудочка
- Псевдонормальная схема митрального притока: увеличение скорости E , уменьшение скорости A , время замедления E (от 140 до 160 мсек) и отношение E / A составляет от 1,0 до 1,5.
- Ограничительная модель митрального притока: высокое отношение E / A (> 1,5), короткое время замедления E (
- Аномальный приток легочных вен: Уменьшенный или отсутствующий систолический приток в легочную вену, преобладающий диастолический приток и скорость изменения сокращения предсердия, более продолжительная, чем скорость митрального А. Ограничительный приток через митральный клапан и легочных вен является предиктором высокого давления наполнения левого желудочка или давления заклинивания в легочных капиллярах> 20 мм рт. ст. и является независимым предиктором сердечной смерти.
- Было показано, что снижение систолической и диастолической скоростей миокарда пульсовой волны базальных боковых и перегородочных стенок коррелирует с систолической и диастолической дисфункцией левого желудочка у пациентов после ИМ.
- Отсутствие увеличения систолических скоростей от базовой линии до пиковой дозы добутамина или пиковой нагрузки продемонстрировало высокую чувствительность и специфичность для выявления ишемии и, вероятно, превосходит развитие аномалий движения стенки.
- Скорость распространения цветового потока М-режима: скорость распространения цветовой М-волны при заполнения левого желудочка снижается (нормальный диапазон, 40-80 см/с) у пациентов с ишемической диастолической дисфункцией левого желудочка.
Перикардит при ИБС на эхокардиографии
- Перикардит возникает в течение 3-10 дней после ИМ, с частотой до 25% при больших инфарктах передней стенки (ниже у пациентов, получающих тромболитическую терапию, первичную ангиопластику или стентирование) и связан с небольшими или средними по размеру и обычно локализованными выпотами.
- Перикардит ≥2 недели после ИМ предполагает синдром Дресслера, который связан с периферическим выпотом перикарда от малого до большого размера и, редко вызывает тампонаду сердца.
- Эхокардиография является высокочувствительным для обнаружения локализованных или периферических выпотов перикарда после ИМ
Обнаружение механических осложнений после инфаркта миокарда, основные диагностические особенности
Ишемическая регургитация митрального клапана и разрыв папиллярных мышц
- Частота возникновения ишемической митральной регургитации (МР) у пациентов после ИМ составляет приблизительно 20%, аналогична при переднем и нижнем инфаркте и чаще всего бывает легкой или средней степени тяжести, но связана с повышенным кратковременным и долгосрочным смертность.
- При нижнем инфаркте миокарда ишемическая или инфарктированная заднемедиальная папиллярная мышца вызывает отсутствие и снижение подвижности медиальной половины, преимущественно задней створки митрального клапана, что приводит к неправильной адаптации створки, относительному западению передней створки или псевдопролапсу и эксцентрической направленной заднелатерально струе митральной недостаточности.
- При переднем инфаркте миокарда дилатация и дисфункция левого желудочка приводят к нисходящему и латеральному смещению обеих папиллярных мышц, неполной, но симметричной дислокации створок и центральной митральной регургитации на эхокардиографии.
- Когда разрыв папиллярной мышцы является частичным, на эхокардиографии может быть продемонстрировано западение одной или обоих митральных створок. После полного разрыва папиллярных мышц МР становится тяжелой, и вовлеченный митральный клапан с частью его папиллярной мышцы становится отслоенным или свободно выпадает в левое предсердие.
- Tрансторакальная эхокардиография недооценивает тяжесть эксцентричных струй митральной регургитации, следовательно, чреспищеводное исследование является тестом выбора, если клинически или обычная эхокардиограмма подозревают значительную МР.
Дефект межжелудочковой перегородки на ультразвуковом исследовании
- Дефекты межжелудочковой перегородки (ДМЖП) чаще всего встречаются в апикальной задней и апикальной передней зоне перегородки, часто со змеевидным кровотоком. Эхокардиограмма чаще всего показывает единичные дефекты.
- ДМЖП лучше всего визуализировать из длинной парастернальной и по короткой оси ниже уровня папиллярных мышц, а также с апикального или подреберного четырехкамерного доступа с передним или задним углом для переднего и заднего дефектов соответственно.
- Связанная с этим острая перегрузка правого желудочка приводит к дилатации и дисфункции правого желудочка, парадоксальному движению межжелудочковой перегородки, а также к легочной гипертензии и расширению правого предсердия.
- Чувствительность цветового допплера при эхокардиографии для обнаружения ДМЖП находится в диапазоне> 95%. Ширина цветной допплеровской струи коррелирует с размером дефекта при операции или патологии.
Разрыв свободной стенки на эхокардиограмме
Разрыв свободной стенки встречается чаще у пациентов с задне-боковым ИМ (окклюзия периферической артерии) и у пациентов с неудачной тромболитической терапией (5,9% против 0,5%). Он проявляется как гемоперикард (часто с внутриперикардиальной повышенной эхоплотностью или сгустками) и тампонадой сердца с частым сдавлением левых отделов сердца.
Псевдоаневризма на эхокардиограмме
Эхокардиография в состоянии покоя и стресса после лечения острых коронарных синдромов и ИБС: основные диагностические и прогностические особенности
Эхокардиографическая характеристика тканей при ишемической болезни сердца
2 ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России
Согласно современным рекомендациям, основная задача эхокардиографии (ЭхоКГ) при обследовании пациентов с ишемической болезнью сердца (ИБС) - исключить альтернативные, некоронарогенные заболевания, которые могут являться причиной стенокардии. Таким образом, несмотря на то что ЭхоКГ покоя является важным инструментом для оценки функциональных показателей и анатомии сердца, в большинстве случаев она не дает диагностической ценности в плане наличия самого заболевания - ИБС. Развитие современных ультразвуковых технологий, таких как тканевое доплеровское исследование (ТДИ), позволяет расширить возможности эхокардиографии у пациентов с ИБС путем оценки упруго-эластических свойств грудной аорты. Многочисленные исследования показывают достоверную корреляцию между наличием и выраженностью коронарного атеросклероза и изменениями упруго-эластических свойств грудной аорты. Коронарный атеросклероз является наиболее частой причиной ИБС. ТДИ является ультразвуковой технологией, которая используется для оценки скорости и направления движения тканей. С помощью данных ТДИ стало возможным оценивать степень упруго-эластических свойств грудной аорты и выделять изменения, характерные для пациентов с коронарным атеросклерозом. Комбинация М-режима и цветового доплеровского картирования (ЦДК), методика, использующаяся для оценки диастолической функции левого желудочка, позволяет оценивать скорость распространения потока (СРП) в нисходящем отделе грудной аорты, которая характеризует податливость стенок аорты.
1. Шальнова С.А., Деев А.Д. Ишемическая болезнь сердца в России: распространенность и лечение (по данным клинико-эпидемиологических исследований) // Терапевтический архив. 2011. №. 1. С. 7-12.
3. Moran A.E., Forouzanfar M.H., Roth G.A., Mensah G.A., Ezzati M., Murray C.J., Naghavi M. Temporal trends in ischemic heart disease mortality in 21 world regions, 1980 to 2010: the Global Burden of Disease 2010 study. Circulation. 2014. vol. 129. no. 14. P. 1483-1492.
4. Knuuti J., Wijns W., Saraste A., Capodanno D., Barbato E., Funck-Brentano C., Prescott E., Storey R., Deaton C., Cuisset T., Agewall S., Dickstein K., Edvardsen T., Escaned J., Gersh B., Svitil P., Gilard M., Hasdai D., Hatala R., Mahfoud F., Masip J., Muneretto C., Valgimigli M., Achenbach S., Bax J. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur. Heart J. 2020. V. 41(3). Р. 407-477. DOI: 10.1093/eurheartj/ehz425.
6. Gatzka C.D., Cameron J.D., Kingwell B.A., Dart A.M. Relation between coronary artery disease, aortic stiffness, and left ventricular structure in a population sample. Hypertension. 1998. vol. 32. no. 3. P. 575-578.
8. Stefanadis C., Wooley C.F., Bush C.A., Kolibash A.J., Boudoulas H. Aortic distensibility abnormalities in coronary artery disease. The American journal of cardiology. 1987. vol.59. no. 15. P. 1300-1304.
10. Güngör B., Yılmaz H., Ekmekçi A., Özcan K.S., Tijani M., Alper A.T., Mutluer F.O., Gürkanet U. Aortic stiffness is increased in patients with premature coronary artery disease: a tissue Doppler imaging study. J. Cardiol. 2014. vol. 63. no. 3. P. 223-229.
11. Eryol N.K., Topsakal R., Ciçek Y., Abaci A., Oguzhan A., Basar E., Ergin A. Color Doppler tissue imaging in assessing the elastic properties of the aorta and in predicting coronary artery disease. Jpn. Heart J. 2002. vol. 43.no. 3. P. 219-230.
12. Воробьев А.С., Зимина В.Ю. Эхокардиография у детей и взрослых: руководство для врачей. М.: СпецЛит, 2015. 560 с.
13. Beresten N.F., Pavochkina E.S., Ozerskaya I.A., Medvedev M.V., Kitaev V.M. Remodeling of Arteries in Arterial Hypertension. New Diagnostic Approaches to Assess the Remodeling of Elastic Arteries. Biosciences Biotechnology Research Asia. 2016. vol. 13. no. 4. P. 2007-2013.
14. Rouska E.G. Evaluation of Left Ventricular Diastolic Function by Echocardiography. Rhythmos. 2013. vol. 8. no. 1. P. 4-16.
В настоящее время сердечно-сосудистые заболевания продолжают оставаться главной причиной инвалидности и смертности как в России, так и в мире 3. В России, по данным Росстата, в 2017 году смертность от сердечно-сосудистых заболеваний составила 50% от всех причин смерти (45% от всех причин смерти среди мужского населения и 55% среди женского населения). Смертность от ишемической болезни сердца (ИБС) занимает лидирующее место и составляет 47% в структуре смертности от сердечно-сосудистых заболеваний, 9% из которых составляет смертность от инфаркта миокарда, остальные 38% проходятся на долю хронической ИБС. Основной причиной ИБС является коронарный атеросклероз [2].
Эхокардиография покоя в настоящее время широко используется практически повсеместно, представляя собой безопасное, неинвазивное, безболезненное исследование без побочных действий и противопоказаний. Согласно рекомендациям Европейского общества кардиологов, основной целью данного исследования является исключение альтернативных некоронарогенных причин стенокардии. Эхокардиография покоя также может выявить снижение фракции выброса левого желудочка и нарушение локальной сократимости левого желудочка как признак ИБС [4]. Однако следует отметить, что эти нарушения встречаются не часто. По данным Lewis S.J. et al. [5], при исследовании 252 пациентов без анамнестических, клинических или электрокардиографических указаний на перенесенный инфаркт миокарда, которые впоследствии прошли коронарографию, нарушение локальной сократимости было выявлено у 31% пациентов.
Многочисленные исследования показывают, что изменение эластичности аорты коррелирует с наличием и выраженности коронарного атеросклероза, что доказывает ассоциированность этих процессов 7.
ТДИ является ультразвуковой технологией, которая используется для оценки скорости и направления движения тканей. С помощью данных ТДИ стало возможным оценивать степень упруго-эластических свойств грудной аорты и выделять изменения, характерные для пациентов с коронарным атеросклерозом [10; 11].
Проведение исследования с помощью ТДИ для оценки упруго-эластических свойств грудной аорты проводится в режимах: импульсно-волновой тканевой доплерографии (ИТД), цветового тканевого доплеровского изображения (ЦТДИ), одномерного тканевого доплеровского изображения (М-режим ТДИ) [12; 13].
Комбинация М-режима и ЦДК представляет собой методику, которая используется для оценки «податливости» миокарда левого желудочка. При этом исследуются скорости распространения трансмитрального потока, которые характеризуют диастолическую функцию миокарда. Данную методику возможно использовать и в нисходящем отделе грудной аорты для оценки скорости распространения потока (СРП). В этом случае методика будет отражать упруго-эластические свойства стенок грудной аорты [14]
Целью исследования явилось повышение информативности ультразвуковой диагностики упруго-эластических свойств грудной аорты у лиц с коронарным атеросклерозом.
Материалы и методы исследования
В исследование включены 109 пациентов, проходивших обследование и лечение в ГКБ им. С.П. Боткина ДЗ г. Москвы (2016-2019 гг.). По результатам инвазивной коронарографии пациенты разделены на 2 группы: 64 пациента с коронарным атеросклерозом и 45 пациентов без ангиографических признаков коронарного атеросклероза. Критерии включения: пациентами подписана форма информированного согласия; возраст 18 лет и старше; проведение инвазивной коронарографии в течение последних 6 месяцев. Критерии невключения: подтвержденные медицинской документацией осложнения коронарного атеросклероза, диагностированные в соответствии с международными рекомендациями (инфаркт миокарда); предшествующее оперативное лечение атеросклеротического поражения коронарных артерий; электрокардиостимуляция; постоянная форма фибрилляции предсердий; гемодинамически значимые клапанные пороки; неишемические кардиомиопатии; аневризма восходящего отдела аорты (> 45 мм); наличие зон нарушения локальной сократимости в покое; фракция выброса в покое < 50%; врожденные пороки сердца (гемодинамически значимые); предшествующие операции на сердце (за исключением радиочастотной абляции); отсутствие данных инвазивной ангиографии. Одобрение на выполнение работы получено в этическом комитете ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России. Исследование выполнено в соответствии со стандартами и принципами Хельсинкской декларации и надлежащей клинической практики (Good Clinical Practice).
Трансторакальная эхокардиография (ЭХОКГ) проводилась в М-/В- и доплеровских режимах по стандартной методике на ультразвуковом сканере «VIVID E90» (GE, США), «Aloka prosound alpha 7» (Aloka, Япония) с использованием матриксного секторного фазированного датчика 1-4 МГц с синхронной записью мониторного отведения ЭКГ. При ЭХОКГ используются стандартные эхокардиографические позиции.
Исследование восходящего отдела грудной аорты проводилось из модифицированной левой парастернальной позиции, используемой для исследования по длинной оси левого желудочка.
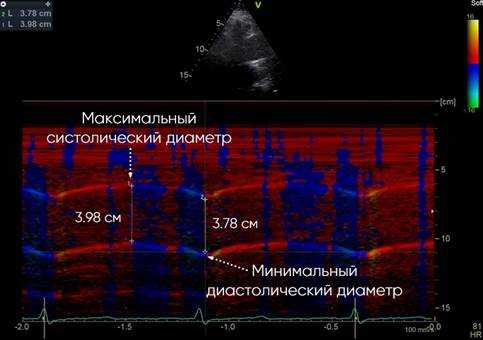
В сочетании М-режима и тканевой цветовой доплерографии измеряется максимальный систолический диаметр восходящего отдела грудной аорты (Дс) и минимальный диастолический диаметр восходящего отдела грудной аорты (Дд) за 3 последовательных сердечных цикла при скорости развертки 50-100 мм/с при параллельной записи ЭКГ с курсором, перпендикулярным к стенке сосуда. За диаметр принимается расстояние между внутренними поверхностями ближней и дальней стенок восходящего отела грудной аорты. Максимальный систолический диаметр измеряется на границе перехода красного цвета тканевой цветовой доплерографии в синий, что отображает окончание движения и максимальное смещение восходящего отдела грудной аорты. Минимальный диастолический диаметр измеряется на границе перехода синего цвета тканевой цветовой доплерографии в красный, что отображает окончание движения и максимальное смещение восходящего отдела грудной аорты. Измерение диаметра восходящего отдела грудной аорты проводится на участке на 3 см выше фиброзного кольца аортального клапана. Далее, используя полученные значения систолического и диастолического диаметра восходящего отдела грудной аорты, артериального давления, вычисляются стандартные показатели упруго-эластических свойств аорты, предложенные на Первой международной конференции согласия, прошедшей в Париже в 2000 г. под председательством M. Safar и E. Frohlich [O’Rourke, 2002]: коэффициент растяжимости (СD = 2∆Д/Дд х ПАД), коэффициент податливости (СС = π х (Дс 2 - Дд 2 )/4 х ПАД), модуль эластичности (жесткости) Петерсона (Ep = ПАД х Дд /∆Д), индекс жесткости (SI = ln(САД/ДАД) / [(Дс - Дд) /Дд]) (рис. 1).
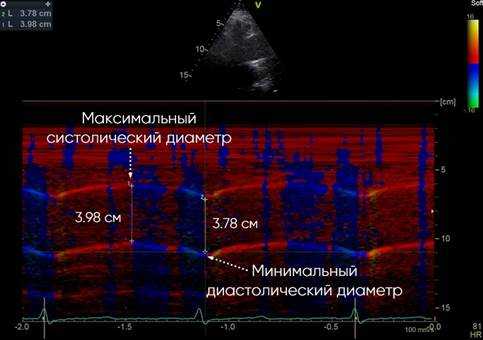
Рис. 1. М-режим ТДИ восходящего отдела аорты. Левая парастернальная позиция по длинной оси на уровне 3 см выше аортального клапана. Метки движения стенок устанавливаются в пограничных точках окрашивания движения стенок к датчику (1) в фазу изометрического расслабления ЛЖ, и от датчика (2) в фазу изометрического сокращения ЛЖ. Диаметр аорты измеряется по внутренним краям стенки
Анализ движения ближней стенки восходящего отдела грудной аорты проводится в режиме импульсно-волновой тканевой доплерографии с синхронной записью ЭКГ при задержке дыхания пациентом на протяжении 5-10 сердечных циклов. Контрольный объем размещается в области продольного среза восходящего отдела грудной аорты на участке на 3 см дистальнее фиброзного кольца аортального клапана при скорости развертки 50-100 мм/с. Точкой начала отсчета временных фаз считается первый антеградный систолический пик, соответствующий зубцу R ЭКГ. На каждом графике смещения доплеровских частот, отражающем скорости движения ближней стенки восходящего отдела грудной аорты, должны быть получены и выделены: S - скорость систолического смещения (см/с), А - скорость раннего диастолического смещения (см/с), E - скорость позднего диастолического смещения (см/с) (рис. 2).
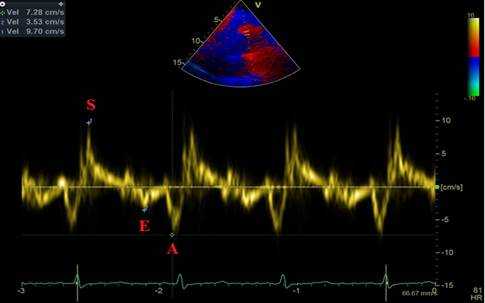
Рис. 2. Левая парастернальная позиция по длинной оси на уровне 3 см выше аортального клапана, ИТД ближней стенки восходящего отдела аорты. S - скорость систолического смещения. Е - скорость раннего диастолического смещения. А - скорость позднего диастолического смещения
Исследование потока нисходящего отдела грудной аорты. Для исследования используется стандартная супрастернальная эхокардиографическая позиция.
Курсор М-режима располагается параллельно потоку нисходящего отдела грудной аорты, и в сочетании с цветовым доплеровским картированием производится запись цветовой волны потока, получаемой с помощью элайзинг-эффекта, который достигается путем установки предела Найквиста 30-70 см/c.
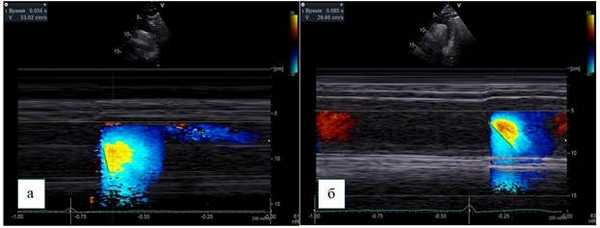
Скорость распространения потока в цветовом М-режиме определяется как отношение расстояния между точками, отображающими начало и конец наклона цветовой волны потока, ко времени между двумя этими точками (рис. 3).
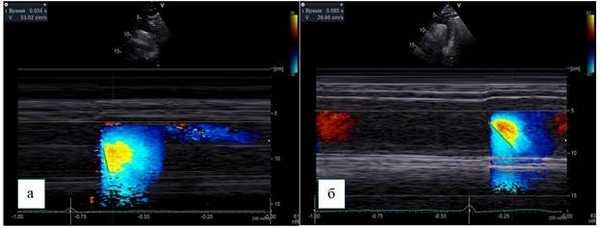
Рис. 3. Супрастернальная позиция, М-ЦДК нисходящего отдела грудной аорты.
Способ определения СРП:
а - пациент без коронарного атеросклероза, СРП - 530 мм/с,
б - пациент с коронарным атеросклерозом, СРП - 296 мм/c
Достоверность различий определялась по t-критерию Стьюдента для независимых выборок. Для определения корреляционных взаимосвязей использовался критерий корреляции рангов Пирсона. Результаты считались достоверными при р≤0,05. Статистическая обработка полученных данных была проведена с помощью программы Statistica 10.
Результаты исследования и их обсуждение
Сравнительный анализ показателей упруго-эластических свойств грудной аорты в исследуемых группах
Пациенты с коронарным атеросклерозом, n=64
Пациенты без коронарного атеросклероза, n=45
Коэффициент растяжимости (CD), мм рт. ст.-1*10-1
Коэффициент податливости (СС), см2 *мм рт. ст.-1 *103
Модуль эластичности (жесткости) Петерсона, мм рт. ст.
S (скорость систолического смещения), см/с
E (скорость раннего диастолического смещения), см/с
А (скорость позднего диастолического смещения), см/с
Скорость распространения потока нисходящей аорты в цветовом М-режиме, мм/с
Импульсно-волновая тканевая доплерография движения ближней стенки восходящего отдела грудной аорты, скорость распространения потока в нисходящем отделе грудной аорты, оценка функциональных свойств восходящего отдела грудной аорты в режиме тканевой цветовой доплерографии в сочетании с М-режимом являются методами диагностики изменения упруго-эластических свойств грудной аорты у лиц с коронарным атеросклерозом. Снижение скорости движения ближней стенки восходящего отдела грудной аорты, скорости распространения потока в нисходящем отеле грудной аорты и снижение показателей функциональных свойств восходящего отдела грудной аорты характеризуют изменения упруго-эластических свойств грудной аорты у лиц с коронарным атеросклерозом.
Читайте также:
