Эндогенный эндофтальмит. Причины развития, тактика лечения
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Гнойный эндофтальмит - острое воспаление внутренних оболочек глаза с образованием абсцесса в стекловидном теле [1,2].
Название протокола: Гнойный эндофтальмит.
Код протокола:
Код(ы) МКБ-10:
Н 44.0 Гнойный эндофтальмит;
Н 44.1 Другие эндофтальмиты;
Сокращения, используемые в протоколе:
СТ - стекловидное тело
ОЗ - острота зрения
УЗИ - ультразвуковое исследование
КТ - компьютерная томография
МРТ - магнитно-резонансная томография
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые и дети.
Пользователи протокола: терапевты, педиатры, врачи общей практики, офтальмологи, офтальмохирурги.
Оценка на степень доказательности приводимых рекомендаций [3].
Шкала уровня доказательности:
| Степень | Градация |
| А | Доказательство I уровня или устойчивые многочисленные данные II, III или IV уровня доказательности |
| B | Доказательства II, III или IV уровня, считающиеся в целом устойчивыми данными |
| C | Доказательства II, III, IV уровня, но данные в целом неустойчивые |
| D | Слабые или несистематические эмпирические доказательства. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [4,5]:
По происхождению:
· экзогенный
· эндогенный
По этиологии:
· травматический
· грибковый
· послеоперационный
· факоанафилактический эндофтальмит
· гнойный
По форме:
· очаговый
· диффузный
· смешанный
· панофтальмит
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне [3,4,5]:
· визометрия (без/с коррекцией) (УД - С)[5];
· тонометрия (бесконтактно) (УД - С)[5];
· биомикроскопия (УД - С)[5];
· офтальмоскопия (УД - С)[5];
· УЗИ глазного яблока (УД - А)[5].
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· МРТ/КТ орбиты (УД - С)[5];
· авторефрактометрия (УД - С)[5];
· периметрия (УД - С)[5].
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· общий анализ крови;
· общий анализ мочи;
· реакции Вассермана в сыворотке крови;
· биохимический анализ крови (АЛТ, АСТ, глюкоза крови);
· определение группы крови по системе АВО;
· определение резус-фактора крови;
· анализ крови на ВИЧ методом ИФА;
· определение HBsAg в сыворотке крови ИФА методом;
· определение суммарных антител к вирусу гепатита «С» в сыворотке крови ИФА методом;
· электрокардиографическое исследование;
· флюорография (2 проекции);
· визометрия (без коррекции и с коррекцией) (УД - С);
· авторефрактометрия (УД - С);
· тонометрия (бесконтактно) (УД - С);
· биомикроскопия (УД - С);
· офтальмоскопия (УД - С);
· УЗИ глазного яблока (УД - А).
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· частичная витрэктомия (берется материал для мазка и посева);
· пункция передней камеры глаза (берется материал для мазка и посева);
· периметрия.
Диагностические критерии постановки диагноза:
Жалобы и анамнез (УД - А)[3]:
· снижение остроты зрения (иногда до светоощущения, плавающими помутнениями в поле зрения);
· боль в глазу без/с иррадиацией в окружающие ткани;
· ограничение подвижности глазного яблока;
· покраснение глазного яблока, отек слизистой, может сопровождаться гнойным отделямым, слезотечением;
· отек век, иногда пастозность тканей век;
· общее недомогание, возможно повышение температуры тела, тошнота, слабость.
Физикальное обследование:
Общий осмотр:
· воспалительные изменения кожи век(УД - С)[5];
· болезненность при пальпации век. (УД - С)[5].
Лабораторные исследования:
· ОАК - наличие повышенного содержания лейкоцитов (УД - С) [5].
Инструментальные исследования:
· визометрия - снижение остроты зрения;
· офтальмоскопия - в передней камере преципитаты, может быть гипопион, отсутствие красного рефлекса с глазного дна, помутнение в стекловидном теле, воспалительные инфильтраты сетчатки, кровоизлияния в сетчатку;
· тонометрия - возможное повышение внутриглазного давления;
· периметрия - появление патологических скотом, сужение поля зрения;
· ультразвуковое исследование глаза - помутнение стекловидного тела серовато-белого цвета, возможно диффузное помутнение стекловидного тела с желтоватым оттенком;
· КТ/МРТ-наличие и локализация инородных тел, объем и локализация повреждений мягких тканей орбиты и глазного яблока.
Показания для консультации узких специалистов:
· терапевт - для оценки общего состояния организма;
· нейрохирург - при распространении воспалительного процесса в полость черепа;
· оториноларинголог - при распространении воспалительного процесса в околоносовые пазухи.
Дифференциальный диагноз
| Клинический признак | Эндофтальмит | Язва роговицы | Иридоциклит |
| роговица | отек, десцеметит, преципитаты | язва, инфильтрат с деэпитеализацией | отек, преципитаты |
| стекловидное тело | экссудат, детрит | витриит | витриит |
| слезотечение | незначительное | выраженное | отсутствует |
| воспалительные изменения кожи век | умеренные | выраженные | отсутствуют или незначительно выраженные |
Лечение
Цели лечения:
· купирование воспалительного процесса;
· сохранение зрительных функций;
· cохранение глазного яблока, как органа.
Тактика лечения: (приложение 2)[2,3,6].
Немедикаментозное лечение:
Режим общий 3, стол №15
Другие виды лечения: нет.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях:
Витректомия (МКБ 9 - 14.74)
Показания:
· при снижении остроты зрения до уровня светопроекции (УД - А) [1].
Факоэмульсификация катаракты (МКБ 9 -13.73)
Показания:
· при развитии помутнении в хрусталике (УД - А) [1].
Дальнейшее ведение:
· наблюдение пациента на амбулаторном уровне1раз в неделю в течение месяца;
· УЗИ глазного яблока 1 раз в две недели в течение месяца;
· антибактериальное и противовоспалительное лечение до 1 месяца.
Индикаторы эффективности лечения:
· купирование воспаления;
· сохранение зрительных функций;
· cохранение глазного яблока, как органа.
Препараты (действующие вещества), применяющиеся при лечении
| Амикацин (Amikacin) |
| Атропин (Atropine) |
| Ванкомицин (Vancomycin) |
| Гентамицин (Gentamicin) |
| Дексаметазон (Dexamethasone) |
| Клиндамицин (Clindamycin) |
| Левофлоксацин (Levofloxacin) |
| Моксифлоксацин (Moxifloxacin) |
| Преднизолон (Prednisolone) |
| Тобрамицин (Tobramycin) |
| Флуконазол (Fluconazole) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания к экстренной госпитализации:
· сильная боль в глазу;
· резкое снижение остроты зрения;
· отек век, роговицы;
· смешанная инъекция конъюнктивы;
· преципитаты, гипопион в передней камере;
· отсутствие рефлекса с глазного дна, клетки и детрит в стекловидном теле.
Показания для плановой госпитализации: нет.
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1) Оразбеков Лукпан Нурланович - кандидат медицинских наук, заведующий вторым отделением АО «Казахский научно-исследовательский институт глазных болезней».
2) Жакыбеков Руслан Адилович - кандидат медицинских наук , заведующий офтальмологического отделения филиала АО «Казахский научно-исследовательский институт глазных болезней» филиал г.Астана.
3) Ульданов Олег Галимович - кандидат медицинских наук, доцент кафедры офтальмологии РГПна ПХВ «Казахский национальный медицинский университет им. С.Д.Асфендиярова».
4) Муравьева Любовь Анатольевна - кандидат медицинских наук, заведующая амбулаторно-поликлиническим отделом АО «Казахский научно-исследовательский институт глазных болезней».
5) Жусупова Г.Д. - кандидат медицинских наук АО «Медицинский университет Астана» ассистент кафедры общей и клинической фармакологии.
Указание на отсутствие конфликта интересов: нет.
Рецензенты: Шустеров Юрий Аркадьевич - доктор медицинских наук, врач высшей категории, заведующий кафедрой РГП на ПХВ «Карагандинский государственный медицинский институт».
Указание условий пересмотра протокола:
Пересмотр протокола через 3 года и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
Эндогенная депрессия
Эндогенная депрессия - это эмоциональное расстройство, вызванное изменением уровня гормонов и нейромедиаторов, проявляющееся сниженным настроением, заторможенным мышлением и замедленной двигательной активностью. К ведущим симптомам относятся подавленность, чувство одиночества, замкнутость, отсутствие положительных эмоций, вялость, апатия, гиподинамия, трудности при запоминании новой информации и решении интеллектуальных задач. Для диагностики используется клиническая беседа, наблюдение и психологическое тестирование. Основной метод лечения - фармакотерапия, дополнительно проводятся психотерапевтические сеансы, применяются биологические методы терапии.
МКБ-10
Общие сведения
Термин «эндогенная депрессия» указывает на внутреннее, биологическое происхождение болезни в противовес реактивному депрессивному расстройству, обусловленному внешними факторами. Синонимичное название - циркулярная, циклическая депрессия. Для нее характерно хроническое течение с периодическими обострениями, которые развиваются самостоятельно, без влияния событий из жизни больного, могут совпадать с определенными сезонами, например, осенью и весной. Распространенность эндогенной формы невелика, среди всех видов депрессий составляет от 5 до 13%. Эпидемиология примерно одинакова у мужчин и женщин, не зависит от уровня образования и социально-экономического благополучия.
Причины
Ведущую роль в развитии расстройства играют эндогенные факторы - физиологические особенности организма, определяющиеся типом высшей нервной деятельности, активностью иммунной и эндокринной системы, наследственными особенностями, последствиями различных вредных воздействий и тяжелых соматических заболеваний. Среди причин эндогенной депрессии наиболее распространенными считаются:
- Генетическая предрасположенность. Особенности синтеза биоаминов, гормонов передаются по наследству. Установлено, что эндогенной депрессии более подвержены люди, имеющие близких родственников с данным заболеванием.
- Эндокринные патологии. Недостаток серотонина, дофамина приводит к тому, что человек перестает испытывать удовольствие и радость от повседневных событий. Пациенты с гормональными нарушениями в числе ведущих жалоб говорят о депрессии, апатии, слабости.
- Заболевания ЦНС. Расстройство эмоциональной сферы может быть обусловлено дисбалансом нейропередачи импульсов. Депрессивные проявления возникают как последствие неврологических патологий пренатального периода, раннего детства.
- Акцентуации характера. Особенности личностного реагирования на трудные ситуации являются предрасполагающими факторами депрессии эндогенного типа. Развитию расстройства способствует повышенное чувство ответственности, педантичность, неуверенность, тревожность, мнительность.
Патогенез
Основным фактором, предрасполагающим к развитию эндогенной депрессии, является наследственность. Выявлен механизм генетической передачи адаптационных ресурсов и особенности регуляции производства нейромедиаторов: норадреналина, дофамина и серотонина. Для депрессивного расстройства свойственен дефицит данных соединений. В совокупности с особенностями характера и наличием негативных переживаний недостаток «гормонов счастья» провоцирует подавленность, заторможенность, апатию.
При низком уровне дофамина пациент не испытывает желания проявлять активность, инертен, малоподвижен, неспособен адаптироваться к стрессу, справляться с тревогой и страхами. Норадреналин является «медиатором бодрствования», снижение процессов его производства и передачи сопровождается заторможенностью реакций в опасных ситуациях, нервным напряжением. Дефицит серотонина провоцирует бессонницу, эмоциональную неустойчивость, плохое настроение, плаксивость.
Симптомы эндогенной депрессии
Депрессия эндогенного происхождения проявляется классической триадой: угнетенным настроением, замедленной скоростью мыслительных процессов и двигательной заторможенностью. Ведущий специфический симптом - тоска. На протяжении депрессивного эпизода пациенты постоянно ощущают подавленность, грусть, равнодушие к людям и событиям, которые раньше приносили радость. Возможны приступы беспричинного плача, страха, паники.
Эмоциональное состояние, как правило, ухудшается по утрам и улучшается к вечеру. Характерно чувство слабости, снижение аппетита, расстройства пищеварения, запоры, тошнота, потеря веса, отсутствие полового влечения, неспособность достичь оргазма. Больные жалуются на боли давящего и сжимающего характера в голове, груди, шее.
Умственное (идеаторное) торможение проявляется снижением памяти, неспособностью концентрировать внимание, замедленностью речи, трудностями в принятии решений и совершении выбора. Пациенты становятся рассеянными, забывчивыми. Они могут подолгу обдумывать свой ответ, делают паузы между предложениями, выражают мысли максимально сжато. Если профессиональная деятельность связана с умственным трудом, когнитивные нарушения заметны уже на ранних стадиях расстройства. Наблюдается гипобулия - невозможность осуществлять волевые действия в привычном объеме. Больные подолгу «настраиваются» на выполнение задачи, уговаривают сами себя.
Из-за моторной заторможенности возникает медлительность. На начальных этапах заболевания пациенты адаптируют жизненные ситуации под свое состояние: переносят деловые встречи, отказываются от прогулок, посещения дружеских встреч и семейных праздников. Чтобы оправдать свое желание прилечь, остаться в одиночестве, они сообщают об ухудшении самочувствия.
На поздних этапах депрессии заторможенность становится явной, больные не скрывают своего состояния - большую часть дня проводят в постели в полусонном состоянии. Наиболее тяжелые двигательные нарушения - оцепенение, депрессивный ступор. Редко на фоне полного двигательного торможения развиваются приступы неконтролируемого отчаяния, сопровождающиеся моторным и психическим возбуждением - метаниями, плачем, криками, нанесением самоповреждений.
Тяжелые депрессивные эпизоды протекают с явлениями деперсонализации и дереализации, бредоподобной симптоматикой. Больные переживают мучительное ощущение отсутствия каких-либо эмоций и желаний, чувство отчужденности, измененности собственной личности. Происходящие вокруг события кажутся нереальными, туманными, бесцветными, «как во сне». Возникает чувство замедленности и бесконечности времени. Формируется ипохондрия, идеи самообвинения, самоуничижения, бесперспективности и бессмысленности будущего. Пациенты пребывают в мире собственных мыслей, слабо реагируют на внешние события, плохо воспринимают поступающую информацию, выглядят отрешенно.
Осложнения
Эндогенная депрессия часто сопровождается суицидальными мыслями, которые без вмешательства врачей и родственников приводят к попыткам самоубийства. Без медикаментозной и психотерапевтической помощи формируются иррациональные фобии с выраженной тревогой, беспокойством. Основное содержание бредовых идей - неизбежность наказания, расплаты, гибели, планы суицида, предсказание смертельных заболеваний и связанных с ними мук. При длительном течении депрессия провоцирует развитие состояния, проявляющегося стойким снижением настроения, двигательной активности и когнитивных функций.
Обследование пациентов с подозрением на эндогенную депрессию проводится врачом-психиатром и клиническим психологом. Основными задачами диагностики являются обнаружение наследственной отягощенности и характерных симптомов расстройства, дифференциация эндогенной формы от реактивной (невротической). Дополнительно больному рекомендуется консультация терапевта, невролога и эндокринолога для определения болезней, способных провоцировать или поддерживать депрессию. Специальная диагностика включает:
- Беседу. Врач выясняет анамнестические данные, уточняет симптомы, обращает особое внимание на наличие или отсутствие психотравмирующей ситуации, продолжительность депрессии, зависимость появления симптомов от времени суток и сезона. При тяжелом течении беседа проводится в присутствии родственника, способного дополнить информацию пациента.
- Наблюдение. Специалисты оценивают особенности поведения и эмоциональных реакций больного. Характерна медлительность, вялость, апатичность, «страдальческое» выражение лица. Снижение мотивационно-волевого компонента проявляется безинициативностью, неустойчивостью контакта. Для поддержания беседы пациент нуждается в стимуляции со стороны (просьбы, повторения вопросов, поощрения).
- Опросники. Используются комплексные методики, например, Стандартизированный многофакторный метод исследования личности (СМИЛ), и узконаправленные тесты - Шкала Гамильтона (HAMD), Нью-Кастловская шкала эндогенной и реактивной депрессии (NEDRS), Госпитальная шкала тревоги и депрессии. По результатам определяется выраженность депрессивных симптомов, их устойчивость, риск суицида.
Лечение эндогенной депрессии
Поскольку в основе эндогенного расстройства лежат внутренние, физиологические причины, терапия направлена на повышение активности нейромедиаторов, устранение сопутствующих соматических патологий, поддерживающих нейрогуморальные сдвиги, коррекцию деструктивных идей и поведенческих паттернов. Комплексный подход к лечению расстройства состоит из следующих методов:
- Медикаментозная терапия.Лекарственные средства подбираются индивидуально. Назначаются антидепрессанты, уменьшающие моторную и умственную заторможенность, подавленное настроение, бредовые и суицидальные мысли. Дополнительно используются нормотимики. Общая схема лечения предполагает 2 месяца монотерапии под строгим врачебным контролем, 6 месяцев лечения для закрепления результата и еще год на формирование ремиссии.
- Психотерапия.Индивидуальные сеансы психотерапии и групповые тренинги проводятся в дополнение к медикаментозной терапии на этапе улучшения самочувствия. Психотерапевтические техники позволяют быстрее устранить негативные эмоции, сформировать эффективные стратегии совладания со стрессом, скорректировать ценности и установки личности для более гибкой психологической адаптации.
- Биологическая коррекция. Применяется фототерапия - сеансы лечения светом, точно повторяющим свойства солнечного облучения, которое стимулирует выработку серотонина и эндорфина. Другим методом изменения активности медиаторов является депривация сна - целенаправленное создание стрессовой ситуации, провоцирующей усиленный синтез катехоламинов и восстановление эмоционального тонуса.
Прогноз и профилактика
Эндогенная депрессия хорошо поддается медикаментозной коррекции, поэтому при правильном продолжительном лечении и регулярной профилактике рецидивов прогноз благоприятный. Предупредить первичное развитие заболевания достаточно сложно ввиду того, что существует наследственная предрасположенность. Чтобы минимизировать риск депрессии, необходимо избегать стрессовых ситуаций, эмоциональных и физических перегрузок, не злоупотреблять алкоголем, уделять время занятиям спортом, прогулкам, хобби, встречам с друзьями и любой деятельности, приносящей удовольствие.
1. Особенности патогенеза, клиники и течения инволюционной и эндогенной депрессии/ Коростелев В.И.// Вестник Балтийского федерального университета им. И. Канта. Серия: Естественные и медицинские науки. - 2016 - №2.
2. Затяжные и хронические эндогенные депрессии (вопросы психопатологии, клиники и нозологическая оценка): Автореферат диссертации/Дикая Т.И. - 2005.
Эндофтальмит
Эндофтальмит - это абсцедирующее воспаление внутренних структур глаза, приводящее к скоплению гнойного экссудата в стекловидном теле. При эндофтальмите отмечаются боли в глазном яблоке, отек и покраснение век и конъюнктивы, значительное понижение остроты зрения, гипопион. В диагностике эндофтальмита используется визометрия, исследование полей зрения, биомикроскопия глаза, диафаноскопия, офтальмоскопия, электроретинография, УЗИ глаза. Комплексное лечение эндофтальмита включает антибиотикотерапию, дезинтоксикационную, противовоспалительную, рассасывающую терапию; интравитреальные, парабульбарные или субконъюнктивальные инъекции, парацентез и промывание передней камеры; при тяжелом течении эндофтальмита - витрэктомию.
Гнойные воспаления тканей глазного яблока относятся к числу грозных состояний в офтальмологии, требующих оказания специализированной неотложной помощи. Гнойный процесс при эндофтальмите прогрессирует стремительно, иногда в течение нескольких часов приводя к развитию панофтальмита - тотального воспаления и расплавления всех оболочек глазного яблока и тканей орбиты. По различным данным, частота слепоты, функциональной и анатомической гибели глаза, приводящей к энуклеации, у пациентов с внутриглазной инфекцией достигает 28 - 89%. Данные обстоятельства ставят перед офтальмологами задачу своевременной профилактики, раннего выявления и адекватного лечения инфекций глазного яблока.
Причины эндофтальмита
Экзогенные причины
Экзогенные случаи инфицирования внутриглазных тканей преимущественно связаны со следующими факторами:
- проникающими ранениями глаз (95-97 %),
- операциями на глазном яблоке (2-4%),
- прободными гнойными язвами роговицы,
- инфицированными ожогами глаз.
В структуре механических повреждений глаз, сопровождающихся развитием эндофтальмита, преобладает детский травматизм (40 %), производственные (30%) и сельскохозяйственные (25-50%) травмы. Проникновение в глаз инородного тела значительно повышает риски возникновения эндофтальмита. Послеоперационный эндофтальмит чаще развивается вследствие экстракции катаракты с имплантацией заднекамерной ИОЛ.
При экзогенном инфицировании глаза выделяют первичную и вторичную микробную инвазию. В первом случае микробы попадают в глубокие структуры глаза в момент проникающего ранения или инвазивного вмешательства, а воспалительная реакция развивается уже в первые 2-3 суток. При вторичной микробной инвазии инфицирование развивается в поздние сроки вследствие неадекватной первичной обработки раны, ее зияния, размозжения краев и т. п.
Эндогенные причины
Эндогенный механизм развития эндофтальмита встречается в 1-2 % случаев и связан с гематогенным заносом микробных возбудителей в капилляры радужки и ресничного тела из отдаленных воспалительных очагов в организме при:
- фурункулах, абсцессах, флегмонах,
- синуситах, тонзиллите,
- пневмонии,
- остеомиелите,
- сепсисе,
- менингите,
- септическом эндокардите и др.
Возбудители экзогенного и эндогенного эндофтальмита многообразны. Наиболее часто при бактериологическом исследовании выявляются стафилококки, стрептококки, коринебактерии, протей, гемофильная палочка, синегнойная палочка, нейссерии, энтеробактерии, клебсиелла, пневмококки и различные полимикробные ассоциации. Опасную разновидность представляет грибковый эндофтальмит, который может вызываться более чем двадцатью разновидностями грибков (рода акремониум, кандида, аспергилл, цефалоспориум, нейроспора и др.).
Патогенез эндофтальмита при экзогенном инфицировании многоплановый. В случае нарушения целостности роговицы или склеры микроорганизмы проникают внутрь стекловидного тела, где беспрепятственно размножаются. Образуется внутриглазной очаг инфекции, который быстро распространяется на все оболочки глаза. В свою очередь, нарушение иммунологической изолированности глаза сопровождается аутоиммунной воспалительной реакцией, способствующей ослаблению сопротивляемости инфекции, и агрессивному течению эндофтальмита и панофтальмита.
Образующийся гнойный экссудат приводит к увеиту, расплавлению сосудистой и сетчатой оболочек, инкапсуляции с образованием шварт. Швартообразование в последующем вызывает тракции и отслойку сетчатки с исходом в гипотензию и атрофию глазного яблока.
Симптомы эндофтальмита
Эндофтальмит может протекать по типу отграниченного очага в глазу (абсцесса стекловидного тела) либо диффузного процесса; иногда встречается смешанная форма. По степени тяжести симптоматики выделяют легкую, среднюю и тяжелую степени эндофтальмита.
Экзогенный эндофтальмит развивается на 2-3 сутки после механического повреждения глаза. Прогрессирующее течение заболевания сопровождается болью в глазном яблоке, нарастающим снижением остроты зрения иногда до светоощущения, плавающими помутнениями в поле зрения. Внешние изменения глаза характеризуются умеренным отеком век и конъюнктивы, резкой смешанной инъекцией глазного яблока. Могут развиваться признаки иридоциклита. Характерной чертой эндофтальмита является формирование абсцесса в стекловидном теле, который просвечивает через зрачок желтоватым свечением.
При эндофтальмите тяжелой степени развивается выраженный хемоз, гипопион и гноетечение. Эндогенные эндофтальмиты, протекающие на фоне иммунодефицита или интоксикации, могут носить двусторонний характер. Прогрессирование эндофтальмита приводит к переходу в панофтальмит, что угрожает анатомической и функциональной гибелью глаза, риском развития менингита.
Комплексное офтальмологическое обследование при эндофтальмите позволяет оценить тяжесть процесса и выработать лечебную тактику. При подозрении на эндофтальмит проводится:
- Визометрия. Типичная офтальмологическая картина при эндоофтальмите характеризуется снижением остроты зрения: при легкой степени - частичным, при средней - выраженным, при тяжелой - значительным снижением или отсутствием зрения.
- Исследование полей зрения. Поле зрения сужено или отсутствует.
- Биомикроскопия. Проведение биомикроскопии выявляет смешанную инъекцию глазного яблока, наличие преципитатов на поверхности роговицы, гипопиона, гиперемию и инфильтрацию радужки, образование задних синехий
- Диафаноскопия глаза. Диафаноскопия глаза в проходящем свете позволяет обнаружить желтовато-серый зрачковый рефлекс, свидетельствующий об образовании абсцесса в стекловидном теле. При обратном развитии эндофтальмита ввиду формирования на месте гнойника соединительной ткани рефлекс приобретает молочно-белый оттенок.
- Офтальмоскопия. Проведение прямой и обратной офтальмоскопии при эндофтальмите затруднено и частично возможно только при легкой степени тяжести заболевания.
- Измерение ВГД. Внутриглазное давление при эндофтальмите обычно снижено.
- УЗИ глаза. Выявляет ограниченные или тотальные помутнения в стекловидном теле. Для верификации возбудителя проводится посев культуры из стекловидного тела и водянистой влаги.
- Элекрофизиологические исследования. Показатели электроретинографии могут соответствовать или быть близкими к норме (при очаговом эндофтальмите), значительно снижаться вплоть до исчезновения (при диффузном или смешанном эндофтальмите).
Последствия эндофтальмита у детей необходимо дифференцировать от злокачественной опухоли сетчатки - ретинобластомы.
Лечение эндофтальмита
Лечение эндофтальмита проводится в условиях отделения хирургической офтальмологии. Сразу же после установления диагноза назначается:
- Системная терапия: ударные дозы антибиотиков широкого спектра действия, сульфаниламиды, антимикотические средства, противовоспалительные препараты (НПВП, кортикостероиды), мощная дезинтоксикационная терапия, общеукрепляющая терапия (витаминотерапия, аутогемотерапия), рассасывающая терапия (ферменты).
- Внутриглазные инъекции. Для достижения максимальной концентрации антибактериальных препаратов внутри глаза проводится их внутривенное, внутримышечное, субконъюнктивальное, ретробульбарное, парабульбарное, супрахориоидальное, интравитреальное введение. Одновременно назначаются инстилляции противомикробных глазных капель и аппликации мазей.
- Пункция стекловидного тела. При витреите или гипопионе производится лечебно-диагностическая пункция стекловидного тела с забором экссудата для бактериального посева и введением антибиотика в стекловидное тело. При эндофтальмите возможно проведение внутриартериальной офтальмоперфузии лекарственных препаратов через надглазничную артерию. Для лечения эндофтальмита используются цефалоспорины, гликопептиды, пенициллины, аминогликозиды, фторхинолоны, макролиды и др.
При неэффективности интенсивной консервативной терапии эндофтальмита возникает необходимость хирургического удаления части стекловидного тела - витрэктомии. В послеоперационном периоде антибиотикотерапия должна быть продолжена.
Своевременное комплексное лечение эндофтальмита, начатое в легкой стадии, позволяет сохранить зрительные функции. В более поздних стадиях зачастую удается сохранить глаз как анатомический орган, но спасти зрение практически невозможно. Исходом эндофтальмита чаще всего является субатрофия и атрофия глазного яблока. При прогрессировании эндофтальмита в панофтальмит приходится прибегать к энуклеации глазного яблока.
Профилактика экзогенного инфекционного эндофтальмита требует предупреждения травм глаза, проведения адекватной ПХО раны при проникающих ранениях, своевременного удаления инородных тел конъюнктивы и роговицы, грамотного проведения операций на структурах глаза. Для исключения развития эндогенного эндофтальмита необходима санация фокальных гнойных очагов и лечение общих септических состояний.
Эндофтальмит глаза - симптомы и лечение
Гнойные воспаления глазных тканей относятся к числу самых грозных офтальмологических состояний, которые требуют оказания неотложной специализированной помощи. Течение гнойного процесса при эндофтальмите стремительно. Иногда оно буквально за несколько часов может привести к развитию панофтальмита - состоянию тотального воспаления с расплавлением всех оболочек глаза, включая ткани орбиты. По данным различных источников, частота слепоты и гибели глаза, которая приводит к энуклеации, у больных с внутриглазной инфекцией составляет от 28 до 89%. Подобные обстоятельства делают необходимой своевременную профилактику, раннее выявление и подбор адекватной терапии инфекций глаза.
Причины заболевания
Развитию эндофтальмита могут способствовать как экзогенные, так и различные эндогенные факторы.
Экзогенные случаи проникновения инфекции во внутриглазные ткани, как правило, связаны с серьезными ранениями глаз (до 97 %), хирургическими вмешательствами (до 4%), прободением гнойных язв роговицы, ожогами глаз. По статистике, механические повреждения глаз, сопровождающиеся возникновением эндофтальмита, чаще всего встречаются у детей (40 %), затем идут производственные травмы глаз (30%) и сельскохозяйственные. Риск развития заболевания значительно повышает проникновение в глаз постороннего тела. Послеоперационный эндофтальмит чаще всего развивается после экстракции катаракты при имплантации заднекамерной ИОЛ.
К экзогенным факторам инфицирования глаза относят первичную и вторичную бактериальную инвазию. При первичной инвазии, бактериальная микрофлора проникает во внутренние структуры глаза при проникающем ранении или инвазивном вмешательстве, после чего, в первые 2 или 3 суток развивается воспалительная реакция. При вторичной бактериальной инвазии воспалительная реакция развивается в более поздние сроки из-за первичной неадекватной обработки раны, зияния ее или размозжения краев.
Эндогенный путь развития эндофтальмита составляет 1-2% всех случаев и обусловлен гематогенным заносом бактериальных агентов в капилляры радужки или ресничного тела из отдаленно локализованных очагов воспаления в организме: при абсцессах, фурункулах, флегмонах, тонзиллите, синуситах, пневмонии, остеомиелите, менингите, сепсисе, септическом эндокардите и пр.
Возбудителями эндогенного и экзогенного эндофтальмита, особенно часто выступают стафилококки, стрептококки, протей, коринебактерии, гемофильная и синегнойная палочки, нейссерии, клебсиелла, энтеробактерии, пневмококки, а также многообразные полимикробные ассоциации. Серьезную опасность представляет грибковый эндофтальмит, к развитию которого могут приводить не менее двадцати разновидностей грибков (рода кандида, акремониум, аспергилл, нейроспора, цефалоспориум и пр.).
Патогенез эндофтальмита экзогенного инфицирования многоплановый. При нарушениях целостности роговицы и склеры, микроорганизмы могут проникать внутрь стекловидного тела и беспрепятственно размножаться. Возникает внутриглазной очаг инфекции, быстро распространяющийся на все оболочки. В то же время, нарушение иммунологической изоляции глаза, может сопровождаться аутоиммунной воспалительной реакцией, которая ослабляет сопротивляемость инфекции, агрессивному течению эндофтальмита, развитию панофтальмита.
Образование гнойного экссудата, вызывает увеит, расплавление сетчатой и сосудистой оболочек, инкапсуляции и образование шварт. Шварты в дальнейшем вызывают тракции и отслоение сетчатки с гипотензией и неминуемой атрофией глаза.
Заболевание может протекать как отграниченный очаг в глазу (абсцесс стекловидного тела) или диффузный процесс; в ряде случаев, встречается и смешанная форма. Принято выделять легкую, среднюю и тяжелую степени течения эндофтальмита.
При экзогенном эндофтальмите, процесс воспаления развивается ко 2-3 суткам от получения механической травмы глаза. Прогрессирующее течение воспаления сопровождается болью, быстрым снижением остроты зрения (нередко до светоощущения) и плавающими в поле зрения помутнениями. Для внешних изменений глаза характерен умеренный отек век и конъюнктивы, резкая смешанная инъекция глазного яблока. Иногда развиваются признаки иридоциклита. Главная отличительная черта эндофтальмита -формирование в стекловидном теле абсцесса, который виден через зрачок, как желтоватое свечение.
При тяжелой степени эндофтальмита развивается выраженный хемоз, возникает гипопион и гноетечение. Протекающие на фоне интоксикации и иммунодефицита эндогенные эндофтальмиты могут иметь двусторонний характер. Прогрессирование эндофтальмита становится причиной развития панофтальмита, способного привести к функциональной или анатомической гибели глаза, развитию менингита.
Диагностика заболевания
Комплексное обследование при подозрении на эндофтальмит позволяет офтальмологу оценить степень тяжести процесса и выработать адекватную лечебную тактику. Для постановки диагноза, проводится визометрия, биомикроскопия, исследование полей зрения, диафаноскопия глаза. Если существует возможность, также назначают офтальмоскопию, измерение внутриглазного давления, элекрофизиологические исследования, УЗИ глаза.
Типичной клинической картиной при эндоофтальмите считается снижение остроты зрения: при легкой форме - частичное, при средней - выраженное, при тяжелой - значительное снижение или полное его отсутствие.
Проведение биомикроскопии обнаруживает смешанную инъекцию глазного яблока, преципитаты на поверхности роговицы, гипопион, покраснение и инфильтрацию радужки, наличие задних синехий. При диафоноскопии в проходящем свете выявляется серовато-желтый зрачковый рефлекс, который свидетельствует об образовании в стекловидном теле абсцесса. При обратном развитии процесса эндофтальмита с формированием на области гнойника соединительной ткани, зрачковый рефлекс приобретает белый оттенок. Возникновение грубых соединительнотканных шварт, зачастую происходит на фоне вторичной отслойки сетчатки, а также субатрофии глазного яблока. Офтальмотонус при эндофтальмите обычно снижен. Поле зрения сужено либо отсутствует.
Проведение прямой или обратной офтальмоскопии при данном заболевании, как правило затруднено, либо частично возможно в случае легкой формы эндофтальмита. УЗИ глаза показывает в стекловидном теле ограниченные либо тотальные помутнения.
Для установления возбудителя проводят лабораторные исследования - посев культуры стекловидного тела и внутриглазной жидкости.
Показатели электроретинографии при эндофтальмите могут быть нормальными или близкими к норме (очаговая форма), а могут и значительно снижаться практически до исчезновения (диффузная или смешанная формы).
У детей, последствия эндофтальмита необходимо дифференцировать со злокачественной опухолью сетчатки - ретинобластомой.
Эндофтальмит лечится только в условиях стационара в отделении хирургической офтальмологии. После установления диагноза, сразу назначаются ударные дозы антибактериальных препаратов широкого спектра действия, антимикотические средства, сульфаниламиды, противовоспалительные препараты (кортикостероиды, НПВП), мощную дезинтоксикационную и общеукрепляющую терапию (витаминотерапия, аутогемотерапия), рассасывающие препараты (ферменты).
Для достижения максимально возможной концентрации антибактериальных средств внутри глаза, их введение назначается внутривенно, внутримышечно, субконъюнктивально, ретробульбарно, парабульбарно, супрахориоидально и интравитреально. Одновременно назначают инстилляции противомикробных капель для глаз и аппликации мазей.
В случае витреита или гипопиона предпринимается лечебно-диагностическая пункция с забором экссудата из стекловидного тела для бактериального посева, а также введением в стекловидное тело антибиотика. При эндофтальмите нередко прибегают к проведению внутриартериальной офтальмоперфузии медикаментозных препаратов в надглазничную артерию. В терапии эндофтальмита используют цефалоспорины (цефтазидим, цефотаксим), пенициллины (ампициллин), гликопептиды (ванкомицин), аминогликозиды (гентамицин, тобрамицин), макролиды (азитромицин), фторхинолоны (ципрофлоксацин) и пр.
При неэффективности массированного консервативного лечения, возникает необходимость в хирургическом удалении части стекловидного тела - проведении витрэктомии. После операции антибактериальную терапию продолжают.
Своевременное комплексное лечение заболевания, в легкой его стадии, дает возможность сохранения зрительных функций. На более поздних стадиях, нередко глаз удается сохранить, как анатомический орган, однако спасти зрение, в большинстве случаев невозможно. Исходом эндофтальмита, как правило, становится субатрофия и атрофия глаза. При развитии эндофтальмита в панофтальмит, неизбежна энуклеация глазного яблока.
Для профилактики экзогенного инфекционного эндофтальмита, рекомендуется предупреждение травм глаза, проведение адекватной первичной хирургической обработки раны, в случае проникающих ранений, своевременное удаление инородных тел с конъюнктивы и роговицы, грамотное проведения операций на глазных структурах. Кроме того, с целью исключения возникновения эндогенного эндофтальмита обязательна санация фокальных гнойных воспалений и лечение системных септических состояний.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам - получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
В нашей клинике прием проводится лучшими специалистами-офтальмологами с большим опытом профессиональной деятельности, высочайшей квалификацией, огромным багажом знаний. В клинике проводится обследование и лечение взрослых и детей старше 4 лет. Нашими специалистами разработаны и активно используются эффективные программы для профилактики и лечения патологий глаз.
Эндогенный эндофтальмит. Причины развития, тактика лечения
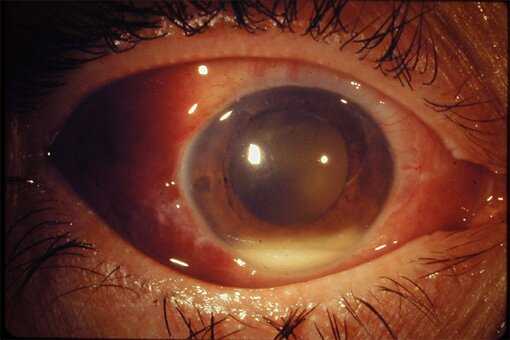
Эндофтальмит - абсцедирующее воспаление внутренних структур глаза, приводящее к скоплению гнойного экссудата в стекловидном теле. При эндофтальмите отмечаются боли в глазном яблоке, отек и покраснение век и конъюнктивы, значительное понижение остроты зрения, гипопион. В диагностике эндофтальмита используется визометрия, исследование полей зрения, биомикроскопия глаза, диафаноскопия, офтальмоскопия, электроретинография, УЗИ глаза. Комплексное лечение эндофтальмита включает антибиотикотерапию, дезинтоксикационную, противовоспалительную, рассасывающую терапию; интравитреальные, парабульбарные или субконъюнктивальные инъекции, парацентез и промывание передней камеры; при тяжелом течении эндофтальмита - витрэктомию.
Гнойные воспаления тканей глазного яблока относятся к числу грозных состояний в офтальмологии, требующих оказания специализированной неотложной помощи. Гнойный процесс при эндофтальмите прогрессирует стремительно, иногда в течение нескольких часов приводя к развитию панофтальмита - тотального воспаления и расплавления всех оболочек глазного яблока и тканей орбиты. По различным данным, частота слепоты, функциональной и анатомической гибели глаза, приводящей к энуклеации, у пациентов с внутриглазной инфекцией достигает 28-89%. Данные обстоятельства ставят перед офтальмологами задачу своевременной профилактики, раннего выявления и адекватного лечения инфекций глазного яблока.
К развитию эндофтальмита могут приводить экзогенные причины и разноплановые эндогенные факторы.
Экзогенные случаи инфицирования внутриглазных тканей преимущественно связаны с проникающими ранениями глаз (95-97 %), операциями на глазном яблоке (2-4%), прободными гнойными язвами роговицы, инфицированными ожогами глаз. В структуре механических повреждений глаз, сопровождающихся развитием эндофтальмита, преобладает детский травматизм (40%), производственные (30%) и сельскохозяйственные (25-50%) травмы. Проникновение в глаз инородного тела значительно повышает риски возникновения эндофтальмита. Послеоперационный эндофтальмит чаще развивается вследствие экстракции катаракты с имплантацией заднекамерной ИОЛ.
При экзогенном инфицировании глаза выделяют первичную и вторичную микробную инвазию. В первом случае микробы попадают в глубокие структуры глаза в момент проникающего ранения или инвазивного вмешательства, а воспалительная реакция развивается уже в первые 2-3 суток. При вторичной микробной инвазии инфицирование развивается в поздние сроки вследствие неадекватной первичной обработки раны, ее зияния, размозжения краев и т.п.
Эндогенный механизм развития эндофтальмита встречается в 1-2 % случаев и связан с гематогенным заносом микробных возбудителей в капилляры радужки и ресничного тела из отдаленных воспалительных очагов в организме: при фурункулах, абсцессах, флегмонах,синуситах, тонзиллите, пневмонии, остеомиелите, сепсисе, менингите, септическом эндокардите и др.
Экзогенный эндофтальмит развивается на 2 - 3 сутки после механического повреждения глаза. Прогрессирующее течение заболевания сопровождается болью в глазном яблоке, нарастающим снижением остроты зрения, иногда до светоощущения, плавающими помутнениями в поле зрения. Внешние изменения глаза характеризуются умеренным отеком век и конъюнктивы, резкой смешанной инъекцией глазного яблока. Могут развиваться признаки иридоциклита. Характерной чертой эндофтальмита является формирование абсцесса в стекловидном теле, который просвечивает через зрачок желтоватым свечением.
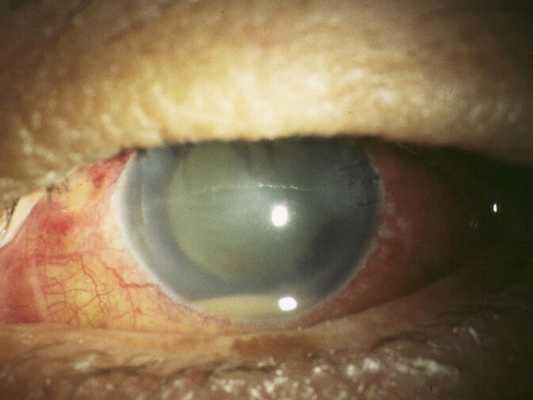
Диагностика эндофтальмита
Комплексное офтальмологическое обследование при эндофтальмите позволяет оценить тяжесть процесса и выработать лечебную тактику. При подозрении на эндофтальмит проводится визометрия, исследование полей зрения, биомкроскопия и диафаноскопия глаза, при возможности - офтальмоскопия, измерение внутриглазного давления, УЗИ глаза, электрофизиологические исследования.
Типичная офтальмологическая картина при эндоофтальмите характеризуется снижением остроты зрения: при легкой степени - частичным, при средней - выраженным, при тяжелой - значительным снижением или отсутствием зрения.
Проведение биомикроскопии выявляет смешанную инъекцию глазного яблока, наличие преципитатов на поверхности роговицы, гипопиона, гиперемию и инфильтрацию радужки, образование задних синехий. Диафаноскопия глаза в проходящем свете позволяет обнаружить желтовато-серый зрачковый рефлекс, свидетельствующий об образовании абсцесса в стекловидном теле. При обратном развитии эндофтальмита ввиду формирования на месте гнойника соединительной ткани рефлекс приобретает молочно-белый оттенок. Появление грубых соединительнотканных шварт нередко сопровождается вторичной отслойкой сетчатки и субатрофией глазного яблока. ВГД при эндофтальмите обычно снижено. Поле зрения сужено или отсутствует.
Проведение прямой и обратной офтальмоскопии при эндофтальмите затруднено и частично возможно только при легкой степени тяжести заболевания. УЗИ глаза выявляет ограниченные или тотальные помутнения в стекловидном теле. Для верификации возбудителя проводится посев культуры из стекловидного тела и водянистой влаги.
Показатели электроретинографии могут соответствовать или быть близкими к норме (при очаговом эндофтальмите), значительно снижаться вплоть до исчезновения (при диффузном или смешанном эндофтальмите).
Лечение эндофтальмита проводится в условиях отделения хирургической офтальмологии. Сразу же после установления диагноза назначаются ударные дозы антибиотиков широкого спектра действия, сульфаниламиды, антимикотические средства, противовоспалительные препараты (НПВП, кортикостероиды), мощная дезинтоксикационная терапия, общеукрепляющая терапия (витаминотерапия, аутогемотерапия), рассасывающая терапия (ферменты).
Для достижения максимальной концентрации антибактериальных препаратов внутри глаза проводится их внутривенное, внутримышечное, субконъюнктивальное, ретробульбарное, парабульбарное, супрахориоидальное, интравитреальное введение. Одновременно назначаются инстилляции противомикробных глазных капель и аппликации мазей.
При витреите или гипопионе производится лечебно-диагностическая пункция стекловидного тела с забором экссудата для бактериального посева и введением антибиотика в стекловидное тело. При эндофтальмите возможно проведение внутриартериальной офтальмоперфузии лекарственных препаратов через надглазничную артерию. Для лечения эндофтальмита используются цефалоспорины (цефтазидим, цефотаксим), гликопептиды (ванкомицин), пенициллины (ампициллин), аминогликозиды (гентамицин, тобрамицин), фторхинолоны (ципрофлоксацин), макролиды (азитромицин) и др.
Прогноз и профилактика эндофтальмита
Читайте также:
- Методы регистрации мозгового кровотока. Церебральная оптическая оксиметрия
- Гены синтезирующие антитела. Количество генов участвующих в синтезе иммуноглобулинов
- Диагностика лепры. Принципы микробиологической диагностики проказы. Лечение лепры. Методы лечения проказы.
- Клиника травм глаз аэрозолями из газовых баллончиков. Диагностика
- Синдром тарзального канала: причины, симптомы и лечение
