Этапы и техника забора подвздошной кости для пересадки
Добавил пользователь Skiper Обновлено: 22.01.2026
Котельников Г.П. 1 Повелихин А.К. 1 Иванов В.В. 2 Иванова О.Ф. 1 Николаенко А.Н. 2 Огурцов Д.А. 1 Дороганов С.О. 1 Джадаев С.И. 3
В хирургической онкопатологии конечностей для замещения дефектов костной ткани чаще всего предпочтение отдают аутотрансплантату из крыла подвздошной кости. Его преимущества заключаются в относительной простоте забора, достаточном объеме донорской ткани для трансплантации и хорошем функциональном результате в послеоперационном периоде. Однако при использовании в качестве аутографта трикортикального трансплантата возможно развитие таких осложнений, как: увеличение продолжительности операции, повреждение мягких тканей донорской области, случаи патологических переломов, ранение близрасположенных сосудов и нервных стволов, повреждение внутренних органов, а также появление грубых косметических дефектов и развитие выраженного болевого синдрома в области забора трансплантата. Цель работы - изучить эффективность применения предложенного устройства для малотравматичного забора пластического монокортикального материала из крыла подвздошной кости с сохранением наружного и внутреннего кортикалов. На кафедре травматологии, ортопедии и экстремальной хирургии имени академика РАН А.Ф. Краснова СамГМУ было разработано универсальное устройство для забора костной ткани, с помощью которого прооперированы 37 пациентов с различными доброкачественными опухолями длинных трубчатых костей. Разработанный инструмент позволяет быстро и минимально травматично производить забор аутоткани крыла подвздошной кости для лечения пациентов с опухолями длинных трубчатых костей.
1. Губин А.В., Ульрих Э.В. Современная концепция лечения детей с патологией шейного отдела позвоночника // Педиатр. 2010. Т.1, № 1. С. 54-62.
2. Dimitriou R., Mataliotakis G.I., Angoules A.G., Kanakaris N.K., Giannoudis P.V. Complications following autologous bone graft harvesting from the iliac crest and using the RIA: a systematic review. Injury. 2011. V. 42. Suppl 2. Р.S3-S15. DOI: 10.1016/j.injury.2011.06.015.
3. Epstein N.E. Iliac crest autograft versus alternative constructs for anterior cervical spine surgery: Pros, cons, and costs. Surg. Neurol. Int. 2012. V. 3. Suppl 3. Р. S143-S156. DOI: 10.4103/2152-7806.98575.
4. Курс пластической хирургии: Руководство для врачей. В 2 т. / Под ред. К.П. Пшениснова. Ярославль; Рыбинск: Изд-во ОАО «Рыбинский Дом печати», 2010. T. II. 665 с. (гл. 5.2).
5. Calori G.M., Colombo M., Mazza E.L., Mazzola S., Malagoli E., Mineo G.V. Incidence of donor site morbidity following harvesting from iliac crest or RIA graft. Injury. 2014. V. 45 Suppl 6. Р. S116-S120. DOI: 10.1016/j.injury.2014.10.034.
6. Иванов В.В., Николаенко А.Н., Платонов П.В., Дороганов С.О. Устройство для забора трансплантата из подвздошной кости // Патент РФ на полезную модель №180686 от 21.06.2018. Патентообладатель ФГБОУ ВО «СамГМУ» Минздрава РФ
7. Котельников Г.П., Шпигель А.С. Доказательная медицина. Научно-обоснованная медицинская практика. Самара, 2000. 20 с.
8. Реброва О.Ю. Статистический анализ медицинских данных. Применение пакета прикладных программ STATISTICA: учебное пособие. М.: Медиа Сфера, 2006. 320 с.
Актуальность. В хирургической онкопатологии конечностей для замещения дефектов костной ткани чаще всего предпочтение отдают аутотрансплантату из крыла подвздошной кости [1, 2]. Его преимущества заключаются в относительной простоте забора материала, достаточном объеме донорской ткани для трансплантации и хорошем функциональном результате в послеоперационном периоде [3, 4]. Однако при использовании трикортикального аутотрансплантата возможно развитие таких осложнений, как: увеличение продолжительности операции, повреждение мягких тканей донорской области, возникновение повреждения сосудов и нервных стволов и прилегающих внутренних органов, образование косметических дефектов, развитие выраженного болевого синдрома в послеоперационном периоде [5].
Задачей исследования стало создание и практическая реализация устройства для забора пластического материала из крыла подвздошной кости, позволяющего быстро и минимально травматично производить забор монокортикального аутографта необходимого размера.
Цель исследования: проанализировать результаты использования предлагаемого устройства при заборе монокортикальных трансплантатов из крыла подвздошной кости для замещения пострезекционных дефектов в хирургическом лечении пациентов с доброкачественными опухолями длинных трубчатых костей.
Материалы и методы исследования. В наше наблюдение вошли 77 пациентов с доброкачественными опухолями длинных трубчатых костей. Пролеченные больные в зависимости от техники выполнения этапа забора костного аутотрансплантата из крыла подвздошной кости были разделены на две группы. В контрольной группе (40 пациентов) забор трехкортикального аутотрансплантата выполнялся при помощи стандартной остеотомии. В основную группу вошли 37 человек, которым взятие монокортикального аутотрансплантата выполняли с применением нового устройства. Операцию проводили под адекватным обезболиванием. После осуществления доступа к опухоли выполняли запланированную резекцию пораженного отдела кости с удалением непосредственно самой патологической ткани. После просушивания костную полость обрабатывали с целью девитализации.
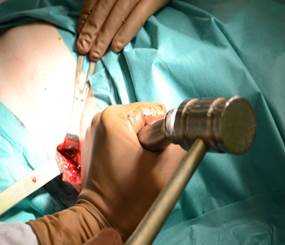
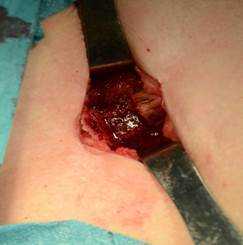
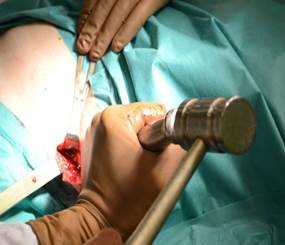
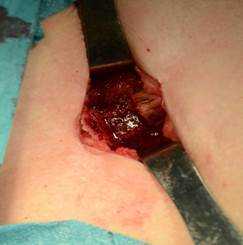
Рис. 1. Взятие аутопластического материала из гребня крыла подвздошной кости в контрольной группе: А) - остеотомия подвздошной кости; Б) - донорская зона
В контрольной группе для замещения дефекта костной ткани выполняли забор костного трансплантата механическим путем при помощи пилы или остеотома и молотка, производили забор большого массива аутографта из крыла подвздошной кости (рис. 1).
При этом получали трикортикальный фрагмент гребня подвздошной кости. В донорской области отмечали сегментарный дефект подвздошной кости, западение и нередко повреждение мягких тканей.
Для уменьшения числа послеоперационных осложнений авторами совместно с сотрудниками Самарского государственного технического университета было разработано устройство, позволяющее легко и малотравматично выполнить забор костной ткани из крыла подвздошной кости, при этом сохранив бикортикальную структуру донорской кости (Патент РФ на полезную модель № 180686 «Устройство для забора трансплантата из подвздошной кости» от 21.06.2018 г.) [6].
Предложенное устройство подразумевает следующую конструкцию: рукоятка для удерживания (1) имеет расположенную на конце наковальню (2), с другого конца корпус (3) и расположенные на нем две бранши (4). Одна бранша монолитна с корпусом. Вторая бранша имеет резьбу, соответствующую резьбе шкифа, подвижна за счет червячного механизма, образуемого совместно со шкифом. Благодаря этому возможно регулировать ширину забора трансплантата костной ткани относительно каждого пациента, индивидуально, при помощи ролика (5). Каждая из бранш имеет ограничитель (6) для сохранения кортикальных слоев подвздошной кости и предотвращения травмирования мягких тканей, и режущую часть (7), заточенную под углом 30° непосредственно для выполнения остеотомии (рис. 2).

Рис. 2. Устройство для забора трансплантата из крыла подвздошной кости (общий вид)
Устройство легко в использовании и применялось нами у пациентов основной группы. На рисунке 3 представлен основной этап забора пластического материала с помощью нового устройства. После рассечения кожи и мягких тканей в проекции средней трети гребня осуществляют доступ к крылу подвздошной кости, устройство располагают на гребень вертикально. Неподвижную браншу устанавливают ограничителем за внутреннюю поверхность крыла подвздошной кости, после чего при помощи ролика, корректируя ширину, выставляют необходимое расстояние между браншами, соответствующее толщине кости пациента. После этого ограничитель подвижной бранши располагают за внешним кортикальным слоем крыла подвздошной кости. Отрывистыми ударами молотка по наковальне углубляют бранши инструмента на необходимый уровень под контролем линейных шкал на внешних поверхностях ограничителей. При этом режущие части формируют прорези с сохранением двух кортикальных слоев (внутренней и наружной кортикальных пластинок подвздошной кости). С помощью остеотома выполняют поперечную остеотомию между сформированными режущими частями устройства прорезями. Забирают трансплантат. Область резекции обрабатывают посредством электрокоагуляции или медицинским воском. В полость укладывают гемостатическую губку. Мягкие ткани послойно ушивают.
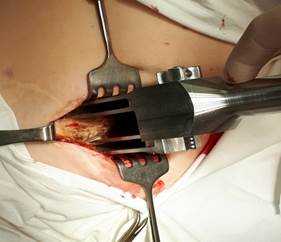
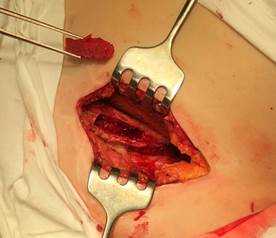
Рис. 3. Забор аутотрансплантата с гребня крыла подвздошной кости (основная группа). Полученный монокортикальный аутотрансплантат с помощью нового устройства
(сохранены кортикальные пластинки)
На контрольных рентгенограммах донорских зон нарушения контура гребня выявлено не было, что свидетельствует о правильности выполнения вмешательства и об эффективности разработанного устройства (рис. 4).
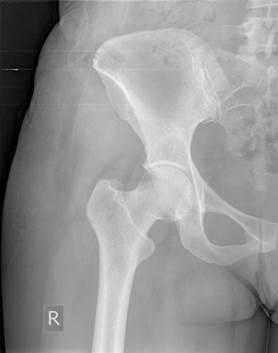
Рис. 4. Рентгенограмма правой половины таза после взятия костного трансплантата из крыла подвздошной кости при помощи нового устройства (внешний контур гребня сохранен)
Результаты исследования и их обсуждения. Настоящая разработка практически применена в хирургическом лечении 37 пациентов. Полученного с использованием нового устройства костного материала было достаточно для полного замещения пострезекционного дефекта длинных трубчатых костей в лечении доброкачественных опухолей.
Нами использована десятибалльная шкала оценки болевого синдрома (по шкале ВАШ) в области забора костного аутотрансплантата. Все балльные параметры были суммированы, было найдено среднее арифметическое значение со стандартным отклонением и ошибкой среднего.
Расчет математического ожидания ( ) для выраженности болевого синдрома в основной серии:
Выраженность болевого синдрома после забора пластического материала с применением нового инструмента составила 3,6±1,34 балла.
Выраженность болевого синдрома после забора аутоткани традиционным методом составила 6,05±1,43 балла, и это значение почти в два раза выше по сравнению с результатами основной серии (р<0,001).
В проведенном исследовании среди осложнений были выделены патологический перелом, западение мягких тканей (эстетический дефект), повреждение мягких тканей, сосудов, нервов и внутренних органов, лизис аутотрансплантата (таблица).
Способ взятия костного трансплантата из подвздошной кости
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано при операциях, требующих замещения костных дефектов разных локализаций. Сущность изобретения заключается в заборе трансплантата из гребня подвздошной кости. При этом производят разрез кожи, отступя от передней верхней ости более 3 см, пропиливают кортикальную пластинку гребня подвздошной кости П-образно. Пилу располагают под углом 45-50° к поверхности кости по направлению снаружи - внутрь образующегося П-образного лоскута. Производят надлом кортикальной пластинки у основания образующегося П-образного лоскута. Откидывают лоскут на надкостничной ножке каудально. Трансплантат получают из губчатого вещества кости цилиндрической фрезой. Укладывают П-образный лоскут обратно и фиксируют швами за надкостницу. Использование данного изобретения позволит использовать малотравматичную методику взятия костного трансплантата и предупреждает множество осложнений (повреждение наружного кожного нерва бедра, портняжной мышцы, паховой связки, сосудисто-нервных образований подвздошной ямки; перелом передней верхней ости; образование и нагноение гематом; грыжеобразование). 3 з.п. ф-лы.
Изобретение относится к травматологии и ортопедии и может применяться при различных операциях, требующих замещения костных дефектов разных локализаций. Преимущественно предложенное изобретение применяется в хирургии позвоночника.
Традиционная техника взятия трансплантата из гребня подвздошной кости предполагает следующие последовательные действия:
Делают разрез по проекции гребня до кости. Широким распатором отделяют мышцы с внутренней и наружной поверхности последней на протяжении, соответствующем величине трансплантата. Затем долотом сбивают тонкую костную пластинку с верхней поверхности гребня и отворачивают ее в сторону, после чего приступают к взятию тоже долотом трансплантата. В зависимости от поставленной задачи трансплантат берут с одной или обеих кортикальных пластинок крыла подвздошной кости или вообще только из гребня. Трансплантат можно взять единым блоком соответствующей формы и размера или в виде нескольких фрагментов.
После извлечения трансплантата отвернутую ранее тонкую пластинку гребня подвздошной кости подшивают на прежнее место (под ней остается дефект кости). В полость вводят катетер для эвакуации гематомы и рану зашивают послойно наглухо (см., например, МОВШОВИЧ И.А. Оперативная ортопедия. М.: Медицина, 1994, с.414).
Такая (традиционная) техника сопряжена с многими осложнениями:
1) повреждение наружного кожного нерва бедра, что влечет нарушение чувствительности наружной поверхности бедра;
2) повреждение портняжной мышцы, прикрепляющейся к передней верхней ости гребня подвздошной кости;
3) повреждение паховой связки, прикрепляющейся к передней верхней ости гребня подвздошной кости;
4) перелом передней верхней ости;
5) проникновение инструмента под внутреннюю кортикальную пластину гребня подвздошной кости с повреждением сосудисто-нервных образований подвздошной ямки;
6) образование гематом послеоперационной раны;
7) грыжеобразование через дефект в гребне подвздошной кости;
8) нагноение гематом послеоперационной раны;
Такое положение дел потребовало от нас создания малотравматичной методики взятия костных трансплантатов из гребня подвздошной кости.
Наш способ взятия костного трансплантата из подвздошной кости отличается от известного способа тем, что производят разрез кожи, отступя от передней верхней ости более 3 см, пропиливают надкостницу и кортикальную пластинку гребня подвздошной кости П-образно, при этом пилу располагают под углом 45-50° к поверхности кости по направлению снаружи - внутрь образующегося П-образного лоскута, производят надлом кортикальной пластинки у основания образующегося П-образного лоскута (размерами 1×1 см), откидывая его на надкостничной ножке каудально, производят взятие трансплантата из губчатого вещества кости цилиндрической фрезой, укладывают П-образный лоскут обратно, фиксируют П-образный лоскут швами за надкостницу.
Осуществляют способ взятия трансплантата следующим образом.
Для предупреждения повреждения наружного кожного нерва бедра, что влечет нарушение чувствительности наружной поверхности бедра, необходимо отступить от передней верхней ости более 3 см. Кожный разрез составляет всего 2 см. После обнажения фасций и надкостницы над гребнем подвздошной кости для предупреждения миграции тонкой пластинки гребня подвздошной кости производят осциллирующей пилой пропиливание гребня подвздошной кости П-образно; далее, надламывая кортикальную пластинку у основания образующегося П-образного лоскута, сформированную «крышку» в гребне подвздошной кости откидывают на сохраненной надкостничной ножке. Угол атаки пилы составляет 45-50° градусов к поверхности кости по направлению снаружи - внутрь образующегося П-образного лоскута, что в дальнейшем препятствует проваливанию сформированной крышки в толщу гребня подвздошной кости после ее подшивания к краю дефекта кости. После откидывания крышки обнажается губчатое вещество гребня подвздошной кости, которое мы забираем цилиндрической фрезой с внутренним диаметром 0,4 см. Таким образом, получаем столбики губчатых трансплантатом диаметром 0,4 см и длиной до 2,5 см. После взятия 3-4 столбиков губчатой кости мы укладываем крышку на свое место и подшиваем ее надкостничный край к окружающим надкостничным краям раны, этим создавая герметичность ее краев, что предупреждает формирование гематом послеоперационной раны. Благодаря такой методике мы предупреждаем развитие и других осложнений: отсутствует риск повреждения наружного кожного нерва бедра, портняжной мышцы, прикрепляющейся к передней верхней ости гребня подвздошной кости; отсутствует риск проникновения инструмента под внутреннюю кортикальную пластину гребня подвздошной кости с повреждением сосудисто-нервных образований подвздошной ямки.
Такую методику мы использовали при оперативном лечении 41 пациента. Осложнений не отмечено.
Клинический пример. Больной Б., 25 лет, поступил с диагнозом: межпозвонковый остеохондроз, деформирующий спондилез пояснично-крестцового отдела позвоночника, секвестрированная грыжа межпозвонкового диска L5-S1, сегментарная нестабильность, левосторонняя люмбоишиалгия, затяжное течение. Для выполнения межтелового спондилодеза с помощью кейджей и аутокости требовалось взятие трансплантата из подвздошной кости. Оперирован согласно заявленному способу. Произведен разрез кожи, отступя от передней верхней ости более 3 см, пропилена кортикальная пластинка гребня подвздошной кости П-образно, произведен надлом кортикальной пластинки у основания образующегося П-образного лоскута, образовавшийся П-образный лоскут откинут на надкостничной ножке каудально. Далее цилиндрической фрезой взяты столбики трансплантатов диаметром 4 мм длиной 2-2,5 см из губчатого вещества кости, П-образный лоскут уложен обратно и зафиксирован. С помощью взятых аутотрансплантатов произведен межтеловой спондилодез L5-S1. По наблюдениям в течение 1 года результат лечения хороший, достигнуто спонделодезирование L5-S1 сегмента позвоночника. Нарушений кровообращения, чувствительности и др. в донорской зоне нет.
1. Способ взятия костного трансплантата из подвздошной кости, включающий разрез кожи, взятие трансплантата из гребня подвздошной кости, отличающийся тем, что производят разрез кожи, отступя от передней верхней ости более 3 см, пропиливают кортикальную пластинку гребня подвздошной кости П-образно, при этом пилу располагают под углом 45-50° к поверхности кости по направлению снаружи - внутрь образующегося П-образного лоскута, производят надлом кортикальной пластинки у основания образующегося П-образного лоскута, откидывая его на надкостничной ножке каудально, производят взятие трансплантата из губчатого вещества кости цилиндрической фрезой, укладывают П-образный лоскут обратно, фиксируют П-образный лоскут швами за надкостницу.
2. Способ по п.1, отличающийся тем, что П-образный лоскут имеет размеры 1×1 см.
3. Способ по п.1, отличающийся тем, что берут костные трансплантаты диаметром 0,4 см и длиной до 2,5 см.
4. Способ по п.1, отличающийся тем, что берут костные трансплантаты цилиндрической фрезой с внутренним диаметром 0,4 см.
Этапы и техника забора подвздошной кости для пересадки
Остеопластика позволяет восстанавливать кости практически по всему телу. Хирург может взять фрагмент ткани у самого пациента или использовать донорскую кость. Например, с трупа. Но не все так страшно, как кажется на первый взгляд.
Благодаря новым технологиям остеопластика превратилась в эффективную и безопасную процедуру. Материалы перед процедурой обязательно очищают от чужеродных веществ и стерилизуют, поэтому даже трупная кость 100% безвредна.
Большая часть скелета состоит из костного матрикса. Это твердый материал, который придает скелету прочность. Внутри находятся живые костные клетки, которые создают и поддерживают структуру матрикса. Эти клетки «подчиняются» особым белкам — факторам роста, используемым для регенерации костей.
Здесь на помощь хирургам приходят костные материалы.
Остеопластика может быть частью более масштабной медицинской процедуры. Например, операции по удалению опухоли.
Зачем нужна костная пластика?
Каждый год в мире выполняются миллионы подобных процедур.
Мы стареем, чаще страдаем остеопорозом и становимся жертвами переломов. Зубы тоже не становятся моложе, поэтому количество процедур в развитых странах растет на 10-15% в год.
Вот некоторые показания для костной пластики:
- Перелом, который не заживет без графта
- Заболевания костей, такие как остеонекроз и рак
- Операция задний спондилодез при лечении остеохондоза
- Потеря костной ткани в результате инфекции
- Подготовка к дентальной имплантации
- Эндопротезирование суставов
Какие бывают костные трансплантаты?
Костные трансплантаты (графты) могут служить основой для роста новой полноценной кости. Челюсть, бедро, голень и позвоночник — типичные места, где может потребоваться остеопластика.
Чаще всего врачи используют:
- Аллотрансплантат: материал, полученный от живого донора или же трупного происхождения, очищенный и упакованный.
- Аутотрансплантат: материал, который берут у самого пациента из других частей тела, таких как ребро, подвздошная кость.
- Ксенотрансплантат: материал животного происхождения, который подвергается высокотехнологичной очистке (Остеоматрикс).
Иногда применяют искусственные заменители кости (например, полимерные и керамические графты). Выбор конкретного материала зависит от многих факторов. Каждый из них имеет плюсы и минусы.
С одной стороны, аутотрансплантат отлично приживается и не отторгается. С другой стороны, для его получения необходим еще один разрез, а это лишняя боль, кровопотеря, дополнительный риск инфекций и других серьезных осложнений.
Некоторые осложнения при заборе подвздошной кости:
- кровотечение
- послеоперационная инфекция
- случайное повреждение нервных волокон
- глубокая гематома, требующая оперативного лечения
- псевдоаневризма подвздошной артерии
- приобретенная грыжа кишечника
- повреждение мочеточника
- перелом (крайне редко)
- тазовая нестабильность
- косметический дефект
- хроническая боль
Поговорите с врачом, что имеет смысл лично для вас.
Осложнения костной пластики
Остеопластика считается безопасной процедурой, но, как при всяком хирургическом вмешательстве, осложнения встречаются:
- послеоперационная инфекция
- инфекция от донорской кости (редко)
- осложнения после анестезии
- повреждение нервов
- кровотечение
- тромбоз
Есть риск, что материал будет плохо приживаться, и восстановление затянется. Более того, может потребоваться повторная операция.
Осложнения при костной пластике трудно предугадать: многое зависит от конкретного заболевания (травмы), конкретного материала, наличия сопутствующих заболеваний и возраста больного.
Например, риск осложнений повышен у людей с нарушениями свертывания крови, сахарным диабетом, иммунодефицитными состояниями, а также у курильщиков.
Вопросы врачу перед операцией
Прежде чем давать согласие на проведение костной пластики или анализов, обязательно выясните следующие моменты:
- Как называется конкретная процедура?
- Для чего она нужна и можно ли ее избежать?
- Что будет, если вы откажетесь?
- Какие есть альтернативы, их плюсы и минусы?
- Каковы ожидаемые результаты и что они означают?
- Каковы возможные побочные эффекты или осложнения?
- Когда и где вам придется пройти процедуру?
- Кто ее проводит и какова квалификация врача?
- Когда и как вы получите результаты?
- Сколько вам придется заплатить за процедуру?
- Потребуется ли пребывание в больнице?
- Могут ли возникнуть непредвиденные расходы?
Эти ключевые вопросы следует задать врачу перед любым диагностическим исследованием и лечебной манипуляцией, чтобы осознанно принимать решения, касающиеся вашего здоровья.
Подготовка к костной пластике
Поговорите со своим врачом, как готовиться к операции.
Возможно, придется прекратить прием некоторых лекарств (аспирин). Если вы курильщик, то отказ от сигарет ускорит восстановление.
Нужно сообщать врачу о любых подозрительных изменениях состояния здоровья (например, о температуре). В некоторых случаях лучше отложить операцию до полного выздоровления.
При подготовке к костной пластике могут потребоваться дополнительные диагностические процедуры, такие как рентген, компьютерная томография или МРТ.
Продумайте заранее, как управляться с повседневными делами по возвращении из больницы. Сможете ли вы переносить вес на больную ногу? Потребуется ли помощь в готовке, уборке, других делах?
После полуночи в ночь перед операцией ничего не ешьте. Это необходимо для профилактики осложнений во время анестезии.
Восстановление после костной пластики
Что ожидать после процедуры? Нельзя сказать, что разрез костей проходит совершенно безболезненно, но современная медицина располагает арсеналом лекарств от любой боли.
После процедуры врачи будут контролировать успех лечения при помощи снимков и анализов. В зависимости от тяжести травмы и вашего состояния, можно рассчитывать на возвращение домой в тот же день или несколькими сутками позже.
Главное в восстановительном периоде — строго соблюдать все рекомендации врача и бережно относиться к ране. Обрабатывайте, избегайте чрезмерных нагрузок и травм, выполняйте план реабилитации, составленный специалистами.
Возможно, понадобятся лекарства для профилактики тромбов, питание с повышенным содержанием кальция и витамина D, специальные препараты для ускорения регенерации костной ткани.
Курение после операции мешает нормальному восстановлению.
Если появилась сильная боль, отек и покраснение вокруг раны, повысилась температура — это может указывать на присоединение инфекции. В этом случае срочно обратитесь к врачу!
Трепанобиопсия
Трепанобиопсия - это процедура изъятия участка костного мозга в целях его исследования (чаще всего осуществляется в зоне верхних подвздошных костей таза). Эта методика позволяет получить данные о костном мозге и его способности синтезировать клетки крови. Также проводят трепанобиопсию молочной железы, она позволяет выявить наличие онкологических клеток, тем самым обеспечив врача необходимой информацией для начала лечения. Также трепанобиопсия может использоваться для удаления кисты.
Показания
Выделяют следующие показания к трепанобиопсии:
- изменения в значениях общего анализа крови и лейкоцитарной формулы (увеличение или снижение числа лейкоцитов, эритроцитов, гемоглобина, тромбоцитов);
- выявление метастаз;
- перед химиотерапией (при лимфоме, нейробластоме или лейкозе), либо под конец лечения для диагностики эффективности проводимых терапевтических процедур;
- болезни накопления;
- случаи, когда необходимо оценить степень заболевания перед хирургическим вмешательством;
- заболевания предстательной железы (простата);
- проблемы с функционированием щитовидной железы;
- диагностированные киста, доброкачественные и злокачественные опухоли (рак), сопровождаемые болевым синдромом;
- выделения из сосков неясной этиологии;
- подозрения на наличие лимфомы (при увеличении размеров лимфатического узла, в ряде ситуаций лимфоузел может увеличиваться практически вдвое);
- постоянно высокая температура на фоне пониженного иммунитета;
- период перед и после пересадки костного мозга.
Детям показано проведение трепанобиопсии в целях исследования болезни Ходжкина, саркомы Юинга, рабдомиосаркомы.
Ограничения
Существуют определенные противопоказания, при которых выполнение трепанобиопсии запрещено:
- патологии, связанные с нарушением свертываемости крови;
- тяжелые болезни органов дыхания, сердечно-сосудистой системы, почек, печени;
- заболевания кожи, а также различные воспаления или патологии подкожно-жировой клетчатки в месте прокола;
- невозможность принятия пациентом положения, требуемого для проведения процедуры (это может быть вызвано нарушением в функционировании бедренных и коленных суставов - проявляется в виде боли в бедре и колене);
- суставные патологии;
- при наличии у больного аллергии на анестезию.
Этап подготовки
Этап подготовки к процедуре включает в себя выполнение ряда действий:
- сдача общего анализа крови, а также анализа на свертываемость крови (перед выполнением процедуры не рекомендуется прием медикаментов, влияющих на свертываемость крови);
- получение врачом информации об аллергических реакциях пациента на используемые препараты при трепанобиопсии;
- проведение рентгенологического исследования, УЗИ;
- осознанное согласие пациента на проведение трепанобиопсии;
- за несколько часов до процедуры необходимо отказаться от приема пищи.
Если правильно подготовиться к процедуре и открыто говорить доктору о проблеме, то трепанобиопсия пройдет успешно.
Как проводится
Продолжительность трепанобиопсии - 20 минут. Выполняется в несколько этапов:
- Пациента размещают на специальную кушетку. Для забора участка из костного мозга из задней оси подвздошной кости больной укладывается на живот. При заборе материала из грудины и верхней передней подвздошной кости процедура отличается только позой больного, он лежит на спине. Существует другой метод проведения трепанобиопсии, в ходе которого пациент лежит на боку.
- Трепанобиопсию производит врач, стерилизацию и подготовку операционной производит медсестра. Для проведения пункции костного мозга используют цилиндрическую иглу, длина подбирается врачом в индивидуальном порядке. Используемая для процедуры игла содержит широкую ручку с острием и вставленным в него стилетом.
- Поскольку операция немного болезненна, то в мягкие ткани вводится обезболивающее вещество. Во время стернальной пункции трепанационная игла под давлением попадает в полость гребня подвздошной кости (в ее губчатое вещество).
- Далее выполняется забор частицы костного мозга (именно этот процесс проходит болезненно).
- Следующее, что делают - извлекают инструмент. После выполнения действий по изъятию материала рану в обязательном порядке дезинфицируют и выполняют закрытие без наложения шва, обычно заклеивают пластырем.
- Трепанобиоптат - отобранный материал, выталкивая мандреном, извлекают из иглы.
- Затем биологический материал подвергают изучению в лаборатории. В ходе проведения исследования материал подвергается детальному изучению.
- Расшифровку и результаты готовят в течение месяца, они отображают отсутствие или наличие метастаз, процесс созревания клеток крови, их количественный состав.
При трепанобиопсии грудной клетки техника выполнения имеет несколько небольших различий:
- пациент раздевается и принимает нужное положение, проводится местная анестезия;
- врач производит пальпацию груди, надрезает зону возможного новообразования, затем вручную вводит иглу;
- иглу вводят до тех пор, пока не поменяется консистенция ткани, из иглы достаются мандрены.
После процедуры производят накладывание на грудь жгута и мешочка со льдом, в большинстве случаев после этих манипуляций не остается рубцов или швов.
Стоимость проведения процедуры на территории Москвы в среднем составляет 3500 рублей. Цена отличается в зависимости от места расположения клиники и квалификации персонала. В других городах трепанобиопсия будет стоить дешевле, причем разница существенная.
Возможные осложнения
Трепанобиопсия является хирургической процедурой, поэтому она может привести к различным осложнениям:
- длительное кровотечение;
- температура может подняться до 38 градусов, возможен озноб;
- появление локального инфекционного заражения;
- на месте прокола возможно формирование покраснений, отеков и высыпания;
- повреждение нерва;
- учащение пульса, тошнота, рвота, головокружение, одышка и даже потеря сознания;
- проявление аллергических реакций на препараты.
Для максимального предотвращения негативных последствий следует отказаться от физических нагрузок на 2-3 дня после процедуры. Для снятия неприятных ощущений в груди можно прикладывать лед к месту прокола.
В норме полная реабилитация происходит в течение 2 недель, в ходе которых врач проводит контроль за состоянием здоровья пациента. Болеть в области прокола перестает уже через несколько суток, и человек сможет жить так же, как и до процедуры.
При появлении каких-либо негативных симптомов пациенту следует немедленно сообщить об этом врачу. Не стоит бояться выполнять трепанобиопсию, поскольку в ходе извлечения участка костного мозга пациенту абсолютно не больно. Процедура обладает как плюсами, так и минусами, с ними пациента должен ознакомить лечащий врач. Делать трепанобиопсию необходимо только по предписанию врача.
Читайте также:
- Показания для операции при дисфункции сухожилия задней большеберцовой мышцы
- Диагностика менингиомы мостомозжечкового угла и внутреннего слухового прохода по КТ, МРТ
- Диагностика пневмоцефалии по КТ, МРТ
- Анализ пота для диагностики наркотиков, психоактивных веществ
- Пример рентгенограммы, КТ при опухоли средостения, плевры
