Гангрена Фурнье - причины, симптомы, диагностика и лечение
Добавил пользователь Skiper Обновлено: 01.01.2026
Болезнь Фурнье (БФ) — также известная как первичная гангрена мошонки, субфасциальная флегмона половых органов, гангренозная рожа мошонки, флегмона мошонки, острый некроз тканей, гангрена Фурнье, синдром Фурнье и т. д.
Выход в свет
Позже о БФ вследствие травмы упоминали многие врачи. Только в 1883 году парижский дерматовенеролог Жан Альфред Фурнье наблюдал четыре случая этого заболевания и впервые описал его как самостоятельную нозологическую форму — «спонтанная фундурянтная гангрена мошонки» («gangrene foudrayante de la verge»), т.е. идиопатическая.
Современное определение БФ подразумевает острый некроз тканей полового члена и мошонки, реже половых органов женщин, обусловленный распространением анаэробной инфекции из мочевыводящих путей или параректальной области.
Жан Альфред Фурнье (1832-1914) возглавлял Больницу им. Св. Людовика (Париж) с 1860 по 1902 г. Помимо клинической деятельности, он читал лекции на медицинском факультете Парижского университета. В 1883 году на лекции он привел случаи гангрены гениталий у молодых здоровых мужчин. Фурнье большую роль отводил травме как предрасполагающему фактору к развитию болезни.
Распространенность и причины возникновения гангрены Фурнье
Болезнь Фурнье встречается не так редко, как может казаться. С момента первого упоминания до 1992 года, т. е. больше чем за два века, было описано 500 случаев. А в базе данных Меdline с 1996 по 2005 год, т. е. менее чем за 10 лет, обнаружено еще 600 случаев. Чаще всего БФ страдают пожилые мужчины до 60-70 лет, страдающие тяжелым сопутствующим заболеванием.
Причины БФ недостаточно изучены, данные литературы несколько противоречивы в связи с различными сроками первичного обращения пациентов и характером некроза. Вероятно, причина БФ — экзогенная или эндогенная инфекция, хотя существует мнение, что болезнь в большинстве случаев носит криптогенный характер. Инфекционный агент проникает в клетчатку наружных половых органов и промежности при условии (1) повреждения защитного барьера кожи мошонки и полового члена и (2) каких‑либо заболеваниях урогенитального тракта или колоректальной зоны.
Патогенез
Определенное значение в патогенезе БФ придается анатомическим особенностям наружных половых органов:
- эпителиальный покров рыхлый;
- слой эпидермиса тоньше, чем на других участках кожи;
- подкожная клетчатка развита слабо и представлена рыхлой жировой тканью;
- в толще кожи располагается значительное количество сальных и потовых желез;
- на коже промежности и мошонки имеются волосяные фолликулы.
Все указанные факторы создают благоприятные условия для персистенции различных микробиологических агентов. Кровоснабжение мошонки представлено густой венозной и скудной артериальной сетью. При воспалении, отеке создаются условия для замедления венозного кровотока, внутрисосудистого стаза и тромбофлебита, что еще более ухудшает кровоснабжение органа и ведет к ишемии пораженных тканей. Патологический процесс распространяется вдоль по фасциям — поверхностной и глубокой, вызывая тромбоз сосудов с последующей гангреной кожи. Морфологически в оболочках мошонки обнаруживается картина гнойного воспаления с участками некроза, отек с лейкоцитарной инфильтрацией и образованием микроабсцессов.
Также предрасполагающими факторами являются некоторые сопутствующие заболевания: сахарный диабет, ожирение, цирроз печени, патология сосудов области таза, злокачественная опухоль, алкоголизм, наркомания, прием глюкокортикоидов, состояние после химиотерапии, алиментарная недостаточность.
Чаще всего в качестве возбудителя выступают стрептококки, стафилококки, фузобактерии, спирохеты и другие ассоциации анаэробных и аэробных бактерий. Полимикробная этиология приводит к синергидному взаимодействию ферментов и токсинов и быстрому распространению инфекции в тканях.
В 2006 году на ежегодной клиникопатологической конференции в Мэриленде (Historical Clinicopathological Conference at the University of Maryland medical school) доктор Хиршманн предположил, что иудейский царь Ирод Великий в последние годы своей жизни страдал почечной недостаточностью и болезнью Фурнье. Его выводы основаны на описании жизни царя, сделанного биографом Иосифом Флавием на основании воспоминаний Николая Дамаскина спустя 75-100 лет после кончины Ирода. Ирод мучился от лихорадки, зуда кожи всего тела, болей в животе, одышки, отеков и судорог в нижних конечностях и гангрены половых органов.
Клиника
Тяжесть системных проявлений коррелирует с объемом поврежденных тканей и может варьировать от легкой слабости до септического шока. Однако чаще всего БФ протекает со всеми признаками интоксикации — лихорадка, слабость, вялость. А также яркими местными симптомами — возможно изъязвление в области головки полового члена или мошонки. За несколько часов кожные покровы становятся ярко гиперемированными и быстро некротизируются, также может отмечаться болезненность и затруднение при мочеиспускании.
Параклинически отмечается выраженный лейкоцитоз, нейтрофилез со сдвигом влево, анемия, лимфопения. Длительность заболевания обычно не превышает 5-8 дней. Встречаются и молниеносные и медленно прогрессирующие формы БФ. Может преобладать некроз, воспаление или образование газа. При своевременно начатой терапии на месте некроза формируются рубцы с деформацией половых органов. Однако часто БФ заканчивается летально. Данные о летальности БФ сильно разнятся: от 1,5—11,1% до 30—80%, по данным разных авторов. Часто диагноз ставят несвоевременно: причинами могут быть ожирение, скрытие пациентом жалоб на боли в гениталиях, а также отсутствие обследования половых органов.
Клинический случай
В 2012 году в журнале Case Reports in Emergency Medicine доктор Джейсон Хэйнер и его коллеги описали случай удивительно невезучего молодого человека 29 лет. Он обратился в отделение неотложной медицины по поводу лихорадки в течение двух дней, рвоту и диффузные миалгии. При сборе анамнеза он признался, что его также беспокоит отек и боль в области мошонки, и рассказал, что часто мастурбирует с мылом в качестве смазки, и потому у него нередко краснеют половой член и мошонка. При осмотре у пациента выраженные покраснение и отек пениса и мошонки, покрытые зловонным струпом. Пациент отрицал какие‑либо травмы или хронические заболевания мочеполовой системы. Симптомы нарастали последние три дня, после мастурбации. В приемном покое выявлены отек и покраснение мошонки, распространившиеся до лобкового симфиза, температура тела 40,0 °С, АД — 87/50 мм рт. ст., ЧСС — 124 удара в минуту, ЧДД — 24 в минуту, сатурация 100% без поддержки кислородом.

Лечение проводилось в отделении реанимации. Инфузия физиологического раствора, клиндамицин и ампициллин + сульбактам, иммуноглобулин (IVIG) внутривенно. Показатели белых кровяных телец были 12 000/мм3. Пациенту также провели цисто- и аноскопию, для исключения гангренозного поражения и источника инфекции. Пациент перенес три санационные некрэктомии на пенисе и мошонке и последующую пересадку кожи. При посевах крови были выделены Staphylococcus aureus и Streptococcus pyogenes. Через 22 дня в удовлетворительном состоянии пациент был выписан домой.
Случай уникален тем, что частая мастурбация осложняется крайне редко, тем более болезнью Фурнье.
Диагностика
Диагностика не представляет труда на поздних стадиях — выраженная интоксикация, крепитация в поверхностных отделах кожи гениталий. А вот на ранних стадиях — могут наблюдаться только отек и гиперемия мошонки и полового члена, дизурия. Для оценки сепсис-индуцированной коагулопатии исследуют свертываемость крови, рентгенография таза поможет выявить наличие газа в глубине мягких тканей, что является показанием к оперативному вмешательству. При БФ яички никогда не поражаются, что позволяет провести дифдиагностику БФ с некоторыми урологическими заболеваниями с помощью УЗИ яичек. Дифференциальная диагностика проводится на ранних стадиях с сифилисом и мягким шанкром, гангренозным баланитом и баланитом при сахарном диабете, а у женщин — с гангренозным диабетическим вульвитом, некоторыми язвенными и гангренозными формами пахового лимфогранулематоза и острыми язвами вульвы.
Гистологический патогномоничный признак БФ — тромбоз сосудов, питающих ткани поверхностной и глубокой фасций, типичны также некроз этих фасций, фибриноидная коагуляция в просвете сосудов, полиморфноклеточная инфильтрация тканей, некротический детрит и бактерии в тканях.
Лечение гангрены Фурнье
Пациент с диагностированной БФ должен наблюдаться в палате интенсивной терапии хирургического отделения. Антибактериальная терапия проводится препаратами широкого спектра, включающего основных вероятных возбудителей: S. aureus, S. pyogenes, анаэробы и энтеробактерии. Чаще всего монотерапия проводится защищенными пенициллинами или карбапенемами. Комбинированная терапия обычно включает клиндамицин и ципрофлоксацин, также возможна комбинация цефалоспоринов III-IV поколения с метронидазолом. Параллельно с проведением антибактериальной терапии начинается подготовка к оперативному лечению — иссечению некротизированных тканей. При БФ высока вероятность того, что потребуются повторные вмешательства. Изредка возникает необходимость в наложении колостомы, чаще эпицистостомы. После формирования грануляционной ткани производится реконструктивное оперативное лечение: кожная пластика местными тканями, расщепленная аутодермопластика, мышечная пластика, стебельчатая пластика и комбинированные методы.
После окончания реконструктивного этапа пациенты жалуются на боль в области гениталий из‑за формирования рубцовой ткани. Обширное иссечение может привести к нарушению оттока лимфы и таким образом к рецидивирующему отеку в области гениталий. Тщательное обследование пациента и своевременно начатое лечение увеличивает шансы на благоприятный прогноз. Однако это заболевание по‑прежнему остается крайне опасным и недостаточно изученным.
Диабетическая гангрена
Диабетическая гангрена - это омертвление участка тела при сахарном диабете. Обычно страдают дистальные отделы нижних конечностей. Основными симптомами являются боли, черный (черно-синий, темно-багровый) цвет конечности, отсутствие чувствительности и кровоснабжения в пораженной зоне. При влажном некрозе наблюдается нагноение, тошнота, озноб, гипертермия. Диагноз выставляется на основании анамнеза и данных внешнего осмотра, для оценки состояния тканей и сосудов назначают МРТ, УЗДГ, рентгенографию, проводят определение лодыжечно-плечевого индекса, неврологическое обследование. В зависимости от распространенности и вида некроза осуществляют консервативные мероприятия, некрэктомию или ампутацию конечности.
МКБ-10
Общие сведения
Причины
Ключевым этиологическим фактором является тяжелое течение сахарного диабета. Нарушение метаболизма глюкозы становится причиной возникновения сосудистых, неврологических и костно-суставных изменений, приводящих к развитию гангрены. К первичным и второстепенным причинам диабетического некроза конечностей относят:
- Декомпенсацию СД. Длительная гипергликемия лежит в основе сосудистых и неврологических расстройств. Гангрена формируется на фоне недостаточности кровотока, гипоксии тканей, снижения чувствительности.
- Деформации стопы. Ограниченная подвижность суставов, неравномерное распределение нагрузки на стопу, перегрузка ее отдельных участков ведут к нарушению трофики тканей и деформации стопы. Появляются потертости, трещины и язвы, в области которых в последующем образуются участки некроза.
- Иммунодефицитные состояния. Отмечается снижение адаптационных и защитных механизмов организма. Пациенты становятся более уязвимыми к случайным повреждениям кожи, инфицированию ран.
- Сопутствующие заболевания. Гангрена чаще диагностируется у больных с патологиями сердечно-сосудистой и мочевыделительной системы. В группу риска относят лиц пожилого возраста с тяжелой нефропатией, сердечной и венозной недостаточностью, избыточным весом.
- Социально-экономические факторы. Зачастую осложнения СД обусловлены низкой комплаентностью пациентов - несоответствием их поведения рекомендациям и назначениям врача-эндокринолога. Другие факторы - недоступность медицинской помощи и асоциальный образ жизни.
К механизмам развития гангрены относят периферическую нейропатию, ангиопатию и деформацию стоп с образованием участков высокого давления. Патогенетической основой гангрены являются расстройства кровообращения. Гипергликемия провоцирует структурно-функциональные изменения крупных и мелких сосудов. Мембрана капилляров утолщается, расслаивается, нарушается избирательная фильтрация и обменная диффузия жидкостей. Питательные вещества и кислород не поступают в нужном количестве, в тканях накапливаются продукты метаболизма.
Образование атеросклеротических бляшек приводит к сужению или блокированию просвета артерий крупного и мелкого калибра. На этом фоне формируются деструктивные изменения, запускаются некротические процессы. При нарушении питания и снабжения кислородом клетки погибают. Если этот процесс происходит постепенно, вероятно развитие сухой гангрены - ткани обезвоживаются, мумифицируются. Причиной возникновения влажной гангрены становится гибель клеток в процессе гниения. Разложение тканей происходит под воздействием бактерий, наблюдается скопление гноя и газов.
Симптомы диабетической гангрены
Сухая гангрена возникает при медленно формирующемся нарушении кровообращения. Пораженной оказывается ограниченная область тканей, распространение некроза нехарактерно. На стадии ишемии ощущается сильная боль ниже уровня закупорки сосуда. Кожные покровы бледнеют, становятся мраморно-синеватыми. Температура пораженной ноги снижена, отмечается ухудшение чувствительности, возможны покалывания, зуд, жжение. В здоровых тканях, граничащих с очагом некроза, развивается воспалительный процесс с выраженным полнокровием. В результате формируется демаркационная линия - пограничная зона острого воспаления.
Из-за отека в зоне демаркации длительно сохраняется болевой синдром. Другие виды чувствительности в нижележащих отделах полностью утрачены. Пораженный участок черный, темно-синий или черно-коричневый. Некроз распространяется от периферии к области с нормальным кровообращением, затем процесс останавливается. Некротические ткани по линии демаркации размягчаются и замещаются грануляционной тканью, постепенно образуется рубец. Иногда происходит самопроизвольное отторжение отмершей части (спонтанная ампутация). Погибшие ткани высыхают, а не распадаются, поэтому больные чувствуют себя удовлетворительно, признаки интоксикации отсутствуют.
Первыми проявлениями влажной гангрены становятся побледнение кожных покровов, образование пятен и пузырьков с сукровичной жидкостью. Пораженная область холодная на ощупь, чувствительность отсутствует или существенно снижена, вены расширены. Отек быстро прогрессирует, граница между пораженными и здоровыми участками не определяется, некроз распространяется в проксимальном направлении. Ткани, подвергшиеся гниению, имеют тестоватую консистенцию и зловонный запах. Цвет - от серого до темно-черного. При пальпации слышен характерный звук, напоминающий хруст или свист. Нарастают симптомы общей интоксикации: высокая температура тела, вялость, заторможенность, головная боль, тошнота, рвота.
Осложнения
Несмотря на интенсивное развитие диагностических методик в клинической эндокринологии, примерно у 47% больных диабетическая гангрена диагностируется на поздних стадиях. Самыми тяжелыми последствиями являются ампутация конечности и смерть от интоксикации или сепсиса. Согласно статистике, в экономически развитых странах каждый год выполняется 6-8 ампутаций нижней конечности на 1 000 диабетических больных. Эти цифры не учитывают ампутацию части стопы, таким образом, реальные показатели осложнений выше. В России ежегодно производится около 12 000 операций. Стопы лишается 1,2% больных СД I типа, 0,7% пациентов с СД II типа. Ампутации на уровне голени и выше осуществляются 0,4% и 0,1% больных соответственно.
Постановка диагноза при наличии развернутой клинической картины не вызывает затруднений. Выявление диабетической гангрены на ранних стадиях является задачей для полипрофессиональной бригады специалистов. Лицам из группы риска требуются регулярные осмотры эндокринолога, сосудистого хирурга, ортопеда. При обнаружении признаков осложнений проводится полный комплекс исследований, который включает:
- Клинический опрос, осмотр. В анамнезе отмечаются нарушения чувствительности, отечность, боли, образование язв. При осмотре определяется изменение цвета кожи от красноватого до черного, отек (при колликвационном некрозе) или уменьшение объема конечности (при коагуляционном поражении), деформация стопы, ограничение подвижности суставов. При инфицировании из раны выделяется гной. Снижены или полностью утрачены различные виды чувствительности. Ослаблены коленные и ахилловы рефлексы. Лодыжечно-плечевой индекс - менее 0,6-0,9.
- Лабораторные исследования. В крови выявляется высокий уровень глюкозы натощак (более 7 ммоль/л) и гликозилированного гемоглобина (более 6,5%), повышенные значения холестерина, триглицеридов, ЛПВП и ЛПНП. В моче - увеличенная концентрация глюкозы и кетоновых тел. При гнойном воспалении назначается бактериальный посев отделяемого на микрофлору.
- Инструментальные исследования. Распространенными методами для оценки сохранности кровотока являются УЗДГ и рентгеноконтрастная ангиография сосудов нижних конечностей. Характерно снижение капиллярного кровообращения, увеличение регионарного сосудистого сопротивления, поражение сосудистого русла, нарушение проходимости сосудов ниже области окклюзии. Из визуализирующих методов диагностики наиболее востребованными считаются рентгенография и МРТ стопы. Обнаруживаются признаки остеоартропатии, остеопороза, остеолиза в областях плюсны и предплюсны, гиперостозы.
Лечение диабетической гангрены
Лечение осуществляется в условиях хирургического стационара. Сахароснижающие препараты заменяют инсулином, проводят коррекцию дозировок для достижения состояния компенсации СД. Выполняют общие мероприятия, направленные на оптимизацию работы сосудов и сердца, устранение интоксикации, повышение активности иммунной системы. В составе системной терапии используют лекарственные средства, улучшающие кровообращение (ангиопротекторы, корректоры микроциркуляции), растворяющие тромбы (антикоагулянты прямого действия), купирующие спазмы (спазмолитики).
Для нормализации АД в программу лечения вводят диуретики, антагонисты кальция, ингибиторы АПФ, бета-блокаторы. При поступлении назначают антибиотики широкого спектра действия, в последующем производят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. Тяжелым больным проводят переливания крови, инфузии растворов для коррекции обменных нарушений, реанимационные мероприятия. Для разгрузки пораженной стопы применяют костыли и инвалидные коляски.
При сухой гангрене показано преимущественно консервативное ведение. Выполняют перевязки, омертвевшие ткани при появлении признаков отделения удаляют в условиях перевязочной. Используют местные средства для очищения раневой поверхности, стимуляции эпителизации. При влажной гангрене из-за интоксикации и опасности распространения некроза лечение оперативное, осуществляется после формирования демаркационной линии. Для локализации процесса конечность обкладывают пузырями со льдом, производят внутриартериальные введения антибиотиков.
Иссечение омертвевших тканей обычно проводят через 1-3 суток после поступления. Возможна некротомия, некрэктомия и ампутация конечности. Целью некротомии (рассечения тканей) является определение границ некроза, уменьшение интенсивности гнойно-воспалительного процесса, борьба с общей интоксикацией. Некрэктомию (удаление нежизнеспособных тканей) выполняют при небольших зонах некроза. В последующем назначают перевязки, после очищения раны по показаниям применяют аутодермопластику и другие методики для закрытия дефекта. При обширном омертвении тканей и угрозе распространения процесса на вышележащие отделы требуется ампутация.
В отдаленном периоде при отсутствии противопоказаний осуществляют плановые вмешательства, направленные на восстановление кровообращения и предотвращение повторного развития гангрены. Преимущественно используются малоинвазивные операции, не требующие длительного периода реабилитации. Тип процедуры определяется индивидуально. Возможно стентирование периферических артерий, эндоваскулярная дилатация, артериализация вен конечности.
Прогноз и профилактика
Сухая гангрена считается прогностически благоприятным вариантом патологии, степень нарушения опорности конечности зависит от распространенности процесса. У лиц с влажной гангреной прогноз менее благоприятный как в отношении сохранения функций конечности, так и в отношении жизни. Причиной летального исхода может стать позднее обращение за медицинской помощью, распространение гнойно-некротического процесса на проксимальную часть конечности, сепсис, декомпенсация функций внутренних органов на фоне выраженной интоксикации. Профилактика основана на корректной терапии СД. Важно строго выполнять все назначения врача, включая прием медикаментов, соблюдение низкоуглеводной диеты и режима физической активности. Стоит отказаться от вредных привычек, способствующих развитию атеросклероза (курение, употребление алкоголя и жирной пищи), избегать случайных ран, выбирать ортопедическую обувь и следить за ее чистотой внутри, регулярно выполнять гигиенические процедуры по уходу за ногами.
3. Сахарный диабет и его осложнения: современные принципы диагностики, лечения и профилактики: Учебное пособие/ Хамнуева Л.Ю., Андреева Л.С., Шагун О.В. - 2011.
Гангрена
Гангрена - это омертвление живых тканей (частей органов или участков тела). Может может поражать любые органы и ткани: кожу, мышцы, подкожную клетчатку, легкие, желчный пузырь, кишечник и т. д. Проявляется болями в зоне поражения с последующим исчезновением чувствительности, характерными внешними изменениями. При влажной гангрене отмечается выраженная интоксикация, наблюдается склонность к распространению инфекционного процесса. Диагноз выставляется на основании клинической картины. Лечение - некрэктомия, ампутация или экзартикуляция пораженного сегмента.

Гангрена - некроз (омертвление) участков тела или частей органов, при котором наблюдается характерное изменение окраски пораженных тканей. Из-за разрушения гемоглобина и образования сульфида железа они становятся черными, синеватыми или темно-коричневыми. Гангрена может поражать любые ткани и органы, чаще развивается в области дистальных (удаленных от центра) сегментов. Некроз тканей обусловлен прекращением или резким ухудшением кровоснабжения либо разрушением клеток. При этом непосредственные причины развития гангрены могут быть самыми разными - от воздействия микробов до аллергии или поражения в результате чрезмерного нагревания или охлаждения.
Гангрена развивается в результате непосредственного воздействия на ткани токсических, химических, механических, лучевых, электрических, термических и других факторов. Все причины возникновения гангрены можно разделить на четыре большие группы.
- Физические воздействия. Механическая сила становится причиной гангрены при достаточно обширных травмах (разрывах или размозжениях), при которых происходит разрушение большого количества клеток или даже целых органов. Температурное воздействие вызывает гангрену при повышении температуры более +60С или менее -15С; в первом случае возникает ожог, во втором - отморожение. Механизм развития гангрены при поражении электрическим током сходен с ожогами: в месте выхода тока возникает значительное повышение температуры, буквально сжигающее ткани.
- Химические воздействия. Кислоты вызывают свертывание клеточных белков и становятся причиной развития сухой гангрены. При воздействии щелочей происходит омыление жиров и растворение белков, развивается колликвационный некроз (расплавление тканей), по своему характеру напоминающий влажную гангрену.
- Инфекционные воздействия. Обычно гангрена развивается при огнестрельных или глубоких ножевых ранениях, а также при раздавливании, размозжении тканей и т. д. Однако из-за сопутствующего нарушения питания тканей может возникать при небольших ранках или даже ссадинах у пациентов, страдающих сахарным диабетом. Гангрена может вызываться энтеробактериями, кишечной палочкой, стрептококками, протеем и клостридиями. В последнем случае развивается газовая гангрена.
- Нарушения кровообращения. Являются самой распространенной причиной возникновения гангрены. Нарушения кровоснабжения могут развиться при серьезных нарушениях сердечной деятельности (декомпенсация), закупорке или продолжительном спазме сосудов при атеросклерозе, эмболии, склерозе сосудов, облитерирующем эндартериите или отравлении спорыньей.
Нередко причиной прекращения кровообращения становится ранение или механическое сдавление сосуда. Например, при ущемлении грыжи может развиться гангрена участка кишки, при чрезмерно тугой гипсовой повязке или чрезмерно длительном наложении жгута - некроз конечности. В эту же группу гангрен можно отнести случаи травматического повреждения крупных сосудов в результате ранений при сохранении целостности тканей.
Существует ряд факторов, оказывающих влияние на вероятность развития и особенности течения гангрены. Более бурное и быстрое течение гангрены наблюдается при нарушениях общего состояния организма, обусловленных истощением, интоксикацией, авитаминозом, острыми или хроническими инфекционными заболеваниями, анемией, переохлаждением, болезнями, сопровождающимися нарушениями состава крови и обмена веществ.
К числу местных особенностей, влияющих на развитие гангрены, относится состояние стенок сосудов (изменения вследствие склероза или эндартериита), тип строения сосудистой системы (рассыпной, с большим количеством анастомозов и коллатералей, при котором вероятность развития гангрены уменьшается или магистральный, при котором гангрена может развиться при повреждении всего одного сосуда), а также степень дифференциации тканей (высокодифференцированные ткани, например, мозговая или легочная переносят повреждения хуже, чем низкодифференцированные, например, жировая).
Инфицирование тканей усугубляет течение процесса, способствует переходу сухой гангрены во влажную и вызывает быстрое распространение некроза. Чрезмерное охлаждение вызывает спазм сосудов, что еще больше усугубляет нарушения кровообращения и способствует распространению некротических изменений. Избыточное согревание стимулирует обмен веществ в тканях, что в условиях недостаточного кровоснабжения также приводит к ускорению процесса развития гангрены.
Классификация
С учетом консистенции погибших тканей и особенностей клинического течения выделяют сухую и влажную гангрену. Влажная гангрена склонна к более тяжелому течению чаще представляет непосредственную опасность для жизни пациента. С учетом этиологических факторов гангрены подразделяются на инфекционные, токсические, аллергические, ишемические и т. д. Кроме того, выделяют газовую гангрену, которая вызывается анаэробными микроорганизмами, поражает преимущественно мышечную ткань и имеет определенные особенности течения.
Симптомы гангрены
Сухая гангрена
Как правило, сухая гангрена развивается в случаях постепенного нарушения кровоснабжения. Чаще наблюдается у обезвоженных, истощенных пациентов, а также у больных сухого телосложения. Обычно бывает ограниченной, не склонна к прогрессированию. Ткани при этой форме гангрены сморщиваются, высыхают, уменьшаются в объеме, уплотняются, мумифицируются, становятся черными с синеватым оттенком или темно-коричневыми.
На начальных стадиях гангрены пациент испытывает сильные боли в области конечности. Кожа в зоне поражения сначала бледнеет, затем становится мраморной, холодной. Пульс на периферических артериях не определяется. Конечность немеет, чувствительность нарушается, однако болевые ощущения сохраняются даже в период выраженных некротических изменений. Длительная боль при гангрене обусловлена продолжительным периодом сохранности нервных клеток в очагах распада и сдавлением нервных стволов из-за реактивного отека тканей, расположенных проксимально (ближе к центру тела) от очага поражения.
Сухая гангрена начинается в дистальных (удаленных) отделах конечности, а затем распространяется вверх, до места с нормальным кровообращением. На границе пораженных и здоровых тканей образуется демаркационный вал. Если некротический участок не удалить оперативным путем, он постепенно отторгается сам, однако этот процесс занимает длительное время.
На начальных этапах очень важно не допустить перехода сухой гангрены с ее относительно благоприятным течением в более опасную и тяжелую форму - влажную гангрену. Поэтому до начала высыхания тканей необходимо обеспечить строгое соблюдение правил асептики. Пострадавшие участки укрывают сухими стерильными салфетками, проводят регулярные перевязки.
Распад некротизированных тканей при сухой гангрене практически не выражен. Малое количество всасываемых токсинов, отсутствие интоксикации и удовлетворительное общее состояние пациента позволяют не проводить раннее оперативное лечение. Хирургическое вмешательство при этой форме гангрены обычно выполняют только после того, как демаркационный вал полностью сформируется.
Влажная гангрена
Влажная гангрена обычно развивается в условиях внезапного, острого нарушения кровоснабжения пораженного участка. К этой форме гангрены больше склонны полные, «рыхлые», пастозные пациенты. Кроме того, влажная гангрена возникает при некрозе внутренних органов (легких, кишечника, желчного пузыря).
При влажной гангрене некротизированные ткани не высыхают. Вместо этого формируется очаг гниения. Продукты распада из этого очага всасываются в организм, вызывая тяжелую интоксикацию и серьезно нарушая общее состояние больного. В омертвевших тканях интенсивно размножаются микроорганизмы. В отличие от сухой гангрены, при влажном некрозе омертвление быстро распространяется на соседние участки. Демаркационный вал не формируется.
На начальных этапах развития влажной гангрены кожа на пораженном участке становится бледной, холодной, затем приобретает мраморную окраску. Возникает значительный отек. На коже появляются темно-красные пятна и пузыри отслоившегося эпидермиса, при вскрытии которых выделяется сукровичное содержимое. При осмотре хорошо видна синеватая венозная сеть. Пульс на периферических артериях исчезает. В последующем пораженный участок чернеет и распадается, образуя зловонную серовато-зеленую массу.
Состояние пациента с влажной гангреной резко ухудшается. Отмечаются выраженные боли, снижение артериального давления, учащение пульса, значительное повышение температуры, заторможенность, вялость, сухость во рту.
Из-за ухудшения общего состояния и интоксикации, обусловленной всасыванием продуктов распада тканей, резко снижается способность организма противостоять инфекции. Гангрена быстро распространяется, захватывая вышележащие отделы. При отсутствии своевременной специализированной помощи развивается сепсис и наступает смерть. Особенно тяжелое течение гангрены наблюдается у больных сахарным диабетом. Это обусловлено ухудшением микроциркуляции, нарушением обмена веществ и снижением общей сопротивляемости организма.
Чтобы предотвратить распространение инфекции при влажной гангрене, удаление пораженных тканей (ампутацию или некрэктомию) производят в самые ранние сроки.
Гангрена внутренних органов
Клинические признаки гангрены внутренних органов зависят от локализации патологического процесса. При состояниях, обусловленных некрозом органов брюшной полости, наблюдаются симптомы перитонита: повышение температуры, интенсивные боли в животе, не приносящие облегчения тошнота и рвота. При осмотре выявляется резкая боль при надавливании. Мышцы передней брюшной стенки напряжены. Определяются специфические симптомы (Щеткина-Блюмберга, Воскресенского, Менделя). Характерным признаком является симптом мнимого благополучия - резкая боль в момент перфорации, которая затем уменьшается, а через 1-2 часа вновь усиливается.
При гангрене легкого наблюдается высокая температура, проливные поты, вялость, учащение пульса и снижение АД. Состояние больного тяжелое и быстро ухудшается. При откашливании выделяется зловонная мокрота, которая при отстаивании разделяется на три части: нижнюю - густую крошковатую массу (разрушенную легочную ткань), среднюю - коричневую жидкую с примесью крови и гноя и верхнюю - пенистую. В легких прослушиваются множественные влажные хрипы.
Лечение гангрены
Лечение проводится в условиях стационара и включает в себя общие и местные мероприятия. При гангрене, возникшей вследствие воздействия химических и механических факторов (размозжение конечности, ожоги, отморожения и т. д.) пациента направляют к травматологам-ортопедам.
Выбор отделения при других видах гангрены зависит от локализации патологии: лечением гангрены органов брюшной полости (поджелудочной железы, аппендикса, желчного пузыря, кишечника), а также гангрены конечностей при сахарном диабете занимаются хирурги (отделение общей хирургии), лечением гангрены легкого - торакальные хирурги, лечением гангрены, обусловленной сосудистой патологией - сосудистые хирурги.
Пациенту с гангреной назначают постельный режим. Принимают меры для стимуляции кровообращения и улучшения питания тканей. Чтобы устранить рефлекторный спазм коллатеральных сосудов по показаниям выполняют новокаиновые блокады.
Проводятся общие лечебные мероприятия по улучшению функции сердечно-сосудистой системы, борьбе с инфекцией и интоксикацией. Производится внутривенное введение растворов, плазмы и кровезаменителей, при необходимости - переливание крови. Назначаются антибиотики и сердечные препараты.
При гангрене, развившейся вследствие поражения сосудов, одной из важнейших задач является восстановление кровообращения в еще жизнеспособных тканях. При тромбозах назначают тромболитические препараты. В случае необходимости выполняют оперативные вмешательства на артериях.
Тактика местного лечения зависит от вида гангрены. При сухой гангрене на начальных этапах проводится консервативная терапия. После формирования демаркационного вала и мумификации некротизированного участка выполняется ампутация или некрэктомия. Уровень ампутации выбирается так, чтобы максимально сохранить функцию конечности и при этом обеспечить благоприятные условия для заживления культи. В ходе оперативного вмешательства дистальная часть культи сразу закрывается кожно-мышечным лоскутом. Заживление происходит первичным натяжением.
При влажной гангрене показано немедленное иссечение некроза в пределах здоровых тканей. Некрэктомия или ампутация производятся в экстренном порядке. Конечность отсекается гильотинным способом. Формирование культи осуществляется после очищения раны. При гангрене внутренних органов проводится экстренное оперативное вмешательство для удаления некротизированного органа.
Прогноз для сохранения пораженного участка неблагоприятный, для жизни при сухой гангрене благоприятный. Исход влажной гангрены зависит от распространенности поражения и наличия осложнений. Мероприятия по предупреждению гангрены включают в себя раннюю диагностику и своевременное лечение заболеваний, которые могут стать причиной развития некроза. При травмах проводится профилактика инфекции, принимаются меры по улучшению кровоснабжения пораженного участка.
Гангрена Фурнье ( Болезнь Фурнье , Гангренозное рожистое воспаление мошонки , Спонтанная гангрена мошонки , Субфасциальная флегмона и гангрена половых органов , Эпифасциальный некроз )
Гангрена Фурнье ‒ это острая инфекция наружных мужских гениталий с некротизацией мягких тканей. Начальные симптомы включают боль, отек и покраснение генитальной области, температурную реакцию, слабость. В течение 2-7 дней клинические проявления нарастают, цвет кожи изменяется на темный, появляется гнойное отделяемое и мокнутие, боль из-за усугубления процесса некротизации уменьшается. Диагноз устанавливают при осмотре, УЗИ и рентгенографии, возбудителя идентифицируют с помощью культурального исследования. Лечение подразумевает проведение дезинтоксикационной, антибактериальной, противошоковой терапии, хирургическое вмешательство.
Болезнь Фурнье (гангренозное рожистое воспаление мошонки, эпифасциальный некроз, субфасциальная флегмона и гангрена половых органов) - полимикробный некроз тканей мошонки и пениса. Болезнь впервые была описана 1764 г. немецким врачом Бауреном. В 1883 г. французский венеролог Жан Альфред Фурнье обобщил наблюдения за пятью молодыми людьми, страдающими от быстропрогрессирующей гангрены полового члена и мошонки. С тех пор болезнь носит его имя. Патология не имеет эндемических районов и не зависит от времени года. Типичный портрет больного с гангреной гениталий выглядит так: мужчина старше 65-70 лет с тяжелой сопутствующей патологией и/или злоупотребляющий алкоголем.
Заболевание мультифакторно. Причины обширного инфекционного процесса гениталий могут быть установлены в 75-95% случаев. Из возбудителей наиболее часто идентифицируют стрептококки, стафилококки, фузобактерии, спирохеты, другие анаэробные и аэробные бактерии, в 43% выделяют кишечную палочку. Имеет значение иммунный статус: у лиц с сопутствующей патологией, связанной с иммуносупрессией (СПИД, туберкулез, сахарный диабет, аутоиммунные заболевания, злокачественные новообразования, цирроз печени, алкоголизм, болезнь Крона и пр.) риск возникновения гангрены Фурнье выше. Чаще инфекционный агент попадает в подлежащие ткани с кожного покрова, ректальной или урогенитальной области при следующих обстоятельствах:
- Травмы гениталий и промежности. При травматизации (ущемление, укус, ожог, ранение, нарушение целостности кожного покрова мошонки в результате дерматологических заболеваний и пр.) появляются входные ворота для патогенной микрофлоры, которая при благоприятных условиях начинает активно размножаться. Описано развитие патологии после пирсинга гениталий.
- Урологические манипуляции и операции. Учитывая особенности анатомии мужского мочеиспускательного канала (наличие естественных сужений), слизистая оболочка легко травмируется при катетеризации, бужировании, уретроцистоскопии. Присоединение вторичной инфекции приводит к реакциям воспаления - отеку, инфильтрации, гиперемии, боли. Функционирующий уретральный катетер, фаллопластику при эректильной дисфункции рассматривают как факторы риска для развития гангрены мошонки, особенно у мужчин с иммуносупрессией любого генеза.
- Урогентитальные и проктологические заболевания. Патология мочеполового тракта (простатит, орхоэпидидимит, уретрит и пр.) - очаги хронической инфекции. Гематогенным или лимфогенным путем происходит распространение микробов, что может инициировать развитие гангрены Фурнье. К источникам персистирующей инфекции со стороны кишечника относят парапроктит, трещину прямой кишки, геморрой, дивертикулит, ректальные свищи и другие воспалительные процессы.
Внутрифасциальное проникновение полимикробной инфекции и ее дальнейшее распространение — основной механизм развития гангрены Фурнье. Микроорганизмы по отношению друг к другу обладают симбиотическим действием: одни вырабатывают ферменты, способствующие тромбообразованию в сосудах с уменьшением локального кровотока и гипоксией, другие продуцируют ряд ферментов, облегчающих проникновение через тканевые барьеры и фасции.
Обсеменение патогенами фасций и межфасциальных пространств влечет за собой молниеносное прогрессирование воспаления. В процесс вовлекаются новые зоны, включая переднюю брюшную стенку и внутреннюю поверхность бедер. Благоприятные условия для персистирования микрофлоры обеспечивают рыхлость эпителиального покрова, тонкость эпидермиса, большое количество потовых и сальных желез и волосяных луковиц. Особенности кровоснабжения гениталий — обширная венозная сеть и скудная артериальная — при воспалении приводят к замедлению кровотока и усиленной свертываемости, что усугубляет некротизацию.
Симптомы гангрены Фурнье
Продромальный период характеризуется повышением температуры тела, слабостью. Местные проявления отсутствуют. Длительность периода вариативна и составляет от 2 до 7 суток. На стадии инфильтрации появляются гиперемия (иногда на ее фоне выделяется более красное пятно), отек, боль. По мере прогрессирования клинические проявления становятся ярче, может определяться крепитация при сжатии мягких тканей, обусловленная скоплением газов.
В стадии абсцедирования самочувствие пациента ухудшается, присоединяются симптомы интоксикации. Степень выраженности общих симптомов индивидуальна и зависит от объема вовлеченных тканей. Слабость, потеря аппетита, температура до 39-40°С с ознобом, мышечные боли, ночной проливной пот присутствуют практически у всех пациентов. В ряде наблюдений отмечают изъязвления и волдыри на головке пениса и коже мошонки, которые сменяются некротизацией тканей. Из них может сочиться гнойное отделяемое с неприятным запахом.
Мочеиспускание происходит ослабленной струей с резями. У некоторых пациентов на фоне боли и отека кожный покров гиперемирован без других внешних проявлений, а основной процесс протекает в более глубоких слоях. Если в анамнезе была проникающая травма мошонки, края раны разведены, выделяется гной. Через несколько часов кожа приобретает фиолетовый оттенок, а затем и черный, болевой синдром уменьшается из-за гибели нервных окончаний, что может быть ложно истолковано как улучшение.
Нередко даже социализированные пациенты обращаются за помощью несвоевременно, в тяжелом состоянии. Некроз быстро захватывает мягкие ткани промежности, бедер, передней брюшной стенки. Основное грозное осложнение гангрены Фурнье — присоединение сепсиса при попадании бактерий в кровяное русло и интоксикация организма продуктами их жизнедеятельности. К отдаленным осложнениям относят спаечно-рубцовый процесс и связанную с ним эректильную дисфункцию, нарушение лимфооттока и отек гениталий, хронический болевой синдром из-за формирования рубцовой деформации.
Диагностика основана на данных осмотра, пальпации, истории заболевания. Дифференциальную диагностику проводят с флегмоной мошонки, парапроктитом, рожистым воспалением, гангренозным баланитом и осложненной формой первичной сифиломы. Решение о тактике ведения принимается коллегиально, больного осматривают хирург, уролог, проктолог, анестезиолог, терапевт. Диагностические мероприятия включают:
- Исследование крови. Кровь реагирует на гнойную катастрофу гиперлейкоцитозом, превышающим норму в 3-4 раза, нейтрофилезом и ускорением СОЭ (до 50-60 мм/ч). Положительные результаты культурального исследования крови у пациента с гангреной Фурнье свидетельствуют о септикопиемии. Для выявления коагулопатии на фоне сепсиса дополнительно исследуют профиль коагуляции (коагулограмму).
- Рентгенография мягких тканей. Рентгенографию тканей промежности проводят в качестве первичной инструментальной диагностики, особенно, когда результаты клинического исследования неубедительны. На снимках можно увидеть большое количество газов в мягких тканях, которые определяются еще до появления выраженной некротизации. МРТ органов мошонки лучше визуализирует мягкие ткани, но требует больше времени для диагностики, из-за этого у пациентов в критическом состоянии ее применение ограничено.
- УЗИ мошонки и промежности. Ультрасонография мошонки используют для определения жидкости или газа, степени выраженности отека. Яички и придатки, как правило, не изменены. Ультразвуковое сканирование позволяет диагностировать интратестикулярную травму, скротальный целлюлит, орхоэпидидимит, перекрут яичка, паховую грыжу. К недостаткам УЗИ относят необходимость надавливания на мошонку, что усиливает болевой синдром.
- Биопсия и гистология. Биопсию пораженного участка проводят для дифференциальной диагностики выраженного целлюлита от некротической инфекции. Образец берут из точки максимального размягчения, включая кожу, поверхностную и глубокую фасцию. При морфологическом исследовании отмечается некроз фасций, фибриноидная коагуляция артериол, полиморфно-ядерная инфильтрация, наличие микроорганизмов внутри вовлеченных тканей.
Пациента госпитализируют в стационар в отделение гнойной хирургии или урологии. При тяжелом состоянии нередко требуется помещение больного в условия реанимации. Лечение базируется на трех аспектах: дезинтоксикации, антибиотикотерапии и хирургическом вмешательстве в экстренном порядке. В дальнейшем пациенту может понадобиться ряд операций, включая реконструктивные.
- Антибиотикотерапия. Из антибактериальных препаратов выбирают лекарства с максимальной антианаэробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины III и IV поколения, метронидазол. Длительность и дозировка определяются в каждом случае индивидуально.
- Дезинтоксикационная терапия. Детоксикация подразумевает вливание кристаллоидных растворов, альбумина, плазмаферез, гемосорбцию. Некоторым пациентам при почечной недостаточности могут потребоваться сеансы гемодиализа.
- Хирургическое вмешательство. После подтверждения диагноза все нежизнеспособные ткани максимально радикально иссекают, рану раскрывают и выполняют ревизию; флегмоны, абсцессы и гнойные затеки дренируют. По показаниям (обширное гнойно-некротическое поражение аноректальной области) выводят колостому, при задержке мочи выполняют эпицистостомию или устанавливают уретральный катетер. Реже выполняют пенэктомию и орхиэктомию. После стабилизации состояния проводится серия реконструктивных операций. При обширных кожных дефектах прибегают к дермотензии с применением тканевых экспандеров.
- Физиотерапевтические мероприятия. При назначении гипербарической оксигенации в составе комплексной терапии болезни Фурнье эффект от лечения выше, а смертность ниже. Результативность обуславливается увеличением оксигенации артериальной крови и активизацией макрофагов в зоне воспаления. ГБО усиливает проникновение антибиотиков в пораженные ткани, уменьшает отек за счет сужения сосудов, стимулирует синтез фибробластов и образование грануляций.
Прогнозы и профилактика
Летальность при гангрене Фурнье остается высокой и составляет по разным источникам от 47 до 80%. Прогноз для жизни зависит от своевременности оказания медицинской помощи, без лечения смертность достигает 100%. Профилактика включает своевременное лечение проктологических и урологических заболеваний, коррекцию иммунодефицитных состояний, отказ от пирсинга и татуажа гениталий, безопасный секс, адекватную гигиену и здоровый образ жизни. При первых симптомах неблагополучия важно обратиться за медицинской помощью и не заниматься самолечением.
1. Гангрена Фурнье. Клинико-лабораторная картина (обзор литературы)/ Прохоров А.В.// Экспериментальная и клиническая урология- 2016 -№1.
2. Гангрена Фурнье/ Ефименко Н.А., Привольнев В.В.// Клиническая микробиология и антимикробная химиотерапия. - 2008 - Т.10, №1.
3. Гангрена Фурнье в свете современных представлений/ Алиев С.А., Алиев Э.С., Зейналов Б.М.// Хирургия. - 2014 - №4.
4. Диагностика и лечение гангрены Фурнье (практический опыт)/ Джамалов Ф.Г., Набиева Э.В., Абдуллаев М.М., Захидов З.Т., Баранов А.В., Мустафаев Р.Д.// Лазерная медицина. - 2018. - Т. 22, вып. 2.
Гангрена Фурнье - симптомы и лечение

Гангрена Фурнье — это редкая, опасная для жизни бактериальная инфекция мошонки, полового члена или промежности, при которой происходит гнойное расплавление (некротизация) мягких тканей.
Это тяжелая инфекция, которая крайне быстро развивается и может приводить к летальному исходу без срочной хирургической помощи
Другими названиями гангрены Фурнье являются:
- гангренозное рожистое воспаление мошонки
- эпифасциальный некроз
- некротизирующий фасциит
- субфасциальная флегмона
- гангрена половых органов
- гангрена полового члена и мошонки
Историческая справка
Х. Бауриенн опубликовал также случай 45-летнего армейского мясника, страдающего вторичной инфекцией после травм таза и промежности рогами быка.
В 1883 году французский врач дерматовенеролог Жан Альфред Фурнье(J. Fournier) описал болезнь, при которой основным клиническим признаком было молниеносное развитие гангрены наружных половых органов у мужчин.
Спросить у врача в мессенджере
В дальнейшем Жан Альфред Фурнье в 1862 г. описал 5 случаев этого заболевания. В этом же году П. Добычин описал случай гангрены Фурнье. В 1865 г. И. В. Буяльский, украинец по происхождению, описал случай успешного лечения больного гангреной мошонки с объявлением обоих яичек и семенных канатиков.
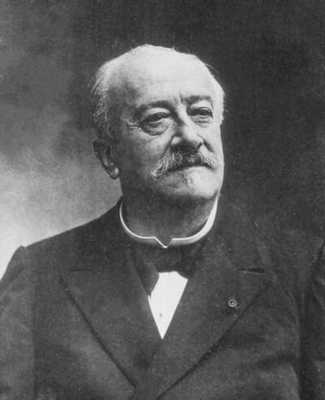

На картине Henri Toulouse-Lautrec («Examen en la Facultad de Medicina»), ученый изображен (в центре) принимающим экзамен
Уже в 21 веке, а именно в 2006 г. патолог J. Hirshmann из штата Вашингтон на основе древних писаний времен Иосифа Флавия пришел к выводу, что царь Ирод страдал от зуда тела, боли в животе, удушья, судорог конечностей, почечной недостаточности и гангрены гениталий
Молниеносная гангрена мошонки выделена как самостоятельная нозологическая единица под названием «gangrene fulminans scrotalis spontane» («спонтанная молниеносная гангрена мошонки») в МКБ
Гангрена Фурнье — разновидность некротизирующего фасциита, термин был введен Wilson в 1951 г. для обозначения инфекции мягких тканей, которая охватывающей поверхностную и глубокую фасции тела, независимо от локализации.
Некротизирующий фасциит разрушает мягкие ткани мошонки и промежности, в том числе:
- Артерии (кровеносные сосуды).
- Мышцы.
- Нервы.
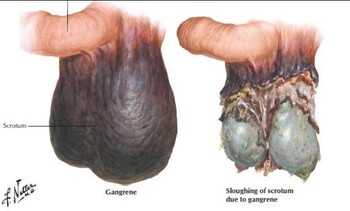
В тяжелых случаях гангрены Фурнье бактериальная инфекция распространяется на бедра, живот и грудь, разрушая мышцы, нервы и артерии этих областей.
Распространенность
Гангрена Фурнье опасна для жизни. Некоторые исследования указывают что около 3% пациентов умирают. Ряд других исследований определили, что это число достигает устрашающих 50%.
Актуальность гангрены Фурнье подтверждает рост в 2,2-6,4 раза количества больных этим заболеванием за последние 10 лет. Заболевание поражает преимущественно мужчин, а соотношение их к больным женского пола составляет 9,2:1.
Но следует отметить, что гангрена Фурнье встречается очень редко в популяции, но может также встречаться у женщин и детей.
Любой человек в любом возрасте может заболеть гангреной Фурнье. Мужчины в 10 раз чаще заболевают гангреной Фурнье, чем женщины. В группе повышенного риска находятся пациенты с такими заболеваниями:
- Диабет . От 20 до 70% людей с гангреной Фурнье также страдают диабетом.
- Расстройства, связанные со злоупотреблением алкоголем . Примерно от 25 до 50% людей с гангреной Фурнье злоупотребляют алкоголем.
- Цирроз печени.
- ВИЧ.
- Высокое кровяное давление или гипертоническая болезнь.
- Хроническая почечная недостаточность.
Также подвержены более высокому риску гангрены Фурнье пациенты:
- От 50 лет и старше.
- Пациенты с ожирением.
- Курильщики.
- Получающие курс химиотерапии.
- Принимающие кортикостероидные препараты.
- Пациенты после травм
- Пациенты после трансплантации и с другой иммуносупрессией.
Этиология заболевания
Первоначально гангрену Фурнье определяли как идиопатическую нозологию.
Поскольку гангрена Фурнье - инфекция, то у 95 % больных удалось выявить возбудителя. Это была грамположительная и грамотрицательная флора и неклостридиальные анаэробы
Бактерии (анаэробные бактерии или аэробные бактерии) вызывают гангрену Фурнье. К наиболее распространенным аэробным организмам относятся:
- Кишечная палочка (кишечная палочка).
- Клебсиелла.
- Протей.
- Стафилококк.
- Стрептококк.
К наиболее распространенным анаэробным микроорганизмам относятся:
- Бактероиды.
- Клостридий.
- Пептострептококк.
Бактерии могут попасть в гениталии и прямую кишку несколькими путями, например:
- Абсцесс.
- Анальный свищ и дивертикулит.
- Генитальный пирсинг.
- Инфекция мочевого пузыря или мочевыводящих путей.
- Травма, вызывающая царапину или ожог.
- Укусы насекомых.
- Рак прямой кишки.
- Во время секса.
По данным литературы, основными нозологическими причинами гангрены Фурнье являются заболевания урогенитального тракта (45%), аноректальной зоны (33%) и кожные (22%)
Дети иногда заражаются бактериальной инфекцией в результате обрезания.
При гангрене Фурнье гнойная бактериальная инфекция приводит к микротромбозу мелких подкожных сосудов, что приводит к развитию гангрены окружающей кожи над ними.
Нарушенные защитные механизмы организма помогают инфекции беспрепятственно и молниеносно распространяться.
Синергическая активность аэробов и анаэробов приводит к выработке различных экзотоксинов и ферментов, таких как:
которые способствуют разрушению тканей и распространению инфекции.
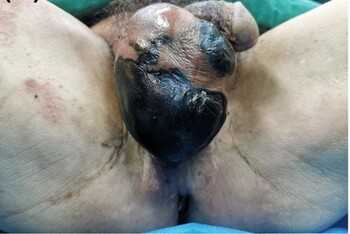
Агрегация тромбоцитов, вызванная анаэробными микроорганизмами, и гепариназа и коллагеназа, продуцируемые анаэробами, приводят к тромбозу микрососудов и некрозу кожи.
Кроме того, в некротизированной ткани нарушается фагоцитарная активность, отвечающая за местный иммунитет, что способствует дальнейшему распространению инфекции.
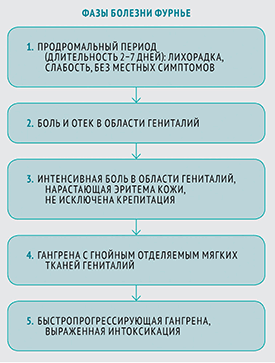
Стадии гангрены Фурнье
В клиническом течении гангрены Фурнье преимущественно выделяют 4 стадии:
- продромальный период - когда изменения касаются исключительно фасции, а внешне нет никаких проявлений болезни;
- начальная стадия - когда имеются гиперемия и отек мошонки и полового члена, сопровождающиеся выраженным болевым синдромом;

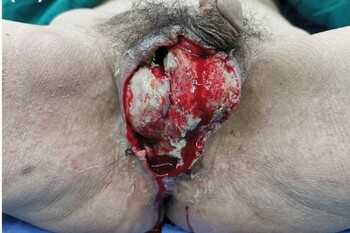
- клиническая или развернутая стадия - имеются некрозы мошонки и полового члена, а в дальнейшем в зоне некроза развивается гнойное воспаление;
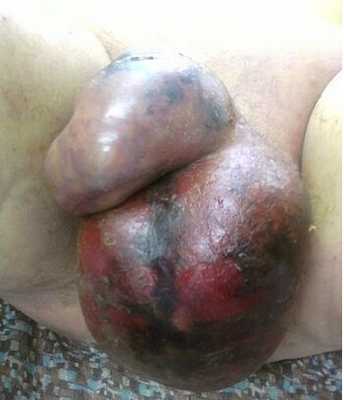
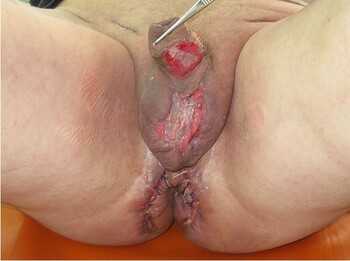
- восстановительный период - начинается с 12-14-го дня процесса, когда раны заполнены спелыми грануляциями и общее состояние больного является стабильным
Симптомы
Симптомы, которые сопровождают или следуют за покраснением, болезненностью и отеком гениталий или промежности, включают:
- Изменения психической деятельности - снижение настроения, вялость, апатию.
- Лихорадка и озноб.
- Признаки воспаления.
- Тошнота и рвота .
- Боль от умеренной до сильной, с локализацией в нижней части живота.
- Гнилостный запах.
- Признаки системного распространения инфекции или сепсиса.
Феномен «верхушки айсберга» при гангрене Фурнье - несоответствие между относительно ограниченным локальным некрозом (омертвением) кожи и обширным гнойно-некротическим расплавлением подкожной жировой клетчатки
Другая особенность гангрены Фурнье - при обширном гнойно-некротическое поражение кожи мошонки, яички, в процесс не вовлекаются и не воспаляются и остаются интактными, не измененными.
Сохранение жизнеспособности яичек объясняется автономностью их кровоснабжения, не зависящей от кровоснабжения мошонки и полового члена.
Гангрена Фурнье также кровеносную систему, сосудистую систему и сердце. Признаки поражений указанных выше систем организма включают:
- Анемия.
- Диссеминированное внутрисосудистое свертывание - ДВС синдром.
- Учащенное сердцебиение (тахикардия).
- Гипотония (пониженное кровяное давление).
Кожные симптомы, в том числе:
- Крепитация (хлопающий или потрескивающий звук при растирании, поглаживании воспаленного участка).
- Местный зуд.
Синдромы на поздних стадиях гангрены Фурнье:
- Тромбоз кровеносных сосудов, который возникает, когда воспаление блокирует приток крови к тканям, и ткани начинают отмирать в итоге.
- Некроз тканей высвобождает бактерии и побочные продукты некротизированных тканей в общий кровоток. Эти побочные продукты вызывают септический шок- состояние, при котором резко снижается артериальное давление.
- Развитие полиорганной недостаточности.
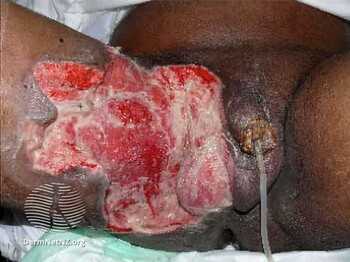
Кроме изучения жалоб пациентов и местного осмотра пораженной области, в диагностике гангрены Фурнье используются.
- Компьютерная томография (КТ) для обнаружения газов и жидкостей в организме и выявления источника инфекции.
- УЗИ мошонки и промежности.- чтобы подтвердить, является ли это гангреной Фурнье или другими заболеванием, такими как эпидидимит и орхит
- Рентгенологическое исследование мягких тканей - чтобы определить, насколько далеко распространился воздух в мягких тканях.
- Общий анализ крови
- Биохимическое исследование крови.
- Биопсия и гистология пораженного участка
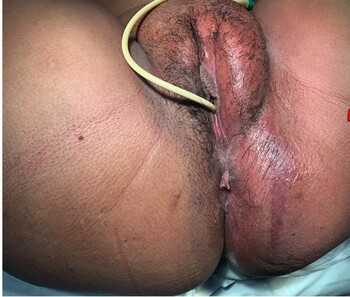
Осложнения
Есть много возможных осложнений гангрены Фурнье со стороны различных органов и систем. Они включают:
- Острая почечная (почечная) недостаточность.
- Острый респираторный дистресс-синдром.
- Наложение колостомы.
- Снижение качества жизни и развитие клинической депрессии.
- Сердечная недостаточность и аритмия.
- Илеус - нарушение нормальной пропульсивной способности кишечника.
- Сексуальная дисфункция.
- Инфекции мочевыводящих путей.
Пациента проходит лечение в стационаре в отделение гнойной хирургии или урологическом отделении.
При тяжелом состоянии пациент может быть госпитализирован в реанимационное отделение.
Лечение обязательно включает такие направления
- дезинтоксикации терапия
- антибиотикотерапия
- экстренные хирургические вмешательства
Антибиотикотерапия. Используется комбинированная антибиотикотерапия с назначением препаратом с максимальной антианаэробной активностью. До получения результатов посева из очага воспаления, применяют карбапенемы, цефалоспорины III и IV поколения, метронидазол.
Дезинтоксикационная терапия. Детоксикация подразумевает проведение комплексной инфузионной терапии с помощью кристаллоидных растворов, альбумина и других. Возможно назначение гемодиализа при острой почечной недостаточности.
Хирургическое вмешательство. После подтверждения диагноза все нежизнеспособные ткани максимально радикально иссекают, рану раскрывают и выполняют ревизию и последующее дренирование.
При обширном поражение аноректальной области выводят колостому, а при задержке мочи выполняют эпицистостомию или устанавливают уретральный катетер.
Гораздо редко выполняется пенэктомию и орхиэктомию.
После стабилизации состояния проводится серия реконструктивных операций.
Реконструктивные операции при гангрене Фурнье
Кроме активной хирургической санации, задачами оперативного лечения гангрены Фурнье являются реконструкция мягких тканей аногенитальной зоны местными тканями.
Реконструктивная хирургия придает мошонке или половому члену такой же примерно внешний вид, как это было до гангрены Фурнье.
Реконструктивно-пластические операции проводят в период очищения раны от некротизированных тканей и формирования грануляционной ткани.
К реконструктивным операциям относятся:
- ,
- аутодермопластика расщепленным или перфорированным лоскутом, мышечная пластика,
пластика.
Пластическим материалом служат паховый лоскут, лоскуты медиальных поверхностей бедер, микрохирургические лоскуты.
Они применяются для замещения утраченных тканей мошонки и полового члена, перианальной области с большим дефицитом покровных тканей .
Используются также методы дермотензии при помощи временных подкожных экспандеров для закрытия кожных дефектов, которые часто бывают весьма обширными и напоминают последствия глубоких ожогов во второй фазе раневого процесса.
Пластика мошонки
- при поражении менее 50% ее площади осуществляется местными тканями, учитывая хорошую эластичность мошонки;
- если площадь поражения мошонки превышает 50%, выполняют пластику мошонки и/или полового члена полнослойным кожным лоскутом.
- Результаты пластических операций при гангрене Фурнье хорошие.
Гангрена Фурнье опасна для жизни — от нее умирают до 50% людей с гангреной Фурнье. Но есть методы лечения и способы снизить риск гангрены Фурнье, чтобы пациент не попал в эти 50%.
Несколько факторов влияющих на прогноз при гангрене Фурнье, в том числе:
- Насколько рано было обращение к врачу. Чем быстрее тем лучше.
- Сколько тканей инфицировано или мертво. Чем дольше период д обращения за медицинской помощью, тем больше тканей заражается.
- Как долго ткани были инфицированы или мертвы.
Специалисты пока не нашли способ надежно предотвратить гангрену Фурнье.
Возможно снизить риск гангрены Фурнье, приняв следующие меры предосторожности, в том числе:
- Соблюдайте правила гигиены. Соблюдение чистоты половых органов и промежности снижает риск развития гангрены Фурнье.
- Во время бритья области гениталий используйте чистую бритву, чтобы предотвратить легкие травмы.
- Лечите любые ранах в аноректальной области т.к бактерии могут попасть через царапины и порезы.
- Поддерживайте здоровый вес.
- Прекратите курить.
Выводы и рекомендации
1. Гангрена Фурнье - тяжелый септический процесс, поражающий урогенитальную диафрагму и мочеполовые органы малого таза и сопровождающийся выраженным эндотоксикозом и синдромом системной и воспалительной реакции.
2. Смертность при этой патологии составляет 37,5 -50.0%.
3. Важное прогностическое значение протекания процесса имеет площадь поражения и выраженность эндотоксикоза..
4. При гангрене Фурнье у трети больных поражаются яички, а у 15% - мочевой пузырь с формированием свища.
5. У 15% пациентов наблюдается острая задержка мочи, требующая выполнения эпицистостомии.
6. Гангрена Фурнье - процесс динамичен, некрозы могут развиваться и распространяться и в ходе лечения.
7. Гангрена Фурнье - это тяжелый эндотоксикоз, приводящий к полиорганной недостаточности.
Читайте также:
