Гигантоклеточная репаративная гранулема глазницы: признаки, гистология, лечение, прогноз
Добавил пользователь Алексей Ф. Обновлено: 01.02.2026
Термином "центральная гигантоклеточная (репаративная) гранулема" обозначают опухолеподобное поражение кости с локализацией исключительно в альвеолярной части челюсти в виде ограниченного опухолевидного образования на десне. Идентичное поражение, развивающееся только в мягких тканях десны без вовлечения в процесс кости, называют периферической гигантоклеточной гранулемой и рассматривают в группе опухолеподобных поражений мягких тканей.
По клиническим признакам центральная гигантоклеточная гранулема сходна с периферической. Однако на рентгенограмме в области ее локализации отмечается небольшая зона деструкции в виде разрежения с четкими границами и ровным контуром, на фоне которого иногда видны тонкие костные перегородки.
Гистологически она представляет собой клеточную фиброзную ткань, содержащую множественные очаги геморрагии, скопления многоядерных гигантских клеток, встречается гемосидерин. Многие авторы подчеркивают сосудистое происхождение гигантских клеток, не имеющих отношения к костным структурам.
Центральную гигантоклеточную гранулему часто трудно дифференцировать от гигантоклеточной опухоли, херувизма и коричневой опухоли гиперпаратиреоидизма, поэтому для установления диагноза решающее значение имеют клинико-рентгенологические проявления.
Лечение хирургическое, заключается не только в иссечении образования в пределах здоровых тканей, но и в выскабливании и высверливании измененной кости. Нередко отмечают рецидив. В этом случае операцию проводят более радикально, с удалением подвижных зубов в зоне поражения. Озлокачествления, метастазов не наблюдают.
Эпулис (центральная гигантоклеточная гранулёма)
Что такое Эпулис (центральная гигантоклеточная гранулёма) -
Эпулис (центральная гигантоклеточная гранулёма, epulis; греч. epi- на + ulon десна; синонимы: эпулид, наддесневик) -опухолеподобное образование на десне.
Встречается как у взрослых, так и у детей; у последних - в период прорезывания зубов. У женщин наблюдается в 3-4 раза чаще, чем у мужчин. Локализуется преимущественно в области резцов и премоляров.
Что провоцирует / Причины Эпулиса (центральной гигантоклеточной гранулёмы:
В возникновении эпулиса большое значение имеет длительное травмирование десны нависающей пломбой, краями разрушенного зуба, зубным камнем, недоброкачественным протезом.
Предрасполагающими факторами являются нарушение прикуса, неправильное расположение зубов. Возможно возникновение эпулиса во время беременности, что связано по-видимому, с гормональными нарушениями.
Патогенез (что происходит?) во время Эпулиса (центральной гигантоклеточной гранулёмы:
Эта своеобразная гранулёма состоит из веретеновидных мезенхимальных клеток и агрегатов гигантских многоядерных клеток. Её чаще наблюдают у женщин моложе 30 лет.
Различают две клинические формы: злокачественную и доброкачественную.
Для злокачественной характерны боли, быстрый рост, отёк, разрушение верхушек корней зуба, перфорация кортикальной пластинки, диаметр более 2 см.
Доброкачественную форму характеризует медленный рост, меньшие размеры, бессимптомное течение. В большинстве случаев гранулёма локализуется на нижней челюсти кпереди от первого моляра и может распространиться за срединную линию. В типичных случаях опухоль имеет многокамерное строение за счёт тонких трабекул или зубчатые края. Рецидивы, особенно при злокачественной форме, наблюдают примерно в 20% случаев.
С учетом клинико-морфологических особенностей различают фиброматозный ангиоматозный и гигантоклеточный эпулис. Первые два являются следствием выраженной продуктивной тканевой реакции при хроническом воспалении десны. Среди гигантоклеточных эпулис в свою очередь выделяют периферическую гигантоклеточную гранулему, развивающуюся из тканей десны, и центральную, или репаративную, гигантоклеточную гранулему, возникающую из кости альвеолярного отростка.
Фиброматозный эпулис имеет округлую или неправильную форму, располагается с вестибулярной стороны десны на широком, реже узком основании (ножке) и прилежит к зубам, может распространяться через межзубной промежуток на оральную сторону. Эпулис покрыт слизистой оболочкой бледно-розового цвета, имеет падкую или бугристую поверхность, плотно-эластическую консистенцию, безболезненный, не кровоточит, характеризуется медленным ростом. Микроскопически представляет разрастание фиброзной ткани, в которой встречаются отдельные костные перекладины.
Ангиоматозный эпулис располагается у шейки зуба, имеет мелкобугристую. реже гладкую поверхность, ярко-красный цвет с цианотичным оттенком, сравнительно мягкую консистенцию. Кровоточит даже при легком травмировании. Относительно быстро растет (у беременных обычно на 17-20-й нед.). Микроскопически на фоне созревающей фиброзной ткани отмечается большое количество тонкостенных кровеносных сосудов и тучных клеток.
Периферическая гигантоклеточная гранулема - безболезненное образование округлой или овальной формы с бугристой поверхностью, мягкой или упругоэластической консистенции, синюшно-багрового цвета. Развивается на альвеолярной части челюсти, кровоточит, растет медленно. Эпулис значительных размеров легко травмируется, при этом образуются эрозии и изъязвления. На эпулис обычно видны вдавления от зубов антагонистов. Зубы, к которым прилежит эпулис, смещаются и нередко расшатываются. Микроскопически определяется большое количество многоядерных гигантских клеток, гранулы гемосидерина; соединительнотканная строма обычно васкуляризирована.
Периферическая гигантоклеточная гранулёма - редкое поражение дёсен в виде разрастания, напоминающего эпулис. Она обычно образуется в результате травмы и исходит из надкостницы, покрытой слизистой оболочкой, или периодонтальной связки, т.е. локализация периферической гигантоклеточнои гранулёмы ограничена альвеолярным отростком челюстей. Чаще поражается десна нижней челюсти кпереди от моляров. Особенно часто заболевают женщины в возрасте от 40 до 60 лет. При гистологическом исследовании в ткани гранулёмы обнаруживают многоядерные гигантские клетки и множество фибробластов.
Центральная гигантоклеточная гранулема внешне напоминает периферическую. Микроскопически она представлена фиброзной тканью с множественными очагами геморрагий, скоплением многоядерных гигантских клеток, отложениями гемосидерина.
Диагностика Эпулиса (центральной гигантоклеточной гранулёмы:
Диагноз устанавливают на основании данных клинической картины и результатов морфологического исследования. При центральной гигантоклеточной гранулеме с помощью рентгенологического исследования выявляют участок деструкции кости с четкой границей и ровным контуром, на фоне которого можно обнаружить тонкие костные перегородки.
Лечение Эпулиса (центральной гигантоклеточной гранулёмы:
Лечение заключается в устранении травмирующего фактора и иссечении образования. Разрез делают на 2-3 мм отступя от границ эпулиса, который удаляют вместе с надкостницей, при центральной гигантоклеточной гранулеме - с участком костной ткани. После иссечения центральной гигантоклеточной гранулемы вовлеченный в процесс участок кости удаляют бором или фрезой. После удаления эпулиса края раны коагулируют. Рану закрывают марлей, пропитанной йодоформной смесью или перемещают на нее сформированный слизисто-надкостничный лоскут. Зубы в области эпулиса удаляют лишь при значительной подвижности и чрезмерном обнажении корней. При обширном поражении кости, а также рецидиве эпулиса производят частичную резекцию альвеолярной части вместе с зубами. Прогноз благоприятный, при не радикально выполненной операции возникает рецидив.
Профилактика Эпулиса (центральной гигантоклеточной гранулёмы:
К каким докторам следует обращаться если у Вас Эпулис (центральная гигантоклеточная гранулёма):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эпулиса (центральной гигантоклеточной гранулёмы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Гигантоклеточная опухоль кости ( Остеобластокластома , Остеокластома )
Гигантоклеточная опухоль кости - это доброкачественное, реже злокачественное новообразование, состоящее из мононуклеарных и гигантских многоядерных клеток, напоминающих остеокласты. Чаще локализуется в метафизах длинных трубчатых костей. Протекает бессимптомно или проявляется болями, припухлостью, локальной гипертермией, ограничением движений. Диагностика базируется на данных опроса, объективного осмотра, рентгенографии, компьютерной томографии, других аппаратных методик, цитологического и гистологического исследования. Лечение - хирургическое вмешательство, лучевая терапия.
МКБ-10
Общие сведения
Гигантоклеточная опухоль кости (ГКО, остеобластокластома, остеокластома) - неоплазия с двумя клиническими вариантами течения. Данные о распространенности существенно разнятся - от 4 до 25% от общего количества опухолевых поражений скелета. Доля злокачественного варианта составляет 5-10%. 80% пациентов находятся в возрастной категории 20-50 лет, пик заболеваемости приходится на третье десятилетие жизни. Женщины страдают несколько чаще мужчин. В 50-65% случаев поражается область коленного сустава (дистальная часть бедра или проксимальная часть голени).
Причины
Этиология гигантоклеточных опухолей окончательно не выяснена. Специалисты придерживаются общей для всех новообразований концепции Петерсона, согласно которой неоплазии являются полиэтиологическим заболеванием, возникают при сочетании внешних и внутренних неблагоприятных влияний. К экзогенным факторам риска относят вредные биологические (вирусные), химические, лучевые воздействия. Эндогенными факторами считаются обменные расстройства, нарушения гормонального баланса, снижение реактивности организма.
Патанатомия
В 89% ГКО формируется в длинных трубчатых костях. Нижние конечности поражаются двое чаще верхних. Первое место по распространенности занимает дистальный метафиз бедра, второе - проксимальная часть большеберцовой либо малоберцовой кости, третье - периферические отделы луча, четвертое - дистальная часть большеберцовой кости. Позвонки, мелкие и плоские кости страдают редко.
Характерны одиночные очаги, в литературе также описываются отдельные двойные локализации, чаще расположенные близко друг к другу в сочленяющихся костях. Гигантоклеточная опухоль находится в метафизе, иногда растет в сторону диафиза. Первично диафизарное расположение выявляется крайне редко. Одноядерные клетки новообразования имеют сходство с остеобластами, гигантские многоядерные - с остеокластами. В ткани неоплазии выявляются костные балочки, включения остеоида.
Доброкачественные опухоли имеют типичное строение. При озлокачествлении возможны три варианта. Первый - остеокластома метастазирует, сохраняя стандартную структуру (которая, выявляется, в том числе, в отдаленных очагах). Второй - первично злокачественная ГКО, которая отличается от доброкачественной наличием атипии и митозов преимущественно в одноядерных клетках. Третий - трансформация первично доброкачественной остеобластокластомы в различные виды сарком: остеогенную, веретеноклеточную, фибросаркому.
Симптомы
У большинства пациентов на начальной стадии единственным проявлением доброкачественной (типичной) гигантоклеточной опухоли является боль в зоне поражения. Иногда прослеживается связь между болевым синдромом и предшествующим травматическим повреждением. Симптом выражен умеренно, эпизодически беспокоит при движениях, имеет ноющий либо тянущий характер. Реже болезненности сопутствует появление опухолевидного образования, еще реже припухлость возникает без болевых ощущений.
У взрослых ГКО крайне редко манифестирует патологическим переломом. В то же время, у детей доля этого признака составляет более 50%. Все проявления, кроме патологического перелома, не доставляют особого беспокойства, поэтому больные впервые обращаются к врачу через 8 и более месяцев после дебюта заболевания, на стадии формирования развернутой клинической картины. На этом этапе боли выявляются у всех пациентов, нарастают при физической нагрузке, сохраняются в покое, зачастую беспокоят постоянно, усиливаются по ночам.
Пальпируемая неоплазия обнаруживается в 70-75% случаев. У остальных больных отмечается локальный отек мягких тканей. Частым симптомом в этом периоде становится ограничение подвижности в близлежащем суставе. Проявление, как правило, связано с усилением боли во время движений. Иногда отмечаются постепенно формирующиеся контрактуры, напрямую не связанные с болевым синдромом. У некоторых пациентов определяется выпот.
Злокачественная гигантоклеточная опухоль проявляется аналогичными признаками. Основными отличиями считаются незначительная продолжительность периода первичной симптоматики, быстрое прогрессирование, более высокая интенсивность болезненных ощущений. Новообразование, в среднем, начинает прощупываться через 4 месяца, развернутая клиническая картина выявляется спустя полгода с момента появления первых симптомов остеобластокластомы. Метастазы в легкие, другие кости, мягкие ткани обнаруживаются редко.
Диагностика
Первичные диагностические мероприятия осуществляются травматологами-ортопедами, в дальнейшем пациентов направляют к специалистам в области остеоонкологии. Характер патологии определяют на основании жалоб, данных физикального обследования, дополнительных исследований. В ходе внешнего осмотра выявляют опухолевидное образование костной плотности, отек и гиперемию, оценивают объем движений. Для уточнения вида новообразования применяют следующие методы:
- Рентгенография кости. На снимках визуализируется кистообразные изменения или неоплазия в виде «мыльных пузырей» в метафизарной зоне. Признаки общего остеопороза отсутствуют, вокруг измененного участка может просматриваться остеосклероз. Границы доброкачественной ГКО более четкие, но из-за местно-агрессивного роста при значительном размере возможно появление «костного козырька». Выраженная периостальная реакция нехарактерна. Злокачественная остеокластома имеет нечеткую структуру. На снимках рано обнаруживается разрушение кортикального слоя.
- КТ и МРТ кости. Компьютерная томография дает более четкое представление о форме, размерах, границах гигантоклеточной опухоли, в сомнительных случаях позволяет подтвердить или опровергнуть разрыв коркового слоя. В ходе магнитно-резонансной томографии исследуют интрамедуллярный и кистозный компоненты, оценивают состояние окружающих мягких тканей, расположение сосудов и нервов. Методики помогают выбрать оптимальный вариант хирургического вмешательства, спланировать операцию.
- Другие аппаратные исследования. При злокачественном процессе назначают сцинтиграфию костей скелета или ПЭТ-КТ. Благодаря накоплению остеотропных фармпрепаратов, методы хорошо визуализируют новообразование, выявляют вторичные костные очаги. Ангиография при злокачественном течении свидетельствует о формировании беспорядочной сосудистой сети с артериями неравномерного диаметра. Рентгенография легких показана при подозрении на метастазирование.
- Морфологические исследования. Верификацию гигантоклеточной опухоли осуществляют путем цитологического или гистологического анализа. Материал получают методом аспирационной биопсии или трепанобиопсии. Вероятность точного определения вида и степени дифференцировки неоплазии составляет 80-90%, сложности чаще возникают при рецидивах. При недостаточной информативности выполняют повторный забор ткани методом открытой биопсии.
- Другие лабораторные анализы. Результаты тестов неспецифичны, но способствуют дифференцировке доброкачественных и злокачественных ГКО. В первом случае изменения отсутствуют, во втором в крови выявляются ускорение СОЭ, лейкоцитоз, снижение железа и белка, увеличение уровня щелочной фосфатазы, фосфора, кальция. В моче обнаруживаются гексокиназа, оксипролин.
Различение проводят с аневризмальной костной кистой (чаще - солидным вариантом), центральной гигантоклеточной гранулемой, хондробластомой. Также требуется дифференциальная диагностика с неоссифицирующей фибромой и остеосаркомой.
Лечение гигантоклеточной опухоли кости
Основной метод лечения ГКО - хирургическое вмешательство. Объем операции выбирают с учетом размеров и распространенности неоплазии. В случаях «неудобного» расположения (в позвонках, плоских костях) или незначительного поражения трубчатых костей осуществляют экскохлеацию. Новообразования среднего размера удаляют методом краевой резекции. При вовлечении половины и более диаметра либо центральном расположении прибегают к сегментарной резекции. По показаниям применяют костно-пластические методики для замещения образовавшегося дефекта. Ампутации требуются редко.
При ограниченных легочных метастазах производят парциальную резекцию легких. Лучевая терапия показана при труднодоступных неоплазиях, прежде всего - расположенных в верхних отделах крестца. Метод также используется при отказе от операции, наличии тяжелой соматической патологии. В рамках комбинированного лечения рекомендован в пред- и послеоперационном периоде. Чаще всего проводится дистанционная гамма-терапия.
Прогноз
Прогноз доброкачественной гигантоклеточной опухоли кости достаточно благоприятный - после радикального иссечения с соблюдением принципов абластичности в большинстве случаев наступает выздоровление. Частота рецидивирования напрямую зависит от выбранного оперативного метода, составляет 46% после экскохлеации, 30% после краевой резекции и 6,6% после радикальной резекции. При злокачественном характере патологического процесса пятилетняя выживаемость составляет 35%, через 10 лет в живых остается 18% больных.
1. Первичные опухоли костей и костные метастазы. Диагностика и принципы лечения. Учебное пособие/ Маланин Д.А., Черезов Л.Л. - 2007.
2. Дифференциальная диагностика гигантоклеточных опухолей у детей. Автореферат диссертации/ Рогожин Д.В. - 2018.
Кольцевидная гранулема
Кольцевидная гранулема — это хроническое доброкачественное поражение кожи, которое имеет невыясненный этиопатогенез. Заболевание проявляется кольцевидными высыпаниями на коже, которые состоят из плотных багровых или кирпично-красных узелков, может протекать в локализованной, генерализованной или атипичной форме. Для диагностики состояния требуется тщательный клинический осмотр, гистологическое исследование биоптатов пораженных участков, расширенное лабораторное обследование. Лечение включает топические кортикостероиды, ретиноиды, иммуносупрессоры, аппаратные методы фракционного фототермолиза, криодеструкции.
Болезнь впервые описана английским ученым Т. Фоксом. В дерматологии отсутствуют масштабные исследования этого заболевания, поэтому частота встречаемости точно не установлена, и схемы лечения еще не разработаны окончательно. Женщины болеют в 2-2,5 раза чаще. Существует два возрастных пика заболеваемости: локализованная форма кольцевидной гранулемы типична для молодых больных до 30 лет, причем в большинстве случаев она имеет благоприятное течение, а распространенная форма возникает у людей старше 50 лет, сочетается с другими соматическими патологиями, с трудом поддается терапии.
В современной дерматологии до сих пор не определены точные этиологические факторы развития болезни. Ранее считалось, что патология носит идиопатический характер, однако новые исследования доказывают участие различных эндогенных нарушений здоровья и экзогенных факторов в механизме ее развития. На сегодня описаны следующие группы триггеров, специфичных для кольцевидной гранулемы:
- Отягощенная наследственность. Хронический дерматоз ассоциирован с генами главного комплекса гистосовместимости (HLA), причем для локализованных форм типично присутствие антигена HLA-B8, а для диссеминированной — антигена HLA-A29.
- Сахарный диабет. Люди с нарушениями обмена глюкозы намного чаще сталкиваются с симптомами кольцевидной гранулемы, для них характерна распространенная форма дерматоза с локализацией элементов на разных участках тела. Патология наиболее часто наблюдается при сахарном диабете 1-го типа, может возникать уже в детском возрасте.
- Хронические болезни. Провоцирующим фактором кожных поражений может выступать саркоидоз, ревматизм, аутоиммунный тиреоидит. Риск появления дерматоза резко повышается у больных с хроническим гепатитом В, туберкулезом.
- Злокачественные опухоли. По данным ряда авторов, появление кожных высыпаний возможно на фоне солидных опухолей молочной железы, шейки матки, предстательной железы, желудочно-кишечного тракта. Изредка причиной гранулемы становится онкопатология крови (лимфома Ходжкина, острый миелобластный лейкоз).
- Экзогенные факторы. Некоторые авторы связывают заболевание с чрезмерным и продолжительным по времени действием ультрафиолетового излучения. Иногда дерматоз развивается после укусов насекомых.
- Прием медикаментов. Триггером заболевания выступает туберкулиновая проба Манту, вакцинация против туберкулеза. Лечение препаратами золота, некоторыми противовоспалительными и гипотензивными медикаментами также может спровоцировать патологию.
Патогенез
Механизм развития кольцевидной гранулемы объясняется типичной реакцией гиперчувствительности замедленного типа, которая возникает идиопатически в ответ на действие неизвестных антигенов. В патогенезе важная роль отводится антигенпрезентирующим макрофагам, дендритным клеткам. Все клеточные элементы обеспечивают фагоцитоз антигена и его презентацию Т-лимфоцитам, что завершается пролиферацией антигенчувствительных клонов Th1.
При патоморфологическом исследовании в очаге кожного поражения определяются Th1-лимфоциты, повышенный уровень провоспалительных агентов: гамма-интерферона, фактора некроза опухолей, интерлейкинов второго и четвертого типов. Этот процесс завершается ограниченной дегенерацией коллагеновых волокон дермы, что отличает патологию от диффузного липоидного некробиоза.
Учитывая гистологическую картину, выделяют два варианта кольцевидной гранулемы: интерстициальный и палисадниковый. При интерстициальном типе заболевания между волокнами дермы формируются скопления муцина и гистиоцитов. Для палисадникового варианта дерматоза типичны гранулематозные инфильтраты в сосочковом слое дермы, в центре которых определяются скопления лейкоцитарных клеток в виде частокола.
Симптомы кольцевидной гранулемы
Локализованная форма
Такой вид патологии обычно встречается в практике дерматолога. Повреждение кожи представлено одним или несколькими округлыми очагами диаметром 1-5 см, края которых возвышаются над поверхностью кожи. Они состоят из тесно расположенных узелков розового либо синюшного оттенка. Центральная часть очагов представлена слегка пигментированной кожей. Очаги склонны к периферическому росту.
Для локализованной формы дерматоза характерно отсутствие шелушения и других вторичных элементов сыпи. Высыпания располагаются на тыльной стороне кистей, разгибательных поверхностях локтевых и коленных суставов, спереди голеней. Типично поражение мест, которые подвергаются хронической травматизации, имеют минимальный слой подкожной клетчатки. Кольцевидная гранулема не сопровождается зудом, болью или другими дискомфортными ощущениями. Хорошо поддается традиционным схемам лечения.
Генерализованная форма
Диссеминированный вариант болезни диагностирует у 8,9% больных. Средний возраст пациентов поражения кожи составляет 52 года. Состояние проявляется множественными изолированными или сливающимися высыпаниями, которые преимущественно размещаются на шее, туловище, ладонях и подошвах. Сыпь имеет вид узелков синюшного, желто-коричневого или телесного цвета, которые сопровождаются кожным зудом.
Подкожная форма
Данный вид патологии характерен для детского возраста, хотя описано несколько случаев дерматоза у взрослых. На кожных покровах возникают плотные безболезненные узлы не более 4 см в диаметре. Они преимущественно расположены на волосистой части головы, в периорбитальной зоне, на нижних конечностях — в области ягодиц, передневнутренней поверхности голеней, тыльной стороны стопы. Эти элементы подобны ревматоидным узелкам.
Перфорирующая форма
Редко встречающийся и наиболее опасный вариант патологии, который преимущественно выявляется у жителей Гавайских островов. Очаги дерматоза локализованы на тыле кистей, туловище, нижних конечностях. Высыпания представлены милиарными или лентикулярными папулами с пупковидным вдавлением в центральной части, которые могут вскрываться с выделением желатинообразной жидкости. После заживления элементов остаются атрофические рубцы.
Пятнистая форма
Такая разновидность кольцевидной гранулемы наиболее характерна для женщин старше 40 лет. Кожные элементы покрывают туловище, конечности, изредка дерматоз приобретает генерализованный характер. Больные замечают пятна красного, кирпичного или синюшного цвета с однородной окраской, которые не болят и не зудят, доставляют только эстетический дискомфорт.
Осложнения
Хотя кольцевидная гранулема является доброкачественным заболеванием, она может обусловить негативные последствия. Наиболее тяжело протекает генерализованный вариант дерматоза, лечение которого затруднено даже при использовании современных аппаратных методик. К тому же многие пациенты в течение нескольких месяцев или лет после прохождения терапевтического курса сталкиваются с рецидивами высыпаний.
Поскольку у страдающих кольцевидной гранулемой поражение распространяется на глубокие участки дермы, заживление крупных очагов дерматоза может происходить через стадию образования рубца. На кожном покрове пациентов появляются неэстетичные ярко-розовые шрамы, которые спустя 3-4 месяца заметно светлеют, а затем на протяжении полугода приобретают плотную структуру и окончательный вид.
Неэстетичные кожные проявления кольцевидной гранулемы не влияют на общее состояние здоровья, не вызывают системных осложнений. Необходимость своевременного обращения к врачу в большей степени продиктована важностью дифференциальной диагностики и исключения более опасных видов дерматозов, которые по клиническим признакам могут быть похожи на гранулему.
В типичных случаях постановка диагноза кольцевидной гранулемы выполняется врачом-дерматологом на основании данных клинического осмотра и сбора детального анамнеза. Поскольку для дерматоза характерен полиморфизм симптоматики, своевременное выявление патологии часто затруднено. Для подтверждения диагноза и начала лечения используются следующие методы исследования:
- Гистологический анализ. При исследовании биоптатов кожи поврежденных участков определяются клеточные инфильтраты в средних и нижних слоях дермы, очаги коагуляционного некроза, дегенерация коллагеновых волокон. Клеточный состав представлен лимфоцитами, гистиоцитами, фибробластами.
- Анализы крови. При локализованных вариантах кольцевидной гранулемы изменения в клинических и биохимических исследованиях отсутствуют. При диссеминированном варианте возможны проявления дислипидемии, гипертриглицеридемии, повышение СОЭ и острофазовых белков.
- Иммунограмма. Поскольку в патогенезе болезни важную роль играют аллергические реакции, для получения полной картины врачу требуются показатели разных фракций Т-лимфоцитов, уровней иммуноглобулинов, провоспалительных цитокинов.
- Микробиологическая диагностика. Исследования проводятся, чтобы исключить инфекционные дерматозы, клинические симптомы которых бывают сходны с проявлениями кольцевидной гранулемы, а также для проверки на хронические инфекции как типичный триггер заболевания.
- Консультации специалистов. При подозрении на хроническую соматическую патологию, которая спровоцировала развитие кольцевидной гранулемы, больному необходимо пройти расширенное обследование у эндокринолога, ревматолога, онколога.
Дифференциальная диагностика
При атипичных клинических вариантах необходимо произвести дифференциальную диагностику с инфекционными поражениями кожи (туберкулезная лепра, бугорковый сифилис), другими хроническими дерматозами (стойкой возвышающейся эритемой, кольцевидной формой липоидного некробиоза). Также требуется исключить мелкоузловой саркоидоз, ревматические узелки.
Лечение кольцевидной гранулемы
Медикаментозная терапия
Четкие клинические протоколы лечения кольцевидной гранулемы не разработаны. У детей дерматоз в основном регрессирует самостоятельно, взрослым, как правило, требуется специфическая терапия. Лечение подбирается врачом индивидуально с учетом клинической формы болезни, размеров и локализации высыпаний, степени эстетического дискомфорта. Используются следующие группы препаратов:
- Кортикостероиды. Для лечения местного воспалительного процесса применяются топические гормональные препараты в форме мазей и кремов. Поскольку патологические изменения происходят глубоко в дерме, рекомендуется вводить сильные стероиды, которые гарантированно окажут лечебный эффект. Лечение может включать инъекционное ведение гормонов внутрь кольцевидных очагов.
- Ретиноиды. Для улучшения гистологической структуры и внешнего вида пораженных кожных покровов рассматривается возможность подбора местных средств с ретинолом, его производными. В редких случаях лечение дополняется приемом системных ретиноидов.
- Иммуносупрессоры. Эффективны при диссеминированной кольцевидной гранулеме, чтобы повлиять на патогенетические механизмы ее образования и ускорить регресс очагов, покрывающих кожу. Ограниченную эффективность в лечении показывают медикаменты из группы сульфонов.
- Гиполипидемические средства. При генерализованной гранулеме у пациентов нередко наблюдаются явления гиперлипидемии и дислипидемии, которые требуют медикаментозной коррекции. Для повышения результативности лечение этими препаратами дополняется диетотерапией.
- Моноклональные антитела. Лечение тяжелых рецидивирующих форм заболевания может проводиться с применением препаратов, ингибирующих фактор некроза опухолей. Эти средства угнетают патофизиологические механизмы поражения дермы, уменьшают воспалительный компонент дерматоза.
Немедикаментозное лечение
Перспективным направлением лечения патологии считается фракционный фототермолиз. Лечение основано на обработке кожных элементов микролучами эрбиевого лазера, которые вызывают ограниченное разрушение клеток (микротермические лечебные зоны). Локальное воздействие запускает процессы регенерации здоровой кожи, способствует уменьшению или полному исчезновению высыпаний.
Чтобы ликвидировать большие очаги кольцевидной гранулемы, на открытых частях тела может быть показано малоинвазивное лечение. Для устранения косметического дефекта назначается лечение методами лазеродеструкции, криотерапии. Подобные методики проводятся только после курса консервативного лечения и спустя определенное время после диагностики болезни, поскольку не исключено самопроизвольное разрешение высыпаний.
Прогноз и профилактика
Комплексное лечение локализованной кольцевидной гранулемы способствует регрессу дермальных воспалительных очагов, поэтому прогноз для пациентов с данной формой патологии благоприятный. При генерализованном варианте дерматоза и редких формах гранулематозного поражения прогноз сомнительный, поскольку лечение не всегда эффективно, а вероятность рецидива составляет около 40%.
В профилактике болезни на первое место ставится своевременное выявление и лечение эндокринной патологии, системных заболеваний соединительной ткани, злокачественных опухолей. Рекомендуется избегать длительного пребывания на солнце в полуденные часы, а в периоды повышенной активности ультрафиолетовых лучей стоит использовать качественные солнцезащитные средства.
1. Опыт применение кольцевидного фототермолиза в терапии кольцевидной гранулемы/ М.Г. Харчилава, Г.Н. Пономаренко, В.Н. Плахов// Вопросы курортологии физиотерапии и лечебной физической культуры. — 2019. — №3.
3. Множественная кольцевидная эритема/ А.Н. Хлебникова, Ю.В. Молочкова, М.В. Эмирбекова// Российский журнал кожных и венерических болезней. — 2015. — №4.
Гигантоклеточная гранулема у 4-летней девочки: клинический случай
Гигантоклеточная гранулема — достаточно редкое доброкачественное поражение костной ткани, способное переродиться в злокачественное. В данной статье описывается клинический случай гигантоклеточной гранулемы у 4-летней девочки, располагающейся в передне-нижнем отделе нижней челюсти. У детей со смешанным прикусом патологическое разрастание костной ткани может быть причиной задержки прорезывания зубов, патологической подвижности зубов или преждевременного выпадения молочных зубов. При лечении детей с патологической подвижностью зубов и нарушением их смены необходимо проводить дифференциальную диагностику со злокачественными заболеваниями, в частности — с гигантоклеточной гранулемой.
Для большинства практикующих врачей диагностика подобных заболеваний представляет собой определенные трудности, в связи с тем, что они встречаются достаточно редко. Впрочем, постановка диагноза упрощается тем, что многие кистозные, метаболические, остеодистрофические, микробные, раковые и ракоподобные заболевания ротовой полости зачастую сопутствуют гигантоклеточным поражениям.
Гигантоклеточная гранулема — относительно редко встречающееся доброкачественное поражение костной ткани, встречающееся менее чем в 7% случае доброкачественных поражений челюстей. Данное заболевание было впервые описано в 1953 г. Jaffe, который называл его гигантоклеточной репаративной гранулемой; слово "репаративный" в настоящее время не используется. В отличие от гигантоклеточного рака трубчатых костей, гигантоклеточная гранулема челюсти чаще поражает детей, и чаще девочек (65% случаев), чем мальчиков.
Гигантоклеточную гранулему часто путают с гигантоклеточным раком. Однако гигантоклеточный рак в большинстве случаев развивается между 25 и 40 годами, поражает трубчатые кости, более агрессивен по природе, и склонен к рецидивированию после кюретажа. Диагноз гигантоклеточной гранулемы ставится на основе гистологических данных. Дифференциальная диагностика гигантоклеточной гранулемы проводится с обширным списком заболеваний и патологических состояний, в том числе: с радикулярной зубной кистой, аденоамелобластомой, кальцифицирующейся эпителиальной одонтогенной кистой, десмопластической амелобластомой, фиброзной дисплазией.
Лечение гигантоклеточной гранулемы включает в себя экцизионную биопсию, кюретаж по границам безопасности, частичную или полную резекцию пораженной кости, инъекции кортикостероидов в пораженную область.
Симптоматическая терапия включает в себя антибиотики, анальгетики, 10-дневный послеоперационный курс кортикостероидов и послеоперационное рентгенологическое обследование для контроля прогрессирования заболевания.
Описание клинического случая
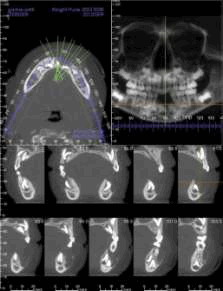
Рис. 1. Конусно-лучевая компьютерная томограмма.
5-летняя девочка была доставлена в отделение детской и профилактической стоматологии в клинике им. Бхарати Видяпиити (г. Пуна, Индия) с жалобами на безболезненную опухоль переднего отдела нижней челюсти, появившуюся 6 месяцев назад. Со слов родителей, 1 год назад образование той же природы было удалено под общим наркозом. В ходе удаления образования была произведена экстракция центральных и латеральных резцов с обеих сторон. С момента операции и по момент осмотра образование продолжало увеличиваться в размерах. Семейный анамнез без особенностей. По данным общего осмотра девочка практически здорова, визуально отмечалась асимметрия лица в переднем отделе нижней челюсти. При пальпации опухоль плотная, кожные покровы над ней гиперемированы. Признаков инфекционного заболевания не отмечалось. При осмотре ротовой полости в переднем отделе нижней челюсти определялось опухолевидное образование размером 3х2 см с гладкой голубоватой поверхностью.
Общий анализ крови патологии не выявил.
Рис. 2. На конусно-лучевой компьютерной томографии определяется резорбция буккальной кортикальной пластинки с глубоко лежащими зубными зачатками 31, 32, 41 и 42 зуба.
Рис. 3. Конусно-лучевая компьютерная томограмма.
Ортопантомограмма не выявила четкого распространения кортикальной пластинки. Окклюзионная рентгенограмма нижней челюсти выявила лингвальное распространение кортикальной пластинки. После этого была выполнена конусно-лучевая компьютерная томография, на которой в переднем отделе нижней челюсти определялась зона рентгенпрозрачности с четкими контурами, без деления на камеры. Зона распространялась медиолатерально от первого правого нижнечелюстного моляра к первому левому нижнечелюстному моляру. Также отмечалось небольшое лингвальное смещение зубных зачатков постоянных центральных и латеральных резцов с незначительным буккальным распространением. Рентгенологически был поставлен диагноз солитарной костной кисты с необходимостью провести дифференциальную диагностику с резидуальной кистой и одонтогенной кератокистой.
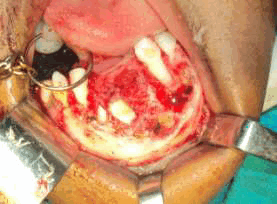
Рис. 4. На интраоперационной фотографии образование захватывает зубные зачатки 41 и 42 зубов.
Рис. 5. На фотографии до операции видно, что образование распространяется от медиальной части 83 до медиальной части 74.
Пациентка была направлена в отделение челюстно-лицевой хирургии для выполнения аспирационной тонкоигольной биопсии. Полученный образец тканей был отправлен на гистологическое исследование; при микроскопическом исследовании образца были обнаружены кристаллы холестерина, после чего был поставлен диагноз воспалительный процесс неясной этиологии. Была запланирована эксцизионная биопсия образования.
Впоследствии пациентке был выполнен кюретаж образования под общим наркозом. Для предотвращения образования гематомы был наложен узловой шов. Состояние пациентки после операции удовлетворительное. Послеоперационный период протекал без осложнений, на 3 день пациентка была выписана.
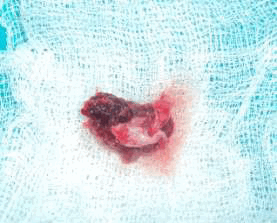
Рис. 6. Удаленное образование.
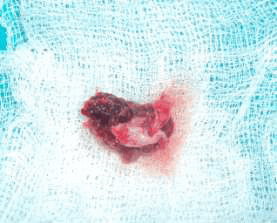
Рис. 7. Наложение послеоперационного шва викрилом.
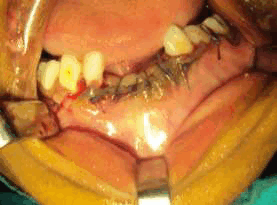
Образец ткани был отправлен на гистопатологическое исследование. Микроскопически определялась соединительная ткань фиброваскулярной стромы, состоящая из крупных фибробластов с кавернозными ядрами. Определялись разнообразные многоядерные клетки (10—15 ядер) с чёткими границами, предположительно — многоядерные гигантские клетки. Также определялось большое количество макрофагов и несколько тучных клеток. Таким образом, гистологическое исследование подтвердило диагноз гигантоклеточной гранулемы.
Гигантоклеточная гранулема развивается преимущественно в костях лицевого черепа и в челюстных костях, хотя может иметь и иную локализацию. Как правило, развивается бессимптомно, обнаруживается при рутинном рентгенологическом обследовании или же самим пациентом (или его родителями, как в данном случае). Как правило, рост опухоли достаточно медленный, хотя и случаи быстрого роста опухоли также описаны в литературе.
Как правило, заболевание протекает без болевого синдрома; явления парестезии не развиваются. Однако, по данным литературы, от 5% до 11% случаев протекают с болевым синдромом. Он может развиваться у пациентов любой возрастной группы, но чаще отмечается у пациентов моложе 30 лет. Как правило, заболевание развивается у маленьких детей, что зачастую становится причиной поздней диагностики заболевания. В педиатрической стоматологической практике, особенно у пациентов со смешанным прикусом, часто происходит наложение анатомических структур, что зачастую затрудняет рентгенологическую диагностику заболевания, что, в свою очередь, становится причиной поздней диагностики заболевания.
Стандартом лечения гигантоклеточной гранулемы считается кюретаж или энуклеация. Однако заболевание зачастую рецидивирует, что, учитывая экстенсивную природу заболевания, приводит к значительной деформации челюсти и черт лица. Во многих случаях, если поражение затрагивает непрорезавшийся зуб (как в данном случае), в стандарт лечения помимо удаления опухоли входит также экстракция зубов. Martin et al. описал случай кюретажа с сохранением зачатков постоянных зубов, впоследствии разившихся в нормальные постоянные зубы.
В данном случае был выполнен хирургический кюретаж, как наиболее предпочтительный метод лечения при опухолях небольшого размера. Для агрессивных образований чаще выполняется хирургическая резекция пораженного участка.
При множественных или массивных образованиях у детей в качестве метода лечения могут быть предложены еженедельные инъекции кортикостероидов внутрь образования, ежедневные подкожные инъекции кальцитонина и интерферон-альфа перорально. Данная методика в ряде случаев позволяет избежать хирургического вмешательства. Однако у данного метода есть существенный недостаток: он длительный по времени и требует регулярных визитов к врачу.
Читайте также:
