Гиперпигментации (меланозы) после неостровоспалительных дерматозов
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Таня Ферейра Кестари, Лия Пеньейру Дантас, Джулиана Катуччи Боза,Федеральный университет в Рио-Гранде, Бразилия
ПРИОБРЕТЕННЫЕ ГИПЕРПИГМЕНТАЦИИ
Гиперпигментации представляют собой группу болезней, которые включают в себя как врожденные формы с различными вариантами наследования, так и вторичные приобретенные формы, обусловленные кожными или системными заболеваниями. Подавляющее большинство из них связаны с изменениями пигмента меланина, связанными с увеличением числа меланоцитов или производства меланина.
Пигментные расстройства являются частым источником жалоб, и занимают третье место среди причин обращения в кожные консультации и составляют около 8,5 % обращений в кожные клиники Бразилии. Заболеваемость выше в регионах с южным климатом. Частота обращений за врачебной помощью меняется в зависимости от возраста, являясь второй в возрастной группе 15 - 30 лет и первой у лиц в возрасте 40-54 лет и не зависит от цвета кожи и пола.
Этот обзор будет сосредоточен на основных приобретенных нарушениях гиперпигментации, связанных с повышенным образованием меланина, с учетом случаев, наиболее часто встречающихся в клинической практике. В нем также рассмотрены другие пигментные изменения с основными патогенетическими механизмами, включающими не только гипермеланизацию, но и связанные с ней факторы, такие как гиперкератоз с поверхностным окислением кератина и эпителиальной гиперпролиферацией. Главной особенностью этих дерматозов является увеличение интенсивности цвета. Их актуальность обусловлена их высокой частотой и их ролью в качестве маркеров других заболеваний.
Меланодермия
Слово мелазма происходит от греческого, где «мелас» означает «черный». Мелазма обычно поражает лицо и шею, реже, руки и область грудины, не поражая слизистые оболочки (рис. 1 и 2) . Обычно мелазма имеет три клинических варианта: центрофациальный с пятнами на лобной области, спинке носа, скулах и подбородке, который встречается в 65 % случаев; в области верхней челюсти в 20 % случаев, и нижней челюсти - около 15% случаев.(2) Второй по частоте локализацией мелазмы после лица являются разгибательные поверхности рук и предплечья, шеи, верхней трети области позвоночного столба.
Мелазма описывается во всех расовых и этнических группах, но чаще всего у лиц с более высоким типом кожи, живущих в районах интенсивного ультрафиолетового ( УФ) излучения, особенно Латинской Америки , Азии и Африки.(4, 5) Она более распространена среди молодых женщин, мужчины составляют около 10 % всех случаев , с четко обозначенной географической вариабельностьюs.(6)
Меланодермии способствуют различные факторы, среди которых наиболее значимыми являются воздействие УФ лучей и генетическая предрасположенность. (5 ,7- 11) Ультрафиолетовое излучение ( УФИ ) индуцирует выработку меланокортина - гормона гипофиза, стимулирующего меланогенез в меланоцитах и кератиноцитах. Совсем недавно, было установлено, что высокая интенсивность видимого света также способствует увеличению пигментации при меланодермии, особенно у лиц с фототипом IV -VI, что подтверждено клиническими наблюдениями.(12,13)
Последние гистологические и иммуногистохимические исследования показали, что при мелазме кожи отмечаются признаки хронического повреждения солнцем. Во время пребывания на солнце, происходят физиологические реакции в виде взаимодействий между кератиноцитами, тучными клетками, фибробластами, меланоцитами, что играет важную роль в гиперпигментации и реактивации мелазмы.(12 -15)
Другими факторами, участвующими в патогенезе меланодермии являются: беременность, применение оральных контрацептивов (ОК) , эндокринные нарушения и терапия гормональными препаратами.(16, 17) Результаты большого глобального исследования, в котором оценивали 324 женщин с меланодермией, показали, что сочетание известных триггеров, включая такие, как беременность, гормональная контрацепция, возраст, семейный анамнез и пребывание на солнце, влияют на возникновение и рецидивы мелазмы (11) Кроме того, применение некоторых косметических средств и лекарственных препаратов, таких как противосудорожные препараты и фотосенсибилизирующие вещества, также было описано как возможная причина или отягчающий фактор для гиперпигментации.(18,19)
Меланодермии обычно подразделяются на : эпидермальный тип - характеризуется интенсивностью цветового контраста между мелазмой и нормальной кожей, дермальный тип, при котором пигментация эпидермиса не усиливается под лампой Вуда, а контраст между очагами и непораженной кожей становится менее очевидным( от 10 до 15 % ) и смешанный тип, при котором под лампой Вуда некоторые участки у одного и того же пациента становятся более очевидными, а другие - менее выраженными. ( 20%)(2) Однако, недавние исследования ставят под сомнение этот диагностический метод. Кожная биопсия при меланодермиях показала, что степень отложения пигмента в уровнях кожи не всегда соответствует методу диагностики с лампой Вуда, при этом большинство поражений имели дермальный и эпидермальный компонент.(20) При меланодермии установлена повышенная плотность кожного и эпидермального меланина, а также в очагах обнаружены признаки солнечного эластоза. (9,20) Иммуногистохимически было показано , что количество эпидермальных меланоцитов может быть увеличено или равно нормальному.(10) Однако, эти клетки увеличены в размерах, что указывает на их гиперфункциональное состояние.
Целью лечения мелазмы является снижение образования меланоцитов, подавление образования меланосом и содействовие их деградации.(21)
Фотозащита имеет важное значение для лечения и должна соблюдаться строго, так как поражения усугубляются UVA , UVB излучением, а также видимым светом. Рекомендуются солнцезащитные кремы с фактором защиты от солнца (SPF) больше, чем 30 и содержанием в их составе физических фотозащитных агентов. Очень важно применять их несколько раз в день и носить головные уборы во время активного отдыха, избегая УФ излучения в часы его максимального значения. (21,22)
Классическое лечение меланодермии включает использование местного гидрохинона (ГХ) отдельно или в сочетании с ретиноевой кислотой (РК) или гликолевой кислотой ( ГК) ( двойная комбинация ) или с РК и топическими кортикостероидами ( тройная комбинация) (23) Другими агентами могут быть ГК и РК в виде монотерапии или в сочетании с другими агентами ; азелаиновая кислота, арбутин , койевая кислота и меквинол (табл. 1) .(23-26) Предпочтение отдается комбинированным методам терапии, т.к. в этих случаях наблюдается синергизм препаратов с большей их эффективностью и минимальным количество побочных эффектов. Недавнее исследование показало, что тройная комбинация является экономически более выгодной, чем двойные или одинарные виды терапии и что сочетание 0,05% РК + 4% ГХ + 0,01% фторцинолон ацетонида имеет наилучший эффект и степень доказательности, полученные при исследовании эффективности методов лечения мелазмы. (21-23,25,27) Латиноамериканской академией пигментных расстройств (Pigmentary Disorders Academy-PDA) предложен алгоритм для выбора оптимального лечения меланодермии. В соответствии с ним, у пациентов с легкой степенью меланодермии может использоваться ГХ 4% , или тройная комбинированная терапия с 0,05% РК + 4% ГХ + 0,01% фторцинолон ацетонида или двойная терапия. (21) Для случаев умеренной и тяжелой меланодермии рекомендуется использовать тройную терапию, а при ее невозможности - двойную терапию или 20% может быть использована азелаиновая кислота (AZ), монотерапия которой позволяет достичь результатов, аналогичных монотерапии гидрохиноном, но с меньшим количеством побочных эффектов.(28) В резистентных к топическим препаратам случаях рекомендовано включение к терапевтический комплекс таких процедур как пилинг и дермабразия.(29)
Таблица 1 Механизм действия основных депигментирующих агентов
Поствоспалительные дисхромии (поствоспалительная гиперпигментация)
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения поствоспалительных дисхромий
Оглавление
Поствоспалительные дисхромии (поствоспалительная гиперпигментация, поствоспалительная гипопигментация) — приобретенные расстройства пигментации, возникающие из-за склонности меланоцитов к избыточному или недостаточному синтезу пигмента, а также вследствие накопления в коже патологического пигмента (например, липофусцина при старении).
В нашей компании Вы можете приобрести следующее оборудование для лечения поствоспалительных дисхромий:
Поствоспалительная гиперпигментация является одним из наиболее распространенных дерматологических состояний, которое чаще развивается на темной коже. В одном из исследований было установлено, что пигментация при акне наблюдается у 65,3% афроамериканцев, 52,7% латиноамериканцев и 47,4% азиатов. Она может возникать в любом возрасте, ей в равной степени подвержены как женщины, так и мужчины.
Что касается гипопигментации, то в одной из работ с участием 423 здоровых людей у 20 (4,7%) был выявлен хотя бы один очаг осветления кожи. Локальное обесцвечивание особенно заметно на темных фототипах кожи вследствие контраста с окружающими здоровыми тканями.
Этиология и патогенез
Поствоспалительные дисхромии могут возникать после перенесенных инфекций, аллергических реакций, механических повреждений кожи, реакций на лекарства, фототоксического дерматита, ожогов и воспалительных заболеваний (системная красная волчанка, атопический дерматит и др.), а также при длительном применении гидрохинона или химических пилингов. Состояние поражений может усугубляться под влиянием ультрафиолета, различных химических веществ и лекарств — тетрациклины, доксорубицин, блеомицин и 5-фторурацил (цитостатики), клофазимин (противотуберкулезный препарат), серебро, золото, противомалярийные препараты, гормоны.
Интересно, что у разных людей под действием одних и тех же факторов может развиваться как гипер-, так и гипопигментация — некоторые специалисты связывают это с тяжестью воспалительного процесса в каждом конкретном случае. Однако есть более глубокая теория, которая называется индивидуальной хроматической склонностью (individual chromatic tendency). Она отталкивается от положения о том, что у каждого человека могут быть «сильные» и «слабые» меланоциты, число и тип которых передаются по наследству. На любое внешнее воздействие «сильные» меланоциты реагируют избыточной продукцией пигмента, что выражается гиперхромией, тогда как «слабые» меланоциты практически перестают синтезировать пигмент, что создает гипохромные участки кожи. При этом «слабые» (лабильные) меланоциты подвержены деструкции, поэтому воспалительный процесс может просто уничтожить их, в результате чего некоторые участки лица и тела станут значительно светлее окружающей кожи.
Что касается поствоспалительной гиперпигментации, то одним из патогенетических механизмов ее развития является избыток на коже сквалена вследствие гиперпродукции себума сальными железами. Попадающее на кожу ультрафиолетовое излучение генерирует в коже синглетный кислород, который под действием сквалена превращается в пероксид сквалена. В свою очередь, он стимулирует выработку простагландина Е2, который запускает меланогенез. Избыточное количество себума вырабатывается, например, при акне — соответственно, при данном заболевании содержание сквалена в поверхностных липидах повышено. Кроме того, в воспалительных очагах процессы окисления протекают особенно активно, поэтому после акне может возникать поствоспалительная гиперпигментация.
В основном поствоспалительная гиперпигментация локализуется в эпидермисе (коричневая пигментация), однако иногда пигмент может захватываться макрофагами и переносится в дерму — в этом случае участок кожи приобретает серовато-голубую окраску. Дермальная пигментация может существовать много лет или даже оставаться на всю жизнь.
Клинические проявления
Различные дерматологические заболевания и состояния с возможными исходами в гипер- или гипопигментацию представлены в табл. 1.
Табл. 1. Возможные исходы дерматологических заболеваний и состояний кожи
Глубокие пигментации
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения глубоких пигментаций
Глубокие пигментации — это врожденные или приобретенные гипермеланозы, при которых основной объем избыточного пигмента залегает в дермальном слое кожи.
В нашей компании Вы можете приобрести следующее оборудование для удаления глубоких пигментаций:
Врожденный дермальный меланоцитоз (монгольское пятно)
Наследственная гиперпигментация, вызванная активным привлечением меланоцитов в дерму при их миграции из нервного гребня в эпидермис. Этиологию этого заболевания связывают с нарушением структуры G-белков — это протеины-ГТФазы, которые действуют в качестве вторичных посредников при внутриклеточных сигнальных каскадах.
Распространенность монгольских пятен варьируется в различных этнических группах. Чаще всего они встречаются у восточноафриканских детей с темной кожей (до 80%), несколько реже — у латиноамериканских детей (до 46%) и крайне редко — у светлокожих европейцев (1-9%).
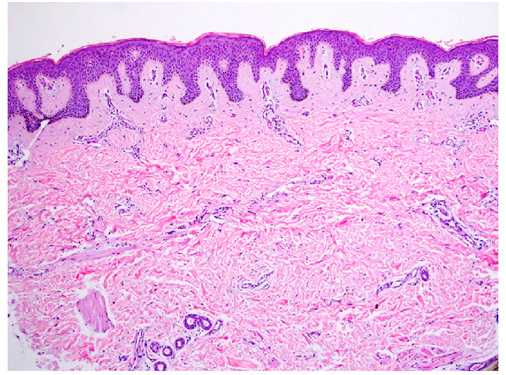
При гистологическом исследовании монгольских пятен видны сильно разветвленные меланоциты, которые располагаются в глубокой ретикулярной дерме и несут в себе много пигментированных меланосом (рис. 1). Как правило, меланоциты ориентированы параллельно эпидермису.
Рис. 1. Гистологические изменения в монгольском пятне (Dermpedia)
Меланоз (невус) Беккера
Его этиология и патогенез на сегодняшний день остаются неизученными. Определенную роль играют андрогены, о чем свидетельствует наличие сопутствующего гипертрихоза и преобладание данного гипермеланоза у мужчин. Так, исследование 19 302 мужчин в возрасте 17-26 лет выявило, что распространенность меланоза Беккера составляет 0,52%.
При микроскопии отмечается увеличение количества меланина в базальном слое эпидермиса. В кератиноцитах увеличиваются меланосомы, при этом гигантские меланосомы могут выявляться как в кератиноцитах, так и в меланоцитах. В дерме присутствуют меланофаги — макрофаги, фагоцитировавшие избыточный пигмент (рис. 2).
Рис. 2. Гистологические изменения в невусе Беккера (Parth P., et al. Sebaceus and Becker’s nevus: Overview of their presentation, pathogenesis, associations, and treatment. Am J Clinic Dermatol 2015)
Лентиго
Широко распространенная пигментная патология, обычно связанная с хроническим воздействием солнца на кожу. В США лентигиозные изменения наблюдаются у 90% людей со светлой кожей в возрасте старше 60 лет и у 20% — младше 35 лет. Основной причиной солнечного и старческого лентиго является длительная инсоляция; ПУВА-лентиго возникает после ПУВА-терапии (лечебного воздействия на кожу ультрафиолета спектра А с предварительным приемом фотосенсибилизатора псоралена); радиационное лентиго — после больших доз ионизирующего излучения.
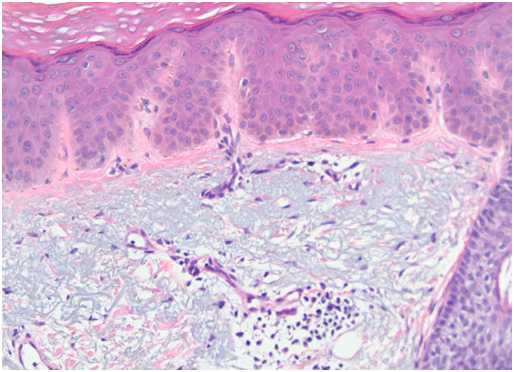
Солнечное лентиго гистологически характеризуется удлинением эпидермальных гребней, увеличением числа меланоцитов, которые производят избыточное количество пигмента, и количества меланофагов — макрофагов, поглотивших пигмент и окрасившихся в темный цвет. Атипичных меланоцитов при солнечном лентиго обычно не выявляется (рис. 3).
При ПУВА-лентиго отмечается увеличение числа гипертрофированных меланоцитов, часто с признаками клеточной атипии. Дополнительно можно увидеть удлиненные эпидермальные гребни и усиленную пигментацию клеток базального слоя эпидермиса. Эти же изменения можно увидеть и при лентиго после множественных посещений солярия (tanning-bed lentigines).
Радиационное лентиго проявляется избыточным отложением гранул меланина в базальных кератиноцитах, клеточной или ядерной атипией, ростом числа меланоцитов и уменьшением количества эпидермальных гребней.
Старческое лентиго характеризуется пролиферацией базальных клеток с образованием тяжей, содержащих избыточное число меланина. Также может выявляться увеличение числа меланоцитов в области дермо-эпидермального соединения. В целом меланоциты при старческом лентиго обладают более высокой активностью и более длинными отростками, чем в норме. При электронной микроскопии в кератиноцитах заметны крупные комплексы меланосом.
Рис. 3. Гистологические изменения при лентиго (Dermpedia)
Мелазма
Рецидивирующая приобретенная дисхромия, обусловленная повышенной активностью эпидермально-меланиновых единиц. Возникает на участках кожи, подверженных выраженной и/или регулярной инсоляции, чаще у женщин репродуктивного возраста.
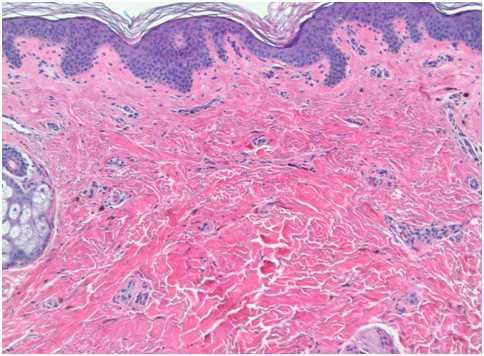
У пациентов с мелазмой отмечается увеличение объема меланина в эпидермисе, дерме или (чаще всего) в обоих указанных слоях кожи. Эпидермальный меланин выявляется в кератиноцитах базальной и супрабазальной области. Число меланоцитов в большинстве случаев не увеличивается, но имеющиеся пигментные клетки более крупные — они обладают выраженными отростками и гораздо более высокой активностью, чем в норме. Меланин также выявляется в мекрофагах поверхностной и средней дермы, которые часто собираются вокруг небольших расширенных сосудов (рис. 4).
Рис. 4. Гистологические изменения при мелазме (Nooshin B., et al. An overview on melasma. Pigmentary Disorders 2015; 2: 216)
Поствоспалительные гиперпигментации
Одно из распространенных дерматологических состояний, которое чаще развивается у людей с темными фототипами (V-VI). Патогенез связан с гиперпродукцией себума сальными железами и наличием избытка сквалена на коже (например, при акне). Солнечный ультрафиолет генерирует синглетный кислород, который окисляет сквален. Последний стимулирует выработку простагландина Е2, запускающего активный меланогенез.
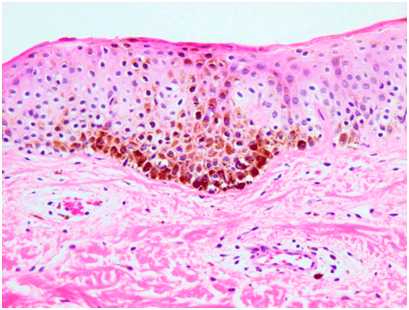
При микроскопии поствоспалительная гиперпигментация может проявляться как эпидермальным, так и дермальным увеличением количества пигмента (рис. 5). В последнем случае отмечается рост числа меланофагов в папиллярной дерме. Дермальная гиперпигментация может существовать много лет или даже оставаться на всю жизнь.
Рис. 5. Гистологические изменения при поствоспалительной гиперпигментации на фоне системной красной волчанки (Dr. Andrew Ryan, pathologist)
Гистологические изменения при поствоспалительной гиперпигментации
Врожденный дермальный меланоз (монгольское пятно)
Монгольское пятно отличается сине-серой макулярной пигментацией. Характерно изменение цвета пятна и появление голубоватого оттенка под разными углами обзора из-за эффекта Тиндаля — рассеивания света при его прохождении через неоднородную среду.
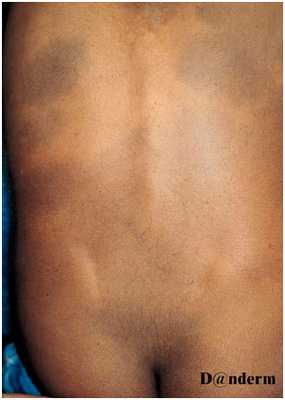
Поражения могут быть единичными или множественными, занимать площадь от нескольких квадратных сантиметров до поражения обширных участков тела. Чаще всего монгольское пятно локализуется на пояснично-крестцовой области, но может распространяться на ягодицы, спину, плечи и др. (рис. 6) Сообщалось о генерализованных монгольских пятнах, захватывающих всю переднюю и заднюю поверхность тела, включая конечности.
Монгольские пятна часто связаны с заячьей губой, менингеальной опухолью позвоночника, меланомой и пигментоваскулярным факоматозом (врожденным гипермеланозом, включающим в себя меланоцитарные и/или эпидермальные невусы).
Рис. 6. Врожденный дермальный меланоз — множественные монгольские пятна на спине (Danish national service on dermato—venereology)
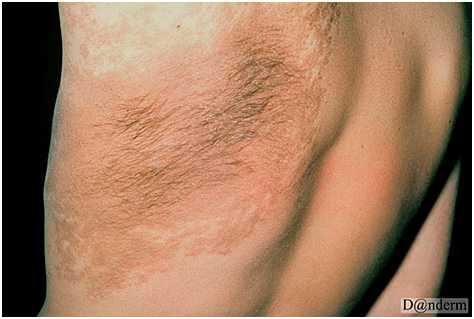
Ранним проявлением невуса Беккера является бессимптомное светло- или темно-коричневое пятно неравномерной окраски и контура. Чаще оно появляется над плечом, на верхней части груди или на спине. Спустя несколько месяцев или лет в невусе и возле него начинают расти густые волосы коричневого или черного цвета (рис. 7). Центральная область меланоза может утолщаться с развитием акне (acne vulgaris).
Рис. 7. Меланоз Беккера с наличием темных волос (Danish national service on dermato-venereology)
Солнечное лентиго представляет собой плоские или слегка вогнутые округлые пятна различного диаметра, светло-коричневого или темно-коричневого цвета. Обычно они возникают на открытых участках — на лице, тыльных поверхностях рук и кистей, верхней половине туловища (рис. 8). Сразу после появления размеры солнечного лентиго очень маленькие (менее 5 мм), но в дальнейшем очаги становятся больше, темнее и сливаются в крупные пятна. Они могут содержать в себе участки нормальной кожи или разделяться мелкими морщинами.
Лентиго после солярия (tanning-bed lentigines) похоже на солнечное, но выявляется в нетипичных местах на теле пациента, куда обычно не попадает много солнца — внутренняя поверхность рук и бедер, область подмышек и др. Образования имеют диаметр от 2 до 5 мм, цвет коричневый или черный. Они появляются внезапно после интенсивного загара, либо после длительного (от 1 года и более) регулярного посещения солярия. Злокачественный потенциал этих поражений до конца не изучен.
При ПУВА-лентиго пигментные пятна также похожи на солнечное лентиго, но имеют неправильные контуры. После прекращения сеансов фотолечения небольшие очаги сохраняются на коже до 3-6 месяцев, крупные — до 2 лет.
Радиационное лентиго включает в себя дополнительные признаки долговременного радиационного поражения кожи — подкожный фиброз, кератоз, телеангиэктазии.
Рис. 8. Солнечное лентиго (Danish national service on dermato-venereology)
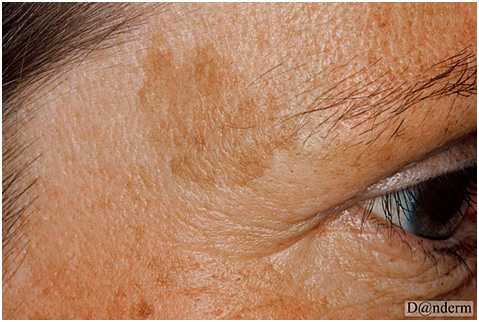
Проявляется в виде одиночного поражения или множественных очагов темно-коричневой или черной гиперпигментации, симметрично расположенных на лице и/или шее (рис. 9). По локализации мелазма может быть центрофациальной (лоб, щеки, нос, над верхней губой и на подбородке), малярной (нос и щеки) и мандибулярной (в области нижней челюсти). В редких случаях мелазма появляется на предплечье, что связано с приемом прогестерона.
Некоторые области лица у пациентов могут оставаться интактными при мелазме, и причина этого в настоящий момент не установлена. Считается, что данная особенность связана с плотностью и активностью сальных желез на коже.
Рис. 9. Мелазма (Danish national service on dermato-venereology)
Поствоспалительная гиперпигментация
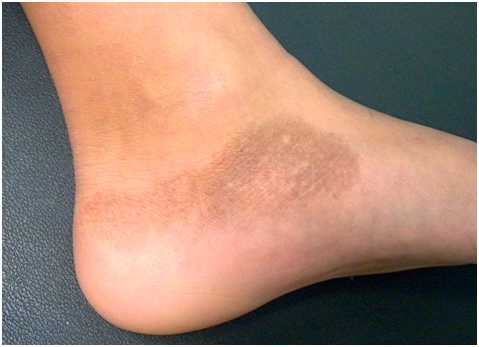
Распределение гипермеланозных поражений зависит от локализации исходного дерматоза или места травмы. Их цвет варьируется от светло-коричневого до черного — если пигмент расположен в дерме, то оттенок будет темнее (рис. 10).
Рис. 10. Поствоспалительная гиперпигментация на ноге (AboutKidsHealth)
Принципы лечения
Глубокие пигментации плохо поддаются наружным методам лечения, поскольку пигмент залегает достаточно глубоко в коже — и воздействовать на него снаружи крайне затруднительно. Определенный эффект при некоторых состояниях (например, при мелазме) могут дать отбеливающие средства — гидрохинон, транексамовая или азелаиновая кислоты. Есть данные о пользе химических пилингов, но здесь следует быть крайне осторожным, чтобы не вызвать еще большее усиление пигментации в области воздействия.
Глубокие пигментации успешно лечатся аппаратными методами — интенсивным импульсным светом (IPL) и лазерами. Принцип действия IPL-терапии основан на селективном фототермолизе — поглощении меланином энергии светового излучения с последующим разрушением нежелательного пигмента. Для более точного воздействия и профилактики нагрева окружающей кожи в IPL-модуле аппарата М22 от Lumenis используется комплект светофильтров. Каждый из этих фильтров отсекает диапазон длин волн, наиболее подходящий для определенной глубины залегания пигмента и фототипа.
Если пигмент залегает очень глубоко, интенсивный импульсный свет может оказаться недостаточно эффективным — в этом случае рекомендован неаблятивный фракционный фототермолиз на аппаратах Fraxel и M22 ResurFX. В комплектацию Fraxel входит эрбиевый лазер 1550 нм для работы на уровне дермы в глубине до 1400 мкм (1,4 мм), а также тулиевый лазер 1927 нм для воздействия на уровне эпидермиса до 210 мкм (0,21 мм). ResurFX использует одну длину волны — 1565 нм, но этот модуль может совмещаться в аппарате M22 с модулем IPL и Nd:YAG Q-Switched лазером, благодаря чему можно успешно лечить любые формы пигментаций.
Неаблятивный фракционный фототермолиз основан на создании в коже микротермальных лечебных зон — крошечных очагов термического повреждения, между которыми находятся интактные (нетронутые) области. Это позволяет не только эффективно разрушать нежелательный пигмент, но и ускоряет последующее восстановление кожи, т.к. клетки из интактных областей мигрируют в микрозоны повреждений. Неаблятивный фракционный фототермолиз является методом выбора у пациентов с IV-VI фототипами кожи, которым можно проводить IPL-терапию с ограничениями.
Гиперпигментация: современные возможности терапии и профилактики
По наблюдениям дерматологов, в течение месяца активной практики к ним за профессиональной помощью обращаются как минимум десять пациентов с проблемой пигментных пятен.
По наблюдениям дерматологов, в течение месяца активной практики к ним за профессиональной помощью обращаются как минимум десять пациентов с проблемой пигментных пятен. Несмотря на то, что подобный эстетический недостаток чаще всего никак не отражается на здоровье, не влияет на работоспособность и даже не привлекает внимание окружающих, для человека он является причиной серьезного психологического дискомфорта.
Пигментообразование — сложный биохимический процесс, происходящий в коже и зависящий от многих факторов. Синтез пигмента меланина происходит из аминокислоты тирозина под влиянием фермента тирозиназы в клетках эпидермиса меланоцитах, которые располагаются под слоем базальных кератиноцитов. Синтезированный меланин из меланосом по отросткам меланоцитов передается кератиноцитам, где накапливается и равномерно распределяется, придавая определенный оттенок коже. Различают несколько видов меланина: эумеланин — коричневого и черного цвета, феомеланин — красного цвета и бесцветный лейкомеланин. Преобладание одного из них в коже и волосах определяет цвет волос и кожи человека. Выделяют эндогенные и экзогенные причины гиперпигментации. К эндогенным относят генетическую предрасположенность, нарушения гормонального фона, соматические и кожные заболевания. К экзогенным относят: ультрафиолетовое (УФ) излучение, нарушение целостности покрова (механическая, химическая, термическая травмы), косметологические процедуры. Гиперпигментацию могут вызвать практически все виды химического пилинга и дермабразия, а также косметологические процедуры, сопровождающиеся травмированием кожи (подкожные инъекции, введение имплантов, эпиляция, чистка лица, пластические операции) [1].
Нарушения пигментации могут быть первичными, а также вторичными, возникающими на фоне разрешения первичных морфологических элементов (папул, пустул, пузырей и т. д.). Первичные гиперпигментации могут быть ограниченными (веснушки, мелазма) или же иметь генерализованный характер. Распространенные гиперпигментации могут быть при болезни Адиссона (бронзовый оттенок кожи), заболеваниях гепатобилиарной системы (окраска кожи от соломенно-желтой до темно-желтой и оливковой), при хронических интоксикациях, при хроническом дефиците белкового питания и витамина В12 (гиперпигментированные пятна грязно-коричневого цвета на коже туловища, гипермеланоз вокруг мелких суставов кисти с преждевременным поседением волос). Вторичные гиперпигментации возникают после острых и хронических дерматозов (акне), криодеструкции, лазерной деструкции, склеротерапии вен [1, 2].
К первичным гиперпигментациям (меланодермиям) относят мелазму, веснушки, лентиго, невус Беккера и некоторые фотодерматозы.
Веснушки, или эфелиды (в переводе с греческого — «солнечные нашлепки»), появляются в весеннее время у лиц с І-IІ фототипами. Причина их возникновения — наличие специфического гена в меланоцитах, в которых происходит повышенная выработка меланина под воздействием УФ-излучения. Гистологически выявляют нормальное количество меланоцитов, в части из них обнаруживают увеличенные меланосомы, активно продуцирующие меланин. Самые яркие веснушки появляются в возрасте 20-25 лет. До 35 лет их количество может нарастать, но с возрастом они бледнеют.
Мелазма, или хлоазма, — приобретенная неравномерная пигментация, преимущественно в области лица и шеи. Существенную роль играет нарушение гормонального фона. Мелазма появляется во время беременности, при приеме оральных контрацептивов, опухолях яичников, в перименопаузе. Важным в развитии дерматоза является использование фотосенсибилизирующих средств как в составе наружных косметических средств, так и прием внутрь некоторых фотосенсибилизаторов. Болеют мелазмой преимущественно женщины. Высыпания характеризуются неравномерной пигментацией коричневато-желтого цвета в центральной части лба, над верхней губой, подбородке, щеках, скулах. В зависимости от локализации высыпаний выделяют три клинических формы мелазмы: центрофациальная (локализация на коже центральной части лба, над верхней губой, спинки носа, подбородка), молярная (локализация в области щек, проекции моляров и носа) и мандибулярная (пигментация локализуется в области углов нижней челюсти). В диагностике мелазмы чрезвычайно важным является осмотр с помощью фильтра Вуда. На основании осмотра может быть диагностирован один из гистологических типов мелазмы.
Эпидермальный тип мелазмы. При этом типе очаги становятся более яркими и контрастными при осмотре люминисцентной лампой Вуда. Этот феномен связан с преимущественной локализацией меланина в эпидермисе. Этот тип прогностически наиболее благоприятен при лечении гиперпигментации.
Дермальный тип мелазмы. При осмотре люминисцентной лампой Вуда очаги не контрастируют с окружающей непораженной кожей. Этот тип свидетельствует о глубокой миграции меланофагов в дерму, что говорит о неблагоприятном прогнозе при лечении.
Смешанный тип мелазмы. При данном типе некоторые области становятся более яркими и контрастными, другие — наоборот. Свидетельствует о локализации пигмента как в эпидермисе, так и в дерме. Адекватная тактика может привести к частичному регрессу гиперпигментации.
Лентиго проявляется в виде овальных, плоских либо выпуклых пятен на коже лица и других открытых участках тела. Цвет их варьирует от светло-бежевого до темно-коричневого. Лентиго может возникать в любом возрасте, в том числе у детей (юношеское лентиго) на фоне острой или хронической инсоляции. Старческое лентиго появляется, как правило, после 40 лет на фоне нарушения липидного барьера и повышения проницаемости рогового слоя эпидермиса. Реже лентиго провоцируется ПУВА-терапией (ПУВА-индуцированное лентиго). Гистологическая картина лентиго характеризуется увеличением количества меланоцитов на границе эпидермиса и дермы без признаков атипизма и недержания пигмента. В лечении лентиго показана активная фотопротекция.
Невус Беккера — немеланомоопасное пигментное образование. Дебют заболевания в подростковом возрасте. Очаг светло-коричневого цвета с локализацией на коже плеча, грудной клетки, спины имеет, как правило, линейное или сегментарное расположение. В последующем на фоне пятна появляются темные волосы. Встречается у 0,5% мужчин и связан со стигмами эмбриогенеза (гипоплазия груди, spina bifida и др.). Гистологически выявляют увеличение количества меланина в меланоцитах, гигантские меланосомы, реже — увеличение количества меланоцитов. Традиционные методики лечения дают отрицательный результат. Рекомендуют камуфляж.
Как бороться с гиперпигментацией?
Устранение гиперпигментации — это совместная задача дерматологии и косметологии. Перед началом проведения курса косметических отбеливающих процедур необходимо установить причину, вызвавшую гиперпигментацию. Зачастую с устранением причины гиперпигментации нормализуется состояние кожи, и в этом случае для осветления пигментных пятен достаточно будет применить отшелушивающие средства. Если же гиперпигментация вызвана каким-либо соматическим заболеванием, то осветление пигментных пятен не только не принесет положительного результата, но и спровоцирует серьезные осложнения.
На современном этапе эстетическая медицина и косметология располагают огромным арсеналом средств, позволяющих избавиться практически от любого вида гиперпигментации. Косметологическая коррекция гиперпигментации обязательно должна проводиться в двух направлениях: отшелушивание рогового слоя кожи и уменьшение продукции меланина, а также обеспечение надежной защиты кожи от агрессивного воздействия ультрафиолета при помощи косметики с УФ-фильтрами.
Для отшелушивания рогового слоя применяют химические и энзимные пилинги, аппаратные методики. Для устранения эпидермальной гиперпигментации применяют поверхностные и срединные пилинги, не затрагивающие глубокие слои кожи. Это могут быть гликолевые, ретиноевые, ТСА-пилинги. Из аппаратных методик наиболее распространенными и эффективными являются лазерная шлифовка, микродермабразия и фототерапия [3].
Применение лазерной шлифовки позволяет удалить большинство видов пигментации, в том числе веснушки и возрастные лентигинозные пятна. Поскольку кожа прекрасно поглощает излучение лазера, она нагревается в месте расположения гиперпигментированного пятна, что приводит к его испарению. Лазерная шлифовка требует определенных навыков и профессионализма косметолога, поскольку неграмотное применение этой процедуры может привести к таким осложнениям, как ожоги и усиление пигментации. Микродермабразия — это процесс механического удаления поверхностного слоя кожи с помощью потока микрокристаллов, проводится под местной анестезией. После проведения нескольких таких сеансов пигментные пятна удаляются и поверхностные слои эпидермиса полностью обновляются.
В случае фототерапии используют технологию интенсивного импульсного света (IPL). Пятно поглощает свет, темнеет, затем практически полностью исчезает. Дополнительный плюс процедуры в том, что импульсный свет стимулирует синтез коллагена, что дает заметный эффект омоложения. К сожалению, результаты лечения пигментаций никогда не бывают устойчивыми, необходимо постоянно защищать кожу от солнечных лучей. Один день пребывания на ярком весеннем солнце может свести на нет усилия многих месяцев.
Традиционно отбеливание кожи включает отшелушивающие процедуры и меры по снижению продукции меланина. В последние годы, когда стала очевидной роль свободных радикалов и медиаторов воспаления в развитии гиперпигментации, в отбеливающие средства стали вводить антиоксиданты и противовоспалительные средства. Обязательным условием всех отбеливающих процедур является защита от УФ-излучения, включающая применение УФ-фильтров с высокой степенью защиты (SPF > 15). С целью уменьшения синтеза пигмента меланина применяют вещества, непосредственно уменьшающие синтез этого пигмента меланоцитами (гидрохинон, азелаиновая кислота), а также вещества, ингибирующие фермент тирозиназу, участвующую в меланогенезе (арбутин, койевая кислота). Кроме того, синтез меланина уменьшают аскорбиновая кислота, антиоксиданты различных групп, противовоспалительные вещества. Гидрохинон — ароматическое органическое соединение, является высокоэффективным осветляющим средством, оказывающим отбеливающий эффект за счет токсического действия на меланоциты. Но вместе с тем и наиболее опасным, поскольку токсическое действие может распространиться и на другие клетки кожи, вызвав аллергический дерматит или другие повреждения и нарушения функции кожи. В связи с высокой токсичностью использование гидрохинона в косметологии ограничено. Наибольшую популярность в качестве осветляющего средства в настоящее время имеет соединение гидрохинона с глюкозой — арбутин. Арбутин — это гликозид, который в больших количествах содержится в листьях толокнянки и в некоторых других растениях. Арбутин значительно угнетает синтез меланина и активность тирозиназы, но в отличие от гидрохинона не оказывает токсического действия на клетки кожи.
В линии отбеливающих кожу средств растительные препараты занимают ведущее место по эффективности за счет содержащихся в растениях веществ: фенолов (фенол, хинон, тимол, эвгенол, арбутин), производных фенолкарбоновых кислот (салициловая кислота). Растительными компонентами в препаратах могут являться экстракт толокнянки, корень тутового дерева, огуречный и лимонный экстракты. Вещества, содержащиеся в лекарственных растениях, могут оказывать на пигментацию как прямое, так и опосредованное действие. Механизм прямого осветляющего действия растительных препаратов связан с ингибированием тирозиназы; связыванием меди, необходимой для работы тирозиназы; окислением или блокировкой сульфгидрильных групп (-SH); связыванием серебра, висмута, мышьяка, стимулирующих ферментативное превращение тирозина. Опосредованное действие компонентов растительных препаратов происходит за счет отшелушивающего, антиоксидантного и противовоспалительного действия и защиты от УФ-излучения, являющегося одной из причин развития гиперпигментации.
Среди современных инновационных средств для лечения и ухода за кожей с реактивной гиперпигментацией (мелазма, лентиго, постакне) следует отметить косметическую серию Иклен ® , разработанную на основе Руцинола ® (запатентованное активное вещество) с высокой степенью переносимости и высокой стабильностью. Принцип действия Руцинола ® основан на двойном механизме регуляции пигментации в меланоцитах, что позволяет активно снижать интенсивность пигментных пятен. Руцинол ® — это первое депигментирующее активное вещество, действующее одновременно на две ключевые энзиматические системы меланогенеза: значительно уменьшает продукцию меланина за счет подавления фермента тирозиназы и снижения активности энзимов TRP1. Руцинол ® в комплексе с транспортной молекулой, которая облегчает его абсорбцию кожей, включен в концентрированную формулу Сыворотки Интенсивной Депигментирующей Иклен ® (интенсивный уход) и увлажняющую формулу Поддерживающего Крема Иклен ® .
В состав Сыворотки Интенсивной Депигментирующей Иклен ® включены экстракты айвы, Софоры альфа, оказывающие опосредованное действие на гиперпигментацию и потенциирующие отбеливающий эффект Руцинола ® . Специально для женщин с сухой и очень сухой зрелой кожей для профилактики фотостарения и солнечного лентиго рекомендуется Иклен ® Дневной Уход против морщин и пигментных пятен SPF 15, а также Иклен ® Мелано-Эксперт Концентрированный Крем против пигментных пятен. Гамма средств Иклен ® гипоаллергенна (не содержит ароматизаторов), не вызывает фотосенсибилизации, цитотоксического и тератогенного эффекта.
Посттравматические и поствоспалительные сосудистые дисхромии
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения сосудистых дисхромий
Посттравматические и поствоспалительные сосудистые дисхромии — это приобретенные расстройства пигментации, в патогенезе которых задействован сосудистый компонент кожи на фоне острого или хронического воспаления, либо травмы.
В нашей компании Вы можете приобрести следующее оборудование для лечения посттравматических и поствоспалительных сосудистых дисхромий:
Кровеносные и лимфатические сосуды кожи в норме
Артериолы и венулы образуют в дерме два сплетения (рис. 1):
- Верхнее горизонтальное — находится в папиллярной дерме, из него выходят капиллярные петли дермальных сосочков.
- Нижнее горизонтальное — расположено на границе дермы и подкожно-жировой клетчатки. Оно образовано сосудами, идущими со стороны мышц и подкожного жира.
Артериолы и венулы нижнего горизонтального сплетения соединяются с верхним горизонтальным сплетением, а также формируют боковые оттоки, кровоснабжающие луковицы волос и потовые железы.
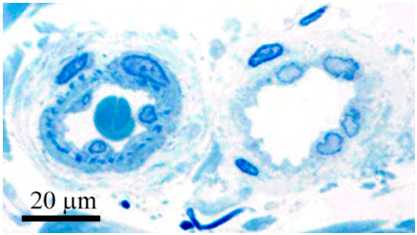
Внешний диаметр артериальных сосудов папиллярной дермы варьируется от 17 до 26 мкм — они называются терминальными артериолами. Их стенка состоит из непрерывного монослоя эндотелиальных клеток с базальной мембраной, которые снаружи покрыты перицитами (рис. 2). В нормальных условиях эндотелиоциты подавляют коагуляцию крови и предотвращают попадание белков плазмы в окружающую ткань.
Лимфатические сосуды кожи образуют два сплетения, аналогичные верхнему и нижнему горизонтальному сплетению кровеносных сосудов и располагающиеся вблизи них. Ветви от верхнего лимфатического сплетения проходят в дермальные сосочки и дренируются в более крупные лимфатические сосуды глубокой дермы и верхней части ПЖК.
В отличие от эндотелиальных клеток кровеносных сосудов, эндотелиальные клетки лимфатических сосудов наслаиваются друг на друга, почти не имея плотных соединений и обладая рудиментарной базальной мембраной (либо вообще без нее). К тому же просвет лимфатических сосудов значительно шире, а стенка тоньше — это позволяет тканевой жидкости беспрепятственно попадать в них (рис. 3).
Рис. 1. Верхнее (papillary plexus) и нижнее (cutaneous plexus) горизонтальные сосудистые сплетения в коже (Elsevier)
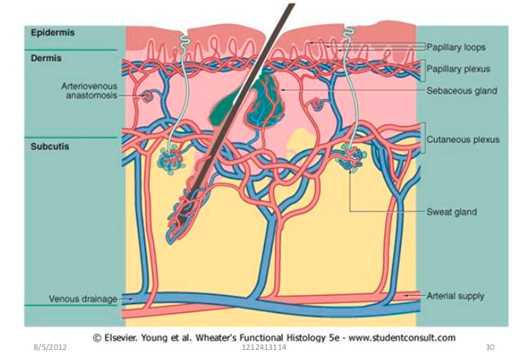
Рис. 2. Кожная биопсия терминальной артериолы (слева) и венулы (справа) кожи. У артериолы обращает на себя внимание более толстая стенка и фрагментированная эластичная пластинка (темно-синие точки) (Saara T. et al. Diagnosing vascular dementia by skin biopsy — Uniqueness of CADASIL. Skin Biopsy — Perspectives 2011)
Кровеносные и лимфатические сосуды кожи при воспалении
Кровеносные и лимфатические сосуды вносят существенный вклад в патогенез воспалительного процесса и его клинические проявления. Расширенные артериальные и венозные капилляры с усиленным кровотоком лежат в основе rubor и calor — покраснения и местного повышения температуры. Избыток экссудата, вызванный ростом проницаемости кровеносных сосудов и дренажной способности лимфатических сосудов, приводит к tumor — отеку. Наконец, dolor и functio laesa (боль и нарушение функции) возникают после притока лейкоцитов в область воспаления.
Активация эндотелия медиаторами воспаления (VEGF, TNF-α, IL-6, IL-1β и др.) усиливает его чувствительность к веществам, которые обеспечивают взаимодействие с лейкоцитами: E-селектин, молекула межклеточной адгезии 1 (ICAM-1), молекула адгезии сосудистых клеток 1 (VCAM-1) (рис. 3). При хроническом воспалении сеть кровеносных сосудов долгое время остается активированной и высокопроницаемой, что поддерживает накопление жидкости в тканях. Под ее влиянием эндотелиальные клетки лимфатических капилляров расходятся, и жидкость из тканей начинает просачиваться в лимфатическую сеть. Механизмы, контролирующие увеличение лимфатического просвета, в настоящее время неизвестны, как не изучена и функция расширенных лимфатических капилляров. Считается, что они способствуют подавлению воспалительного процесса.
Воспалительные заболевания и состояния, в которые вовлекается сосудистый компонент кожи (Huggenberger R., Detmar M.. The cutaneous vascular system in chronic skin inflammation. J Investig Dermatol Symp Proc 2011; 15(1): 24-32):
- Розацеа
- Атопический дерматит
- Гнездная алопеция
- Буллезный пемфигоид
- Герпетиформный дерматит
- Экссудативная эритема
- Системный склероз
Здесь также следует отметить атеросклероз, бронхиальную астму, ревматоидный артрит и воспалительные заболевания кишечника. Ниже будут описаны заболевания и состояния кожи, в патогенезе которых лучше всего изучено участие сосудистого компонента кожи.
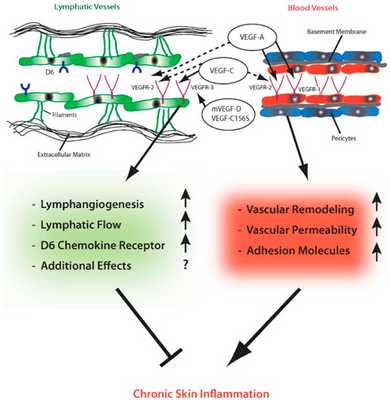
Рис. 3. Современные представления о роли кровеносных и лимфатических сосудов в хроническом воспалении кожи (Huggenberger R., Detmar M. The cutaneous vascular system in chronic skin inflammation. J Investig Dermatol Symp Proc 2011; 15(1): 24-32)
Кровеносные сосуды кожи (справа) состоят из монослоя эндотелиальных клеток (красные) с непрерывной базальной мембраной (серая), которые снаружи покрыты перицитами (синие). Эндотелиальные клетки лимфатических сосудов (зеленые, слева) не имеют плотных соединений, накладываются друг на друга «внахлест» и обладают рудиментарной базальной мембраной. Они связаны с внеклеточным матриксом через фибриллиновые филаменты (зеленые нити). Просвет лимфатических сосудов значительно шире, а стенка тоньше, чем у кровеносных сосудов.
Эндотелиальные клетки кровеносных сосудов экспрессируют рецепторы к фактору роста эндотелия сосудов (VEGF) — VEGFR-1 и VEGFR-2. В то же время эндотелиальные клетки лимфатических сосудов экспрессируют VEGFR-2 и VEGFR-3. Ключевой «игрок» хронического воспаления — VEGF-A — может связываться с VEGFR-1 и VEGFR-2, т.е. влиять и на кровеносные, и на лимфатические сосуды. Длительная стимуляция VEGF-A и VEGF-С приводит к ремоделированию сосудов, увеличению их проницаемости, повышенной экспрессии молекул адгезии и хроническому воспалению кожи. На этом фоне лимфатические сосуды расширяются, что, вероятно, подавляет воспаление. Его угнетению также способствует связывание хемокинов с рецептором D6.
Поствоспалительные сосудистые дисхромии на примере розацеа
Розацеа характеризуется выраженными сосудистыми изменениями в коже. Все механизмы данной патологии пока не изучены, но считается, что в ее патогенезе участвуют:
- врожденный иммунитет;
- активные формы кислорода;
- ультрафиолетовое излучение;
- микробиом кожи;
- сосудистые изменения.
Локально в коже усиливается кровоток, что вместе с дилатацией сосудистых сплетений в дерме приводит к типичным клиническим проявлениям розацеа (см. ниже). Сообщалось, что у пациентов с розацеа повышены уровни фактора роста эндотелия сосудов А (VEGF-A), усилен ангиогенез и лимфангиогенез. Клинически это подтверждается эпизодами «приливов» и эритемы. Ультрафиолетовое облучение усугубляет течение розацеа — вероятно, путем стимуляции кератиноцитов к еще большему синтезу VEGF-A.
Интересно, что роль лимфатических сосудов в патогенезе розацеа в настоящее время неизвестна. У ряда пациентов наблюдается отек кожи, напоминающий лимфедему, а при фиматозных изменениях может отмечаться выраженная лимфедема кожи. Это указывает на важную роль нарушения лимфатической дисфункции в патогенезе розацеа, но какую именно — пока неясно.
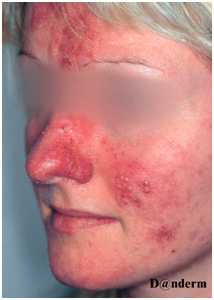
Клинические проявления розацеа состоят из целого спектра симптомов и признаков. На щеках и лбу пациентов время от времени появляется эритема с телеангиэктазиями — обычно после определенных триггеров. На носу, лбу и щеках могут наблюдаться воспалительные папулы и гнойнички (рис. 4). В отличие от акне, пациенты с розацеа не сообщают о повышенной жирности кожи — вместо этого они чувствуют сухость и шелушение. Отсутствие комедонов также говорит в пользу розацеа при дифференциальной диагностике с обыкновенными угрями. Наконец, розацеа почти никогда не приводит к образованию рубцов на коже.
На финальных стадиях у пациентов может возникать ринофима — утолщенный и деформированный нос. Хотя в ряде случаев ринофима появляется изолированно, без других клинических признаков розацеа.
Рис. 4. Розацеа (Danish national service on dermato-venereology)
Посттравматические сосудистые дисхромии
Посттравматическим сосудистым дисхромиям предшествует какая-либо травма — ушиб, инъекция кожи, надрез и др. В результате кровь попадает в мягкие ткани, где происходит окисление гемоглобина и ферритина с последующим накоплением гемосидерина. Предрасполагающие факторы:
- отек нижних конечностей;
- сахарный диабет;
- болезни сердечно-сосудистой системы;
- повышенное артериальное давление;
- венозная гипертензия;
- хроническая венозная недостаточность;
- липодерматосклероз.
Посттравматические сосудистые дисхромии проявляются пятнами любого размера и формы, цвета от желтого до коричневого или черного, возникающими в любой области тела, но чаще на нижних конечностях (рис. 5).
Рис. 5. Посттравматическая гиперпигментация на ногах из-за повреждения сосудов и скопления гемосидерина под кожей (Photo: MavCure)
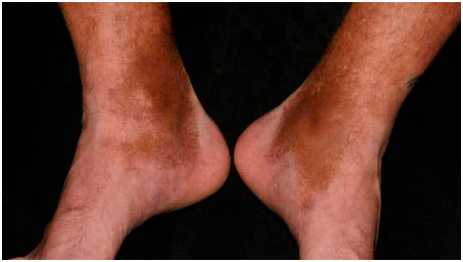
Лечение посттравматических и поствоспалительных сосудистых дисхромий зависит от конкретного заболевания или состояния кожи. Например, для пациентов с розацеа важным условием является избегание триггерных факторов. У каждого человека набор таких факторов индивидуален и выясняется он опытным путем. В качестве профилактического средства рекомендуется солнцезащитная косметика с UVA и UVB фильтрами. Пациенты с розацеа лучше переносят физические фильтры — оксид цинка и диоксид титана.
При посттравматических сосудистых дисхромиях определенную пользу могут принести местные кортикостероидные средства, гризеофульвин, циклоспорин А, витамин С и биофлавоноиды.
Эффективным методом лечения поствоспалительных и посттравматических сосудистых дисхромий является IPL-терапия — применение интенсивного импульсного света (Intense Pulsed Light). IPL-модуль входит в универсальный аппарат-платформу М22 (Lumenis). Его положительное действие основано на селективном фототермолизе — поглощении света определенной длины волны гемоглобином крови. Параметры IPL подбираются таким образом, чтобы находящийся в расширенных сосудах гемоглобин накапливал максимум световой энергии. В результате происходит локальный нагрев и разрушение патологических капилляров, которые питают участок дисхромии.
Весомым преимуществом IPL перед лазерами является площадь воздействия — интенсивный импульсный свет обладает широким пучком, что позволяет быстро и качественно обрабатывать большие участки сосудистых сеточек, мальформаций, гемангиом, телеангиэктазий, варикозно расширенных капилляров и др.
Определенную сложность для IPL представляет меланин, который скапливается в коже над областью дисхромии и действует как экран, затрудняя прохождение света к гемоглобину крови. Для решения этой проблемы IPL-модуль аппарата-платформы М22 имеет несколько светофильтров, которые «отсекают» лишнее световое излучение, чтобы селективно нагревать только гемоглобин в расширенных сосудах. Для повышения эффективности воздействия также используется несколько проходов IPL-модулем.
Читайте также:
