Гипофизарно-адреналовая система при предраковых заболеваниях желудка
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Рак антрального отдела желудка встречается чаще других злокачественных новообразований данного органа. Он может длительное время протекать бессимптомно, поэтому его нередко диагностируют уже на 4 стадии. Провести радикальное лечение в такой ситуации уже нельзя. Предотвратить запущенные случаи можно с помощью регулярной гастроскопии.
Общая информация
Злокачественные опухоли желудка занимают пятую позицию в общей онкологической структуре заболеваемости в России и третье место среди причин смертности от неопластических новообразований. Мужчины страдают данным видом рака в 1,3 раза чаще, чем женщины. Максимальный уровень заболеваемости отмечается в возрасте от 60 до 65 лет.
Причины развития
К раку антрального отдела желудка приводят следующие факторы:
- Образ жизни — стрессы, адинамия, вредные привычки, отсутствие режима и т. д.
- Характер питания — избыток поваренной соли и углеводов, недостаток витаминов и микроэлементов, грубая пища, травмирующая поверхность эпителия и способствующая заселению бактерией Хеликобактер пилори на слизистых оболочках 12-перстной кишки и желудка.
- Инфицирование бактерией Хеликобактер пилори.
- Состав потребляемой воды. Если она содержит нитраты и нитриты, они под воздействием микроорганизмов превращаются в желудке в нитрозамины, являющиеся мощными канцерогенами.
- Эндогенные причины — дуоденогастральный рефлюкс, наследственность, снижение местного и гуморального иммунного ответа и т. д.
Запускают процесс канцерогенеза в желудке, как правило, свободные радикалы, образующиеся при воспалении. Поэтому рак практически всегда возникает на фоне хронической патологии. К предраковым болезням относят:
- аденоматозные полипообразные разрастания (аденомы желудка);
- хроническую язву;
- оперированный по поводу доброкачественных патологий желудок;
- хроническое воспаление различной природы, в том числе болезнь Менетрие и аутоиммунный гастрит типа А.
Большую роль в развитии злокачественных новообразований играет дисплазия слизистой оболочки.
По данным ряда исследований, из-за хронического гастрита, возникает порядка 75-85% случаев рака желудка.
Симптомы рака антрального отдела желудка
Среди клинических симптомов, сопровождающих злокачественные новообразования желудка, можно выделить несколько групп:
- общие (астенический синдром, анемия);
- желудочные (диспепсические жалобы, болевой синдром);
- связанные с отдалёнными метастазами (при 4 стадии) и характеризующиеся поражением конкретных органов и структур.
По характеру течения злокачественные опухоли желудка имеют 3 клинических варианта:
- латентный (бессимптомный);
- безболевой;
- с болевым синдромом.
На начальной стадии рак может развиваться бессимптомно или сопровождаться клиникой фонового заболевания. Большинство пациентов (2/3) предъявляют жалобы, типичные для хронического гастрита. Они испытывают периодический дискомфорт, ощущение переполнения желудка после приёма пищи, отрыжку, изжогу, тошноту, рвоту, вздутие живота и другие симптомы.
Иногда первым признаком рака становится пальпируемая опухоль в желудке, что характерно для латентной формы заболевания. Как правило, в скором времени присоединяется выраженный болевой синдром.
Чтобы не пропустить развитие злокачественного образования в антральном отделе, следует пользоваться рекомендациями А.И. Савицкого, который ещё в 1951 году создал симптомокомплекс «малых признаков». Он подчеркнул важность того, что начальные проявления рака должны оцениваться в совокупности.
Данный синдром включает в себя:
- Необъяснимая регулярная или постоянная слабость, быстрая физическая и умственная утомляемость, снижение работоспособности.
- Немотивированное стойкое снижение аппетита, вплоть до анорексии, с преимущественным отвращением к мясной пище.
- Резкая потеря массы тела.
- Систематическое ощущение желудочного дискомфорта, когда периодически или постоянно после еды возникает чувство тяжести, переполненности желудка, болезненность, вследствие чего человек становится привередливым в выборе пищи.
- Изменение эмоционального фона — пациент становится замкнутым, отчуждённым, теряется интерес к окружающему, вплоть до апатии и глубокой депрессии.
При инфицировании опухоли антрального отдела появляются признаки интоксикации организма. Если новообразование желудка осложнилось кровотечением, будут наблюдаться типичные симптомы — рвота «кофейной гущей», дегтеобразный стул, тахикардия, выраженная слабость, головокружение, вплоть до обморока. При перфорации стенки органа появятся острые нестерпимые «кинжальные боли», холодный пот, резкое ухудшение общего состояния, иногда потеря сознания. Также опухоль, расположенная в антральном отделе, способна полностью перекрыть выход из желудка в 12-типерстную кишку, что приведёт к застою пищи и соответствующей клинической картине — рвоте съеденной пищей, выраженной «тяжести» в эпигастрии, истощению и т.д.
Если метастазы рака поразили печень, характерными проявлениями будут желтуха, кожный зуд, болезненность и дискомфорт в правом подреберье. При канцероматозе основным симптомом станет асцит (скопление жидкости в брюшной полости). Запоры и боли в животе могут свидетельствовать о метастазе Шницлера (опухоль дугласова пространства).

Классификация
Злокачественные опухоли антрального отдела желудка классифицируют по:
- Гистологическому строению — муцинозная аденокарцинома, медуллярный рак с лимфоидной стромой, недифференцированная форма и т. д.
- По Лаурену — кишечный, диффузный, смешанный, неклассифицируемый типы.
- Макроскопическому критерию — ранний и распространённый рак.
- Японской классификации, основанной на путях лимфооттока и поражении регионарных лимфатических узлов.
- Международной системе TNM с определением стадии процесса.
Реже используются прочие классификации.
Локализация и метастазирование
Злокачественные новообразования способны располагаться в любом отделе желудка. При поражении его антральной области опухоль может локализоваться ближе или дальше от привратника, что будет определять клиническое течение и хирургическую тактику.
При раке антрального отдела метастазирование происходит несколькими путями:
- По стенке желудка с инвазией в окружающую здоровую слизистую оболочку.
- С током крови в отдалённые органы — печень, лёгкие, кости, поджелудочная железа и т.д.
- Лимфогенным путём в регионарные лимфоузлы.
- С помощью имплантации клеток рака по брюшине — канцероматоз.
Чаще встречается лимфогенное метастазирование. При раке антрального участка опухолевые «отсевы» в лимфатических узлах обнаруживаются у половины пациентов.
Диагностика рака антрального отдела желудка
Диагностические мероприятия при опухолях желудка всегда начинаются с опроса, сбора анамнеза и осмотра пациента. Врач выясняет, были ли у больного родственники, которые умерли от рака, имеет ли человек вредные привычки, хронические болезни пищеварительной системы и т. д. Дальнейшая диагностика преследует две задачи: установить наличие и распространение опухолевого процесса в антральной области желудка и обнаружить отдалённые метастазы.
План обследований включает в себя:
- лабораторные тесты;
- эндоскопическое исследование пищевода, желудка, 12-типерстной кишки, с прицельным забором материала с 6-8 разных точек;
- анализ желудочного сока;
- рентгенологические методы.
Дополнительно могут быть назначены: УЗИ желудка, КТ органов брюшной полости и грудной клетки, сцинтиграфия скелета, кровь на онкомаркеры (РЭА, СА19.9, СА72.4 и SСС) и другие исследования.
Лечение
При злокачественных опухолях желудочно-кишечного тракта радикальным лечением считается оперативное вмешательство. При хирургическом удалении новообразований желудка 1 и 2 стадии в большинстве случаев удаётся добиться полного излечения.
«Ранний рак» (in situ или T1a-N0M0) преимущественно убирают с помощью эндоскопического доступа, с диссекцией подслизистого слоя. Опухоль должна быть высокой или умеренной степени дифференцировки, на превышать более 2 см в поперечнике и не иметь изъязвления. В остальных случаях вопрос об операции, её объеме и доступе решается индивидуально с учётом многих факторов. Основными из них являются:
- стадия процесса, форма роста первичного новообразования, местное распространение рака;
- степень поражения регионарных лимфатических узлов;
- общее состояние пациента, его готовность и «способность» перенести оперативное вмешательство, с удалением части или всего желудка;
- наличие отдалённых метастазов.
При локализации опухоли в пилороантральном отделе в большинстве случаев показана субтотальная дистальная резекция желудка. Объём радикальной операции при раке — это удаление опухоли «единым блоком», с отступом от здоровых тканей на 5-7 см в зависимости от типа роста, с обязательной лимфодиссекцией. Если проводится гастрэктомия (удаляется весь орган), важным этапом является последующая реконструкция, для восстановления возможности энтерального питания. Также при злокачественных опухолях желудка могут выполняться паллиативные хирургические вмешательства (обходные анастомозы, ликвидация метастазов и т.д.).
Часто операция сочетается с облучением и/или лекарственной терапией. Последняя может быть назначена перед, вовремя или после хирургической манипуляции. Лучевая терапия проводится либо интраоперационно, либо после оперативного вмешательства. Комбинированный метод применяется наиболее часто, так как обеспечивает удаление основного очага и «убивает» имеющиеся и потенциальные «отсевы» рака в лимфоузлы и другие органы и ткани организма.

В ряде случаев используется ФДТ (фотодинамическая терапия) и таргетные препараты. Также всем пациентам с новообразованиями желудка проводится адекватное симптоматическое лечение и реабилитационные мероприятия.
Осложнения и рецидивы
После удаления опухоли из желудка, особенно при объёмных операциях, высок риск развития последующих осложнений. К ним относятся:
- рецидив рака;
- кровотечение и анемия;
- гнойно-септические осложнения, вплоть до перитонита;
- несостоятельность культи желудка или созданных анастомозов;
- гипоксия;
- панкреонекроз;
- кишечная непроходимость;
- тромбоэмболия;
- инфаркт миокарда, пневмония и прочие осложнения от перенесённого вмешательства и наркоза.
После операций при раке желудочно-кишечного тракта остаётся высоким риск летального исхода, особенно при объёмных, технически сложных вмешательствах, например, после полного удаления желудка — от 11 до 25%. Большое влияние на частоту осложнений и смертность оказывает уровень подготовки хирурга и анестезиолога.
Прогноз
Отдалённые результаты при раке пилороантральной области желудка зависят от стадии процесса, гистологического типа опухоли, своевременности начатого лечения и возраста пациента. Согласно статистическим данным, 5-летняя выживаемость в среднем составляет:
- при первой стадии рака — 87-100%;
- при второй стадии рака — 70-80%;
- при третьей стадии рака — около 20%.
При наличии отдалённых метастазов прогноз резко ухудшается.
Профилактика
Профилактические мероприятия против рака, в том числе новообразований желудка, включают в себя здоровый образ жизни, полноценный сон (минимум 8 часов в сутки), исключение стрессов и контактов с канцерогенными факторами и т. д. Чтобы в организме не образовывались злокачественные клетки, иммунная система должна работать «без сбоев». Очень важно своевременно диагностировать и лечить все хронические заболевания, особенно патологию желудка.
Большая роль в профилактике рака пищеварительной системы отводится правильному питанию. Учёные доказали, что ежедневное употребление большого количества свежих ягод, фруктов, овощей и зеленого чая существенно снижает риск появления и развития злокачественных образований желудка. Ведь в этих продуктах содержится много антиоксидантов (витамины А, С, Е, B6, В9, β-каротины, селен, цинк и т.д.). Они защищают слизистую органа от травмирующего действия свободных радикалов, предупреждая нитрозирование и воздействие других канцерогенных веществ.
Врачи рекомендуют не нарушать режим питания, питаться регулярно, небольшими порциями, делая акцент на здоровой еде. Чтобы предупредить болезни желудка, желательно свести к минимуму потребление фастфуда, продуктов, содержащих искусственные красители, ароматизаторы, консерванты и другие вредные вещества. Также для исключения рака следует ежегодно посещать врача и по показаниям проходить эндоскопическое исследование ЖКТ.
Специалисты «Евроонко» имеют большой опыт в лечении злокачественных новообразований ЖКТ. Даже сложные пациенты, от которых отказались другие врачи, могут рассчитывать на объективный и профессиональный подход, а также на лечение, которое поможет улучшить качество жизни и уменьшить интенсивность клинических проявлений.
Предраковые заболевания пищеварительного тракта
Предраковые заболевания - это состояния с большей или меньшей частотой предшествующие злокачественным новообразованиям.
При этих заболеваниях происходят определенные изменения в строении клеток. А при продолжающемся воздействии вредных факторов эти клетки могут трансформироваться в атипичные (раковые).
Для предупреждения развития онкологических заболеваний важно раннее выявление таких состояний, а также их качественное обследование.
Выделяют следующие предраковые заболевания или состояния органов пищеварения при которых в значительной мере увеличивается риск развития рака:
Предраковые заболевания пищевода: состояние после ожога щелочью, пишевод Барретта, ахалазия кардии, синдром Пламмера-Винсона (атрофия слизистой оболочки полости рта, глотки и пищевода).
Предраковые заболевания желудка: аденоматозные полипы, хронический атрофический гастрит, кишечная метаплазия желудка, хронический гастрит типа В (с наличием Helicobacter pylori), ксантомы желудка (доброкачественное образование желудка), синдром Пейтца-Егерса (наследственное заболевание, при котором повышается риск образования полипов в желудочно-кишечном тракте), болезнь Менетрие (переразвитие слизистой оболочки желудка с последующим развитием в ней аденом и кист), состояние после резекции желудка.
Предраковые заболевания тонкой кишки: единичные полипы (истинные доброкачественные полипы, липома, доброкачественная аденома, лейомиома), множественные полипы.
Предраковые заболевания печени: хронические прогрессирующие гепатиты В и С, циррозы печени любой этиологии, кисты (одиночные, множественные печеночные кисты), аденома (часто выявляют у молодых женщин, принимающих оральные контрацептивы).
Предраковые заболевания желчного пузыря: аденоматозные полипы, диффузно-дистрофическая кальцификация стенки желчного пузыря (фарфоровый пузырь).
Предраковые заболевания поджелудочной железы: хронический прогрессирующий панкреатит, панкреатические кистозные повреждения.
Предрак - симптомы и лечение
Что такое предрак? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ефетова Сергея Константиновича, онколога со стажем в 14 лет.
Над статьей доктора Ефетова Сергея Константиновича работали литературный редактор Юлия Липовская , научный редактор Вячеслав Михайличенко и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Предрак (precancer) — это определённые изменения в клетках организма, которые увеличивают вероятность развития злокачественной опухоли.
Cинонимы: предопухолевое состояние, предраковое заболевание.

Предрак — это не онкологическое заболевание и не его начальная стадия. Предопухолевые клетки могут долго существовать без изменений, но при любом предраковом состоянии обязательно нужно лечиться или наблюдаться у врача, чтобы предотвратить развитие онкологического заболевания [1] [2] .
Чаще всего предраковые изменения появляются в клетках эпителия — слоя клеток, который выстилает поверхность (эпидермис) и полости тела, а также слизистые оболочки внутренних органов, желудочно-кишечного тракта, дыхательной системы и мочеполовых путей. Кроме этого, эпителий образует большинство желёз организма.
Какие состояния относят к предопухолевым
1. Заболевания желудочно-кишечного тракта:
- и эритроплакия полости рта. При лейкоплакии наблюдается повышенное ороговение слизистой оболочки рта, при эритроплакии слизистая оболочка истончается [3] .
- Пищевод Барретта. Это осложнение хронической гастроэзофагеальной рефлюксной болезни (ГЭРБ), при котором эпителий пищевода превращается в кишечный эпителий. Развивается примерно у 10 % пациентов с симптомами ГЭРБ. Появление таких атипичных клеток (отличных от нормальных) может привести к развитию рака пищевода[4] .
- . При этом заболевании изменяются и погибают клетки слизистой оболочки желудка, которые вырабатывают желудочный сок и соляную кислоту. В 80 % случаев атрофический гастрит вызван инфекцией Helicobacter pylori, в 5-10 % — реакцией иммунитета с отторжением клеток эпителия (аутоиммунный гастрит) [5][6] .
- Аутоиммунные воспалительные заболевания кишечника, например язвенный колит и болезнь Крона.
- Полипозы кишечника: спорадические, т. е. спонтанные, которые могут возникнуть у любого человека (одиночные, аденоматозные и ворсинчатые полипы толстой кишки), или наследственные, которые передаются от родителей и могут быть у других родственников (семейный аденоматозный полипоз, синдром Пейтца — Егерса ) [7][8][9][10] .
- Синдром Линча. Это н аследственное заболевание, которое приводит к развитию неполипозного рака толстой кишки [11] .
2. Заболевания дыхательной системы, например бронхиальная эпителиальная дисплазия (плоскоклеточная дисплазия, атипическая аденоматозная и диффузная идиопатическая нейроэндокринная гиперплазия). При этом состоянии изменяются клетки, которые выстилают поверхность бронхов. Бронхиальная эпителиальная дисплазия увеличивает вероятность развития рака лёгкого, чаще всего она возникает у курящих людей [12] [13] .
3. Заболевания кожи, например актинический (старческий, или солнечный) кератоз, кератоакантома, папилломатоз, диспластические невусы, пигментная ксеродерма [14] .
4. Заболевания половой системы:
Распределение предраковых состояний по полу и возрасту различны. Причины появления предраковых состояний тоже разнообразны, для каждого органа есть свои факторы риска и наиболее уязвимые группы людей.
Факторы риска
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы предрака
Предраковые состояния часто никак не проявляются или протекают с неспецифичными симптомами, т. е. такими, которые характерны одновременно для множества заболеваний, как доброкачественных, так и злокачественных. Кроме этого, симптомы зависят от органа, в котором появились изменённые клетки.
В полости рта:
- При лейкоплакии появляется налёт белого цвета, который сохраняется при чистке зубов, полоскании полости рта и после приёма пищи, при осмотре врач не может снять его шпателем. Термин «лейкоплакия» используется для тех образований, которые появляются в полости рта без очевидной причины.
![Белый налёт в полости рта при лейкоплакии [20, 21]](https://probolezny.ru/media/bolezny/predrak/belyy-nalyot-v-polosti-rta-pri-lyaykoplakii-20-21_s.jpg)
- Эритроплакия — б олее редкое и опасное состояние. Для него характерно появление красного пятна на слизистой оболочке. Поверхность такого пятна бархатистая, иногда с изъязвлениями. Если во рту появился белый налёт, покраснение или припухлость вокруг каймы губ, которые не проходят больше двух недель, нужно сразу обратиться к врачу-стоматологу [3] .
![Красное пятно в полости рта при эритроплакии [22]](https://probolezny.ru/media/bolezny/predrak/krasnoe-pyatno-v-polosti-rta-pri-eritroplakii-22_s.jpg)
При пищеводе Барретта симптомы обычно такие же, как и при неосложнённой ГЭРБ. Может беспокоить изжога, тягостная, жгучая боль за грудиной, отрыжка, тошнота, кашель по утрам из-за попадания желудочного содержимого в глотку [4] .
При атрофическом гастрите часто ухудшается аппетит, появляется отрыжка тухлой пищей, тошнота и рвота, боли в животе, чувство тяжести после приёма пищи [6] .
Воспалительные заболевания кишечника, такие как язвенный колит и болезнь Крона, часто вызывают боль в животе и диарею, которая может чередоваться с запорами. Стул может быть с примесями крови и слизи, при осложнённом течении, например из-за присоединения инфекции, в кале появляется большое количество гноя, позывы на дефекация могут стать мучительными, схваткообразными и возникать несколько раз в день. Часто повышается температура, возникает слабость, боль в суставах, ухудшается аппетит, из-за этого снижается вес. Может беспокоить боль в правой подвздошной области, а при прощупывании живота иногда определяются объёмные образования — воспалительные инфильтраты (скопление в повреждённых тканях избытка жидкости и клеток крови) [18] . Однако такой набор жалоб или каждая жалоба в отдельности могут возникать и при других заболеваниях [9] .

При полипозах кишечника и синдроме Линча может не быть никаких жалоб, иногда появляются симптомы, характерные для многих заболеваний желудочно-кишечного тракта: боли в животе, вздутие, запоры или диарея. Также могут беспокоить вялость, слабость, головокружение и утомляемость, связанные с анемией из-за небольшой, но постоянной потери крови. Если после дефекации на туалетной бумаге или стенках унитаза появилась кровь, нужно как можно скорее обратиться к врачу. Он назначит исследование толстого кишечника — колоноскопию, чтобы выявить источник кровотечения [9] .
При дисплазии шейки матки обычно ничего не беспокоит, но иногда появляются маточные кровотечения, необычные кровянистые или другие выделения, нехарактерные для определённого периода менструального цикла, менопаузы или постменопаузы [15] .
Проявления предраковых состояний кожи также неспецифичны. Должны насторожить: любые подозрительные высыпания; незаживающие раны и изъязвления; родинки или пигментные пятна, которые изменили форму, цвет или размер; выделение жидкости на родинках. При появлении этих признаков нужно немедленно обратиться к врачу для обследования.
При актиническом кератозе появляются небольшие (менее 1 см в диаметре) желто-коричневые, красные или телесные образования с грубой, похожей на наждачную бумагу, поверхностью. Могут наблюдаться выросты, которые получили название «кожный рог». Чаще поражаются открытые участки кожи (лицо, руки, тыльная сторона кистей), иногда изменения появляются на губах (актинический хейлит) [14] .
![Образование на коже при актиническом кератозе [23]](https://probolezny.ru/media/bolezny/predrak/obrazovanie-na-kozhe-pri-aktinicheskom-keratoze-23_s.jpg)
Патогенез предрака
Как выглядят нормальные эпителиальные клетки
Эпителиальные клетки тесно прилежат друг к другу и в один или несколько слоёв покрывают многие органы, отделяя их от внешней среды (эпителий кожи, полости носа, бронхов) или от внутренней (эпителий пищевода, желудка, кишечника). Есть несколько типов эпителиальных клеток, и они выполняют множество жизненно важных функций: эпителий кожи защищает организм от бактерий и загрязнений, эпителий органов ЖКТ позволяет усваиваться питательным веществам и жидкости [14] .

Почему появляются изменённые клетки
Эпителиальные клетки довольно быстро обновляются и делятся. Этот процесс регулируется генами, в них заложены своеобразные инструкции, которые помогают клетке правильно работать и делиться в необходимом количестве. Под воздействием различных факторов в генах может возникнуть поломка — мутация, ошибка в инструкции. Из-за этого строение эпителиальной клетки меняется, она перестаёт быть похожей на обычные, здоровые клетки организма, т. е. становится атипичной:
- клеточные ядра, отвечающие за жизнедеятельность и размножение клеток, увеличиваются;
- слои изменённых клеток лежат неровно, неупорядоченно, нарушается постепенный рост по направлению к поверхности эпителия.
Для этого процесса используют термин «дисплазия», что буквально означает нарушение роста [2] [8] [14] . Диспластические клетки не являются злокачественными, они не могут прорастать в окружающие органы и ткани и не распространяются по организму, но в них уже есть изменения.

Классификация и стадии развития предрака
Классификация предраковых заболеваний по частоте перехода в рак:
- Облигатные — рак возникает примерно в 80-95 % случаев. К ним относится семейный аденоматозный полипоз кишечника, синдром Линча, пигментная ксеродерма, актинический хейлит и др. Такие заболевания требуют не только тщательного наблюдения, но и лечения.
- Факультативные предраковые заболевания — рак развивается не более чем в 5-10 % случаев [1] . К ним относится пищевод Барретта, язвенный колит, актинический кератит, атрофический гастрит, атипическая протоковая гиперплазия, атипическая гиперплазия предстательной железы.
Чтобы определить степень дисплазии клеток, используется классификация GRADE. Она помогает предположить, как будет протекать заболевание, и определить тактику лечения. Для этого в ходе гистологического исследования ткани врач-патоморфолог определяет свойства клеток (например, число поделившихся клеток и разнообразие их формы), которые типичны для злокачественной опухоли, затем подсчитывает сумму баллов. Эта сумма сверяется со шкалой злокачественности опухоли. Например, для оценки рака предстательной железы используется шкала Глисона:
- 2-6 баллов по Глисону — низкая степень злокачественности. Клетки новообразования очень похожи на нормальные (их называют хорошо дифференцированными) и растут медленно.
- 7 баллов — промежуточная степень. Клетки не похожи на нормальные (умеренно дифференцированные) и растут быстрее, чем обычно.
- 8-10 баллов — высокая степень. Клетки сильно отличаются от нормальных (малодифференцированные или недифференцированные) и быстро растут .
Осложнения предрака
Осложнение предракового состояния — развитие онкологического заболевания. Несмотря на то, что предопухолевые клетки могут длительно существовать без изменений, при любом предраке обязательно нужно регулярно проходить обследования или лечиться с последующим наблюдением. Это поможет предотвратить развитие онкозаболевания [19] .
Диагностика предрака
Врач может заподозрить предопухолевое состояние, тщательно расспросив пациента об истории его жизни и болезни. Доктор может спросить:
- Были ли случаи онкологических заболеваний в семье.
- Какие есть хронические заболевания.
- Проходит ли пациент скрининговые обследования, которые рекомендованы по возрасту. Скрининговыми называют исследования, помогающие выявить болезни, когда они ещё не вызывают симптомов.
Чтобы выявить предраковые состояния желудочно-кишечного тракта (пищевод Барретта, атрофический гастрит, аденоматозный полипоз желудка), проводится гастроскопия [4] [5] .
При подозрении на воспалительные заболевания кишечника (язвенный колит и болезнь Крона), полипозы кишечника или синдром Линча необходима колоноскопия.
При подозрении на бронхиальную эпителиальную дисплазию проводится бронхоскопия.
Чтобы обнаружить изменённые клетки шейки матки, используется ПАП-тест. Это скрининговое исследование мазка с шейки матки, окрашенного по Папаниколау. Его нужно делать всем женщинам 25-65 лет каждые три года. Чтобы уточнить диагноз, проводится кольпоскопия — визуальное исследование шейки матки с помощью специального увеличительного прибора.
![ПАП-тест [24]](https://probolezny.ru/media/bolezny/predrak/pap-test-24_s.jpg)
Однако точно поставить диагноз предрака или самого онкологического заболевания можно только после гистологического исследования врачом-патоморфологом. Для этого в ходе биопсии берут кусочек изменённой ткани.
Как проводят биопсию
В зависимости от органа, в котором находятся изменённые клетки, биопсию выполняют по-разному. Чтобы взять образец кожи и слизистых оболочек полости рта, требуется небольшая операция под местной анестезией.
Образец ткани некоторых внутренних органов можно взять только при эндоскопическом исследовании: гастроскопии, колоноскопии, бронхоскопии или кольпоскопии.
Когда образец получен, врач внимательно изучает строение кусочка ткани под микроскопом. Никакие другие методы не позволяют точно определить предрак или онкологическое заболевание. Именно результат гистологического исследования, т. е. заключение врача-патоморфолога, определяет план ведения и лечения пациента.
Лечение предрака
Лечение каждого случая предрака прежде всего зависит от степени дисплазии (изменения клеток) и от того, в каком органе есть предопухолевые изменения [15] . Например, при атрофическом гастрите, который вызван инфекцией Helicobacter pylori, проводится антибактериальная терапия. При актиническом кератозе — операция по удалению изменённого участка кожи. При воспалительных заболеваниях кишечника, синдроме Линча, семейном аденоматозном полипозе может потребоваться профилактическая операция, которая существенно снижает риск возникновения колоректального рака.
Тактику лечения определяет команда специалистов, в которую входят онкологи, хирурги и другие врачи, занимающиеся лечением заболеваний конкретного органа: маммологи, дерматологи, гинекологи, колопроктологи и др.
Прогноз. Профилактика
Дисплазия не всегда превращается в злокачественную опухоль. Умеренная дисплазия затрагивает не все слои эпителия и может быть обратимой, если устранить причину повреждения клеток [8] . Однако вероятность рака при дисплазии увеличивается по сравнению с обычными клетками.

Прогноз некоторых предраковых состояний выглядит следующим образом:
- Большинство аденокарцином пищевода связано с пищеводом Барретта, но развивается эта злокачественная опухоль не очень часто: при низкой степени дисплазии — у 0,5 % больных в год, при дисплазии высокой степени — у 6 % пациентов в год [25] .
- У пациентов с синдромом Линча вероятность заболеть колоректальным раком составляет 70-80 %.
- При семейном аденоматозном полипозе, для которого характерны множественные полипы в толстой кишке, к 40 годам может развиться карцинома [17] .
В то же время современные методы наблюдения и лечения пациентов с предраковыми заболеваниями существенно снижают риск развития онкологического заболевания или позволяют выявить его на ранней стадии, что значительно улучшает прогноз.
Профилактика предрака
- Проводить самообследование: еженедельно осматривать кожу после гигиенических процедур, осматривать полость рта, женщинам обследовать молочные железы через 7-10 дней после окончания каждой менструации.
- Посещать стоматолога не реже, чем раз в полгода, для осмотра полости рта.
- Проходить диспансеризацию и ежегодный осмотр у терапевта.
- Меньше бывать на солнце, отказаться от посещения солярия, использовать солнцезащитный крем.
- Отказаться от курения и жевательного табака.
- Лечить хеликобактерную инфекцию и вакцинироваться от ВПЧ, это снизит риск развития рака желудка и шейки матки.
Также необходимо делать скрининговые обследования, показанные в определённом возрасте:
Предраковые заболевания
Предраковые заболевания — это изменение тканей, которые способны трансформироваться в злокачественные новообразования. Они могут быть врожденными и приобретенными. Чтобы предупредить развитие рака, необходимо своевременно выявить такие состояния и по возможности вылечить их.
Виды предраковых заболеваний
Выделяют два вида предраковых заболеваний — облигатные и факультативные. Облигатный предрак — это патологическое состояние, которое при отсутствии лечения рано или поздно трансформируется в злокачественную опухоль. В большинстве случаев он обусловлен наследственными причинами. В его основе лежит дисплазия с клеточной атипией, нарушение процесса дифференцировки клеток (созревания) и архитектоники ткани. При морфологическом исследовании обнаруживаются клетки с нарушениями внешнего вида и формы, имеющие разную степень зрелости и нарушением нормальной структуры ткани, где появляются очаги нетипичного взаимоположения клеток и их асимметрия.
Обычно в зависимости от уровня атипии клеток выделяют три степени дисплазии: слабую, умеренную и выраженную. Чем выше степень дисплазии, тем более вероятно развитие злокачественного процесса. Однако нельзя исключать стабилизацию процесса и уменьшение признаков атипии. К облигатным предраковым заболеваниям относят дерматоз Боуэна, аденоматозные полипы желудка и толстой кишки, пигментную ксеродерму и др.
Факультативный предрак, по сравнению с облигатным, может и не трансформироваться в злокачественную опухоль. Подобные состояния характеризуются дистрофическими и атрофическими изменениями в ткани. При этом нарушаются процессы регенерации, и могут наблюдаться очаг гиперплазии и метаплазии, которые собственно и являются источником роста злокачественных клеток. К факультативному предраку относят воспалительные процессы, некоторые возрастные изменения и неоплазии — атрофический гастрит, эзофагит и др.
Предраковые заболевания в зависимости от локализации
Женская репродуктивная система
К предраковым заболеваниям женской репродуктивной системы относят заболевания гениталий и молочных желез. Предрасполагающими факторами их развития являются гормональные нарушения, вирус папилломы человека, оральные контрацептивы, наследственность, раннее и позднее менархе, многочисленные роды, отсутствие родов и кормления грудью в анамнезе. К группе предраковых заболеваний женской репродуктивной системы относят следующие:
- .
- Крауроз вульвы и влагалища.
- Некоторые виды опухолей яичников, например, серозные или муцинозные. . .
К предраковым заболеваниям молочной железы относят некоторые виды мастопатии, гормональную гиперплазию, протоковую гиперплазию и др.
Лечение предраковых заболеваний женской репродуктивной системы зависит от конкретной патологии. В одних случаях требуется противовоспалительная терапия, гормональное лечение, в других — хирургическое вмешательство. Своевременно обнаружить проблему поможет регулярный осмотр у гинеколога, УЗИ органов малого таза и молочных желез, а также маммография с определенного возраста (после 40 лет). В большинстве случаев меры профилактики сводятся к своевременному лечению гормональных нарушений, грамотной контрацепции и предупреждению абортов. Ряд некоторых заболеваний предотвратить не удается.
Отдельно стоит остановиться на дисплазии шейки матки. Это заболевание протекает бессимптомно, поэтому женщина может и не знать о его наличии. Тем не менее, оно легко выявляется с помощью обычного онкоскрининга, который предлагает любая женская консультация. В его основе лежит цитологическое исследование соскоба шейки матки, некоторые программы предлагают еще определение вируса папилломы человека.
Лечение дисплазии предполагает разные варианты удаления патологического очага. При дисплазии первой-второй степени показано щадящее лечение, например, радиволновая хирургия, лазерная вапоризация, криодеструкция и много других вариантов. Эти методы не оставляют грубых рубцов и в дальнейшем никак не сказываются на репродуктивной функции пациентки.
При лечении дисплазии тяжелой степени необходимо более радикальное вмешательство — конизация шейки матки или ампутация шейки матки. Такие операции в будущем требуют тщательного планирования беременности и особых подходов в ее ведению.
После излечения пациентка должна проходить регулярные осмотры с проведением исследования на онкоцитологию, чтобы вовремя обнаружить возможный рецидив. Сначала первый год их делают раз в три месяца, следующий год раз в 6 месяцев, и далее ежегодно. Профилактикой предраковых заболеваний шейки матки является вакцинация против вируса папилломы человека и применение барьерных методов контрацепции.
Предраковые заболевания кожи
К предраковым заболеваниям кожи относят следующие патологии:
- . Может поражать любой участок кожи. На начальном этапе выглядит как красное пятно с неровными контурами, которое постепенно трансформируется в бляшку медно-красного цвета с бархатистой поверхностью. На ее поверхности могут быть участки изменения пигментации и чешуйки. При отсутствии лечения она переходит в плоскоклеточный рак кожи.
- Эритроплазия Кейра — разновидность болезни Боуэна, только локализуется на половом члене. . Чаще локализуется на коже груди, но может быть на любом участке тела. На начальной стадии напоминает экзему — выглядит как красное пятно, которое зудит и болит, может быть покалывание и жжение. Потом новообразование разрастается, на нем появляются чешуйки и язвы. При отсутствии лечения опухоль начинает инфильтрировать подкожные ткани и трансформируется в рак. — редкое наследственное заболевание кожи. Протекает в три стадии. Первая возникает в возрасте 2-3 лет и проявляется красными воспалительными пятнами, которые возникают после пребывания на солнце. Позже на этих местах остаются участки с нарушенной пигментацией. Вторая стадия развивается через несколько лет. В зоне поражения образуются атрофические изменения и телеангиэктазии. Кожа становится пестрой, на ней появляются различные разрастания в виде бородавок и корок. Могут быть язвочки. В это же время отмечается симптоматика со стороны глаз — конъюнктивиты, светобоязнь, помутнение роговицы. Третья стадия развивается в подростковом возрасте и характеризуется различными новообразованиями кожи как доброкачественного, так и злокачественного характера, от ангиомы и фибромы до плоскоклеточного рака и меланомы.
Предраковые заболевания ЖКТ
К предраковым заболеваниям желудочно-кишечного тракта относят различные патологии:
- Язвенная болезнь. Вероятность малигнизации зависит от места положения язвы и ее размеров. Чем больше дефект, тем выше вероятность его злокачественной трансформации. Язвы кривизны желудка малигнизируются в 100% случаев.
- Атрофический гастрит, сопровождается снижением кислотпродуцирующей функции желудка и атрофическими изменениями его слизистой. Вероятность малигнизации составляет около 13%.
- Аденоматозные полипы желудка и толстой кишки. Чем больше полип и чем длительнее он существует, тем больше вероятность его перерождения в рак. и неспецифический язвенный колит — хронические заболевания толстого кишечника воспалительного характера. характеризуется желудочной метаплазией эпителия в нижней трети пищевода. Развивается из-за хронического рефлюкса.
- Синдром полипоза толстой кишки. Характеризуется множественным поражением кишечника. У некоторых пациентов количество полипов превышает сотню, перерождаются в рак всегда.
Пациенты с подобными патологиями нуждаются в регулярном медицинском наблюдении, в том числе в проведении эзофагогастроскопии и колоноскопии. При высоких рисках злокачественной трансформации проводят хирургическое лечение, например, удаляют полипы или часть толстой кишки, проводят абляцию очагов дисплазии или применяют другие малоинвазивные методы.
Легкие
Рак легкого обычно развивается длительное время на фоне следующих предраковых изменений:
- Пневмосклероз — уплотнение ткани легкого.
- Пневмокониоз — профессиональное заболевание, вызванное длительным вдыханием производственной пыли. Его разновидностью является антракоз — профзаболевание, развивающееся из-за отложения в легких угольной пыли.
- Хронические неспецифические заболевания легких, например, хроническая обструктивная болезнь легких, хронический бронхит.
- Рубцовые изменения после туберкулеза.
Пациенты с предраковыми заболеваниями легких подлежат диспансерному наблюдению.
Мочеполовая система
Самым распространенным предраковым заболеванием мочевыделительной системы является лейкоплакия мочевого пузыря — трансформация уротелия, который выстилает мочевой пузырь, в многослойный плоский эпителий. Проявляется учащенными позывами на мочеиспускание и хронической тазовой болью. Подлежит хирургическому иссечению малоинвазивными методами.
Предраковые заболевания щитовидной железы
Предраковым заболеванием щитовидной железы является аденома — условно доброкачественная опухоль, произрастающая из железистой ткани органа и обладающая собственной гормональной активностью, которая в ряде случаев приводит к симптомам гипертиреоза. Сюда относят учащенное сердцебиение, тревожность, раздражительность, снижение веса, аритмии и др. В рамках лечения применяется хирургическое удаление.
Как мы видим, в большинстве случаев предраковые заболевания подлежат или динамическому наблюдению, или хирургическому иссечению. В редких случаях проблему удается устранить медикаментозно. Тем не менее, своевременная операция помогает избежать трансформации в рак и, как следствие, тяжелого лечения с обширными вмешательствами, химио- и лучевой терапией. Во многих случаях это даже помогает спасти жизнь.
В клиниках «Евроонко» наблюдением за пациентами с предраковыми заболеваниями занимаются опытные врачи онкологи. Современное оснащение клиники позволяет быстро провести адекватное лечение согласно европейским стандартам.
Аденокарцинома желудка
Аденокарцинома желудка — это одна из наиболее часто встречающихся разновидностей рака данной локализации. На ее долю приходится до 95% всех злокачественных новообразований желудка. Заболевание коварно тем, что на начальных стадиях никак себя не проявляет, затем возникают боли, тошнота, потеря аппетита, на фоне этих симптомов нарастает слабость и потеря веса. Единственный на сегодняшний день радикальный метод лечения аденокарциномы это хирургическая операция. Лучевая терапия и химиотерапия назначаются в качестве дополнительного лечения или при невозможности хирургического вмешательства.
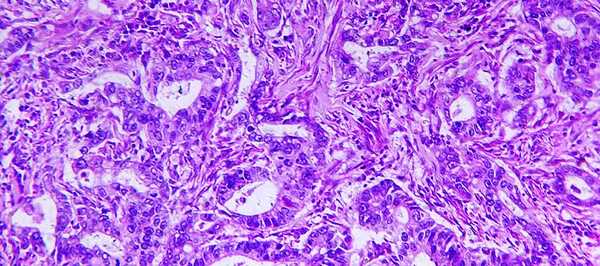
Причина злокачественной трансформации клеток слизистой оболочки до конца не выявлены, но ученые определили несколько факторов, которые достоверно повышают такую вероятность:
- Хронический атрофический гастрит. На его фоне развивается до 60% всех случаев рака желудка. При локализации атрофического процесса в теле желудка, риск увеличивается в 3-5 раз, в антральной его части — в 18 раз, а если поражен весь желудок — в 90 раз.
- Нарушение питания — употребление большого количества острых и соленых продуктов, маринадов, копченостей, вяленого мяса, а также жиров, особенно подвергшихся термической обработке. Имеет значение характер приема пищи. Переедание, недостаточно тщательное пережевывание пищи может привести к хронической травматизации стенки желудка и на этом фоне — к злокачественному перерождению клеток.
- Инфицирование бактерией Хеликобактер пилори увеличивает риски в 3-4 раза.
- Курение и злоупотребление алкоголем.
- Наличие в анамнезе операций на желудке. Риск развития рака увеличивается в 4 раза.
- Пернициозная анемия — злокачественная анемия, связанная с невозможностью усвоения витамина В12. На этом фоне происходит снижение иммунитета, что в 10% случаев приводит к развитию рака.
- Иммунодефицитные состояния, в том числе СПИД.
- Наследственная предрасположенность по данным разных авторов увеличивает риск на 5-20%. В научной литературе описаны случаи наследования аденокарциномы желудка.
- Работа с вредными производственными факторами (никель, асбест).
- Язва желудка. При ее расположении в теле желудка, риски малигнизации увеличиваются в 2 раза, а при поражении антрального отдела данной закономерности не отмечается.
Виды аденокарциномы желудка
Согласно современной классификации выделяют следующие виды аденокарцином, поражающих желудок:
- Папиллярная — визуально напоминает полип.
- Тубулярная. Произрастает из клеток кубического или цилиндрического эпителия.
- Муцинозная. Произрастает из слизисто-продуцирующих клеток.
По степени дифференцировки выделяют следующие формы:
- Высокодифференцированная аденокарцинома желудка (G1). Клетки опухоли имеют высокий уровень дифференцировки и «напоминают» здоровую ткань. Характеризуется медленным ростом и, при своевременной диагностике, хорошо поддается излечению. Главная проблема заключается в том, что в самом начале данную опухоль сложно обнаружить, даже при эндоскопическом обследовании, а ее выявление на поздних стадиях не позволяет достичь желаемого результата.
- Умеренно дифференцированная аденокарцинома желудка (G2). Клетки этой опухоли сложно идентифицировать с тканью, из которой она произрастает. Характеризуется умеренной злокачественностью и скоростью роста.
- Низкодифференцированная аденокарцинома желудка ( малодифференцированная аденокарцинома желудка , аденокарцинома G3 желудка ). Клетки данной опухоли невозможно идентифицировать с определенной тканью. Это наиболее злокачественный тип рака желудка. Характеризуется быстрым ростом и метастазированием.
Также часто используют бинарную систему классификации. В соответствии с ней выделяется аденокарцинома желудка high grade (высокая степень дифференцировки) и low grade (низкая степень дифференцировки).
Симптомы
При аденокарциноме желудка симптомы могут быть следующими:
- Потеря аппетита.
- Явления диспепсии — вздутие живота, тошнота, отрыжка, чувство тяжести. Если опухоль имеет большие размеры, она может перекрывать просвет желудка, что вызывает рвоту при приеме пищи, но это происходит уже на последних стадиях.
- Слабость и апатия.
- Боль. Как правило, она возникает не сразу, а преимущественно на распространенных стадиях. В это время она носит постоянный характер и не зависит от приема пищи. Возникает без видимых причин и часто усиливается после еды. На последних стадиях она настолько сильная, что не купируется привычными анальгетиками.
Как мы видим, эти симптомы неспецифичны, и человек может долгое время пытаться купировать их самостоятельно.
Диагностика аденокарциномы желудка
Своевременная диагностика рака желудка имеет важнейшее значение, поскольку прогноз на ранних стадиях заболевания куда более благоприятен, чем при распространенном опухолевом процессе. Но аденокарцинома на начальных стадиях характеризуется либо бессимптомным течением, либо ее симптомы воспринимаются как признаки другого заболевания, например, гастрита, язвы, желчнокаменной болезни, панкреатита. В результате пациенты не обращаются к врачу, купируя симптомы самостоятельно с помощью препаратов, купленных в аптеке.
Стадии аденокарциномы
- 0 стадия или рак in situ. Злокачественные клетки не распространяются на пределы эпителиального слоя.
- 1 стадия. Опухоль прорастает эпителий и распространяется на другие слои стенки желудка, но не выходит за ее пределы.
- 2 стадия. Опухоль увеличивается в размерах и дает метастазы в регионарные лимфатические узлы.
- 3 стадия. Аденокарцинома прорастает в соседние органы (поджелудочная железа, печень) и/или дает метастазы в несколько групп лимфатических узлов.
- На четвертой стадии, аденокарцинома дает метастазы в отдаленно расположенные органы и лимфатические узлы.
Важно понимать! Стадия и степень дифференцировки злокачественного новообразования - не одно и то же. Например, если диагностирована аденокарцинома желудка G3 , это еще не означает того, что заболевание находится на поздней стадии.
Диагностика
Диагностика аденокарциномы желудка носит комплексный характер и включает ряд обследований, которые не только помогают определить тип опухоли, но и стадию заболевания:
- ФГДС — обследование, которое осуществляется с использованием специального прибора — гибкого эндоскопа. С его помощью производится визуальный осмотр слизистой оболочки желудка, причем прибор транслирует увеличенное изображение исследуемого участка на монитор, что позволяет обнаружить незначительные изменения слизистой. Во-вторых, эндоскоп оснащен специальной манипуляционной системой, с помощью которой можно взять кусочек ткани на гистологический анализ и точно определить вид опухоли и степень дифференцировки ее клеток.
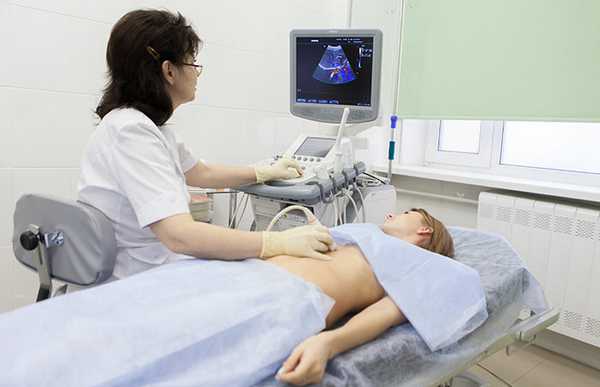
- УЗИ. Этот метод исследования позволяет уточнить размер опухоли, ее соотношение с соседними органами, наличие метастазов в регионарные лимфатические узлы.
- КТ и МРТ также помогают верифицировать размеры злокачественного новообразования и его врастание в окружающие ткани, но главной целью является поиск метастазов в лимфоузлы и отдаленные органы (например, легкие).
- ПЭТ-КТ (позитронно-эмиссионная компьютерная томография) позволяет обнаружить отдаленные метастазы размером до 1 мм.
- Определение онкомаркеров РЭА, СА72-4, СА19-9. При раке желудка эти маркеры не имеют диагностического значения как такового, но при исходном повышении нормы, их можно использовать в качестве контроля лечения и возникновения рецидива. После операции уровень онкомаркеров должен снизиться, он может достичь нормы. При возникновении рецидива или прогрессирования заболевания, он будет опять нарастать.

Доктор М.С. Бурдюков проводит диагностическое обследование желудка - ФГДС
Метастазирование аденокарциномы желудка
Для аденокарциномы характерно лимфогенное, гематогенное и имплантационное метастазирование.
Имплантационное метастазирование предполагает распространение клеток посредством контакта опухоли с воспринимающей поверхностью. В случае рака желудка такой поверхностью может быть брюшина, плевра, перикард, диафрагма. На четвертой стадии часто обнаруживается канцероматоз (массивное метастазирование в различные ткани).
Лимфогенное метастазирование подразумевает распространение опухоли по лимфатическим сосудам. Сначала поражаются близлежащие лимфатические узлы, а потом и более отдаленные. При раке желудка существуют специфические формы лимфогенных метастазов:
- Поражение узлов левой надключичной области — метастазы Вирхова.
- Поражение параректальных ЛУ — метастазы Шницлера.
- Поражение подмышечных ЛУ — метастазы Айриша.
Гематогенное метастазирование предполагает перенос раковых клеток по кровеносным сосудам. Чаще всего поражается печень в результате миграции клеток по воротной вене. Также возможно поражение легких, почек, головного мозга, костного мозга.

Лечение аденокарциномы желудка
Лечение аденокарциномы зависит от стадии заболевания и гистологического типа опухоли. Как правило, при аденокарциноме желудка лечение носит комплексный характер и предполагает сочетание хирургической операции с химио- или лучевой терапией. Хирургический компонент здесь является ключевым фактором.
Хирургическое лечение аденокарциномы желудка может предусматривать удаление всего органа (гастрэктомия), или его части (резекция желудка). Одновременно удаляются ткани, пораженные злокачественными клетками — регионарные лимфатические узлы, части органов, куда проросла опухоль (печень, тонкая кишка, брюшина и др).
Химиотерапия и лучевая терапия могут применяться в дооперационном (неоадъювантный режим) и послеоперационном периоде (адъювантный режим). В первом случае их целью является уменьшение размеров опухоли, чтобы ее можно было удалить с наименьшим объемом тканей, а во втором — уничтожение оставшихся раковых клеток. Кроме того, применение химиотерапии и лучевой терапии может уменьшить выраженность болевого синдрома.
Если радикальное удаление образования невозможно, проводится паллиативное лечение. В этом случае оно направлено на устранение осложнений, вызванных аденокарциномой, и улучшение качества жизни больного. Например, если опухоль перекрыла просвет желудка, накладываются обходные анастомозы или выводится гастростома, благодаря чему пациент сможет питаться.
Прогноз аденокарциномы желудка
Прогноз при аденокарциноме зависит от стадии заболевания. Чем раньше начать лечение, тем более эффективным оно будет:
- При первой стадии пятилетняя выживаемость достигает 80%. Причем высоки шансы на полное выздоровление. К сожалению, на этой стадии рак желудка выявляется очень редко, как правило, случайно.
- На второй стадии пятилетняя выживаемость приближается к 55%. Половина из этих людей имеет шансы на полное излечение. Согласно данным литературы, менее 10% злокачественных опухолей желудка выявляются на второй стадии.
- При третьей стадии пятилетняя выживаемость находится на уровне менее 40%, а при четвертой — не превышает 5%. К сожалению, до 75% аденокарцином выявляется именно на четвертой стадии.

Профилактика рака желудка направлена на предотвращение или снижение воздействия факторов риска, приводящих к развитию данного заболевания:
Читайте также:
