Глазные причины аномалия положения головы (тортиколлиса)
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Паралитическое косоглазие - это заболевание, характеризующееся отклонением зрительной оси глаза от общей точки фиксации. Клинические проявления болезни - нарушение подвижности глазного яблока, двоение перед глазами, головная боль, повышенная зрительная утомляемость. В процессе диагностики паралитического косоглазия изучают степень девиации и подвижности глазных яблок, исследуют поля взора и тортиколлис, выполняют электромиографию. Лечение проводят консервативным (специальная гимнастика, наложение окклюзионной повязки, электрофорез с миорелаксантами) или оперативным путем.
МКБ-10
Общие сведения
Паралитическое косоглазие (паретический страбизм, гетеротропия) - широко распространенная патология. Заболевание встречается во всех возрастных группах. Согласно статистическим данным, у детей паретический страбизм диагностируют в 2-3 раза чаще, чем у взрослых. В период новорожденности признаки косоглазия выявляют у 2% младенцев. В 70% случаев при отсутствии своевременного лечения развиваются осложнения, наиболее частым из которых является дисбинокулярная амблиопия. Лица мужского и женского пола страдают с одинаковой частотой. Болезнь распространена повсеместно.
Причины
В основе заболевания лежит паралич или парез одной и более глазодвигательной мышцы. В этиологии врожденного косоглазия ведущую роль отводят родовой травме, аномалиям строения зрительной и нервной систем, внутриутробному поражению органа зрения при токсоплазмозе, краснухе, кори. Основными причинами возникновения приобретенного варианта патологии являются:
- Повреждение глазодвигательных мышц. Нарушение целостности глазных мышц - одно из осложнений черепно-мозговой травмы, контузии глаза или других повреждений органа зрения. Возможно ятрогенное отклонение глазного яблока от точки фиксации после операций.
- Инфекционные заболевания. Триггерами могут выступать инфекции головного мозга и глаз. Страбизм - частое проявление нейросифилиса, лептоменингита, нейротуберкулеза. Поражение мышц глаза при трихинеллезе также сопровождается клиникой косоглазия.
- Злокачественные новообразования. Компрессия глазного яблока опухолью ведет к ограничению его подвижности и развитию орбитальной формы болезни. При вовлечении в онкологический процесс черепных ядер и стволовых структур наблюдается центральная форма патологии.
- Миозит. Воспаление одной или нескольких глазодвигательных мышц - преходящее явление при интоксикации. В то же время, дерматомиозит, полимиозит, полифибромиозит зачастую имеют необратимый характер.
- Неврит. Наиболее часто симптомы заболевания связаны с токсическим инфекционным невритом. Воспаление нервов, отвечающих за иннервацию глазодвигательных мышц, возникает из-за переохлаждения, на фоне вирусных или бактериальных заболеваний.
- Поражение глазницы. Патологические изменения костных стенок орбиты при периостите или субпериостальном абсцессе приводят к сдавливанию глазного яблока и провоцируют клиническую картину страбизма.
Патогенез
При паралитическом косоглазии отмечается поражение ядер глазодвигательного, блокового или отводящего нервов. Важная роль в патогенезе отводится патологии основания мозга или глазницы. Реже развитие болезни обусловлено непосредственным повреждением нервных волокон, иннервирующих соответствующие глазодвигательные мышцы. При травме или неврите нарушается прохождение импульса по нервному волокну. Страбизм может сопровождаться наружной или внутренней офтальмоплегией. При наружной форме болезни парализованы наружные мышцы глаза, но сфинктер зрачка и цилиарная мышца функционируют нормально. При внутренней офтальмоплегии поражены только зрачковый сфинктер и ресничная мышца.
Классификация
Различают врожденный и приобретенный варианты болезни. Возможно изолированное поражение одной мышцы, вовлечение двух и более глазодвигательных мышц. Процесс может быть одно- ли двухсторонним. В соответствии с патогенетической классификацией выделяют следующие формы паралитического косоглазия:
- Ядерная. Развитие этой разновидности болезни ассоциировано с непосредственным поражением черепных ядер при заболеваниях головного мозга (энцефалит, нейросифилис, множественный склероз). Выявление дегенеративно-дистрофических изменений на ядерном уровне является неблагоприятным прогностическим критерием.
- Стволовая. При данном варианте патологии повреждение локализируется на уровне основания мозга, поэтому косоглазие часто называют базальным. Доказана токсическая, ангиогенная, инфекционная и травматическая природа болезни.
- Орбитальная. Это наиболее благоприятная форма страбизма. Этиологическим фактором выступает поражение глазницы (периостит, субпериостальный абсцесс). После устранения провоцирующего процесса функции органа зрения восстанавливаются в полном объеме.
Симптомы паралитического косоглазия
Чтобы уменьшить выраженность симптоматики, больной закрывает «косящий» глаз или вынужденно поворачивает голову в сторону поражения. О параличе глазодвигательного нерва говорит опущение верхнего века. Глазное яблоко при этом отклонено наружу и вниз, а движения возможны только в указанных направлениях. Из-за спазма аккомодации реакция зрачка на свет отсутствует. При множественном поражении (вовлечении в патологический процесс трех нервов) глаз абсолютно неподвижен. При рассматривании объекта больным глазом пациент не способен точно указать его месторасположение.
Осложнения
Паралитическое косоглазие чаще всего осложняется дисбинокулярной амблиопией, что обусловлено ограничением участия одного из глазных яблок в акте зрения. При этом наблюдается прогрессивное снижение остроты зрения. Из-за образования новых рефлекторных связей у пациентов с врожденным вариантом болезни формируется аномальная корреспонденция сетчатки. Длительное течение заболевания способствует возникновению скотомы торможения, которая является компенсаторным механизмом. Отмечается повышенный риск развития аномалий рефракции (миопии, реже - гиперметропии).
Диагностика
Для постановки диагноза необходимо определить, какая из глазодвигательных мышц вовлечена в патологический процесс. При физикальном обследовании врач обращает внимание на подвижность глазных яблок, ширину зрачкового отверстия и состояние переднего сегмента глаза. Всем пациентам проводят визометрию для оценки остроты зрения. Специфическая диагностика базируется на:
- Изучении степени девиации. При разных позициях направления взгляда измеряется размер угла косоглазия. При наличии заболевания угол девиации увеличивается по мере перемещения взгляда в сторону пораженной мышцы. Дополнительно определяется величина отклонения глазного яблока по методике Гиршберга.
- Исследовании подвижности глаз. Врач перемещает специальный предмет фиксации (кончик ручки, карандаша) вверх, вниз, вправо и влево, отмечает, в какую сторону отклонение глаза невозможно. Затем офтальмолог при помощи специальных таблиц уточняет, поражению какой мышцы соответствуют полученные данные.
- Исследовании тортиколлиса. Вынужденное положение головы больного зависит от того, какая именно мышца парализована, что может применяться для диагностики. Возможны три варианта: первый - голова поднята или опущена, второй - голова наклонена к плечу, третий - лицо повернуто вправо или влево.
- Определении поля взора. Применяется метод коордиметрии по Гессу. Техника исследования предполагает относительное разделение полей зрения с использованием зелёного и красного фильтра. При помощи девяти точек фиксации на коордиметрической схеме отмечают зону «действия» парализованной мышцы.
- Электромиографии. Данная методика позволяет изучить биоэлектрическую активность мышц. Результаты исследования дают возможность судить о функциональной активности нерва, отвечающего за мышечную иннервацию. Вначале выполняется поверхностная, потом - локальная электромиография.
Дифференциальная диагностика проводится между парезом и параличом глазодвигательных мышц. При парезе ограничение подвижности глаза, а также его отклонение в сторону менее выражены. Визуально девиация практически не определяется. Для полного неврологического обследования показана консультация невропатолога.
Лечение паралитического косоглазия
При приобретенной форме страбизма осуществляют лечение основного заболевания (удаление патологических новообразований, терапию инфекционных болезней). Зачастую этого достаточно, чтобы нивелировать девиацию и диплопию. Целью симптоматического лечения является восстановление симметричного положения глаз, устранение вторичных проявлений болезни. При лёгком течении консервативная терапия сводится к выполнению зрительной гимнастики и ортоптических упражнений на слияние двойных изображений. Чтобы свести к минимуму выраженность диплопии, используют очки с призматическими линзами. Эффективна временная окклюзия пораженного глаза. Физиотерапевтическое лечение включает в себя применение электрофореза с миорелаксантами, электростимуляции глазодвигательных мышц и рефлексотерапии.
Проведение оперативного вмешательства целесообразно только при стойком параличе или парезе. Операция осуществляется после 6-12 месяцев лечения при отсутствии прогрессирования процесса. При врожденной форме косоглазия оперативное вмешательство рекомендовано по достижении 3-4 лет. Хирургическое лечение заключается в пластике глазодвигательных мышц. Минимальная подвижность глаз восстанавливается сразу после операции. Для полной компенсации в послеоперационном периоде со 2-4 дня проводится специальная гимнастика для разработки глазодвигательных мышц.
Прогноз и профилактика
Прогноз при паретическом страбизме чаще благоприятный. Достичь симметричного положения глаз легче, чем обеспечить восстановление бинокулярного зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к предупреждению производственных и бытовых травм. При возникновении инфекционных заболеваний с высокой тропностью к органу зрения следует с профилактической целью обратиться к офтальмологу. Чтобы снизить риск развития врожденной формы паралитического косоглазия, рекомендовано проводить кесарево сечение при крупном плоде, несоответствии размеров плода и малого таза беременной.
2. Хирургическое лечение паралитического косоглазия/ Канюков В.Н., Чеснокова Е.Ф.// Вестник Оренбургского государственного университета. - 2008.
3. Паралитическое косоглазие: опыт хирургии/ Канюков В.Н., Чеснокова Е.Ф.// Вестник Оренбургского государственного университета. - 2010.
4. К патогенезу паралитического косоглазия// Телеуова Т.С., Адилханкызы А., Мамутова Г.Б.// Вестник Алматинского государственного института усовершенствования врачей. - 2014.
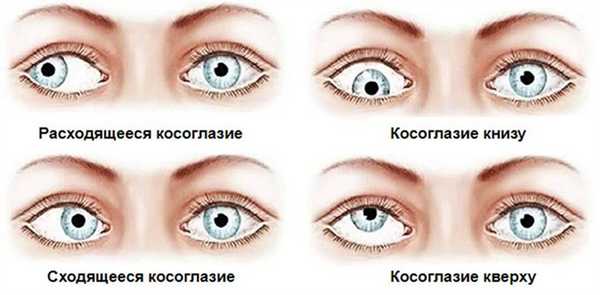
Расходящееся косоглазие ( дивергирующий страбизм , экзотропия )
Расходящееся косоглазие - это глазодвигательное расстройство, при котором глазное яблоко отклонено кнаружи. Клинические признаки патологии включают постоянное или периодическое смещение глаза, жалобы на диплопию, нарушение бинокулярного зрения. Для постановки диагноза проводятся визометрия, авторефрактометрия, тест закрывания-открывания, исследование на синоптофоре, тест Уорса. Консервативная терапия сводится к коррекции рефракционных аномалий, плеоптическому и ортоптическому лечению. При отсутствии должного эффекта выполняется оперативное вмешательство - рецессия наружной и резекция внутренней прямой мышцы.

Расходящееся косоглазие (экзотропия, дивергирующий страбизм) - патология, характеризующаяся отклонением оптической оси глаза от точки фиксации в латеральном направлении. На долю данной формы страбизма приходится около 15-20% случаев. Вторичная экзотропия встречается в 3,4 раза чаще сходящегося косоглазия. Заболевание распространено повсеместно. Первые признаки болезни за исключением сенсорной формы обычно встречаются в детском возрасте. Патология одинаково часто диагностируется у мужчин и женщин.
Этиология страбизма до конца не изучена. Отмечается генетическая предрасположенность, при этом пациенты наследуют ряд факторов (миопию, гиперметропию), способствующих развитию болезни. Подтверждается отрицательное влияние тератогенных факторов (внутриутробных инфекций, ионизирующего излучения, профессиональных вредностей) на положение глазных яблок. Основными причинами расходящегося косоглазия считаются:
- Аметропия. Экзотропия наблюдается у детей с аномалиями рефракции, среди которых чаще встречаются гиперметропия и миопия высокой степени. Наиболее значимым фактором риска является односторонняя осевая гиперметропия средней либо высокой степени.
- Травматические повреждения. Ограничение подвижности глазного яблока наблюдается при травмах, затрагивающих экстраокулярные мышцы, костные стенки глазницы или нервы. Посттравматическое косоглазие требует раннего оперативного лечения.
- Неврологические заболевания. Затруднение конвергентно-дивергентных движений возникает в ответ на поражение затылочных долей головного мозга, латеральных коленчатых тел и верхних бугорков четверохолмия. Угол косоглазия непостоянный. Прослеживается корреляция с уровнем внутричерепного давления.
- Помутнение оптических сред глаза. Причиной расходящегося косоглазия могут быть такие заболевания, как бельмо роговицы, катаракта, фиброз стекловидного тела. К виску отклоняется хуже видящий глаз. Сенсорная форма страбизма возникает при снижении остроты зрения ниже 0,1 дптр.
Различают врожденную (инфантильную) и приобретенную формы дивергирующего страбизма. На основании показателей девиации первичную экзотропию принято классифицировать на эксцесс дивергенции (девиация вдаль на 7° больше, чем вблизи), базовую экзотропию (показатели девиации стабильные), недостаточную конвергенцию (девиация вдаль меньше, чем вблизи, на 7 градусов) и псевдоэксцесс дивергенции. Основные клинические формы расходящегося косоглазия:
- Постоянная экзотропия. Характерно раннее начало. Первые признаки заболевания обычно выявляются с рождения. Угол девиации стабильный. В патологический процесс вовлечен один глаз.
- Интермиттирующая экзотропия. Первые симптомы проявляются в возрасте до 5 лет. Развитию патологии предшествует экзофория, которая при отсутствии своевременного лечения сменяется тропией.
- Вторичная экзотропия. Выявляется у пациентов с монокулярным зрением. Как правило, становится следствием помутнения оптических сред глазного яблока. Может возникать в любом возрасте. Глаз с более низким зрением отклоняется кнаружи.
- Последовательная экзотропия. Формируется спонтанно в амблиопическом глазу. Предпосылкой может послужить хирургическое лечение эзотропии в прошлом. Угол страбизма по Гиршбергу при соблюдении техники операции не превышает 5-7 градусов.
Симптомы расходящегося косоглазия
Для постоянной экзотропии характерно стабильное отклонение одного глаза кнаружи. Угол косоглазия большой и постоянный, рефракционные аномалии отсутствуют. Острота зрения на стороне поражения, как правило, резко снижена. Нередко прослеживается диссоциированная вертикальная девиация. Данная форма расходящегося страбизма часто сочетается с неврологическими аномалиями.
Клиническая симптоматика интермиттирующей экзотропии более выражена на фоне зрительного перенапряжения, общей слабости или стресса. Зачастую родители отмечают признаки страбизма во второй половине дня. Симптомы экзодевиаций более заметны при взгляде пациента вдаль. Следует отметить, что интермиттирующая форма расходящегося косоглазия нередко сменяется постоянной.
Пациенты с дивергирующим страбизмом предъявляют астенопические жалобы. Беспокоят повышенная утомляемость на фоне зрительных нагрузок, жжение в глазах, боль, резь, появление пелены перед глазами. Попытки слияния изображений, получаемых от правого и левого глаза, приводят к двоению. Содружественные движения становятся затрудненными, удерживание глаз в правильном положении требует значительных усилий.
Следствие страбизма - расстройство бинокулярности. Наиболее распространенным осложнением расходящегося косоглазия являются амблиопия высокой степени с неправильной фиксацией и аномальная корреспонденция сетчаток. Родители отмечают, что экзотропия сопровождается неправильным положением головы. При постоянной форме болезни существует высокий риск возникновения тортиколлиса (спастической кривошеи).
Обследование пациента со страбизмом начинают с детального сбора анамнеза. При объективном осмотре офтальмолог обращает внимание на подвижность глазных яблок. Положение глаз оценивают при фиксации взгляда на ближнем и дальнем расстоянии, с применением корригирующих линз из набора и без них. Комплекс необходимых исследований включает следующие процедуры:
- Визометрия. При постоянной экзотропии зрение на пораженной стороне снижено. При интермиттирующей форме зрительные функции длительное время могут быть сохранены на высоком уровне. Обследование выполняют без коррекции и в очках.
- Авторефрактометрия. Расходящееся косоглазие зачастую сочетается с рефракционными аномалиями. Согласно статистическим данным, у пациентов превалирует гиперметропия, реже встречается близорукость высокой степени. Исследование проводится в условиях циклоплегии.
- Тест с перекрыванием (covertest). При поочередном перекрывании визуализируются движения глаз с наружной стороны к внутренней. Результаты теста могут меняться в зависимости от того, на каком расстоянии фиксирован взгляд больного. При правильно подобранной коррекции амплитуда движений в очках обычно ниже.
- Четырехточечный тест Уорса. Исследование позволяет определить характер зрения. При небольшом угле косоглазия зрение бинокулярное или одновременное. Постоянный и большой угол ассоциирован с монокулярным характером зрения.
- Обследование на синоптофоре. Позволяет с высокой точностью определить девиационный угол с применением очковой коррекции и без нее. В случае постоянной экзотропии способность к бифовеальному слиянию утрачена.
Лечение расходящегося косоглазия
Консервативная терапия
Консервативное лечение страбизма направлено на достижение симметричного положения глаз и максимально высокой остроты зрения, исправление вынужденного положения головы. Курс аппаратного лечения включает упражнения на формирование бинокулярного и стереоскопического зрения. Подход к терапии комплексный. Применяются следующие немедикаментозные методы:
- Коррекция рефракционных аномалий. Коррекция миопии может положительно влиять на положение глаз. При легкой степени гиперметропии назначение очков не показано. При средней и высокой степени дальнозоркости оптическая коррекция способствует повышению остроты зрения, позволяет лучше контролировать положение глаз. Данные меры являются временными.
- Окклюзия. При расходящемся косоглазии показано закрывание глаза, который не отклоняется в сторону, при помощи специального окклюдера. При альтернирующем страбизме рекомендована поочередная окклюзия с целью профилактики амблиопии.
- Ортоптическое лечение. Направлено на выработку и тренировку резервов бифовеального слияния на синоптофоре. Специальные компьютерные программы дают возможность увеличить объем фузии и развить стереоскопическое зрение в естественных условиях.
Хирургическое лечение
Оперативное лечение проводится в случаях расходящегося косоглазия, когда достичь ортофории не удается консервативным путем. Показаниями к операции являются постоянный угол отклонения, диплопия и вынужденное положение головы. При стабильной экзотропии с ранним началом основное лечение сводится к рецессии наружной прямой и резекции внутренней прямой мышц. При интермиттирующем варианте вначале проводится рецессия наружных прямых мышц обоих глаз. При необходимости в последующем осуществляется резекция внутренних прямых мышц.
При своевременной диагностике и лечении расходящегося косоглазия прогноз благоприятный. Критерием эффективности терапии является уменьшение угла косоглазия до 5 градусов по Гиршбергу и наличие бинокулярного зрения. Профилактика сводится к адекватной коррекции аномалий рефракции согласно возрастным нормам. Ребенок с косоглазием должен проходить плановые осмотры у офтальмолога через каждые 6 месяцев, взрослые - 1 раз в год.
2. Pediatric ophthalmology and strabismus. Basic and clinical science course/ American academy of ophthalmology. - 2017-2018.
Нистагм
Нистагм - это патология, характеризующаяся непроизвольными колебательными движениями глаз. Клиническая симптоматика включает быстрые колебания глазных яблок в вертикальном, горизонтальном, реже - косом или круговом направлении. Нарушается аккомодационная способность, что проявляется зрительной дисфункцией. Для диагностики применяется объективное обследование, микропериметрия, электронистагмография, визометрия, рефрактометрия, компьютерная томография головного мозга. Консервативная терапия основывается на применении противосудорожных и противоэпилептических средств. Реже показана хирургическая коррекция положения глазного яблока.
Нистагм - широко распространенная нозология в практической офтальмологии. Согласно статистическим данным, среди слабовидящих детей врожденную форму патологии диагностируют у 20-40% пациентов. Зачастую удается установить этиологию непроизвольных колебательных движений глаза. Идиопатический тип встречается с частотой 1:3000. Наиболее распространен горизонтальный нистагм, в то время как косой и вращательный варианты встречаются крайне редко. В общей структуре поражения органа зрения горизонтальный тип занимает 18%. Географические особенности эпидемиологии отсутствуют.
Причины нистагма
Врожденный нистагм возникает на фоне неврологических расстройств. О наследственной природе заболевания свидетельствует появление клинической симптоматики на фоне врожденного амавроза Лебера или альбинизма. Основные причины развития приобретенной формы:
- Патология головного мозга. Нистагм в зрелом возрасте может выступать одним из симптомов рассеянного склероза или злокачественного новообразования. Внезапное появление симптоматики может говорить об инсульте.
- Черепно-мозговая травма. Непроизвольные колебания глаз связаны с повреждением зрительных нервов или затылочной доли коры головного мозга.
- Интоксикация. Заболевание возникает из-за токсического воздействия спиртных напитков, передозировки противосудорожных и снотворных препаратов.
- Поражение вестибулярного аппарата. Клиническим проявлениям предшествует повреждение центральных либо периферических отделов вестибулярного анализатора. Зачастую развитие приобретенной формы провоцирует поражение полукружных каналов внутреннего уха.
- Снижение остроты зрения. Нистагм может развиваться из-за выраженного снижения остроты зрения у пациентов со зрелой катарактой, травматическими повреждениями органа зрения в анамнезе или с полной слепотой (амаврозом).
В основе самопроизвольных движений глазных яблок лежит декомпенсация тонуса перепончатой части лабиринта внутреннего уха. В норме нервные импульсы генерируется одновременно с двух сторон и передаются с одинаковой скоростью, что позволяет глазам находиться в состоянии покоя или осуществлять содружественные движения. Повышение тонуса в лабиринте с определенной стороны ведет к развитию нистагма.
При поражении периферического и центрального отдела вестибулярного анализатора отмечается возникновение или изменение выраженности клинических проявлений при смене положения. Это связано с вторичным вовлечением в патологический процесс полукружных канальцев. Молекулярный механизм развития врожденного идиопатического нистагма до конца не изучен. Ученые полагают, что в его основе лежит мутация гена FRMD7, которая наследуется по Х-сцепленному типу. Однако в клинической практике также наблюдались случаи аутосомно-доминантного и аутосомно-рецессивного наследования.
В зависимости от времени появления первых симптомов выделяют врожденный и приобретенный нистагм. К врожденной форме относится латентный и манифестно-латентный типы. Приобретенный вариант по этиологии классифицируют на нейрогенный и вестибулярный. С клинической точки зрения выделяют:
- Маятникообразный (ундулирующий). Характеризуется одинаковыми по величине и скорости фазами колебаний глазных яблок.
- Толчкообразный. Отличается ритмичными движениями глаз, при котором в одну сторону глазное яблоко направляются медленно, в другую - быстро. Если в быстрой фазе глаза направляются влево, то речь идет о левосторонней форме, движения вправо свидетельствуют о правостороннем варианте.
- Смешанный. Этот вариант заболевания сочетает в себе толчкообразную и ундулирующую формы.
- Ассоциированный. Глазные яблоки движутся содружественно с одинаковой амплитудой по маятникообразному или толчкообразному типу.
- Диссоциированный. Характер движений одного глаза не совпадает по направлению и амплитуде с другим глазным яблоком.
Симптомы нистагма
В большинстве случаев первые проявления заболевания возникают в раннем детском возрасте или с момента рождения. Симптомы приобретенной формы развиваются непосредственно после действия этиологического фактора. Пациенты предъявляют жалобы на повторяющиеся колебательные движения глаз. Направление колебаний может быть горизонтальным, вертикальным, реже - косым или циркулярным. Больному не удается сфокусироваться на рассматриваемом предмете. Нарушается способность адаптации к изменению внешних условий. Снижение зрительных функций вызвано не патологией клинической рефракции, а пониженным резервом аккомодации.
Пациент не может полностью остановить проявления нистагма, но величина колебаний несколько уменьшается при изменении направления взгляда, положения головы или максимальной фокусировке внимания на определенном объекте. Чтобы снизить выраженность клинической симптоматики, больной принимает вынужденное положение с наименьшей частотой движений. Распространены повороты головы в сторону или тортиколлис (наклон). Выбор положения определяется зоной относительного покоя, в которой снижается амплитуда движений и улучшается аккомодационная способность.
Симптомы наиболее заметны в стрессовых условиях, при волнении или усталости. На длительность проявлений влияет характер движений. При маятниковом типе продолжительность нистагма дольше, чем при толчкообразном варианте заболевания. Свойства колебательных движений могут меняться. Смену проявлений провоцирует появление объекта в поле зрения, изменение его размера или яркости. Определенную роль отводят фактору зрительного сосредоточения и даже настроению. Форму заболевания устанавливают по движениям глаз, которые доминируют в клинической картине.
Распространенное осложнение нистагма - вторичный альтернирующий сходящийся страбизм, который зачастую развивается у пациентов с диссоциированной формой. Характеристики косоглазия определяются течением основного заболевания. Патология сопровождается обратимой зрительной дисфункцией - амблиопией и смешанным астигматизмом. Приобретенный вариант осложняется рядом вестибулярных расстройств (головокружение, нарушение координации, головная боль). Из-за необходимости часто держать голову в вынужденном положении возможно развитие компенсаторной кривошеи. Лица с вестибулярным нистагмом в анамнезе склонны к рецидивирующему лабиринтиту.
Для постановки диагноза достаточно объективного обследования пациента. При наружном осмотре удается визуализировать непроизвольные движения глаз. Для определения направления нистагма больного просят сфокусировать взгляд на ручке или специальной указке. Офтальмолог проводит инструментом вверх, вниз, вправо и влево. По направлению быстрого компонента устанавливают форму поражения. Для изучения этиологии заболевания и выбора дальнейшей тактики ведения применяется:
- Микропериметрия. Методика позволяет определить точку фиксации на внутренней оболочке глазного яблока, регистрировать параметры оптического нистагма и изучить чувствительность сетчатки. Способ дает возможность проводить мониторинг состояния больных для оценки эффективности лечебных мероприятий.
- Электронистагмография (ЭНГ). Исследование базируется на регистрации биопотенциалов, которые возникают между роговой и сетчатой оболочкой. У лиц с непроизвольными движениями глаз электрическая ось смещается, что сопровождается увеличением разницы корнеоретинального биопотенциала до 100-300 мкВ.
- Визометрия. У пациентов наблюдается понижение остроты зрения, обусловленное функциональными расстройствами зрительного анализатора.
- Рефрактометрия. Диагностика проводится с целью установления типа клинической рефракции. У больных нистагмом часто возникает нарушение способности к аккомодации, миопия. Редко диагностируют гиперметропию.
- КТ головного мозга. Компьютерная томография применяется для выявления патологических новообразований или признаков дислокации структур головного мозга, что может лежать в основе возникновения патологии.
Лечение нистагма
Лечебная тактика зависит от выраженности симптоматики и формы нистагма. Этиотропная терапия определяется основным заболеванием. Для устранения нистагма применяется:
- Консервативная терапия. Используется, если клинические проявления развиваются на фоне центральной вестибулопатии. Рекомендовано применение нейротропных препаратов из группы противосудорожных, противоэпилептических лекарственных средств.
- Оперативное вмешательство. Цель хирургического лечения - формирование позиции относительного покоя глаз путем восстановления физиологического положения. Для этого осуществляется изменение структурных особенностей глазодвигательных мышц.
Симптоматическое лечение основывается на очковой или контактной коррекции остроты зрения. Рекомендовано применение контактных линз, поскольку при движении глаза центр линзы смещается вместе с ним, зрительная дисфункция не развивается. В отдельных случаях проводят инъекции ботокса в орбитальную полость для ограничения мелкоразмашистых движений глаз.
Прогноз для жизни и в отношении зрительных функций при нистагме благоприятный. Корректная терапия основного заболевания позволяет полностью устранить клинические проявления патологии. Специфическая профилактика не разработана. Неспецифические превентивные меры сводятся к своевременной диагностике и лечению поражений головного мозга, вестибулярного аппарата и органа зрения. При выявлении непроизвольных движений глазными яблоками у больных, принимающих противосудорожные или снотворные препараты, необходимо корректировать дозировку лекарственных средств.
Тортиколлис (кривошея) у взрослых
Кривошея, или тортиколлис, представляет собой группу болезней, при которых наблюдается характерная деформация шеи. Голова пациентов постоянно наклонена в больную и повернута в здоровую сторону. Болезнь чаще встречается у новорожденных, но может наблюдаться и взрослых. Выделяют несколько видов тортиколлиса, каждый из которых имеет свои причины возникновения. Поговорим о кривошее у взрослых: какие формы имеет, как проявляется и лечится ли она.
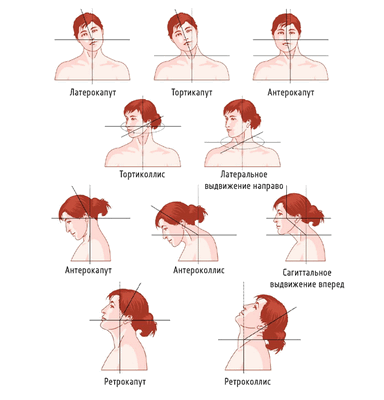
Формы кривошеи и классификация по причинам
Тортиколлис бывает врожденным и приобретенным. Если кривошея формируется у плода еще во внутриутробном периоде, то ребенок уже рождается с характерными симптомами.
Врожденная кривошея
Выделяют следующие формы заболевания:
- Идиопатическая. Проявляется небольшим наклоном головы без каких-либо изменений анатомических структур шеи. В частности, при идиопатической кривошее не изменена длина и толщина кивательной (грудинно-ключично-сосцевидной) мышцы. Точные причины формирования патологии не установлены. Выявлено, что эта форма болезни, как правило, встречается при сложном течении беременности и родов, а также зачастую сопровождает перинатальное поражение ЦНС гипоксического характера.
- Миогенная. Выявляется чаще, чем другие формы заболевания. При врожденной мышечной кривошее наблюдается одностороннее уплотнение и укорочение кивательной мышцы. Миогенная кривошея формируется при патологическом положении плода, в результате которого голова ребенка в течение продолжительного времени вынужденно склоняется к плечу.
- Односторонние изменения мышц шеи легко выявляются педиатром во время осмотра и пальпации. Пассивные движения на стороне поражения болезненны.
- Врожденная мышечная кривошея нуждается в скорейшем лечении. Оставленная без внимания она приводит к таким серьезным последствиям, как искривление позвоночника, дефекты строения черепа, неправильное развитие мышц плечевого пояса, выраженная асимметрия лица.
- Нейрогенная. Служит проявлением односторонней мышечной дистонии. Нейрогенный тортиколлис сочетается с характерным изменением состояния мышц на стороне поражения: искривление туловища, сгибание ноги, сжимание руки в кулачок.
- Остеогенная. Является следствием врожденного заболевания - болезни Клиппеля-Фейля. В этом случае к характерной деформации шеи приводит уменьшение позвонков или их спаянность. Остеогенный тортиколлис часто сочетается с другими нарушениями развития опорно-двигательной системы.
Врожденная кривошея имеет хороший прогноз: при правильном и своевременном медицинском вмешательстве патология не имеет последствий для пациентов во взрослом возрасте. Исключением служит лишь болезнь Клиппеля-Фейля, проявления которой можно лишь компенсировать до определенной степени.
Приобретенная кривошея
Симптомы тортиколлиса могут возникнуть у взрослых и детей под действием ряда причин. К приобретенным формам кривошеи относятся:
- Спастическая (цервикальная дистония) - хроническое поражение центральной нервной системы, которое сопровождается спонтанными спазмами шейных мышц. При этом у пациента формируется периодическое или постоянное отклонение головы в одну из сторон.
- Установочная - наблюдается у новорожденных и детей грудного возраста при продолжительном фиксированном положении в утробе матери, в кроватке или люльке.
- Компенсаторная, развитие которой могут спровоцировать косоглазие и лабиринтит - воспалительное заболевание внутреннего уха. Вынужденный наклон головы в первом случае дает возможность расширить поля зрения, а во втором случае - снизить интенсивность головокружения.
- Рефлекторная - может наблюдаться вследствие воспалительного процесса в области шеи (абсцессы, миозит), а также при отитах и мастоидитах.
- Острая травматическая, причиной которой служит перелом первого позвонка. Эту форму кривошеи сопровождает выраженная боль в покое и при пальпации, ограничение как активных, так и пассивных движений в шейном отделе позвоночника. Может также развиться бульбарный синдром, который проявляется нарушением речи и функции глотания.
- Острая кривошея также может сформироваться по причине подвывиха первого позвонка. Такая травма чаще всего является следствием резкого неосторожного поворота головы при выполнении мануальных манипуляций, спортивных упражнений или во время бытовых работ.
- Инфекционная, которая развивается у некоторых пациентов с туберкулезом костей и остеомиелитом.
Другими возможными причинами приобретенной формы заболевания являются крупные рубцовые деформации на коже шеи (дерматогенная форма), новообразования позвоночника, прогрессирование ДЦП. Наконец, выделяют форму тортиколлиса, которая в некоторых случаях сопровождает течение истерического психоза.
Спастическая кривошея
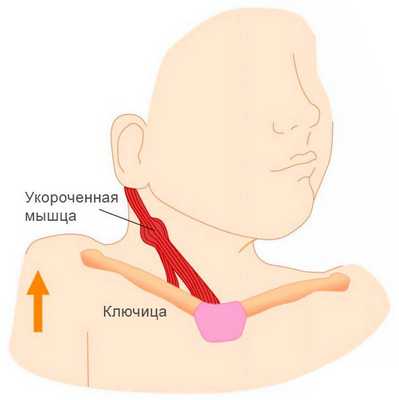
Рассмотрим подробнее такой вид приобретенного тортиколлиса, как цервикальная дистония. Именно эта форма заболевания - спастическая кривошея - у взрослых людей встречается чаще, чем у детей. Дебют болезни приходится на возраст 30-40 лет.
Точные причины возникновения спастической кривошеи не установлены до сих пор. Основными провоцирующими факторами считаются эмоциональный стресс, травмы головы и шеи.
Поворот головы вокруг горизонтальной оси при спастической кривошее сочетается с дистоническим тремором, а также с болью в шее и затылке, плечевой области. Дистония усугубляется в вертикальном положении тела, при физическом и психоэмоциональном переутомлении.
Спастическая кривошея имеет подострое или постепенное начало. Прогресс болезни наблюдается, как правило, в течение 2-5 лет, а затем часто наступает период плато. Ремиссии длятся, в среднем, около полугода.
Цервикальная дистония ограничивает трудоспособность и бытовую активность пациента. Заболевание часто сопровождается фобиями, депрессией, тревожным расстройством. Тяжесть и выраженность проявлений болезни стимулирует поиск новых методов лечения цервикальной дистонии.
Когда вы должны идти к врачу?
Обратиться за медицинской помощью необходимо при подозрении на наличие любой из форм кривошеи. Тортиколлис, чем бы он ни был вызван, всегда требует коррекции. Патологические изменения затрагивают анатомию шеи - связующего звена между черепом и позвоночником, головным и спинным мозгом. Поэтому последствия пренебрежения врачебной помощью могут быть самыми серьезными: деформации черепной коробки, неврологические нарушения, снижение когнитивных функций (память, внимание) и др.
Диагностика и обследование
Диагноз кривошеи у взрослого ставится врачом на основании анамнеза и объективного осмотра пациента. При подозрении на любую из форм заболевания выполняется рентгенография шейного отдела позвоночника. В некоторых случаях выполняются и прицельные снимки первых двух шейных позвонков.
Диагностика и лечение отдельных форм приобретенной кривошеи требует проведения консультаций врачей узких специальностей. Так, при компенсаторном тортиколлисе пациент должен быть осмотрен офтальмологом или ЛОРом, при инфекционном с возможным наличием туберкулеза - фтизиатром, а при истерическом - психиатром.
Терапия
Пациенты с врожденной кривошеей лечатся у детских ортопедов. Лечение приобретенной формы, в зависимости от причины возникновения, может быть прерогативой неврологов, хирургов, врачей ЛФК и др. Перспективным направлением является остеопатическое лечение кривошеи у взрослых.
Мышечный тортиколлис как врожденного, так и приобретенного характера лечится при помощи:
- Массажа.
- Лечебной физкультуры.
- Физиотерапевтических процедур (электрофорез, УВЧ).
В тяжелых случаях (если пораженная кивательная мышца на 40% короче здоровой) или неэффективности терапии, выполняется оперативное вмешательство. Шею гипсуют на месяц, затем гипс заменяют фиксирующим воротником Шанца.
При других видах приобретенного тортиколлиса, в первую очередь, проводится лечение основной патологии, которая привела к патологическому наклону головы. В восстановительном периоде с целью возвращения полноты движений в шейном отделе позвоночника также назначается ЛФК и массаж.
Для лечения спастической кривошеи традиционно применяется ботулинотерапия (инъекции препаратов ботокс, диспорт), вспомогательные медикаментозные препараты, физиотерапевтические методы. В некоторых случаях может потребоваться проведение хирургической операции.
Кривошея у взрослых и остеопатия
Врачи-остеопаты рассматривают человеческий организм как единое целое, а любую болезнь воспринимают с точки зрения ее воздействия на все органы и системы, а не на конкретную анатомическую область. Кривошея любого характера может привести к серьезному дисбалансу костно-мышечной системы, который может потянуть за собой неврологические проблемы, нарушение дыхания и др. Остеопатическое лечение приобретенного тортиколлиса проводится после устранения причины заболевания (профильным специалистом или в результате хирургической операции).
Во многих случаях остеопатическое лечение может воздействовать и на причину заболевания, если первопричиной была какая-либо травма - совсем не обязательно травма шеи. Иногда в качестве первопричины кривошеи может выступать родовая травма или даже просто растяжение голеностопного сустава из-за подвернутой ноги. Часто при этом симптомы возникают не сразу, а спустя несколько месяцев или лет.
Перед тем, как приступить к терапии, врач-остеопат подробно опрашивает пациента, осматривает его (внимание уделяется не только голове и шее, но и всем остальным анатомическим областям), а также знакомится с результатами проведенных ранее исследований и полученного лечения. Опираясь на данные, полученные при остеопатической диагностике, специалист переходит к выполнению сеанса.
Основным инструментом остеопата являются руки. Специалист при помощи мягкого мануального воздействия на зоны повреждений, постепенно восстанавливает подвижность в пораженной области, а также устраняет другие связанные с основной патологией проблемы. В дополнение к остеопатическому лечению тортиколлиса также применяется кинезиотерапия (ЛФК, АФК).
Специалисты клиники Доктора Симкина имеют большой опыт лечения различных заболеваний, в том числе врожденной и приобретенной кривошеи - как у детей, так и у взрослых. Мы гарантируем максимальное внимание и индивидуальный подход к каждому из пациентов.
Паралитическое косоглазие: что это, симптомы и методы лечения
В офтальмологии под паралитическим косоглазием понимают разновидность патологии, при которой ось глаза отклоняется от основной точки фиксации по причине чрезмерного напряжения глазодвигательных мышц. Проявляется заболевание нетипичной подвижностью или неподвижностью глазного яблока. Помимо эстетических дефектов, патология провоцирует нарушения зрительного восприятия, поэтому требует комплексной коррекции.
Что такое паралитическое косоглазие
Паретический страбизм, гетеротопия, паралитическое косоглазие — все это названия одной и той же болезни, суть которой состоит в устойчивом отклонении глазного яблока от нормальной оси. Его причиной становится атипичное напряжение или расслабление глазодвигательной мускулатуры. Патология диагностируется во всех возрастных группах, однако чаще у детей дошкольного возраста. Педиатры утверждают, что аномальное смещение зрачка является нормой у новорожденных детей, так как они еще не умеют регулировать степень напряжения мышц.
Заболевание сопровождается изменением зрительного восприятия: несовпадение осей обоих глаз приводит к нарушению стереоскопической картинки. В результате этого человек видит окружающий мир раздвоенным. Чтобы распознать предметы, головной мозг временно «отключает» сигналы от одного глаза (чаще всего имеющего смещенную ось зрачка). Со временем этот механизм становится привычным, и пораженный аномалией глаз навсегда исключается из зрительного процесса.
Важно! Косоглазие по паралитическому типу считается наиболее опасным, так как при отсутствии терапии и коррекции оно неизбежно приводит к развитию дисбинокулярной амблиопии, или синдрома ленивого глаза.
Внешне такая разновидность косоглазия ничем не отличается от других. Ее выделили в отдельную группу по этиологическому признаку: при любом типе смещения глазного яблока от нормальной оси причиной патологии является аномальная активность (или неактивность) мышечных волокон в глазах.
В офтальмологии различают несколько подвидов и форм паралитического косоглазия. По вовлечению глаз оно может быть одно- и двухсторонним, мышечной системы - изолированным (с поражением небольшого участка одной глазодвигательной мышцы) и распространенным (с поражением двух и более мышц). По патогенетическому признаку выделяют три формы патологического процесса:
- Ядерное косоглазие — приобретенная форма заболевания, при котором причина аномального напряжения или расслабления внутриглазных мышц находится во внутричерепных ядрах. Чаще всего источником их поражения становится нейрогенная инфекция: энцефалит, менингит, рассеянный склероз, повреждение головного мозга на фоне сифилиса. Эта форма заболевания чаще диагностируется у взрослых людей, а также может носить врожденный характер (при внутриутробном заражении плода, например).
- Стволовое (базальное) косоглазие — еще одна разновидность приобретенной патологии. Возникает по причине повреждений нервных волокон и кровеносных сосудов, связанных с глазодвигательными мышцами в основании мозга. Источником патологии служит инфекционное или токсическое разрушение мозговых тканей, травма головы в области основания черепной коробки, аномалии артерий (склероз, аневризма и т. д.).
- Орбитальное косоглазие — форма заболевания, при которой источник проблем находится внутри орбиты глаза. Причиной ненормального напряжения глазодвигательных мышц в этом случае служит поражение костей орбиты, абсцесс глазницы, опухоли и другие новообразования. Эта форма считается наиболее благоприятной: после устранения источника проблем функции органов зрения восстанавливаются достаточно быстро и в полном объеме.
Паралич (парез) одной или нескольких мышц, отвечающих за движения глазного яблока, — основная причина появления паралитического косоглазия. По словам офтальмологов, все причины парезов можно разделить на две обширные группы. В первую входят заболевания и состояния, провоцирующие врожденное отклонение оси глаза. К ним относятся:
- спонтанные и унаследованные генетические аномалии органов зрения или нервной системы плода;
- внутриутробное заражение плода инфекциями — краснухой, корью, токсоплазмой, сифилисом и т. д.;
- родовые травмы головы, шеи и лицевого скелета.
Приобретенное паралитическое косоглазие имеет разнообразные причины: от физического повреждения глаз до злокачественных и доброкачественных процессов в головном мозге. Наиболее распространенными этиологическими источниками косоглазия с параличом мышц врачи называют:
- черепно-мозговые травмы, вследствие которых нарушается целостность глазных мышц или их иннервация;
- контузия глаза при ушибе лица;
- проникающее повреждение глаза;
- инфекционные процессы в головном мозге — нейрогенная форма сифилиса или туберкулеза, менингит и т. д.;
- паразитарные инфекции глаза или головного мозга — трихинеллез;
- доброкачественные и злокачественные опухоли головного мозга;
- новообразования внутри глазницы;
- воспаление глазодвигательной мускулатуры (миозит);
- инфекционные и неинфекционные формы неврита глазного нерва;
- периостит орбиты глаза;
- перелом костей черепа в области глазных орбит;
- внутрикостный абсцесс в области орбиты глаза.
Часть перечисленных явлений сравнительно легко устраняется консервативными методами, а часть требует значительных усилий со стороны врачей и пациента. Офтальмологи склонны выстраивать положительные прогнозы при воспалительных патологиях, новообразованиях и инфекциях в границах орбиты глаза. Наихудшие прогнозы характерны для генетически обусловленных аномалий.
Симптомы
Проявляется косоглазие паралитического типа комплексом классических для группы заболеваний симптомов:
При приобретенных формах паретического страбизма пациенты предъявляют жалобы на двоение в глазах, головокружение, неспособность сфокусироваться на предмете. Чтобы убрать эти неудобства, больные вынуждены исключать пораженный орган из зрительного процесса, прикрывая его или поворачивая голову в сторону патологического глаза.
Типичными для паралитической формы косоглазия признаками являются сопутствующие отклонения от нормы:
- неспособность определить местоположение предмета при его рассматривании больным глазом;
- опущение верхнего века на пораженной стороне;
- отклонение глазного яблока в сторону виска и вниз;
- отсутствие реакции зрачка на свет;
- полная неподвижность глаза (характерна для множественного паралича глазодвигательных мышц).
В подавляющем большинстве случаев у пациентов фиксируется одностороннее поражение глаз. Двухстороннее считается редким явлением.
Методы лечения
В терапии паралитического косоглазия основной упор делают на ликвидацию заболеваний и состояний, спровоцировавших устойчивый спазм мышц. Практически все они устранимы с разными прогнозами на последующее восстановление зрения. Современная медицина предлагает множество методов, способных восстановить функциональность глазодвигательного аппарата.
Полезно знать! В отличие от других форм заболевания, паралитический страбизм требует усиленного неврологического лечения.
Медикаментозное лечение
Медикаментозная терапия косоглазия, возникшего на фоне паралича глазных мышц, может применяться как вспомогательный метод лечения. Перечень лекарств зависит от первопричины патологии:
- при инфекционном повреждении глаз используют антибиотики, противопаразитарные или противовирусные средства, а также иммуностимуляторы;
- при неинфекционных воспалениях рекомендовано применение НПВС, антисептических препаратов и иммуномодуляторов;
- при любых формах заболевания врач может назначить миорелаксанты — средства, расслабляющие мышцы.
Увеличить шансы на выздоровление и сохранение остроты зрения помогают специальные витаминно-минеральные комплексы, предназначенные для укрепления глаз. Выбирать препарат самостоятельно не стоит, лучше доверить этот вопрос специалисту.
Важно! Медикаментозное лечение может стать единственным методом устранения косоглазия у пациентов с нестабильными формами паралича глазодвигательных мышц. До тех пор, пока состояние органов зрения не стабилизируется, использовать радикальные методы лечения нельзя.
Хирургическая операция
Хирургическое лечение паралитического косоглазия используется только при устойчивом парезе или параличе глазодвигательного аппарата. Показаниями к проведению радикальных вмешательств являются:
- неэффективность консервативного лечения в течение 6-12 месяцев с момента его начала;
- отсутствие прогрессирования косоглазия;
- врожденные формы косоглазия, обусловленные генетическими аномалиями.
Наиболее эффективным считается метод пластики глазодвигательных мышц. Это микрохирургическое вмешательство направлено на ослабление тонуса мышц или его усиление в зависимости от исходного состояния глазного аппарата. В процессе вмешательства хирург-офтальмолог восстанавливает баланс между приводящими и отводящими пучками.

Операция может проводиться одновременно на нескольких группах мышц или даже на обоих глазах. Она занимает немного времени — от 30 до 60 минут, проводится под общей анестезией. Результаты вмешательства оцениваются после того, как пациент очнется от наркоза. Благодаря использованию современной микрохирургической аппаратуры травматичность метода снижена до минимума, как и риск послеоперационных осложнений. Выписка из клиники происходит спустя несколько часов после вмешательства.
Полезно знать! Оптимальные результаты хирургического лечения паралитической формы врожденного косоглазия у детей наблюдаются, если оно проведено до достижения ими 3 лет.
В первую неделю после хирургического лечения необходимо восстановить функциональность глазодвигательных мышц. Для этого пациенты с первых суток после вмешательства должны делать специальные упражнения.
Физиотерапия
Физиотерапевтические методы лечения помогают стабилизировать или полностью устранить паралитическое косоглазие. Применяемые процедуры:
- электрофорез противовоспалительных средств и миорелаксантов;
- электростимуляция и рефлексотерапия;
- вакуумный массаж;
- магнитотерапия;
- лечение лазером или ИК.
Перечисленные процедуры улучшают кровоснабжение и микроциркуляцию в глазах, укрепляют глазодвигательную мускулатуру, снимают усталость глаз. При раннем использовании они способствуют полному устранению парезов и предотвращают необратимые изменения зрения.
Прогнозы при такой патологии неоднозначны. При своевременной диагностике паретического страбизма у детей выздоровление крайне вероятно. При этом есть шанс избавиться от визуального дефекта и полностью восстановить бинокулярное зрение. В случае приобретенной патологии прогнозы не так хороши. Успех терапии зависит от многих факторов. У 50% пациентов после устранения смещения оси глаза сохраняется двоение в глазах и нарушения фокусировки.
Специфических мер профилактики у паралитической формы косоглазия не существует. Оно всегда возникает неожиданно: человек либо рождается с ним, либо сталкивается с проблемой после травмы или в процессе развития другого заболевания. Мерами для устранения рисков у взрослых являются избегание травм головы, регулярные обследования у невролога, мониторинг состояния опухолей в организме и своевременное лечение заболеваний, способных привести к такому столь неприятному явлению, как косоглазие.

АВЕТИСОВ Константин Сергеевич
Доктор медицинских наук. Старший научный сотрудник ФГБУ НИИ ГБ РАМН, ведущий офтальмохирург Центра.
Читайте также:
