Глубокая пальпация сустава. Техника глубокой пальпации сустава
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Пальпация (palpatio — ощупывание, поглаживание) — клинический метод исследования при помощи осязания пальцами рук для изучения физических свойств тканей и органов, их топографического соотношения, чувствительности.
Метод пальпации широко используют при изучении свойств пульса, верхушечного толчка, голосового дрожания, температуры, влажности и тургора кожи, состояния лимфатических узлов, костей и хрящей. Чрескожная, интравагинальная или интраректальная пальпация позволяет врачу получить комплекс ценной информации о размерах исследуемого органа, его анатомическом расположении, подвижности, консистенции, наличии патологических образований, болезненности.
Виды пальпации.
Поверхностная пальпация. Применяется для исследования кожи, суставов, грудной клетки, молочных желез, живота, мышц, лимфатических узлов, щитовидной железы и т. д. Этот вид пальпации обычно предшествует глубокой пальпации.
Глубокая пальпация. Служит для целей детального изучения и более точной локализации патологических изменений. Разновидностью глубокой является проникающая пальпация, используемая для определения болезненности в определенных точках.
Бимануальная пальпация (пальпация обеими руками). Используется для определения топографии органа (печень, почки, селезенка), его болезненности, консистенции, патологических изменений, резистентности грудной клетки, голосового дрожания и т. д.
Толчкообразная пальпация (для определения баллотирования плотных тел при скоплении в полости жидкости). Обычно используется для пальпации печени при наличии асцита (скопление жидкости в брюшной полости).
Скользящая пальпация (применяется для исследования органов брюшной полости). Метод детально разработан В. П. Образцовым и Н. Д. Стражеско.
Общие правила пальпации. При проведении пальпации необходимо неукоснительно соблюдать определенные правила.
Врач сидит справа от больного (в тех случаях, когда больной лежит), лицом к нему, наблюдая за его реакцией.
Руки врача должны быть теплыми (холод вызывает рефлекторное сокращение мышц), сухими, с остриженными ногтями, движения рук — плавными, всякое усиление давления — постепенным.
Больной лежит на твердой постели (на мягком ложе прогибается туловище, опускается таз, затрудняется равномерное расслабление мышц). Голова вместе с плечами должна быть слегка приподнята, находясь на подушке, руки свободно расположены вдоль туловища, ноги вытянуты или слегка согнуты в тазобедренных и коленных суставах с упором под стопы или подкладыванием валика под колени.
Пальпация может проводиться в положении больного лежа на спине, лежа на боку и в вертикальном положении.
Положение руки и пальцев при проведении пальпаторного исследования (рис. 2.3):
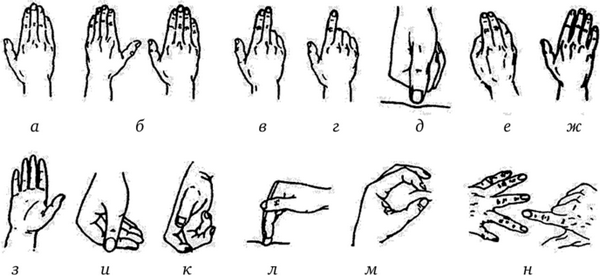
Рис. 2.3. Положение руки и пальцев при проведении пальпаторного
а — наиболее удобное положение правой руки при пальпации, пальцы неплотно сомкнуты, не напряжены, эластичны. Ощупывание производится ладонной поверхностью первой и второй фаланги II—IV (V) пальцев. Так исследуются кожа, суставы, грудная клетка, сердечная область, живот;
б — пальпация двумя руками одновременно. Используется при исследовании крупных объектов — грудная клетка, живот, голова, конечности;
в—г — пальпация двумя или одним пальцем. Применяется при исследовании объектов малой величины — лимфоузлы, внутрикожные и подкожные узлы, щитовидная железа, сердечный толчок, полость рта, прямая кишка, женские гениталии;
д — компрессия большим пальцем. Кисть плотно сжата, что позволяет сконцентрировать усилие на одном пальце. Прием используется там, где необходимо проникнуть вглубь напряженных тканей: мышцы спины, толстый слой жировой клетчатки, для оценки тонуса, болезненности, отечности;
е — кисть с плотно сжатыми и слегка согнутыми пальцами, что позволяет глубоко проникнуть в исследуемые ткани. Прием используется при пальпации поджелудочной железы, сосудов брюшной полости, для выявления глубоко расположенных лимфоузлов, сухожилий;
ж — глубокая пальпация. Кисть как в положении д, но со слегка расставленными пальцами, что увеличивает площадь ощупывания и улучшает восприятие пальцами изменения мышечного тонуса (реакцию) на пальпацию. Прием используется при поверхностной и глубокой пальпации живота;
з — пальпация — прикосновение тылом кисти. Используется при определении температуры кожи и ее влажности. Эта поверхность кисти не бывает влажной в отличие от ладонной, а это позволяет более точно определить степень влажности;
и—к — касание. В таком положении кисти определяется температура кожи на ограниченных участках (сустав, локальная опухоль). Касание кожи производится тыльной поверхностью всех четырех пальцев, либо одним из них (II или III);
л — толчкообразная пальпация. Положение кисти при проведении толчкообразной пальпации. Так можно исследовать органы брюшной полости. Согнутые и вертикально направленные пальцы лучше проникают через брюшную стенку и касаются исследуемого объекта;
м — бидигитальная пальпация. Сжатием между пальцами исследуемого объекта (кожа, подкожная клетчатка, узелковые образования, сухожилия, мышцы) определяется тонус, толщина тканей, отечность, болезненность;
н — бимануальная пальпация. II и III палец левой кисти располагается по краям исследуемого объекта, а указательный палец правой кисти совершает толчкообразное давление на ткани. Так исследуются участки, подозрительные на нагноение, — небольшая флегмона. Если есть флюктуация, то пальцы левой руки ее хорошо улавливают.
Осмотр и пальпация суставов.
1. При осмотре суставов следует определить, какой важный признак их поражения имеет место. Во-первых, это припухлость сустава, которая объясняется появлением воспалительного отека в синовиальной оболочке и мягких тканях, окружающих сустав и выпоте в суставной полости. Припухлость, а также гипертрофия синовиальной оболочки (при хроническом течении) и фиброзно-склеротические процессы в периартрикулярных тканях изменяют формы сустава, т.е. ведут к дефигурации. Без вовлечения структур самого сустава припухлость в его области может быть объяснена и заболеванием мягких околосуставных тканей (бурсит, периартрит). При длительном течении заболевания суставов происходят стойкие изменения их формы за счет костных разрастаний, деструкций суставных концов костей, развития анкилозов, подвывихов, повреждения мышечно-связочного аппрата (деформация кисти при РА, узлы Гебердена и Бушара и других, хронического течения артритов) - образуется деформация суставов.
2. При осмотре можно определить изменения внешнего вида сустава, связанные с развитием в нем патологического процесса. Самая легкая степень этих изменений - сглаженность его контуров. В частности, в коленном суставе по бокам от верхнего заворота в норме выявляются западения мягких тканей, которые исчезают при отеке синовиальной оболочки и капсулы сустава, создавая картину сглаженности контуров сустава за счет воспалительного отека и выпота в его полость, что можно определить пальпацией. Хроническое воспаление суставов обуславливает развитие стойких дефигураций и деформаций суставов (РА, реактивные артриты), а также деформацией межфаланговых суставов костей за счет костных разрастаний при ДОА. Следствием артритов могут быть различные контрактуры верхних и нижних конечностей. При исследовании суставов следует обращать внимание на симметричность поражения.
Гиперемия кожи свидетельствует о воспалительном процессе в суставах, его активной фазе. Для измерения кожной температуры следует приложить тыл кисти исследователя на область не более чем полсекунды, т.к. длительное прикосновение может уравнять кожную температуру больного и исследователя . И сравнивают температуру кожи пораженного и здорового симметричного сустава. Если и симметричный сустав воспален, то сравнивают температуру бедра, голени и коленного сустава или предплечья, локтевого сустава и плеча.
Пальпация суставов.
Большое значение придается глубокой пальпации сустава. Этот метод называется еще двупальцевым, т.е. проводится двумя пальцами. Таким приемом можно определить болезненность суставной капсулы; болезненность всех отделов суставов свидетельствует о распространенности артрита. Выявление локальных болезненных участков дает возможность установить топическую диагностику конкретного поражения. В частности, болезненность по ходу суставной щели коленного сустава с медиальной и латеральной стороны наблюдается у больных с менисцитами, менископатиями, остеоартрозом.
Двупальцевым методом (или методом сжатия) можно выявить болезненность плюснефаланговых суставов при их воспалении. Для этого рука врача двумя пальцами - 1 и 2 или 1и 3 сжимает стопу больного в поперечном направлении на уровне головок 1 и 5 плюсневых костей. Боль может возникнуть как в одной зоне, так и в нескольких (всех) головках плюсневых костей. По локализации ограниченных зон болезненности в области прикрепленных сухожилий мышц данного сустава диагностируют периартриты.
С помощью пальпации можно выявить толщину синовиальной оболочки, ее консистенцию и особенности строения. При исследовании коленного сустава, последний следует слегка согнуть, 2 и 3 пальцы врача прижимают мягкие ткани сустава между медиальным краем надколенника и медиальным мыщелком бедра и в этом месте пальпируют синовиальную оболочку. При гипертрофическом синовите можно пальпировать ворсины синовиальной оболочки, определяемые миллиметров до 1-2 см. Во время исследования просят больного сгибать и разгибать сустав, пальцы врача, прижимающие мягкие ткани сустава и кости, ощущают движение ворсин, сопровождающиеся иногда нежной крепитацией (симптом «рисовых зерен»).
Двумя руками (ладонями) определяется свободная жидкость в суставе (чаще коленном). Для этой цели больного укладывают на кушетку на спину. Ноги должны быть расслаблены и полностью разогнуты в тазобедренных и по возможности коленных суставах. Врач ладонями обеих рук сжимает боковые стенки коленного сустава, при этом большие пальцы рук врача лежат на надколеннике исследуемого сустава. Затем коротким энергичным движением врач большими пальцами толкает надколенник к передней поверхности суставного конца бедра. Если в полости сустава имеется жидкость, то пальцы врача ощущают слабый толчок от удара надколенника о бедро - это и есть симптом баллотирования надколенника. Таким приемом определяют 5 мл. синовиального выпота и более. Меньшее количество синовиальной жидкости можно выявить прижимая ладони к заднебоковым стенкам коленного сустава, врач несколько раз приглаживающими движениями пытается продвинуть и собрать воедино жидкость, распространенную по полости сустава, в надколенную сумку. Затем рука врача как бы выдавливает это количество жидкости в медиальный заворот, где имеется легкая выемка ( в норме - западение тканей). Последняя при попадании в нее жидкости на глазах выбухает.
Пальпация мышц, костей и суставов
Пальпаторно можно определить хорошо развитую мускулатуру у людей, занимающихся физическим трудом, у спортсменов. Дряблая мускулатура характерна для лиц, не занимающихся физическим трудом, а также у тяжелых и истощенных больных, например, при раке, туберкулёзе. При исследовании мышц необходимо обратить внимание на их болезненность при ощупывании, что встречается, в частности, при заболеваниях соединительной ткани (дерматомиозит). В отдельных случаях внутри мышцы удается прощупать твердое яйцевидное образование (оссифицирующий миозит).
Болезненность в костях при надавливании или постукивании по ним молоточком отмечается при разнообразных заболеваниях кроветворной системы и, по-видимому, связана с изменениями костного мозга. Она наблюдается при аддисон-бирмеровской анемии, лейкозах и особенно выражена при миеломной болезни. Наиболее резкая болезненность выявляется при давлении на тело грудины, на IV и V ребра, большеберцовую кость.
Пальпаторно можно определить болезненность в позвоночнике, что прежде всего бывает при спондилитах, полиомиелите, при болезни Бехтерева..
Ощупыванием суставов удается выявить в них так называемую флюктацию - своеобразное пальпаторное ощущение колебания жидкости в случае наличия выпота в полости сустава. Пальпаторно можно определить хруст в пораженном суставе. Для этого на исследуемый сустав накладывают плашмя ладонь и просят больного сгибать и разгибать конечность. Следует также учесть, что при пальпаторном давлении на область пораженного сустава болезненность усиливается.
Пальпация пульса
Характеристика артериального пульса может быть определена только методом пальпации. При этом под пульсом понимают ритмичное наполнение артерии в систолу желудочков сердца. При этом пульс несколько запаздывает в сравнении с временем появления I тона сердца (систола). Для отчетливого прощупывания пульса необходимо, чтобы артерия лежала поверхностно, под ней должна быть плотная поверхность (кость), доступность пальпации должна быть на значительном протяжении артерии. Всем этим условиям отвечают лучевая артерия, височная и артерия тыла стопы.
Для правильного исследования пульса врач должен взять руку пациента таким образом, чтобы 2-3-4 пальцы находились в области нижней части лучевой кости, а большой палец с противоположной стороны, поддерживая кисть. Рука пациента должна быть на уровне сердца.
В связи с тем, что иногда может быть аномальное расположение одной из лучевых артерий или сдавливание ее, рекомендуется проводить исследование пульса сразу на обеих руках.
При пальпации учитывают следующие характеристики пульса:
Частота. В норме число пульсовых ударов соответствует 60 - 84 в одну минуту. Пульс необходимо считать в течение одной минуты, но при правильном ритме допускается подсчет пульсовых колебаний в течение 15 - 30 секунд с последующим умножением соответственно на 4 - 2.
Частота пульса зависит от силы и тренированности сердечной мышцы. У спортсменов пульс может быть реже, чем в норме (40 - 50 ударов в минуту). Повышенная возбудимость центральной нервной системы способствует учащению пульса. У детей пульс значительно чаще, чем у взрослых. Во сне пульс становится редким. Частота пульса зависит от вдоха и выдоха (при вдохе учащается, при выдохе урежается). Учащение пульса называется тахикардией, урежение - брадикардией. В патологических условиях тахикардия может свидетельствовать о развитии сердечной недостаточности (как компенсаторный момент в силу снижения сократительной способности сердечной мышцы). Брадикардия может возникать в связи с поражением проводящей системы сердца (при полной атриовентрикулярной блокаде).
При мерцательной аритмии в связи с тем, что ряд пульсовых волн в силу малого выброса не доходит до периферии, возникает дефицит пульса. Для определения дефицита необходимо, чтобы одновременно за одну и ту же минуту один человек подсчитал число сердечных сокращений, а другой - число пульсовых волн на лучевой артерии. Разница между ними и дает степень дефицита.
Ритм. Эта характеристика пульса зависит от ритмичной работы сердца. В связи с этим различают правильный пульс и неправильный. По пульсу можно уловить дыхательную аритмию (при вдохе пульс учащается, при выдохе - урежается); экстрасистолию (одиночные, редкие или частые и групповые, дополнительные пульсовые волны, после которых идет длительная пауза); пароксизмальную тахикардию (приступообразное учащение пульса свыше 140 в минуту); мерцательную аритмию (беспорядочный пульс); полную атриовентрикулярную блокаду сердца (пульс до 20 - 40 в минуту) и другие виды нарушения ритма.
Напряжение. Для определения этой характеристики необходимо наложить три пальца на лучевую артерию, затем проксимальным пальцем постепенно сдавливать артерию до тех пор, пока дистальный палец не перестанет ощущать пульсацию сосуда. В зависимости от того, какую силу надо затратить на сдавливание артерии и судят о напряжении пульса. Различают твердый пульс, мягкий пульс. Напряжение пульса увеличивается при повышении артериального давления, атеросклерозе и соответственно снижается при падении артериального давления, падении сократительной способности миокарда.
Наполнение. Это качество пульса всегда сочетается с предыдущими и составляет величину пульса. При хорошем наполнении и достаточном напряжении говорят о большом пульсе, слабое наполнение и напряжение дают малый пульс и как разновидность его - нитевидный пульс. По степени наполнения различают пульс полный и пустой. Для определения наполнения необходимо проксимальным пальцем сдавить артерию, чтобы прекратить доступ крови к дистальному участку, а затем быстро прекратить сдавливание. В результате дистальный палец ощутит максимальное наполнение артерии кровью.
Форма пульса. Эта характеристика лучше всего оценивается по графической записи. Здесь учитывается скорость подъема и спада пульсовой волны. В связи с этим различают скорый пульс (быстрый подъем и быстрое падение пульсовой волны, например, при недостаточности клапанов аорты) и медленный (при стенозе устья аорты, когда нарастание пульсовой волны происходит медленно вследствие прохождения крови через суженное отверстие).
Стандарт «Техника пальпации суставов».
1. Придать пациенту удобное положение - суставы верхних конечностей исследуются в вертикальном положении, суставы позвоночника - в вертикальном положении или лежа на животе, суставы нижних конечностей в положении пациента стоя, сидя или лежа.
2. Производить легкое поглаживание и ощупывание кожи над суставами.
При пальпации суставов определяют следующие изменения:
- Внешний вид суставов (например, сглаженность его контуров или
припухлость, стойкую дефигурацию и деформация), которые были обнаружены при осмотре.
- Гипертермия кожи над пораженным суставом, иногда и без видимой
- Болезненность суставной капсулы.
- Свободную жидкость в крупном суставе (например, в коленном).
- Уплотнения - кальцинаты, инфильтраты, узелки по ходу крупных
- При ощупывании позвонков и поколачивании по остистым отросткам в
позвонков оценивают их болезненность.
- При обследовании крестцово-подвздошных сочленений необходимо в
течение некоторого времени сжимать ладонями гребни подвздошных костей. При наличии воспалительного процесса в этих сочленениях на стороне поражения появляется боль.
2.22. Стандарт "Техника пальпации щитовидной железы"
Придать удобное положение пациенту - сидя, стоя или лежа на спине.
Существует три способа пальпации щитовидной железы.
1 способ - исследующий находится спереди от больного, ставит согнутые II - V пальцы обеих кистей за задние края грудино - ключично - сосцевидных мышц, а больше пальцы располагает в области щитовидных хрящей несколько кнутри от передних краев упомянутых мышц. В момент пальпации больного просят сделать глоток, в результате чего щитовидная железа перемещается вместе с гортанью и проходит под пальцами врача.
2 способ пальпации - врач располагается справа и чуть спереди от больного. Для лучшего расслабления мышц шеи больного просят слегка наклонить голову вперед. Ладонью левой руки врач фиксирует сзади шею больного а пальцами правой руки проводит пальпацию щитовидной железы.
3 способ пальпации щитовидной железы - исследующий находится сзади больного. Большие пальцы рук устанавливает на задней поверхности шеи, а остальные пальцы располагает над областью щитовидных хрящей кнутри от передних краев грудино - ключично - сосцевидных мышц.
2.23. Стандарт "Техника проведения ЭКГ".
1. Попросить пациента раздеться до пояса, освободить голени от одежды.
2. Уложить пациента на кушетку в положении "лежа на спине".
3. Смазать внутреннюю поверхность предплечий и голеней в нижней трети увлажняющим гелем.
4. На увлажненную кожу поместить металлические пластинки электродов с помощью фиксирующих щипцов.
5. Прикрепить электроды к металлическим пластинкам в следующем порядке:
· к правой руке - красный электрод
· к левой руке - желтый электрод
· к левой ноге - зеленый электрод
· к левой ноге - черный электрод
6. Смазать места прикрепления электродов на грудной клетке увлажняющим гелем.
7. Прикрепить электроды с помощью резиновых пронумерованных присосок на грудную клетку пациента последовательно в 6 позициях:
· в IV межреберье у правого края грудины
· в IV межреберье у левого края грудины * между IV и в ребром по левой
около грудинной линии
· в V межреберье по левой среднеключичной линии
· в V межреберье по левой переднеподмышечной линии
· в V межреберье по левой среднеподмышечной линии
8. Включить аппарат ЭКГ, нажать на кнопку "пуск" и произвести запись ЭКГ (на каждом отведении должно быть записано не менее трех сердечных комплексов).
9. По окончании записи 12 отведений выключить аппарат ЭКГ. Снять электроды с пациента.
10. На регистрированной ленте ЭКГ записать - фамилию, имя, возраст пациента, дату регистрации ЭКГ.
Оказание неотложной помощи при приступе бронхиальной астмы.
Цель:Купирование бронхоспазма.
Ресурсы: Карманный ингалятор с бронхолитиком, небулайзер с бронхолитиком, кислородный баллон, стерильные: одноразовые шприцы, системы для в/в капельного введения лекарственных препаратов, ватные шарики, спирт 70%, резиновый жгут, перчатки, пинцет в дезрастворе, клеенчатый валик, лоток, лекарственные препараты: преднизолон 120 - 180 мг, гепарин 5000 - 10000 ЕД, бронхолитики (беротек, беродуал, сальбутамол), 0,9 % раствор натрия хлорида.
Алгоритм действий:
1. Успокоить пациента, обепечить доступ свежего воздуха.
2. Помочь принять удобное положение.
3. Расстегнуть стесняющую одежду.
4. Применить карманный инголятор.
5. Применить небулайзер с бронхолитиком (сальбутамол).
6. Подать увлажненный кислород через маску.
7. Ввести в/в медленно эуфиллин 2,4 % р-ра - 10 мл. в/в 5 - 7 мин.
8. Ввести в/в струйно преднизолон 90-120 мг.
9. Ввести в/в капельно 500,0 мл 0,9 % раствора натрия хлорида или 500,0 мл 4 % раствора гидрокарбоната натрия.
10. Ввести в/в гепарин 5000 - 10000 ЕД.
11. Постоянно наблюдать за состоянием пациента - пульс, АД, ЧДД характер отделяемого.
12. Госпитализировать больного в реанимационное отделение или палату интенсивной терапии.
13. Транспортировать сидя или лежа на носилках с возвышенным головным концам.
Оказание неотложной помощи при астматическом статусе.
Цель: Купирование бронхоспазма.
Ресурсы: кислородный баллон, маска, марлевая салфетка, тонометр, фонендоскоп, стерильные: одноразовые шприцы, системы для в/в капельного введения лекарственных препаратов, ватные шарики, спирт этиловый 70%, резиновый жгут, перчатки, пинцет в дезрастворе, клеенчатый валик, лоток, лекарственные препараты: реополиглюкин 1000 мл, эуфиллин 2,4 % раствора, преднизолон 90 мг или гидрокортизон 250 мг гепарин 10000 ЕД
Алгоритм действий
1. Успокоить больного, помочь принять удобное положение, расстегнуть стесняющую одежду, обеспечить доступ свежего воздуха, обеспечить физический и психический покой.
2. Применить карманный ингалятор.
3. Применить небулайзер с бронхолитиком (сальбутамол 100 мкг/доза)в течение 5-10 мин;
4. Подать увлажненный кислород через маску.
5. Ввести 10-15 мл 2,4 % - ного раствора эуфиллина внутривенно в течение первых 5-7 мин, затем 3-5 мл 2,4% - ного раствора эуфиллина внутривенно капельно в ин фузионном растворе;
6. Ввести 90-150 мг преднизолона внутривенно струйно;
7. Ввести гепарин 5000-10000 ЕД внутривенно;
8. Ввести в/в капельно 500.0 мл 0,9 % раствора натрия хлорида или 500.0 мл 4% раствора гидрокарбоната натрия.
9. Постоянна наблюдать за состоянием пациента-пульс, АД, ЧДД, характер отделяемого.
10. Госпитализировать больного в реанимационное отделение или палату интенсивной терапии,
11. Транспортировать сидя или лежа на носилках с возвышенным головным концом.
1. Прием седативных, антигистаминных, мочегонных средств, препаратов кальция и натрия ( в том числе физ.раствора) противопоказан!
2. Многократное последовательное применение бронхолитиков опасно из-за возможности летального исходо.
Оказание неотложной помощи при легочном кровотечении.
Цел: Остановка кровотечения.
Ресурсы: пузырь со льдом, тонометр, фонендоскоп, стерильные:
одноразовые шприцы, системы для в/в капельного введения лекарственных препаратов, ватные шарики, спирт этиловый 70% резиновый жгут, перчатка, пинцет в дезрастворе, клеенчатый валик, лоток, лекарственные препараты: 1-2 мл 12,5%-ного раствора дицинона, 10 мл 1%-ного раствора кальция хлорида, 100 мл 5%-ного раствора аминокапроновой кислоты, 1-2 мл 1% -ного раствора викасола.
1. Успокоить больного, помочь ему принять полу сидячее положение (для облегчения отхаркивания), запретить вставать, разговаривать.
2. Положить на грудную клетку пузырь со льдом или холодный компресс;
3. Давать больному пить холодную жидкость: раствор поваренной соли (1 ст.л. соли на стакан воды), отвар крапивы;
Читайте также:
