Хирургическая анатомия переднего забрюшинного доступа к поясничному отделу позвоночника
Добавил пользователь Skiper Обновлено: 08.01.2026
Лекция №9. Топографическая анатомия поясничной области и забрюшинного пространства. Операции на почках и мочеточниках
Топографическая анатомия поясничной области
1. сверху - нижний край XII ребра;
2. снизу - подвздошный гребень;
3. латерально - задняя подмышечная линия.
4. медиально - линия, проведенная по остистым отросткам позвонков.
1. Кожа толстая, малоподвижная.
2. Подкожная клетчатка в нижнелатеральных отделах образует пояснично-ягодичный жировой слой.
3. Поверхностная фасция хорошо выражена и отдает глубокий отросток, отделяющий подкожную клетчатку от пояснично- ягодичного жирового слоя.
4. Грудопоясничная фасция образует футляры для мышц.
* Первый мышечный слой поясничной области представлен широчайшей мышцей спины и наружной косой мышцей живота. Внизу свободные края этих мышц расходятся и образуют треугольной формы пространство - поясничный треугольник (треугольник Пти), основанием которого является подвздошный гребень, а дном - внутренняя косая мышца живота.
* Второй мышечный слой поясничной области в медиальном отделе образован мышцей, выпрямляющей позвоночник, которая заключена между глубоким и поверхностным листками грудо-поясничной фасции и в латеральном отделе - внутренней косой мышцей живота и нижней задней зубчатой мышцей. Обе мышцы образуют промежуток, ограниченный сверху задней нижней зубчатой мышцей, латерально и снизу - внутренней косой мышцей живота, медиально - мышцей, выпрямляющей позвоночник, и латерально и сверху - XII ребром. Это пространство называется поясничным четырехугольником, или ромбом Лесгафта-Грюнфельда, через который проходит подреберный сосудисто-нервный пучок. Дном ромба является апоневроз поперечной мышцы живота.
Поясничные треугольник и четырехугольник являются слабыми местами заднебоковой стенки живота, где возможно выхождение поясничных грыж и гнойников из забрюшинного пространства.
* Третий мышечный слой поясничной области в медиальном отделе представлен квадратной мышцей поясницы и большой поясничной мышцей, влагалища которых образованы внутри- брюшной фасцией, а в латеральном отделе - поперечной мышцей живота.
5. Внутрибрюшная фасция - отделы приобретают названия соответственно мышцам, которые покрывает фасция.
Топографическая анатомия забрюшинного пространства
Забрюшинное пространство - находится между париетальной брюшиной и внутрибрюшной фасцией, выстилающей изнутри заднюю стенку живота.
1. вверху - место перехода заднего листка париетальной брюшины на диафрагму,
2. внизу - мыс крестца и пограничная линия таза.
Слои забрюшинного пространства
1. Забрюшинное клетчаточное пространство - внизу сообщается с клетчаткой малого таза, в основном с позадипрямокишечным клетчаточным пространством; вверху - с клетчаткой заднего средостения через щели между ножками диафрагмы; кпереди переходит в подсерозную основу переднебоковой стенки живота. В забрюшинном клетчаточном пространстве расположены аорта с брюшным аортальным сплетением, нижняя полая вена, поясничные лимфатические узлы, грудной проток.
2. Започечная фасция - является задним листком забрюшинной фасции, которая начинается от брюшины на месте перехода её с боковой на заднюю стенку живота. У наружного края почки забрюшинная фасция делится на задний и передний листки. Започечная фасция отделяет забрюшинное клетчаточное пространство от околопочечной клетчатки, книзу спускается позади мочеточника и называется замочеточниковой фасцией. Медиально прикрепляется к фасциальному футляру аорты и нижней полой вены. Жировая капсула почки (околопочечная клетчатка) покрывает почку со всех сторон равномерным слоем, книзу продолжается в околомочеточниковую клетчатку. Над жировой капсулой почки сверху расположен фасциально-клетчаточный футляр надпочечника, изолированный от жировой капсулы почки и образованный расщеплением предпочечной фасции.
3. Почка - покрыта плотной фиброзной капсулой.
4. Жировая капсула почки.
5. Предпочечная фасция является передним листком почечной фасции, вверху и с боков сливается с започечной фасцией, внизу переходит в предмочеточниковую фасцию, которая истончается книзу и теряется в боковом клетчаточном пространстве таза. Предпочечная и започечная фасции формируют фасциальную сумку для почки и её жировой капсулы, у нижнего конца почки эти фасции связаны между собой перемычками, препятствующими опусканию почки.
6. Околоободочная клетчатка сосредоточена позади восходящей и нисходящей ободочной кишок. Вверху достигает корня брыжейки поперечной ободочной кишки; внизу - уровня слепой кишки справа и корня брыжейки сигмовидной кишки слева; снаружи ограничена прикреплением почечной фасции к брюшине; медиально доходит до корня брыжейки тонкой кишки; сзади ограничена предпочечной и предмочеточниковой фасциями; спереди - брюшиной боковых каналов и заободочной фасцией.
7. Позадиободочная фасция (фасция Тольда) - образуется внутриутробно в результате срастания листка первичной брыжейки ободочной кишки с пристеночным листком первичной брюшины при повороте и фиксации ободочной кишки. В виде тонкой пластинки лежит между околоободочной клетчаткой и восходящей или нисходящей ободочной кишкой, разделяя эти образования.
8. Ободочная кишка: в правой поясничной области - восходящая ободочная кишка, в левой - нисходящая.
9. Висцеральная брюшина.
Почка имеет форму боба, покрыта фиброзной, жировой и фасциальной капсулами. Различают верхний и нижний полюс почки, латеральный (выпуклый) и медиальный (вогнутый) края, переднюю и заднюю поверхности. Примерно на середине вогнутого края находятся ворота почки.
Голотопия - подреберные области, собственно надчревная область.
Скелетотопия - ThXII - LII. Верхний конец левой почки достигает XI ребра, правой - проецируется в XI межреберье, т. е. левая почка расположена выше правой. Продольные оси почек в норме образуют угол, открытый книзу.
Проекции ворот почек: спереди - на месте пересечения края прямой мышцы живота с реберной дугой; сзади - на месте пересечения наружного края мышцы, выпрямляющей позвоночник с XII ребром.
Синтопия - сзади почка прилежит к поясничной части диафрагмы, квадратной мышце поясницы и большой поясничной мышце, которые образуют почечное ложе; со стороны брюшной полости - к правой доле печени, восходящей ободочной кишке и нисходящей части двенадцатиперстной кишки - правая почка; передняя поверхность левой почки прикрыта желудком, хвостом поджелудочной железы, селезеночной кривизной ободочной кишки, петлями тонкого кишечника; к верхним полюсам обеих почек прилегают надпочечники.
В воротах почек расположены почечные ножки (лоханка, переходящая в мочеточник, почечные артерия и вена, ветви почечного нервного сплетения, лимфатические узлы), окруженные клетчаткой. Расположение элементов ножки в воротах почки: кзади - лоханка и мочеточник, выше и кпереди - почечная артерия, ниже и наиболее кпереди - почечная вена.
Фиксирующий аппарат почки составляют мышечное ложе, жировая и фасциальная капсулы, внутрибрюшное давление и почечная ножка. Помимо этого почку в нормальном положении помогают фиксировать связки, образованные париетальной брюшиной при переходе с почек на соседние органы (печеночно-почечная, двенадцатиперстно-почечная, селезеночно-почечная).
Кровоснабжение осуществляется почечной артерией. Не доходя до ворот почки, почечная артерия отдает нижнюю надпочечниковую артерию. В 30 % случаев встречаются добавочные почечные артерии к одному или обоим полюсам почки. Вблизи ворот почки артерия делится на переднюю и заднюю ветви. Делясь внутри органа, они анастомозируют между собой у латерального края почки, образуя малососудистую зону (Цондека), проекция которой находится на 0,5-1 см кзади от выпуклого края почки. На основании интраорганной топографии артерий в почке выделяют 5 сегментов кровоснабжения, что надо учитывать при выполнении органосохраняющих операций.
Венозный отток осуществляется по почечным венам в нижнюю полую вену. В левую почечную вену впадают левые яичковая (яичниковая) и надпочечниковая вены.
Иннервация почек осуществляется из почечного нервного сплетения, оплетающего сосуды почечной ножки, располагаясь кпереди от них.
Лимфоотток осуществляется посредством поверхностной и глубокой сетей лимфатических сосудов, соединяющихся в области ворот почек. Дальше лимфа идет в почечные лимфоузлы, расположенные на протяжении почечной ножки, и по отводящим сосудам - в лимфоузлы, окружающие аорту и нижнюю полую вену, далее - в грудной проток.
Хирургическая анатомия переднего забрюшинного доступа к поясничному отделу позвоночника
КГБУЗ «Краевая клиническая больница города Красноярска», ул. Партизана Железняка, 3а, Красноярск, Россия, 660022
Краевая клиническая больница, Красноярск, Россия
ГБОУ ВПО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого» Минздрава России, ул. Партизана Железняка, 1, Красноярск, Россия, 660022;
КГБУЗ «Краевая клиническая больница города Красноярска», ул. Партизана Железняка, 3а, Красноярск, Россия, 660022
Сравнительная характеристика эффективности использования различных доступов к сегменту LV—SI поясничного отдела позвоночника при рецидивирующем дегенеративном процессе
Журнал: Оперативная хирургия и клиническая анатомия. 2017;1(2): 13‑16
Цель исследования. Анализ критериев доступности и эффективности вентрального и дорзального подходов для стабилизации сегмента L—S поясничного отдела позвоночника. Материалы и методы. Обследовали 96 пациентов (в возрасте от 23 до 68 лет, из них 57 женщин и 39 мужчин), находившихся на лечении в нейрохирургическом отделении Краевой клинической больницы Красноярска с 2012 по 2016 г. и прооперированных повторно по поводу рецидивирующего дегенеративного поражения пояснично-крестцового отдела позвоночника. Из них 42 больным операцию выполняли из вентрального доступа с тотальной дискэктомией и установкой межтелового эндопротеза, 54 больным — ригидную транспедикулярную стабилизацию с межтеловым корпородезом кейджем и декомпрессией невральных структур из дорзального доступа. Результаты. Выявлено, что наилучшим методом, сопровождающимся наименьшим количеством осложнений является удаление рецидивной грыжи диска из вентрального забрюшинного доступа с межтеловым протезированием. При наличии противопоказаний к протезированию диска из вентрального доступа вторым по эффективности остается метод удаления грыжи диска из дорзального доступа с расширенной интерляминэктомией, фасетэктомией или ляминэктомией дополненной транспедикулярной фиксацией с межтеловым корпородезом. Заключение. Вентральный доступ к поясничному отделу позвоночника на уровне L—S характеризуется меньшей длиной раны, меньшими показателями угла операционного действия и угла наклона оси операционного действия по сравнению с дорзальным доступом, что затрудняет техническое выполнение операции. Применение вентрального доступа у пациентов с рецидивирующим течением дегенеративного процесса на уровне L—S после ранее выполненного вмешательства дорзальным доступом имеет преимущества по меньшей продолжительности операции, меньшей кровопотере и меньшему количеству послеоперационных осложнений.
Дегенеративные заболевания позвоночника являются серьезной социально-экономической проблемой в мире. По данным ВОЗ, вертеброневрологические поражения по количеству больных вышли на третье место после сердечно-сосудистой и онкологической патологии по причине инвалидизации [1—3].
Количество рецидивов грыж межпозвонковых дисков в раннем и позднем послеоперационных периодах на уровне поясничного отдела позвоночника достигает 15—17%, при этом клинически значимые рецидивы встречаются в 4—9% [4—7]. Развитие постнуклеотомной нестабильности в дегенерированном позвоночно-двигательном сегменте (ПДС) может достигать 50%, кроме того, может нарушаться сагиттальный баланс всего позвоночника [8]. Применяемые при этом декомпрессивно-стабилизирующие операции позволяют восстановить анатомическое взаимоотношение элементов пораженного ПДС и его статическую функцию. Среди наиболее частых причин неудовлетворительных исходов операций по поводу грыж и протрузий межпозвонковых дисков выделяют проблему рубцово-спаечного эпидурита. Таким образом, хирург, выполняя ревизионную операцию из дорзального доступа, сталкивается не только с измененной анатомией после первой операции, но и с выраженным рубцово-спаечным процессом. Однако существует альтернативный подход к поясничному отделу позвоночника, заключающийся в переднем забрюшинном доступе к пораженному сегменту позвоночника минуя рубцово спаечный процесс. В настоящее время вопрос о наиболее эффективном, удобном и безопасном доступе к поясничному отделу позвоночника является очень актуальным среди специалистов.
Цель исследования — оптимизировать метод выбора хирургического доступа и способа стабилизации позвоночника на уровне L5—S1 поясничного отдела при лечении пациентов с рецидивирующим течением остеохондроза.
Задачи исследования: определить параметры хирургического доступа по А.Ю. Сазон-Ярошевичу, при различных подходах к диску LV—SI на уровне поясничного отдела позвоночника; провести сравнительную оценку хирургических осложнений при операциях, выполненных различными доступами с применением разных технологий лечения.
Обследовали 96 пациентов (в возрасте от 23 до 68 лет, из них 57 женщин и 39 мужчин), находившихся на лечении в нейрохирургическом отделении Краевой клинической больницы Красноярска с 2012 по 2016 г. и прооперированных повторно по поводу рецидивирующего дегенеративного поражения пояснично-крестцового отдела позвоночника. Из них 42 больным операцию выполняли из вентрального доступа с тотальной дискэктомией и установкой межтелового эндопротеза (1-я группа), 54 больным — ригидную транспедикулярную стабилизацию с межтеловым корпородезом кейджем и декомпрессией невральных структур из дорзального доступа (2-я группа).
На этапе дооперационного планирования и интраоперационно пациентам выполняли оценку хирургического доступа по А.Ю. Сазон-Ярошевичу: измеряли ось операционного действия, глубину раны, индекс глубины раны, угол операционного действия, угол наклона оси операционного действия. Кроме того, оценивали кровопотери, длительность операции и послеоперационных осложнений операции.
Анализ данных проводили с использованием статистической программы Statistica 8.0. Тестирование параметров распределения выполняли с помощью критериев Колмогорова—Смирнова, асимметрии и эксцесса. При сравнении дискретных переменных использовали критерий χ 2 Пирсона. Различия считали достоверными при двустороннем р
В 1-й группе пациентов выполняли вентральный внебрюшинный доступ к уровню LV—SI, тотальную дискэктомию с передней декомпрессией дурального мешка, во 2-й группе — декомпрессию дурального мешка и корешков дорзальным срединным доступом с установкой межтелового кейджа и транспедикулярной винтовой фиксацией для формирования спондилодеза.
В 1-й группе пациентов угол операционного действия колебался от 10 до 19°, в среднем составляя 12,3±3,1°. Угол оси операционного действия колебался от 69 до 92° и составил в среднем 76,2±6,3°. Длительность операции составляла 89—140 мин, в среднем 112±23 мин. Длина операционной раны колебалась от 71 до 105 мм, в среднем 84±18 мм. Глубина операционной раны достигала 52—145 мм, в среднем 93±42 мм (большое отклонение от средней величины обусловлено широким спектром вариантов размера подкожной жировой клетчатки в области передней брюшной стенки у пациентов). Кровопотеря составила от 15 до 50 мл, в среднем 34,4±7,3 мл. При этом в двух случаях отмечалось повреждение общей подвздошной вены с кровопотерей 1500 и 2100 мл соответственно. При этом стоит указать, что эти два осложнения развились при отработке методики на первых операциях и не повторялись впоследствии.
Отмечались следующие периоперационные осложнения: повреждение брюшины на этапе доступа — 3 (7,2%), гематома мошонки — 1 (2,4%), в 1 (2,4%) отмечалось нарастание нижнего парапареза до 2 баллов в дистальных отделах.
Клинический пример. Пациентка К., 39 лет, обратилась с рецидивом болевого синдрома после выполненной 6 мес назад микрохирургической интерляминэктомии на уровне LV—SI, удаления грыжи диска. По данным магнитно-резонансной томографии выявлены рецидив грыжи диска без миграции фрагмента в краниальном и каудальном направлениях, снижение высоты диска на 75% от исходной, что в совокупности с остеофитами вызывало компрессию корешка LV справа. С учетом необходимости восстановить высоту диска с заданным углом принято решение о целесообразности тотальной дискэктомии из забрюшинного доступа с межтеловым эндопротезированием. Угол операционного действия составил 15°. Несмотря на столь небольшой угол операционного действия, рана длинной 83 мм и глубиной 94 мм при угле наклона оси операционного действия в 78° позволили без затруднений технически выполнить декомпрессию дурального мешка и нервных корешков. Длительность операции составила 92 мин, кровопотеря — 20 мл.
Решение поставленных задач у данной пациентки из дорзального доступа имело бы сложности из-за рубцового процесса по ходу доступа и в канале, а также сопровождалось неизбежным кровотечением из эпидуральных вен, что повлекло бы увеличение длительности операции и большую кровопотерю.
Во 2-й группе пациентов показатели угла операционного действия колебались от 79 до 95°, в среднем 87,1±8°. Угол оси операционного действия колебался от 75 до 89° и составил в среднем 82,1±4,1°. Длительность операции колебалось от 140 до 242 мин, в среднем 210±23 мин. Длина операционной раны колебалась от 80 до 140 мм, в среднем 108±14 мм. Глубина операционной раны колебалась от 70 до 130 мм и составила в среднем 103±21 мм. Кровопотеря колебалась от 80 до 760 мл, в среднем 440±23,5 мл. Такая большая кровопотеря обусловлена работой в эпидуральном пространстве с наличием большого количества расширенных эпидуральных вен на фоне рубцово-спаечного процесса.
Наблюдались следующие виды послеоперационных осложнений: в 5 (9,2%) случаях повреждение твердой мозговой оболочки в условиях рубцового конгломерата, в 4 (7,4%) случаях отмечалось инфицирование подкожно-жировой клетчатки, в 1 (1,8%) случае отмечалось нарастание пареза стопы.
Клинический пример. Пациентка Т., 42 года, обратилась с признаками рецидива грыжи диска LV—SI, подтвержденной данными магнитно-резонансной томографий. В анамнезе перенесенный перитонит, и как следствие — спаечный процесс в брюшной полости и по левому флангу забрюшинно в местах, в которых стояли дренажи. В связи с этим пациентке выполнена операция из дорзального доступа: декомпрессия дурального мешка, корешков LV, SI справа, удаление рецидивной грыжи с межтеловым корпородезом кейджем и транспедикулярной фиксацией LV—SI. Угол операционного действия составил 84°, длина раны — 98 мм, глубина раны — 74 мм, угол наклона оси операционного действия составил 82°. При этом, несмотря на удовлетворительный обзор и комфортные условия для выполнения операции, доступ осуществлялся с техническими трудностями через рубцово-измененные ткани, что потребовало длительного и деликатного выделения нервных корешков на фоне кровотечения из эпидуральных вен, в связи с чем время операции составило 167 мин, кровопотеря — 430 мл.

Сравнительная характеристика полученных результатов в 1-й и 2-й группах представлена в таблице. Сравнение вентрального (1-я группа) и дорзального (2-я группа) доступов к поясничному отделу позвоночника на уровне LV—SI Примечание. Для всех межгрупповых сравнений рV—SI становится более оправданным и должно рассматриваться как приоритетное в отсутствие противопоказаний.
Вентральный доступ к поясничному отделу позвоночника на уровне LV—SI характеризуется меньшей длиной раны, меньшими показателями угла операционного действия и угла наклона оси операционного действия в сравнении с дорзальным доступом, что затрудняет техническое выполнение операции. Применение вентрального доступа у пациентов с рецидивирующим течением дегенеративного процесса на уровне LV—SI после ранее выполненного вмешательства дорзальным доступом имеет преимущества по меньшей продолжительности операции, меньшей кровопотере и меньшему количеству послеоперационных осложнений.
Авторы заявляют об отсутствии конфликта интересов.
Участие авторов:
Ботов А.Г. — предложил концепцию исследования, принимал участие в исследовании на всех этапах
Шнякин П.Г. — сформулировал цель исследования, принимал участие в исследовании на всех этапах
Ермакова И.Е. — принимала участие в экспериментальном исследовании, осуществила подбор литературы по теме исследования
Сведения об авторах
НИИ скорой помощи им. Н.В. Склифосовского, Москва, Россия
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
Научный центр неврологии, Москва
Разрушение тела позвонка в результате компрессии аневризмой брюшного отдела аорты. Одномоментное протезирование бифуркации аорты и передний поясничный спондилодез с использованием сетчатого импланта
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2012;76(4): 49‑52
Леменев В.Л., Усачев Д.Ю., Гуща А.О. Разрушение тела позвонка в результате компрессии аневризмой брюшного отдела аорты. Одномоментное протезирование бифуркации аорты и передний поясничный спондилодез с использованием сетчатого импланта. Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2012;76(4):49‑52.
Lemenev VL, Usachev DIu, Gushcha AO. Aneurysm of abdominal aorta resulting in vertebral body destruction. Simultaneous prosthetic repair of aorta bifurcation and anterior lumbar fusion with mesh implant. Zhurnal Voprosy Neirokhirurgii Imeni N.N. Burdenko. 2012;76(4):49‑52. (In Russ.).
Приведен уникальный клинический случай разрушения поясничного позвонка расслаивающей аневризмой аорты. Дано описание диагностических методов и результатов исследования, позволивших установить правильный диагноз и разработать адекватную хирургическую тактику. Приведена статистика подобных наблюдений в мировой медицинской литературе. Представлены клинические и рентгенологические результаты лечения.
Этиология аневризм брюшного отдела аорты многообразна. Основным фактором (42—73%) является атеросклероз (цит. по [1]). В случаях аневризм аорты различных локализаций у 90% пациентов выявляется та или иная степень атеросклеротического поражения аорты (R. Erbel и соавт., 2001). По данным гистологических исследований, в стенке аневризматического мешка выявляются атеросклеротические бляшки. У больных с аневризмами брюшного отдела аорты часто имеются сопутствующие окклюзирующие поражения в других артериальных бассейнах. С возрастом атеросклеротические изменения нарастают, и частота аневризм брюшного отдела аорты увеличивается.
Другими причинами выпячивания сосудистой стенки аорты могут быть инфекционные поражения (в частности, сифилитические), воспалительные изменения (в том числе послеоперационные микотические), аутоиммунные заболевания, синдром Марфана (недостаточность соединительной ткани) и посттравматические изменения.
Хотя разрыв аорты в большинстве случаев является фатальным событием, менее чем в 20% случаев повреждение стенок аорты сопровождается формированием ложной аневризмы и хроническим течением заболевания [6]. В ряде случаев такое течение аневризмы брюшного отдела аорты представляет собой сложную диагностическую проблему. Спектр диагностических ошибок очень широк. Категория больных с аневризмой брюшного отдела аорты, у которых ошибочно диагностируют какое-либо заболевание группы «острого живота», самая многочисленная. Наиболее частые ошибочные диагнозы — острый холецистит, панкреонекроз, деструктивный аппендицит и др.
Боли в поясничной области, которые наблюдаются у большинства больных с разрывом брюшного отдела аорты, могут навести на мысль об остром урологическом заболевании. Острая боль в пояснице, сопровождающаяся корешковым синдромом с иррадиацией болей в ноги, в ряде случаев служит основанием для постановки диагноза «радикулит» [2, 8, 9].
Настоящим примером иллюстрируется уникальный случай разрушения позвонка в результате компрессии дорсальной стенкой аневризмы аорты и развития пульсирующей гематомы в теле LIV позвонка. Cлучаи, описанные в зарубежной литературе, касаются преимущественно эрозии позвонков [7, 12].
Описание клинического наблюдения
Больной, мужчина 73 лет, обратился с жалобами на боли в области поясницы без иррадиации, возникающие при активизации и усиливающиеся при ходьбе. Указанные жалобы возникли на фоне относительного здоровья, без указаний на травму или хроническое заболевание. Пациент ведет активный образ жизни, без вредных привычек, работает, масса тела в норме.
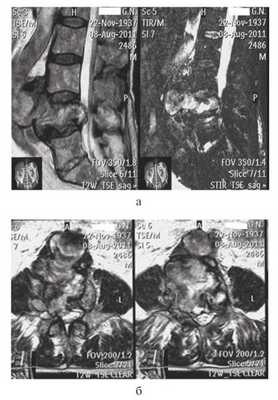
По причине развития болевого синдрома проводилось исследование показателей крови, биохимических индикаторов плазмы крови, воспалительных показателей. В связи с выявленным при МРТ поясничного отдела позвоночника разрушением тела LIII позвонка проведено исследование маркеров онкогенеза: ультразвуковое исследование внутренних органов, рентгенография легких, радиоизотопное сканирование костей скелета и другие элементы онкопоиска (рис. 1). Рисунок 1. МРТ поясничного отдела позвоночника (а — сагиттальная, б — аксиальная проекция). Отмечается разрушение тела LIV позвонка с компрессией дурального мешка больше справа. Костные структуры тела позвонка негомогенны. Опороспособность позвоночника нарушена. Прилежащая часть аорты аневризматически изменена. Дорсальная стенка аорты внедряется в полость разрушенного тела позвонка LIV. Выявлена умеренная хроническая анемия, без признаков хронического воспаления, специфического или онкологического (в том числе вторичного) поражения позвоночника.
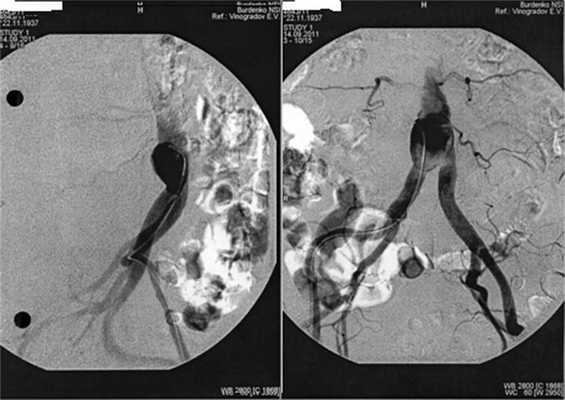
Физикальное обследование пациента не выявило признаков поражения аорты. В связи с подозрением на аневризму проведена аортография, подтвердившая предположение о формировании аневризмы аорты на уровне разрушенного позвонка LIV(рис. 2). Рисунок 2. Контрастная аортография -—прямая (слева) и боковая проекция. Определяется аневризматическое расширение аорты на уровне бифуркации. Экстравазального выхода контрастного вещества не отмечено.
Больной был госпитализирован в отделение спинальной нейрохирургии для проведения операции по удалению тела LIV позвонка с последующей стабилизацией сегмента. Поскольку на уровне поражения позвонка выявлена аневризма брюшной части аорты в области ее бифуркации, принято решение о проведении совместной операции по удалению тела позвонка и одномоментной пластики бифуркации аорты.
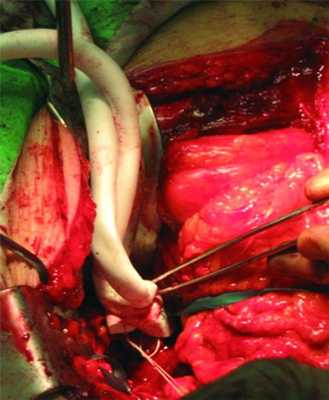
Операция производилась под наркозом в положении больного на спине совместной бригадой сосудистых хирургов и нейрохирургов. Осуществлен ретроперитонеальный доступ к передней поверхности позвоночника. При выделении аорты в области бифуркации обнаружена аневризма размером 5×6 см, распространяющаяся на правую подвздошную артерию. Задняя поверхность аневризмы интимно спаяна с телом LIV позвонка. Мобилизованы аорта проксимальнее аневризмы и подвздошные артерии дистальнее аневризмы. Наложены сосудистые зажимы на аорту и подвздошные артерии. Вскрыт аневризматический мешок и обнаружено, что задней стенкой аневризмы является разрушенное тело LIV позвонка. При этом выявлен продольный дефект дорсальной стенки аорты длиной до 2,5 см, тампонированный тромботическими массами, распространяющимися в область тела позвонка LIV. Принято решение провести пластику бифуркации аорты имплантом из политетрафторэтилена. Произведена резекция аневризмы брюшного отдела аорты и правой подвздошной артерии и выполнено бифуркационное аортоподвздошное протезирование аллопротезом (рис. 3). Рисунок 3. Этап операции — фиксация имплантата бифуркации аорты непрерывными швами.
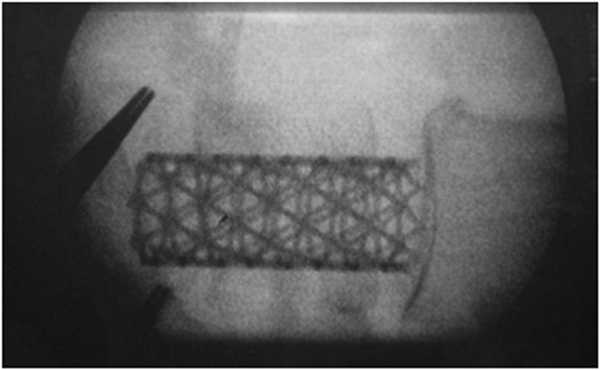
После имплантации протеза и восстановления кровотока начато удаление тела LIV позвонка. Аневризма формировала полость в теле позвонка, которая была заполнена сгустками крови и остатками фиброзной ткани межпозвонковых дисков. Частичное удаление костной массы позвонка не выявило в нем патологических изменений. При гистологическом исследовании удаленного материала — хроническая гематома. После полного удаления остатков кускованием тела позвонка осуществлен передний спондилодез с использованием сетчатого межтелового импланта. Полость имплантата наполнена бикальцифосфатным стимулятором направленного роста кости в виде чипсов Bonemedic (Intrarich) (рис. 4). Рисунок 4. Интраоперационное рентгеновское исследование. Положение импланта Mesh (Medtronic) в области удаленного тела LIV.
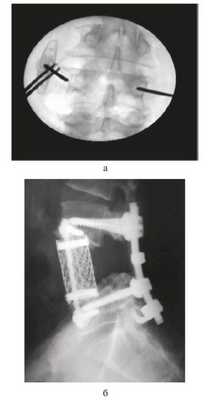
Через неделю после стабилизации состояния пациента был проведен второй этап операции — задняя транскутанная транспедикулярная стабилизация системой Viper (De Puy Spine) (рис. 5). Рисунок 5. Интраоперационное рентгеновское исследование. Момент установки транспедикулярных перкутанных винтов (а), боковая спондилограмма (б).
После операции полностью регрессировал дооперационный болевой синдром, очаговая неврологическая симптоматика не выявляется, определяется пульсация магистральных артерий нижних конечностей на всех уровнях, и в течение 1 мес после операции пациент вернулся к обычному образу жизни.
Аневризмы брюшной аорты могут компремировать окружающие анатомические структуры и даже пенетрировать в костную ткань, в том числе в костную ткань тел поясничных позвонков. При надрыве стенки аневризмы может произойти образование пульсирующей гематомы, как в описанном случае [5]. Безусловно, большую роль в деструкции костной ткани играет наличие у пациента инволютивного остеопороза. Формирование такой гематомы может существенно не изменять гемодинамические показатели пациентов. Подобная ситуация представляет серьезную угрозу смертельного кровотечения и должна быть хирургически решена в кратчайшие сроки [11].
Наибольшую сложность представляет диагностика аневризм брюшного отдела аорты в связи с атипичностью симптомов. Часто дебютом является люмбалгия, корешковый поясничный синдром, боли в тазобедренных суставах и др. КТ-критериями правильного диагноза является [3, 4]:
— прерывистость кальцинированной стенки аорты;
— мягкотканное хорошо отграниченное образование, прилежащее к аорте;
— смещение брюшины и m. psoas.
Хирургическое лечение имеет целью избавить пациента от болевого синдрома и предотвратить развитие смертельного кровотечения из тампонированного дефекта, поэтому у подобных пациентов имеются витальные показания для хирургического вмешательства. Кроме того, данный клинический пример демонстрирует широкие возможности комплексной операционной бригады, состоящей из специалистов различных хирургических профилей.
Комментарий
Авторами представлено крайне редкое клиническое наблюдение разрушения тела четвертого поясничного позвонка ложной аневризмой, располагавшейся в области бифуркации брюшной аорты у пациента пожилого возраста. Клинических указаний на наличие патологии брюшного отдела аорты в анамнезе не было. Заболевание проявилось люмбалгическим синдромом. Боли усиливались при движении. Очевидно, что наиболее вероятной причиной подобного болевого синдрома являются дегенеративно-дистрофические изменения поясничного отдела позвоночника. Но при МРТ поясничного отдела позвоночника была выявлена деструкция тела LIV позвонка. Онкологический поиск, направленный на установление возможного источника метастатического поражения тела позвонка, не выявил онкологического процесса. При аортографии была выявлена аневризма брюшного отдела аорты, расположенная в проекции деструктивно измененного тела. Операция была проведена двумя бригадами хирургов (сосудистой и нейрохирургической). Это позволило одномоментно провести пластику бифуркации аорты, а также корпорэктомию LIV и передний спондилодез с использованием сетчатого межтелового импланта. Вторым этапом через неделю была осуществлена установка транспедикулярной стабилизирующей системы. Болевой синдром после операции полностью регрессировал. Оперативное вмешательство позволило не только предотвратить смертельно опасное кровотечение из аневризмы, но и улучшить качество жизни пациента. Приведенное наблюдение иллюстрирует трудности диагностики при редких клинических причинах люмбалгии и редкую клиническую картину течения аневризмы брюшной аорты. Статья прекрасно иллюстрирована и демонстрирует широкие возможности одномоментного вмешательства хирургами разных специальностей. Представленная статья рекомендована к печати в журнале «Вопросы нейрохирургии им. Н.Н. Бурденко». Наблюдение представляет интерес для широкого круга врачей, включающего неврологов, нейрохирургов, ортопедов и сосудистых хирургов.
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва
Хирургические доступы к забрюшинным органам и структурам при травме живота
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2015;(7): 75‑77
Представлено подробное описание с иллюстрациями трех хирургических доступов, которые авторы используют для ревизии забрюшинных органов и структур у пострадавших с закрытой травмой и ранением живота. Приведены клинические наблюдения успешного использования разработанных доступов.
По данным Федеральной службы государственной статистики травмы, отравления и другие последствия воздействия внешних причин устойчиво занимают второе место в структуре заболеваемости населения Российской Федерации (86,2—91,7 на 1000 человек), уступая только болезням органов дыхания. Травма живота имеет место примерно у 8% пострадавших и у 20—40% из них приводит к образованию забрюшинного кровоизлияния. Таким образом, актуальность проблемы диагностики и лечения травматических забрюшинных кровоизлияний не вызывает сомнений.
Причиной образования забрюшинного кровоизлияния может быть повреждение крупных кровеносных сосудов и жизненно важных органов: абдоминального отдела пищевода, двенадцатиперстной кишки (ДПК) и толстой кишки, поджелудочной железы, почек, надпочечников, мочеточников, мочевого пузыря, абдоминального отдела аорты и ее ветвей, нижней полой вены и ее притоков. Почти все исследователи [1, 2, 5, 6, 8, 10, 11, 13, 16, 17, 20] считают ревизию раневого канала в забрюшинном пространстве абсолютно необходимой. Ревизия забрюшинного кровоизлияния при закрытой травме имеет и сторонников [3, 7], и противников [18]. Большинство авторов [9, 12, 14, 15, 19, 21] пропагандируют дифференцированный подход к ревизии.
Методы ревизии органов и структур забрюшинного пространства (за исключением приема Кохера) малоизвестны практическим хирургам. Выполнить ревизию органов и структур, расположенных выше или на уровне корня брыжейки поперечной ободочной кишки, т. е. тела и хвоста поджелудочной железы (особенно по задней поверхности), аорты и ее ветвей, нижней полой вены и ее притоков не просто. Особенно важен адекватный оперативный доступ при ранении, когда ревизию раневого канала необходимо выполнить по всей его длине. Как правило, его рассечение производят в условиях ограниченного пространства, сложных топографоанатомических взаимоотношений и плохой визуализации структур на фоне забрюшинного кровоизлияния.
Мы используем три принципиально разных доступа в зависимости от локализации забрюшинного кровоизлияния.
1. Левосторонний доступ (прием Mattox [4]) применяем при локализации забрюшинного кровоизлияния слева от диафрагмы до корня брыжейки поперечной ободочной кишки. Этот доступ дает возможность выделить и осмотреть аорту от диафрагмы до инфраренального отдела, чревный ствол, верхнюю брыжеечную и левую почечную артерии, селезенку, хвост и тело поджелудочной железы, нисходящую ободочную кишку, селезеночную артерию, левую почку и левый мочеточник. Схема левостороннего доступа представлена на рис. 1 (см. и далее).
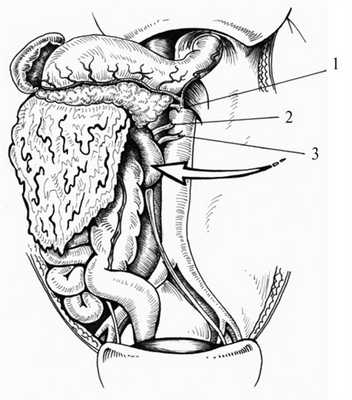
Рис. 1. Схема левостороннего доступа. 1 — чревный ствол, 2 — верхняя брыжеечная артерия, 3 — левая почечная артерия. Стрелка — направление смещения органов.
Производим тотальную срединную лапаротомию. Рассекаем париетальную брюшину на 1—2 см латеральнее и вдоль нисходящей ободочной кишки и пересекаем диафрагмально-ободочную связку (линия рассечения брюшины на рис. 2, а маркирована бриллиантовым зеленым). Тупым путем отделяем нисходящую ободочную кишку с питающими сосудами вместе с левой почкой, селезенкой, хвостом и частично телом поджелудочной железы в медиальном направлении (см. рис. 2, б). Мобилизацию названных выше органов продолжаем таким образом, чтобы вся забрюшинная клетчатка была отсепарована от мышц задней поверхности живота (см. рис. 2, в). После этого постепенным разделением забрюшинной клетчатки в нижней части разреза в медиальном направлении выделяем аорту в инфраренальном отделе. Затем, продолжая диссекцию краниально вдоль левой и передней стенок аорты, выделяем левую почечную и верхнюю брыжеечную артерии, чревный ствол (см. рис. 2, г). После разделения позадипочечной клетчатки полностью доступной осмотру становится левая почка и проксимальная часть левого мочеточника (см. рис. 2, д). Разделение парапанкреатической клетчатки позволяет осмотреть хвост и, частично, тело поджелудочной железы, а также дистальную часть селезеночной артерии (см. рис. 2, е). Осторожная мобилизация заднелевой стенки брюшного отдела аорты позволяет выделить поясничные артерии. При таком доступе также доступны осмотру поясничная часть диафрагмы и мышцы задней брюшной стенки.
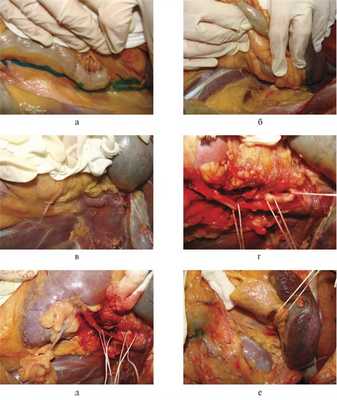
Рис. 2. Аутопсийные фотографии. Этапы выполнения левостороннего доступа (объяснение в тексте).
2. Правосторонний доступ (рис. 3) сочетает одновременное выполнение приема Кохера и мобилизации правой половины ободочной кишки. Применяем его при локализации забрюшинного кровоизлияния справа от диафрагмы до корня брыжейки тонкой кишки. Этот прием делает доступным осмотру нижнюю полую вену от инфрагепатического отдела до подвздошных вен, правую почку и мочеточник, восходящую ободочную кишку, верхнегоризонтальную, нисходящую и частично нижнегоризонтальную часть ДПК, правую почечную и подвздошную артерию.
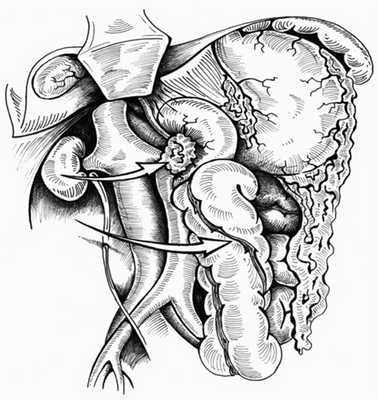
Рис. 3. Схема правостороннего доступа. Стрелки — направление смещения органов.
Производим верхнесредне-срединную лапаротомию. Рассекаем париетальную брюшину на 1—2 см латеральнее и вдоль восходящей ободочной кишки до уровня ее правого изгиба, затем разрез продлеваем краниально вдоль нисходящей части ДПК (прием Кохера). Восходящую ободочную кишку и ДПК с головкой поджелудочной железы в едином блоке отводим медиально так, чтобы диссекция тканей проходила во фронтальной плоскости кпереди от правой почки и почечных сосудов. Таким образом, верхнегоризонтальную, нисходящую и частично нижнегоризонтальную части ДПК, головку поджелудочной железы, восходящую ободочную кишку с питающими сосудами отводим медиально и кпереди. При этом становятся доступными осмотру не только перечисленные выше органы, но и нижняя полая вена от инфрагепатического отдела до подвздошных вен, обе почечные вены, правая почка и мочеточник, правая общая подвздошная артерия (рис. 4).
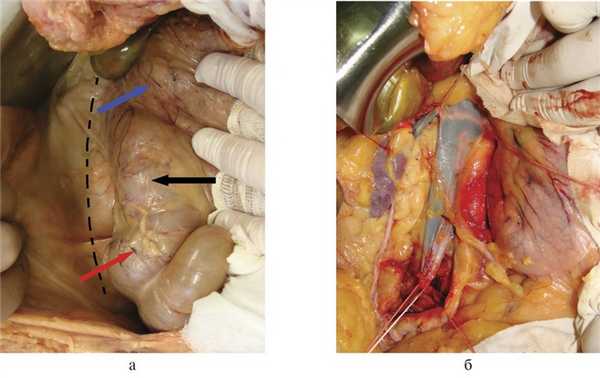
Рис. 4. Аутопсийные фотографии. а — правосторонний доступ. Пунктиром обозначена линия разреза брюшины вдоль восходящей ободочной кишки, красная стрелка — слепая кишка, черная стрелка — восходящая ободочная кишка, синяя стрелка — двенадцатиперстная кишка; б — вид операционного поля после выполнения доступа.
3. Нижний доступ (рис. 5) применяем при локализации забрюшинного кровоизлияния в области тела поджелудочной железы, корня брыжейки поперечной ободочной и тонкой кишки. Этот доступ позволяет визуализировать нисходящую, нижнегоризонтальную, восходящую части ДПК. Также оказываются доступными осмотру и оперативному приему передняя и задняя поверхности головки и тела поджелудочной железы, аорта от устьев почечных артерий и нижняя полая вена.
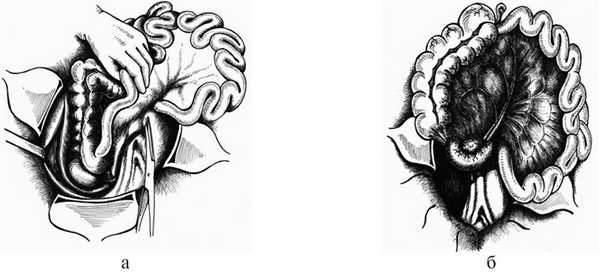
Рис. 5. Схема нижнего доступа. а — начало, б — окончание.
После верхнесредне-срединной лапаротомии рассекаем париетальную брюшину на 1—2 см латеральнее слепой и восходящей ободочной кишок и параллельно им (рис. 6, а). Затем разрезом париетальной брюшины огибаем снизу слепую кишку и продолжаем его краниально и влево вдоль корня брыжейки тонкой кишки (см. рис. 6, б). Начиная со слепой кишки, отслаиваем ее и восходящую ободочную кишку с питающими их сосудами в медиальном и краниальном направлениях, а также брыжейку тонкой кишки (краниально). Последовательно отделяем всю нижнегоризонтальную и восходящую части ДПК, головку и тело поджелудочной железы, нисходящую и верхнегоризонтальную части ДПК от задней стенки живота (см. рис. 6, в). Перечисленные выше органы отводим также краниально. Затем отделяем переднюю стенку нисходящей части ДПК от корня брыжейки поперечной ободочной кишки (см. рис. 6, г).
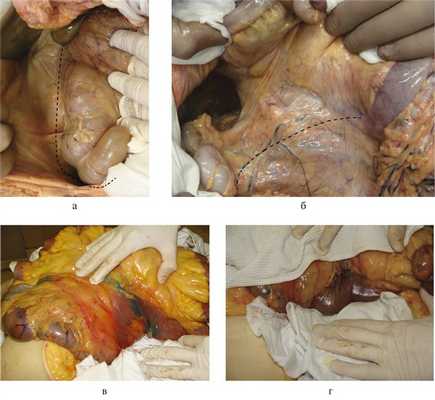
Рис. 6. Аутопсийные фотографии. Этапы выполнения нижнего доступа (объяснение в тексте).
Среди 166 пострадавших с проникающими колото-резаными ранениями живота, поступивших в Институт скорой помощи им. Н.В. Склифосовского, технические трудности отмечены у 3 (5,9%) из 51 пострадавшего с левосторонним латеральным забрюшинным кровоизлиянием, у 3 (7,7%) из 39 с нижнемедиальным, у 1 (8,3%) из 12 с верхнемедиальным, у 4 (10,8%) из 37 с правосторонним латеральным, у 1 (14,3%) из 7 с тазовым, у 4 (23,5%) из 17 с распространенным кровоизлиянием. Применение представленных доступов позволило выполнить полноценную ревизию, обнаружив все повреждения.
Приводим клинические наблюдения.
Больной Т., 28 лет, доставлен через 2 ч после травмы. При поступлении состояние средней тяжести. Вентиляционных и гемодинамических расстройств нет. Живот болезненный в левой половине, перитонеальные симптомы не определяются. Колото-резаная рана размером 30×8 мм в левой боковой области живота. При УЗИ обнаружены признаки большого левостороннего забрюшинного кровоизлияния.
Под эндотрахеальным наркозом выполнена верхнесредне-срединная лапаротомия. В брюшной полости крови нет. Через брюшину в области левого брыжеечного синуса просвечивает кровоизлияние с пропитыванием (рис. 7, а).
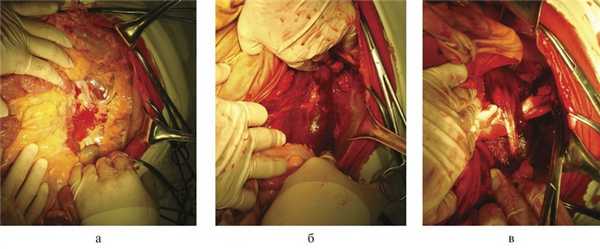
Рис. 7. Операционные фотографии. а — левостороннее латеральное забрюшинное кровоизлияние; б — вид после левостороннего доступа, гематома левой большой поясничной мышцы; в — рана большой поясничной мышцы.
Больная С., 30 лет, доставлена через 1,5 ч после травмы с клинико-инструментальной картиной наружного и внутрибрюшного кровотечения, причиной которого были множественные колото-резаные раны груди, правой поясничной области и конечностей. При катетеризации мочевого пузыря отмечена макрогематурия.
Под эндотрахеальным наркозом выполнена верхнесрединная лапаротомия. В брюшной полости 100 мл крови. Обнаружена рана бокового ската правой половины диафрагмы и рана сегмента VII печени, рана бокового ската левой половины диафрагмы и рана желудочно-ободочной связки, размер всех ран 10×2 мм. Визуализировано правостороннее забрюшинное паранефральное кровоизлияние с образованием свертков и переходом на парадуоденальную, параколическую и парапанкреатическую (кпереди от головки и перешейка поджелудочной железы) клетчатку. Раны печени и обеих половин диафрагмы ушиты. Выполнен правосторонний доступ, обнаружена сквозная рана нижнего полюса правой почки размером 10×3 мм, проходящая через нижнюю чашечку, и рана наружной стенки нисходящей части ДПК размером 3×1 мм с подтеканием желчи. При ревизии парапанкреатического кровоизлияния повреждения органов и сосудов не обнаружено. Выполнена правосторонняя нефрэктомия. Рана ДПК ушита двухрядными отдельными швами нитью PGA 4/0 и лаваном 2/0 на атравматической игле. Операция закончена дренированиием брюшной полости и ушиванием лапаротомной раны.
Несмотря на проведение антиферментной терапии (октреотид 900 мг/сут), течение послеоперационного периода осложнилось развитием травматического панкреатита, парапанкреатического инфильтрата. Больная выписана после проведения курса консервативной терапии, которая привела к резорбции инфильтрата.
Больной К., 18 лет, доставлен через 1 ч после травмы с признаками внутрибрюшного кровотечения. Колото-резаная рана размером 15×5 мм находилась справа в мезогастральной области.
Под эндотрахеальным наркозом выполнена верхнесрединная лапаротомия. В брюшной полости 900 мл крови и сгустков. При ревизии выявлена сквозная рана поперечной ободочной кишки размером 3×2 мм, рана брыжейки поперечной ободочной кишки, две сквозные раны тонкой кишки размером 2×2 мм на расстоянии 2 м от связки Трейтца, дистальнее на 10 см две сквозные раны брыжейки тонкой кишки размером 2×2 мм. При дальнейшей ревизии обнаружено массивное забрюшинное кровоизлияние с образованием свертков, распространяющееся от нижнегоризонтальной ветви ДПК до малого таза. Произведена ревизия структур забрюшинного пространства с использованием нижнего доступа. Выявлены рана передней стенки нижней полой вены размером 2×1 мм, отсечение правой яичковой вены в месте ее впадения в нижнюю полую вену, а также сквозная рана нижнегоризонтальной части ДПК размером 2×2 мм. Раны нижней полой вены ушиты нитью Prolene 4/0. Достигнут гемостаз. Выполнено поэтапное ушивание ран ДПК, тонкой и ободочной кишки, ушивание ран брыжейки ободочной и тонкой кишки. Операция закончена назоинтестинальной интубацией и дренированием брюшной полости. Течение послеоперационного периода без осложнений.
Таким образом, использование разработанных универсальных доступов позволяет выполнить полноценную ревизию забрюшинных органов и структур в сложных топографоанатомических условиях и при наличии забрюшинного кровоизлияния различной локализации и распространения.
Выбор забрюшинного доступа при эндопротезировании межпозвоночных дисков в поясничном отделе позвоночника

Изучены морфометрические параметры и хирургические зоны риска забрюшинного доступа при эндопротезировании межпозвоночных дисков в поясничном отделе позвоночника для уменьшения травматичности и снижения риска осложнений. В исследование включены 110 пациентов, прооперированных в период с 2017 по 2020 г. (72 мужчины, 38 женщин) в нейрохирургическом отделении 1586-го Военного клинического госпиталя. Средний возраст пациентов составил 44,9 ± 15,4 лет. По локализации доступа к поясничному отделу позвоночника пациенты распределились следующим образом: LIII-LIV — 8 (7,3%), LIV-LV — 46 (41,7%), LV-SI — 56 (51%). Установлено, что для межпозвоночного диска LV-SI длина разреза кожи составила 92,5 (80; 100) мм, длина операционной раны — 80 (80; 110) мм, толщина подкожно-жирового слоя 30 (15; 40) мм, глубина раны до позвоночника — 85 (70; 120) мм, глубина раны до позвоночного канала — 125 (107,5; 152,5) мм, угол операционного действия в горизонтальной плоскости на уровне позвоночника — 52 (47; 59,5) град. На основании данных антропометрии больных определена оптимальная длина разреза кожи для выполнения забрюшинного доступа: 120 мм для уровня LIII-LIV, 100 мм — для уровня LIV-LV. Выделено три варианта бифуркации нижней полой вены для различных уровней межпозвоночных дисков в поясничном отделе позвоночника: высокая бифуркация — левая общая подвздошная вена перекрывает преимущественно левую половину межпозвоночного диска LIV-LV и не перекрывает межпозвоночный диск LV-SI; средняя бифуркация — левая общая подвздошная вена перекрывает центральную часть межпозвоночных дисков LIV-LV и LV-SI; низкая бифуркация — нижняя полая вена перекрывает правую часть межпозвоночного диска LIV-LV, нижняя полая вена и левая общая подвздошная вена перекрывают полностью межпозвоночный диск LV-SI. Полученные данные могут быть использованы при планировании ретроперитонеального доступа к поясничному отделу позвоночника с целью уменьшения травматичности операции.
Ключевые слова
Полный текст
Об авторах
Максим Александрович Приймак
Иван Александрович Круглов
Начальник нейрохирургического отделения
Алексей Иванович Гайворонский
Доктор медицинских наук, профессор
Россия, Санкт-Петербург; Санкт-Петербург
Максим Николаевич Кравцов
Доктор медицинских наук
Геннадий Геннадьевич Булыщенко
Кандидат медицинских наук
Список литературы
Дополнительные файлы
1. Рис. 1. Измерение угла операционного действия и угла наклона оси операционного действия в сегменте LIII-LIV (схема): 1 — содержимое брюшной полости; 2 — аорта; 3 — нижняя полая вена; 4 — симпатический ствол

2. Рис. 2. Расположение бифуркации нижней полой вены (НПВ) по отношению к межпозвоночным дискам: а — высокая бифуркация, левая общая подвздошная вена (ЛОПВ) перекрывает преимущественно левую половину межпозвоночного диска LIV-LV и не перекрывает межпозвоночный диск LV-SI; b — средняя бифуркация, ЛОПВ перекрывает центральную часть межпозвоночных дисков LIV-LV и LV-SI; c — низкая бифуркация, НПВ перекрывает правую часть межпозвоночного диска LIV-LV, НПВ и ЛОПВ перекрывают полностью межпозвоночный диск LV-SI
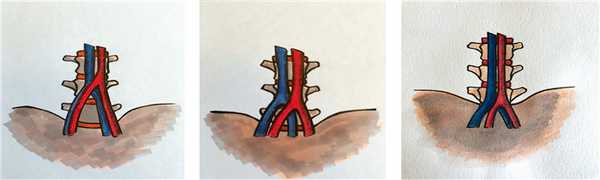
3. Рис. 3. Интраоперационные фотографии, иллюстрирующие вариант высокой бифуркации нижней полой вены (НПВ) относительно межпозвоночного диска LV-SI. В обоих случаях сегмент LV-SI находится в развилке между общими подвздошными венами
© Приймак М.А., Круглов И.А., Гайворонский А.И., Кравцов М.Н., Булыщенко Г.Г., 2021
Эта статья доступна по лицензии Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License.
Читайте также:
- Свободные жирные кислоты. Транспорт свободных жирных кислот
- Этапы развития резектоскопии. Виды резектоскопических вмешательств в гинекологии
- Тератома глазницы у ребенка
- Сердце при сужении артериального конуса. Морфология закрытой вальвулотомии по Броку
- Близорукость (миопия): причины, симптомы и лечение
