Иннервация органов таза у женщин.
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
У мужчин и женщин таз образует костное кольцо, через которое масса тела распределяется на нижние конечности, но у женщин таз имеет некоторые особенности, которые приспособлены для деторождения. Таз состоит из четырех костей: крестца, копчика и двух тазовых или безымянных костей. Тазовые кости присоединяются к крестцу с помощью крестцово-подвздошных синхондрозов и друг к другу с помощью лобкового симфиза.
Тазовая кость
Каждая тазовая кость образуется в результате слияния подвздошной, седалищной и лобковой костей. Соединяясь между собой, эти кости образуют вертлужную впадину.
Подвздошная кость имеет верхний отдел — крыло и нижний — тело. Место их соединения имеет дугообразную форму — дугообразная линия. На крыле подвздошной кости есть несколько выступлений: спереди — передняя верхняя подвздошная ость, несколько ниже нее — передняя нижняя подвздошная ость; сзади — задняя верхняя подвздошная ость и задняя нижняя подвздошная ость.
Седалищная кость составляет нижнюю и заднюю треть тазовой кости. Она имеет тело, которое участвует в формировании вертлужной впадины, и ветви. Тело и ветвь образуют между собой угол, на вершине которого является утолщение — седалищный бугор. Ветка седалищной кости присоединяется к нижней ветви лобковой кости. На задней поверхности ветвь седалищной кости имеет выступ — седалищную ость. Седалищная кость участвует в формировании малой седалищной вырезки.
Лобковая кость образует переднюю стенку таза и состоит из тела и двух ветвей: верхней, горизонтальной и нижней, нисходящей. Нижние ветви лобковых костей образуют угол — лобковую дугу. Тело лобковой кости участвует в формировании вертлужной впадины. В месте сопряжения подвздошной и лобковой костей является подвздошно-лобковые повышения. Вдоль верхнего края верхней ветви лобковой кости проходит костный гребень, заканчивающийся лобковым бугорком. Обе лобковые кости присоединяются друг к другу с помощью лобкового симфиза. Лобковый симфиз внутри имеет полость, которая заполнена жидкостью и увеличивается во время беременности. Релаксация симфиза начинается в первой половине беременности и особенно выраженной в течение последних 3 мес. Регрессия такой релаксации начинается сразу после родов и полностью завершается через 3-5 мес.
Крестец состоит из 5-6 неподвижно соединенных между собой позвонков и имеет равномерно вогнутую переднюю поверхность. Первый позвонок крестцовой кости с помощью хряща соединяется с пятым поясничным позвонком, образуя выступ - мыс. Крестец соединяется с каждой из тазовых костей с помощью плоских хрящевых крестцово-подвздошных суставов, которые имеют некоторую подвижность, и двух связок: крестцово-остевых и крестцово-горбовой.
Крестцово-остевая связка проходит от задней поверхности крестца к седалищной ости, крестцово-горбова связка — от задней поверхности крестца к седалищному бугру. Эти связки огибают малую и большую крестцово-седалищные вырезки и образуют большое и малое седалищные отверстия.
Копчиковая кость обычно образована 4-5 сросшимися позвонками, присоединяется к дистальному концу крестцовой кости с помощью подвижного крижово-копчикового сустава. Во время родов благодаря этому суставу копчик может отклоняться на 1-1,5 см.
Тазовое дно (промежность) — это группа фасций и мышц, которая поддерживает тазовые органы и локализуется в области между бедрами от копчика до лобковой кости. Промежность спереди ограничена лобковым симфизом, по бокам — седалищными буграми, сзади — копчиком. Нижняя поверхность мышцы-подъемника ануса образует верхнюю границу промежности. Дно промежности состоит из кожи и двух слоев поверхностной фасции — поверхностного подкожного жирового слоя (фасция Кампера) и глубокого перепончастого слоя (фасция Коллиса). Поперечная линия, проведенная через центр промежности, разделяет ее на переднюю и заднюю части, или треугольники — урогенитальный (мочеполовая диафрагма) и анальный треугольники (тазовая диафрагма).
Тазовая диафрагма (анальный треугольник) — это широкий, но тонкий мышечный слой, который образует нижнюю границу брюшной (и тазовой) полости и состоит из широкого воронкообразного ремня фасций и мышц, распространяется от симфиза до копчика между стенками таза. Тазовая диафрагма состоит из 3 групп мышц и фасций, которые покрывают:
- Мышцы-подъемники ануса;
- Копчиковую мышцу;
- Наружный сфинктер ануса.
Эти структуры являются эволюционированными остатками хвостовой мускулатуры низших животных. Мышца-подъемник ануса является самой длинной и самой сильной из всех мышц и образует широкий мышечный ремень, простирающийся от задней поверхности верхней ветви лобковой кости, внутренней поверхности седалищной кости и между этих двух образований от запирательной фасции. Мышечные волокна распределяются в нескольких направлениях: в мочеиспускательном канале, влагалище и прямой кишке, образуя вокруг них функциональные сфинктеры. Мышца-подъемник ануса разделяется на три парные компонента, которые получили название в соответствии с их анатомическим расположением: лобково-копчиковая, седалищно-прямокишковая и подвздошно-копчиковая мышца.
Важным пространством тазовой диафрагмы является ишиоректальная (седалищно-заднепроходная) ямка — пространство между кожей и мышцей-подъемником ануса с обеих сторон анального канала, содержащее жировую ткань, ограниченную фасцией Коллиса. Ишиоректальная ямка сзади сочетается с одноименной с противоположной стороны, образуя «подкову».
Мочеполовая диафрагма
Мочеполовая диафрагма (мочеполовой треугольник) — это прочная мышечная оболочка, занимающая участок между симфизом и седалищными буграми и проходящая через треугольную переднюю часть выхода таза. Мочеполовая диафрагма размещается снаружи и вниз от тазовой диафрагмы и образована двумя пространствами, или слоями: поверхностным и глубоким.
Поверхностное пространство промежности ограничено глубокой фасцией промежности и включает 3 пары мышц:
- Седалищно-пещеристую мышцу;
- Луковице-пещеристую, или луковице-губчатую мышцу;
- Поверхностную поперечную мышцу промежности.
В этом пространстве находятся луковицы преддверия влагалища и большие преддверия железы (бартолиновы железы). Седалищно-пещеристая мышца идет от медиальной поверхности седалищных бугров под лобковой дуге к ножкам клитора.
Луковице-пещеристая, или луковице-губчатая мышца, которая еще называют сфинктером влагалища, начинается позади сухожильного центра промежности, проходит с обеих сторон преддверия влагалища к дорсальной поверхности клитора в нижнюю фасцию мочеполовой диафрагмы и образует медиальную границу поверхностного пространства промежности. Поверхностная поперечная мышца промежности идет поперечно от передней части седалищных бугров до сухожильного центра промежности.
Глубокое пространство промежности (треугольная связка) — замкнутое пространство между верхней и нижней фасцией мочеполовой диафрагмы, по бокам — местами входа этой фасции в седалищно-лобковые ветви, который включает следующие группы мышц:
- Сфинктер мочеиспускательного канала;
- Глубокая поперечная мышца промежности.
Сфинктер мочеиспускательного канала начинается от лобково-седалищных ветвей, идет медиально к мочеиспускательному каналу, охватывает его дистальный отдел, а также переднюю и заднюю стенки влагалища. У женщин он слабо развит в связи с тем, что перфорируется двумя отверстиями: мочеиспускательного канала и влагалища.
Глубокая поперечная мышца промежности состоит из поперечных мышечных волокон, которые проходят по задней грани сфинктера мочеиспускательного канала и входят в центральный сухожильный центр промежности. В отличие от мужчин, у женщин эта мышца играет очень незначительную роль в механизме удержания мочи.
Кровоснабжение промежности осуществляется внутренней срамной артерией и ее ветвями: нижними ректальными и задними губными артериями.
Иннервация промежности происходит за счет полового нерва (со второго, третьего и четвертого крестцовых сегментов) и его ветвей.
Клинические корреляции
Седалищные ости имеют большое акушерское значение, так как расстояние между ними обычно равно наименьшему диаметру полости таза. Они также являются ориентиром продвижения предлежащей части плода вдоль оси родового канала. При положении женщины в дорсальной литотомической позиции при родах за счет подвижности крестцово-подвздошных суставов диаметр выхода таза может увеличиваться на 1,5-2 см. Это обстоятельство является основным аргументом о заключении женщины в такое положение во время родов.
Все слои мышц промежности при родах образуют широкий мышечный канал, который является продолжением костного родового канала. Парная мышца-подъемник ануса имеет важное значение для поддержания брюшных и тазовых органов, распределения внутрибрюшного давления вместе с диафрагмой и мускулатурой брюшной стенки (например, при кашле), контроля содержания мочи и кала, а также для процесса родов (значительное растяжение черепицеподибно-составленных мышечных волокон при продвижении плода с последующим их сокращением). При сокращении этой мышцы происходит сжатие половой щели, прямой кишки и влагалища.
Наличие жировой ткани в ишиоректальной ямке облегчает растяжение анального канала при дефекации и влагалищного канала в течение второго периода родов. Она может стать местом накопления крови при послеродовых кровотечениях (гематома) или гноя при абсцессах и способна вместить до 1 л жидкости. Такие абсцессы могут переходить на противоположную сторону таза.
Женский таз в акушерском отношении
Костный таз создает прочную основу для мягких тканей родового канала и определяет его направление и размеры. Кости женского таза более тонкие, плоскость входа в малый таз обычно имеет форму поперечно суженного овала, тогда как плоскость входа мужского таза имеет воронкообразную форму. Женский таз ниже, шире и вместительнее по сравнению с мужским; лобковый симфиз короче. Полость женского таза по направлению к выходу становится шире за счет пологости подвздошных костей, большего расстояния между седалищными буграми и большим подлобковым углом (90-100 ° по сравнению с 70-75 ° у мужчин).
С акушерской точки зрения женский таз разделяют на две части. Границей между ними является пограничная линия. Она проходит по внутренней поверхности каждой подвздошной кости от крестцово-подвздошного сустава в подвздошно-лобковом возвышении и разделяет таз на две части: верхнюю (большой таз) и нижнюю (малый, или настоящий таз).
Большой таз не может служить ориентиром емкости малого таза, но он является легко доступным для измерения, и поэтому некоторые его размеры используются для ориентировочной оценки размеров малого таза:
Малый (настоящий) таз
Он имеет наибольшее значение для деторождения. Он ограничен сверху мысом крестца, пограничной линией и верхним краем лобковых костей, снизу — выходом таза. Передняя стенка малого таза в области симфиза имеет длину около 5 см, задняя (в области крестца) — около 10-12 см. Боковые стенки малого таза представлены внутренними поверхностями седалищных костей. При вертикальном положении женщины верхняя часть тазового канала направлена вниз и назад, а нижняя образует дугу и уходит вниз и вперед. Латеральные стенки малого таза у взрослой женщины имеют несколько конвергирующее направление. Нисходящие ветви лобковых костей в нормальном женском тазу образуют кругообразную дугу (подлобковый угол 90-100 °), что дает возможность прохождения головки плода.
В малом тазу различают 4 условные плоскости, помогают ориентироваться в определении локализации предлежащей части плода при родах:
- Плоскость входа в малый таз;
- Плоскость широкой части полости малого таза (проходит через наибольший диаметр таза);
- Плоскость узкой части полости малого таза (проходит через маленький диаметр таза);
- Плоскость выхода малого таза.
Плоскость входа в малый таз ограничена сзади мысом и крыльями крестца; по бокам — пограничной линией, спереди — симфизом и верхними (горизонтальными) ветвями лобковых костей. Конфигурация входа в женский таз у 50% женщин является скорее округлой, чем овальной (гинекоидний тип таза). В плоскости входа в малый таз акушерское значение имеют 4 диаметра: прямой (переднезадний, настоящая конъюгата), поперечный и два косых.
Прямой диаметр — настоящая конъюгата (внутренняя акушерская конъюгата) — важнейший переднезадней диаметр, который является наименьшим расстоянием между мысом и внутренневерхним краем симфиза (10-11 см). Расстояние между мысом крестца и верхним краем симфиза (переднезадний диаметр переднего отверстия таза) называется анатомической конъюгатой и равно 11,5 см.
Поперечный диаметр — расстояние между самыми отдаленными точками промежуточной линии (13-13,5 см).
Косой диаметр — расстояние между крестцово-подвздошными суставом с одной стороны и подвздошно-лобковым возвышением с противоположной (12-12,5 см). Правый диаметр измеряется от правого крестцово-подвздошного сустава, левый — от левого.
Плоскость узкой части полости малого таза ограничена спереди нижним краем лобкового симфизом, по бокам — остями седалищных костей, сзади — крестцово-копчиковым суставом. В этой плоскости также выделяют прямой (11,5 см) и поперечный (10,5 см) диаметры.
Плоскость выхода малого таза спереди ограничена нижним краем лобковой дуги, по бокам — седалищными буграми, сзади — верхушкой копчика. Она имеет прямой диаметр, равный 9,5 см, но при отклонении копчика он может увеличиваться на 1,5-2 см и равняется 11-11,5 см; и поперечный диаметр (между седалищными буграми), который составляет 11 см (не менее 8 см). В плоскости выхода таза выделяют также анусовый сагиттальный диаметр (отрезок прямого диаметра от верхушки копчика до точки пересечения с поперечным диаметром), который в нормальном тазу не должен быть меньше 7,5 см. При сужении узкой части полости таза или выхода таза прогноз влагалищных родов зависит от величины анусового сагиттального диаметра.
Итак, в плоскости входа в таз наибольшим является поперечный диаметр; в широкой части полости таза прямой и поперечный диаметры одинаковы (эта плоскость не имеет особого акушерского значения); в узкой части полости малого таза и в плоскости выхода крупнейшими являются прямые диаметры. Эти положения являются важными для понимания биомеханизма родов при нормальном тазе.
Тазовая ось, или ведущая линия таза, соединяющая середины прямых диаметров всех плоскостей малого таза и направлена при входе в таз вниз и назад, при выходе — вниз и вперед.
Угол наклона таза образуется между плоскостью входа в таз и горизонтальной линией при вертикальном положении женщины и составляет 45-60 ° (у небеременных женщин - 45-46 °).
Классификация типов таза
Линия, проведенная через поперечный диаметр плоскости входа в таз, делит ее на передний и задний сегменты. Форма этих сегментов учитывается при классификации типов таза. Так, характер заднего сегмента определяет тип таза, переднего — тенденцию, помогающую выявить смешанные типы таза.
Гинекоидний таз. Задний сагиттальный диаметр несколько меньше переднего сагиттального диаметра, стороны заднего сегмента являются округлыми и широкими. Учитывая, что поперечный диаметр входа в таз почти такой, как и переднезадний, вход в таз имеет почти округлую форму или овальную. Тазовые стенки являются прямыми, седалищные ости не выпячиваются и расстояние между ними превышает 10 см. Лобковая дуга широкая.
Крестцово-седалищная вырезка является округлой. Крестец не отклонен ни кпереди, ни кзади. Встречается у 50% женщин и имеет лучший прогноз по влагалищным родам.
Антропоидных таз отличается тем, что прямой диаметр входа в таз превышает поперечный, поэтому форма входа в таз имеет вид овала, суженного в переднезаднем направлении. Передний сегмент является узким. Крестцово-седалищная вырезка широкая, стенки таза несколько конвергируют. Крестец обычно прямой и имеет 6 позвонков, делает антропоидный таз наиболее глубоким из всех тазовых типов. Седалищные ости несколько выпирают. Подлобковая дуга хорошо очерчена, но может быть несколько суженной. Такой тип таза встречается у 25% женщин белой расы и около 50% — у представительниц других рас.
Андроидный таз. Задний сагиттальный диаметр входа значительно короче, чем передний сагиттальный диаметр, ограничивающий пространство для головки плода. Стенки заднего сегмента не являются круглыми и приближаются клиновидно. Передний сегмент является узким и треугольным. Боковые стенки таза имеют тенденцию к сближению, седалищные ости выпячиваются, подлобковая дуга сужена. Крестцово-седалищная вырезка узкая. Крестец несколько выпирают в таз и конечно прямые, с невыраженной впадиной. Задний сагиттальный диаметр уменьшается от входа к выходу таза в связи с выпячиванием крестца. Может встречаться у 30% женщин. Суженный андроидный таз имеет плохой прогноз по влагалищному родоразрешению.
Платипелоидний таз — таз, который имеет уплощенную гинекоидную форму, с коротким переднезадним (прямым и широким поперечным) диаметром. Угол переднего сегмента очень широк, дуги переднего и заднего сегментов правильной формы. Крестец является короткими, крестцово-седалищные вырезки широкие. Этот тип таза встречается реже (у 3% женщин).
Клиническое определение емкости малого таза
Диагональная конъюгата
Во многих суженных тазах прямой (переднезадний) диаметр входа в таз является уменьшенным. Для прогноза родов важно определение этого размера, но это возможно лишь при специальном инструментальном исследовании (рентгенопельвиметрия, ядерная магнитно-резонансная и компьютерная пельвиметрия, ультразвуковая пельвиметрия). Но расстояние между нижним краем лобкового симфиза и мысом крестца (диагональная конъюгата) может быть определена при гинекологическом исследовании.
При определении диагнональной конъюгаты врач вводит два пальца во влагалище, определяет мобильность копчика и характер передней поверхности крестца (вертикальная и латеральная дуги). В нормальном тазу можно пальпировать только три последних крестцовых позвонка, тогда как в суженном тазе вся поверхность крестца доступна пальпации. Если размер диагональной конъюгаты превышает 11,5 см, емкость таза считается достаточной для влагалищных родов при условии нормальных размеров плода.
Поперечное сужение таза (такой тип сужения таза может наблюдаться при нормальном переднезаднем диаметре) может быть выявлено только при специальном исследовании (рентгенопельвиметрия, ядерная магнитно-резонансная и компьютерная пельвиметрия, ультразвуковая пельвиметрия). При ультразвуковой пельвиметрии возможно определение настоящей конъюгаты, размеров плоскостей малого таза, бипариетального размера головки плода, ее расположения и вставки, ожидаемой массы плода.
Тазовые дисфункции и болевые синдромы в практике врача уролога
В последнее время, особенно во франко- и испано-язычных медицинских кругах, значительно изменился подход к патогенезу, диагностике и лечению заболеваний органов малого таза.
Прежде всего, он стал комплексным или, как говорят в Европе, «мультимодальным», поскольку органы малого таза тесно связаны между собой, часто имеют общую эфферентную и эфферентную иннервацию, кровообращение, мышечно-связочный аппарат. Таким образом, поражение одного органа часто вовлекает в патологический процесс другие.
Как пример можно привести возникновение синдрома болезненного мочевого пузыря (не интерстициального цистита - это разные вещи, ниже будет объяснено, почему), у пациенток с аденомиозом или СРК.
Связано это с феноменом т.н. перекрестной сенсибилизации. Большинство тазовых органов получают сенсорную и моторную инервацию через n.pudendus. Кроме того, в некоторых случаях эти органы имеют представительство в одних и тех же, или соседних центрах головного мозга. Подробнее этот вопрос также будет рассмотрен ниже.
Во-вторых, все более преобладает точка зрения о снижении роли воспалительных заболеваний в патогенезе синдрома хронической тазовой боли. В настоящее время основную роль, по мнению французских коллег, играют миофасциальные (спастические) синдромы мышц тазового дна и нейропатия полового нерва, который неофициально называют king of perineum - «король промежности». В-третьих, изменилась терминология: все чаще вместо термина «синдром хронической тазовой боли» используют термин «синдром хронической промежностно-тазовой боли и дисфункции».
Мы надеемся, что на I Международном конгрессе по тазовым болям и дисфункциям, который состоится в Амстердаме, будет принята единая терминология.
В рамках настоящей статьи не представляется возможным рассмотреть все болевые синдромы и дисфункции органов малого таза, поэтому предлагаем обратить внимание на синдромы органов женского малого таза, имеющие отношение к практике уролога, то есть, на урогинекологические синдромы.
Болевые синдромы:
- синдром болезненного мочевого пузыря;
- нейропатия полового нерва;
- миофасциальные синдромы.
Нарушения накопительной и эвакуаторной функции мочевого пузыря:
- гиперактивный мочевой пузырь с детрузорной гиперактивностью;
- гиперактивный мочевой пузырь с повышенной чувствительностью мочевого пузыря; и мужчин при напряжении.
Что касается синдрома болезненного мочевого пузыря, то это, по мнению G. Amarenco, состояние, обусловленное как раз перекрестной сенсибилизацией мочевого пузыря, вследствие поражения соседних органов, например - толстой кишки (СРК) или матки при аденомиозе. В этом случае количество рецепторов С-волокон также увеличивается, происходит центральная сенсибилизация - но это следствие патологического процесса в другом органе. Патологические изменения в собственной пластинке уротелия могут вызвать повреждение зонтичных клеток, подобное ИЦ - но в этом случае оно будет вторично.
Клинический случай
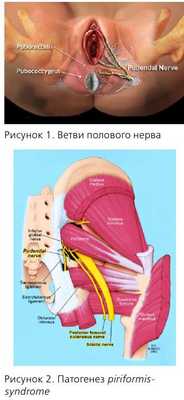
Пациентка 38 лет, не рожавшая. Обратилась по поводу длительно существующей (3 года) дизурии, поллакиурии, ноктурии, болевого синдрома с локализацией в области уретры, иррадиацией в правую нижнюю конечность. Были проведены неоднократные курсы антибактериальной терапии по поводу U. urealitycum. Посевы мочи стерильны, общие анализы мочи - без изменений. Проведенная цистоскопия выявила визуальные признаки лейкоплакии в области треугольника Льето.
Патоморфологическое исследование: данных за лейкоплакию не выявлено.
Пациентке выполнена ТУР измененного участка в области треугольника Льето. После операции состояние несколько улучшилось, однако через месяц вернулось к ситуации, предшествовавшей вмешательству. На момент осмотра заполнение дневника мочеиспускания продемонстрировало 41 микцию в сутки, средний объем мочеиспускания - 37 мл.
Пациентка осмотрена совместно с профессором Э. Ботраном (L’Avancee Perinneal-Pain Clinic, Aixen-Provence).
Обследование выявило аденомиоз, повышение тонуса правой внутренней обтураторной мышцы, болезненность в триггерной точке m. obturatorius int.
По экспертному мнению профессора Ботрана, в данном случае имеет место синдром болезненного мочевого пузыря, вызванный перекрестной сенсибилизацией вследствие аденомиоза и отягощенный миофасциальной реакцией правой внутренней обтураторной мышцы. Кроме того, вследствие нейрогенного воспаления в lamina propria уротелия, вызванного перекрестной сенсибилизацией, у пациентки имеется повреждение уротелия.
Патогенез этого состояния может быть следующим. Аденомиоз, как и любое другое состояние, вызывающее хронический болевой синдром, приводит к снижению порога болевой чувствительности. Это хорошо продемонстрировано в эксперименте на крысах, названном pressure paw vocalization test.
Суть его в следующем: были взяты две группы крыс, у одной вызывался хронический болевой синдром введением химического реагента под кожу спины, другая группа оставалась интактна. Через месяц проводили тест, сдавливая специальным устройством крысам обеих групп лапку. Определялся порог вокализации, т.е. когда крысы начинали пищать. Так вот, до начала исследования порог у крыс обеих групп был одинаковый. Но через месяц, в группе крыс с хронической болью вокализация возникала при гораздо более слабом давлении на лапу, по сравнению с интактными крысами. Это представляется вполне логичным. Боль - сигнал о повреждении тканей. Если боль стала хронической, значит, головной мозг не предпринял действий, достаточных для ликвидации причины боли. Следовательно, необходимо снизить болевой порог, чтобы мотивировать ЦНС на более активные действия.
Следующий этап - периферическая сенсибилизация. В пораженном органе увеличивается продукция фактора роста нервов (ФРН, NGF). Это приводит к увеличению количества рецепторов, аффилированных с демиелинизированными С-волокнами. Основная роль С-волокон - передача хронических болевых импульсов. Соответственно, увеличение их количества приводит к усилению болевого синдрома в пораженном органе. Однако, как мы уже обсуждали, органы малого таза имеют перекрестную иннервацию и в данном случае, количество рецепторов к С-волокнам увеличивается не только в эндо- и миометрии, но и в уротелии.
Кроме того, у этой пациентки диагностирована миофасциальная реакция m. obturatorius int. dext. Сокращение мышц - нормальная реакция на боль. Однако длительно существующая боль приводит к спастическим сокращениям, которые, в свою очередь, вызывают болевой синдром за счет накопления лактата в мышце и компрессии нервных волокон. Как пример, можно привести piriformis-syndrome, когда m. piriformis вызывает компрессию n. pudendus.
Возвращаясь к осмотренной пациентке - для лечения аденомиоза она была направлена к гинекологу. Кроме того, с целью терапии синдрома болезненного мочевого пузыря было рекомендовано:
- катадолон 200 мг - с целью купирования болевого синдрома и центральной сенсибилизации;
- прегабалин - 75 мг 2 раза в день с постепенным титрованием дозы - для ликвидации периферической сенсибилизации;
- инъекция 100 ЕД ботулинического токсина в правую обтураторную мышцу под электромиографическим (ЭМГ) контролем;
- внутрипузырный электрофорез 200 ЕД ботулинического токсина;
- внутрипузырное введение гиалуроната натрия (УРО-ГИАЛ) с целью восстановления уротелия.
Следует обратить внимание на эффективность, пусть и кратковременную, ТУР треугольника Льето. Как известно, основная афферентная иннервация мочевого пузыря локализована в области треугольника Льето - видимо ТУР временно вывела из строя окончания афферентных волокон.
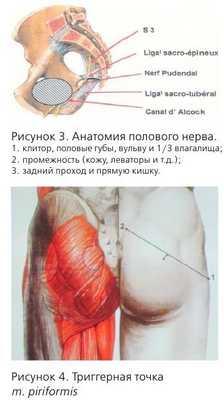
Нейропатия полового нерва
Основным симптомом нейропатии полового нерва является боль в одной или более областях, иннервируемых n. pudendus или его ветвями.
Это области прямой кишки, заднего прохода, уретры, промежности и гениталий. Одним из типичных симптомов является усиление боли в положении сидя и прогрессирование в течение дня.
Причины нейропатии обсуждаются до сих пор, но наиболее известной является компрессия полового нерва в канале Алкока.
Другими причинами являются: piriformis-syndrome, повреждение полового нерва в процессе родов, травмы малого таза и злокачественные новообразования. Поэтому, при любых хронических тазовых болях желательно проведение МРТ.
Также активно обсуждается роль вируса герпеса - косвенным доказательством является эффективность ацикловира и валацикловира в некоторых случаях ПН.
Существуют т.н. Нантские критерии ПН, которые разработаны J.J. Labat, R. Robert, G. Amarenco. Выделено пять основных критериев:
- боль на территории, иннервируемой половым нервом;
- преимущественная боль в положении «сидя»;
- боль не вызывает нарушения сна (т.е. не заставляет пациента просыпаться ночью);
- боль не вызывает серьезных нарушений чувствительности;
- блокада полового нерва купирует болевой синдром.
Обычно пациенты описывают боль при ПН как нейропатическую, т.е. жжение, парестезии. Чаще всего боль локализуется с одной стороны. Весьма характерно ощущение инородного тела в прямой кишке.
Несколько слов об анатомии n. pudendus. В составе полового нерва имеются как афферентные, так и эфферентные волокна, что обусловливает сенсорные и двигательные нарушения соответствующих органов.
Половой нерв входит в малый таз на уровне S2-S4, проходит через f. piriformis, затем через канал Алкока и делится на 3 ветви.
Предполагается, что дисфункция полового нерва может привести к симптомам гиперактивного мочевого пузыря преимущественно сенсорного генеза, за счет повышения количества С-волокон в мочевом пузыре, а также за счет перекрестной сенсибилизации, о которой мы уже упоминали, в органах, получающих ту же иннервацию по причине конвергенции сенсорных путей в малом тазу.
Диагностика ПН основана на указанных выше Нантских критериях, кроме того, необходимо пальпировать триггерные точки m. piriformis и m. obturatorius для диагностики миофасциальных синдромов.
В диагностике компрессии полового нерва в канале Алкока может помочь трансвагинальное УЗИ с оценкой кровотока в a. pudenda и v. pudenda, т.к. при компрессии нерва эти сосуды также сдавливаются и скорость кровотока на стороне поражения снижается.
Лечение нейропатии полового нерва
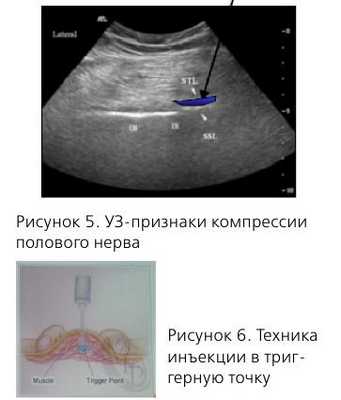
Медикаментозное лечение обычно включает прегабалин, начиная с 75 мг два раза в сутки с титровкой дозы до 600 мг/сутки. Для расслабления мышц используют вагинальные суппозитории с диазепамом, инъекции локальных анестетиков с глюкокортикоидами в заинтересованные мышцы. В случае положительного эффекта вводится ботулинический токсин под ЭМГ-контролем.
Для диагностики и лечения используется блокада полового нерва под ентгенологическим или УЗ-контролем. Обычно вводится 5 мл 0,5% бупивакаина с 80 мг триамци-нолона - 3 инъекции.
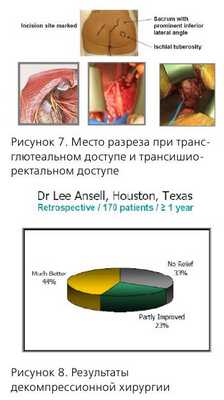
Хирургическое лечение проводится только при доказанной компрессии полового нерва, резистентной к медикаментозной терапии. Значительное улучшение достигается только в 44% случаев. Другие авторы сообщают о 62% эффективности (Э. Ботран), 70% (Р. Роберт).
Показания к декомпресии полового нерва, ее методика требуют дальнейшего обсуждения и изучения.
Миофасциальные синдромы малого таза
Миофасциальные синдромы или хроническая миофасциальная боль - это хронические болевые синдромы и дисфункции, вызванные хроническим спазмом мышечно-связочного аппарата малого таза.
Эти синдромы достаточно широко распространены, однако редко диагностируются в урологической практике. Например, Skootsky S. cообщает о 30% пациентов с хронической тазовой болью, у которых были диагностированы миофасциальные синдромы в специализированных клиниках по лечению болевых синдромов, при этом Bartoletti R. опубликовал данные о 5540 пациентах, страдающих СХТБ, обследованных в 28 итальянских урологических клиниках - миофасциальные синдромы выявлены только в 13,8% случаев.
Следовательно, необходимо более тщательно обследовать пациентов с хроническим циститом, хроническим простатитом, уретритом и т.д. с целью выявления нейропатических и миофасциальных синдромов.
Виды иофасциальных синдромов малого таза:
- синдром леватора;
- синдром внутренней обтураторной мышцы;
- piriformis-синдром;
- бульбокавернозный синдром.
Синдром леватора
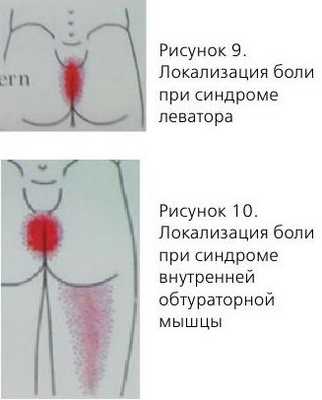
- боль в аноректальной области;
- боль во влагалище;
- боль в гипогастрии;
- поллакиурия и императивные позывы на микцию;
- усиление боли в положении сидя.
По данным J. Rigaud этот синдром встречается в 100% случаев у пациентов с СХТБ обоих полов.
Синдром внутренней обтураторной мышцы:
- чувство инородного тела в прямой кишке;
- боль в уретре;
- боль в области вульвы.
Piriformis-синдром:
- боль в пояснице;
- боль в промежности;
- диспареуния;
- эректильная дисфункция;
- боль в ягодице и тазобедренном суставе;
- боль при дефекации.
Бульбокавернозный синдром:
- боль в промежности;
- диспареуния;
- синдром сексуального возбуждения без сексуальной стимуляции;
- эректильная дисфункция;
- боль у основания пениса.
- анальгетики (катадолон);
- габапентины;
- бензодиазепины (если возможно - вагинальные суппозитории);
- антидепрессанты (тразодон);
- чрескожная электростимуляция (TENS);
- инъекции анестетиков и глюкокортикоидов в вовлеченные мышцы (наропин 0,5% + дипроспан);
- инъекции ботулинического токсина под ЭМГ-контролем (Porta M.A, Grabovskiy C.);
- сакральная нейромодуляция.
Гиперактивный мочевой пузырь с детрузорной гиперактивностью
Об этом виде ГАМПа написано достаточно, разработаны эффективные методы диагностики и лечения.
Препаратами выбора являются М-холинолитики, однако достаточно часто встречаются случаи недостаточной эффективности этих препаратов. Возможно, это обусловлено сочетанием ГАМП с ДО и ГАМП с повышенной чувствительностью мочевого пузыря, который будет рассмотрен ниже.
Гиперактивный мочевой пузырь с повышенной чувствительностью мочевого пузыря
Клинически этот вид ГАМП (который иногда называют «ГАМП без ГАМП») проявляется частым или даже постоянным ощущением позыва на мочеиспускание, но без императивных позывов и эпизодов ургентного недержания мочи у мужчин, как и у женщин. М-холинолитики, как правило, неэффективны.
Уродинамические проявления:
- снижение объема первого ощущения наполнения мочевого пузыря;
- снижение объема первого позыва на мочеиспускание;
- снижение максимальной цистометрической емкости;
- отсутствие детрузорной гиперактивности и эпизодов недержания мочи;
- положительный тест с холодной водой;
- положительный тест с лидокаином.
Этиология:
- нейропатия полового нерва;
- миофасциальные синдромы;
- перекрестная сенсибилизация уротелия при аденомиозе, СРК, ад-ексите;
- повреждение GAG-слоя уротелия.
Патогенез
Так же, как и при синдроме болезненного мочевого пузыря, происходит увеличение количества С-волокон и аффилированных с ними рецепторов. Причем иногда клинические и уродинамические проявления обоих состояний идентичны. Возможно, это различные по степени выраженности проявления одного и того же процесса.
Также большую роль играет центральная сенсибилизация. Именно поэтому эффективно применение тибиальной нейромодуляции - тибиальный нерв и половой нерв имеют одно и то же представительство в ЦНС.
- прегабалин;
- внутрипузырное применение анестетиков, оксибутинина;
- внутрипузырный электрофорез анестетиков, глюкокортикоидов, ботулинического токсина;
- внутрипузырное применение ванилоидов (резинифератоксина, капсаицина);
- чрескожная электростимуляция (TENS) с размещением электродов на уровне S2-S4, (например, Neurotrack Pelvitone, режим 10 Гц, 200 мс, 30 - 40 минут в день);
- сакральная нейромодуляция;
- тибиальная нейромодуляция;
- лечение нейропатии полового нерва и миофасциальных синдромов;
- лазерная или электроабляция треугольника Льето (А.И. Неймарк, В. Гомберг);
- гидробужирование мочевого пузыря.
Недержание мочи при напряжении (Стрессовая инконтиненция)
Патология и лечение недержания мочи заслуживает рассмотрения в отдельной статье, поэтому мы коснемся только ее взаимосвязи с тазовыми дисфункциями и болевыми синдромами.
Речь идет об осложнениях имплантации синтетических слингов трансобтураторным доступом. Достаточно часто (2-8%) после этой процедуры возникает болевой синдром, связанный с проведением и персистенцией импланта в обтураторной мышце, с компрессией веток обтураторного нерва и возникновением миофасциального обтураторного синдрома. Иногда, кроме болевого синдрома, возникает симптоматика ГАМП, которая весьма трудно купируется.
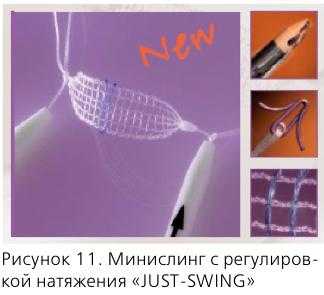
Возможным решением проблемы представляется использование новых видов слингов:
- минислингов нового поколения (“JUST-SWING”) - они фиксируются титановым якорем в обтураторной мембране, не вовлекая мышцу;
- биодеградирующих мини-слингов (например, матрица из полимолочной кислоты, полученная технологией электроспиннинга), импрегнированных факторами роста фибробластов.
Для терапии болевых синдромов после TVT-O хирургии возможно использование инъекций в обтураторную мышцу смесей из анестетиков и глюкокортикоидов. При неэффективности - удаление импланта.
Заключение
Диагностика и лечение тазовых болевых синдромов и дисфункций представляется весьма актуальным и перспективным направлением в урологии. Активное внедрение современного подхода к тактике ведения пациентов с такими синдромами позволит улучшить качество оказания медицинской помощи и снизить затраты на лечение.
Следует также рассмотреть возможность организации специализированных кабинетов или отделений в составе ведущих урологических лечебных учреждений.
И.А. Аполихина, Я.Б. Миркин, Д.А. Бедретдинова, И.А. Эйзенах, О.Ю.Малинина.
Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова, НИИ урологии Минздравсоцразвития РФ, Москва, NMTC International, ООО «Новые Медицинские Технологии».
Органы малого таза
1. Центральный отдел парасимпатической иннервации представлен парасимпатическими ядрами, nucll. parasympathici sacrales, в сером веществе крестцовых сегментов (S2-S4) спинного мозга. Преганглионарные волокна в составе передних корешков, далее спиномозговых нервов участвуют в образовании соматического крестцового сплетения, plexus sacralis. Затем, отделившись от сплетения, в виде внутренностных тазовых нервов, nn. splanchnici pelvini, направляются к терминальным узлам органов, где и заканчиваются, образуя синапсы на узловых нейронах. Короткие постганглионарные проводники направляются к гладкой мускулатуре, сосудам и железам, вызывая расслабление мускулатуры, расширение сосудов, повышение секреции желез.
2. Центром симпатической иннервации является латеральное промежуточное ядро поясничного отдела спинного мозга (L1-L2). Аксоны нейронов этого ядра, являясь прегаглионарными, в составе передних корешков спинномозговых невов, затем белых соединительных ветвей направляются к двум верхним узлам поясничного отдела симпатического ствола, а также в составе межузловых ветвей к нижним узлам поясничного и крестцового отделов. Преганглионарные волокна, проходя узлы симпатического ствола транзитом, направляются к нижнему брыжеечному узлу, ganglion mesentericum inferior, где переключаются, а постганглионарные волокна в составе подчревных нервов и нижнего подчревного (тазового) сплетения следуют к иннервируемым органам по ветвям внутренней подвздошной артерии.
Путь вегетативной иннервации мочевого пузыря.
Парасимпатический центр представлен парасимпатическими ядрами промежуточного серого вещества II-IV крестцовых сегментов спинного мозга. Преганглионарные волокна в составе крестцовых спинномозговых нервов участвуют в образовании крестцового сплетения и, отделившись от него, по тазовым внутренностным нервам следуют к около- и внутриорганным узлам мочевого пузыря, на нейроцитах которого заканчиваются синапсами. От узлов начинаются парасимпатические постганглионарные волокна, которые образуют эффекторные окончания на гладкой мускулатуре мочевого пузыря, вызывая расслабление сфинктера, m. sphincter vesicae, и сокращение мышцы, изгоняющей мочу, m. detrusor urinae, то есть обеспечивают опорожнение мочевого пузыря.
Симпатический центр находится в боковых рогах серого вещества двух верхних поясничных сегментов спинного мозга. Преганглионарные волокна направляются к нижнему брыжеечному узлу. Постганглионарные волокна в составе подчревных нервов нижнего подчревного сплетения, нижнего пузырного сплетения, plexus vesicalis inferior, направляются к органу, вызывая сокращение сфинктера и расслабление m. detrusor urinae, то есть обеспечивают наполнение мочевого пузыря. Однако влияние симпатического отдела на функцию мочевого пузыря незначительно.
Вегетативная иннервация скелетной мускулатуры
Как отмечалось выше, скелетная мускулатура иннервируется соматической нервной системой, регулирующей ее сократительную функцию. Однако, не менее важная роль в иннервации отводится и вегетативной нервной системе, регулирующей трофику мышц.
Ко всем кровеносным сосудам, содержащим в своей стенке гладкомышечные клетки, в том числе и к сосудам, питающим скелетные мышцы, подходят симпатические волокна. Нервные импульсы, приходящие по этим волокнам:
принимают участие в поддержании сосудистого тонуса (длительное возбуждение гладкомышечной ткани сосудистой стенки);
регулируют просвет сосудов, обеспечивая оптимальный уровень кровоснабжения мышцы в соответствии с ее функциональной активностью.
Кровеносные сосуды скелетной мускулатуры, как было отмечено, иннервируются только симпатической нервной системой, оказывающей, как правило, сосудосуживающий эффект. Однако, некоторые симпатические волокна, образующие синапсы на капиллярах микроциркуляторного русла скелетной мышцы, выделяют ацетилхолин, обеспечивая тем самым сосудорасширяющий эффект. Регуляция сосудистого тонуса поперечнополосатых мышц, как и всех других органов, осуществляется через безусловно- и условнорефлекторные реакции.
Афферентные проводники входят в состав соответствующих спинномозговых (для мышц туловища и конечностей) и черепных (для мышц головы) нервов. Центральные отделы - это сердечно-сосудистый центр продолговатого мозга, оказывающий влияние на спинномозговой сегментарный симпатический центр, расположенный в С8-L2 сегментах. эфферентное звено - это преганглионарные волокна, симпатический узел и постганглионарные волокна, которые подходят к данной мышце по двум путям:
в виде серой соединительной ветви в составе соответствующего спинномозгового нерва;
в виде сосудистого сплетения в стенке сосуда, питающего данную мышцу.
Вегетативная иннервация мышц верхней конечности.
Афферентная иннервация осуществляется чувствительными волокнами и нервами плечевого сплетения. Центром симпатической иннервации служат вегетативные ядра латерального промежуточного вещества С8-Th5-6. преганглионарные волокна в составе передних корешков, далее соответствующих спинномозговых нервов и белых соединительных ветвей подходят к верхним пяти-шести грудным узлам симпатического ствола и пройдя их транзитом в составе межузловых ветвей направляются к среднему и нижнему шейным узлам, на нейроцитах которых и заканчиваются, образуя синапсы. Постганглионарные волокна от узлов отходят по двум путям:
в виде серых соединительных ветвей направляются к V-VIII шейным спинномозговым нервам, образующим плечевое сплетение, и по длинным ветвям этого сплетения - к мышцам верхней конечности;
несколько ветвей образуют подключичное сплетение, plexus subclavius, продолжающееся на сосуды верхней конечности, питающие скелетные мышцы (a. subclavia, a. axillaries, a. brachialis, a. ulnaris, a. radialis и т. д.).
Иннервация таза
Верхнее подчревное сплетение (pl. hypogastricus superior s. n. presacralis) располагается непосредственно под бифуркацией аорты, в углу между обеими общими подвздошными артериями, тотчас позади брюшины и представляет собой тонкую плотную пластинку, вытянутую в продольном направлении; направляясь вниз, в полость таза, на расстоянии 0,5-1 см ниже мыса этот пресакральный нерв делится на правое и левое нижние подчревные сплетения (pl. hypogastricus inferior, dex-ter et sinister).
Оба нижних подчревных сплетения, правое и левое, иначе называемые тазовыми сплетениями (pl. pelvi-nus), пластинчатой формы, располагаются сбоку от прямой кишки, а у женщин — и верхней части влагалища, между ними и внутренними подвздошными сосудами, на поверхности диафрагмы таза.
К описываемым сплетениям присоединяются ветви, отходящие от крестцовых узлов симпатического ствола, а также внутренностные крестцовые (или тазовые) нервы (nn. splanchnici sacrales s. pelvini; иначе — erigentes); последние отходят обычно от передних ветвей крестцовых нервов 2, 3 и 4 и являются источником крестцовой части парасимпатической нервной системы.
От нижних подчревных сплетений отходят многочисленные ветви, принимающие участие в образовании вторичных сплетений, иннервирующих практически все органы таза.
Срамной нерв (п. pudendus) располагается под нижним краем грушевидной мышцы, на передневерхней поверхности копчиковой мышцы, позади латеральных крестцовых сосудов. Нерв покидает полость таза через подгрушевидное отверстие вместе с внутренними срамными сосудами (латерально от них), огибает сзади седалищную ость и тотчас же проникает в седалищ-но-прямокишечную ямку, где в сопровождении тех же сосудов ложится в срамной канал (canalis pudendalis). Наиболее важными ветвями срамного нерва являются: 1) нижние прямокишечные нервы (nn. rectales inferi-ores); 2) нервы промежности (nn. perineales); 3) мышечные ветви (rr. musculares). Заканчивается срамной нерв в виде тыльного нерва мужского полового члена (нерва клитора) — п. dorsalis pйnis (п. clitoridis).
Хирургическое значение срамного нерва заключается в том, что новокаиновая блокада его дает хорошую анестезию промежности и мускулатуры дна таза; эта же блокада применяется и при некоторых заболеваниях мочевого пузыря. При этом новокаин вводится точно под седалищную ость, чем достигается инфильтрация срамного нерва до входа его в срамной канал; описываемая блокада нередко сочетается с анестезией промежностных ветвей заднего кожного нерва бедра, а также с блокадой внутренностных крестцовых (тазовых) нервов.
Лимфатическая система таза
В тазу различают три основные группы лимфатических узлов:
1. Подвздошные лимфатические узлы (nodi limpha-tici iliaci), расположенные по ходу наружной и общей подвздошных артерий; получают лимфу от нижних конечностей, ягодичной области, нижней половины брюшной стенки и промежности.
2. Внутренние подвздошные лимфатические узлы (nodi limphatici interni) лежат вдоль внутренней подвздошной артерии и принимают лимфу от большинства органов и стенок таза.
3. Крестцовые лимфатические узлы (nodi limphatici sacrales) находятся на внутренней поверхности крестца и собирают лимфу от прямой кишки и задней стенки таза.
В узлах, расположенных в области деления общей подвздошной артерии на наружную и внутреннюю, встречаются токи лимфы от органов малого таза и от нижней конечности (nodi limphatici interiliaci).
Отводящие лимфатические сосуды перечисленных основных групп лимфатических узлов направляются к узлам, расположенным по ходу аорты (слева) и нижней полой вены (справа). Лимфатические пути этих групп лимфатических узлов, а также различных органов и областей малого таза широко анастомозируют между собой.
Органов и стенок таза
Основными артериями таза является наружная и внутренняя подвздошные артери (a. iliaca externa et interna), которые отходят от общей подвздошной артерии (a. iliaca communis). A. iliaca interna берет начало от общей подвздошной артерии, проходит кнутри от m. psoas major и направляется вниз и кпереди. Ствол артерии короткий (3-4 см) и отдает париетальные и висцеральные ветви. Париетальные ветви внутренней подвздошной артерии: подвздошно-поясничная артерия (a. iliolumbalis); латеральные крестцовые артерии (аа. sacrales laterales); запирательная артерия (a. obturatoria); верхняя (a. glutea superior) и нижняя ягодичные артерии (a. glutea inferior). Париетальные ветви кровоснабжают мышцы таза и ягодичной области.
Висцеральные ветви внутренней подвздошной артерии: пупочная артерия (a. umbiiicalis), отдающая верхние мочепузырные артерии; нижняя мочепузырная артерия (a. vesicalis inferior); маточная артерия (a. uterina); средняя прямокишечная артерия (a. rectalis media); влагалищная артерия (a. vaginalis); внутренняя половая артерия (a. pudenda interna). Висцеральные ветви предназначены для кровоснабжения внутренних органов, располагающихся в полости малого таза, о чем свидетельствуют и их наименования.
Вены. Париетальные ветви внутренней подвздошной артерии сопровождаются одной, чаще двумя, одноименными венами. Висцеральные ветви образуют вокруг органов хорошо выраженные венозные сплетения. Различают венозное сплетение мочевого пузыря (plexus venosus vesicalis), предстательной железы (plexus venosus prostaticus), матки (plexus venosus uterinus), влагалища (plexus venosus vaginalis) и прямой кишки (plexus venosus rectalis). Кровь из этих сплетений поступает в систему нижней полой вены. Вены от прямой кишки, в частности v. rectalis superior, посредством нижней брыжеечной вены впадают в воротную вену, vv. rectales mediae et inferiores - в систему нижней полой вены. Они соединяются между собой, образуя портокавальные анастомозы.
Лимфатические узлы. В полости таза различают париетальные и висцеральные лимфатические узлы. Париетальные лимфатические узлы располагаются вдоль общей и наружной подвздошных артерий и принимают лимфу от нижней конечности, ягодичной области, нижней половины стенки живота, поверхностных слоев промежности, от наружных половых органов. Вторая группа париетальных узлов сопровождает внутреннюю подвздошную артерию и принимает лимфу от большинства тазовых органов. Третья группа узлов лежит на передней поверхности крестца у передних крестцовых отверстий. Крестцовые лимфатические узлы получают лимфу от задней стенки таза и прямой кишки. Висцеральные лимфатические узлы располагаются около органов таза и называются околомочепузырными, околоматочными, околовлагалищными и околопрямокишечными. Отток от них идет в узлы, сопровождающие внутреннюю подвздошную артерию. Выносящие лимфатические сосуды тазовых регионарных лимфатических узлов направляются к лимфатическим узлам, лежащим у нижней полой вены, аорты, нижней брыжеечной артерии.
Нервы. Крестцовое нервное сплетение расположено на грушевидной мышце и образовано передними ветвями IV, V поясничных и I, II, III крестцовых спинномозговых нервов. Из сплетения возникают короткие мышечные ветви (rr. musculares), n. gluteus superior, n. gluteus inferior, n. cutaneus femoris posterior, n. ischiadicus. Эти нервы из полости малого таза через над- и подгрушевидное отверстия выходят в ягодичную область. Вместе с ними через foramen infrapiriforme выходит половой нерв (n. pudendus), который, пройдя короткое расстояние вместе с одноименными сосудами, возвращается в полость таза через foramen ischiadicum minus. Половой нерв возникает из I-IV крестцовых нервов и дает ряд ветвей, иннервирующих наружный сфинктер заднего прохода, мышцы промежности, кожу задней поверхности мошонки и больших половых губ, glans penis (clitoridis). N. pudendus - сложный нерв, так как в его составе кроме соматических и симпатических волокон есть и парасимпатические. На боковой стенке таза, ниже linea terminalis, проходит запирательный нерв (n. obturatorius). Он возникает из поясничного сплетения (LII-IV), проникает в запирательный канал и далее на бедро, иннервируя тазобедренный сустав, все приводящие мышцы бедра и кожу над ними.
Бедренно-половой нерв (n. genitofemoralis) также берет начало из поясничного сплетения и разделяется на две ветви. Первая ветвь - половая (r. genitalis) - прободает заднюю стенку пахового канала и присоединяется к семенному канатику, иннервируя m. cremaster и оболочки яичка, вторая - бедренная ветвь (r. femoralis) направляется к паховой связке, разветвляясь в коже бедра.
Симпатическая иннервация органов таза осуществляется от крестцовых узлов симпатического ствола; центром парасимпатической иннервации является nuc. parasympathicus sacralis S2-S4 сегментов спинного мозга. Крестцовые узлы симпатического ствола представлены 4 узлами, лежащими вдоль медиального края передних крестцовых отверстий. От них отходит ряд ветвей, образующих вместе с ветвями нижнего брыжеечного сплетения нижнее подчревное, или тазовое, сплетение (plexus hypogastricus inferior, s. plexus pelvinus). Из этого сплетения возникают вторичные сплетения, иннервирующие мочевой пузырь (plexus vesicales), предстательную железу (plexus prostaticus), семенные пузырьки и семявыносящий проток (plexus deferentialis), пещеристые тела полового члена (nn. саvernosi penis), прямую кишку (plexus rectalis), у женщин - матку, яичники, влагалище (plexus uterovaginalis). Кроме этого париетальные ветви кресцовых узлов симпатического ствола (rr. communicantes grisei) снабжают соматические нервы постганглионарными волокнами, достигающими стенок таза.
Парасимпатическая иннервация представлена волокнами, входящими в состав передних корешков II-IV крестцовых спинно-мозговых нервов, образующих plexus sacralis. Эти волокна отделяются от сплетения в виде внутренностных нервов таза (nn. splanchnici pelvini) и направляются к plexus hypogastricus inferior, иннервируя с последним тазовые органы. Nn. splanchnici pelvini содержат в себе также сосудорасширяющие волокна - nn. erigentes - для пещеристых тел полового члена (клитора), обусловливающие эрекцию.
Читайте также:
- Какие губы нынче в моде? Как увеличить губы без пластической операции?
- Профилактика повреждений трахео-бронхиального дерева. Кровотечение после бронхоскопической биопсии
- История слуховой стволовой имплантации
- Синдром Ридера (Rieder)
- Техника промывания пазух носа при гайморите, фронтите, этмоидите, сфеноидите
