Интраоперационная эндоскопия при желудочно-кишечном кровотечении. Выбор хирургической тактики при желудочно-кишечном кровотечении.
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Язвенные кровотечения (острые гастродуоденальные язвенные кровотечения - ОГДЯК) - осложнение язвенной болезни желудка и/или двенадцатиперстной кишки, симптоматических (стрессовых и НПВП-индуцированных) язв гастродуоденальной зоны.
Неязвенные кровотечения являются осложнением варикозного расширения вен пищевода и кардиального отдела желудка, геморрагического и (или) эрозивного эзофагита и гастродуоденита, разрывов слизистой эзофаго-кардиального перехода (синдром Меллори-Вейса), опухолей желудка и пищевода, синдрома Делафуа.
Диагностика.
Основными задачами диагностики у пациентов с гастродуоденальным кровотечением являются:
- Верификация кровотечения из гастродуоденальной зоны;
- Оценка степени кровопотери и тяжести состояния пациента;
- Эндоскопическая диагностика локализации и характера источника кровотечения, интенсивности кровотечения, возможности эндоскопического гемостаза и вероятности рецидива кровотечения.
Клинический диагноз гастродуоденального кровотечения устанавливается на основании характерных жалоб, анамнестических данных (наличие в анамнезе язвенной болезни, приема НПВП, цирроза печени, онкопатологии пищевода и желудка; указание на факт гематомезиса, мелены, эпизоды коллаптоидного состояния), данных физикального (симптомы кровотечения из верхних отделов пищеварительного тракта, симптомы кровопотери) и лабораторного исследования (определение уровня гемоглобина и гематокрита), выделения крови и ее дериватов по назо-гастральному зонду.
Оценка тяжести кровопотери.
Степень кровопотери
Дефицит ОЦК, %
Клинические признаки
Картина красной крови
I степень
Ортостатическая тахикардия (↑ЧСС > 20 в мин)
II степень
(средней тяжести)
+ ортостатическая гипотензия (↓ АДсист >15 мм рт. ст.)
III степень
(тяжелая)
Артериальная гипотензия 80 < АД сист < 100мм рт. ст.
Тахикардия > 100 в мин
Тахипноэ > 25 в мин
IV степень
(крайне тяжелая)
Артериальная гипотензия АД сист < 80мм рт. ст.
Тахикардия (ЧСС> 120 в мин)
Тахипноэ (ЧДД> 30 в мин)
Примечание: в ситуациях, когда имеется несоответствие клинических признаков и картины красной крови следует ориентироваться на показатели, в наибольшей степени отличающиеся от нормы.
Все пациенты с верифицированным гастродуоденальным кровотечением подлежат госпитализации в отделение анестезиологии и реанимации.
В отделении анестезиологии и реанимации пациентам с гастродуоденальным кровотечением устанавливают назогастральный зонд, осуществляют венозный (центральный венозный) доступ, катетеризируют мочевой пузырь.
Все последующие диагностические и лечебные мероприятия проводятся на фоне одновременной инфузионной заместительной терапии. Оценка степени кровопотери и определение программы инфузионной заместительной терапии проводятся совместно хирургом и анестезиологом-реаниматологом.
Стратегия заместительной терапии острой кровопотери
Степень
кровопотери
Объем инфузий по отношению к дефициту ОЦК
Фактический объём
инфузии, мл
Качество инфузии
(соотношение компонентов)
I
Кристаллоиды (80%)+коллоиды (20%)
II
Кристаллоиды (60%) + коллоиды (20%) + СЗП (20%)
III
Кристаллоиды (20%) + коллоиды (30%) +
СЗП (30%) + эр. масса (20%)
IV
СЗП (25%) + эр. масса (25%)
После восполнения ОЦК уровень гемоглобина должен быть выше 100 г/л, гематокрита - выше 30%. Переливание эритроцитарной массы производится из расчета, что 1 доза эритроцитарной массы повышает уровень гемоглобина на 10 г/л.
Эндоскопическая диагностика и эндоскопический гемостаз.
Перед проведением ЭГДС обязательным является промывание желудка через назогастральный зонд «до чистой воды».
В процессе ЭГДС верифицируется локализация источника кровотечения, его характер, интенсивность кровотечения, при остановившемся кровотечении - вероятность его рецидива.
Противопоказанием к ЭГДС при гастродуоденальном кровотечении является агональное состояние больного - крайняя степень нарушения жизненных функций организма больного; решение о невозможности выполнения ЭГДС принимается совместно хирургом и анестезиологом-реаниматологом.
В случае диагностированной кровопотери легкой степени лечебно-диагностическая ЭГДС выполняется под местной анестезией ротоглотки пациента; при среднетяжелой и тяжелой кровопотере состоянии больного показано применение анестезиологического пособия (внутривенный или эндотрахеальный наркоз) в процессе выполнения ЭГДС и проведения эндоскопического гемостаза.
Эндоскопическое исследование и эндогемостаз при гастродуоденальном язвенном кровотечении.
Оценка локального гемостаза при гастродуоденальном язвенном кровотечении проводится по классификации J.A. Forrest:
Ia - продолжающееся артериальное кровотечение
lb - продолжающееся венозное или капиллярное кровотечение
IIa - кровотечение остановилось, четко видимый тромбированный сосуд в крае или дне язвы
lIb - кровотечение остановилось, имеется плотно фиксированный сгусток в дне язвы
IIc - кровотечение остановилось, гематин в дне язвы
III - отсутствуют признаки состоявшегося кровотечения, наложения фибрина в дне язвы.
В зависимости от эндоскопической картины диагностическая эзофагогастродуоденоскопия трансформируется в лечебную.
При продолжающемся кровотечении (Forrest Ia, Ib) показано применение комбинированного эндоскопического гемостаза при сочетании следующих методов:
1. инфильтрация 0,01% раствора адреналина;
2. аргоно-плазменная коагуляция;
При остановившемся кровотечении (Forrest IIa, IIb) с целью профилактики рецидива кровотечения применяют методы превентивного эндогемостаза: инфильтрация 0,01% раствора адреналина, аргоно-плазменная коагуляция, орошение нитратом серебра, эндоклиппирование (в моноварианте или в комбинации).
При эндоскопической картине Forrest IIc проведение превентивного эндогемостаза не показано.
На основании клинико-эндоскопической оценки определяется степень риска рецидива кровотечения. Критериями высокого риска рецидива кровотечения являются:
а) кровопотеря тяжелой и крайне тяжелой степени на момент госпитализации;
б) эндоскопическая картина Forrest la, lb, IIa;
в) размеры язвенного дефекта в желудке более 2,5 см, в двенадцатиперстной кишке - более 1,5 см.
После применения эндоскопических методов остановки кровотечения или превентивного эндогемостаза проводится динамический эндоскопический контроль. Повторные ЭГДС выполняются вне зависимости от наличия или отсутствия клинических признаков рецидива кровотечения. При высоком риске рецидива кровотечения повторные ЭГДС (и - при необходимости - эндогемостаз) выполняются каждые 2 часа. При низком риске рецидива кровотечения повторная ЭГДС выполняется через 6 часов.
После проведения ЭГДС в просвет желудка устанавливается назо-гастральный зонд.
Эндоскопическое исследование и эндогемостаз при гастродуоденальном неязвенном кровотечении.
Продолжающееся кровотечение из варикозно расширенных вен пищевода и желудка:
При видимом дефекте стенки вены во время эзофагогастродуоденоскопии проводится инфильтрационный гемостаз 20% раствором глюкозы; эндоскопическое лигирование кровоточащей вены пищевода при варикозе III степени и достаточном наполнении вен.
При невизуализированном дефекте стенки вены пищевода или желудка, при невозможности выполнения эндогемостаза производится установка зонда Блэкмора.
Остановившееся кровотечение из варикозно расширенных вен пищевода и желудка: эндоскопическое лигирование вен пищевода при варикозе III степени; при сочетанном варикозном расширении вен пищевода и желудка в первую очередь выполняют лигирование вен желудка, затем - вен пищевода.
Метод эндоскопического гемостаза при кровотечении из опухолей желудка, разрывов слизистой кардии, синдроме Дьелафуа выбирается врачом-эндоскопистом сообразно конкретной клинической ситуации. Контрольная ЭГДС выполняется через 6 часов.
После проведения ЭГДС в просвет желудка устанавливается назо-гастральный зонд (в случае, если не установлен зонд Блэкмора).
Консервативное лечение.
Консервативное лечение пациентов с гастродуоденальными кровотечениями включает в себя: заместительную терапию острой кровопотери (см. выше), введение ингибиторов желудочной секреции, системную гемостатическую терапию.
Терапия ингибиторами желудочной секреции включает в себя введение эзомепразола, омепразола по схеме: 80 мг в/в болюсно, затем - в виде инфузии 8 мг/час в течение 72 часов; затем переход на таблетированные формы данных препаратов в дозировке 40 мг/сут.
Обязательным компонентом системной гемостатической терапии является транексамовая кислота в дозировке до 2 г/сут.
Хирургическая тактика.
Основа хирургической тактики при гастродуоденальных кровотечениях язвенной и неязвенной этиологии - консервативный гемостаз на фоне динамического эндоскопического контроля и эндогемостаза.
Показанием к проведению экстренного оперативного вмешательства является продолжающееся кровотечение (в том числе и рецидивное) при неэффективности эндоскопических методов гемостаза (для кровотечений из варикозно расширенных вен пищевода и желудка - при неэффективности гемостаза на фоне установленного зонда Блэкмора). Интенсивная терапия по подготовке к экстренному хирургическому вмешательству проводится на операционном столе, являясь элементом анестезиологического пособия.
Однократный рецидив кровотечения в стационаре не является прямым показанием к экстренной операции. Обоснованным в такой ситуации будет повторное выполнение эзофагогастродуоденоскопии с проведением эндоскопического гемостаза на фоне активной противоязвенной, гемостатической терапии.
Срочная операция выполняется в течение 24-48 часов после первичного эндоскопического гемостаза больным с язвенным гастродуоденальным кровотечением при наличии объективных признаков сохраняющегося на фоне консервативного лечения и эндогемостаза высокого риска рецидива кровотечения. Необходимость и возможность выполнения срочной операции определяется следующими критериями: наличие язвенного анамнеза, наличие других осложнений язвенной болезни, тяжестью состояния больного по общесоматическому статусу с учетом возраста и сопутствующей патологии. Срочная операция проводится на фоне компенсации постгеморрагических расстройств после предоперационной подготовки.
Объем оперативного вмешательства при гастродуоденальных язвах, осложненных кровотечением - дистальная резекция 2/3 - ¾ желудка с удалением или экстерризацией кровоточащей язвы.
Объем оперативного вмешательства при неязвенных кровотечениях (продолжающееся кровотечение при неэффективности эндогемостаза), а также при продолжающемся язвенном кровотечении у пациентов крайне высокого операционного риска - гастро- (дуодено-) томия с прошиванием кровоточащих сосудов на протяжении.
Джитава И.Г., Кан В.И., Силуянов С.В., Смирнова Г.О. Хирургическая тактика при желудочно-кишечных кровотечениях у пожилых // Экспериментальная и клиническая гастроэнтерология. - 2009. - № 8. C. 72-78
На современном этапе сокращается число операций при язвенном желудочно-кишечном кровотечении. Появление современных антисекреторных фармакопрепаратов и широкое внедрение эндоскопических и эндоваскулярных методов гемостаза привело к снижению числа срочных оперативных вмешательств в группе пациентов с высоким риском рецидива кровотечения в 4 раза. Сократилось в 10 раз число таких минимальных операций при язвенном кровотечении, как прошивание язвы. Они не дают ожидаемого гемостатического эффекта и сопровождаются высокой летальностью. Изменение хирургической тактики у пожилых пациентов привело к снижению послеоперационной летальности с 15,8 до 5,8% и общей летальности с 15,8 до 9,6%.
Ключевые слова: язвенная болезнь; пожилой возраст; желудочно-кишечное кровотечение.
At the present stage the number of operations is reduced at a ulcer gastroenteric bleeding. Occurrence modern antysecretor drags and wide introduction endoscopic and endovascular methods of hemostasis has led to decrease of urgent operative interventions in group of patients with high risk of rebleeding in 4 times. The number of such minimal operations was reduced in 10 times. They do not give expected hemostasis effect and are accompanied high mortality. Change of surgical tactics at elderly patients has led to decrease postoperative mortality from 15,8 up to 5,8% and the general mortality from 15,8 up to 9,6%.
Keywords: peptic ulcer disease; advanced age; gastrointestinal bleeding.
На протяжении многих лет диагностика и лечение язвенной болезни остается актуальной проблемой медицины. Наиболее частым осложнением язвенной болезни является желудочно-кишечное кровотечение, в последние десятилетия отмечается увеличение частоты язвенных желудочно-кишечных кровотечений в старшей возрастной группе до 48% по сравнению с 2% в семидесятых годах прошлого века. Это связано с сопутствующей патологией и неконтролируемым приемом аспирина или нестероидных противовоспалительных лекарственных средств (NSAID) пожилыми пациентами. По данным статистики, в России на конец XX века пенсионеры составляли около 21% населения страны и 14-40% — в структуре язвенной болезни. Результаты лечения осложнений язвенной болезни у пожилых дают самую высокую летальность, желудочно-кишечное кровотечение до 59% превышает в 3 и более раз эти показатели у молодых пациентов [1; 2; 3].
В последние десятилетия пересматривается вопрос лечения осложненных форм язвенной болезни в сторону более консервативных способов, особенно справедлива такая тактика у пожилых больных.
В настоящее время во всем мире сокращается число операций при язвенном желудочно-кишечном кровотечении [4; 5; 6]. Это связано с прогрессом фармакотерапии язвенной болезни и широким внедрением эндоскопических и эндоваскулярных методов остановки язвенного кровотечения. По данным А. С. Ермолова, отмечается снижение общей летальности при лечении гастродуоденальных кровотечений в тех клиниках Москвы, где оперативная активность снизилась с 24 до 17%, а минимальная летальность — 5,7% — отмечается в клиниках, где оперативная активность не превышает 10% [2].
МАТЕРИАЛ И МЕТОДЫ ИССЛЕДОВАНИЯ
За период 1990-2008 гг. в городской клинической больнице № 15 им. О. М. Филатова Москвы пролечено 999 пациентов старше 60 лет с язвенным желудочно-кишечным кровотечением. Из них оперировано только 197 (19,7%). Большинство больных пожилого возраста — 802 (80,3%) — пролечено консервативно (рис. 1).
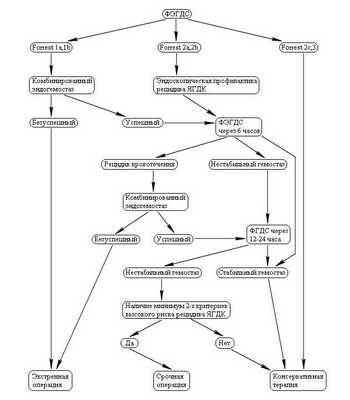
Рис. 1. Число пролеченных больных с желудочно-кишечным кровотечением в пожилом возрасте
Мы придерживаемся индивидуально-дифференцированной тактики у больных с язвенными желудочно-кишечными кровотечениями.
Всем больным с клиникой желудочно-кишечного кровотечения при поступлении проводится экстренная ЭГДС с активными мероприятиями, направленными на остановку продолжающегося кровотечения или профилактику его рецидива. При продолжающемся кровотечении проводится эндоскопический гемостаз, включающий все имеющиеся в клинике методы: обкалывание спирт-новокаиновой смесью, электрокоагуляцию, лазерную коагуляцию, радиокоагуляцию аппаратом «Сургитрон».
При отсутствии активного кровотечения на момент осмотра выполняется эндоскопическая профилактика рецидива кровотечения и оценка риска рецидива кровотечения с учетом клинических и эндоскопических критериев по классификации A. Forrest. При сохранении высокого эндоскопического и клинического риска рецидива кровотечения спустя сутки после выполнения эндоскопического гемостаза ставится вопрос о срочном оперативном лечении. В случае неэффективности эндоскопических манипуляций больные оперировались в экстренном порядке.
Активное кровотечение на момент осмотра (Forrest IA, Forrest IB) было у 69 (7%) больных старше 60 лет. Мы использовали сочетание методов эндоскопического гемостаза у всех больных, предпочтение отдавали сочетанию электрокоагуляции или радиокоагуляции с обкалыванием язвы спирт-новокаиновой смесью. Первичный эндоскопический гемостаз был эффективен у 89% больных. У восьми (11%) больных при активном кровотечении из язвы Forrest IA кровотечение остановить не удалось, они были оперированы в экстренном порядке. У всех оперированных больных пожилого возраста язвы локализовались в субкарди-альном отделе или в области угла желудка и были размерами больше 2,0 см. Эту локализацию язв в области «ахиллесовой пяты желудка» считаем наиболее неблагоприятной для развития профузного кровотечения и его рецидива в ранние сроки. Надо отметить, что все операции по поводу активного кровотечения из язвы были выполнены в период 1990 - 2000 гг. После 2001 г. таких случаев не было, все активные кровотечения (Forrest Ia, Ib) как при язвенной болезни желудка, так и при язвенной болезни двенадцатиперстной кишки были остановлены эндоскопически, что позволило стабилизировать пациентов и подготовить их к срочной операции. Это связано с прогрессом эндоскопического гемостаза и повышением квалификации врачей эндоскопической службы.
- пациентов с активным кровотечением из язвы на момент первичной эндоскопии и успешным эндоскопическим гемостазом (F Ia, F Ib) — 61 человек;
- пациентов с состоявшимся кровотечением при наличии сгустка крови, прикрывающего язву, или мелкого тромбированного сосуда в язве на момент первичной эндоскопии (F IIa, F IIb) — 378 больных (рис. 2).
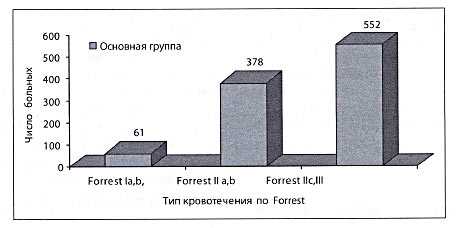
Рис. 2. Эндоскопический риск рецидива кровотечения по классификации Forrest у больных пожилого возраста
При невысоком риске рецидива кровотечения F IIc, F III, что было отмечено у 552 больных, назначалась стандартная схема противоязвенной квадротерапии, контрольные ЭГДС проводились на 1-е и 7-е сутки, далее — как и при неосложнённой язве.
В нашей работе мы применяли дифференцированную тактику в группе больных с высоким риском рецидива кровотечения, клинически выделяя абсолютные и относительные критерии высокого риска. К абсолютным критериям относили:
При наличие как абсолютных, так и относительных (Forrest Ia, b, Forrest IIа, b) критериев угрозы рецидива кровотечения проводили оперативное лечение в срочном порядке (рис. 3).
Как показано на представленной диаграмме (рис. 3), треть пациентов 156 (33%) в группе высокого риска рецидива кровотечения были оперированы в срочном порядке через 24 - 36 часов с момента поступления.
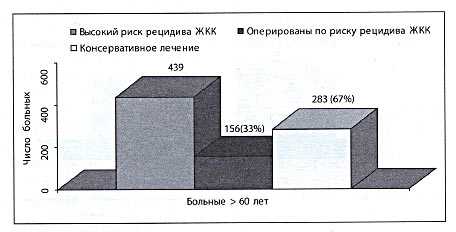
Рис. 3. Характер лечения у пациентов с высоким риском рецидива кровотечения
Если сравнивать результаты активно-дифференцированной тактики в группах высокого риска рецидива кровотечения за два временных периода
1990-2000 и 2001-2008 гг., необходимо отметить, что 2/3 всех срочных оперативных вмешательств в группах высокого риска рецидива кровотечения выполняли в 1990 - 2000 гг. А за период 2001 - 2008 гг. по поводу высокого риска рецидива кровотечения было оперировано только 45 больных пожилого возраста.
В 2000 г. прогресс консервативной терапии и появление современных антисекреторных препаратов (ингибиторов протонной помпы) привели к снижению числа срочных оперативных вмешательств в группах пациентов с высоким риском рецидива кровотечения в 4 раза. 64,5% (283) больных пожилого возраста, несмотря на высокий риск рецидива кровотечения, решено было вести консервативно: у 224 из них язва локализовалась в двенадцатиперстной кишке, а у 59 — в желудке. Причины выбора консервативной тактики были различны: при локализации язв в желудке и высоком риске рецидива кровотечения мы отдаем предпочтение оперативному лечению. Отказ от операции у 59 больных с язвой желудка был обоснован тяжелой сопутствующей патологией или отсутствием язвенного анамнеза и симптоматическим характером язв.
У 224 больных пожилого возраста с локализацией язвы в двенадцатиперстной кишке консервативная тактика выбрана целенаправленно. Всем больным с высоким риском рецидива кровотечения назначались инъекционные формы Н2-блокаторов (квамател по 20 мг 4 раза в сутки в/в — каждые 6 часов, зантак по 80 мг в/в 3 раза в сутки — каждые 8 часов) или ингибиторов протонной помпы (лосек 40 мг х 2 раза в сутки) в течение 3-5 дней и проводился эндоскопический контроль гемостаза. На 2 - 3-е сутки при стабильном состоянии пациентов выполняли внутрижелудочную рН-метрию для оценки качества антисекреторной терапии (рис. 4).
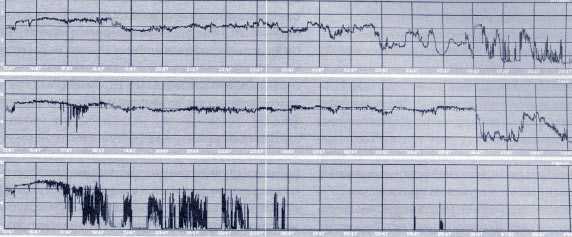
Рис. 4. Суточная рН-грамма больного К., 78 лет, с желудочно-кишечным кровотечением, история болезни № 36817/03
Заключение: Исследование на фоне лечения лосеком 40 мг в/в, препарат вводился за 3 часа до начала исследования. Отмечается эффективное действие препарата на протяжении 15 часов, в зонах кислотопродукции рН>4 наблюдается 87% времени, рН>6-78% времени. Период гиперацидности наблюдается при окончании действия препарата продолжительностью около 3 часов. В антральном отделе компенсация ощелачивания 69% времени исследования.
Следует отметить, что соляная кислота и пепсин при развившемся кровотечении ингибируют тромбообразование и вызывают лизис уже образовавшихся тромбов. Сосудисто-тромбоцитарный гемостаз происходит только при значениях рН≥6. Поэтому цель антисекреторной терапии у пациентов с ЖКК — поддерживать рН≥6 в желудке на протяжении 80% времени суток. Мы сравнили характер желудочной секреции у пациентов с высоким риском рецидива кровотечения на фоне анисекреторной терапии Н2-блокаторами и ингибиторами протонной помпы (рис. 4, 5).
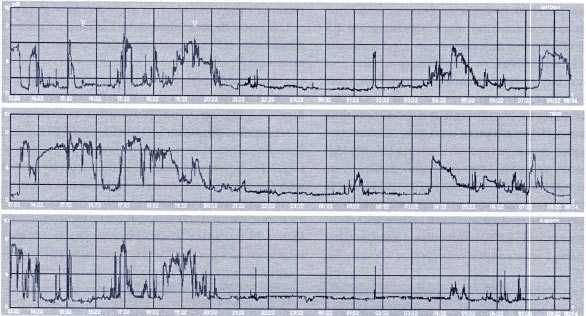
Рис. 5. рН-грамма больного К., 73 лет, с желудочно-кишечным кровотечением, история болезни № 14301/03
Заключение: исследование на фоне лечения зантаком 40мг х 2раза в /в препарат вводился в 19.00, отмечается гиперацидность на протяжении всего ночного периода исследования, в зонах кислотопродукции рН>4 наблюдается только 27,3% времени исследования, рН Как видно на представленных рН-граммах, применение ингибиторов протонной помпы позволяет поддерживать рН>6 в желудке на протяжении 78% времени исследования даже при однократном введении, а применение Н2-блокаторов — нет. Вероятно, именно с этим связано большее число рецидивов желудочно-кишечного кровотечения на фоне антисекреторной терапии Н2-блокаторами в период 1990-2000 гг.
Число рецидивов кровотечения у пациентов старшей возрастной группы на фоне лечения ингибиторами протонной помпы сократилось в 2,5 раза — 13 (28,3%) — по сравнению с временным периодом 1990-2000 гг. — 33 (61,7%) (рис. 6).
Рис. 6. Рецидивы кровотечения на фоне консервативной терапии у больных пожилого возраста
Считается, что рецидивы кровотечения у пожилых больных, во-первых, связаны со снижением эластичности сосудистой стенки вследствие выраженного атеросклероза, а во-вторых, зависят от характера антисекреторной терапии [45; 89; 166; 195]. В нашем исследовании эти положения получили подтверждение: у 8 из 46 больных с рецидивом кровотечения был выраженный атеросклероз, у всех из них язвы локализовались в теле и субкардиальном отделе желудка. 42 (68,8%) пациентов с рецидивами кровотечения получали антисекреторную терапию с применением инъекционных форм Н,- блокаторов и 19 (31,2%) получали антисекреторную терапию с применением инъекционных форм ингибиторов протонной помпы.
После 2000 г. изменилась хирургическая тактика при рецидивах кровотечения у пожилых пациентов (рис. 7).
Рис. 7. Характер лечения пожилых пациентов с рецидивами кровотечения в 2001 - 2008 и 1990- 2000 гг.
Рецидив кровотечения при язвенной болезни желудка служит абсолютным показанием к оперативному лечению, все рецидивы кровотечения из язв желудка развились в первые трое суток от поступления в клинику и были связаны с неадекватным эндоскопическим гемостазом или неправильной оценкой риска рецидива кровотечения. Если в 1990-2000 гг. оперированы 19 (76%) больных с рецидивом кровотечения из язв двенадцатиперстной кишки, то в 2001 - 2008 гг. оперированы 4 (40%) из 10 пациентов. 6 пациентов пролечены консервативно. Рецидив кровотечения во всех случаях был остановлен эндоскопически. Больным назначены инъекционные формы ингибиторов протонной помпы.
Наиболее критическими для возникновения рецидива кровотечения из язвы являются первые 6 суток лечения, рецидивы кровотечения в эти сроки развились у 44 (95%) из 46 больных. Рецидив кровотечения в первые трое суток у 10 больных пожилого возраста был связан с неадекватным эндоскопическим гемостазом и исходно неправильной оценкой риска рецидива кровотечения. Рецидив кровотечения на 4-6-е сутки был у 34 больных. Надо отметить, что эти сутки являются критическими для лечения язвенных кровотечений, так как именно в это время происходит лизис тромба в язве [67; 96; 101]. У больных пожилого возраста рецидив кровотечения был связан с декомпенсацией сопутствующей патологии и нарастанием ПОН, что связано с реакцией организма на кровопотерю. 23 из 34 пациентов пожилого возраста были оперированы. У 11 пациентов в этой группе рецидивы кровотечения были связаны с неадекватной антисекреторной терапией, все пациенты получали инъекционные формы Н2-блокаторов, у них был изменен режим антисекреторной терапии и выполнен эндоскопический гемостаз. Исход благоприятный, повторных рецидивов кровотечения не было.
У 2 пациентов с язвенной болезнью двенадцатиперстной кишки рецидив кровотечения возник в поздние сроки на 11-е сутки от начала лечения. Он был остановлен эндоскопически, больным назначены инъекционные формы ингибиторов протонной помпы. Исход благоприятный.
- рецидив кровотечения в первые трое суток связан с неадекватным эндоскопическим гемостазом и неправильно выбранной тактикой лечения пациентов в группах высокого риска при локализации язвы в желудке. В этом случае действительно необходимо решать вопрос о срочном оперативном вмешательстве, так как надежды на эндоскопический гемостаз неоправданны;
- рецидив кровотечения на 4-6-е сутки связан с неадекватной антисекреторной терапией и нарастанием полиорганной недостаточности у пожилых пациентов. Тактика лечения в этом случае индивидуальна, зависит от агрессивности течения заболевания, но предпочтение следует отдавать эндоскопическим методам гемостаза и усилению антисекреторной терапии;
- все поздние рецидивы кровотечения после 10 суток из язв двенадцатиперстной кишки связаны с неадекватной антисекреторной терапией и могут быть пролечены консервативно. Надо отметить, что характер лечения при желудочно-кишечном кровотечении зависел от локализации язвы, так, при язвенной болезни желудка оперировано в 2 раза больше пациентов, чем при язвенной болезни двенадцатиперстной кишки.
В последнее десятилетие изменился характер оперативных вмешательств у больных пожилого возраста с желудочно-кишечным кровотечением (рис. 8).
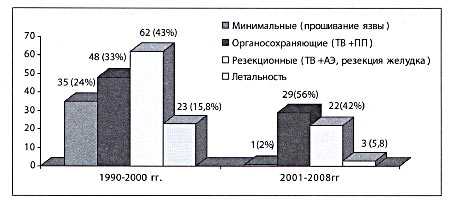
Рис. 8. Современные особенности оперативного лечения у больных старше 60 лет с желудочно-кишечным кровотечением
Сократилось почти в 10 раз число таких минимальных операций при язвенном кровотечении, как прошивание язвы. Эти операции не давали ожидаемого гемостатического эффекта: рецидив кровотечения после прошивания язв — 55,5%, а летальность — 47,2%.
В настоящее время, учитывая объективную оценку тяжести состояния пациентов пожилого возраста по баллам MODS и APACHE II, мы стараемся выполнять радикальные операции. За счет новой тактики и объективной оценки тяжести состояния пациентов почти в 2 раза увеличилось число органосохраняющих операций: 56% по сравнению с 33% в 1990-2000 гг. Не изменился процент резекционных операций — 43% в 1990-2000 гг. и 42% в 2001-2008 гг., это связано с тем, что большинство оперативных вмешательств у пациентов с желудочно-кишечным кровотечением выполняется при локализации язвы в желудке. Однако если раньше в группе пожилых пациентов во всех случаях выполнялись обширные резекции с летальностью 13,2%, то в последние 10 лет мы отдаем предпочтение экономным резекциям с ваготомией.
Изменение хирургической тактики лечения данного осложнения у пожилых пациентов привело к снижению послеоперационной летальности с 15,8% в 1990-2000 гг. до 5,8% в 2001-2008 гг. и общей летальности с 15,8 до 9,6% и соответствует общемировой тенденции.
Желудочно-кишечное кровотечение неуточненное (K92.2)
Желудочно-кишечное кровотечение неуточненное, включая:
- желудочное кровотечение без дополнительных уточнений;
- кишечное кровотечение без дополнительных уточнений.
Из данной подрубрики исключены:
- Острый геморрагический гaстрит (K29.0);
- Кровотечения из заднего проходa и прямой кишки (K62.5);
- Желудочно-кишечное кровотечение вследствие пептической язвы (K25-K28);
- Ангиодисплазии желудка с кровотечением (K31.8);
- Дивертикулит с кровотечением (K57).

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
1. Кровотечение из верхних отделов желудочно-кишечного тракта (ЖКТ).
2. Кровотечение из нижних отделов ЖКТ:
- явное;
- скрытое (оккультное).
Этиология и патогенез
Механизм развития желудочно-кишечного кровотечения зависит от вызвавшей его причины.
Предполагают, что при язвенной болезни кровотечение возникает в результате того, что наступает истончение и некроз сосудистой стенки, когда дно язвы достигает стенки кровеносного сосуда.
- острые ишемические поражения кишечника, возникающие в результате тромбоза или эмболии ветвей мезентериальных артерий при их атеросклерозе или васкулитах;
- опухоли и полипы кишечника;
- радиационный колит у больных, проходивших курсы лучевой терапии по поводу злокачественных новообразований органов брюшной полости и забрюшинного пространства, включая опухоли урологической и гинекологической сфер;
Эпидемиология
Факторы и группы риска
Кровотечения, возникшие из-за варикозного расширения вен пищевода, наиболее часто отмечают у больных с циррозом печени. Однако подобные симптомы могут присутствовать и при других заболеваниях, которые сопровождаются синдромом портальной гипертензии Портальная гипертензия - венозная гипертензия (повышенное гидростатическое давление в венах) в системе воротной вены.
Подробно .
Клиническая картина
Cимптомы, течение
Кровотечения из верхних отделов ЖКТ
Прямые симптомы (основные клинические признаки): рвота с кровью (гематемезис), черный дегтеобразный стул.
Мелена в большинстве случаев появляется не ранее, чем через 8 часов после начала кровотечения, при кровопотере более чем 50 мл.
В случае ускоренного (менее 8 часов) транзита содержимого по кишечнику и кровопотере свыше 100 мл, с калом может выделиться алая кровь (гематохезия).
Кровотечение из нижних отделов ЖКТ
Нередко явные кровотечения из нижних отделов ЖКТ выражены умеренно и не сопровождаются падением артериального давления и другими общими симптомами. В некоторых случаях больные сообщают о наличии периодически возникающих кишечных кровотечений только при тщательном расспросе. Редко встречаются массивные кровотечения из нижних отделов ЖКТ, которые сопровождаются гиповолемией Гиповолемия ( син. олигемия) - уменьшенное общее количество крови.
, острой постгемморагичнской анемией, артериальной гипотензией, тахикардией.
Диагностическое значение имеет цвет выделяющейся крови. При кишечных кровотечениях наиболее часто встречается появление неизмененной крови (гематохезия). При этом, чем светлее выделяющаяся из прямой кишки кровь, тем дистальнее находится источник кровотечения.
Кровь алого цвета выделяется в основном при кровотечениях, вызванных поражением сигмовидной кишки. Как правило, при расположении источника кровотечения в более проксимальных отделах толстой кишки, отмечается появление темно-красной крови.
При кровотечениях, связанных с поражением перианальной области (геморрой, анальные трещины), выделяющаяся кровь (в виде следов на туалетной бумаге или капель, попадающих на стенки унитаза) обычно не смешана с калом, который сохраняет коричневую окраску.
При локализации источника кровотечения проксимальнее ректосигмоидного отдела кровь бывает более или менее равномерно перемешана с калом.
Боли в животе, предшествующие эпизоду кишечного кровотечения, свидетельствуют об острых инфекционных или хронических воспалительных заболеваниях кишечника, острых ишемических поражениях тонкой или толстой кишки.
Боли в области прямой кишки при акте дефекации либо усиливающиеся после него, характерны обычно при геморрое или трещине заднего прохода. Массивное кишечное кровотечение без боли может возникать при дивертикулезе кишечника, телеангиоэктазиях Телеангиэктазия - локальное чрезмерное расширение капилляров и мелких сосудов.
.
Другие клинические симптомы, сопутствующие кишечным кровотечениям и имеющие важное диагностическое значение:
1. Инфекционным заболеваниям с поражением толстой кишки свойственны: остро возникшая лихорадка, боли в животе, тенезмы Тенезмы - ложные болезненные позывы к дефекации, например при проктите, дизентерии
и диарея.
2. При туберкулезе кишечника могут наблюдаться: длительная лихорадка, потливость, похудание, диарея.
3. Для хронических воспалительных заболеваний кишечника характерны: лихорадка, артрит, афтозный стоматит, узловатая эритема, первичный склерозирующий холангит Холангит - воспаление желчных протоков.
, поражения глаз (ирит Ирит - воспаление радужной оболочки глаза вследствие общих инфекционных заболеваний
, иридоциклит Иридоциклит - воспаление радужки и ресничного тела.
).
Диагностика
Диагностика кровотечения из верхних отделов ЖКТ
1. Оценка (диагностика) кровопотери
Тяжесть желудочно-кишечного кровотечения в первые часы его развития оценивается по изменениям артериального давления, выраженности тахикардии, дефициту объема циркулирующей крови (ОЦК).
Необходимо иметь в виду, что снижение содержания гемоглобина, обусловленное гемодилюцией , можно выявить лишь через несколько часов после начала кровотечения.
Для оценки дефицита ОЦК используют расчет шокового индекса (ШИ) по методу Альговера: ШИ = ЧСС /АД сист.
| Показатель шокового индекса (ШИ) | Дефицит ОЦК в % |
| 1 | 30 |
| 2 | 70 |
Степени тяжести острого желудочно-кишечного кровотечения в зависимости от объема кровопотери и дефицита ОЦК
| Степень тяжести | Объем кровопотери в литрах | Дефицит ОЦК % |
| I | 1-1,5 | |
| II | 1,5-2,5 | 20-40 |
| III | >2,5 | 40-70 |
| Показатель | 0 баллов | 1 балл | 2 балла | 3 балла |
| Возраст | 60 - 79 | > 80 | ||
| Шок | Нет шока | Пульс > 100 АД > 100 систолическое | АД систолическое | |
| Сопутствующая патология | Нет | Хроническая сердечная недостаточность, ишемическая болезнь сердца | Почечная недостаточность, печеночная недостаточность, рак с наличием метастазов | |
| Эндоскопическая картина | Синдром Мэллори-Вейса | Язвы, эрозии и другие нераковые источники кровотечения | Злокачественные источники кровотечения (опухоли, малигнизированные полипы) | |
| Состояние гемостаза | Кровотечения нет | Кровь в просвете, сгусток крови на поверхности дефекта, пульсирующая струя крови |
Общий балл вычисляется путем простого сложения. Сумма баллов менее 3 свидетельствует о хорошем прогнозе, сумма более 8 баллов - высокий риск смертности.
| Количество баллов | Частота повторных кровотечений (%) | Смертность больных (%) |
| 0 | 5 | 0 |
| 1 | 3 | 0 |
| 2 | 5 | 0,2 |
| 3 | 11 | 3 |
| 4 | 14 | 5 |
| 5 | 24 | 11 |
| б | 33 | 17 |
| 7 | 44 | 27 |
| >8 | 42 | 41 |
Также используют Шкалу оценки и прогноза состояния больного с кровотечением из верхних отделов желудочно-кишечного тракта - Glasgow-Blatchford score (GBS).
Оценка рассчитывается по следующей таблице:
| Критерии Глазго-Блэтчфорд | |
| Показатель | Оценочный балл |
| Мочевина крови ммоль\л | |
| ≥ 6,5 | 2 |
| ≥ 8,0 | 3 |
| ≥ 10,0 | 4 |
| ≥ 25 | 6 |
| Гемоглобин (г / л) для мужчин | |
| ≥ 12,0 | 1 |
| ≥ 10,0 | 3 |
| 6 | |
| Гемоглобин (г / л) для женщин | |
| ≥ 10,0 | 1 |
| 6 | |
| Систолическое артериальное давление (мм рт.ст.) | |
| 100-109 | 1 |
| 90-99 | 2 |
| 3 | |
| Другие маркеры | |
| Пульс ≥ 100 (в минуту) | 1 |
| Мелена (дегтеобразный стул) | 1 |
| Потеря сознания | 2 |
| Заболевания печени | 2 |
| Сердечная недостаточность | 2 |
Для оценки риска производится простое суммирование баллов.
При наличии "6" и более баллов возникает необходимость госпитализации и вмешательства в 50% случаев.
Риск считается минимальным или равным "0" в случаях когда:
- гемоглобин > 12,9 г/дл (для мужчин) или > 11,9 г/дл (для женщин);
- систолическое артериальное давление > 109 мм рт.ст.;
- пульс - мочевина крови - отсутствуют мелена или потеря сознания;
- отсутствуют указания на наличие патологии печени или сердечно-сосудистой недостаточности.
2. Инструментальная диагностика
Диагностика кровотечений из нижних отделов ЖКТ
1. Установление факта кровотечения и оценка степени его тяжести (см. выше).
4. Ангиография с заполнением бассейна верхней и нижней брыжеечных артерий может обнаружить выход контрастного вещества из кровеносных сосудов (экстравазаты) в просвет кишечника. Данный метод полезен при диагностике кишечных кровотечений, связанных с дивертикулезом и ангиодисплазией. В 40-85 % случаев ангиография дает положительные результаты, если объем кровопотери превышает 0,5 мл/минуту.
5. Сцинтиграфия (с эритроцитами, меченными 99Тс или тромбоцитами, меченными 111In) позволяет обнаружить источник кровотечения, если объем кровопотери превышает 0, 1 мл/минуту. По сравнению с ангиографией, считается более точным методом диагностики кишечных кровотечений, но требует больше времени для проведения.
Сканирование с помощью радиоактивных эритроцитов является более чувствительным методом, чем артериoграфия, и может использоваться при обследовании больных с менее тяжелыми кровотечениями. Однако при кровотечениях сканирование менее специфично, чем артериография. С его помощью обычно можно локализовать очаг поражения, но поставить точный диагноз удается редко.
Таким образом, сканирование наиболее полезно в случае активного незначительного или интермиттирующего кровотечения для определения наиболее подходящего момента проведения артериoграфии и получения максимальной информации.
6. Информативность исследования с контрастированием барием сомнительна при оценке острого ректального кровотечения, поскольку оно не позволяет определить место кровотечения (хотя с его помощью можно локализовать потенциальный источник кровотечения).
Помимо этого, если активное кровотечение возобновится, из-за остатков контрастного вещества в кишке могут возникнуть трудности в интерпретации данных последующей колоноскопии или ангиографии. В связи с этим рекомендуется отложить рентгенологические исследования с контрастированием барием по меньшей мере на 48 часов после прекращения активного кровотечения.
Лабораторная диагностика
1. Анализ рвоты и кала на скрытую кровь.
2. Определение группы крови и резус-фактора.
3. Общий анализ крови для выявления степени анемии, определение количества тромбоцитов.
4. Коагулограмма.
5. Биохимическре исследование крови.
При обследовании больных с подозрением на гастроинтестинальное кровотечение осуществляют динамический контроль лабораторных показателей.
Дифференциальный диагноз
1. Заглатывание крови вследствие легочных кровотечений или кровотечений из ротовой полости.
2. Мелена новорожденных.
3. Заглатывание материнской крови новорожденными.
4. Окраска рвотных масс и кала пищевыми красителями.
Осложнения
Лечение
Алгоритм терапии зависит от наличия или отсутствия признаков шока.
Алгоритм терапии у пациентов с шоком:
- обеспечение проходимости дыхательных путей, оксигенотерапия;
- обеспечение венозного доступа (установка двух периферических венозных катетеров 14-16G);
- в/в ведение кровезаменителей (стартовая доза 500-1000 мл), определение группы крови и резус-фактора, расчет необходимой дозы донорской крови;
- катетеризация центральной вены, измерение центрального венозного давления;
- рассмотреть вопрос о терапии ИПП (поражение желудка и двенадцатиперстной кишки), октреотидом и глипрессином (при кровотечении из варикозно расширенных вен пищевода) или иной патогенетической терапии (при кровотечениях другой этиологии).
В 80% случаев происходит самопроизвольное прекращение острых кишечных кровотечений. При умеренно выраженных кровотечениях проводят консервативную терапию в соответствии с заболеванием, вызвавшим кровотечение.
Если кишечные кровотечения обусловлены дивертикулезом, в 90% случаев их остановка возможна при помощи инфузии вазопрессина при осуществлении ангиографии. Для проведения пролонгированной инфузионной терапии катетер оставляют в месте введения, поскольку кровотечение нередко рецидивирует в течение первых 48 часов.
Для остановки кровотечения при проведении ангиографии мезентериальных сосудов применяется чрескатетерная эмболизация.
Хирургическое лечение (гемиколэктомия или субтотальная колэктомия с наложением илеоректального анастомоза) необходимо, когда у больных с дивертикулезом кишечника не удается остановить кровотечение; когда кровотечение возникает повторно в течение 48 часов, сопровождается шоком и требует применения свыше 6 доз крови в сутки.
Для остановки кровотечений, обусловленных ангиодисплазиями слизистой оболочки кишечника, требуется проведение монополярной электрокоагуляции или лазерной коагуляции.
При кровотечениях, связанных с острыми ишемическими поражениями кишечника, в начальной стадии возможно восстановление кровотока с помощью вазодилатирующих средств или реваскуляризирующих операций. Резекцию пораженного участка осуществляют при возникновении осложнений (инфаркт кишки, перитонит ).
При кровоточащем геморрое в упорных случаях (если нет выпадения узлов) проводится инъекционное лечение. В область узлов вводятся склерозирующие растворы (например, спирт этиловый с новокаином). Если при помощи данного метода не удается остановить геморроидальное кровотечение, применяют хирургическое лечение (операция перевязки узлов или их иссечение).
Обязательным является проведение базисной терапии заболеваний, которые вызвали кишечное кровотечение.
Интраоперационная эндоскопия при желудочно-кишечном кровотечении. Выбор хирургической тактики при желудочно-кишечном кровотечении.
Проблема лечения язвенных гастродуоденальных кровотечений (ЯГДК) — одна из наиболее актуальных в ургентной хирургии. Эндоскопический гемостаз — ключевое звено в диагностике и лечении ЯГДК. Широко используемые в клинике методы эндоскопического гемостаза (ЭГ) в полной мере не отвечают требованиям сочетания эффективности, безопасности и надежности, сохраняются высокие показатели общей и послеоперационной летальности как в нашей стране, так и во всем мире.
За последние годы лечебная тактика при оказании медицинской помощи больным с ГДЯК претерпела некоторые изменения, связанные с этапной переоценкой эффективности роли и показаний к применению различных лечебных мероприятий. Начиная с 2003 года большинство хирургов специализированных центров по лечению кровотечений (ЖКК) считают целесообразным выполнение экстренной операции при продолжающемся кровотечении в случае неэффективности эндоскопического гемостаза или возникновении технических затруднений в лечении рецидива кровотечения.
С целью выработки правильной тактики ведения пациентов и рационального использования ресурсов стационара важно разделение пациентов на группы по степени риска рецидива кровотечения и летальности [24, 40], для чего в последнее время стали использовать шкалу оценки Rockall [37].
Рекомендуется при ГДЯК совместное лечение различными специалистами со своевременным привлечением специально подготовленного эндоскописта [22, 24]. Подобная тактика требует круглосуточной доступности подобных специалистов в связи с тем, что ранняя эндоскопия (выполненная в течение 24 часов после обращения пациента) является краеугольным камнем лечения пациентов ГДЯК и может улучшать отдельные результаты лечения (количество перелитой крови и длительность госпитализации) в случае пациентов, отнесенных к группе высокого риска. Целями ранней эндоскопии являются определение источника кровотечения, прогноза и проведение эндоскопического лечения при наличии показаний. Рекомендации по лечению касаются прежде всего первых 72 часов после поступления и эндоскопического обследования и лечения, так как риск повторного кровотечения наиболее высок именно в этот период [ 30, 31].
Первичная диагностика ГДЯК должна проводиться параллельно с мероприятиями, направленными на неотложную стабилизацию состояния пациента. При нестабильной гемодинамике показана катетеризация двух периферических вен, а у пациентов старшей возрастной группы с сопутствующей патологией системы — центральный венозный доступ для контроля ЦВД. В целях поддержания адекватной способности крови к транспортировке кислорода, особенно у пожилых людей с сопутствующими заболеваниями, следует рассмотреть возможность применения кислорода и переливания плазмы крови и эритроцитов при наличии тахикардии, гипотензии или снижения уровня гемоглобина ниже 100 [27], коррекция коагулопатии [23].
Ключевое место в комплексе мероприятий занимает неотложная эзофагогастродуоденоскопия (ЭГДС), которая является основным методом диагностики источника, типа и характера кровотечения. Методы лечебной эндоскопии используются с целью временной, а в ряде случаев и окончательной, остановки кровотечения. Использование эндоскопических гемостатических манипуляций имеет целью избежать экстренных оперативных вмешательств и оперировать больных в плановом порядке или отказаться от нее [7, 17]. При язвенном гастродуоденальном кровотечении временного гемостаза удается достичь у 88-98% больных[4, 12, 39] [14, 19], уменьшить оперативную активность с 36,5% до 8,1%, при этом наблюдается тенденция к снижению общей смертности с 7,4% до 5,3% [11]. При отсутствии эффекта от такого воздействия появляется повод для обоснования показаний к операции [8, 24].
В настоящее время используют несколько основных способов эндоскопического гемостаза — медикаментозный, механический, физический, а также комбинированный [16, 40].
Выбор отдельного метода или их комбинации для конкретного больного осуществляется главным образом в соответствии с характеристиками источника кровотечения [10].
Постэндоскопическая тактика ведения пациентов с ГДЯК также зависит от результата проведенной эндоскопии [41]. Если источник кровотечения не выявлен, показано контрастное исследование ветвей чревного ствола. Если источник кровотечения обнаружен, но устойчивый гемостаз во время эндоскопии не получен, требуется экстренное оперативное вмешательство. Если источник кровотечения обнаружен и эндоскопический гемостаз увенчался успехом, показано проведение медикаментозной терапии для профилактики рецидива кровотечения. Постэндоскопическое противорецидивное лечение должно быть направлено на поддержание гемодинамики и кислородной емкости крови на стабильно безопасном уровне, отмену НПВП и антикоагулянтов (там, где это возможно); подавление желудочной секреции и эрадикационную терапию.
Ранее считалось, что рецидив кровотечения является абсолютным показанием к оперативному вмешательству. Lau et al. (2000) [31] опубликовали результаты исследования, в котором сравнивали исходы повторной эндоскопии и оперативного вмешательства на фоне рецидива. Авторы убедительно продемонстрировали преимущество консервативной тактики перед оперативным вмешательством в отношении количества осложнений без увеличения риска летального исхода. Летальность была высокой только при экстренном оперативном лечении рецидивных кровотечений. Высокий риск неудачи при повторной эндоскопической остановке кровотечения отмечен, например, при диаметре язвы более 2 см, локализации на малой кривизне желудка или на задней стенке ДПК, при наличии тяжелой сопутствующей патологии и возникновении гипотонии на фоне рецидивного кровотечения. Таким пациентам на фоне первого рецидива показано неотложное оперативное вмешательство.
Большинство современных хирургов не противопоставляют консервативный и хирургический способы лечения больных с язвенными кровотечениями. Индивидуальная тактика дает возможность добиться стойкого гемостатического эффекта у 80,3% больных и снизить летальность при консервативном лечении до 2,3%. В то время как операции при продолжающемся кровотечении дают более высокую летальность, которая, по некоторым данным, составляет от 10,7 до 32% [1, 13].
В настоящее время при выборе тактики лечения больных с ГДЯК прежде всего необходимо учитывать критерии устойчивости гемостаза и степень кровопотери, а также возможности эндоскопической службы в выполнении эндоскопического гемостаза. Для пациентов с признаками нестабильного гемостаза и с большой степенью кровопотери риск раннего повторного кровотечения составляет 70-85%. При этом почти у 70% больных ранний рецидив кровотечения наступает в течение ближайших 12-48 часов. Все это должно учитываться при определении сроков оперативного лечения, поэтому выделяют экстренную и срочную операции при ГДЯК [18].
Основная задача оперативного вмешательства при ГДЯК состоит в спасении жизни пациента путем выполнения адекватного состоянию больного объема операции, позволяющего устранить источник кровотечения, обеспечить надежный гемостаз и, по возможности, излечить от язвы желудка, двенадцатиперстной кишки или язвы гастроэнтероанастомоза [9].
Выбор хирургической тактики лечения больных с ГДЯК должен быть направлен на выполнение, по возможности, радикальной операции. Операцией выбора при язве желудка является его резекция, при язвах ДПК и препилорического отдела желудка — ваготомия с дренирующими желудок вмешательствами, альтернативная операция — резекция желудка. При залуковичных язвах двенадцатиперстной кишки, осложненных кровотечением, предпочтение отдают дренирующим желудок операциям с прошиванием кровоточащей язвы, дополненным стволовой ваготомией [6].
Оптимальным вмешательством при кровоточащих пептических язвах соустий следует считать стволовую ваготомию с прошиванием язвы (торакоскопическая наддиафрагмальная ваготомия допустима при состоявшемся кровотечении или после успешной эндоскопической остановки ГДЯК) [19, 14].
Паллиативные вмешательства в виде прошивания или иссечения язвы допустимы у больных, находящихся по разным причинам в крайне тяжелом состоянии [3, 29].
После радикальных органосохраняющих операций с прошиванием кровоточащей язвы и паллиативных вмешательств по поводу ГДЯК показана инфузионная антисекреторная терапия [5, 12].
В настоящее время уровень послеоперационной летальности при ГДЯК колеблется от 2,7 до 35,2% и обусловлен выбором сроков и вида операции [4, 15, 47].
С момента поступления в стационар и до проведения эндоскопии в большинстве случаев следует придерживаться режима «ничего per os». В дальнейшем такой режим стоит использовать, только если источник кровотечения не обнаружен, и в ближайшее время будет проведено повторное эндоскопическое исследование. В остальных случаях лучше воздержаться от жесткого ограничения приема пищи, особенно у пожилых пациентов, где важно возобновить базисную медикаментозную терапию сопутствующих заболеваний. Кроме того, раннее назначение диеты позволяет уменьшить проблемы, связанные с нарушением моторики кишечника [25].
Гемостатическая терапия показана всем пациентам с ГДЯК. Она включает местное применение ингибиторов фибринолиза (аминокапроновой или транексамовой кислоты) и парентеральное введение активатора тромбопластина этамзилата [2]. Прием непрямых антикоагулянтов должен быть прекращен. Пациенты группы высокого риска тромбоэмболических осложнений (искусственный митральный клапан, фибрилляция предсердий в сочетании с клапанными пороками, механический клапан с тромбоэмболическим эпизодом в анамнезе) должны быть переведены на гепарин под контролем АЧТВ (следует поддерживать АЧТВ не более чем в два раза выше нормы). Низкомолекулярные гепарины не используют при остром ЖКК, так как быстрое восстановления коагуляционной активности плазмы после их применения невозможно. При необходимости продолжать прием НПВП следует перевести пациента на селективные ингибиторы циклооксигеназы 2 для восстановления синтеза простагландинов слизистой ЖКТ [25]. Инфузионная терапия показана всем пациентам в режиме «ничего per os» и при ограничении перорального приема лекарственных препаратов [24, 41]. После восполнения ОЦК объем инфузионной терапии вместе с поступлением жидкости через ЖКТ не должен превышать физиологической потребности, чтобы не вызвать нежелательной гемодилюции.
Эрадикация Helicobacter pylori является ключевым моментом профилактики рецидива ГДЯК. Предварительно проводится диагностика хеликобактерной инфекции (как неинвазивная, так и эндоскопическая), которая включает забор материала для посева, гистологического исследования и проведение быстрого уреазного теста. Подавление хеликобактерной инфекции должно быть полным. Для этого используются комбинированные схемы антисекреторной и антибактериальной терапии: трехкомпонентная схема эрадикационной терапии (ингибитор протонной помпы (ИПП), амоксициллин, кларитромицин) и четырехкомпонентная схема (ИПП, тетрациклин, метронидазол и висмута субцитрат). Эрадикационная терапия может быть назначена эмпирически, а посевы и определение чувствительности хеликобактеров к антибиотикам обязательно проводить только при упорном персистировании инфекции после проведенного лечения [34].
Основу противорецидивной медикаментозной терапии составляют препараты, блокирующие выработку соляной кислоты и пепсина слизистой желудка. При язвенном кровотечении основная цель антисекреторной терапии состоит в увеличении рН желудочного содержимого до 7,0. Данный уровень рН обеспечивает качественный гемостаз и образование стабильного сгустка в поврежденном сосуде [65]. Необходимо постоянно поддерживать рН на этом уровне в течение всего периода повышенного риска рецидива кровотечения, который по разным данным составляет от 48 до 72 часов [33, 36].
Большую роль в этом играет сочетанное применение комбинированного эндоскопического гемостаза и антисекреторной терапии, что позволяет снизить уровень хирургической активности при ГДЯК, используя операцию только в случае неэффективности консервативной тактики [5, 12].
Для снижения кислотности многие годы парентеральное применение считалось стандартом неотложной терапии гиперацидных состояний. Однако проведение рандомизированных, исследований продемонстрировало недостаточную эффективность этой группы антисекреторных препаратов в отношении снижения частоты рецидивов кровотечения. Основная причина низкой их эффективности заключается в быстром развитии десенситизации рецепторов при постоянном внутривенном введении препаратов и, как следствие, наступлении состояния тахифилаксии [33]. Кроме того, при любых режимах энтерального и парентерального введения не способны поддерживать рН желудочного содержимого на уровне выше 6,0 более 24 часов подряд [36]. Существуют также исследования, в которых длительное внутривенное введение ассоциировалось с увеличением количества рецидивов кровотечения [32]. Так, по итогам национальной согласительной конференции «Кровотечения из верхних отделов тракта», которая прошла 2014 года в г. Воронеже, пациентам с ЯГДК не рекомендовано применение блокаторов H2 гистаминовых рецепторов (ранитидина) в схеме консервативного лечения.
Появление ингибиторов «протонной помпы», напрямую блокирующих Na+ — H+ насос обкладочных клеток слизистой желудка, значительно изменило тактику лечения гиперацидных состояний [34, 28, 31]. et al. (2000) [31] продемонстрировали значительное снижение количества рецидивов при применении внутривенного омепразола после проведенного эндоскопического гемостаза у пациентов с выявленными большими СНК по сравнению с плацебо (6,7% против 22,5%) и циметидином (4% против 24%). Прерывистое болюсное введение ИПП менее эффективно, чем постоянная струйная инфузия препарата, так как только в последнем случае возможно непрерывное поддержание рН желудочного содержимого на необходимом уровне. Скачкообразные изменения кислотности, наблюдаемые при болюсном введении препаратов, не препятствуют активации пепсина и негативному воздействию желудочного сока на формирование сгустка в аррозированном сосуде [26].
В настоящее время при ГДЯК рекомендована следующая схема введения ИПП [34, 28]: при высоком риске рецидива кровотечения — Омепразол болюсно 80 мг с последующей непрерывной инфузией со скоростью 8 мг/час в течение 72 часов. При низком риске рецидива кровотечения — Омепразол 40 мг 2 раза в сутки в течение трех суток. Затем переходят на пероральный прием 20 мг/сут в течение 8 недель.
В отношении препаратов соматостатина нет четких доказательств их непосредственного влияния на частоту рецидивов и летальных исходов при ГДЯК, поэтому рутинное их применение не рекомендовано [24].
Неудача при проведении гемостаза ведет к развитию рецидивного кровотечения. Рецидив определен как эпизод повторного кровотечения, возникший во время текущей госпитализации после того, как исходное кровотечение было остановлено. Клинические симптомы рецидива — рвота кровью, кровавый стул, свежая кровь в назогастральном аспирате, гемодинамическая нестабильность/шок, снижение гемоглобина на 20 и более в течение 24 часов [30, 38]. Рецидив встречается в 15-20% случаев и чаще всего развивается в течение первых 72 часов от момента остановки кровотечения [35]. Основные факторы риска — возраст выше 60 лет, геморрагический шок при поступлении, тяжелая сопутствующая патология. Прогностическое значение имеет и локализация язвы. В зонах расположения крупных сосудов (малая кривизна желудка или задняя стенка ДПК) кровотечение возобновляется чаще и быстрее приводит к рефрактерному шоку.
Динамический эндоскопический мониторинг над источником кровотечения в определенные промежутки времени, зависящие от его активности, позволяет помимо визуализации самого источника провести превентивный ЭГ в более ранние сроки, дифференцировать рецидив кровотечения. Показанием к повторной динамической ЭГДС являются необходимость активного мониторинга источника кровотечения в связи с риском рецидива кровотечения [14, 20].
Временные промежутки для мониторинга кровотечения различаются в зависимости от предпочтений исследователей и составляет от 2 до 24 часов. По мнению и др. (2004) [21], эндоскопический осмотр должен проводиться ежедневно с интервалами 12 часов в первые сутки и 24 часа в последующие. с соавт. [14] считают 12-24 часа временем, необходимым для подготовки больного к операции.
Эндоскопический мониторинг, который представил и др. (2002), позволяет проводить повторные неоднократные эндоскопические гемостатические мероприятия с интервалом в 2-4 часа тем больным, которые отказались от операции или имеют высокую степень риска наркоза. Всем остальным больным рекомендуют выполнять эндоскопический контроль через 2-4 часа (Forrest IA), через 4-6 часов (Forrest IB, IIА, II В.), через 12-24 часа (Forrest IIС и III) [20].
Таким образом, ранняя эндоскопия, выполненная в течение 24 часов после обращения пациента, является краеугольным камнем лечения пациентов ГДЯК и может улучшать отдельные результаты лечения (количество перелитой крови и длительность госпитализации) в случае пациентов, отнесенных к группе высокого риска. Целями ранней эндоскопии являются определение источника кровотечения, прогноза и проведение эндоскопического лечения при наличии показаний.
Самым распространенным методом эндоскопического гемостаза остается инъекционный, как в изолированном виде, так и в составе комбинированных методов. Большинство авторов считают, что комбинированные методы эндогемостаза эффективнее изолированных методов, но доступность некоторых методов эндогемостаза остается невысокой, в связи со стоимостью оборудования и расходных материалов. Нет единого мнения, какой из методов комбинированного эндогемостаза следует использовать в лечении гастродуоденальных язвенных кровотечений.
Читайте также:
