Клиника алкогольной энцефалопатии. Нарушения движений при энцефалопатии Гайе—Вернике
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Что такое энцефалопатия Вернике? Причины возникновения, диагностику и методы лечения разберем в статье доктора Абдусаламовой Саиды Мусаевны, невролога со стажем в 8 лет.
Над статьей доктора Абдусаламовой Саиды Мусаевны работали литературный редактор Вера Васина , научный редактор Роман Люкманов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Энцефалопатия Вернике (Wernicke encephalopathy) — это неврологическое заболевание, вызванное дефицитом тиамина, или витамина В1. При болезни нарушается память, зрение, равновесие и походка [1] . В эмоциональном плане может преобладать эйфория или, наоборот, безразличие и вялость.
Энцефалопатию Вернике и синдром Корсакова объединяют в синдром Вернике — Корсакова. Эти патологии представляют собой различные стадии заболевания:
- энцефалопатия Вернике — острый синдром, требующий экстренного лечения;
- синдром Корсакова — хроническое неврологическое состояние, которое обычно возникает как следствие энцефалопатии Вернике.
Острая энцефалопатия была описана немецким психоневропатологом Карлом Вернике в 1881 году. Он отмечал спутанность сознания, паралич глазных мышц и нарушение походки у пациентов. Эти симптомы Вернике связал с результатами вскрытия, обнаружив точечные кровоизлияния в головном мозге. Одновременно с ним это состояние описал французский офтальмолог Шарль Гайе, поэтому заболевание ещё называют синдромом Гайе — Вернике.
![Признаки энцефалопатии Вернике на снимке МРТ [22]](https://probolezny.ru/media/bolezny/encefalopatiya-vernike/priznaki-encefalopatii-vernike-na-snimke-mrt-22_s.jpg)
Несколько лет спустя русский психиатр Сергей Корсаков описал хронический амнестический синдром, при котором пациенты не запоминали текущие события, но могли помнить прошлый опыт, осознанно воспринимать новые ситуации и обучаться на базе полученных когда-то знаний, т. е. их интеллект был почти в норме.
Распространённость
Среди людей в возрасте 30-70 лет синдром Вернике — Корсакова встречается примерно в 2 % случаев. В группу риска входят пожилые пациенты, бездомные и психические больные [19] [20] . Среди тех, кто умер от употребления алкоголя, признаки заболевания выявляют у 29-59 % пациентов [5] [6] .
Факторы риска энцефалопатии Вернике
- ; и другие расстройства пищевого поведения[9] ;
- тяжёлый токсикоз беременных[10][11] ;
- операции на желудочно-кишечном тракте, особенно для лечения ожирения[12][15] ;
- рак с метастазами и химиотерапия [19] ;
- трансплантация органов;
- гемодиализ или перитонеальный диализ;
- СПИД;
- наследственная предрасположенность [20] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы энцефалопатии Вернике
Самый распространённый признак энцефалопатии Вернике — это нарушение памяти. Особенно страдает кратковременная память, из-за чего пациенты не могут запомнить ничего нового. Иногда пропадает долговременная память, и в редких случаях пробелы в воспоминаниях заполняются событиями, которые на самом деле не происходили. Также появляется безразличие и невнимательность, становится сложно концентрироваться и нарушается ориентация в пространстве [1] [20] . У некоторых пациентов из-за прекращения приёма алкоголя развивается делирий. Сознание при энцефалопатии угнетено меньше чем у 5 % пациентов, но без лечения болезнь может прогрессировать до ступора, комы и смерти [1] .
Другой типичный симптом энцефалопатии Вернике — это нарушение осанки, равновесия и походки. При тяжёлом течении пациенты не могут ходить совсем. В более лёгких случаях они передвигаются медленно короткими шагами.
Третий характерный симптом — это нарушение движения глаз. Может возникать нистагм и паралич мышц глаза. Нистагм — это неконтролируемые ритмичные движения глаз. Обычно при энцефалопатии он возникает при взгляде вправо, влево или наверх [1] . Паралич глазных мышц практически всегда двусторонний, т. е пациент не может отвести глаза ни вправо, ни влево. Кроме того, зрачки либо не сразу сужаются от прямого потока света, либо один из них не сужается совсем. На тяжёлых стадиях болезни движение глаз и реакция зрачков утрачиваются полностью. В редких случаях возникает птоз века.
Симптомы могут появиться одновременно, но чаще сперва нарушается координация движений, а через несколько дней или недель развиваются остальные признаки болезни [1] . Также при энцефалопатии Вернике может снижаться вес и возникать слабость, боль и ощущение покалывания в ногах [1] .
К редким симптомам энцефалопатии Вернике относятся гипотензия, обморок и пониженная температура тела, при которой могут нарушаться реакция зрачков [12] .
Патогенез энцефалопатии Вернике
Основная причина синдрома Вернике — Корсакова — это дефицит тиамина.
К такому дефициту приводит:
- Недостаточное потребление тиамина с пищей. Взрослому человеку в сутки требуется 1-2 мг этого витамина. Его запасы в организме составляют 30-50 мг, поэтому резервы могут истощиться за несколько недель. Люди, злоупотребляющие алкоголем, часто заменяют пищу спиртным, из-за чего не потребляют достаточно тиамина.
- Нарушение кишечного всасывания тиамина. Алкоголь повреждает слизистую оболочку кишечника и подавляет механизм, ответственный за всасывание тиамина в кишечном тракте.
- Ухудшение способности печени накапливать запасы витамина. Эта способность снижается при регулярном употреблении алкоголя [17] .
- Угнетение процессов фосфорилирования — замещения атома водорода в молекулах химических соединений остатками кислот фосфора. Всасываясь из кишечника, тиамин фосфорилируется и превращается в тиаминпирофосфат — свою активную форму. Чрезмерное употребление алкоголя замедляет эти процессы.
Потребность в тиамине повышается при физической нагрузке, нервно-психическом напряжении, в холодном климате (нужно на 30-50 % больше тиамина) и при высоком содержании углеводов в рационе. Также больше тиамина требуется при беременности и кормлении грудью, желудочно-кишечных заболеваниях (особенно, если они сопровождаются поносом), лечении антибиотиками, сахарном диабете, острых и хронических инфекциях.
Недостаток тиамина приводит к поражению периферических нервов и различных мозговых структур: сосцевидного тела, таламуса, мозжечка, голубого пятна, центрального серого вещества среднего мозга, ядер глазодвигательных нервов и вестибулярных ядер. Реже повреждаются холмики, своды, области перегородки, гиппокамп и кора головного мозга [1] .

Примерно в половине случаев при вскрытии наблюдается потеря клеток Пуркинье — нейронов коры мозжечка. Последние изменения схожи с теми, которые обнаруживаются при алкогольном повреждении мозжечка. Они могут возникать и без других поражений Вернике. Таким образом, при алкоголизме в принципе повреждаются многие структуры головного мозга, а дефицит тиамина усугубляет это и приводит к развитию энцефалопатии Вернике.
Классификация и стадии развития энцефалопатии Вернике
Варианты дебюта острой энцефалопатии Вернике:
- Заболевание начинается с психического расстройства — нарушается сон, появляются зрительные и слуховые галлюцинации, возникает психомоторное возбуждение и тревога.
- Сперва появляются судороги — подёргивание языка, губ, глаз и мышц лица. Может возникать паралич глазных мышц, слабость мышц затылка и общее снижение мышечной силы.
- Возникают соматические расстройства — симптомы воспаления поджелудочной железы, печени, желчного пузыря и пищевого отравления: сухость кожи и языка, вздутие живота, жидкий стул, тахикардия , гипотензия с частыми случаями резкого падения артериального давления и обмороками.
- Развивается острое инфекционное заболевание — начинается как ОРЗ, может быть подозрение на менингит, температура повышается до 40-41 °C, пациент выглядит истощённым, появляется желтушность белков глаз, кожа бледная с синеватыми прожилками или синюшная, дыхание неглубокое и учащённое. Из-за нарушений иммунитета почти неизбежно развивается пневмония[2] .
Стадии развития энцефалопатии Верники
- Появляется сонливость или возбуждение, тяжело засыпать, сон становится беспокойный, с ранними и частыми пробуждениями, снятся кошмары.
- Снижается аппетит, появляется отвращение к жирной и богатой белками пище, возникает рвота, тошнота и астения.
- Нарушается память, ухудшается восприятие информации, возникают бредовые расстройства и ложные воспоминания.
- Появляются зрительные галлюцинации, которые сочетаются со сложными повторяющимися движениями.
- Возникают эпилептические припадки.
- Нарушается сознание — возникает оглушение (нарушение ориентации в пространстве, сильная сонливость, замедление речи и движений), сопор и кома [1] .
Осложнения энцефалопатии Вернике
Энцефалопатия Вернике может привести к смерти — на запущенных стадиях болезни погибает 10-20 % пациентов [20] . Чаще всего cмepть наступает из-за сопутствующих патологий, вызванных алкоголизмом: пневмонии, туберкулёза лёгких, печёночной недостаточности и септицемии (сепсиса без гнойных метастазов).
В части случаев может развиться корсаковской психоз, психоорганический или псевдопаралитический синдром. Для этих патологий характерно снижение памяти и сообразительности, ослабление воли, неустойчивость настроения, снижение трудоспособности, эйфорическое настроение и бред величия. Если заболевание не лечить, со временем развивается сопор, кома и пациент погибает.
Диагностика энцефалопатии Вернике
Лабораторные и инструментальные методы могут быть полезны для подтверждения энцефалопатии Вернике, но в первую очередь её диагностируют по симптомам.
Осмотр
При осмотре врач обращает внимание на следующие признаки:
- нарушение питания, из-за чего снижается вес, эластичность кожи и деформируются ногти;
- вегетативная дисфункция, при которой понижено давление, учащается сердцебиение и повышается потливость;
- нарушение движений глаз;
- расстройство сознания и координации движений.
Диагноз энцефалопатии Вернике среди пациентов, страдающих алкоголизмом, ставится при наличии двух признаков из четырёх.
Лабораторные исследования
Лабораторных исследований, которые позволяли бы достоверно определить энцефалопатию Вернике, не существует. Можно измерить уровень тиамина в крови, но по результатам анализов нельзя определить, сколько его содержится в мозге. Поэтому такой анализ необязателен, но он может играть вспомогательную роль для подтверждения диагноза.
Инструментальная диагностика
Может применяться компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). С помощью КТ определяют участки пониженной плотности в центральном сером веществе среднего мозга и в части таламуса, но в большинстве случаев этот метод не выявляет очаговой патологии при острой энцефалопатии.
Наиболее эффективный метод диагностики энцефалопатии Вернике — это МРТ. Интерпретировать результаты МРТ сможет только врач.
Дифференциальная диагностика
Энцефалопатию Вернике следует отличать от следующих заболеваний:
- ;
- гипоксической энцефалопатии, т. е. вызванной недостаточным снабжением мозга кислородом;
- височной эпилепсии;
- сотрясения мозга; с тельцами Леви (отложениями белка в областях мозга, связанных с памятью, движением и мышлением);
- герпетического энцефалита;
- транзиторной глобальной амнезии (внезапного временного эпизода потери памяти, не связанного с инсультом или судорогами);
- опухоли третьего желудочка мозга; ; [19][20] .
При лихорадке или других признаках инфекции центральной нервной системы требуется люмбальная пункция. Во время процедуры врач извлекает небольшое количество жидкости из пространства вокруг позвоночника с помощью тонкой иглы. Затем этот образец исследуют в лаборатории.
При подозрении на бессудорожные припадки эпилепсии может быть назначена электроэнцефалография (ЭЭГ) [1] .
Лечение энцефалопатии Вернике
Пациентам с подозрением на энцефалопатию Вернике нужно немедленно ввести тиамин. Затем диагноз подтверждается с помощью лабораторных тестов или КТ/МРТ, заодно с их помощью отслеживается динамика.
Тиамин вводят инъекционно, поскольку при алкоголизме или истощении он плохо поглощается в желудочно-кишечном тракте. Инъекции делают три раза в сутки в течение двух дней, затем один раз в сутки в течение пяти дней [17] .
К возможным побочным реакциям относится анафилаксия и бронхоспазм, но они встречаются крайне редко.
После выписки из больницы нужно перестать употреблять алкоголь и продолжать приём тиамина в таблетках, также рекомендуется восполнять магний, дефицит других витаминов и питательных веществ.
Кроме того, пациентам будет полезно потреблять пищу, богатую тиамином: спаржу, говядину, свинину, печень, сухое молоко, орехи, овёс, апельсины, яйца, семена подсолнечника и льна, чечевицу, горох, дрожжи, брокколи, лук, зелёную фасоль, морковь, капусту, помидоры, зелёный горошек, зелень свёклы, брюссельскую капусту, шпинат, баклажаны. Некоторые продукты, такие как рис, макароны, хлеб, крупы, хлопья и мука, специально обогащают тиамином.
Прогноз. Профилактика
Без лечения энцефалопатия Вернике приводит к коме и смерти. Чем быстрее введён тиамин, тем лучше прогноз [1] . Большинство пациентов полностью избавляются от паралича глазных мышц, но в 60 % случаев сохраняется горизонтальный нистагм, т. е. глаз может отклоняться вправо или влево. Только у 40 % пациентов восстанавливается координация движений — дефициты могут варьировать от сохранения медленной шаркающей походки до неспособности ходить совсем. Также могут остаться трудности с обучением и нарушение памяти, которые становятся заметны по мере прояснения сознания.
Профилактика энцефалопатии Вернике
Чтобы предотвратить заболевание, людям из группы риска рекомендуется принимать тиамин в таблетках. В группу риска входят пожилые люди, беременные женщины, бездомные, пациенты с психическими заболеваниями, алкоголизмом, СПИДом, болезнями желудочно-кишечного тракта (синдромом мальабсорбции, болезнью Крона, хронической диареей и рвотой).
Энцефалопатия Вернике может быть вызвана внутривенным введением глюкозы, поэтому пациентам с дефицитом тиамина нужно ввести тиамин до или во время процедуры.
Синдром Гайе-Вернике
Синдром Гайе-Вернике — острая энцефалопатия, обусловленная дефицитом витамина В1, необходимого для адекватного метаболизма церебральных клеток. Энцефалопатия Гайе-Вернике характеризуется тремя клиническими синдромами: смешанной атаксией, расстройством глазодвигательной функции и нарушением интегративной функции ЦНС. Верификация диагноза достигается путем изучения анамнеза, оценки неврологического статуса и их сопоставления с данными ЭЭГ, РЭГ, биохимического анализа крови, исследования цереброспинальной жидкости, МРТ головного мозга. Лечение состоит в экстренном введении и последующей длительной терапии витамином В1, назначении психотропных, антиоксидантных, ноотропных, сосудистых фармпрепаратов.

Общие сведения
Синдром Гайе-Вернике носит название в честь французского доктора Гайе и немецкого психоневролога Вернике. Первый описал заболевание, которое назвал «диффузная энцефалопатия», второй — дал описание аналогичной клинической картины под названием «верхний острый полиоэнцефалит», поскольку считал, что в ее основе лежат воспалительные процессы. Энцефалопатия Гайе-Вернике встречается преимущественно у мужчин возраста 30-50 лет, чаще всего в периоде от 35 до 45 лет. Однако в современной литературе по неврологии можно найти единичные описания развития синдрома в возрасте до 30 лет. Хотя злоупотребление алкоголем является не единственной причиной, наиболее часто синдром Гайе-Вернике возникает именно на почве алкоголизма, в связи с чем его относят к острой алкогольной энцефалопатии.

Причины синдрома Гайе-Вернике
Согласно современным представлениям, синдром Гайе-Вернике обусловлен выраженной недостаточностью в организме тиамина (витамина В1). Последний является кофактором нескольких ферментов, участвующих в различных метаболических процессах человеческого организма. В результате дефицита В1 тормозятся биохимические реакции, обеспечиваемые этими ферментами. Следствием является снижение утилизации глюкозы нервными клетками, т. е. их энергетическое голодание, и внеклеточное накопление глутамата. Глутамат выступает активатором рецепторов ионных каналов церебральных нейронов. Его повышенная концентрация приводит к гиперактивации каналов, по которым в нервную клетку поступают ионы кальция. Избыток внутриклеточного кальция влечет за собой активацию целого ряда ферментов, разрушающих структурные элементы клетки, в первую очередь митохондрии, и инициирующих апоптоз (саморазрушение) нейронов.
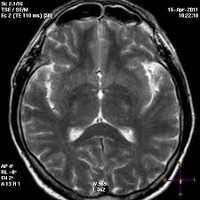
Характерным является перивентривулярное поражение церебральных тканей в области III и IV желудочков, сильвиевого водопровода. Страдают преимущественно структуры ствола мозга и промежуточного мозга, червь мозжечка, медиодорсальное ядро таламуса. С патологией последнего связывают сопровождающие синдром Гайе-Вернике расстройства памяти.
Причиной возникновения заболевания могут являться любые патологические процессы, приводящие к дефициту тиамина. Например, гиповитаминозы, заболевания ЖКТ с синдромом мальабсорбции, длительное голодание, неадекватное парентеральное питание, постоянная рвота, СПИД, некоторые гельминтозы, онкологические заболевания, приводящие к раковой кахексии, и пр. Однако в большинстве случаев синдром Гайе-Вернике связан с хроническим алкоголизмом. Длительность злоупотребления алкоголем до появления синдрома варьирует от 6 до 20 лет, у женщин может составлять всего 3-4 года. Как правило, синдром Гайе-Вернике манифестирует в третьей или в конце второй стадии алкоголизма, когда ежедневное употребление алкоголя длится месяцами. При этом у 30-50% пациентов в анамнезе уже имеются алкогольные психозы.
Симптомы синдрома Гайе-Вернике
Как правило, синдром Гайе-Вернике дебютирует после продромального периода, продолжительность которого колеблется в среднем от нескольких недель до месяцев. В продроме могут наблюдаться астения, анорексия с отвращением к некоторым блюдам, нестабильность стула (запоры, чередующиеся с диареей), тошнота и рвота, абдоминалгии, нарушения сна, судороги в пальцах конечностей и икроножных мышцах, снижение зрения, головокружение. В отдельных случаях синдром Гайе-Вернике дебютирует без продрома на фоне острой соматической или инфекционной патологии, абстинентного синдрома.
Характерной триадой манифестации острой энцефалопатии Гайе-Вернике считается: спутанность сознания, атаксия, глазодвигательные расстройства (офтальмоплегия). Однако она наблюдается только у 35% пациентов. В большинстве случаев отмечается неспособность к концентрации внимания, апатия, дезориентация, отсутствие связного мышления, расстройство понимания и восприятия. Если синдром Гайе-Вернике дебютирует на фоне абстинентного синдрома, возможен алкогольный делирий, сопровождающийся психомоторным возбуждением. Атаксия обычно выражена до степени абазии — невозможности самостоятельно ходить и даже стоять. Она является смешанной: мозжечковой, вестибулярной и сенситивной. Последняя обусловлена полиневропатией, наличие которой констатируется в 80% случаев. Глазные нарушения включают косоглазие, горизонтальный нистагм, опущение верхнего века, дискоординацию содружественных движений глазных яблок; на поздних стадиях — миоз.
При отсутствии лечения энцефалопатия Гайе-Вернике зачастую приводит к коме и смертельному исходу. На фоне проводимой терапии наблюдается постепенный регресс выше указанной симптоматики. В первую очередь исчезает офтальмоплегия. Это может происходить через несколько часов после начала введения витамина В1, в отдельных случаях — через 2-3 суток. При отсутствии подобной динамики следует пересмотреть диагноз. Расстройства сознания регрессируют более медленно. На этом фоне постепенно вырисовываются проблемы с усвоением новой информации и нарушения памяти (фиксационная амнезия, ложные воспоминания), составляющие клинику корсаковского синдрома.
Из глазодвигательных расстройств у половины пациентов стойко сохраняется горизонтальный нистагм, возникающий при переводе взора в сторону. Аналогичный ему вертикальный нистагм может отмечаться на протяжении 2-4 мес. Обратное развитие атаксии и вестибулярных расстройств может занимать от недель до месяцев. Примерно у 50% больных сохраняется стойкая резидуальная атаксия, ходьба остается неуклюжей и замедленной.
Диагностика синдрома Гайе-Вернике
Установить диагноз «синдром Гайе-Вернике» неврологу позволяют данные анамнеза, характерная клиническая картина, регресс симптоматики на фоне терапии тиамином. При осмотре обращают внимание на признаки хронического нарушения питания (пониженная масса тела, сухость кожи и снижение ее эластичности, деформация ногтей и т. п.). В неврологическом статусе отмечаются расстройство сознания, смешанная атаксия, офтальмоплегия, полиневропатия, признаки вегетативной дисфункции (гипергидроз, тахикардия, артериальная гипотония, ортостатический коллапс).
В биохимическом анализе крови возможно значительное снижение активности транскетолазы и повышение концентрации пирувата. После проведения люмбальной пункции исследование цереброспинальной жидкости определяет, что она соответствует норме. При выявлении плеоцитоза или содержания белка более 1000 г/л следует думать о развитии осложнений. Калорическая проба диагностирует наличие практически симметричных двусторонних вестибулярных расстройств.
В половине случаев синдром Гайе-Вернике сопровождается генерализованным замедлением волн при ЭЭГ. РЭГ зачастую определяет диффузное снижение церебрального кровотока. КТ головного мозга, как правило, не регистрирует патологические изменения в церебральных тканях. МРТ головного мозга позволяет выявить гиперинтенсивные области в медиальных ядрах таламуса, мамиллярных тельцах, стенках III желудочка, ретикулярной формации, сером веществе, окружающем сильвиев водопровод, крыше среднего мозга. Зоны поражения склонны накапливать контраст, вводимый при проведении дополнительного контрастирования в ходе МРТ. В перечисленных областях могут определяться петехиальные кровоизлияния и признаки цитотоксического отека.
Лечение и прогноз синдрома Гайе-Вернике
Синдром Гайе-Вернике является ургентным состоянием. Требуется срочная госпитализация и скорейшее начало терапии витамином В1. Тиамин вводится внутривенно капельно дважды в день, затем переходят на внутримышечное введение. Параллельно с этим назначают и другие витамины: В6, С, РР. Делирий является показанием к назначению барбамила, хлорпромазина, диазепама, галоперидола и пр. психотропных средств. В качестве антиоксидантного лечения применяют инфузии цитофлавина. При необходимости терапия проводится с участием психиатра или нарколога. В дальнейшем для улучшения мнестических функций назначают курсы ноотропов (пирацетама, гамма-аминомасляной кислоты, экстракта гинкго билобы) и сосудистых фармпрепаратов (пентоксифиллина, винпоцетина), проводят повторные курсы терапии тиамином.
Синдром Гайе-Вернике имеет серьезный прогноз. В 15-20% случаев госпитализированные в стационар пациенты погибают, чаще всего от печеночной недостаточности или интеркуррентных инфекций (легочного туберкулеза, тяжелой пневмонии, сепсиса). Если энцефалопатия Гайе-Вернике имеет алкогольный генез, то наблюдается ее трансформация в корсаковский психоз, представляющий собой стойкий психоорганический синдром и ассоциирующийся с хронической алкогольной энцефалопатией.
Алкогольная энцефалопатия
Алкогольная энцефалопатия - это поражение клеток мозга в результате употребления алкоголя. Обычно развивается в конце II - начале III стадии алкоголизма, хотя возможно и более раннее начало. Может протекать остро либо хронически. Сопровождается психическими, соматическими и неврологическими нарушениями. Характерно ухудшение аппетита, снижение массы тела, ухудшение координации движений, постоянная усталость, тревожность, неустойчивость настроения и нарушения памяти. Возможны бредовые и галлюцинаторные расстройства. Лечение консервативное.
МКБ-10
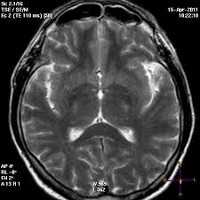
Алкогольная энцефалопатия - заболевание, сопровождающееся разрушением клеток головного мозга под воздействием алкоголя. Заболевание, как правило, возникает незадолго до перехода или после перехода II стадии алкоголизма в III. Продолжительность постоянного употребления алкоголя до появления первых симптомов колеблется от 7 до 20 лет, однако возможно и более раннее начало болезни. В отдельных случаях симптомы могут возникать в отсутствие алкоголизма на фоне периодического употребления алкоголя.
Алкогольная энцефалопатия является серьезным заболеванием и требует раннего квалифицированного лечения. Количество летальных исходов при этой патологии по данным различных специалистов в области наркологии составляет 30-70%. В остальных случаях исходом, как правило, становятся психические расстройства различной степени выраженности. Возможно развитие психоорганического синдрома, псевдопаралитического синдрома или слабоумия. Лечение алкогольной энцефалопатии длительное, осуществляется в условиях наркологического стационара.
Причины
Причиной развития данного заболевания в подавляющем большинстве случаев становится длительное употребление больших доз алкоголя. Как правило, появлению первых симптомов предшествуют запои, продолжающиеся в течение недель или месяцев, либо привычный ежедневный прием спиртного в течение многих лет. Риск возникновения заболевания повышается при употреблении технических жидкостей и суррогатов алкоголя. Иногда из-за индивидуальных особенностей организма пациента болезнь развивается при отсутствии алкоголизма, на фоне регулярного употребления небольших доз алкоголя или редких алкогольных эксцессов.
В основе заболевания лежат нарушения обмена веществ, характерных для алкоголизма. Ведущую роль играет недостаток витаминов (прежде всего - группы В). При постоянном употреблении алкоголя потребность организма в витамине В1 повышается, а его уровень снижается. Это обусловлено нерегулярным однообразным питанием, отсутствием аппетита во время запоев, ухудшением всасывания витамина В1 в кишечнике и нарушениями функции печени. Следствием дефицита В1 становятся обменные расстройства в головном мозге. Проблема усугубляется недостатком витамина P и В6. Из-за дефицита этих витаминов еще больше нарушаются функции пищеварительной системы, а капилляры в головном мозге становятся более проницаемыми, что может привести к отеку головного мозга.
Классификация
В зависимости от скорости развития, преобладающих симптомов, особенностей течения и вариантов исхода различают две группы алкогольных энцефалопатий: острые и хронические.
К числу острых энцефалопатий относят:
- геморрагический полиэнцефалит (синдром Гайе-Вернике);
- митигированную острую энцефалопатию;
- энцефалопатию с молниеносным течением.
В анамнезе у больных, страдающих хроническими энцефалопатиями, как правило, выявляются тяжелые алкогольные психозы или острые энцефалопатии. Существует две формы хронической алкогольной энцефалопатии:
- корсаковский психоз (алкогольный паралич, полиневритический психоз);
- алкогольный псевдопаралич.
Острые алкогольные энцефалопатии
Вначале появляются симптомы-предвестники заболевания. Возникает астения в сочетании с расстройствами сна и аппетита. Больные чувствуют отвращение к продуктам, богатым жирами и белками, и предпочитают пищу с высоким содержанием углеводов, что способствует усугублению уже возникших нарушений обмена. Иногда развивается анорексия. Выявляются нарушения со стороны желудочно-кишечного тракта. Нередко (особенно по утрам) возникает тошнота и рвота. Возможны боли в животе, отрыжка, изжога и нарушения стула. Физическое состояние пациентов быстро ухудшается, вес снижается, нарастает истощение. Могут выявляться признаки алкогольной полиневропатии.
Энцефалопатия Гайе-Вернике
В классическом варианте начинается с делирия средней степени тяжести. У пациентов появляются однообразные фрагментарные зрительные иллюзии и галлюцинации в сочетании со сложными повторяющимися движениями. Периоды возбуждения сменяются непродолжительными эпизодами неподвижности, мышечный тонус во время таких эпизодов остается повышенным. Больные что-то бормочут или выкрикивают, продуктивное общение становится невозможным.
Наблюдается отечность лица в сочетании с общей истощенностью. Возникает атаксия, выявляются множественные неврологические расстройства (нистагм, разная величина зрачков, нерезко выраженные парезы и т. д.). Температура тела повышена, пульс и дыхание учащены, отмечается тенденция к снижению АД при ухудшении общего состояния. Со стороны системы пищеварения обнаруживается изменение цвета языка (малиновый) и увеличение печени. Возможны нарушения стула. По мере усугубления клинической симптоматики возникают прогрессирующие нарушения сознания - от легкого оглушения до ступора. В тяжелых случаях развивается кома.
Смерть может наступить через 10-15 дней с момента появления первых симптомов делирия. Вероятность летального исхода повышается при присоединении интеркуррентных заболеваний - пневмонии, пролежней и т. д. При благоприятном развитии событий делирий продолжается от 3 недель до 1,5 месяцев. Исходом заболевания становится психоорганический синдром, выражающийся в психической беспомощности, ухудшении памяти и утрате способности адаптироваться к обычной повседневной жизни. У больных страдает волевая сфера, снижается трудоспособность и уровень устойчивости к стрессам. Возможен переход острой алкогольной энцефалопатии в хроническую.
Митигированная острая энцефалопатия
Начинается с предвестников в виде астении, ухудшения настроения, потери аппетита и расстройств сна. Наблюдается выраженная тревога и склонность к ипохондрии. Неврологические нарушения представлены неярко выраженными невритами. Продромальный период длится 1-2 месяца, затем развивается делирий. После выхода из психоза наблюдаются остаточные явления в виде астении и длительных, плохо поддающихся медицинской коррекции расстройств памяти.
Сверхострая форма
Характеризуется быстрым развитием и неблагоприятным течением с частыми летальными исходами. Продолжительность периода предвестников составляет около 3 недель. Затем возникает тяжелый психоз, сопровождающийся выраженными неврологическими и соматическими нарушениями. Температура тела повышается до 40-41 градусов, наблюдаются прогрессирующие нарушения сознания. В течение нескольких дней наступает кома, а затем смерть. У выживших пациентов после окончания делирия развивается псевдопаралитический синдром - беспечность, ощущение полной удовлетворенности собой и окружающими в сочетании с отсутствием критики, переоценкой своих возможностей и нелепым поведением.
Хронические алкогольные энцефалопатии
Корсаковский психоз
Чаще наблюдается у женщин, проявляется нарушениями памяти, ложными воспоминаниями и дезориентированностью. Пациенты плохо запоминают новую информацию, с трудом вспоминают о том, что происходило с ними до начала болезни. В беседе с больными выясняется, что они часто «вспоминают» события, которых не было в действительности. Ориентация в пространстве, месте и времени затруднена. Отмечается бедность речи и двигательных реакций. Выявляются неврологические расстройства в виде невритов. При отмене алкоголя симптомы заболевания могут редуцироваться.
Алкогольный псевдопаралич
Обычно возникает у мужчин. Возможно как постепенное развитие, так и быстрое прогрессирование симптомов после острого алкогольного психоза. Характерна деменция с утратой прежних знаний и навыков, расстройствами памяти и снижением критики к своему состоянию. Наблюдается огрубление (грубость, цинизм) в сочетании с резкими перепадами настроения. Неврологическая симптоматика представлена полиневритами, нарушениями речи, дрожанием мышц рук и лица.
Диагностика
Диагноз выставляют на основании анамнеза и клинических симптомов, дифференциальный диагноз проводят с другими формами психозов, шизофренией, злокачественными и доброкачественными новообразованиями головного мозга.
Лечение алкогольной энцефалопатии
Лечение предусматривает подбор сбалансированного меню с высоким содержанием белков и витаминов. Пациентам назначают высокие дозы витамина В1, ноотропы, препараты для улучшения мозгового кровообращения и активизации обмена веществ в головном мозге. Проводят лечение сопутствующей соматической патологии.
Важнейшую роль в успешном лечении алкогольных энцефалопатий, минимизации остаточных явлений и предупреждении перехода острой формы заболевания в хроническую энцефалопатию играет полный отказ от алкоголя. Выбор тактики и методов лечения алкогольной зависимости определяется врачом-наркологом индивидуально, в зависимости от конкретного случая. Возможно вшивание импланта, использование медикаментозных способов лечения, гипносуггестивной терапии или кодирования по Довженко. Желательно проведение комплексной реабилитации с последующим наблюдением специалиста, посещением психотерапевта или групп поддержки.
1. Поражение нервной системы при алкогольной болезни/ Зиновьева О.Е. и др.// Неврология, нейропсихиатрия, психосоматика. - 2019.
2. Алкогольные поражения нервной системы/ Евтушенко С.К., Грищенко А.Б., Евтушенко И.С.// Международный неврологический журнал. - 2012. - №2(48).
Энцефалопатия
Энцефалопатия — это обобщающее название разнообразных по своему генезу патологических процессов, основу которых составляет дегенерация нейронов головного мозга вследствие нарушения их метаболизма. Энцефалопатия проявляется полиморфными неврологическими расстройствами, нарушениями в интеллектуально-мнестической и эмоционально-волевой сфере. Диагностический поиск состоит из комплексного неврологического обследования и установления причинной патологии. Лечение энцефалопатии сводится к устранению вызвавшего ее патологического состояния, терапии причинного заболевания и поддержанию оптимального метаболизма церебральных нейронов.
Энцефалопатия — комплексное понятие, объединяющее в себе многочисленные синдромы диффузного церебрального поражения, в основе которого лежит дисметаболизм и гибель нейронов. Идея объединения полиэтиологичных церебральных заболеваний в одну группу возникла в связи с общностью их патогенеза и морфологических изменений. Термин образован путем слияния греческих слов «encephalon» - головной мозг и «pathos» - болезнь. Энцефалопатия включает 2 группы заболеваний: перинатальную и приобретенную энцефалопатии.
Причины энцефалопатии
Перинатальная энцефалопатия
К триггерным факторам, в результате воздействия которых может возникнуть перинатальная энцефалопатия, относятся:
- гипоксия плода;
- внутриутробные инфекции и интоксикации;
- резус-конфликт;
- асфиксия новорожденного;
- родовая травма;
- генетически детерминированные метаболические нарушения и аномалии развития (например, врожденные пороки сердца).
Риск перинатальной патологии возрастает при аномалиях родовой деятельности, крупном плоде, преждевременных родах и недоношенности новорожденного, узком тазе, обвитии пуповиной.
Приобретенная энцефалопатия
Приобретенная форма патологии может развиваться вследствие:
- перенесенной черепно-мозговой травмы;
- воздействия ионизирующего излучения;
- интоксикации нейротропными химическими (этиловым спиртом, свинцом, хлороформом, наркотиками, барбитуратами) и бактериальными (при дифтерии, столбняке, ботулизме и др.) токсинами;
- сосудистых нарушений: атеросклероза, артериальной гипертензии, венозной дисциркуляции, ангиопатии церебральных сосудов при амиломидозе, приводящих к хронической ишемии головного мозга;
- осложнения различных заболеваний внутренних органов: острого панкреатита, острой и хронической почечной недостаточности, цирроза печени и печеночной недостаточности;
- болезней легких, приводящих к расстройству легочной вентиляции (туберкулез легких, абсцесс легкого, бронхоэктатическая болезнь, ТЭЛА). Аналогичный гипоксический генез имеет энцефалопатия, наблюдаемая у ряда пациентов после проведения реанимационных мероприятий;
- метаболических расстройств: энцефалопатия может развиться как при понижении уровня глюкозы (гипогликемии), так и при его повышении (гипергликемии), что часто наблюдается при сахарном диабете. Причиной метаболических церебральных расстройств бывает гиповитаминоз (в первую очередь недостаток витаминов гр. В);
- падения осмотического давления и гипонатриемии, возникших из-за задержки воды при гиперсекреции антидиуретического гормона (при гипотиреозе, надпочечниковой недостаточности, опухолевых процессах и пр.);
- к редко встречающимся относится лейкоэнцефалопатия, имеющая вирусную этиологию и отмечающаяся у иммунокомпрометированных пациентов.
Патогенез
Энцефалопатия любого генеза является диффузным, т. е. затрагивающим различные церебральные структуры, процессом. В ее основе лежит кислородная недостаточность (гипоксия) и обменные нарушения нейронов. Последние могут быть обусловлены самой гипоксией (при дисциркцуляторных и гипоксических энцефалопатиях), дефицитом отдельных метаболитов и воздействием токсинов (при метаболических и токсических энцефалопатиях). Указанные нарушения приводят к дегенерации и гибели церебральных нейронов.
К морфологическим признакам, которыми характеризуется энцефалопатия, относятся: дегенерация и уменьшение количества нейронов в мозговом веществе, а значит его диффузная атрофия; очаги демиелинизации и некроза, а также глиальные разрастания, локализующиеся в белом веществе; микрогеморрагии и отечность церебральных тканей; полнокровие церебральных оболочек. Преимущественная локализация указанных изменений и степень их выраженности может варьировать в зависимости от вида энцефалопатии.
В соответствии с этиологическим фактором, энцефалопатия классифицируется на посттравматическую, токсическую, метаболическую, сосудистую (дисциркуляторную), лучевую.
- Посттравматическая энцефалопатия относится к отдаленным последствиям ЧМТ и может развиваться через несколько лет после нее.
- Токсические варианты включают алкогольную энцефалопатию, наблюдающуюся при хроническом алкоголизме, а также церебральные нарушения, возникающие у наркоманов.
- Метаболические варианты: печеночная (портосистемная, билирубиновая), уремическая (азотемическая), диабетическая, панкреатическая, гипогликемическая, гипоксическая, аноксическая энцефалопатии и синдром Гайе-Вернике.
- Дисциркуляторная энцефалопатия подразделяется на атеросклеротическую, гипертоническую, венозную. Отдельной формой гипертонической энцефалопатии выступает болезнь Бинсвангера.
В клинической практике используют градацию энцефалопатии по тяжести, однако это разграничение весьма условно:
- I степень тяжести подразумевает субклиническое течение, т. е. отсутствие проявлений при наличии церебральных изменений, фиксируемых инструментальными методами диагностики. В этой стадии патология может диагностироваться при проведении диспансерного обследования пациентов с хроническими, в первую очередь сосудистыми, заболеваниями.
- II степень тяжести характеризуется наличием легкой или умеренной неврологической симптоматики, зачастую имеющей преходящий характер.
- При III степени наблюдаются тяжелые неврологические расстройства, в большинстве случаев выступающие причиной инвалидизации пациента.
Симптомы энцефалопатии
Более распространена хроническая энцефалопатия, отличающаяся малосимптомным началом и постепенным развитием. Наиболее часто она имеет дисдиркуляторный и посттравматический характер. Острая энцефалопатия характеризуется внезапным дебютом и быстрым усугублением состояния пациента, наличием нарушений сознания. Она может возникнуть при интоксикациях и дисметаболических расстройствах. Примерами являются острая панкреатическая, уремическая, печеночная энцефалопатия, синдром Гайе-Вернике, гипоксическая энцефалопатия при ТЭЛА.
Хроническая энцефалопатия
На ранних стадиях проявляется затруднениями при попытке вспомнить недавние события или недавно полученную информацию, снижением внимательности и умственной работоспособности, утомляемостью, нарушением сна, недостаточной гибкостью при перемене вида деятельности, психоэмоциональной лабильностью. Пациенты могут отмечать повышенную раздражительность, дневную сонливость, шум в голове, головную боль, не имеющую определенной локализации.
Симптомы могут варьировать у разных больных. В неврологическом статусе возможен нистагм, умеренная гиперрефлексия и мышечная гипертония, наличие рефлексов орального автоматизма и стопных знаков, неустойчивость в позе Ромберга, дискоординация, недостаточность ЧМН (понижение зрения, тугоухость, легкий птоз, парез взора), признаки вегетативной дисфункции.
Прогрессирование энцефалопатии сопровождается усугублением симптомов с формированием того или иного четко доминирующего неврологического синдрома: вестибуло-атактического, паркинсонического, гиперкинетического, псевдобульбарного. Нарастание нарушений интеллектуальной и эмоционально-волевой сферы приводит к формированию деменции. Возможны психические расстройства.
Острая энцефалопатия
Дебютирует внезапным психомоторным возбуждением с интенсивной головной болью, зрительными нарушениями, тошнотой и рвотой, шаткостью, в некоторых случаях — онемением языка, дистальных отделов кистей и стоп, психическими расстройствами. Достаточно быстро возбуждение сменяется апатией, зачастую происходит нарушение сознания различной глубины: оглушенность, дезориентация, сопор и кома. Могут наблюдаться различные виды эпиприступов. Острая энцефалопатия относится к ургентным состояниям и без оказания срочной медицинской помощи может привести к смертельному исходу вследствие отека мозга, нарушения функции жизненно важных церебральных центров.
Первичная диагностика энцефалопатии осуществляется неврологом по результатам опроса и неврологического осмотра. Дополнительно проводится комплексное инструментальное неврологическое обследование:
- Электроэнцефалография. ЭЭГ, как правило, выявляет диффузную дезорганизацию биоэлектрической активности мозга с появлением медленных волн. Возможно выявление эпи-активности.
- Эхоэнцефалография. Эхо-ЭГ позволяет оценить внутричерепное давление.
- Сосудистые исследования.Реоэнцефалография или УЗДГ сосудов головы дают информацию о состоянии церебрального кровообращения.
- Томография. Проанализировать степень морфологических изменений можно при помощи МРТ головного мозга. Этот метод также позволяет дифференцировать энцефалопатию от других церебральных заболеваний: болезни Альцгеймера, внутримозговой опухоли, энцефалита, рассеянного энцефаломиелита, инсульта, кортикобазальной дегенерации, болезни Крейтцфельдта — Якоба и пр.
Важнейшее значение в понимании этиологии энцефалопатии имеет сбор анамнеза, обследование соматических органов и консультации смежных специалистов: кардиолога, нефролога, гастроэнтеролога, эндокринолога, пульмонолога, нарколога. По показаниям проводятся гормональные исследования, определение уровня холестерина и сахара крови, анализ мочи, биохимия крови и мочи, УЗИ печени, УЗИ поджелудочной железы, экскреторная урография, УЗИ мочевыделительной системы, КТ почек, рентгенография грудной клетки, КТ легких и т. п.
Лечение энцефалопатии
Острая энцефалопатия является показанием к срочной госпитализации и ургентной терапии. Она может потребовать таких мер, как ИВЛ, гемодиализ, парентеральное питание. В лечении как острой, так и хронической энцефалопатии, ведущее место принадлежит терапии причинного заболевания.
Фармакотерапия
При интоксикациях производится дезинтоксикация, в т. ч. введение инфузионных растворов; при дисметаболических нарушениях — коррекция метаболизма (подбор дозы сахароснижающих препаратов или инсулина, введение р-ра глюкозы, в/в введение тиамина). Осуществляется лечение гепатита, цирроза, панкреатита, нефрита, заболеваний легких, гипертонической болезни, атеросклероза. Рекомендуется соблюдение диеты, соответствующей основной патологии, и режима, адекватного состоянию пациента.
Наличие ишемического компонента в патогенезе энцефалопатии является показанием к назначению сосудистой терапии: пентоксифиллина, тиклопидина, винпоцетина, ницерголина. Атеросклеротическая энцефалопатия требует включения в схему лечения гиполипидемических фармпрепаратов (например, симвастатина, гемфиброзила). Терапия гипертонической энцефалопатии проводится с назначением гипотензивных средств и мониторированием цифр АД.
В обязательном порядке проводится нейропротекторная и метаболическая терапия. В нее входят ноотропы (к-та гопантеновая, пирацетам, пиритинол, луцетам), аминокислоты (глицин, глутаминовая кислота), витамины (В1, В6, С, Е), препараты ГАМК (пикамилон, фенибут). При психических расстройствах необходимы психотропные средства: диазепам, бромиды, дроперидол, фенозепам. При судорогах проводится антиконвульсантная терапия, ноотропы противопоказаны.
Фармакотерапия осуществляется повторными курсами 2-3 раза в год. В качестве вспомогательного лечения используются методы физиотерапии: рефлексотерапия, электрофорез, магнитотерапия.
Хирургическое лечение
Прогноз и профилактика
Во многих случаях прогноз вторичной энцефалопатии определяет то, насколько эффективно можно лечить причинную патологию. Исход терапии также зависит от степени произошедших церебральных изменений. В ряде случаев положительным эффектом считается стабилизация энцефалопатии. При дальнейшем прогрессировании энцефалопатия достигает III степени и приводит к тяжелым неврологическим и эмоционально-психическим нарушениям, инвалидизирующим пациента. В случае перинатальной или острой энцефалопатии исход зависит от массивности и тяжести поражения мозговых тканей. Зачастую острые токсические энцефалопатии сопровождаются глубоким и необратимым поражением мозга.
Профилактика перинатальной энцефалопатии — это вопрос корректного выбора способа родоразрешения, адекватного ведения беременности, соблюдения правил ухода за новорожденным. Профилактика вторичной энцефалопатии заключается в своевременном выявлении и адекватном лечении сосудистых, урологических, гастроэнтерологических заболеваний, легочной патологии, эндокринных и метаболических нарушений. В качестве профилактических мер можно рассматривать правильное питание, активный образ жизни, отказ от курения, наркотиков и алкоголя.
Алкогольная токсическая энцефалопатия: симптомы, лечение и последствия
Алкогольная энцефалопатия - тяжелый вид алкогольного психоза, который дает о себе знать на третьей стадии алкоголизма. Это сочетание нескольких заболеваний, объединенных идентичной клинической картиной и причинами появления.
Часто у людей с этим нарушением отмечается злоупотребление алкогольными суррогатами. Эти лица ранее чаще других попадали в медучреждения с алкогольными отравлениями и белой горячкой.
Почти у всех таких больных до этого наблюдались различные нарушения работы внутренних органов, вызванные алкоголем.
Клиническая картина
Алкогольная энцефалопатия имеет 2 формы:
- острая алкогольная;
- хроническая форма — алкогольный псевдопаралич, корсаковский психоз.
Реже встречаются иные формы заболевания, причиной появления которых является употребление различных сортов вина.
Особенности периода развития заболевания:
- астения;
- адинамия;
- отсутствие аппетита;
- болезненная худоба;
- тошнота и рвота - по утрам;
- понос;
- боли в животе;
- отрыжка;
- изжога;
- запоры;
- нарушение сна;
- обильное выделение пота;
- сердечные боли;
- одышка;
- недостаток воздуха;
- онемение, боль и ломота в конечностях;
- нарушение сознания;
- тревожность;
- нарушения речи;
- кома - в тяжелых случаях;
- подергивание языка, губ, лица;
- проблемы с функциями глаз;
- одутловатость;
- температура — выше нормы;
- кожа сухая, шелушащаяся или сальная;
- пролежни;
- головокружение;
- нервные расстройства;
- потеря памяти;
- дезориентировка;
- полиневрит;
- приступы эпилепсии.
Причины патологии
Возникновение этого вида энцефалопатий происходит из-за сбоя обменных процессов организма, свойственных хроническому алкоголизму:
- недостаток витаминов B1 и B6;
- нехватка микроэлементов;
- повреждение нервных клеток и образование веществ, имеющих нейротоксическое действие;
- нарушения в работе гипоталамуса.
Альгерика — лекарство или наркотик, помощь или усугубление состояние больного, панацея или отрава? Ищите ответ в нашей статье.
Как должна оказываться первая помощь при эпилепсии,- видео инструкция и советы в нашем материале.
Группы риска
Развитие энцефалопатий на фоне злоупотребления спиртным охватывает различные группы людей, но все же имеет некоторые особенности.
Энцефалопатией Гайе-Вернике чаще страдают:
- представители мужского пола 35—45 лет;
- существуют случаи развития заболевания и в 20 лет.
Корсаковский психоз: преимущественно — женщины.
Алкогольный псевдопаралич развивается зачастую:
- у мужчин от 35 лет до 65 лет;
- реже — женщин от 30 до 65 лет.
Также имеет место общая склонность ко всем видам энцефалопатий из-за предрасположенности к употреблению спиртного:

- неспособность к приспособлению в меняющихся условиях окружающей среды;
- подверженность влиянию большинства;
- нервные расстройства из-за постоянного эмоционального дискомфорта;
- недостаток воспитания;
- жизненные обстоятельства;
- наследственность;
- неблагополучное окружение в семье;
- семейные традиции.
Классификация заболевания
Энцефалопатия Гайе-Вернике - появляется остро и чаще иных видов. Она развивается зачастую у мужчин средних лет.
Энцефалопатия алкогольная этой формы имеет такие симптомы:
- белая горячка;
- однообразные неконтролируемые движения рук;
- бессознательное состояние;
- нарушение речи;
- отсутствие рефлексов;
- сонливость;
- галлюцинации;
- слабость;
- отсутствие аппетита;
- синюшность и отечность конечностей;
- пролежни;
- низкое давление;
- понос;
- отечность лица;
- рост температуры;
- шелушение кожи.
Если больному вовремя не оказать медицинскую помощь, он впадет в коматозное состояние.
Если больному удается выжить, то энцефалопатия Вернике может перейти в Корсаковский психоз или слабоумие.
Корсаковский психоз - чаще развивается у женщин.
- снижение памяти;
- нарушение ориентировки в месте и времени;
- полиневриты;
- атрофия мышц;
- снижение чувствительности кожи;
- нарушение походки;
- полная неспособность человека к передвижению.
Излечение в таких случаях бывает крайне редко.
Алкогольный псевдопаралич - развивается у лиц сильного пола среднего возраста и старше. Встречается еще реже, чем корсаковский психоз.
- слабоумие;
- провалы памяти;
- перепады настроения;
- дрожание кончика языка, мышц лица;
- тревога;
- невриты;
- изменения сухожильных рефлексов.
Общие симптомы и признаки, характерные для всех форм болезни
Заболеванию свойственен продромальный период, который проявляется пристрастием к солёной или сладкой еде, а также отказом от употребления пищи в принципе.
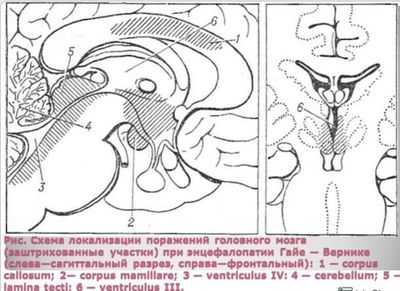
На фото видно, как алкогольная энцефалопатия влияет на мозг
Признаки нарушения:
- расстройства сна;
- различные двигательные возбуждения;
- нарушения сознания;
- расстройства вестибулярного аппарата;
- неспособность передвигаться без опоры;
- вялость;
- дезориентация во времени и пространстве;
- ходьба с пятки на носок;
- нарушения памяти.
Алкогольная токсическая энцефалопатия имеет характерные симптомы:
- отек верхней части туловища, лица;
- жирная или влажная шелушащаяся кожа;
- нарушение сердечного ритма;
- судороги мышц;
- скачки температуры до 41 градуса;
- нарушения со стороны зрения (косоглазие и нистагм);
- нарушения сосудов головного мозга;
- кровоизлияние в сетчатку глаз;
- белая горячка.
Алкогольная энцефалопатия прогрессирует достаточно быстро и без соответствующего лечения переходит в синдром Гайе-Вернике.
Протекание болезни
При развитии хронической алкогольной энцефалопатии выделяют три стадии заболевания:
- Первая стадия — вегетативно-сосудистая дистония и астения.
- Вторая стадия - дрожание рук, не¬устойчивость при ходьбе, бессонница, снижение памяти, эпилепсия, снижение сексуальной активности.
- Третья стадия — нарастание нарушений памяти, развитие алкогольного слабоумия.
При заболевании поражается периферическая нервная система и мышцы.
Острая развивается при долгом сильном злоупотреблении алкоголем.
Выделяют также:
- Продромальная стадия — увеличивается чувствительность к алкоголю, наблюдается жажда, потливость, тошнота, слабость, апатия.
- Начальная стадия — потери сознания, рвота, эпилептические припадки, тахикардия, рост давления, проблемы с ЖКТ, двигательное беспокойство, психическое возбуждение, нарушения глазодвигательной функции.
- Смерть больного либо наступление психической деградации, нарушений памяти, двигательных функций.
Первая помощь
Первая помощь, если подозревается алкогольная энцефалопатия головного мозга имеет такую специфику:
- нужно хорошо закутать человека в одеяло для сохранения тепла;
- пронаблюдать, чтобы при наличии рвоты больной не захлебнулся рвотными массами;
- ждать приезда скорой помощи.
Не стоит снимать со счетов состояние, в результате которого человек впадает в кому.
В этом случае следует довериться врачам.
Следует учитывать, что даже при выходе из данного состояния посредством лекарств и помощи врачей - без последствий для организма это не пройдет, потому что он получает мощнейший стресс.
Лечение в зависимости от формы болезни
Лечение алкогольной энцефалопатии зависит от состояния больного и формы заболевания.
Энцефалопатия Вернике
Энцефалопатия Вернике — экстренное состояние. Оно требует незамедлительной помощи.
Лечение состоит из:
- прием всей группы витамина В;
- прием магния сульфата;
- психологическая помощь;
- отказ от алкоголя.
Излечение хронических форм зависит от степени поражения клеток мозга, что в последствие определяет возможность полноценной жизни.
Лечение корсаковского психоза:
- комплекс витаминов В;
- против кровоточивости назначаются витамины С, Р и К.
- специальная диета;
- прописывается никотинамид;
- полный отказ от спиртного;
- физиотерапевтические процедуры;
- выведение токсинов.
Псевдопаралич
Лечение алкогольного псевдопаралича:
- отказ от алкоголя полностью;
- дезинтоксикационная терапия;
- улучшение периферической гемодинамики;
- витаминотерапия;
- применение препаратов для поддержания печени;
- антиоксидантное лечение;
- восстановление иннервации;
- коррекция вегетативной нарушений;
- устранение болевого синдрома;
- активная реабилитация.
Важность обращения за помощью
Лечение алкогольной токсической энцефалопатии проводится в специальных медучреждениях и состоит из следующих мероприятий:
- выведение отравляющих веществ - для восстановления головного мозга нужно остановить воздействие на клетки мозга ядовитых веществ;
- восстановление обмена веществ - при заболевании мозг страдает не только от вредных веществ, но и от продуктов нарушенного обмена веществ;
- сосудистые препараты и лекарства, восстановливающие мозговую ткань - для скорейшего возвращения к полноценной жизни;
- психотерапия — для избавления от депрессии и влечения к алкоголю.
Только настоящий профессионал с учетом полной диагностики может назначить специальный курс приема медикаментов и проведения необходимого лечения.
Поэтому обращение к врачу вовремя - не только пропуск на существование, но и шанс возвратиться к нормальной жизни.
Методики лечения
Следует знать способы и методы лечения болезни:
- дезинтоксикационное лечение - освобождение организма от вредных веществ, которые являются составляющими алкоголя;
- условно-рефлекторная терапия — выработке рвотной реакции на вкус или запах спиртного;
- сенсибилизирующие воздействие — подавление тяги к наркотику и создание условий для воздержания от приема спиртного;
- психотерапия используется с первого визита больного к доктору и проходит через весь процесс лечения;
- гипнотерапия — внушение в состоянии гипнотического сна. Назначается больным легко внушаемым;
- групповая рациональная психотерапия — подбирается группа больных с общими психологическими и социальными проблемами.
Осложнения и последствия
Последствия заболевания совпадают с его симптомами и особенные для каждого вида энцефалопатии.
Алкогольная энцефалопатия имеет такие последствия:
- повышенное давление;
- нарушения со стороны сердца;
- изжога;
- нарушения глазных функций;
- нарушения состояния мышц;
- трофические расстройства;
- нарушение равновесия;
- невралгии;
- скованность движений.
- фетальный алкогольный синдром;
- слабоумие;
- нарушение речи;
- частичная потеря памяти;
- шизофрения;
- опухоль мозга;
- неспособность мозга работать;
- недержание мочи и кала;
- невриты;
- параличи конечностей;
- припадки эпилепсии.
Прогноз
Прогнозы излечения имеют непосредственное отношение к клинической картине отклонения.
Прогноз зависит от:
- сроков течения заболевания;
- частоты употребления;
- вида алкоголя;
- приема некачественного спиртного;
- наследственности и окружения;
- характера последствий воздействия алкоголя.
Прогноз непозитивен при начале алкоголизма в зрелом возрасте. В запущенных случаях психическая и физическая инвалидизация растет, несмотря на отказ от спиртного, вследствие сбоя обмена веществ, питания, нарушений в работе внутренних органов.
Профилактика
Комплекс мер включает:
- наблюдение за уровнем глюкозы в крови;
- контроль состояния давления и прием соответствующих препаратов;
- искоренение алкоголизма;
- отказ от спиртного;
- полноценное питание;
- здоровый сон;
- занятия спортом.
Все пациенты очень отличаются друг от друга, поэтому алгоритм лечения составляется с учётом индивидуальных особенностей пациента.
Но главным условием успешной борьбы с последствиями болезни является обнаружение нарушения на ранних этапах и своевременное лечение.
Видео: Об алкогольных психозах у женщин
Устранение проявлений алкогольных психозов у женщин и мужчин. Терапия при поступлении в стационар. Выведение токсинов из организма и прочие манипуляции.
Читайте также:
