Кровоизлияние, катаракта после операции на диабетической отслойке сетчатки. Тактика
Добавил пользователь Владимир З. Обновлено: 31.01.2026
Кровоизлияние в сетчатку глаза — это кровотечение из ретинальных сосудов с излитием крови в различные слои сетчатой оболочки глаза. Клинически проявляется расстройствами остроты зрения, появлением пятен и размытостей в зрительном поле. Возможно бессимптомное течение. Диагностика состоит в проведении лабораторных исследований, офтальмоскопии, визометрии, ангиографии, когерентной томографии. Консервативная терапия осуществляется с применением гемостатиков, глюкокортикоидов, ангиопротекторов, антиоксидантов. Обширные кровотечения требуют неотложного хирургического вмешательства.
МКБ-10


Общие сведения
Кровоизлияние в сетчатку глаза является важным офтальмологическим диагностическим признаком системного сосудистого заболевания, гематологических нарушений, травм, гипоксии. Наиболее часто патология наблюдается у новорожденных и лиц старше 40 лет. По статистическим данным, ретинальное кровоизлияние диагностируется у 6-20% доношенных новорожденных, чаще после естественных родов. Высокая заболеваемость пациентов среднего и пожилого возраста обусловлена развитием у них вариабельной сосудистой патологии.

Причины
Этиологическими факторами выступают любые состояния, приводящие к увеличению проницаемости стенки сосудов сетчатки или ее разрыву. Они могут иметь травматический характер, являться результатом патологии крови, заболеваний сетчатой оболочки, системных болезней. Основными этиофакторами геморрагий в сетчатку глаза считают:
- Травматические повреждения. К нарушению целостности сосудистой стенки и кровотечению приводят черепно-мозговые травмы, повреждения глаза. У новорожденных ведущей причиной выступает полученная перинатальная травма в связи с осложненными родами. У младенцев повреждения возникают при повторяющемся резком встряхивании, приводящем к травме ускорения-замедления.
- Заболевания глаза. На стадии неоваскуляризации при хориоретинальной дистрофии кровотечения происходят из вновь образующихся сосудов. Излитие крови возникает при разрыве макроаневризмы сетчатки. Глаукома, увеит, опухоль орбиты вызывают нарушение венозного оттока. Окклюзия центральной вены приводит к диффузному интраретинальному кровотечению, окклюзия ветвей — к секторальному поражению.
- Сосудистая патология. Включает патологические изменения сосудов, возникшие вследствие системных заболеваний. Микроангиопатии сетчатки развиваются на фоне длительно протекающей гипертонической болезни, сахарного диабета, системной красной волчанки. Поражения сосудистой стенки приводит к увеличению ее проницаемости с образованием петехий в окружающих тканях.
- Заболевания крови. Причиной геморрагии может стать тромбоцитопения, полицитемия, серповидно-клеточная анемия. Вариабельные по форме ретинальные кровоизлияния относятся к одним из наиболее часто наблюдаемых признаков острого лейкоза, отмечается у 20-50% пациентов с лейкемией.
- Инфекционные процессы. Длительно протекающие инфекции обуславливают интоксикацию организма бактериальными токсинами, продуктами их распада, что влечет патологическую сосудистую проницаемость с кровоизлиянием в сетчатку. Например, инфекционный эндокардит в ряде случаев сопровождается появлением геморрагических пятен Рота.
- Физические нагрузки. Интенсивные занятия спортом, потуги в родах, крик, сильный кашель приводят к повышению внутрибрюшного и внутригрудного давления. Следствием является резкий подъем давления в артериях сетчатки глаза, приводящий к разрыву артериол с кровоизлиянием.
Патогенез
Наиболее вероятным механизмом кровоизлияний травматического характера считаются витреоретинальные тракции. К геморрагии может приводить переполнение вен при расстройствах венозного оттока из глаза. Излившаяся кровь сдавливает фотосенсорные нейроны, их отростки, глиальные клетки, вызывая функциональные и морфологические патологические изменения. Дисфункция нейронов, их повреждение и гибель приводят к расстройству зрительной функции в пораженном участке.
Возможна отслойка сетчатки, изливающейся кровью, угрожающая стойкой потерей зрения. Повторные кровоизлияния приводят к отложению гемосидерина, что обуславливает дисметаболизм и повреждение нейронов. Степень зрительной дисфункции варьирует в зависимости от размера кровоизлияния.
Морфологические изменения ретины глаза представляют собой очаги различного размера и цвета. Наблюдается геморрагическое пропитывание сетчатой оболочки, образование гематом, микрогематом, петехий. Для свежих кровоизлияний характерен красный, темно-красный, багровый цвет. Отложения гемосидерина визуализируются как желтые пятна, зоны гибели и рубцевания нервной ткани имеют белое окрашивание.
Классификация
Внешний вид кровоизлияний в сетчатку глаза, визуализирующихся при офтальмоскопии, варьирует в зависимости от локализации геморрагических элементов. Диагностика места кровотечения имеет важное значение для выявления его причины и последующей лечебной тактики. Поэтому в клинической офтальмологии широкое распространение получила классификация по локализации патологических изменений. Она включает следующие виды кровоизлияний:
- Субретинальные. Возникают между слоем фоторецепторов и пигментным эпителием. Имеют темный красный цвет, широкую поверхность с размытыми краями. Обычно наблюдаются при высокой миопии, макроаневризме, травме.
- Интраретинальные. Обнаруживаются во внутреннем ядерном и наружном плексиформном слоях сетчатки глаза. Они точечные и пятнистые, плотные, темно-красные, с четкими контурами. Диагностируются при диабетической ретинопатии, окклюзии ретинальных вен, глазном ишемическом синдроме.
- Преретинальные. Локализуются между задней пограничной мембраной стекловидного тела и внутренней пограничной мембраной. Имеют форму буквы «D». Встречаются при различных видах патологии сетчатки глаза, в том числе ретинопатии Вальсальвы, вызванной внезапным повышением внутригрудного или внутрибрюшного давления.
- Слоя нервных волокон. Являются поверхностными, повторяют направление, форму и распространение нервных пучков. По своей форме бывают трех видов: диффузные в форме пламени, в виде расположенных у края зрительного диска осколков, и округлые с белым центром (пятна Рота).
Симптомы
Клиническая картина варьирует от значительной зрительной дисфункции до бессимптомного течения и зависит от локализации и обширности кровоизлияния. Патология чаще носит односторонний характер. При поражении макулярной области типично появление размытого пятна перед глазами и увеличение его размеров. Пациенты отмечают снижение четкости изображения, его размытость, появление «сетки» перед глазами, возникновение «мушек». Обширные поражения области желтого пятна сопровождаются значительным падением остроты зрения.
При локализации кровоизлияния на периферии сетчатки или по ходу сосудов глаза симптоматика остается минимальной. Зачастую последствия диагностируются только при проведении офтальмоскопии. Наличие сопутствующего заболевания глаз обуславливает дополнительные симптомы, соответствующие основной офтальмологической патологии.
Осложнения
Кровоизлияние с излитием большого количества крови может осложниться образованием геморрагической кисты, сдавливающей нейроны. Дегенерация последних влечет стойкую утрату зрения. Наиболее грозным осложнением выступает отслойка сетчатки, которая без оказания экстренной офтальмологической помощи приводит к стойкому выпадению зрения в части зрительного поля, а при прогрессировании — к полному амаврозу.
Диагностика
Диагностические мероприятия начинаются сбором анамнестических данных. Обращают внимание на событие, предшествовавшее появлению зрительной дисфункции, возраст, преморбидный фон пациента. Для исключения гипертензии необходимо измерение артериального давления. Дальнейшая диагностика включает проведение лабораторных и офтальмологических исследований. В перечень необходимых обследований входит:
- Глюкоза крови. Уровень сахара крови позволяет диагностировать наличие сахарного диабета, определить его тяжесть. Имеет значение в выявлении диабетической ангиопатии.
- Коагулограмма. Увеличение протромбинового индекса, времени свертывания свидетельствует в пользу нарушений свертывания как причины кровоизлияния.
- Визометрия. В большинстве случаев выявляет нарушения остроты зрения. Однако при периферических кровоизлияниях может соответствовать норме.
- Периметрия. Определяет односторонее выпадение части, квадранта или половины зрительного поля. У ряда пациентов наблюдаются единичные или множественные скотомы. При развитии осложнений диагностируется отсутствие зрения во всем поле зрения.
- Офтальмоскопия. Позволяет визуализировать кровоизлияния в виде точечных, средних и обширных элементов красного, темно-синего, бардового цвета. По форме и цвету очагов диагностируют их локализацию в ретинальной оболочке.
- Флуоресцентная ангиография. Контрастирование сосудистого русла сетчатки глаза позволяет выявить аномалии развития, изменения сосудистой стенки, ретинопатию, тромбоз, дистрофические и воспалительные зоны.
- Оптическая когерентная томография. Исследование глазного дна проводится на микроскопическом уровне, что дает возможность выявить мельчайшие геморрагии. Позволяет детально диагностировать макулярные разрывы, ретинальную отслойку.
Дифференциальная диагностика
Необходимо дифференцировать базовые заболевания, которые могли стать причиной геморрагии. Окклюзия вен сопровождается их извитостью и расширением, отеком диска зрительного нерва. Характерна неравномерность окрашивания венозных сосудов по данным ангиографии. Диабетические ретинопатии отличаются наличием признаков неоваскуляризации и фиброзной пролиферации на глазном дне при офтальмоскопии. Гипертоническая ретинопатия характеризуется ангиосклерозом, отложениями липидов в сетчатке глаза. Темно-красный цвет ретинальных вен свидетельствует в пользу полицитемии. При анемии глазное дно бледное, типично расширение сосудов.

Лечение кровоизлияния в сетчатку глаза
Консервативная терапия
Ретинальные кровоизлияния, которые не угрожают зрению, не требуют экстренной терапии. К ним относится большинство точечных и пятнистых, осколочных и пламевидных кровоизлияний, обнаруживаемых в заднем полюсе. В таких случаях необходимо наблюдение больного и лечение первичной патологии. При геморрагиях вследствие венозной окклюзии необходимо купировать отек, неоваскуляризацию. Пятна Рота, как правило, проходят при лечении основного заболевания, особенно при подостром бактериальном эндокардите.
Больным рекомендован постельный режим с приподнятой головой. Двусторонняя повязка на глаза помогает уменьшить движение глаз, способствуя остановке кровотечения. В перечень применяемых фармпрепаратов входят:
- Гемостатики. Возможно применение ингибиторов фибринолиза, препаратов, потенцирующих свертывание. Терапия направлена на остановку кровотечения. Показана при умеренных кровоизлияниях.
- Ангиопротекторы. Укрепляют стенки ретинальных сосудов, предупреждая рецидивы. Снижая проницаемость сосудов, способствуют остановке диапедезных кровоизлияний. Ангиопротекторным эффектом также обладают витамины С и К.
- Антиоксиданты. Нейтрализуют образование свободных радикалов. Способствуют нормализации метаболизма фотосенсорных клеток в патологических условиях, скорейшему восстановлению их функции после купирования геморрагии.
- Кортикостероиды. Обладают выраженным противовоспалительным эффектом. Уменьшают отек сетчатки. Вводятся в виде субконъюнктивальных инъекций.
- Препараты кальция. Способствуют рассасыванию крови, уменьшению отека. Кальциевая терапия обладает также противовоспалительным эффектом.
Хирургическое лечение
Прямое вмешательство показано при массивных преретинальных и локализующихся под макулой субретинальных кровоизлияниях из-за угрозы необратимых зрительных нарушений. Отслойка сетчатки или ее угроза также выступает показанием к операции. Наиболее распространены следующие виды вмешательств:
- Хирургическая операция. Обширные геморрагии являются показанием к витрэктомии. Основными методами хирургического вмешательства при кровоизлиянии, осложненном отслойкой сетчатки, являются экстрасклеральное пломбирование, баллонирование склеры, витреоретинальная операция.
- Криотерапия. Применяется для устранения кровотечения на периферии сетчатки глаза при начавшейся отслойке для остановки ее прогрессирования. Криопексия не показана при отслойке в макулярной области.
- Лазерная фотокоагуляция. Позволяет закрыть скомпрометированный сосуд и остановить кровотечение. При необходимости дополнительно проводится запаивание разрыва сетчатки или профилактика ее отслойки.
Прогноз и профилактика
При своевременном проведении лечения большинство кровоизлияний в сетчатку глаза имеют благоприятный прогноз с полным восстановлением зрения в течение месяца. За счет развитых компенсаторных и регенераторных механизмов у новорожденных симптоматика обычно регрессирует самостоятельно. Массивные кровотечения сопровождаются гибелью фоторецепторов, приводят к снижению остроты зрения, в отдельных случаях - сужению или выпадению зрительных полей.
Профилактические мероприятия сводятся к предупреждению травматизма, раннему выявлению и адекватной терапии болезней, которые могут привести к кровоизлиянию в сетчатку глаза. Вторичная профилактика заключается в ограничении физической и зрительной нагрузки сроком на 3 месяца, диспансерном наблюдении по поводу основного заболевания.
1. Клинические проявления и исходы ретинальных кровоизлияний у младенцев: исследование серии случаев/ Коголева Л.В., Демченко Е.Н.// Вопросы современной педиатрии. - 2018. - №2.
3. Сочетанная пневмодислокация, ферментативная резорбция и анти-VEGF-терапия субмакулярных кровоизлияний/ Коновалов М.Е., Кожухов А.А., Зенина М.Л. и др.// Современные технологии в офтальмологии. — 2014 . — № 1.
4. Retinal Hemorrhage/ Kanukollu VM, Ahmad SS. // In: StatPearls. StatPearls Publishing, Treasure Island (FL). - 2021.
Диабетическая ретинопатия - симптомы и лечение
Что такое диабетическая ретинопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Перовой Татьяны Юрьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Перовой Татьяны Юрьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Диабетическая ретинопатия (Diabetic retinopathy) — это наиболее тяжёлое осложнение сахарного диабета первого и второго типа , которое связано с поражением сосудов сетчатки глаза. Чаще всего оно приводит к снижению зрения и слепоте [1] .
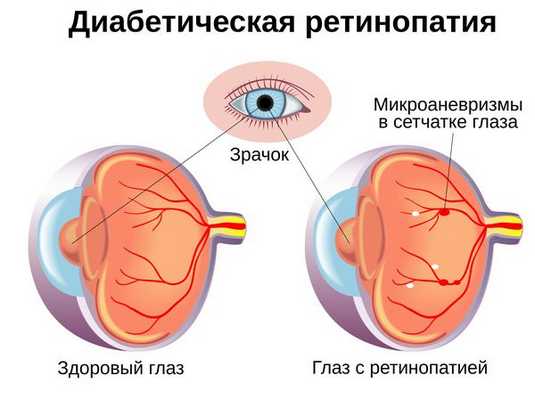
У диабетиков первого типа ретинопатия возникает в более раннем возрасте, у больных вторым типом диабета — на поздних сроках заболевания. Спрогнозировать время появления ретинопатии сложно, так как у каждого пациента оно индивидуально, но чаще всего при диабете второго типа ретинопатия развивается на 3-5 году болезни.
По данным Сент-Винсентской декларации 1992 года, которая была посвящена исследованию эпидемиологии диабетической ретинопатии при сахарном диабете первого типа, она возникает в 90 % случаев, при сахарном диабете второго типа — в 38,9 % [15] .
Проблемы сахарного диабета сегодня выходят на первое место во всём мире. Этим заболеванием страдают примерно 5 % населения Земли всех национальностей и возрастов. В России число больных превышает 8 млн, причём ежегодно их число увеличивается на 5-7 % [15] .
К факторам риска, которые приводят к ухудшению сахарного диабета, можно отнести:
- уровень глюкозы крови (показатели гипергликемии); ;
- хроническую почечную недостаточность ; ;
- молодой возраст;
- период беременности;
- генетическую предрасположенность (наследственность);
- вредные привычки ( курение ).
Но в первую очередь частота развития диабетической ретинопатии связана со стажем заболевания:
- при стаже сахарного диабета до 5 лет ретинопатия возникает в 9-17 % случаев;
- от 5 лет до 10 лет — в 44-80 % случаев;
- от 15 лет — в 87-99 % случаев [15] .
Во время беременности риск появления ретинопатии отсутствует, так как срок гестационного диабета очень короткий, чтобы позволить ретинопатии развиться. Если же диабетическая ретинопатия развилась ещё до зачатия, то беременность может усугубить течение болезни [16] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической ретинопатии
Внешне диабетическая ретинопатия никак себя не проявляет. Она начинает прогрессировать безболезненно и малосимптомно — в этом и есть её главное коварство. Только с течением времени проявляется первый признак заболевания — ухудшение чёткости зрения, из-за чего ретинопатию чаще всего выявляют уже на пролиферативной, т. е. самой поздней стадии болезни. Но при этом стоит помнить, что даже при запущенном заболевании зрение может оставаться в пределах нормы [16] .
Когда отёк затрагивает центр сетчатки, пациент ощущает нечёткость зрения, ему становится трудно читать, писать, набирать текст, работать с мелкими деталями на близком расстоянии. При кровоизлияниях возникают плавающие серые или чёрные плотные пятна, которые движутся вместе с глазом, ощущение пелены или паутины перед глазами. Эти симптомы появляются из-за поражения сосудов на глазном дне.

Когда после лечения кровоизлияния рассасываются, пятна исчезают. Однако симптомы могут возникнуть вновь при нестабильном уровне глюкозы или скачке артериального давления. Поэтому пациент должен держать под контролем эти показатели и при появлении признаков болезни обратиться на приём к окулисту [2] .
Патогенез диабетической ретинопатии
Сахарный диабет — это заболевание, при котором в организме возникает нехватка инсулина из-за невосприимчивости к нему тканей . Данное состояние в первую очередь влияет на внутренний слой сосудистых стенок — эндотелий. Он выполняет множество важных функций: участвует в процессе обмена веществ, обеспечивает непроницаемость сосудистой стенки, текучесть и свёртывание крови, появление новых сосудов и пр.
Изменения эндотелия на фоне сахарного диабета происходят из-за каскада нарушений, спровоцированных длительной гипергликемией — высоким уровнем глюкозы в крови. В избыточной концентрации глюкоза быстро вступает в химические реакции, которые пагубно воздействуют на клетки, ткани и органы. Такой длительный процесс называется глюкозотоксичностью [3] .
Гипергликемия и глюкозотоксичность со временем приводят к гибели клеток в сосудах — перицитов, которые контролируют обмен жидкости, сужая и расширяя капилляры. После их разрушения проницаемость кровеносных сосудов сетчатки повышается, они становятся тоньше и растягиваются в связи с давлением скапливающейся жидкости под слоями сетчатки. Это приводит к образованию микроаневризм — небольших локальных расширений капилляров сетчатки, которые способствуют развитию ишемии (снижению кровоснабжения сетчатки) и появлению новых сосудов и тканей на глазном дне.
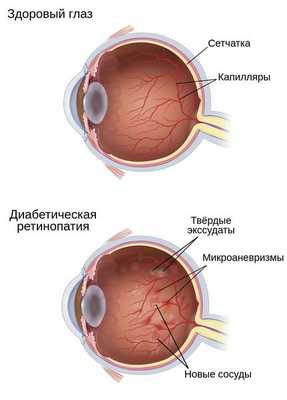
Таким образом, в развитии диабетической ретинопатии и её прогрессировании наиболее важное значение имеют два основных патогенетических механизма:
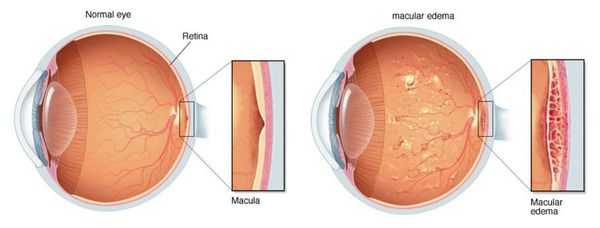
- Нарушение внутреннего барьера, который составляет эндотелий капилляров сетчатки. Из-за повышенной проницаемости стенок сосудов появляются отёки, твёрдые экссудаты (скопления жидкости) и кровоизлияния на глазном дне.
- Образование микротромбов и закупорка сосудов сетчатки. По этим причинам нарушается обмен веществ между кровью и тканью через стенки капилляров, появляются зоны ишемии и гипоксии сетчатки. Всё это, в свою очередь, приводит к появлению новых кровеносных сосудов на глазном дне.
Классификация и стадии развития диабетической ретинопатии
Согласно общепринятой классификации E. Kohner и M. Porta [14] , в зависимости от патологических изменений выделяют три стадии диабетической ретинопатии:
- I стадия — непролиферативная;
- II стадия — препролиферативная;
- III стадия — пролиферативная.
Непролиферативную стадию диабетической ретинопатии ещё называют фоновой [16] . Её обычно диагностируют у диабетиков с большим стажем заболевания (от 10 до 13 лет). Она сопровождается закупоркой сосудов (чаще артерий) и повышением проницаемости капилляров (микрососудистой антипатией). В сетчатке образуются мелкие аневризмы (локальные расширения сосудов), отёки, экссудат и точечные кровоизлияния в центре или глубоких тканях сетчатки. Экссудат может быть мягким или твёрдым, белым или желтоватым, с чёткими или смазанными границами. Чаще всего он располагается в центре сетчатки и свидетельствует о наличии хронического отёка [16] . Качество зрения при этом не страдает.
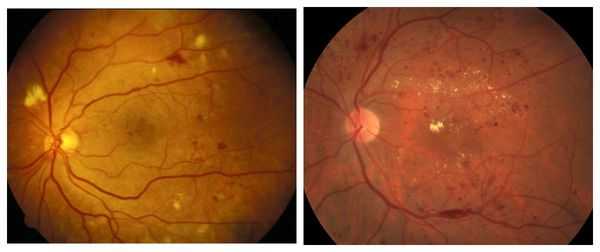
Препролиферативная стадия сопровождается аномалиями сосудов, появлением экссудата различной консистенции, а также больших ретинальных кровоизлияниями. Она отличается тем, что:
- количество признаков, имеющихся на первой стадии, увеличивается;
- появляются субретинальные и преретинальные кровоизлияния;
- возникает гемофтальм — кровоизлияние в стекловидное тело;
- появляется макулопатия — поражение центральной зоны сетчатки;
- в макулярной зоне образуются участки ишемии и экссудации.
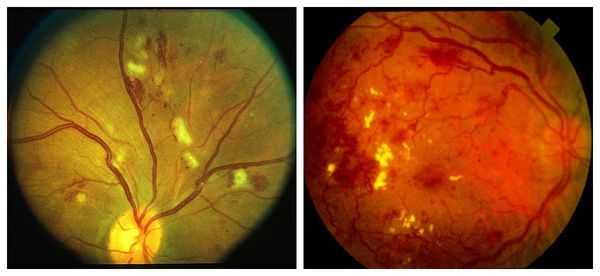
На препролиферативной стадии требуется тщательное обследование, чтобы обнаружить ишемические поражения сетчатки. Их наличие будет указывать на прогрессирование болезни и скорый переход к более тяжёлой стадии диабетической ретинопатии.
Пролиферативная стадия развивается при закупорке капилляров. Она приводит нарушению кровоснабжения в отдельных зонах сетчатки. Отличается появлением новых кровеносных сосудов в сетчатке или на диске зрительного нерва, обширными кровоизлияниями, наличием фиброзных спаек и плёнок.
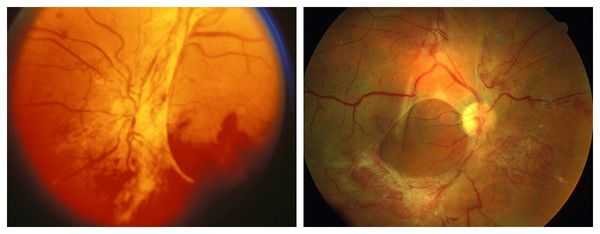
Также существует классификация тяжести диабетической ретинопатии . Она чётко отражает стадии прогрессирования и распространённость болезни. Согласно ней, выделяют четыре степени тяжести:
- I степень — изменения только в зоне одной сосудистой аркады;
- II степень — фиброзные изменения диска зрительного нерва;
- III степень — наличие изменений I и II степени;
- IV степень — распространённые фиброзные поражения всего глазного дна [11] .
Осложнения диабетической ретинопатии
Диабетическая ретинопатия приводит к возникновению следующих осложнений:
- — потеря прозрачности хрусталика из-за образования плотных непрозрачных структур в его содержимом. Вследствие помутнения он не пропускает достаточное количество света, и человек перестаёт видеть отчётливую картинку. Из-за мутности хрусталика зрение становится как бы "затуманенным", очертания объектов — нечёткими и размытыми.
- Вторичная глаукома — повышение внутриглазного давления и поражение зрительного нерва, развивающееся на фоне другого заболевания — катаракты, кератита, травмы глаза, тромбоза вен сетчатки и др. При этом наблюдается прогрессирующее снижение остроты зрения и болевой синдром.
- Гемофтальм — кровоизлияние в полость стекловидного тела. Кровь так же, как и помутневший хрусталик, мешает попаданию света на сетчатку, из-за чего снижается чёткость зрения.
- Ретиношизис — расслоение сетчатки из-за нарушения кровообращения. Возникает чаще всего при сосудистых заболеваниях глаз, воспалительных процессах (хронических формах увеита, иридоциклита), онкологических заболеваниях сосудистой оболочки, в результате воздействия некоторых лекарств.
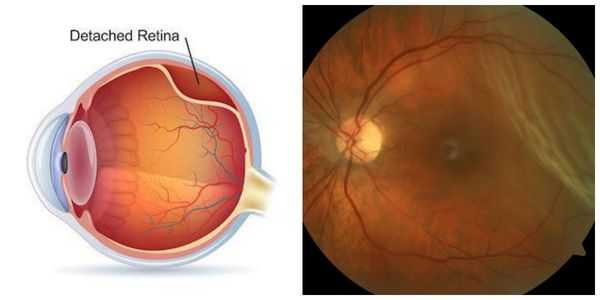
- Отслойка сетчатки — отделение сетчатки от сосудистой оболочки глаза. При этом возникает резкое снижение зрения, появляется пелена, "занавеска" перед глазом, сужаются поля зрения, появляются мушки, искры, молнии.
- Слепота . Она является необратимой и становится причиной инвалидизации.
Все эти состояния приводят к постоянному контролю со стороны эндокринолога, офтальмолога, терапевта и невропатолога. А такие осложнения, как катаракта, вторичная глаукома, гемофтальм и отслойка сетчатки, требуют проведения операции [12] .
Диагностика диабетической ретинопатии
Диагноз диабетической ретинопатии выставляется на основании нескольких составляющих: анамнеза, результатов офтальмологического обследования и особенностей клинической картины глазного дна.
Для первичного обследования (скринига) проводятся определённые виды исследований:
- визометрия — проверка остроты зрения;
- периметрия — оценка состояния периферического зрения;
- биомикроскопия — изучение переднего отрезка глаза (роговицы, передней камеры, хрусталика, конъюнктивы и век);
- офтальмоскопия под мидриазом — осмотр глазного дна через расширенный зрачок с использованием линзы Гольдмана;
- контактная тонометрия — измерение внутриглазного давления тонометром Маклакова.
Данные обследования должны проходить все пациенты с сахарным диабетом любого типа минимум раз в год, а беременные пациентки — раз в триместр. Это позволит вовремя выявить ретинопатию и не допустить развитие осложнений [16] .
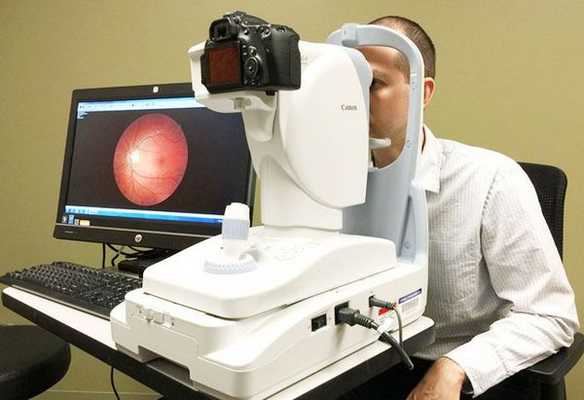
Для отслеживания динамики изменений на сетчатке выполняется фотографирование глазного дня с помощью фундус-камеры. Иначе её называют ретинальной камерой. Она также помогает определить степень диабетической ретинопатии [16] .
При наличии помутнений хрусталика и стекловидного тела показано проведение УЗИ глаза , чтобы оценить состояние этих структур. Для выявления признаков глаукомы выполняется гониоскопия , которая позволяет осмотреть переднюю камеру глаза.
Наиболее информативным методом визуализации сосудов сетчатки является флуоресцентная ангиография . Она помогает оценить состояние капилляров и качество кровообращения, благодаря чему можно обнаружить начальные проявления диабетической ретинопатии, а также закупорку капилляров, зоны ишемии сетчатки и образование новых сосудов. Эти данные позволяют определить степень тяжести диабетической ретинопатии и определиться с тактикой лечения [16] .
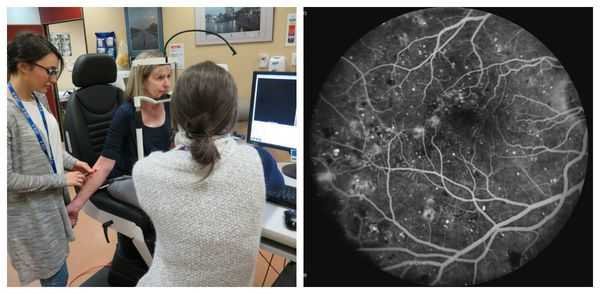
Совместно с ангиографией проводят оптическую когерентную и лазерную сканирующую томографию сетчатки [13] . Эти исследования предназначены для оценки выраженности макулярного отека и эффективности проводимого лечения [16] .
Лечение диабетической ретинопатии
Диабетическая ретинопатия при тяжёлой форме сахарного диабета неизбежно возникает и прогрессирует. Поэтому основная цель лечения ретинопатии заключается в том, чтобы как можно дольше избегать осложнений сахарного диабета и замедлить переход начальных проявлений ретинопатии к более серьёзным (пролиферативным) изменениям, которые приводят к значительному снижению зрения и инвалидизации [8] .
Независимо от стадии диабетической ретинопатии необходимо провести соответствующее лечение основного заболевания, нормализовать артериальное давление и липидный обмен. Поэтому лечением ретинопатии занимаются сразу несколько специалистов: эндокринолог, офтальмолог, невролог и терапевт [9] .
Медикаментозное лечение диабетической ретинопатии включает использование нескольких лекарственных групп:
- препараты, воздействующие на артериальную гипертензию, диабетическую нефропатию и ретинопатию;
- ангиоретинопротекторы и антиоксиданты, укрепляющие сосудистую стенку и иммунитет, препятствующие образованию микротромбов;
- препараты, улучшающие микроциркуляцию крови, её вязкость и текучесть;
- гиполипидемические препараты, нормализующие липидный обмен в организме;
- глюкокортикоиды, которые вводят в стекловидное тело для устранения отёка;
- ингибиторы VEGF, которые также вводят в стекловидное тело, чтобы не допустить или приостановить образование новых сосудов (например, афлиберцепт, ранибизумаб, бевацизумаб ) [16] .
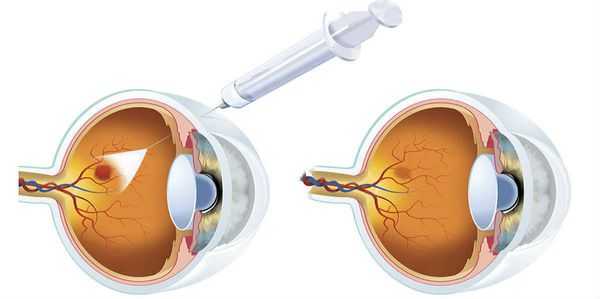
При развитии третьей стадии диабетической ретинопатии, угрожающей жизни пациента, терапевтические возможности очень ограничены. В таких случаях может потребоваться лазерная коагуляция сетчатки . Показаниями к её выполнению служат:
- экссудативная (отёчная) макулопатия;
- ишемия сетчатки;
- появление новых сосудов на сетчатке или передней поверхности радужной оболочки;
- прогрессирование патологических изменений на глазном дне через 3-6 месяцев после компенсации сахарного диабета.
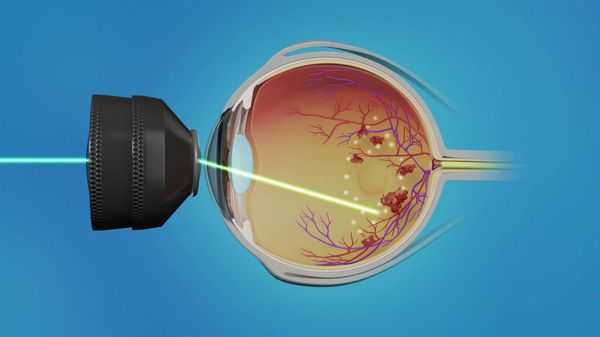
На данный момент существует три основных метода лазерной фотокоагуляции:
- Фокальная лазеркоагуляция (ФЛК) — нанесение коагулянта (вещества, "склеивающего" сетчатку с сосудистой оболочкой) на участки просачивания красителя (флуоресцеина), расположения микроаневризм, кровоизлияний и твёрдых экссудатов. Чаще применяется при макулярном отёке с повышенной проницаемостью сосудов.
- Барьерная лазеркоагуляция — нанесение коагулянтов на околомакулярную зону в несколько рядов. Чаще применяется при первой стадии диабетической ретинопатии в сочетании с макулярным отёком.
- Панретинальная лазеркоагуляция (ПРЛК) — нанесение коагулянтов на все зоны сетчатки, избегая макулярной области. Чаще применяется при второй стадии диабетической ретинопатии с обширными зонами ишемии. Правильно выполненная ПРЛК на ранних стадиях пролиферации является достаточно эффективным методом лечения диабетической ретинопатии.
В далеко зашедших случаях показано хирургическое вмешательство , а именно субтотальная витрэктомия (почти полное удаление стекловидного тела) с удалением задней пограничной мембраны, которая прикреплена по окружности диска зрительного нерва [6] .
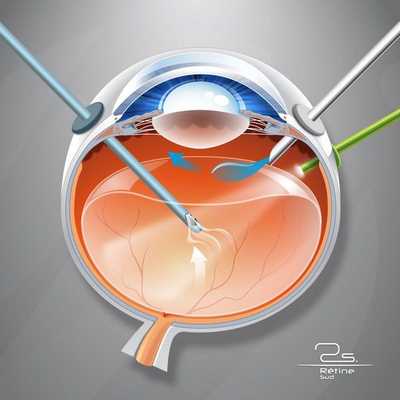
Показаниями для витрэктомии служат:
- витреальное кровоизлияние (постоянно кровоточащие сосуды);
- наличие спаек;
- отслойка сетчатки.
Для многих пациентов с тяжёлым течением диабетической ретинопатии витрэктомия является единственным вариантом сохранения зрения.
Прогноз. Профилактика
Во многом прогноз зависит от стадии диабетической ретинопатии и степени тяжести сахарного диабета. Наиболее неблагополучный вариант будущего возможен при пролиферативной стадии заболевания, так как на этом этапе возникают различные осложнения, которые приводят к значительной потере остроты зрения и слепоте.
Для сохранения зрения пациенту с сахарным диабетом крайне важно следить за основным заболеванием и артериальной гипертензией, строго следовать всем назначениям эндокринолога и терапевта, постоянно наблюдаться у офтальмолога. Если внезапно стала снижаться острота зрения или появились другие жалобы на состояние глаз, то необходимо незамедлительно обратиться к специалисту [10] .
Вторичная катаракта - симптомы и лечение
Что такое вторичная катаракта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Орловой Ольги Михайловны, офтальмолога со стажем в 9 лет.
Над статьей доктора Орловой Ольги Михайловны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов
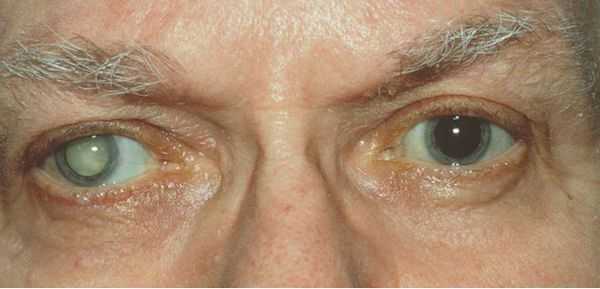
Вторичная катаракта — это помутнение задней капсулы хрусталика глаза. Помутнение может появиться после удаления катаракты и замены родного хрусталика на искусственный, также известный как искусственная или интраокулярная линза (ИОЛ).
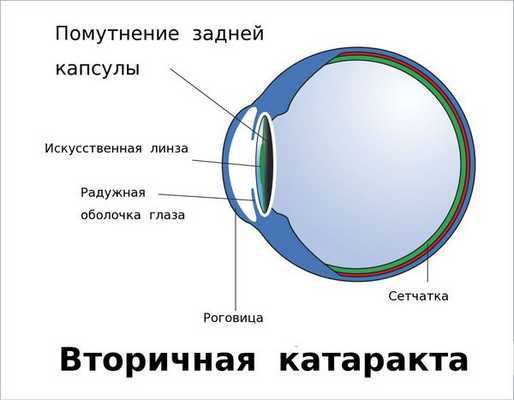
Это одна из наиболее распространённых патологий, возникающих после удаления катаракты. Прежде чем мы начнём обсуждать причины возникновения и методы лечения вторичной катаракты, важно отметить, что в большинстве случаев эта патология развивается не из-за халатности или непрофессионализма хирурга. Как правило, это индивидуальная особенность организма, результат клеточных реакций и обменных процессов в капсуле хрусталика.
Средний срок развития вторичной катаракты от двух месяцев до четырёх лет после хирургического лечения. Многие пациенты ошибочно считают вторичную катаракту видом помутнения родного хрусталика. На самом деле это помутнение его задней капсулы, возникающее уже после замены родного хрусталика на искусственный.
Основная причина развития вторичной катаракты — это разрастание клеток эпителия на задней капсуле хрусталика после хирургического лечения катаракты.
Также на формирование и скорость развития вторичной катаракты влияют сопутствующие факторы:
- возраст — чем старше становится человек, тем больше изменений происходит в обменных процессах организма, в том числе и на клеточном уровне;
- наличие сопутствующих заболеваний в организме, таких как сахарный диабет, ревматизм и другие болезни, связанные в первую очередь с нарушением обменных процессов;
- травмы глазного яблока;
- воспалительные процессы, возникающие в глазу после замены хрусталика, например, иридоциклит и увеиты.
Иногда фактором риска развития вторичной катаракты и скорости её прогрессирования может служить техника удаления катаракты. Например, при экстракапсулярной экстракции катаракты, когда поражённый хрусталик достаётся через небольшой разрез (10-12 мм) на роговице, риск возникновения вторичной катаракты выше, чем при факоэмульсифкации (разрез всего 2-3 мм). Однако сейчас метод экстракции практически не используется в связи с появлением новых, более современных технологий.
Также существует предположение о том, что на развитие вторичной катаракты влияет воздействие ультрафиолетовых лучей и различных препаратов. Однако эти сведения не подтверждены.
Таки образом, вероятность и скорость развития вторичной катаракты индивидуальна и зависит от многих факторов.
Симптомы вторичной катаракты
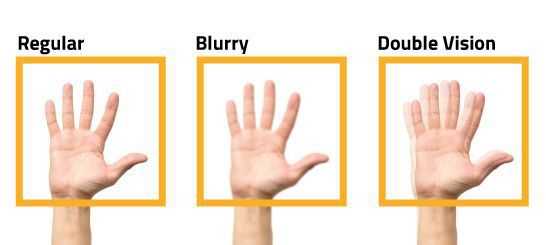
Основной жалобой пациентов является постепенное снижение остроты зрения после замены хрусталика. Зрение может ухудшаться как вдаль, так и вблизи, возможно нарушение фокусировки взгляда. Может снижаться контрастная чувствительность и/или цветовое восприятие (яркость изображения).

У некоторых пациентов возникают жалобы на расстройство темновой адаптации, появление бликов и ореолов, особенно в тёмное время суток при взгляде на яркий источник света (фонарь, свет фар).

Повышается утомляемость при чтении и обычных зрительных нагрузках. Возникает двоение и ощущение пелены или тумана перед оперированным глазом.
Патогенез вторичной катаракты
Чтобы понять, как формируется и развивается вторичная катаракта, нужно разобраться в строении глаза, а точнее хрусталика.
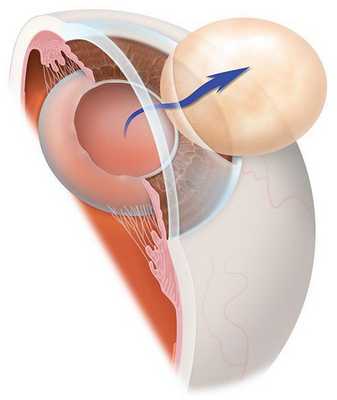
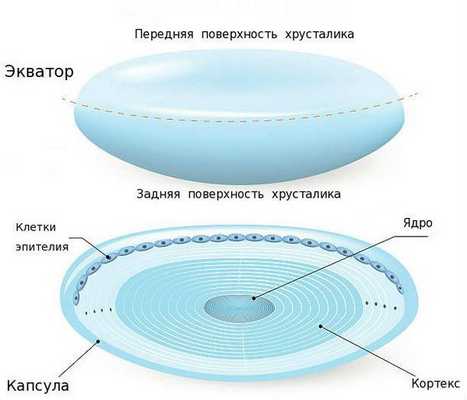
Хрусталик — это прозрачная, двояковыпуклая биологическая линза, одним из основных компонентов которой является белок [3] . То есть это белковая структура. В отличие от других структур глаза в нём очень мало воды (около 50-60 %). С возрастом количество воды уменьшается, клетки хрусталика мутнеют и уплотняются. В норме биологическая линза взрослого человека желтоватого цвета, а когда возникает катаракта, она приобретает более интенсивный жёлтый или красный оттенок [3] . Хрусталик в глазу находится в специальной капсульной сумке (капсульном мешке, капсуле). Часть капсулы, которая покрывает хрусталик спереди, называется "передней капсулой", капсульная сумка, покрывающая линзу сзади — это "задняя капсула".
Изнутри передняя капсула хрусталика покрыта клетками эпителия, а задняя часть капсульного мешка не имеет таких клеток, поэтому она тоньше почти в два раза. Эпителий передней капсулы на протяжении всей жизни активно размножается и участвует в обменных процессах хрусталика, избирательно пропуская к нему питательные вещества через переднюю капсулу [3] .
Когда родной хрусталик мутнеет и образуется катаракта, возникает вопрос о хирургическом лечении.
Существует несколько видов операций по удалению катаракты. На сегодняшний день самый эффективный и быстрый способ лечения помутнения — факоэмульсификация с заменой помутневшего хрусталика на интраокулярную линзу. Техника операции достаточно простая и не требует длительной реабилитации. Вначале хирург делает микроразрезы на роговице 1 мм и 2-3 мм. Далее формируется круглое отверстие в передней капсуле и с помощью ультразвука мутный хрусталик удаляется через это отверстие. Задняя капсула хрусталика остается целой. После того, как хрусталиковые массы удалены, в капсульный мешок через это же отверстие имплантируют искусственный хрусталик (ИОЛ).
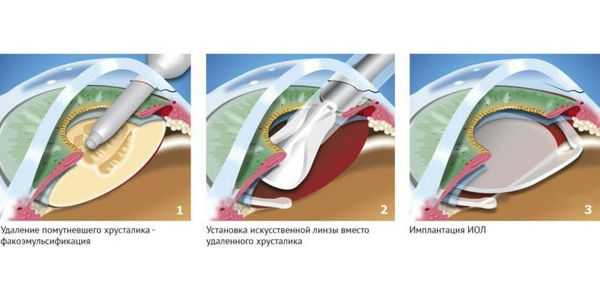
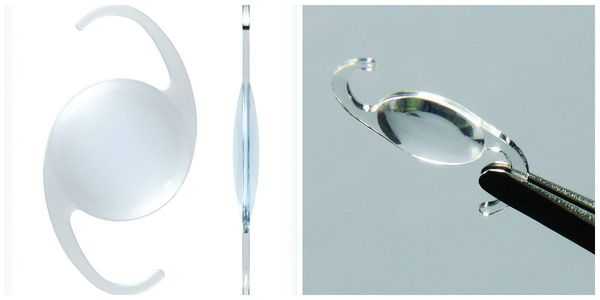
По своему строению интраокулярная линза намного тоньше биологической, поэтому в капсульной сумке первое время она находится в свободном положении. В срок от одной недели до месяца капсульный мешок плотно обволакивает искусственный хрусталик.
Иногда на передней капсуле хрусталика могут оставаться единичные эпителиальные клетки. В зависимости от обменных процессов и индивидуальных особенностей организма эти клетки могут разрастаться и переходить на заднюю капсулу хрусталика. Когда на ней скапливается большое количество этих клеток, капсула мутнеет и острота зрения постепенно снижается. Такое помутнение задней капсулы и называется вторичной катарактой. То есть патология представляет собой результат разрастания эпителиальных клеток на задней капсуле хрусталика.
Классификация и стадии развития вторичной катаракты
Существует несколько классификаций вторичных катаракт. В данном разделе мы рассмотрим наиболее распространённые.
- По морфологическим признакам:
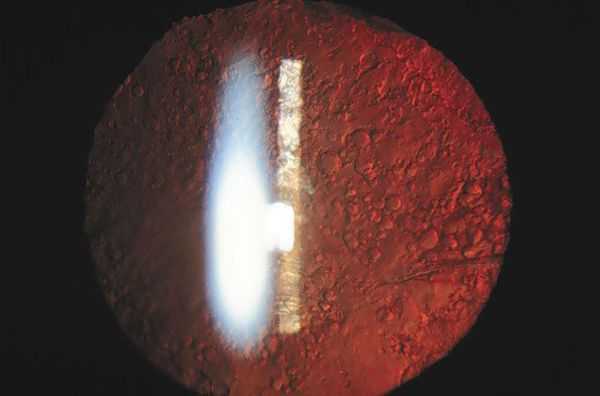
- регенераторная форма — наличие на задней капсуле клеток хрусталикового эпителия и его форм, например, шаров Эльшнига — Адамюка (визуально шары похожи на лягушачью икру);
Осложнения вторичной катаракты
Учитывая, что основные симптомы вторичной катаракты связаны с ухудшением зрительных функций после замены хрусталика, главным осложнением является снижение качества жизни пациента. Без лечения симптомы будут прогрессировать, постепенно увеличивая зрительный дискомфорт.
Вторичная катаракта может привести к потере трудоспособности и инвалидности. Но до этого, как правило, не доходит, так как пациенты обращаются к врачу гораздо раньше, на этапе ухудшения зрения.
Диагностика вторичной катаракты
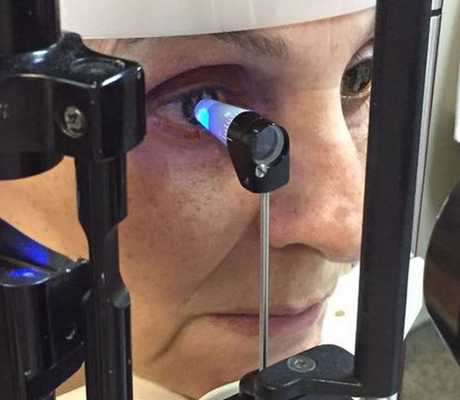
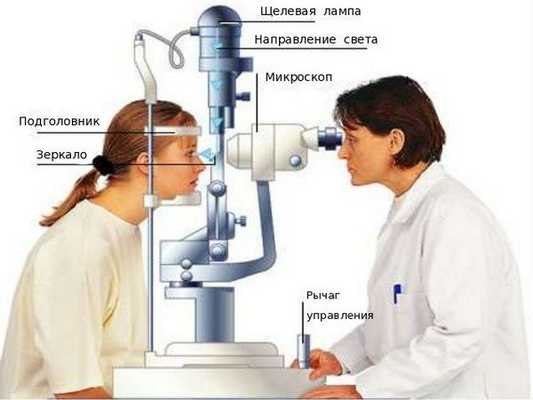
Обычно для выявления вторичной катаракты требуется стандартное офтальмологическое обследование — биомикроскопия (проверка остроты зрения и осмотр в щелевой лампе с расширенным зрачком).
В некоторых случаях плотность помутнений на задней капсуле (толщину задней капсулы) определяют с помощью прибора Pentacam (используется для компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока) . Этот вид диагностики чаще всего проводится с целью клинических исследований или для определения целесообразности удаления капсулы, а также для определения мощности лазера в ходе операции.
Дифференциальная диагностика заболевания не проводится, так как клинические и лабораторные признаки заболевания очевидны.
Если при наличии помутнения капсулы врач видит, что степень помутнения не соответствует степени снижения остроты зрения, тогда проводится дальнейшее дообследование. Специалист должен выявить другое заболевание, которое является причиной ухудшения зрения, и определить дальнейшую тактику лечения пациента.
Лечение вторичной катаракты
Основная задача лечения вторичной катаракты — сформировать круглое отверстие в помутневшей задней капсуле хрусталика с целью улучшения зрительных функций.
Существует два основных способа сделать такое отверстие:
- Хирургическое лечение (инвазивный метод, проникающая операция).
- Лазерное лечение (неинвазивный, непроникающая операция).
В первом случае хирург в условиях операционной делает разрезы, проникает в глазное яблоко и механически удаляет помутневшую капсулу, формируя круглое отверстие в ней. Это достаточно травматичный метод, поэтому используется крайне редко, обычно при наличии абсолютных противопоказаний к лазерному лечению.
В настоящее время при лечении пациентов с вторичной катарактой преимущественно применяют лазерную фотодеструкцию (ЛФД) [4] [6] . ЛФД — это лазерная дисцизия вторичной катаракты (иначе её называют YAG-лазерной дисцизией капсулы хрусталика или лазерной капсулотомией), то есть рассечение помутневшей задней капсулы хрусталика с помощью лазерного луча.
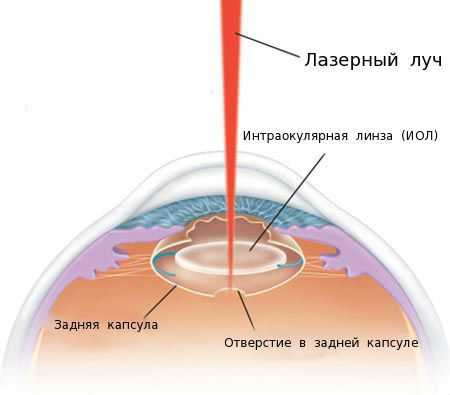
Точное и дозированное воздействие лазерного луча оказывает малую травматичность на структуры глаза и позволяет достичь высоких зрительных функций сразу после операции.
Данный вид операции не требует госпитализации. Сама процедура безболезненная, делается без анестезии и длится не более 5-10 минут. Лишь в некоторых случаях может потребоваться закапывание обезболивающих капель.
Методика проведения операции
За 30 минут до начала процедуры пациенту закапывают в глаз мидриатик (капли, расширяющие зрачок). В зависимости от вида помутнений задней капсулы и других факторов хирург определяет оптимальную тактику лазерного лечения и мощность лазерного излучения. Врач фокусирует луч лазера на задней капсуле, при его воздействии задняя капсула рассекается в нескольких местах и образуется круглое отверстие.
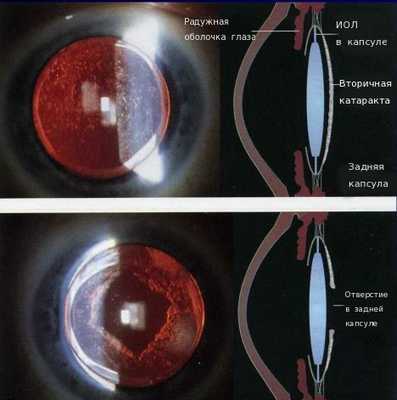
Показание к YAG-лазерной дисцизии:
- вторичная катаракта (помутнение задней капсулы хрусталика).
- низкий прогнозируемый результат после проведения процедуры (как правило, это связано с сопутствующими заболеваниями на этом глазу);
- воспалительные процессы глаза в остром периоде;
- мутные среды глаза, которые затрудняют хирургу обзор задней капсулы и могут повлиять на качество проведения операции.
Послеоперационный период
Реабилитационный период после удаления вторичной катаракты не требуется. Пациент может сразу после операции вести привычный образ жизни. В некоторых случаях врач назначает глазные противовоспалительные и/или гипотензивные капли в течение нескольких дней после операции и/или ограничение физических нагрузок и активных действий на некоторый срок.
Любая терапия должна быть назначена лечащим врачом. Нужно понимать, что каждый случай индивидуален, и, чтобы правильно определить тактику лечения, важно знать общую картину сопутствующих заболеваний.
Осложнения в ходе лазерного лечения и послеоперационном периоде
Появление лазерного оборудования в офтальмологической практике до недавнего времени воспринималось лишь оптимистично. Однако с накоплением клинического опыта стали появляться сведения о риске развития различных осложнений.
- Наиболее часто встречается офтальмогипертензия (повышение внутриглазного давления) после лазерной дисцизии вторичной катаракты. Осложнение длится не более 3 дней. В этой ситуации врач назначает гипотензивные капли или препараты внутрь.
- Рецидив помутнения в постлазерном периоде может возникнуть у пациента с периодическими воспалительными заболеваниями глаза (иридоциклитом), сахарным диабетом или пигментным ретинитом. Для снижения риска развития осложнений назначаются нестероидные противовоспалительные препараты (НПВС) внутрь или в виде капель.
- Риск развития после операции кровотечения в переднюю камеру глаза возрастает, если у пациента есть новообразованные сосуды на радужке или склонность к кровотечениям и гематомам. В редких случаях может произойти кровоизлияние в стекловидное тело (гемофтальм).
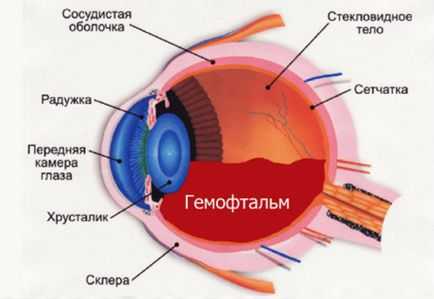
Важнейшим преимуществом лазерной хирургии является формирование стабильного оптического отверстия в задней капсуле хрусталика. Точное дозированное воздействие лазерного луча обеспечивает высокие послеоперационные результаты. Однако, несмотря на простоту техники проведения операции, возможность развития указанных осложнений требует тщательного обследования пациентов и учёта всех возможных факторов риска. Такой подход позволяет провести процедуру безопасно и получить хороший послеоперационный результат.
Вторичная катаракта не возникает повторно. Причиной заболевания является помутнение капсулы хрусталика, которая в ходе операции рассекается лазером и удаляется. На её месте образуется пустое отверстие ("окошко"), и клеткам, которые вызывали снижение зрения, больше негде расти. Некоторыми хирургами вопрос профилактики вторичной катаракты решается одновременно с удалением катаракты [2] [7] [9] . Это особенно актуально для пациентов с угрозой развития макулярного отёка или отслойки сетчатки и у детей младшего возраста [8] . Данная техника позволяет избежать развития вторичной катаракты и, как следствие, лазерного вмешательства.
Однако на сегодняшний день доказано, что удаление задней капсулы хрусталика одномоментно с удалением катаракты в целях профилактики вторичной катаракты не целесообразно, так как может привести к ряду осложнений.
Выше мы говорили о том, что одним из факторов развития вторичной катаракты являются воспалительные процессы в глазу после хирургического лечения. Следовательно, проведение противовоспалительной терапии в раннем послеоперационном периоде снижает вероятность возникновения помутнений на задней капсуле хрусталика [6] .
В качестве профилактических мер может проводиться фотодинамическая терапия (фотохимическое воздействие на новообразованные сосуды) перед хирургическим лечением катаракты. Однако к ней есть множество противопоказаний и не всегда эффективность такой терапии оправдана.
Немаловажное значение имеет материал, из которого сделан искусственный хрусталик. На сегодняшний день предпочтение отдают ИОЛ из акрила. Помимо многих преимуществ такие линзы являются лазеропрочными. То есть, если возникнет необходимость удалить вторичную катаракту, вероятность того, что луч лазера повредит оптику линзы и повлияет на качество зрения после операции, практически отсутствует.
Необходимо помнить, что в целях профилактики рекомендуется проходить осмотр офтальмолога 1-2 раза в год и незамедлительно обращаться к врачу, если происходит резкое ухудшение зрения.
Возможные осложнения экстракции катаракты
Самым эффективным методом лечения катаракты сегодня признается ультразвуковая факоэмульсификация мутного хрусталика с последующей установкой в глаз интраокулярной линзы. Давайте рассмотрим возможные осложнения после экстракции катаракты.
Почему возникают осложнения?
Операция удаления помутневшего хрусталика проходит в подавляющем большинстве случаев быстро и успешно, в результате такого вмешательства примерно у 98 % пациентов существенно улучшается зрение. Осложнения отмечаются достаточно редко (конечно, если лечение катаракты проводилась высококвалифицированным специалистом в условиях стерильной и хорошо оборудованной операционной).
Если же негативные последствия проведенной операциивсе-таки имеют место, то они, как правило, обусловлены:
- индивидуальными особенностями пациента;
- ошибками, которые допустил хирург офтальмолог в процессе вмешательства;
- нарушениями врачебных рекомендаций в реабилитационном периоде.
Самые распространенные осложнения после удаления катаракты
К числу наиболее распространенных послеоперационных осложнений, которые могут отмечаться при экстракции катаракты, относятся:
- вторичная катаракта (возникает в отдаленной перспективе примерно в 50% случаев);
- отслойка сетчатки (более 5 %);
- повышенное внутриглазное давление (до 5 %);
- отек центральной зоны сетчатки (до 5 %);
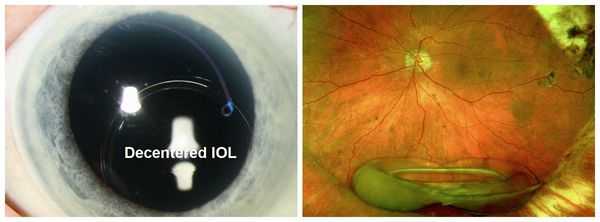
- изменение положенияустановленной интраокулярной линзы (до 1,5 %);
- кровоизлияние в переднюю глазную камеру (до 1,5%).
Вторичная катаракта может в отдаленной перспективе развиться после операции экстракапсулярной экстракции мутного хрусталика, лазерной или ультразвуковой факоэмульсификации катаракты. В случае высокой квалификации специалистов и применения современных хирургических техник вероятность появления данного осложнения снижается. В случае выявления вторичной катаракты проводится капсулотомия.
Зачастую в первые сутки после удаления катаракты отмечается повышенное внутриглазное давление, что купируется специальными препаратами в форме капель (они назначаются курсом на 2-4 дня). Если повышение давления стойкое, проводится пункция передней глазной камеры.
Такое осложнение, как отслойка сетчатки, предполагает хирургическое вмешательство. При планировании операции удаления катаракты нужно учитывать наличие близорукости и сахарного диабета, которые повышают вероятность отслоения сетчатой оболочки в послеоперационном периоде.
После операции по поводу катаракты может развиться макулярный отек. Сахарный диабет, глаукома и нарушения рекомендаций врача в период восстановления увеличивают вероятность отека макулярной области сетчатки.
Такая проблема, как дислокация или децентрализация (смещение) интраокулярной линзы, обычно обусловлено ошибкой хирурга. В случае дислокации операция проводится в любом случае, при децентрализации хирургическое вмешательство назначается при смещении линзы на 0,7-1мм. Кровоизлияние в переднюю камеру также может являться следствием врачебной ошибки, но может возникать и при несоблюдении рекомендаций врача. Как правило, при таком кровоизлиянии назначают консервативную терапию, в редких случаях проводится промывание передней камеры глаза.
Восстановление зрения после отслойки сетчатки
Одной из наиболее опасных патологий зрительной системы человека является отслойка сетчатой оболочки глаза. При этом заболевании происходит отделение сетчатки от подлежащей сосудистой оболочки, и отсутствие своевременной и адекватной помощи специалистов приводит к гибели фоточувствительных клеток и слепоте.

Причины отслоения сетчатки и лечение
К развитию подобной патологии могут различные факторы, в том числе:
- наследственная предрасположенность;
- травматические повреждения глаз и неудачные хирургические операции;
- чрезмерные физические нагрузки;
- сахарный диабет;
- осложненная гипертония;
- выраженная близорукость;
- воспаление сосудистой оболочки глаза (увеит);
- опухоли;
- нарушения питания.
Кроме того, вероятность отслойки сетчатки повышена у лиц старше 40 лет, а также у беременных.
Отслойка сетчатой оболочки лечится хирургическим путем. Задача хирурга — установить локализацию отслоений и разрывов и сделать все возможное, чтобы вернуть сетчатку на прежнее место, а также принять меры к предотвращению дальнейшего отслоения.
В зависимости от особенностей конкретного случая врач выбирает тактику оперативного лечения:
- локальная герметизация дефекта и пломбирование (при точечном отслоении);
- круговая герметизация и пломбирование (предпочтительны при тяжелых патологиях, когда сетчатка полностью отслоилась от сосудистой оболочки);
- витрэктомия (удаляется измененное стекловидное тело, после чего полость заполняется специальным составом);
- лазерная коагуляция (позволяет ограничить дефектную область).
После хирургического лечения отслойки сетчатки пациент должен соблюдать целый ряд врачебных рекомендаций, о которых пойдет речь ниже.
Сроки восстановления
Конечно, срок восстановления после хирургического лечения отслойки сетчатой оболочки зависит от многих факторов — тяжести патологии, возраста и общего состояния пациента, наличия сопутствующих заболеваний, метода лечения и т. д.
Период восстановления после операции методом лазерной коагуляции занимает, например, 1-2 недели. После локального эписклерального пломбирования зрение частично восстанавливается к третьему месяцу с момента операции.
Как избежать осложнений после лечения отслойки сетчатки
Иногда после операции по поводу отслойки сетчатки возникают рецидивы, то есть повторное отслоение. Также могут развиваться осложнения (к примеру, пролиферативная витреоретинопатия или эндофтальмит). Снизить вероятность развития серьезных проблем после операции помогут ответственное отношение к выбору лечебного учреждения и лечащего врача, а также неукоснительное соблюдение в послеоперационном периоде всех рекомендаций специалиста.
Для минимизации рисков придется соблюдать следующие ограничения:
- отказаться от занятий спортом;
- воздерживаться от поднятия тяжестей и даже от наклонов;
- не посещать баню, сауну, солярий;
- отказаться от перелетов и подъемов в горы;
- стараться не перенапрягать глаза;
- пользоваться вне помещения солнцезащитными очками;
- сделать всё возможное, чтобы предотвратить занесение инфекции.
Если в послеоперационном периоде возникают неприятные симптомы, необходимо сообщить о них врачу.
Чтобы предотвратить повторные отслоения сетчатой оболочки, врачи рекомендуют пациентам:
- бросить курить;
- минимизировать употребление алкоголя;
- правильно питаться (в рационедолжны присутствовать продукты, полезные для зрения — рыба, печень, орехи, яичный желток, черника и т. д.);
- избегать высоких физических, а также умственных нагрузок;
- нормализовать режим работы и отдыха, высыпаться;
- гипертоники должны контролировать артериальное давление, а лица, страдающие диабетом — уровень сахара;
- по согласованию с врачом принимать витаминные комплексы;
- зрительная нагрузка возможна только в условиях достаточного освещения;
- ежегодно (а лица из группы риска — дважды в год) являться на профилактические осмотры;
- беременным женщинам рекомендуется пройти офтальмологический осмотр в начале беременности и на конечном этапе, а также в первые 3 месяца с момента рождения малыша.
Более подробные рекомендации даст лечащий врач.
В офтальмологической клинике «ОКОМЕД» (Строгино) работают высококвалифицированные специалисты в этой области. Здесь же работает и ведущий хирург Югай Александр Герасимович, специалист по витреоретинальной хирургии мирового уровня, который спас зрение уже тысячам пациентов.
Читайте также:
