КТ, МРТ при холестериновой гранулеме вершины пирамиды височной кости
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Холестеатома - образование, сформированное ороговевающим эпителием, остатками кератина и различной толщины периматриксом с окружающей воспалительной реакцией или без таковой. У 2,9% пациентов с холестеатомой встречается холестеатома, которая распространяется в пирамиду височной кости. Агрессивный рост холестеатомы пирамиды височной кости может привести к деструкции подлежащих костных структур с распространением образования на скат черепа, клиновидную пазуху, подвисочную ямку, носоглотку с возможным проникновением в субдуральное пространство.
Цель: детализация существующих классификаций холестеатомы пирамиды височной кости.
Материал и методы: в данное проспективное исследование вошли 22 пациента с хроническим гнойным средним отитом, у которых была диагностирована холестеатома пирамиды височной кости. Диагноз поставлен на основании отоларингологического обследования, мультиспиральной компьютерной томография (МСКТ) височных костей, МРТ cреднего уха, диффузно-взвешенной МРТ головного мозга. Средний возраст пациентов составил 39,2±7 лет. В работе использовали классификацию холестеатомы пирамиды височной кости Moffat - Smith 2008 г.
Результаты: МСКТ височной кости с достаточной точностью и специфичностью выявляет различные деструктивные процессы, что важно для определения границы распространения образования и соответственно соотнесения данных границ c классификацией холестеатомы пирамиды височной кости. На основании КТ-снимков и обновленной классификации холестеатомы пирамиды височной кости Moffat - Smith образования были распределены в зависимости от локализации по отношению к лабиринту на супралабиринтную (n - 9), супралабиринтную-апикальную (n - 3), инфралабиринтную (n - 3), инфралабиринтную-апикальную (n - 5), массивную лабиринтную (n - 1) и массивную лабиринтную с апикальным распространением (n - 1). Таким образом, в данной статье мы попытались описать границы типов холестеатом пирамиды височной кости на основании МСКТ височных костей.
Заключение: использование предложенной классификации предоставит возможность определить тип холестеатомы пирамиды височной кости и окажет помощь в выборе тактики хирургического лечения данной патологии.
Ключевые слова: холестеатома пирамиды височной кости, хронический гнойный средний отит, классификация, компьютерная томография.
On the classification of the petrous pyramid cholesteatoma
Anikin I.A. 1 , Khamgushkeeva N.N. 1 , Ilin S.N. 1 , Bokuchava T.A. 2
1 Saint-Petersburg Scientific Research Institute of Ear, Nose, Throat and Speech
2 Murmansk Regional Clinical Hospital named after P.A. Bayandin
Cholesteatoma is the tumor formed by keratinizing epithelium, keratin residues and perimatrix of various thicknesses with or without surrounding inflammatory reaction. In 2.9% of patients with cholesteatoma it spreads to the petrous pyramid. Aggressive growth of the petrous pyramid cholesteatoma can lead to the destruction of the underlying bone structures with the spread of the tumor to the clivus, the sphenoid sinus, the infratemporal fossa, the nasopharynx with possible penetration into the subdural space.
Aim: the detailed classification of the petrous pyramid cholesteatoma.
Patients and Methods: this prospective study included 22 patients with chronic suppurative otitis media who had a petrous pyramid cholesteatoma. The diagnosis is based on an otolaryngological examination, multispiral computed tomography (MSCT) of temporal bones, MRI of the middle ear, diffuse-weighted MRI of the brain. The average age of the patients was 39.2 ± 7 years. The Moffat-Smith 2008 classification of the petrous pyramid cholesteatoma was used in the work.
Results: MSCT of the temporal bone reveals various destructive processes with high accuracy and specificity, that is important for determining the boundaries of the tumor and thus the classification of the petrous pyramid cholesteatoma. Based on CT images and updated Moffat-Smith petrous pyramid cholesteatoma classification, depending on the location in relation to the labyrinth the tumors were distributed on the supra-labyrinth (n-9), supra-labyrinth-apical (n-3), infra-labyrinth (n-3), infra-labyrinth-apical (n-5), massive labyrinth (n-1) and massive labyrinth petrous pyramid cholesteatoma with apical proliferation (n-1). Thus, in this article we have attempted to describe the boundaries of various types of the petrous pyramid cholesteatoma on the basis of the MSCT of the temporal bones.
Conclusion: the use of the proposed classification will provide an opportunity to determine the type of the petrous pyramid cholesteatoma and will help in choosing the tactics of surgical treatment of this pathology.
Key words: the petrous pyramid cholesteatoma, chronic suppurative otitis media, classification, computed tomography.
For citation: Anikin I.A., Khamgushkeeva N.N., Ilin S.N., Bokuchava T.A. On the classification of the petrous pyramid cholesteatoma // RMJ. 2017. № 23. P. 1698-1702.
Для цитирования: К вопросу о классификации холестеатомы пирамиды височной кости. РМЖ. 2017;23:1699-1702.
Статья посвящена вопросам классификации холестеатомы пирамиды височной кости. В исследование вошли 22 пациента с хроническим гнойным средним отитом, у которых была диагностирована холестеатома пирамиды височной кости. В работе использовали классификацию холестеатомы пирамиды височной кости Moffat - Smith 2008 г. Показано, что использование предложенной классификации предоставит возможность определить тип холестеатомы пирамиды височной кости и окажет помощь в выборе тактики хирургического лечения.
Холестеатома - опухолевидное образование, представляющее собой эпидермальную кисту, которая является результатом агрессивного роста ороговевающего плоскоклеточного эпителия 2.
По данным литературы, холестеатома пирамиды височной кости является очень сложным образованием для диагностики и лечения. Данная особенность связана с бессимптомной картиной развития заболевания, расположением холестеатомы близко к основанию черепа и жизненно важным нервно-сосудистым структурам височной кости, склонностью холестеатомы к рецидивам 3. Это одна из немногих патологий, которые имеют тенденцию к прогрессирующему росту. При массивном распространении может привести к костной эрозии верхушки пирамиды височной кости и развитию вне- и внутричерепных осложнений [1-3, 5, 6]. Частота встречаемости холестеатомы пирамиды височной кости составляет 4-9% от всех патологических образований в пирамиде височной кости [4], 0,2% - от всех случаев хронического среднего отита, осложненного холестеатомой [7].
Холестеатома пирамиды височной кости по происхождению может быть врожденной и приобретенной. Появление врожденной холестеатомы пирамиды височной кости объясняется сохранением эктодермального зачатка в пирамиде височной кости или в среднем ухе, из которого образование далее распространяется по направлению к верхушке пирамиды височной кости. Приобретенная холестеатома, в отличие от врожденной, чаще всего развивается вследствие инвазии эпидермиса в результате ретракции (первичная приобретенная холестеатома) или перфорации барабанной перепонки (вторичная приобретенная холестеатома). Ряд авторов также выделяют ятрогенную холестеатому, развившуюся после хирургических манипуляций на непораженном холестеатомным процессом ухе, и посттравматическую, возникающую в результате эпидермального заноса, вызванного травмой уха [2, 4].
За последнее время предложены несколько классификаций, основанных на локализации холестеатомы в каменистом отделе височной кости. U. Fish выделил супралабиринтный и инфралабиринтный-апикальный типы холестеатомы пирамиды височной кости [8]. В 1993 г. M. Sanna et al. создали классификацию холестеатомы пирамиды височной кости в зависимости от локализации образования по отношению к лабиринту, выделив: супралабиринтную, инфралабиринтную, массивную, инфралабиринтную-апикальную и апикальную [2].
По данным M. Sanna, cупралабиринтная холестеатома чаще всего бывает врожденной, но также может быть и результатом глубокого врастания эпидермиса в эпитимпанум. Она чаще поражает переднее эпитимпанальное пространство и простирается медиально к внутреннему слуховому проходу и вперед по направлению к сонной артерии. Также холестеатома может распространяться к заднему отделу лабиринта и в ретролабиринтные клетки сосцевидного отростка с поражением базального завитка улитки и лицевого нерва. В большинстве случаев супралабиринтная холестеатома клинически проявляется развитием пареза (паралича) мимической мускулатуры. Инфралабиринтная холестеатома возникает в гипотимпануме и в инфралабиринтных клетках сосцевидного отростка и распространяется вперед к внутренней сонной артерии и сзади к задней черепной ямке. Массивная лабиринтная холестеатома диффузно поражает височную кость с вовлечением в патологический процесс всего заднего и переднего отдела лабиринта и чаще является результатом роста супра- и инфралабиринтной холестеатомы, а также инвазивного роста первичной приобретенной холестеатомы. Она обычно протекает бессимптомно, но может вызвать паралич мимической мускулатуры и частичную или полную сенсоневральную тугоухость. Инфралабиринтная-апикальная холестеатома встречается в инфралабиринтных и в верхушечных отделах пирамиды височной кости. Изначально поражает передние отделы пирамиды височной кости, горизонтальную часть внутренней сонной артерии, после поражает апикальный отдел пирамиды височной кости, а затем распространяется или вверх к клиновидной пазухе, или кзади и вниз в инфралабиринтный отдел височной кости. Данная холестеатома чаще всего бывает врожденной и при ее распространении во внутреннее ухо у пациентов развивается хроническая сенсоневральная тугоухость IV степени. Функция лицевого нерва, как правило, у пациентов не нарушена. Апикальная холестеатома занимает только верхушку пирамиды височной кости и при массивном своем росте может привести к деструкции костной стенки внутреннего слухового прохода с дальнейшим распространением в сторону задней черепной ямки или к тройничному нерву [2, 9, 10].
В 2008 г. D. Moffat и W. Smith предложили классификацию холестеатомы пирамиды височной кости, которая, по данным авторов, более всеобъемлющая, чем существующие классификации. В классификации Moffat - Smith различают супралабиринтную, супралабиринтную-апикальную, инфралабиринтную, инфралабиринтную-апикальную, апикальную и массивную лабиринтную холестеатому пирамиды височной кости с апикальным распространением [11].
При планировании хирургического вмешательства хирургу необходимо иметь представление о локализации холестеатомы в пирамиде височной кости, ее расположении по отношению к сосудисто-нервным образованиям височной кости, наличии костно-деструктивных изменений структур среднего и внутреннего уха. С этой целью на предоперационном этапе обследования пациентов проводится анализ полученных результатов МСКТ-исследований височных костей, включающих серию томограмм и протокол исследования [12].
Целью данной работы послужила детализация существующих классификаций холестеатомы пирамиды височной кости.
Материал и методы
На базе ФГБУ «СПб НИИ ЛОР» Минздрава России с 2012 г. по март 2017 г. у 22 пациентов (13 женщин и 9 мужчин) с хроническим гнойным средним отитом диагностирована холестеатома пирамиды височной кости.
Диагноз был поставлен на основании отоларингологического и радиологического обследования, включающего МСКТ височных костей, МРТ cреднего уха, диффузно-взвешенную МРТ головного мозга. Средний возраст пациентов составил - 39,2±7 лет.
У 10 пациентов (45%) в анамнезе были радикальные операции на среднем ухе. Два пациента (9%) в прошлом прооперированы нейрохирургами с удалением холестеатомы верхушки пирамиды височной кости из экстрадурального подвисочного и инфралабиринтного доступов соответственно. У 10 пациентов (45%) с хроническим эпитимпано-антральным средним отитом оперативные вмешательства на ушах ранее не выполнялись.
Для более детального описания границ холестеатомы пирамиды височной кости за основу была взята классификация M. Sanna 2016 г., где на основании МСКТ височной кости определены границы только для супралабиринтной, инфралабиринтной, массивной, инфралабиринтной-апикальной и апикальной холестеатомы пирамиды височной кости [10]. Супралабиринтная-апикальная и массивная-апикальная холестеатомы пирамиды височной кости в данной системе не представлены. Таким образом, мы попытались описать границы для всех ее типов расположения в височной кости, взяв за основу классификацию Moffat и Smith 2008 г. [11].
Результаты обследования и обсуждение

На основании детального анализа МСКТ височной кости, обзора современной литературы, а также опыта хирургического лечения данной патологии нами детализирована классификация холестеатомы пирамиды височной кости (табл. 1).
Применение радиологических методов исследования височной кости (МРТ среднего уха, КТ височной кости, диффузионно-взвешенная МРТ головного мозга) в совокупности позволяют диагностировать холестеатому.
МСКТ височной кости с достаточной точностью и специфичностью выявляет различные деструктивные процессы, что важно для определения границы распространения образования и соответственно соотнесения данных границ с классификацией холестеатомы пирамиды височной кости. Использование предложенной классификации предоставит возможность определить тип холестеатомы пирамиды височной кости и окажет помощь в выборе тактики хирургического лечения данной патологии.
Заключение
В результате проведенного анализа данных МСКТ пациентов с холестеатомой пирамиды височной кости была детализирована классификация этой патологии в зависимости от расположения образования по отношению к структурам и окружающим тканям височной кости. Классификация холестеатомы пирамиды височной кости позволит выбрать оптимальный хирургический подход санации патологического процесса, а также поможет в стандартизации отчетности по данному заболеванию.
КТ, МРТ при холестериновой гранулеме вершины пирамиды височной кости
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Московский научно-практический центр оториноларингологии ДЗ Москвы
Федеральный медико-биологический Центр им. А.И. Бурназяна ФМБА России, Москва, Россия, 123098
Хирургическое лечение холестеатомы пирамиды височной кости
Журнал: Вестник оториноларингологии. 2015;80(3): 57‑60
Кратко представлена эпидемиология, классификация, диагностика и современные тенденции хирургического лечения холестеатомы пирамиды височной кости. Описан клинический случай диагностики и хирургического лечения холестеатомы верхушки пирамиды височной кости.
Из всех заболеваний верхушки пирамиды височной кости холестеатома встречается в 3,4—9% случаев. Наиболее часто (в 60%) в этой зоне выявляется холестероловая гранулема. В то же время имеются случаи диагностики мукоцеле, арахноидальных кист, менингиомы, хордомы, ксантомы, кавернозной гемангиомы, аневризм внутренней сонной артерии, фиброзной дисплазии, хондросаркомы и метастатической карциномы. Может симулировать заболевание верхушки пирамиды и асимметричная пневматизация этой локализации [1—5].
Среди больных с холестеатомой височной кости у 2,9% встречается холестеатома пирамиды височной кости. Холестеатома этой локализации может быть первичной (врожденной), происходящей из остатков эмбриональной или аберрантной эпителиальной ткани, или вторичной вследствие инвазии холестеатомы из среднего уха или сосцевидного отростка. Вторичная холестеатома выявляется у 58%, а первичная — у 12% пациентов [2, 6]. В зависимости от локализации холестеатомы в пирамиде височной кости по классификации M. Sanna [7] выделяют пять ее видов: супралабиринтная, инфралабиринтная, массивная лабиринтная, инфралабиринтная с апикальным распространением и апикальная [7]. Наиболее часто встречается супралабиринтная (26,7—67%), массивная лабиринтная (20—38%) и инфралабиринтная (7—40%) холестеатомы [1, 6, 8].
При холестеатоме пирамиды височной кости часто наблюдается бессимптомное течение при значительном ее объеме. В зависимости от локализации ранними симптомами могут быть выраженное снижение слуха или глухота (у 9—69%), дисфункция лицевого нерва (у 29—53%), оторея (у 66,7%), периферическое головокружение (у 33,3%) или центральные неврологические осложнения вследствие эрозии рядом расположенных важных анатомических структур [1, 2, 6, 8, 9].
Применение в диагностике высокоинформативных методов исследования: мультиспиральной компьютерной томографии (МСКТ) и магнитно-резонансоной томографии (МРТ) с контрастным усилением, в том числе в non- EPY режиме, позволяет определить локализацию, распространение холестеатомы и на дооперационном этапе планировать хирургический подход.
В литературе имеются единичные обзоры, посвященные диагностике и хирургии холестеатомы пирамиды височной кости, освещающие значительное количество клинических случаев [1, 6, 8—11]. Основными задачами операции являются тотальное макроскопическое удаление холестеатомы, сохранение ствола лицевого нерва, предупреждение ликвореи и менингита и сохранение слуховой функции. Поэтому современный алгоритм выбора хирургического подхода строится на локализации холестеатомы, состоянии слуховой функции и лицевого нерва. Большинство авторов отдают предпочтение закрытым вариантам с облитерацией зоны операции и ушиванием наружного слухового прохода по Rambo, учитывая современные средства реабилитации слуха. Так, при супралабиринтной холестеатоме и нормальном слухе используют транстемпоральный супралабиринтный подход через среднюю черепную ямку, а при сенсоневральной тугоухости — выполняют субтотальную петрозэктомию транслабиринтным и транскохлеарным подходом. При инфралабиринтной холестеатоме и нормальном слухе применяют субтотальную петрозэктомию трансмастоидальным и ретролабиринтным подходами, а при сенсоневральной тугоухости — транслабиринтным и транскохлеарным подходами [6, 11, 12]. В то же время стремление сохранить слух после операции в ущерб радикальному удалению холестеатомы может привести к резидуальной патологии и необходимости повторного вмешательства. В тех случаях, когда холестеатома распространяется медиальнее капсулы лабиринта, сохранить слух невозможно, и на выбор хирургического подхода влияет состояние лицевого нерва. При этих локализациях холестеатомы при сохранной функции лицевого нерва применяют транслабиринтный и транскохлеарный или инфратемпоральный доступы, а при дисфункции лицевого нерва — транскохлеарный. Для лечения дисфункции лицевого нерва в зависимости от места компрессии выполняют декомпрессию ствола нерва, нейропластику или VII—XII анастомоз одновременно (или на втором этапе) [1, 6, 10]. Лучшие результаты операции отмечают при длительности дисфункции лицевого нерва менее 12 мес. В результате лечения глухота оперированного уха наблюдается у 18—83%, рецидив холестеатомы в разные сроки — у 2—19% и интракраниальные осложнения у 2—6% больных [6, 8].
В последние годы некоторые авторы выполняют модифицированную субтотальную петрозэктомию различными подходами, в зависимости от локализации холестеатомы, с тимпанооссикулопластикой для сохранения или улучшения функции слуха. По их данным, преимуществами открытой реконструкции являются функциональный результат, ранняя диагностика рецидива холестеатомы и менее сложная ревизионная хирургия в условиях необлитерированной полости. При этой методике после удаления холестеатомы пирамиды височной кости у 90% пациентов выполнялась тимпанопластика и у 52% — оссикулопластика. В результате операции слух улучшился у 38% пациентов, сохранился на прежнем уровне — у 29% и у 33% отмечено его ухудшение [8].
В нашей стране хирургией пирамиды височной кости занимаются преимущественно нейрохирурги. Однако и их возможности ограничены при распространенной холестеатоме пирамиды височной кости.
Представляем случай диагностики и хирургического лечения холестеатомы верхушки пирамиды височной кости.
Пациентка М., 32 года, обратилась в отделение нейрохирургии клиники ФГБУ ФМБЦ им. А.И. Бурназяна с жалобами на отсутствие слуха на правое ухо, периодические выделения из него, асимметрию лица.
Из анамнеза известно, что пациентка с детства страдает хроническим гнойным правосторонним средним отитом с периодическими обострениями в виде выделений из правого уха на фоне ОРВИ или попадания воды в ухо. Регулярно проводилась местная антибактериальная терапия с временным положительным эффектом. С 16-летнего возраста стала отмечать головокружения системного характера. В 2006 г. обратилась в клинику МОНИКИ, где выполнена КТ височных костей, по данным которой выявлено новообразование правой пирамиды височной кости. В той же клинике выполнена санирующая операция на правой височной кости с удалением задней стенки слухового прохода. В послеоперационном периоде головокружения купировались, но сохранялись выделения из этого уха. В 2009 г. стала отмечать подергивание мышц правой половины лица, эпизоды по типу гемифациального спазма до нескольких раз в день. В НИИ нейрохирургии им. Н.Н. Бурденко выполнена ретросигмовидным доступом операция на пирамиде височной кости с удалением холестеатомы правой пирамиды височной кости. После операции у пациентки полностью восстановилась функция лицевого нерва справа. Однако в 2012 г. у пациентки вновь развился парез лицевого нерва справа. Обратилась в отделение нейрохирургии клиники ФМБЦ им. А.И. Бурназяна для обследования и лечения.
При поступлении: общее состояние больной удовлетворительное. Температура тела нормальная. Кожные покровы обычной окраски. В легких дыхание везикулярное, без хрипов. АД — 120/80 мм рт.ст. Пульс 90 в 1 мин, ритмичный, удовлетворительных свойств.
При осмотре имеются спокойные, безболезненные послеоперационные рубцы в правой заушной и ретросигмовидной области. При отомикроскопии справа — наружный слуховой проход широкий, свободный, без отделяемого. Барабанная перепонка сохранена только в передних отделах. Слизистая оболочка в мезогипотимпануме утолщенная, полипозно-измененная. Полость в мастоидальном отделе небольшая, покрыта утолщенной слизистой оболочкой без эпидермиса. Слуховая труба проходима по Вальсальва. Слева наружный слуховой проход широкий, свободный. Барабанная перепонка серого цвета, опознавательные знаки дифференцируются.
В неврологическом статусе: сознание ясное. Контактная. Менингеальных знаков нет. Гипостезия в зоне иннервации V нерва справа (больше по 1—2 ветвям), корнеальный рефлекс снижен справа. Определяется грубый парез правого лицевого нерва справа (V степень по шкале House—Brackmann). Координаторные пробы выполняла удовлетворительно.
При тональной пороговой аудиометрии (ТПА) выявлена правосторонняя глухота. Слух слева в пределах возрастной нормы.
По данным электронейромиографии отмечались признаки умеренного поражения правого лицевого нерва по смешанному типу (аксональному и демиелинизирующему), проводимость по всем ветвям составляла 30—40% от нормы по типу неврита.
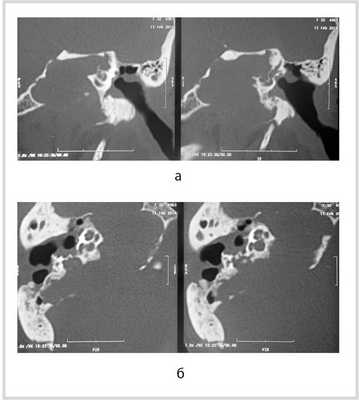
Рис. 1. КТ височных костей пациентки М. а — коронарная проекция: деструктивная полость в пирамиде височной кости, заполненная субстратом неоднородной плотности, капсула лабиринта значительно разрушена на уровне базального и апикального завитков улитки, латерального и верхнего полукружных каналов; б — аксиальная проекция: деструктивная полость с разрушением задней грани пирамиды, передневерхней и нижней поверхности.
По результатам МРТ головного мозга правая пирамида височной кости деформирована, увеличена в объеме, выполнена субстратом размером до 5,5—2,8—3 см, распространяющимся на область внутреннего слухового прохода, заднего полукружного канала, медиальные отделы барабанной полости, сосцевидный отросток. Описанный субстрат изо-гипоинтенсивен в режиме Т1, гиперинтенсивен — в Т2 и non-EPI DWI (рис. 2). Заключение: признаки рецидива холестеатомы с деструктивными изменениями структур внутреннего и среднего уха на фоне хронических воспалительных изменений.
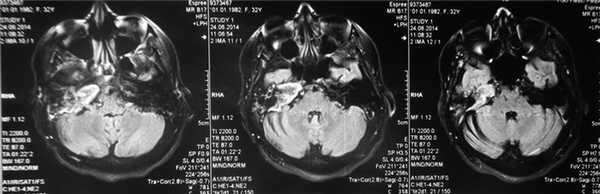
Рис. 2. Магнитно-резонансная томография головного мозга пациентки М. Деформированная, увеличенная в объеме пирамида височной кости выполнена мягкотканым субстратом.
Учитывая анамнез заболевания, ранее выполненные операции, клинические проявления (глухота, явления периферического пареза лицевого нерва) и локализацию процесса по данным КТ височных костей и МРТ, свидетельствующие о массивной лабиринтной холестеатоме, пациентке была выполнена реоперация. Транслабиринтным подходом произведена субтотальная петрозэктомия (частичная лабиринтэктомия) с удалением холестеатомы и пластикой дефекта височной кости жиром. При ревизии определялась послеоперационная неэпидермизированная мастоидальная полость, которая была заполнена утолщенной слизистой оболочкой. В барабанной полости также определялась утолщенная полипозная слизистая оболочка. Барабанная перепонка сохранена только в передних отделах. Цепь слуховых косточек отсутствовала. За счет удаления перилабиринтных клеток, заднего верхнего и латерального полукружных каналов был открыт широкий доступ в сторону верхушки пирамиды, где выявлена большая холестеатома, распространявшаяся от верхушки сосцевидного отростка до верхушки пирамиды височной кости. Выявлено обнажение луковицы яремной вены, мозговых оболочек задней черепной ямки, нисходящей части канала лицевого нерва. Холестеатома удалена с образованием большой полости внутри пирамиды височной кости. При удалении холестеатомы из области внутреннего слухового прохода (который не дифференцировался) отмечалась ликворея. Эпидермальные оболочки оставлены на луковице яремной вены, у верхушки пирамиды височной кости, под улиткой. Произведена герметизация твердой мозговой оболочки двухкомпонентным фибриновым клеем. В область верхушки пирамиды височной кости уложена подкожно-жировая клетчатка, которая была взята с передней брюшной стенки. Выполнена пластика полости свободным миофасциальным лоскутом. В барабанную полость, под остатки барабанной перепонки, уложена аутофасция. Слуховой проход не ушивался для возможности контроля за созданной полостью.
По данным гистологического исследования удаленного образования от 29.07.14: в присланном материале бесструктурные холестеатомные массы и мелкий пласт многослойного плоского эпителия с рыхлой подэпителиальной стромой с кровоизлияниями.
При наблюдении в послеоперационном периоде отмечена длительная эпителизация послеоперационной полости и сохранение пареза правого лицевого нерва (V степень по шкале House—Brackmann). Неврологический статус — без отрицательной динамики.
Представленный случай свидетельствует о возможности успешного применения транслабиринтного подхода для удаления холестеатомы верхушки пирамиды височной совместно с нейрохирургами.
Кафедра оториноларингологии Российской медицинской академии последипломного образования, Москва
Рентгенодиагностическое отделение ЦКБ гражданской авиации
Кафедра оториноларингологии учебно-научного медицинского центра Управления делами Президента России, Москва
Кафедра оториноларингологии РМАПО
МРТ в предоперационном обследовании и послеоперационном контроле при хроническом среднем отите с холестеатомой
Журнал: Вестник оториноларингологии. 2012;77(5): 14‑19
Косяков С.Я., Лазебный В.В., Коршок В.В., Пчеленок Е.В. МРТ в предоперационном обследовании и послеоперационном контроле при хроническом среднем отите с холестеатомой. Вестник оториноларингологии. 2012;77(5):14‑19.
Kosiakov SIa, Lazebnyĭ VV, Korshok VV, Pchelenok EV. The role of MRI in the preoperative examination and postoperative follow up of the patients presenting with a combination of chronic otitis media and cholesteatoma. Vestnik Oto-Rino-Laringologii. 2012;77(5):14‑19. (In Russ.).
Цель работы - изучить возможности определенных режимов МРТ в диагностике холестеатомы, а также определить критерии предлагаемых протоколов. Исследование проводилось в стандартных режимах Т1, Т2, а также в режиме non-EPI DWI. Нами были обследованы пациенты как с первичной холестеатомой, так и с резидуальной и рецидивирующей холестеатомой. Основной алгоритм радиологической диагностики холестеатомы заключался в следующем: низкоинтенсивный сигнал в режиме Т1, сигнал высокой интенсивности в режимах Т2 и non-EPI DWI. В статье представлены 3 клинических наблюдения. Всем пациентам была выполнена МРТ в режимах Т1, Т2 и non-EPI DWI. У 2 пациентов было подтверждено наличие холестеатомы и верифицирован данный факт на операции, а в одном из примеров данный метод позволил исключить наличие холестеатомы.
Холестеатома — это скопление кератина в матриксе чешуйчатого эпителия в полости среднего уха. Только в 2% случаев холестеатома может быть врожденной. В остальных же случаях это приобретенное заболевание, развивающееся на фоне хронического среднего отита в результате ретракции барабанной перепонки [1].
Холестеатома разрушает структуры среднего уха, нарушает такие функции последнего, как слух, равновесие, функцию лицевого нерва и вызывает осложнения.
Осложнения холестеатомы связаны с костной деструкцией в полости среднего уха, что обусловлено механическим давлением и активностью медиаторов воспаления, которые стимулируют остеокласты. Костная деструкция приводит к разрушению цепи слуховых косточек, развитию лабиринтных фистул, эрозиям канала лицевого нерва с развитием пареза и, наконец, к тяжелым внутричерепным осложнениям.
Лечение холестеатомы всегда только хирургическое. Хирургические подходы могут быть различными и включать операции с сохранением задней стенки наружного слухового прохода и ее удалением, с реконструкцией цепи слуховых косточек и стенок паратимпанальных пространств [2]. Закрытые типы операций длительное время применяли с большой осторожностью по причине высокого процента развития как резидуальных заболеваний, так и рецидива холестеатомы. В связи с этим «золотой стандарт» лечения включал обязательную ревизию через год после операции. Например, по данным клиники в Антверпене, повторные оперативные вмешательства у взрослых составляют 57%, из которых только в 7,2% случаев обнаружена резидуальная холестеатома, а в остальных случаях (92,8%) проводились необоснованные оперативные вмешательства [3].
В настоящее время для предоперационного обследования больных широко используется компьютерная томография (КТ) височных костей. Данный метод позволяет определить состояние слуховых косточек, сосцевидного отростка, надбарабанного пространства, стенок барабанной полости, состояние окон лабиринта и внутреннего уха [4]. Однако специфичность КТ в диагностике холестеатомы низка. В связи с этим КТ можно рассматривать только как «дорожную карту» для оценки состояния различных структур среднего уха (сохранены, повреждены, разрушены). Это дает возможность ориентироваться в наличии анатомических структур, определить костную деструкцию, но ни в коем случае не определить, за счет чего произошла деструкция. На КТ невозможно дифференцировать холестеатому, грануляционную, рубцовую ткань и опухоль. Исследования последних 15 лет это подтверждают [5]. Для послеоперационного контроля КТ имеет еще меньшее значение, так как вследствие низкой специфичности не позволяет дифференцировать послеоперационные рубцовые изменения от экссудата или резидуальной холестеатомы. КТ наиболее значима при определении аэрации среднего уха и сосцевидного отростка, но значимость ее снижается при наличии мягкотканных образований [6].
В течение последних нескольких лет было опубликовано несколько работ [5, 7—10] о диагностике холестеатомы с применением магнитно-резонансной томографии (МРТ) в различных режимах (Т1, Т2, EPI DWI и non-EPI DWI). Эти работы были опубликованы в основном врачами-радиологами в соавторстве с оториноларингологами и носят специфический характер, так как информация в них излагается с позиций рентгенологов с указанием массы технических характеристик оборудования и протоколов обследования.
Цель нашей работы — изучить возможности определенных режимов МРТ в диагностике первичной холестеатомы различных размеров в диагностически сложных случаях, резидуальной холестеатомы у пациентов, подвергнутых множественным оперативным вмешательствам. В конечном счете, предполагается популяризировать данный метод и сделать его доступным для лечебной практики.
Методика исследования
Все пациенты были обследованы на МР-томографе Signa HD GE («Helthcare», США) с напряженностью магнитного поля 1,5 Тесла. Обследование выполнялось без контрастирования в импульсных последовательностях:
— Т1 во фронтальной плоскости с подавлением сигнала от жировой ткани с толщиной среза 3 мм;
— Т2 во фронтальной и сагиттальной плоскостях с толщиной среза 3 мм;
— non-EPI DWI в аксиальной плоскости с толщиной среза 2 мм.
При наличии холестеатомы характерны следующие МРТ-признаки:
1. Сигнал низкой интенсивности в режиме Т1.
2. Гиперинтенсивный сигнал или сигнал средней интенсивности в режиме Т2.
3. Сигнал высокой интенсивности в режиме non-EPI DWI.
При наличии воспаления и грануляционной ткани выявляются следующие МРТ-признаки:
1. Сигнал низкой интенсивности в неконтрастном режиме Т1.
2. Cигнал высокой интенсивности в режиме T2.
3. Сигнал низкой интенсивности в режиме non-EPI DWI.
Для холестерол-гранулемы характерны следующие МРТ-признаки:
1. Сигнал высокой интенсивности в режиме Т1.
2. Сигнал высокой интенсивности в режиме Т2.
Основная проблема закрытых методов хирургии уха заключается в необходимости длительного наблюдения. Развитие резидуальной холестеатомы после первичной операции до момента клинических проявлений, как правило, занимает около 12—18 мес [7]. Учитывая огромные пространства нашей страны, повторная ревизия для иногороднего пациента часто представляет финансовую нагрузку. В то же время с широким распространением диагностического оборудования и, в частности, магнитно-резонансных томографов, появляется возможность, применив описанный метод, контролировать состояние заболевания, не прибегая к повторному хирургическому вмешательству.
Идеальным методом скрининга на сегодняшний день является применение МРТ в режиме non-EPI DWI. Преимуществом является отсутствие необходимости применения дорогого контраста (например, гадолиниума) и связанного с его применением возможного нефротоксического действия, сокращение времени обследования на 45 мин (ожидание поздней фазы контрастирования). Обследование только в режиме non-EPI занимает всего 3—6 мин [8].
Существует два диагностических исключения, которые могут маскироваться под наличие холестеатомы и демонстрировать те же закономерности. Это абсцесс (как правило, имеющий клинические признаки) и скопление серы в наружном слуховом проходе.
Метод МРТ обеспечивает высокую безопасность при хирургических вмешательствах, использующих облитерацию паратимпанальных пространств, что дает возможность контроля резидуального заболевания и позволяет диагностировать рецидивы холестеатомы. Проведение МРТ-исследования в режиме non-EPI DWI через 1 год и 5 лет позволяет, в зависимости от результата, планировать хирургическое вмешательство [10, 12].
Послеоперационный контроль заключается в тщательной отоскопии и наблюдении в течение 10 лет, при подозрении на рецидив холестеатомы необходимо проводить МРТ-исследование (в том числе в режиме non-EPI DWI).
Под нашим наблюдением находились 30 пациентов с подозрением на первичную холестеатому (где клиническая картина не была однозначна) и пациенты со сложностями в диагностике, ранее подвергнутые оперативным вмешательствам. Всем пациентам была проведена МРТ основания черепа в стандартных режимах (во фронтальной проекции) и режиме non-EPI DWI (в аксиальной проекции), без контрастного усиления.
Больная Ф., 30 лет, обратилась с жалобами на головокружение, снижение слуха на правое ухо, слизистое отделяемое из правого уха. Болеет в течение 6 лет, лечилась консервативно. При отомикроскопии визуализируется перфорация в верхнем отделе барабанной перепонки.
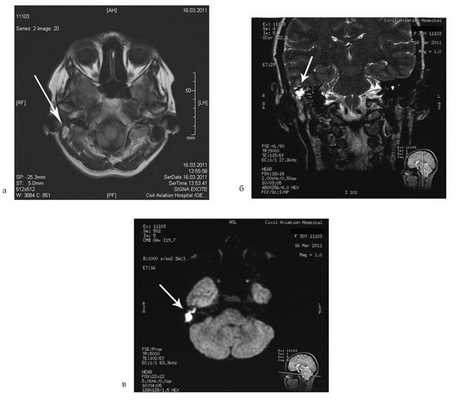
Пациентке была выполнена МРТ основания черепа по описанной методике (рис. 1). Рисунок 1. МРТ основания черепа больной Ф. с хроническим правосторонним гнойным средним отитом. Фистула лабиринта. Холестеатома. а — исследование в режиме Т1; б — в режиме Т2; в — в режиме non-EPI DWI.
В режиме Т1 справа определяется образование с низкой интенсивностью сигнала, а в режиме Т2 и non-EPI DWI — образование с гиперинтенсивным сигналом. Диагноз: хронический правосторонний гнойный средний отит; холестеатома; фистула лабиринта. Пациентка была подвергнута санирующей операции на правом ухе с тимпанопластикой и облитерацией паратимпанальных пространств. Были выявлены холестеатома, заполняющая аттик, адитус, антрум, деструкция цепи слуховых косточек, фистула латерального полукружного канала. Послеоперационный период протекал без особенностей, на 15-е сутки была удалена гемостатическая губка и силиконовая выстилка. При контрольном осмотре ухо сухое, отмечает улучшение слуха, головокружения нет. Через 12 мес проведено повторное МРТ-исследование. Признаков холестеатомы не обнаружено. Получен хороший функциональный результат — ухо толерантно к воде, самоочищается.
Больная У., 25 лет, обратилась с жалобами на снижение слуха на правое ухо, периодические выделения из правого уха. 18 лет назад была выполнена радикальная операция по поводу острого мастоидита, острого гнойного среднего отита справа. После операции развился парез лицевого нерва. В связи с продолжающимися обострениями через 8 лет была выполнена повторная операция с тимпанопластикой и мастоидопластикой. Частота обострений снизилась, но периодические выделения из уха продолжались. При отомикроскопии визуализируется неомембрана на задней стенке наружного слухового прохода с отверстием 2×4 мм, которое ведет в мастоидальную полость. Дно и стенки полости необозримы.
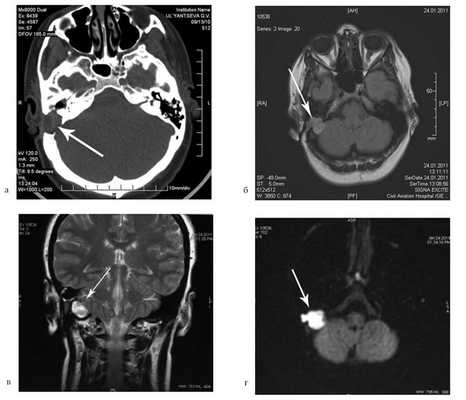
На КТ височных костей справа послеоперационная полость, заполненная мягкотканным образованием, определяется большой костный дефект в направлении сигмовидного синуса и мозжечка (рис. 2, а). Рисунок 2. КТ и МРТ височных костей больной У. с хроническим правосторонним средним отитом. Состояние после радикальной операции (1993 г.), санирующей операции с мастоидопластикой и тимпанопластикой (2003 г.). Холестеатома. Парез лицевого нерва. а — КТ; б — МРТ основания черепа в режиме Т1; в — в режиме Т2; г — в режиме non-EPI DWI.
Больной была выполнена МРТ (рис. 2, б—г).
В режимах Т2 и non-EPI DWI определяется сигнал высокой интенсивности, в режиме Т1 — низкоинтенсивный сигнал. Это может свидетельствовать о наличии холестеатомы мастоидальной полости и пирамиды височной кости. Диагноз: хронический правосторонний средний отит; состояние после радикальной операции в 1993 г. и санирующей операции с мастоидопластикой и тимпанопластикой в 2003 г.; холестеатома; парез лицевого нерва.
Больной произведена санирующая реоперация, в ходе которой удалена холестеатома больших размеров, заполняющая отшнурованную послеоперационную полость. Эта полость распространялась до верхушки сосцевидного отростка, граничила с твердой мозговой оболочкой и достигала верхушки пирамиды височной кости. Полость облитерирована. В послеоперационном периоде получен хороший функциональный результат. Ухо толерантно к воде, не было обострений, гноетечения, головокружений. Сохранилась кондуктивная тугоухость I степени. МРТ через 9 мес подтвердила отсутствие холестеатомы.
Больной А., 44 лет, обратился с жалобами на периодические (2 раза в год) гноетечения из правого уха. Ранее пациенту неоднократно предлагалось оперативное вмешательство.
При отомикроскопии определяется утолщение барабанной перепонки, перфорация не визуализируется, признаков холестеатомы нет.
На КТ правой височной кости определяется затемнение в области аттика и антрума, цепь слуховых косточек сохранена (рис. 3, а). Рисунок 3. КТ и МРТ височных костей больного А. с адгезивным средним отитом справа, фиброзной облитерацией аттика. а — КТ; б — МРТ основания черепа в режиме Т1; в — в режиме Т2; г — в режиме non-EPI DWI.
Пациенту выполнена МРТ основания черепа по описанной методике (рис. 3, б—г).
В режиме Т1 и Т2 справа определяется очаг с высокой интенсивностью сигнала, тогда как в режиме non-EPI DWI патологических образований не выявлено. Диагноз: адгезивный средний отит справа, фиброзная облитерация аттика.
В связи с отсутствием данных о холестеатоме операция не производилась, выявленные изменения расценены как фиброзные изменения, оторея была обусловлена периодическим возникновением наружного отита. Больной получал консервативное лечение.
Результаты и обсуждение
Приведенные примеры характеризуют диагностически сложные ситуации, когда пациент перенес, например, несколько обострений, не было четко обозримой перфорации, когда можно было только заподозрить развитие холестеатомы, учитывая данные анамнеза, и, напротив, несколько перенесенных операций затрудняли дифференцирование холестеатомы от послеоперационных изменений.
Проведение пациентам КТ позволило определить мягкотканные образования, но они могли быть обусловлены грануляциями, полипами, рубцовой тканью, мозговой грыжей, а также холестеатомой. Предложенные нами клинические примеры можно разделить на 2 группы. 1-ю группу составили пациенты с хроническим гнойным средним отитом, где была заподозрена первичная холестеатома. Диагностическая сложность состояла в отсутствии явных клинических признаков, наличии косвенных признаков холестеатомы на КТ. 2-ю группу составили пациенты, которые были подвергнуты неоднократным оперативным вмешательствам, однако полного выздоровления не было достигнуто и было подозрение на развитие резидуальной холестеатомы в отшнурованных областях. Для определения наличия и точной локализации распространения резидуальной холестеатомы КТ не могла дать нам достоверной информации, потому что все патологические изменения выглядели абсолютно одинаково. Кроме того, у этих больных периодически возникали обострения, а это само по себе может давать затемнение на КТ. Поэтому нами было принято решение выполнить МРТ основания черепа. Это позволило в большинстве случаев с высокой степенью достоверности подтвердить наличие холестеатомы и верифицировать данный факт на операции, а в одном из примеров отвергнуть ее наличие.
В исследовании, проведенном P. Aikele и соавт. [9], была проведена оценка эффективности МРТ-исследования у пациентов, ранее оперированных по поводу холестеатомы. Из 17 пациентов у 13 холестеатома была выявлена на МРТ и верифицирована при повторном оперативном вмешательстве. Наименьший размер диагностированной холестеатомы составил 5 мм.
Согласно исследованиям B. De Foer и соавт. [10], режим non-EPI DWI позволяет определять холестеатому размером до 2 мм. По данным авторов, повторные оперативные вмешательства в послеоперационном контроле проводились в 62% случаев. С использованием новой методики этот процент снизился до 10%.
У нас в стране пока данный метод не получил широкого распространения, но результаты даже предварительных исследований показали, что МРТ — достоверный метод диагностики холестеатомы, но требуются дальнейшие исследования по определению его чувствительности и специфичности.
Заключение
Метод МРТ, особенно в режиме non-EPI DWI, эффективен в диагностически сложных случаях — при отсутствии явных клинических признаков холестеатомы, но существующем подозрении на нее. Метод также эффективен для диагностики резидуальной холестеатомы и рецидива и может применяться в качестве контроля у пациентов, ранее оперированных по поводу холестеатомы, не прибегая к повторным ревизиям.
Использование метода МРТ изменяет взгляд за закрытые типы операций, снимая последний сдерживающий фактор — трудность контроля. МРТ позволяет диагностировать рецидив холестеатомы и резидуальное заболевание и является абсолютно экономически эффективным методом [11].
Эозинофильная гранулёма, лангергансоклеточный гистиоцитоз, фистульный симптом Эннебера
Эозинофильная гранулёма — это гранулематозная фаза болезни Хенда-Шюллера-Крисчена. Некоторые авторы рассматривают эозинофильную гранулёму как опухоль. Эозинофильная гранулёма сравнительно редкое заболевание. Эозинофильная гранулема встречается в любом возрасте, но преимущественно у детей и молодых лиц.
Заболевание (лангергансоклеточный гистиоцитоз) сменило несколько имен, в том числе болезнь Хенда-Шюллера-Крисчена, болезнь Абта-Леттерера-Сиве, и гистиоцитоз х, пока не был переименован в 1985 году изучающим гистиоцитоз сообществом.
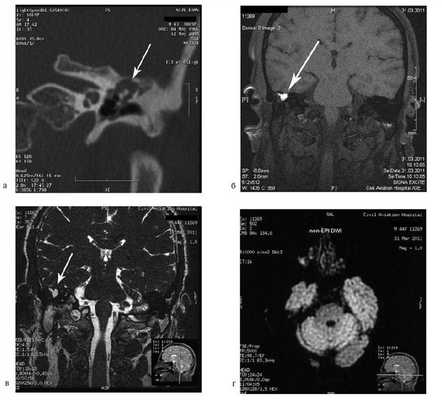
На компьютерной томографии (КТ) видно поражение черепа с классическими для эозинофильной гранулёмы скошенными краями.
Эозинофильная гранулёма протекает как очаговый остеолитический (растворение кости) процесс в кости с предпочтительной локализацией в своде черепа (чаще лобной кости), рёбрах, длинных трубчатых костях, тазу. Височная кость одна или с другими очагами — излюбленная локализация эозинофильной гранулёмы.
При одиночном поражении эозинофильной гранулёмой прогноз хороший (возможен фиброз со спонтанным излечением), однако наблюдается и переход в злокачественный гистиоцитоз. При множественном поражении эозинофильной гранулёмой прогноз плохой.
Течение заболевания эозинофильной гранулёмы — как при хроническом гнойном среднем отите (гноетечение из уха, грануляции или полип в наружном слуховом проходе, иногда боль в ухе, нередко парез лицевого нерва). Наблюдается отёчность позади ушной раковины или (реже) кпереди и кверху, редко — свищ.
При инфильтративном поражении капсулы, эндооста лабиринта — у пациента наблюдаются симптомы поражения внутреннего уха. При рентгенологическом исследовании выявляется костный дефект без реактивного склероза в сосцевидном отростке или чаще височной кости. Иногда дефект костной ткани пальпируется через отёчные ткани. При распространённом процессе эозинофильной гранулёмы возможна деструкция (разрушение) всей пирамиды височной кости с симптомами поражения черепных нервов.
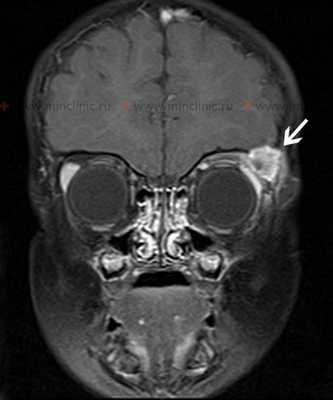
МРТ головного мозга и костей черепа с контрастирование - T1 взвешенное изображение на коронарном срезе демонстрирует эозинофильную гранулему как массу, накапливающую контраст, в области левой орбиты на уровне верхней части височной кости.
Что покажет КТ височных костей, как делают, подготовка и противопоказания
Височная кость является важной анатомической структурой - она участвует в формировании черепной коробки, здесь расположен слуховой аппарат, проходят крупные нервы и артерии. Обычные методы диагностики, такие как рентгенография или УЗИ, зачастую не позволяют диагностировать патологические изменения в этой области. КТ височных костей − более точное исследование, которое дает возможность выявлять заболевания на ранней стадии.
Что покажет КТ височных костей
Во время КТ получают послойные снимки височной кости и окружающих тканей в трех плоскостях. Толщина среза составляет всего несколько миллиметров, что позволяет врачу-рентгенологу рассмотреть не только все анатомические образования, но и минимальные патологические изменения.
На полученных снимках хорошо видны следующие структуры:
пирамида височной кости;
ячейки и антрум сосцевидного отростка;
улитка, преддверие, передний и задний полукружный каналы;
слуховые косточки среднего уха;
стенки наружного слухового прохода;
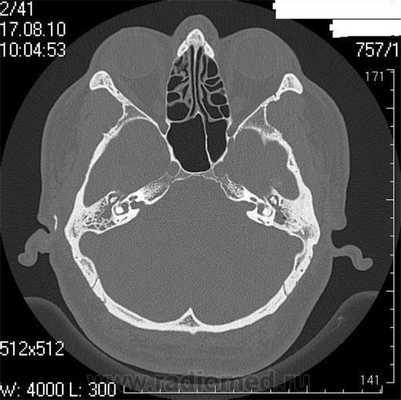
Снимок (томограмма) височных костей в осевой проекции
С помощью КТ височных костей можно выявить любые заболевания воспалительного, травматического, опухолевого характера. Метод применяется для диагностики следующих патологий:
объемных образований, кист костной ткани и слухового аппарата;
воспалительных процессов (мастоидиты, отиты, остеомиелиты);
травматических повреждений (трещины, переломы);
дегенеративных изменений (отосклероз, дисплазия);
Большим преимуществом КТ перед другими диагностическими методами является возможность получения трехмерной модели височной кости. 3D-изображение необходимо перед хирургическим вмешательством, часто по поводу установки имплантата внутреннего уха, поскольку дает максимально четкое представление об особенностях анатомии у конкретного пациента.
Иногда во время КТ височной кости дополнительно вводят контрастирующее вещество на основе йода. Введенный фармпрепарат хорошо поглощает рентгеновские лучи и делает изображения более отчетливыми. Контрастирование необходимо для уточнения характера изменений в мягкотканных образованиях, прилегающих к височной кости. Также методика позволяет отчетливо визуализировать церебральные артерии и вены. Вместе с тем, данная процедура обходится немного дороже стандартного исследования: пациенту нужно будет доплатить за количество использованного контраста.
Показания к КТ височных костей
В большинстве случаев КТ височных костей назначают ЛОР-врачи, неврологи, нейрохирурги, реже специалисты другого профиля. Обычно основанием для проведения томографии являются выявленные на рентгенограмме или во время УЗИ патологические изменения. Именно КТ височных костей позволяет разрешить все сомнения и поставить точный диагноз.
Показаниями для компьютерной томографии височной кости служат:
нарушения работы слухового аппарата (прогрессирующее ухудшение слуха, звон или шум в ухе и пр.);
вестибулярные расстройства (головокружение, шаткость при ходьбе);
длительный болевой синдром в области уха, в половине головы, особенно сопровождающийся неврологической симптоматикой;
выделения из слухового прохода различного характера (гной, кровь, ликвор);
клинические данные, свидетельствующие об опухолевом процессе;
нарушение работы лицевого нерва с развитием слабости мимической мускулатуры;
травмы головы с подозрением на перелом основания черепа и височной кости.
Также рекомендуют КТ височных костей перед запланированным хирургическим вмешательством, для контроля за проводимой терапией.
Кому противопоказана КТ височной кости
Компьютерная томография височных костей не проводится женщинам в период беременности, поскольку рентгеновские лучи негативно влияют на развитие плода. В случае томографии с контрастированием противопоказаниями являются:
нарушение фильтрационных характеристик почек;
непереносимость препаратов на основе йода;
повышенная функция щитовидной железы.
Как проходит компьютерная томография височных костей
Записаться в диагностический центр «Магнит» можно по телефону, указанному на сайте. Сотрудник подберет для вас наиболее удобное время, разъяснит особенности процедуры, одновременно вы сможете уточнить точную стоимость обследования.
Идя на томографию, потребуется взять с собой направление, имеющиеся на руках медицинские документы. В случае запланированной КТ височных костей с контрастированием нужно заранее сдать анализ на креатинин. Он необходим для оценки функционального состояния почек.
В центре «Магнит» обследование проводят на современном мультиспиральном томографе Siemens. Аппарат установлен в отдельной комнате, где и будет проходить сканирование.
Внешний вид компьютерного томографа и положение пациента на столе аппарата перед началом исследования
Непосредственно перед исследованием специалист центра проинструктирует больного и предложить занять положение на спине на столе томографа.
Во время сканирования стол с пациентом будет плавно перемещаться по направлению к тоннелю аппарата. Таким образом, голова будет находиться на уровне источника излучения и датчиков. Каких-либо неприятных ощущений во время исследования не возникает, тем более что сама процедура длится всего 1-2 минуты.
Все это время персонал будет находиться в соседней комнате и наблюдать за ходом исследования. В тоннеле томографа есть переговорное устройство, по которому пациент всегда может связаться с медперсоналом.
КТ височной кости с введением контраста длится немного дольше: от 15 до 25 минут, так как исследование включает несколько этапов. Первоначально выполняют нативное сканирование, после которого внутривенно вводят йодсодержащий препарат (Ультравист). Контраст относительно редко вызывает побочные реакции, иногда наблюдаются небольшое головокружение или подташнивание. Эти неприятные явления самостоятельно проходят в течение нескольких минут. Завершающий этап - повторное сканирование с получением максимально контрастных изображений.
После получения снимков и их обработки компьютерной программой врачу потребуется некоторое время для анализа данных. Обычно на это уходит не более 1,5-2 часов .
Когда назначают КТ височных костей детям
Данный вид исследования рекомендуют детям только при наличии веских оснований. Это связано с тем, что организм ребенка более чувствителен к рентгеновскому излучению, чем у взрослого пациента. КТ височных костей назначают тогда, когда другие методы исследования (рентген, УЗИ, МРТ) не дают достаточно информации для постановки диагноза. Детям компьютерная томография височных костей чаще всего проводится в случае черепно-мозговой травмы с переломами костей черепа, одностороннего нарушения слуха, при подозрении на новообразование.
В центре «Магнит» мультиспиральную КТ делают детям начиная с пяти лет. Современное оборудование и программное обеспечение позволяют подобрать оптимальный режим сканирования и, таким образом, существенно снизить лучевую нагрузку на организм. Процедуру с контрастированием в нашем центре проводят детям, достигшим двенадцатилетнего возраста.
Положение ребенка на столе компьютерного томографа перед исследованием
Компьютерная томография височной кости не причиняет маленькому пациенту дискомфорта или боли. Поскольку сканирование длится считанные минуты, дети хорошо переносят диагностику. Однако при запланированной томографии родителям все же следует психологически подготовить ребенка: рассказать о процедуре и почему так важно ее пройти.
Преимущества КТ височных костей
Компьютерная томография является оптимальным вариантом для исследования костей, в том числе черепа. Костная ткань хорошо поглощает рентгеновские лучи, в результате получают четкие ее изображения. Данный метод незаменим в диагностике скрытых переломов и трещин, он хорошо выявляет деструктивные изменения.

На КТ-снимке виден перелом пирамиды височной кости (указан стрелками)
Другими преимуществами мультиспиральной томографии являются:
высокая скорость сканирования;
относительно низкий уровень лучевой нагрузки;
неинвазивность и безболезненность;
доступность для выполнения пациентам с ферромагнитными имплантатами, электронными устройствами;
возможность получения трехмерной модели исследуемой зоны.
КТ височных костей имеет вполне доступную цену. В диагностическом центре «Магнит» ее можно пройти за 2450 рублей. Такая низкая, по сравнению с другими медучреждениями Санкт-Петербурга, цена объясняется проводимой в этом месяце специальной акцией.
Читайте также:
- Случай трудной диагностики атрезии пищевода с нижним трахеопищеводным свищом
- На что обратить внимание при катетеризации периферической артерии у новорожденного? Рекомендации
- Польза и свойства косметических масел. Какие масла применятся в косметологии?
- Влияние хромосомных мутаций (кариотипа) на течение и прогноз хронического лимфолейкоза (ХЛЛ)
- Функциональные кисты яичников
