КТ, МРТ при медуллярном раке почки
Добавил пользователь Валентин П. Обновлено: 22.01.2026
КТ - «золотой стандарт» визуализации злокачественных новообразований почек. При помощи КТ можно достоверно дифференцировать опухоль почки и различные виды почечных кист. Обязательным условием для достоверной диагностики опухолей является внутривенное контрастирование (КТ с контрастным усилением), при помощи которого можно четко визуализировать солидную, мягкотканную часть образования. В экскреторную фазу можно оценить, насколько опухоль деформирует чашечно-лоханочный комплекс и затрудняет отток мочи.
Сделать КТ почек в Санкт-Петербурге
КАК ПОДГОТОВИТЬСЯ К КТ ПОЧЕК С КОНТРАСТОМ?
Чтобы томография почек не принесла вреда, перед исследование необходимо исследовать кровь с целью оценки выделительной функции. В биохимическом анализе крови имеют значение показатели креатинина (не более 110 мкмоль/л) и мочевины (не более 9 ммоль/л), а также скорость клубочковой фильтрации. Превышение данных показателей говорит о нарушении функции почек и является фактором, в значительной степени увеличивающим вероятность возникновения побочных эффектов йодсодержащих контрастных веществ. Необходимо также убедиться, что вы не страдаете патологией щитовидной железы, сопровождающейся ее повышенной функцией (гипертиреоз, тиреотоксикоз).
За двое суток перед исследованием необходимо придерживаться диеты, исключающей мясные продукты, особенно из жирных сортов мяса, газообразующие продукты - бобовые, капусту и др. В день исследования допустим легкий завтрак. Непосредственно перед исследованием лучше не принимать пищу в течение 2-3 часов. Все это нужно для того, чтобы снизить количество артефактов от кишечного содержимого, газа. После исследования необходимо пить как можно больше жидкости, т.к. контрастные контрасты выводятся почками, и употребление большого количества воды помогает быстрее «вымыть» их из организма.
С собой нужно взять всю информацию касательно своего заболевания, в т. ч. результаты предыдущих исследований (МРТ, УЗИ и т.п.), а также амбулаторную карту и другие медицинские документы. Не забудьте результаты анализов крови на креатинин и мочевину.
ЧТО ПРОИСХОДИТ ВО ВРЕМЯ КТ ПОЧЕК С КОНТРАСТОМ?
Пациент ложится на стол томографа. Затем в вену локтевого сгиба вводится катетер и фиксируется при помощи пластыря. К катетеру через тонкую пластиковую трубку подключается специальный аппарат - автоматический инжектор, в колбу которого заливается контрастный препарат.
Сканирование начинается с нативной фазы, при которой не вводится контраст. После этого лаборант подает сигнал на инжектор и он начинает введение контраста, практически одновременно начинается второе сканирование, при котором происходит заполнение контрастированной кровью артерий, артериол и капиллярного сосудистого русла. Это фаза называется артериально-паренхиматозной, т. к. контрастируются не только артерии, но и паренхиматозные органы, а также стенка полых органов. В портально-венозную фазу происходит усиление портальной вены, а также других крупных вен. И, наконец, в отсроченную фазу контрастом заполняется чашечно-лоханочный комплекс почек и мочеточники, а также мочевой пузырь - появляется возможность оценить степень деформации полостей почек опухолью.
КАК ВЫГЛЯДИТ РАК ПОЧКИ НА КТ С КОНТРАСТОМ?
Рак почки (гипернефрома, светлоклеточный рак) можно определить как узел с неровными краями, имеющий неоднородную структуру с множественными участками распада, некроза, мягкотканным и жидкостным компонентом в структуре, представленным в различных пропорциях. Кроме того, в структуре опухолевого узла - не во всех случаях, но часто - выявляются обызвествления и кровоизлияния. Размеры узла могут быть самыми разными - от нескольких мм до 10 см (и больше). Маленькие узлы зачастую не видны на КТ без контраста и проявляют себя только некоторым выбуханием контура органа - они часто пропускаются при беглом просмотре изображений (вот почему Второе мнение врача может быть полезным).
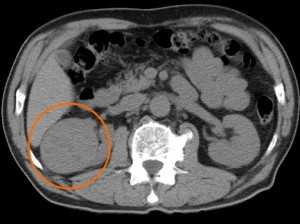
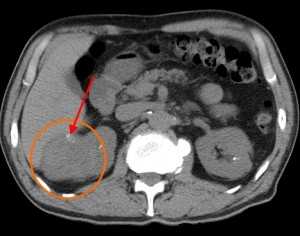
Типичный вид рака почки в нативную (до контрастирования) фазу. Хорошо заметен паренхиматозный узел в правой почке (в круге). Даже без усиления можно разглядеть его неоднородную структуру - с преобладанием мягкотканного компонента, а также с наличием менее плотных участков и включений кальция (красная стрелка).
В артериальную фазу становится хорошо различимой неоднородная структура опухоли, т. к. солидная ее часть (активная часть опухоли, хорошо снабженная сосудами) интенсивно усиливается и становится гиперденсной, а кистозная часть никак не накапливает контраст и остается той же плотности, что и в нативную фазу. В венозную фазу опухоль задерживает контраст интенсивнее, чем почечная паренхима, вследствие чего выглядит более гиперденсной, более плотной. В отсроченную фазу уже через 10 минут после начала введения типичный рак не накапливает контраст, зато хорошо становится видна чашечно-лоханочная система - появляется возможность оценить ее контуры на предмет прорастания новообразования внутрь.
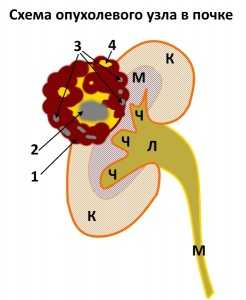
Схема, иллюстрирующая структуру рака почки. На нем указаны все основные элементы, составляющее типичное злокачественное новообразование. Цифрой 1 отмечена мягкотканная основа новообразования - активные раковые клетки, т. н. строма гипернефромы. 2 - кровоизлияния. 3 - кальцинаты в утолщенной, патологически измененной стенке и строме. 4 - кистозный компонент (жидкость). К - корковое вещество, М - мозговое вещество, Ч - чашечки, Л - лоханка, М - мочеточник (в данном случае - лоханочный сегмент). Образование также можно обозначить как киста 4-й категории по Bosniak (см. ниже).
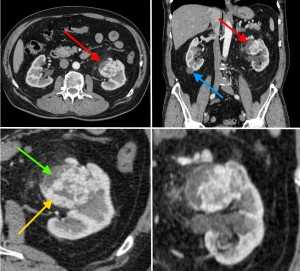
КТ-признаки рака (гипернефромы) почки в артериально-паренхиматозную фазу контрастирования. На изображениях в верхнем ряду стрелкой красного цвета отмечено новообразование в виде узла с неоднородной структурой, синей стрелкой - простая киста в области нижнего полюса справа. В нижнем ряду желтой стрелкой выделен мягкотканный компонент, накапливающий контраст и интенсивно усиливающийся. Зеленой стрелкой - кистозный компонент.
Очень важно при КТ оценить характер роста опухолевого узла и наличие метастазов. Наиболее неблагоприятный - инфильтративный тип роста, когда опухоль разрушает окружающие органы, прорастая в них - нарастают симптомы интоксикации, лечение при этом длится столько, сколько живет пациент - оно лишь паллиативное. Чаще всего опухоль левой почки прорастает в почечную фасцию (т. н. фасцию Героты) - переднюю или заднюю, в зависимости от своей локализации, в селезенку, в хвост поджелудочной железы, в надпочечник, в селезеночную вену, в почечную вену. Опухоль правой почки может прорастать также в нижнюю полую вену. Наличие инвазии - крайне неблагоприятный признак, при выявлении которого выставляется 4-я стадия по TNM (международной классификации опухолей), а новообразование считается неоперабельным.
Наиболее часто встречающиеся варианты прорастания (инвазии) гипернефромы левой почки. ПЖ - хвост поджелудочной железы, СВ - селезеночная вена, ЛП - левая почка, ППФ - передняя ренальная фасция, ЗПФ - задняя фасция. Цифрой 1 отмечена опухоль, прорастаяющая в заднюю фасцию Героты (почечной фасции), 2 - с инвазией паранефральной клетчатки, 3 - с инвазией передней фасции Героты, 4 - с инвазией хвоста поджелудочной железы, селезеночной вены, передней почечной фасции, 5 - с прорастанием в селезенку, переднюю почечную фасцию.
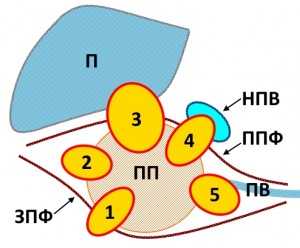
Варианты прорастания (инвазии) гипернефромы правой почки. П - печень, НПВ - нижняя полая вена, ПВ - почечная вена, ПП - правая почка, ЗПФ - задняя ренальная фасция, ППФ - передняя ренальная фасция. 1 - опухоль с прорастанием в заднюю почечную фасцию, 2 - в паранефральную клетчатку, 3 - в переднюю почечную фасцию и в печень, 4 - в нижнюю полую вену (при этом в вене может быть обнаружен газ), 5 - в почечную вену.
Метастазировать рак почки, даже после удаления, может в легкие - это самый распространенный путь. Прогноз при этом неблагоприятный. В легких метастазы таких опухолей выглядит типично - это различного размера (от 0,5 до 3 см в поперечнике) солидные узлы, расположенные диффузно в паренхиме легочной ткани. Метастазирование опухоли происходит следующим образом: прорастая венозные сосуды, клетки опухоли - т. н. опухолевые эмболы - попадают в почечную вену, затем в нижнюю полую вену, из нее - в сердце (в правое предсердие), в легочный ствол, легочные артерии все меньшего калибра и, наконец, оседают в сосудах, диаметр которых меньше либо равен их размеру. Там они «прорастают», образуя вторичный опухолевый узел. Кроме того, гипернефрома часто дает метастазы в кости: позвонки, ребра, подвздошные кости, копчик. Они имеют литический характер - растут, разрушая костную ткань. Также может быть выявлен рак почки с метастазами в лимфатические узлы в ренальных воротах, в паранефральной клетчатке, по ходу брюшного отдела аорты - прогноз при этом весьма серьезный, но само по себе выявление патологически измененных лимфоузлов не является противопоказанием к операции.
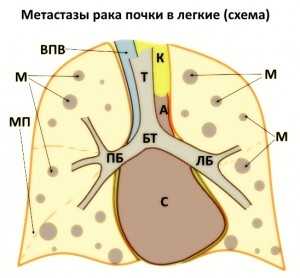
Буквой «М» на изображении отмечены метастазы рака почки в легкие, прогноз при выявлении которых неблагоприятен. Это типичные гематогенные вторичные опухолевые узлы, диффузно расположенные в легочной паренхиме, с тенденцией к увеличению количества и размеров в базальных отделах. Буквами отмечены также основные анатомические структуры: С - полость сердца, А - аорта, Т - трахея, БТ - бифуркация (разделение на бронхи) трахеи, ПБ и ЛБ - правый и левый бронх соответственно, ВПВ - верхняя полая вена.
ПОЧЕЧНЫЕ КИСТЫ НА КТ: КИСТА ИЛИ РАК?
Очень часто при компьютерной томографии выявляются образования кистозного характера - в этом случае возникает вопрос - как отличить простую кисту почки, содержащую только жидкость, от рака? Может ли киста почки перерасти в рак со временем? Здесь может помочь только констрастирование. Для дифференциального диагноза простой неосложненной кисты и потенциально злокачественных кист разработана классификация Bosniak (1986 г), иллюстрация к ней представлена ниже.
1 класс по Босняку (Bosniak) - простая, не осложненная киста с ровными, тонкими стенками, заполненная содержимым низкой плотности, приблизительно +10…+15 единиц по шкале Хаунсфилда. Форма такой кисты правильная, приближенная к шару, наиболее часто встречающийся размер - от 0,3 до 5,0 см. Самое основное - такая киста не усиливается при контрастировании. Процент малигнизации крайне низок. Обычно такие кисты не требуют динамического наблюдения.
2 класс по Босняку (Bosniak) - минимально осложненная киста. Обнаруживаются либо перегородки, либо кальцинаты в стенке. Не накапливают контраст. Процент малигнизации невысок. Такие кисты нуждаются в наблюдении посредством УЗИ (обычно каждые полгода - год) на предмет изменения размеров.
3 класс по Босняку (Bosniak) - киста с тенденцией к озлокачествлению. Может содержать кровь, перегородки с отложениями кальция, участки утолщения стенки. Могут накапливать контраст на ограниченном участке. Подобные кисты рекомендовано удалять хирургическим путем при отсутствии противопоказаний.
4 класс по Босняку (Bosniak) - киста имеет явно выраженный мягкотканный компонент в структуре, неровные края, бугристые контуры, и, что самое основное, интенсивно усиливается в артериально-паренхиматозную фазу. При выявлении подобных кист диагноз «опухоль почки» не оставляет сомнений, прогноз весьма серьезный. Рекомендуется оперативное вмешательство - при отсутствии противопоказаний.
КОГДА НУЖНО ДЕЛАТЬ КТ ПОЧЕК?
Во всех случаях, когда есть подозрительные симптомы, необходимо как можно скорее пройти рентгеновское томографическое диагностическое исследование:
1) В моче внезапно появилась кровь. Кровь в моче может быть не только признаком прогностически неблагоприятного рака лоханки почки, но и опухолей других органов системы мочевыделения (мочевого пузыря, предстательной железы), а также признаком мочекаменной болезни или гломерулонефрита.
2) Появились боли в пояснице справа или слева. Кроме гипернефромы данные изменения могут быть также признаком пиелонефрита -воспалительного заболевания почек чаще всего инфекционной природы, или даже пионефроза - гнойного расплавления органа.
3) При ультразвуковом исследовании нашли образование, подозрительное на гипернефрому. Обычно симптомы рака почки и у мужчин, и у женщин хорошо выявляются при УЗИ, особенно при допплерографии. Однако врач, проводящий УЗИ, всегда направляет «подозрительных» пациентов на КТ с целью подвердить или опровергнуть диагноз рак почки. Также КТ позволяет установить поражение лимфатических узлов, ближайших органов, а также метастазы в отдаленные органы (легкие и кости).
ДИАГНОСТИКА РАК ПОЧКИ НА РАННЕЙ СТАДИИ — ВОЗМОЖНОСТИ КТ
При компьютерной томографии может быть замечен очаг в почке от 0,3 см, если он имеет отличную от почечной паренхимы плотность. Конечно, такие очаги не всегда правильно интерпретируются рентгенологом, многие из них вовсе остаются без внимания либо описываются как «кисты», особенно если нет онконастороженности. После лечения путем резекции (после удаления части почки вместе с раковой опухолью) прогноз может быть весьма оптимистичным - функция органа страдает минимально, по отзывам многих пациентов, удается сохранить достаточное качество жизни. Диагностика рака почки 1-4 стадии по TNM при компьютерной томографии также не вызывает проблем.
ВТОРОЕ МНЕНИЕ ПО КТ ПОЧЕК ПРИ РАКЕ
В некоторых случаях диагностика рака почки может вызывать разночтения. Так, диагностика «малых» форм опухолей может быть затруднительна. Это также касается кист с незначительно выраженным утолщением стенки. Возникает вопрос - к какой категории по Bosniak их отнести? Если ко второй, есть риск ошибиться - через полгода-год у пациента опухолевый узел может существенно вырасти, и он станет неоперабельным. Если к четвертой - имеется риск удалить относительно здоровый участок почки и снизить качество жизни пациента. В некоторых случаях неопытный рентгенолог может вовсе пропустить рак почки.
Василий Вишняков, врач-радиолог
Системный подход — солидные образования почки
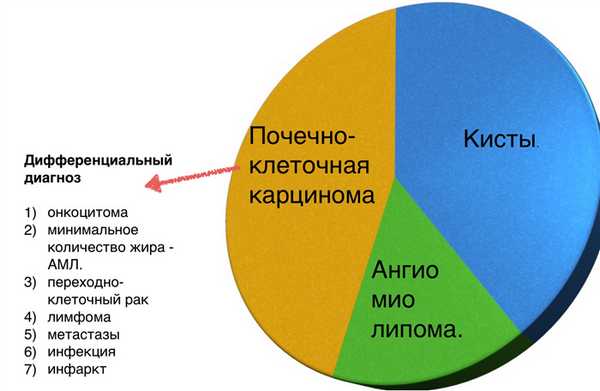
Большинство образований почки встречаются в практике, как случайные находки, из которых часть является почечно-клеточная карцинома. Задачей диагностики является дифференцировка доброкачественного и злокачественного образований почки, хотя во многих случаях это не представляется возможным.
В данной статье рассмотрены радиологические находки характерные для доброкачественных и злокачественных образований почки.
Алгоритм анализа при выявлении образования почки:
- определить кистозное образование или нет?
- если данное образование не кистозное — определите есть ли макроскопические включения жира, что в большей степени соответствует ангиомиолипоме.
- исключить рак почки, маскирующийся под инфаркт или инфекционное поражение, у пациентов с различными клиническими проявлениями.
- исключить лимфому или метастатическое поражение почек. Метастазирование в почки (менее 1%) и поражение почек при лимфоме (0,3%) — это редкость и свидетельствует о тотальном распространении заболевания.
Вы еще много раз столкнетесь с тем, что после выполнения данного алгоритма вы не придете к окончательному диагнозу, а на первом месте дифференциального ряда — почечно-клеточная карцинома.
Затем оцените КТ и МРТ-изображения и ответьте на вопрос, что больше соответствует доброкачественному образования почки, а что злокачественному выделив из этой группы признаки низкодифференцируемой опухоли и высокодифференцируемой почечно-клеточной карциномы.
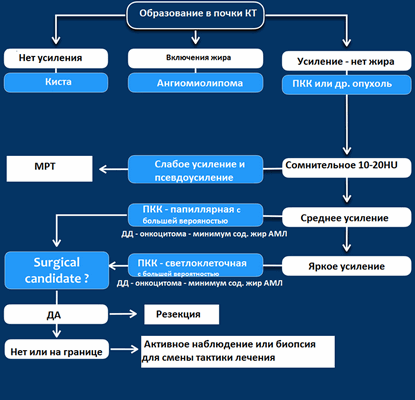
КТ
Гиперденсное образование на бесконтрасном КТ.
Образование с плотностью выше 70HU на нативном (бесконтрастном) КТ-изображении является геморрагическая киста. Геморрагические кисты также могут быть с плотностью ниже, чем 70HU, но в данном случае должен осуществлен контроль за образованиями на пост-контрастных изображениях. Если на пост-контрастных изображениях отсутствует контрастное усиление, то, следственно, подтверждается кистозное происхождение образование.
Макроскопическое включение жира в образовании почки плотностью 20HU явный признак ангиомиолипомы. Тонкие срезы лучше при исследовании плотности. К сожалению 5% ангиомиолипом макроскопический жир не содержат. КТ-картина данных ангиомиолипом неотличимо схожа с почечно-клеточной карциномой. Как ни странно, но почечно-клеточная карцинома в некоторых случаях также содержит жир. При включениях жира и кальцификатов в образование почки дифференциальный диагноз должен склонятся в сторону почечно-клеточной карциномы.
Сомнительное усиление на 10-20HU псевдо-усиление в кисте, как результат увеличения жесткости излучения. МРТ в данных случаях является отличным методом в дифференциальном диагнозе. Сомнительное усиление также характерно для папиллярной карциномы почки, для которой характерно слабое усиление и которая менее агрессивная опухоль, чем светлоклеточная карцинома.
Гомогенное усиление, а также ослабление (> 40 HU) на нативных снимках в большей степени характерны для ангиомиолипомы с малым содержанием жира, хотя почечно-клеточную карциному нельзя также исключать.
Сильное усиление визуализируется при светло-клеточной карциноме, ангиомиолипомах с малым содержанием жира и онкоцитомах. Светло-клеточная карцинома встречается чаще, чем онкоцитома и ангиомиолипома с малым содержанием жира, поэтому диагноз карциномы ставится чаще в особенности в тех случаях, когда образование гетерогенное и больших размеров.
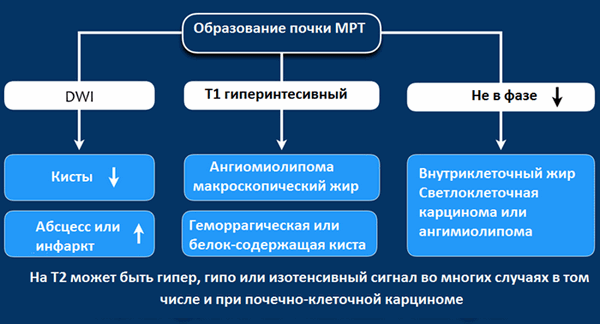
МРТ при образованиях почки
Гиперинтенсивный сигнал на Т1-взвешенных изображениях, как правило, визуализируется при геморрагических кистах или кистах с белковым содержимым, а также при ангимиолипомах, содержащие макроскопический внеклеточный жир.
Если жир внутри клетки, то на Т1-изображениях не будет гиперинтенсивного сигнала, сигнал будет снижаться на out-phase изображениях, что не характерно для ангимиолипомы, а типичнее для светлоклеточной карциномы почки.
МРТ чувствительнее , чем КТ при определении кистозного образования, а также МРТ показано для дифференциации, если на КТ выявлено псевдо-усиление.
На Т2 гипоинтенсивный сигнал характерен в большей степени для папиллярной карциномы почки и в меньшей степени для ангиолипомы с малым содержанием жира.
На Т2 гиперинтенсивный сигнал характерен для светлоклеточной карциномы, но признак не является специфичным, потому как схожие изменения и при онкоцитомах.
По данным МРТ изображений также трудно, как и по данным КТ изображений сказать однозначно о доброкачественности и злокачественности процесса.
Размер и форма образования.
Ещё один способ в оценке солидных образований почки — это оценка формы образования. Солидные образования разделяют на шарообразные и бобообразные образования .
Шарообразные образования являются наиболее распространёнными образованиями почки. Данные образование чаще обширные деформирующие контур органа. Типичные представители шарообразных образований являются онкоцитома и почечно-клеточная карцинома.
Бобовидные образования не деформируют контур почки и «встроены» в паренхиме органа.
Бобовидные образования более трудно обнаружить и обычно не визуализируются на КТ без контраста.
Обратите внимание, что существует много подводных камней в дифференциальной диагностике шарообразных и бобовидных образований.

Бобовидные образования.
Радиологические признаки образований бобовидной формы обычно не специфичны. Данное явление заметно если обратить внимание на схожесть образований, представленных на рисунке. Дифференциальный диагноз обычно строят, исходя из клинических данных и, соответственно, данных визуализации.
Инфильтрирующее почку по центру образование у пожилого пациента соответствует переходно-клеточному раку почки. Инфильтрирующее почку по центру образование у молодого пациента с серповидной перегородкой внутри больше соответствует медуллярной карциноме почки. Мультифокальные и билатеральные или диффузные образования почки в сочетании с лимфоаденопатией, а также с вовлечением в патологический процесс других органов характерны для лимфомы.
Мультифокальные и двусторонние поражения почек характерны для злокачественных образований, в частности для метастазирования. У пациентов с клиникой характерной при инфекции, конечно же, в первую очередь нужно подозревать пиелонефрит. Для инфаркта почки характерно клиновидное поражение почки.

Размер образования.
Размер опухоли является наиболее важным показателем злокачественности опухоли вместе с гистологической оценки дифференцировки образования.
Риск возникновения метастазов зависит от размера опухоли.
Если размер опухоли меньше 3 см риск метастазирования незначительна.
Большинство образований почки в размере обычно меньше, чем 4 см. Многие из данных образований низкодифференцированная почечно-клеточная карцинома, безболезненно протекающие злокачественные или доброкачественные образования.
Образования размером от 1 до 2 см, которые удалили хирургически, в 56% доброкачественные образования. 13% образований размером от 6 до 7 см только являются доброкачественные.
Почечно-клеточный рак. Светлоклеточная карцинома почки.
Почечно-клеточная карцинома является типичным шарообразным образованием. Почечно-клеточная карцинома является случайной находкой выявленная у пациентов, обратившихся с жалобами не связанными с патологии мочевыделительной системы.
Пик заболеваемости 60-70 лет. Почечно-клеточная карцинома связана с наследственными синдромами такими, как синдром Хиппель-Линдау, туберозным склерозом и Бирт-Хогг-Дубе.
Самый распространённый подтип почечно-клеточной карциномы является светло-клеточная карцинома почек, затем папиллярная и хромофобная почечно-клеточная карцинома. Медуллярная и кистозных многокамерная почечно-клеточная карцинома встречается крайне редко.

Светло-клеточная карцинома.
Светло-клеточная карцинома почек составляет 70% случаев рака почек.
Данная опухоль чаще больших размеров и прорастает из почечной коры. Светло-клеточная карцинома является гиперваскулярным образованием с неоднородным содержимым, как следствие некроза, кровоизлияний, кальцинирования или образование внутри кист. В редких случаях почечно-клеточная карцинома содержит внеклеточный жир, соответственно, образование с включением жира и кальцинатов следует рассматривать, как почечно-клеточную карциному.

Характерной особенностью светлоклеточной карциномы явлечётся значительное усиление в кортикомедуллярную фазу.
Хотя трудности бывают, когда образование небольших размеров и локализуется в почечной коре, которая также хорошо контрастируется.
Поэтому нефрографическая фаза при образованиях такой локализации и размеров является для оценки наиболее важной так, как паренхима контрастируется гомогеннее и сильнее, чем опухоль, что хорошо заметно на ниже приведённых изображениях.
На МРТ светло-клеточная карцинома визуализируется, как гипоинтенсивное образование на Т1 и гиперинтенсивное на Т2. Как правило, почечно-клеточная карцинома не имеет экстрацеллюлярного жира, что, соответственно, отличает её от ангиомиолипомы. Хотя в 80% случаях светло-клеточной карциномы есть внутриклеточный жир, что приводит к снижению сигнала на Т1 opposed-phase в сравнении с in-phase изображениями. В данных ситуациях не стоит делать вывод о том, что жир внеклеточный, который характерен в большей степени для ангиомиолипомы. Болезнь Фон-Гиппель-Линдау ассоциирована с развитием светло-клеточной карциномы почек, чаще мультифокальной и билатеральной. Пациенты со светло-клеточной карциномой имеет 5-летнюю выживаемость, что является прогнозом хуже, чем у пациентов с папиллярной и хромофобной карциномой.

Порядка 5% всех светло-клеточных карцином имеют инфильтративный характер роста. Несмотря на то, что это лишь небольшая часть от всех почечно-клеточных карцинома, нельзя забывать про них при построении дифференциального ряда бобовидных образований почки с инфильтративным типом роста. Почечно-клеточные карциномы с инфильтративным типом роста являются агрессивными и гиперваскулярными, которые изменяют внутреннюю архитектуру почек, но не наружные контуры, а изменения лоханки схожи с изменениями при переходно-клеточном раке почки.

Папиллярная почечно-клеточная карцинома
Папиллярная почечно-клеточная карцинома встречается в 10-15% случаях от всех случаев почечно-клеточных карцином. Данные образования чаще гомогенные и гиповаскулярные, поэтому схожи с кистами. В отличии от светло-клеточной карциномы при контрастировании разница плотности образования до и после контрастирования составляет всего 10-20HU. Папиллярные почечно-клеточные карциномы больших размеров могут быть гетерогенными, в следствии геморрагий, некрозов и кальцификатов.
На МРТ данные образования на Т1 дают от изо- до гипотенсивный сигнал и на Т2 гипоинтенсивный. Включения макроскопического жира встречается чаще с кальцификатами.
Образования обычно билатеральные и мультифокальные, что в свою очередь намного чаще встречается в сравнении с другими почечно-клеточными карциномами. 5-летняя выживаемость составляет 80-90%.

Хромофобная почечно-клеточная карцинома
5% от почечно-клеточных карцином типа хромофобная ПКК.
Это твердое, резко ограниченное и иногда с дольчатым строением образование.
Данное образование имеют схожее строение с онкоцитомой так, как в центре визуализируется перегородка или паттерн с радиальным строением, поэтому её невозможно отличить от онкоцитомы при визуализации, хотя и при гистологии тоже сложно.
При контрастировании хромофобная почечно-клеточная карцинома чаще однородная и менее интенсивная, чем светло-клеточная почечная карцинома при контрастировании.
Прогноз хромофобной ПКК схожий с прогнозом папиллярной ПКК и равен 5-летней выживаемости в 80-90% случаях.

Синдром Бёрта — Хога — Дьюба (англ. Birt-Hogg-Dubé syndrome) — редко встречающееся аутосомно-доминантное генетическое заболевание, обусловленное мутацией в гене FLCN и проявляющееся развитием доброкачественных опухолей волосяного фолликула (фиброфолликулом), кистами в лёгких и повышенным риском возникновения рака почки (хромофобная почечной карциномы) и рака толстого кишечника.

Стадирование почечно-клеточной карциномы.
Почечно-клеточная карцинома может распространяться на почечную фасцию и надпочечники, в почечную вену, полую вену.
Для хирурга при планировании операции важно знать, если тромб в нижней полой вене. Это важно в ситуациях, когда тромб поднялся выше диафрагмы, тогда необходимо планирование манипуляций вместе с торакальным хирургом.
КТ-дифференциальный диагноз при образованиях почки.
Большинство образований почки встречаются в практике, как случайные находки, из которых часть является почечно-клеточная карцинома. Задачей диагностики является дифференцировка доброкачественного и злокачественного образования почки, хотя во многих случаях это не представляется возможным.
МРТ при раке почек
Использование магнитно-резонансной томографии является одним из наиболее эффективных методов для диагностики онкологических заболеваний. Технология активно применяется не только для установления самого факта наличия заболевания, но и для контроля динамики лечения, корректировки терапии.
В этом материале мы расскажем больше о том, что показывает МРТ почек, как оно проводится, с какими симптомами стоит обращаться к специалистам. Все это позволит понять, требуется ли конкретно в вашем случае проходить такую диагностику, либо стоит подождать или воспользоваться другими методами проверки здоровья.
Особенности использования МРТ для диагностики рака почек
Магнитно-резонансная томография - это метод обследования организма без создания лучевой нагрузки. В процессе проверки состояния здоровья пациента, устройство проводит сканирование почек.
Использование метода магнитного резонанса помогает создавать очень тонкие срезы тканей - толщина составляет всего до 1 мм.
Результатом становится создание объемной модели почки. Это позволяет определить, в каком состоянии она находится на данный момент, есть ли новообразования, повреждения, приобретенные или врожденные патологии.
Рак почки на МРТ будет очень хорошо заметен. При этом болезнь отслеживается даже на самых ранних стадиях появления, когда опухоль намного лучше поддается лечению.
Обследование пациента может проводиться как с контрастным усилением, так и без него. Оптимальный метод для конкретного пациента выбирается на основании ранее проведенных обследований и сбора подробного анамнеза.
При каких симптомах нужно делать МРТ почки
На проведение МРТ почек пациента направляет врач. При этом вы также можете пройти обследование и по собственной инициативе - ограничений для этого нет.
Но только медик может сказать, стоит ли использовать в процессе контрастное усиление, есть ли у вас какие-либо ограничения для использования диагностики.
Онкологические заболевания могут проявляться множеством симптомов. К ним относятся такие, как:
- Варикоцеле. Обычно такой симптом появляется у пациентов в преклонном возрасте. Врачи проводят осмотр вен семенного канатика. Особенно большое внимание уделяется правой стороне.
- Анемия. Этот симптом также называется малокровием и часто встречается у пациентов, у которых при подробной диагностике выявляется ренальный рак. Одна из основных функций почек - постоянная выработка эритропоэтина. Именно он стимулирует выработку красных кровяных телец. Синтез белка ухудшается, если в почке появляется новообразование, и она начинает работать неправильно. Но иногда врачи сталкиваются и с обратной ситуацией, когда красных кровяных телец начинает вырабатываться слишком много. Это также заметно на проводимых анализах.
- Почечные колики. Обычно проблема проявляет себя резкой колющей болью в области паха или в пояснице. Это наблюдается на фоне появления в организме кровяных сгустков - они негативно влияют на уродинамику, отток мочи становится значительно хуже.
- Общая ослабленность. При появлении большинства видов онкологических заболеваний, пациенты начинают жаловаться на общий упадок сил. Это напрямую связано с выраженной интоксикацией организма.
- Повышение температуры. Еще один распространенный симптом - появление лихорадки. При этом не удается определить, что именно стало причиной повышения температуры. Она держится в стандартном диапазоне от 37,2 до 37,3 С. Повышение в большинстве случаев наблюдается вечером, но у некоторых пациентов такая температура держится на протяжении длительного времени или постоянно.
- Снижение веса. Происходит без видимых причин. За время наблюдения за полгода-год, человек может потерять до 5% от массы тела. При этом он питается в прежнем режиме и не увеличивает нагрузку на организм.
- Отечность. Когда происходит поражение почек, в организме человека нарушается водно-электролитический баланс. Из-за нарушенной регуляции, начинают проявляться отеки. Чаще всего они локализуются на лице или лодыжках.
- Гипертония. Гормональная функция почек напрямую связана со способностью вашего тела регулировать кровяное давление и удерживать его в нормальном диапазоне. Нарушения приводят к гипертонии, которая становится заметна при длительном ведении наблюдений, замерах давления.
Важно понимать, что все перечисленное может также быть симптомами других видов заболеваний. Именно по этой причине важно проводить МРТ, чтобы дополнительно уточнить, по каким причинам у вас возникает анемия, отечность или лихорадка.
Потому мы настоятельно рекомендуем вам проконсультироваться с врачом, чтобы понять, какой орган нужно проверять и потребуется ли использовать контрастное усиление.
Наш оператор перезвонит вам в течении 20 мин
Особенности использования МРТ для обследования рака почек при метастазировании
Кроме непосредственной диагностики заболевания, магнитно-резонансная томография также применяется в том случае, если опухоль начинает давать метастазы. По статистике, рак почки дает метастазы в 20-30%.
Симптомы появления такой проблемы могут быть разными. Вот несколько наиболее распространенных областей метастазирования:
- Легкие. Если рак начинает уходить в легкие, у пациента развивается постоянный сильный кашель. Часто проявляется одышка, даже если вы не занимались физической активностью или практически не двигались. Среди других признаков - отхаркивание крови при кашле, хрипы во время дыхания.
- Опорно-двигательный аппарат. Часто наблюдается поражение костей, сильные боли с разной локализацией. Спина, плечи, позвоночник - все это начинает страдать на фоне вымывания кальция. Кости становятся более хрупкими, пациент может получить перелом или другие травмы даже при незначительной нагрузке.
- Головной мозг. Метастазы в головном мозге также достаточно широко распространены. В таком случае, пациенты будут жаловаться на спутанность сознания, сильное головокружение. У некоторых начинает проявляться цефалгия.
Если у врачей появляются подозрения на возникновение метастаз из-за рака почек, в диагностике также серьезно помогает использование магнитно-резонансной томографии. Это один из наиболее информативных методов диагностики состояния пациента.
Что показывает МРТ при раке почек
Магнитно-резонансная томография успела хорошо зарекомендовать себя на протяжении длительного времени использования в медицинской практике.
Как мы уже отмечали ранее, ключ к высокой информативности такого обследования заключается в том, что врачам удается создавать объемную модель почки и детально обследовать ее.
Таким образом определить сразу несколько ключевых показателей. К ним относятся такие, как:
- Текущее состояние плотности. Детально анализируют размеры почки, а также степень ее плотности, четкость контуров. Это дает представление о том, насколько сильно оказался поражен этот внутренний орган.
- Наличие опухоли и место ее расположения. На снимке будет понятно, где именно располагается опухоль, насколько она крупная, какая у нее структура.
- Особенности функционирования почки. Применение специального контрастного вещества, вводимого внутривенно, позволяет понять, насколько хорошо работает почка и есть ли сбои.
Помимо самой почки, также можно проверить, в каком состоянии на данный момент находятся надпочечники, мочевой пузырь, мочеточники, лимфатические узлы. Также при помощи МРТ эффективно отслеживается наличие в организме пациента опухолевого тромба.
Врачи видят не только факт его наличия, но расположение, протяженность.
По итогам обследования, врачи получают четкие снимки, составляют развернутое заключение. Данные можно записать на носитель, чтобы использовать в будущем.
Особенности использования контраста при проведении МРТ почек
Часто при поиске онкологических заболеваний с применением МРТ, врачи используют специальное вещество для повышения четкости снимков. Контраст - это препарат на основе гадолиния. Он вводится пациенту внутривенно.
Использование контраста полностью безопасно, если у пациента нет аллергических реакций и личной непереносимости. Как показывает практика, они встречаются очень редко, намного реже, чем при использовании других контрастных веществ на основе йода при выполнении КТ.
Применение дополнительного контрастного усиления помогает также проверить, как функционирует почка и получить намного больше данных для проведения анализа. Стоит учитывать, что это также дополнительно увеличивает время проведения обследования на томографе.
Преимущества использования МРТ при диагностике рака почек
Метод МРТ показывает себя намного лучше, чем любые альтернативные средства для исследования. Есть сразу несколько основных преимуществ такой технологии:
- Высокий уровень информативности.
- Возможность поиска новообразований на самой ранней стадии развития.
- Минимальное количество противопоказаний.
- Доступность диагностики для детей и беременных женщин.
- Быстрая подготовка результатов.
- Отсутствие лучевой нагрузки на организм пациента.
При появлении подозрений на развитие у пациента рака почек, МРТ стоит проводить как можно быстрее. В нашем центре вы сможете быстро пройти обследование. Используем передовое оборудование, работаем с лучшими рентгенологами с большим опытом.
Быстро предоставим развернутое заключение с рекомендациями. Мы готовы записать вас на прохождение процедуры в удобное время и ответить на интересующие вопросы по указанным на сайте телефонам.
Доброкачественные и злокачественные опухоли почек на КТ и МРТ
На компьютерную томографию, с подозрением на патологическое образование почек, пациент был направлен после УЗИ и это было правомерно: ультразвуковое исследование и КТ часто - взаимодополняющие методы. Правильно выполнив исследование, мы подтвердили наличие очагового образования левой почки (увы, у пациента был обнаружен рак почки). И это была плохая новость.
Но исследование включало и чуточку хорошего - в правой подвздошной области у пациента обнаружилась абсолютно нормальная «полноразмерная» почка, сосудистая ножка которой была «ориентирована» на подвздошные сосуды.
Что же показывает КТ почек? Каковы возможности этого метода при обследовании почек?
В норме при компьютерной томографии почек с контрастом мы говорим о паренхиме почки и почечном синусе. Паренхима начинает дифференцироваться на две зоны - кортикальный слой и мозговое вещество в артериальную фазу контрастного усиления. В позднюю венозную, равновесную, или паренхиматозную фазу контрастированные кортикальный слой и мозговой слой не различаются, чуть позже происходит доминирование контрастирования мозгового слоя, но не везде, а ближе к собирательной системе, и уж совсем поздно - после 5 минуты, контрастное вещество начинает заполнять чашечно-лоханочную систему.
Как видим, почки - еще более «дозовонагружаемый» орган при КТ, чем печень. Там можно обойтись тремя фазами сканирования. При исследовании почек - при корректно выполненном исследовании - фаз должно быть четыре (минимум).
Надо признать, что дифференциация слоев почек при МРТ видна и без контрастного усиления. Однако морфология и функция органа оценивается по тем же принципам контрастного усиления, что и при КТ.
Молодых врачей-рентгенологов, проводящих исследование почек, волнует вопрос: « В какую фазу что ищем?».
В нативную - рентгеноконтрастные конкременты, нарушения очертания наружного контура (подозрение на очаг), расширение чашечно-лоханочной системы - возможные начальные проявления гидронефротической трансформации. Гиподенсные зоны: нечеткие контуры - абсцессы? Четкие - кисты. Перемычки в кистах - подозрение на кистозную форму опухоли.
В артериальную - дефекты контрастирования кортикального слоя (как правило, опухоли) и оцениваем распространенность опухоли, особенно на чашечки и лоханку, а также на соседние органы. Ярко контрастированные сосуды в центре опухоли, в сочетании с жировой плотностью отдельных зон опухоли - это ангиомиолипома. В зависимости от доминирования того или иного компонента, опухоль (доброкачественная) может иметь абсолютно разную КТ-картину. При доминировании жировой ткани (липоангиомиома) может выглядеть «страшно», но остается доброкачественной. При преобладании гладкомышечного компонента может напоминать онкоцитому (тоже доброкачественную опухоль).
В венозную (паренхиматозную) фазу - лучше видны границы кист и контрастирования солидного компонента в кистозных опухолях. Также виден край опухоли и можно оценить ее распространение на чашечки и лоханку. В отсроченную (экскреторную) фазу - четко видны границы чашечек и лоханок, а также тромбы и рентгеннегативные камни и опухоли мочеточника с внутрипросветным ростом. Еще в эту фазу легко дифференцировать парапельвикальные кисты (не контрастируются) от лоханки (контрастированной), что иногда крайне сложно сделать в нативную фазу. Изображения артериальной и экскреторной фаз используют для трехмерных реконструкций - красиво и наглядно. При МРТ «стоячая жидкость» - моча, желчь и панкреатический сок на тяжеловзвешенных Т2 изображениях будет яркой - и можно получить изображение, имитирующее изображение экскреторной урограммы.
Нужно ли уж так стараться дифференцировать опухоли почек? Ведь все равно пациента ждёт нефрэктомия! Далеко не всегда. Например, у нас, в Институте хирургии им. А.В. Вишневского, выполняют не просто органосохраняющие операции (резекции почек - по показаниям), но и экстракорпоральные резекции с ортотопической реимплантацией собственной почки (проще говоря, почку на время «вынимают» из тела пациента, в специальных условиях оперируют «в лотке», и возвращают на «законное» место.
Важно: больной должен обратиться за хирургическим лечением уже полностью обследованным (включая все анализы, УЗИ, КТ или МРТ).
Предвосхищая вопрос пациентов «Как долго растут опухоли почек?», отвечаю: обычно долго. И если вовремя выполнить обследование - всегда есть шанс на Успех. И даже спасти этот важный орган возможно - современная хирургия позволяет это! Главное - не отчаиваться.
Григорий Кармазановский - доктор медицинских наук, профессор, заведующий отделом лучевых методов диагностики ФГБУ «Институт хирургии им. А.В. Вишневского» Министерства здравоохранения Российской Федерации (Москва).
Читайте также:
- Техника чрезмышечной крайнебоковой дискэктомии в поясничном отделе позвоночника
- Общие сведения об опухолях костей
- Плод как объект родов. Череп плода. Швы черепа плода. Роднички черепа плода.
- Cальпингоофорит, односторонний и двухсторонний, в хронической, острой и подострой форме
- Техника люмбальной пункции у новорожденного. Методика
