Техника чрезмышечной крайнебоковой дискэктомии в поясничном отделе позвоночника
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
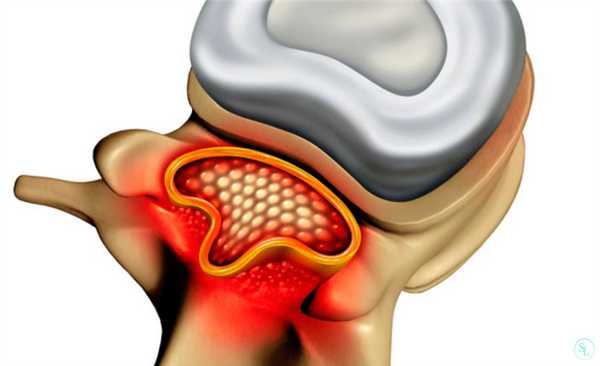
Ламинэктомия - нейрохирургическая операция на позвоночнике, которая предназначена для устранения компрессии спинного мозга и нервных спинномозговых окончаний, спровоцированной различными патологиями и травмами позвоночного столба. Декомпрессия достигается путем резекции дужек позвонков, остистых отростков, межпозвонковых суставов, желтой связки, в результате чего сокращается давление на чувствительные спинальные структуры. В итоге нормализуется нервная транспортная передача, а боли, парестезии и парезы прекращаются.

Схематичное изображение места удаления костной ткани.
В ходе сеанса, в зависимости от особенностей клинической картины, может быть выполнена частичная или полная эктомия того или иного элемента, оказывающего компрессионное воздействие, с целью создания дополнительного резервного пространства для спинномозговых образований. Нередко ее завершающим этапом выступает установка специальных стабилизирующих систем для усиления опорных функций прооперированного отдела.
Наибольшее распространение операция получила при стенозах позвоночного канала. Как показывают практические наблюдения, сужение диаметра позвоночного канала диагностируется довольно часто, причем в 75% случаев на уровнях поясничного отдела. На люмбальном уровне l4 l5 такого типа нарушение обнаруживается чаще всего, немного реже его определяют на l3 l4. Таким образом, зона l3 l5 (от 3-го до 5-го позвонка) в целом является тем основным эпицентром, где стеноз преимущественно локализируется. И ламинэктомия по поводу стеноза, соответственно, применяется на указанных уровнях чаще, чем где-либо. Что касается остальных отделов, патологию спинального канала в шейной части позвоночника выявляют примерно в 25% случаев, в грудном отделе недуг развивается крайне редко.
Впервые ламинэктомия была открыта британским нейрофизиологом Горслеем в 1887 году, можно сказать, непосредственно в момент оперирования 42-летнего больного, конечности которого уже практически отказали из-за опухоли спинного мозга. Хирург, обнажив позвоночник, сначала не обнаружил никакого опухолевого образования. Так, ему пришла идея скусить дужку вышерасположенного позвонка, после чего он увидел новообразование и благополучно его удалил. Молодой пациент был спасен от парализации, он прожил долгую, длиной в 33 года, жизнь на своих ногах.
Ламинэктомия может проводиться как самостоятельная процедура, так и использоваться в комбинации с другими оперативными вмешательствами на позвоночнике. Например, помимо своего основного предназначения, данный вид хирургии часто необходим для создания доступа при вмешательствах на спинном мозге, таких как удаление опухолей или инородных тел. В отдельных ситуациях хирургическая тактика задействуется при удалении межпозвонковой грыжи, чтобы обеспечить более удобный к ней доступ. Иногда к ней обращаются для исправления искривлений и деформаций позвоночника, например, при патологических кифозах.
Сразу отметим, что процедура относится к разряду травматичных вмешательств, так как предполагает иссечение важных структурообразующих элементов позвоночной системы, а после - длительное и нелегкое восстановление. Прошло более 100 лет с момента внедрения в практику ламинэктомии и, конечно, современная операция отличается меньшей инвазивностью и рисками последствий. Но и ее более щадящие аналоги, в числе которых эндоскопическая методика, все равно являются агрессивными способами. Поэтому такой подход задействуется в исключительно редких ситуациях и по строгим показаниям, когда медицинскую проблему совсем невозможно разрешить другими, более корректными и органосберегающими методами нейрохирургии.
Виды ламинэктомии и основные показания
Ламинэктомия позвоночника может быть выполнена согласно одному из нескольких технических вариантов. Принцип вмешательства выбирается с учетом состояния позвоночной системы, типа и специфики заболевания. Итак, в современной нейрохирургии, вертебрологии и ортопедии используются такие ведущие декомпрессивные методики, как:
- гемиламинэктомия - процедура по удалению дужки только 1-го позвонка с одной стороны или его дужек одновременно с обеих сторон с сохранением остистых отростков;
- интерламинарная ламинэктомия - способ, при котором частично резецируется желтая связка, а также дуга не только пораженного позвонка, но и дужки позвонковых тел, прилежащих к нему;
- тотальная операция - прием, при котором позвонковая дужка иссекается вместе с остистым отростком;
- костно-пластическая ламинэктомия - объемная операция ламинэктомии с последующим закрытием дефектов костным аутологичным материалом, аллотрансплантатом или искусственной тканью.
Перед выполнением ламинэктомии (процесс хорошо отображен в видео) сначала производят скелетирование со стороны созданного доступа. Скелетирование позвонков заключается в обнажении на уровне пораженного позвоночно-двигательного сегмента основных частей, подлежащих резекции: дуг, остистых отростков, фасеток. Обнажение дужек и остистых отростков шейного отдела сопряжено определенными трудностями. Верхушки дуг здесь раздвоены, глубоко погружены и покрыты внушительным мускульным массивом, а отростки отличаются повышенной подвижностью и низкой прочностью. Поэтому данный отдел требует от хирурга самого что ни на есть высочайшего профессионализма, богатейшего опыта, мегаточности производимых действий и аккуратности.
Конечно же, таким требованиям должен удовлетворять каждый хирург, независимо от того, какая область оперируется. Даже одна маленькая погрешность, допущенная в ходе манипуляций на позвоночнике, может для пациента закончиться весьма плачевно, привести к необратимым повреждениям нервной ткани и вещества спинного мозга, хронической боли, парализации и пр. Так что выбирайте себе врача особенно тщательно.
Итак, операция может быть целесообразна при следующих патологических состояниях, которые обусловили сдавление спинного мозга и нервных корешков:
- межпозвоночные грыжи крупных размеров;
- внутрисуставные и позвонковые остеофиты,
- опухоли позвоночника (костные, спинного мозга и пр.);
- арахноидальные кисты и субарахноидальные спайки;
- защемления спинного мозга травматического генеза;
- врожденные аномалии позвоночника;
- серьезные искривления и деформации хребта (в этом случае иногда имеет смысл прибегать к такой процедуре даже при отсутствии нервных защемлений и стеноза).
При всех вышеперечисленных патологиях вопрос о надобности подобного вмешательства рассматривается строго в индивидуальном порядке. Безусловно, учитывается степень сдавления, тяжесть неврологического дефицита и интенсивность болевого синдрома. Процедура ламинэктомии может быть рекомендована, если консервативные мероприятия не дают эффекта или существует явная угроза физической состоятельности и жизни пациента.
Техника декомпрессивной операции
Сразу отметим, что такой хирургический подход определенным образом чреват дестабилизацией ламинэктомированных костных тел. Поэтому довольно часто возникает необходимость в проведении ламинэктомии с фиксацией позвонков, то есть совместно со спондилодезом. А это означает, что по завершении основного процесса хирургии пара или несколько позвонков могут быть скреплены между собой специальной металлической пластиной, возможно, дополнительно понадобится произвести трансплантацию костной ткани, взятой у пациента из подвздовшной кости. Благодаря произведенной фиксации соединенные элементы хоть и будут обездвижены, каких-либо существенных ограничений подвижности люди, как правило, не испытывают.
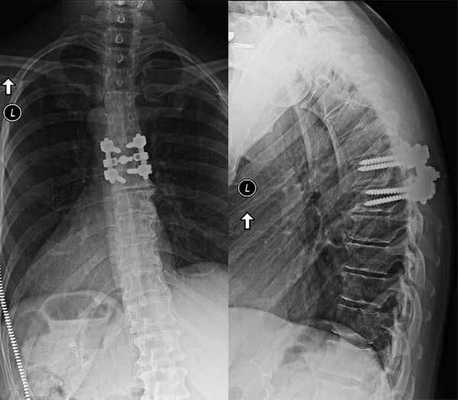
Сращение позвонков на рентгене.
Ведущий критерий для показания к оперативному вмешательству - патологическая узость позвоночного канала, компрессия спинномозговых корешков и пережатие спинного мозга. Каким образом происходит операционный сеанс? Далее нами будет изложена техника операции в доступной для понимания форме.
- Процедура выполняется в 90% случаев под общей анестезией. Пациента укладывают в одном из положений: лежа на животе или на боку. Сеанс проходит, как правило, под рентгеноскопическим контролем.
- После широкой обработки антисептиками операционного поля осуществляется разметка для будущего разреза.
- Далее хирург в нужном месте линейно разрезает кожу, подкожную жировую клетчатку и фасции вдоль остистых отростков до их верхушек. Разрез по длине делают таким, чтобы его границы заканчивались на один позвонок выше и на один ниже от предполагаемой зоны открытия спинального канала.
- С целью обеспечения хорошего доступа выполняется разведение разрезанных мягких тканей при помощи ретрактора. Во избежание массивных кровопотерь проводят их тампонаду.
- Затем реализуется отслоение мышечных волокон от дужек, а при необходимости и от остистых отростков. После скелетированные единицы «перекусывают» специальными щипцами и извлекают из анатомического пространства наружу.
- Неотъемлемым этапом выступает удаление тех образований, которые собственно, и стали виновниками компрессии. Например, удаление межпозвонковой грыжи, спаек, костных наростов по краям позвонков, опухоли и т. п.
- Если специалист считает необходимым провести стабилизацию позвонков, дабы воспрепятствовать формированию нестабильности, на нужный участок позвоночника устанавливают специальные опорно-стабилизирующие конструкции, вживляют трансплантаты или синтетические заменители костной ткани.
- Финальный этап заключается в герметичном наложении швов в несколько этажей, начиная с продольных и поверхностных мышц, затем переходят к фасциям, а последним слоем шовного материала стягиваются кожные края раны. В общей сложности весь сеанс длится приблизительно 2-3 часа.
Послеоперационный период и возможные осложнения
На положительный результат после такого многосложного вмешательства можно рассчитывать только при условии безупречно организованного послеоперационного периода. И вам следует четко понимать, что качественная реабилитация крайне (!) важна даже после идеально проделанной операции. И в первую очередь для того, чтобы предупредить и не допустить последствия, полноценно восстановить опорно-двигательные функции и позвоночника, и абсолютно всех частей опорно-двигательного аппарата.
После самостоятельной операции выписка возможна обычно уже на 3 сутки. Однако так как данная методика зачастую является частью многих других спинальных методов хирургии, порой довольно сложных, не исключено, что госпитализация продлится более длительное время. Вне зависимости от срока пребывания пациента в больнице, ему в дальнейшем обязательно нужно будет оформиться в хороший реабилитационный центр, где он получит грамотный курс послеоперационного лечения и физического восстановления.
Каковы сроки реабилитации после декомпрессивной ламинэктомии? Все зависит от изначального диагноза, объема резекционных манипуляций, индивидуальных особенностей организма пациента. На полное восстановление в среднем уходит около 2-4 месяцев, но к несложной профессиональной деятельности, не сопряженной повышенным физическим трудом, обычно разрешается вернуться спустя 3 недели. Обязательно назначается дата следующей контрольной диагностики, ориентировочно на 10-14 сутки после оперативного вмешательства.
Положение тела при хирургии.
Теперь, что касается особенностей раннего периода, здесь стоит сказать, что пока человек не придет в сознание после наркоза и еще на протяжении нескольких часов, он будет находиться в отделении интенсивной терапии. За его состоянием будут пристально наблюдать высококвалифицированные медики, постоянно отслеживая показатели работы внутренних органов и систем (легких, сердца и пр.) на специализированном оборудовании. Уже с первых часов начинают вводить антибиотики для профилактики инфекционного патогенеза. Примерно 24 часа показан строгий постельный режим. При удовлетворительном самочувствии на следующий день переводят в обычную палату.
На 2-е сутки врач разрешает потихоньку вставать и спокойно ходить по палате, безусловно, если к этому нет противопоказаний. Рекомендуется ношение ортопедических приспособлений (воротник, бандаж, корсет). Сразу же начинают приступать к облегченной ЛФК в положении лежа. Вся реабилитационная программа включает несколько этапов, которые базируются на двух основных методах - лечебной физкультуре и физиотерапи. Лечебная гимнастика и физиотерапевтические процедуры рекомендуются исключительно специалистом! Кроме того, пациенту выписывается прием некоторых медикаментозных препаратов, например, препараты кальция, противотромбозные средства, обезболивающие и противовоспалительные лекарства и др. Медикаментозная схема лечения должна так же ответственно соблюдаться, как и меры физической реабилитации.

Восстановление после операции.
Осложнения после ламинэктомии
Хотим сразу предупредить, что безупречно выполненная нейрохирургическая операция, плюс не менее идеально пройденная реабилитация, - залог успешного исхода. Негативные реакции способны в редких случаях последовать в виде:
- интоксикации организма от общей анестезии;
- нарушения стабильности позвоночника;
- глубокого инфекционного воспаления раны или оболочки спинного мозга;
- тромбоза глубоких вен нижних конечностей, редко тромбоэмболии;
- интраоперационного повреждения нервной ткани, что выражается слабостью, параличом, онемением конечностей, дисфункцией мочевой системы и кишечника (недержанием мочи, кала);
- прогрессирующих дегенеративных процессов в других отделах позвоночного столба;
- искривления позвоночной оси (чаще деформация возникает у детей и подростков), вывихами и подвывихами позвонков, хроническим болевым синдромом.
Вероятность благополучного исхода, касающегося существенного снижения симптомов того заболевания, по поводу которого выполнялась данная процедура, равна примерно 80%-85%. Риски осложнений высокие только в отношении развития нестабильности позвоночника (10%), по причине чего возникает потребность в ревизионной (повторной) операции.
Грыжа диска поясничного отдела позвоночника — операция
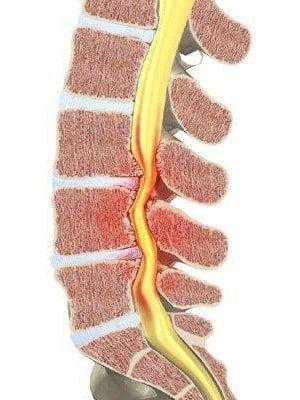
Остеохондроз, тяжелая физическая работа и возрастные изменения часто приводят к образованию межпозвоночных поясничных грыж. Чаще всего они обнаруживаются на уровне L3-L4, L4-L5 и L5-S1, поскольку именно эта его часть испытывает самые большие нагрузки. По мере прогрессирования заболевания неизбежно возникают боли разной степени интенсивности, как в спине, так и в ногах. Нередко они надолго лишают человека трудоспособности и покоя.
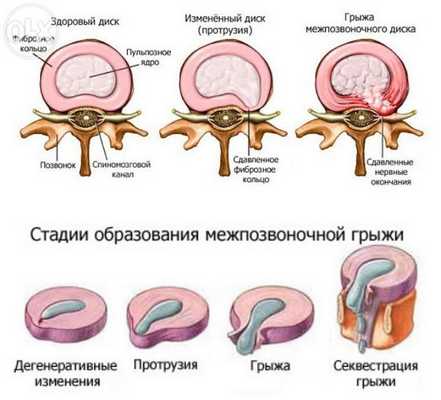
Но болевой синдром не самый опасный спутник грыжевого образования. При особом его расположении или больших размерах возможно развитие не только онемения конечностей и их пареза, но и нарушения кровоснабжения конского хвоста (продолжение спинного мозга в поясничном отделе позвоночника), что может послужить причиной парализацией ног даже у людей молодого возраста. Поэтому важно проводить комплексное лечение заболевания и при необходимости решаться на удаление поясничной грыжи.
Поскольку образование находится в непосредственном контакте со спинным мозгом, доверять проведение операции стоит только высококвалифицированным специалистам в области спинальной хирургии. Это позволит снизить риск возникновения осложнений и существенно повысить эффективность лечения. Одни из лучших вертебрологов столицы готовы принять вас в «SL Клиника», дать подробную консультацию и при необходимости провести по доступной цене удаление грыжи поясничного отдела позвоночника.
Показания к операции
Операция по удалению грыжи поясничного отдела проводится строго по показаниям. Она является крайней мерой и необходима исключительно при отсутствии положительных изменений в состоянии больного на фоне длительного прохождения курса консервативной терапии, что сопровождается:
- выраженным болевым синдромом, обусловленным постоянно нарастающим давлением на нервные окончания;
- утратой контроля над опорожнением мочевого пузыря и кишечника, эректильной дисфункцией у мужчин, что спровоцировано ущемлением конского хвоста, иннервирующего органы малого таза;
- снижением чувствительности конечностей, вплоть до пареза или паралича;
- увеличением грыжевого образования до 7 мм и более.
В экстренном порядке оперируются секвестрированные грыжи осложненные выраженным болевым синдромом, анталгической позой, развитию неврологических осложнений (слабость в ноге), нарушение функций тазовых органов, т. е. те, содержимое которых более не удерживается фиброзным кольцом и выходит в позвоночный канал сильно сдавливая невральные структуры
Крайне важно не игнорировать боли и не бояться хирургического вмешательства, ведь современные методы имеют минимальный риск возникновения осложнений и высокую эффективность. Если не провести удаление грыжи поясничного отдела вовремя компрессия нервных корешков может привести к необратимым последствиям и инвалидизации.
Виды операций
В арсенале спинальных хирургов находится множество способов удаления грыжевого образования. Каждый из них имеет достоинства и недостатки, а главное, показания и противопоказания. Учесть все нюансы и подобрать самый эффективный и безопасный метод удаления грыжи способен только грамотный нейрохирург.
Конечно, ни один метод, даже самый современный, не дает 100% гарантии на полное выздоровление. Но вероятность неудачи или рецидива заболевания на столько низкая, что обсуждать это даже не имеет смысла. Но минимизировать эти риски можно, обратившись к нейрохирургам, травматологам- ортопедам с большим опытом и глубокими знаниями в области спинальной хирургии.
Эндоскопическая операция
Эндоскопические операции - одно из последних достижений медицины. С их помощью удается устранять самые серьезные нарушения при незначительном травмировании окружающих тканей. Осуществляются операция под общей или локальной спинальной анестезией с помощью эндоскопов, оснащенных миниатюрной камерой и осветительным прибором. Изображение с камеры передается на монитор, что позволяет хирургу точно контролировать каждое движение.
Эндоскоп вводится в тело пациента через точечный прокол, величина которого может колебаться от 0,5 до 1 см. Вид доступа определяется локализацией грыжевого образования. Например, эндоскопическое удаление грыжи диска L4-L5 справа проводится через заднебоковой доступ.
Резекция осуществляется специальным инструментом , подводимым через полость в эндоскопе к патологическому выпячиванию. Оно удаляется постепенно, малыми объемами и позволяет сохранить межпозвоночный диск.
Показаниями для проведения эндоскопической операции считаются:
- размеры грыжи поясничного отдела 7 мм и более;
- возникновение нарушений в работе мочевого пузыря и кишечника, что сопровождается непроизвольным отделением мочи и каловых масс;
- выраженная слабость мышц одной или обеих ног, изменение походки;
- Стойкий болевой синдром;
- Нарушение качества жизни.
С помощью эндоскопического оборудования также выполняется удаление секвестрированной грыжи. В таких ситуациях провести операцию нужно как можно быстрее, поскольку разрыв фиброзного кольца и выхождение студенистого содержимого диска в позвоночный канал чревато серьезными осложнениями.
Микродискэктомия
Эта операция по удалению грыжи поясничного отдела позвоночника подразумевает введение микрохирургических инструментов через разрез величиной до 2 см. Контроль над процедурой осуществляется посредством специального увеличения или микроскопа, дающего от 2-х до 10 — кратное увеличение.
Микродискэктомия выполняется под общим или спинальным наркозом и является альтернативой протезирования диска, оставляет незначительные рубцы, риски развития осложнений очень низкие, реабилитационный период короче и легче переносится. С ее помощью проводится не только удаление грыж поясничного отдела, но и других позвонков. В частности, она практически незаменима для проведения операции по удалению грыжи позвоночника L5-S1 при сильной боковой гипертрофии желтой связки позвонков.
Хирургическое вмешательство длится не более получаса. Оно позволяет успешно удалять секвестрированные образования и содержащие кальцинаты, решать проблему латерального (бокового) стеноза спинномозгового канала и устранять выпячивания крупных размеров.
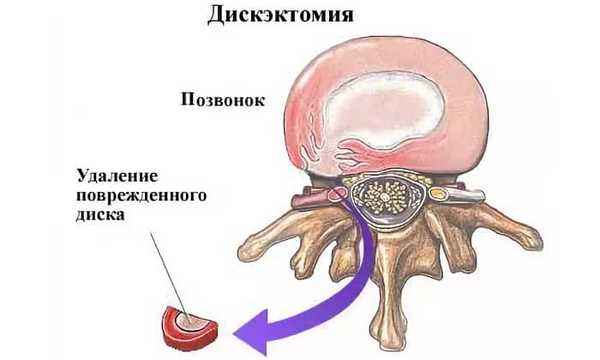
Классическая дискэктомия
Проводимая с начала ХХ века открытая операция на позвоночнике позволяет удалить весь межпозвоночный диск и при необходимости части позвонков. Сегодня к полной дискэктомии прибегают в случае развития нестабильности позвоночника, при рецидивах грыж диска и стенозе позвоночного канала, так как это открытый метод лечения грыжи. При подвижности между позвонками спинальные хирурги вынуждены применять ее, особенно для проведения ламинэктомии и установки имплантатов.
Хирургическое вмешательство осуществляется через задний доступ и подразумевает выполнение разреза, длиной до 5-10 см и требует общей анестезии. В ходе него хирург осторожно раздвигает мышцы, при необходимости удаляет связки и получает доступ к грыжевому выпячиванию. Весь патологически измененный межпозвоночный диск удаляется. На его месте может устанавливаться имплант, изготовленный из искусственных материалов. Общая продолжительность хирургического вмешательства составляет около 2-х — 3-х часов.
Удаление лазером
Удаление поясничной грыжи лазером - новая микрохирургическая технология, достоинствами которой являются быстрая реабилитация, практически полное отсутствие вероятности возникновения осложнений и выписка из клиники в течение 2-х часов после завершения процедуры.
Суть метода состоит в осуществлении под местной анестезией точечного прокола кожи и мягких тканей иглой-проводником или канюлей. За направлением ее движения хирург следит через ЭОП-монитор. По достижении пульпозного ядра измененного диска через ее полость вводится световод, продуцирующий лазерные импульсы.
Спинальный хирург доводит его до середины ядра и возвращает к точке входа в фиброзное кольцо. Затем он поворачивает световод на небольшой угол и повторяет процедуру. Таким образом, за счет теплового воздействия энергии лазера в пульпозном ядре формируется 2-6 ходов, что провоцирует уменьшение размеров грыжевого образования и улучшение самочувствия пациента. Примерно половина больных ощущает снижение интенсивности боли сразу же после процедуры.
Лазерная операция по удалению поясничной грыжи занимает около четверти часа. Но она показана только при малых размерах выпячивания и отсутствии сопутствующих заболеваний. После нее практически отсутствует дискомфорт в прооперированной области, а ограничения в восстановительном периоде накладываются в основном на возможность сидеть и поднимать тяжелые предметы.
Удаление грыжи поясничного отдела лазером имеет и несколько недостатков. Во-первых, оно дает хороший результат только в 80% случаев. Во-вторых, при халатном отношении к реабилитации и последующему образу жизни приводит к рецидиву заболевания на протяжении 1-3 лет. В-третьих, стоимость удаления поясничной грыжи лазером достаточно высока.
Холодноплазменная нуклеопластика
Это новейшая методика, позволяющая уменьшать размеры грыжевого образования посредством холодной плазмы. Технически операция по удалению поясничной грыжи позвоночника выполняется так же, как лазерная вапоризация, но в качестве источника тепловой энергии выступает электрод, продуцирующий облако холодной плазмы.
В отличие от лазерных импульсов, ее температура не превышает 50 °С, что позволяет полностью устранить риски возникновения ожога как фиброзного кольца, так и нервов или кровеносных сосудов. Кроме того, она может проводиться повторно, что нехарактерно для лазерной операции.
Холодноплазменная нуклеопластика - самая безопасная и легкая микрохирургическая операция, известная на сегодня. Провести ее берутся нейрохирурги «SL Клиника». Наши показатели успешности выполнения процедуры стремятся к максимуму, что доказывает высокий профессионализм наших врачей.
Гидропластика
Удаление грыжи поясничного отдела позвоночника этим методом также принадлежит к числу микрохирургических перкутанных техник и является самым безопасным и эффективным методом из всех малоинвазивных способах удаления грыж диска. Гидропластика предполагает уменьшение размеров выпячивания за счет разрежения части пульпозного ядра физиологическим раствором и последующую аспирацию образованной массы. Она также не требует сложной и долгой реабилитации, практически не провоцирует осложнения и дает отличный эффект.
После гидропластики на коже остается миниатюрный прокол, который заживает без формирования рубца. Она может проводиться при грыжах размеров до 0.7 мм.
Особенности подготовки
В «SL Клиника» больным доступен весь комплекс диагностических процедур, позволяющих дать точную оценку состоянию здоровью и предсказать возможные риски каждого из видов хирургического вмешательства. В рамках предоперационного обследования пациентам назначается:
При выборе метода хирургического вмешательства особенное внимание уделяется результатам МРТ. Оно показано абсолютно всем пациентам в рамках предоперационной подготовки, но предельно важными его результаты являются при необходимости провести удаление грыжи диска L5-S1. Так же дополняется мрт снимок рентгенографией поясничного отдела позвоночника в прямой и боковой проекции, для определения уровня подвздошной кости.
Это обусловлено тем, что данные позвонки часто имеют увеличенные фасеточные суставы и высокую подвздошную кость. Они могут представлять собой существенное препятствие для спинального хирурга, особенно если планируется удаление межпозвоночной грыжи L5-S1 методами чрескожной нуклеопластики или эндоскопией. Поэтому при обнаружении гипертрофированных отростков позвонка удаление грыжи позвоночника обсуждается на консилиуме и решение о методе удаления грыжи диска выбирают в зависимости от анатомии человека.
Результаты анализов и инструментальных методов диагностики оцениваются терапевтом. На их основании он дает заключение о возможности проведения хирургического вмешательства и отсутствии противопоказаний для этого. Если же в ходе обследования были обнаружены отклонения от нормы, способные спровоцировать нежелательные осложнения в ходе процедуры, пациенту назначается соответствующее ситуации лечение, а запланированная операция переносится. При выявлении серьезных противопоказаний больному рекомендуют другой способ лечения межпозвоночной грыжи.
При положительном исходе обследования за 2 недели до назначенной даты следует прекратить прием антикоагулянтов. Возможность употребления других препаратов необходимо обсуждать с терапевтом.
Реабилитация
Операция по удалению межпозвоночной грыжи поясничного отдела не даст существенного результата, если пациент не будет придерживаться полученных от специалистов рекомендаций. Длительность и особенности протекания восстановительного периода напрямую зависят от вида проведенного хирургического вмешательства и общего состояния здоровья человека. В части случаев пациенты могут сразу же вернуться к повседневным обязанностям и выполнять нетяжелую работу по дому.
После открытой дискэктомии больные вынуждены оставаться в стационаре не менее недели, а в первые сутки постоянно находиться в положении лежа на спине. Впоследствии им разрешается осторожно вставать и ходить, длительность хождения зависит от общего самочувствия пациента.
Более щадящие вмешательства, в частности микродискэктомия, эндоскопические и чрескожные операции, не сопряжены с выбыванием из обычного ритма жизни. После них пациенты могут практически сразу же ходить и покидать клинику через сутки или ранее.
При лечении поясничного отдела позвоночника в SL Клиника вы не столкнетесь с ограничениями на продолжительность сидения и подъем тяжелых предметов. Так, после нуклеопластики можно вставать, ходить сидеть без ограничений, а после эндоскопической операции можно активизироваться на следующий сутки. Таким образом, в каждом случае пациенты получают рекомендации в индивидуальном порядке.

Назначается ношение ортопедического корсета при длительных нагрузках после операции. Он призван снизить нагрузку на позвоночник. С разрешения врача нужно начинать заниматься ЛФК. Лучше, если первые сеансы будут проводиться под контролем узкого специалиста, который сможет правильно рассчитать нагрузку и наращивать ее по мере восстановления организма.
Перенесенная операция по удалению межпозвоночной грыжи поясничного отдела вынуждает пациентов заняться своим здоровьем, снизить избыточный вес, избегать подъема тяжелых предметов, и понять одну простую истину — ваше здоровье в ваших руках.
Чтобы избежать рецидива заболевания, рекомендуется:
- избавиться от лишнего веса;
- придерживаться правильного питания;
- регулярно заниматься плаванием;
- проводить тренировки для укрепления мышечного корсета;
- периодически проходить санаторно-курортное лечение.
В большинстве случаев результаты оперативного вмешательства оцениваются через 2 недели. Контрольный осмотр спинального хирурга планируют через месяц после выписки из стационара.
Стоимость удаления грыжи (операция) в Москве
В SL Клиника осуществляется лечение межпозвоночных грыж в соответствии с европейскими стандартами. При наличии показаний у нас проводятся все возможные виды оперативных вмешательств и диагностика заболеваний позвоночника на современном оборудовании последних поколений. Наши пациенты всегда могут получить консультацию лучших вертебрологов, а в особенно сложных случаях - комплексное мнение консилиума врачей.

В нашей клинике вам доступны все виды чрескожной нуклеопластики. Мы тщательно относимся к выбору методики хирургического лечения для каждого пациента. Поэтому у нас не проводится холодноплазменная, лазерная нуклеопластика или гидропластика всем без исключения. Мы понимаем, что операция такого рода даст выраженный результат только при соблюдении всех условий ее проведения, т. е. при наличии грыжи определенного размера, отсутствии других серьезных нарушений и пр. Поэтому тщательно подходим к подбору пациентов на подобные процедуры.
Если по тем или иным причинам чрескожное удаление грыжи L4-L5 или других дисков, вам не подходит, обязательно будет предложена другая методика хирургического лечения, которая даст лучший эффект и будет показана в конкретной ситуации.
Стоимость удаления грыжи поясничного отдела позвоночника 250 000 руб если это микрохирургический метод удаления, 420 000 руб если это эндоскопия (через прокол) и зависит от:
— метода удаления (открытый, микрохирургический,эндоскопический, нуклеопластика)
— Фирмы производителя имплантов (если используется открытый метод);
— Клиники (где будет проведена операция) и класса палаты.
— Анализов перед операции (если обследования проходить у нас)
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты или расходный материал при нуклеопластики.
— Операцию;
— Наркоз;
— Послеоперационное наблюдение.
— Наблюдение и консультация на период реабилитации.
— Обследования перед операцией (если сдаете у нас)
Все услуги клиники и стоимость приведены в прайсе
Наши спинальные хирурги в совершенстве владеют всеми современными техниками проведения операций на позвоночнике и могут провести удаление грыжи L3-L4,L4-L5,L5-S1 и любых других сегментов. Большой практический опыт врачей и новейшее оборудование не оставляют шансов на ошибку. Потому наши пациенты не только сами возвращаются к полноценной жизни без боли, но и приводят в «SL Клиника» своих родных и близких, чтобы те также могли оценить все достоинства современной медицины и вертебрологов в частности.

Шаболдин Андрей Николаевич Cпинальный хирург, вертебролог, кандидат Медицинских Наук, Травматолог ортопед
Ламинэктомия позвоночника
Современная медицина и нейрохирургия в частности развиваются очень быстро. Регулярно появляются новые малоинвазивные вмешательства, позволяющие без больших рисков и длительной реабилитации устранить проблему и нормализовать состояние больных. Но в определенных случаях они не могут быть применены в силу разных причин. Тогда спинальные хирурги вынуждены прибегать к старым и хорошо проверенным методам хирургии, одним из которых является ламинэктомия.
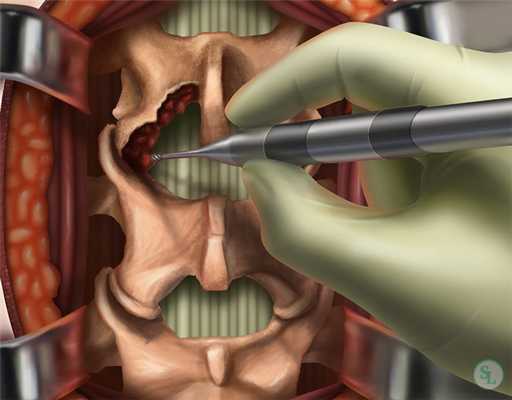
Ламинэктомия, что это?
Под ламинэктомией подразумевают декомпрессионную операцию на позвоночнике, имеющую широкий спектр показаний, к числу которых принадлежат и травмы позвоночного столба. Она позволяет устранить давление других анатомических структур на спинной мозг и нервные окончания путем резекции дужек позвонков в области поражения, их остистых отростков, межпозвоночных дисков и желтой связки. Благодаря этим мероприятиям удается устранить давление на чувствительные спинальные структуры и высвободить зажатые нервные окончания. В результате пациенты избавляются от выраженных болей, а также парестезий и парезов.
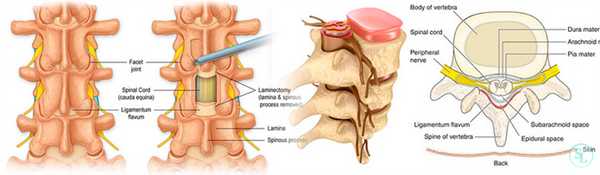
Таким образом, ламинэктомия заключается в частичном или полном удалении элемента, оказывающего компрессионное воздействие, что позволяет сформировать дополнительное свободное место для спинномозговых структур. А для фиксации позвоночника и сохранения его функций используются специальные стабилизирующие системы.
Впервые этот метод был опробован британским нейрофизиологом Горслеем в 1887 году. Решение удалить часть дужки позвонка пришло к нему спонтанно во время проведения операции 42-летнему пациенту. Больной уже почти потерял возможность самостоятельно передвигаться из-за образования опухоли спинного мозга. Но когда хирург скелетировал позвоночник (выделил из мягких тканей), он не смог найти новообразование. Тогда он принял решение провести резекцию дужки вышележащего позвонка. Это позволило визуализировать опухоль и благополучно ее удалить. В результате пациент успешно избежал паралича и прожил еще 33 года, не испытывая никаких трудностей при ходьбе.
Ламинэктомия может проводиться обособленно или в качестве одного из этапов хирургического вмешательства. Последнее необходимо для:
- создания доступа при необходимости провести манипуляции на спинном мозге, например, при удалении опухолей или инородных тел;
- устранения межпозвонковых грыж в определенных случаях;
- исправления искривлений и деформаций позвоночника, в частности при кифозе.
Таким образом, ламинэктомия - хирургическое вмешательство, практикуемое уже более сотни лет. Это травматичная операция, уносящая важные структурные элементы позвоночника и требующая длительного, достаточно сложного восстановления. Сегодня она хорошо изучена, современные методики позволяют уменьшить степень инвазивности и снижают интраоперационные риски, но все же проводится только в исключительных случаях по строгим показаниям, когда улучшить состояние больного невозможно другими, более щадящими способами.
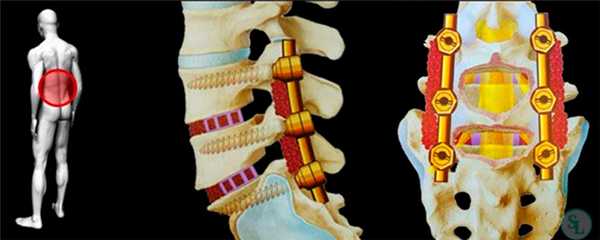
Виды и суть операции
Существует несколько техник выполнения ламинэктомии. Конкретная выбирается на основании состояния позвоночника, а также характера и особенностей течения имеющегося заболевания. Сегодня применяются следующие виды этой декомпрессивной методики:
- гемиламинэктомия - операция заключается в резекции одной или обеих дужек только у одного позвонка, при этом его остистые отростки сохраняются;
- интерламинарная ламинэктомия - хирургическое вмешательство подразумевает частичную резекцию желтой связки, дуги пораженного позвонка, а также дужек позвонковых тел, принадлежащих ему;
- тотальная ламинэктомия - суть операции заключается в удалении позвонковой дужки вместе с остистым отростком;
- костно-пластическая ламинэктомия - радикальная операция, предполагающая в дальнейшем закрытие образованного дефекта взятым у пациента костным трансплантатом, аллотрансплантатом (полученным от донора) или искусственными материалами.
Перед ламинэктомией проводится скелетирование позвонков со стороны созданного доступа. Оно заключается в высвобождении всех костных структур, подлежащих удалению, т. е. собственно дуг позвонков, их остистых отростков и фасеточных суставов.
Этот процесс требует от спинального хирурга мастерства, особенно если операция проводится на шейных позвоночно-двигательных сегментах. На этом участке позвоночника:
- верхушки дуг имеют раздвоение;
- глубоко погружены в мягкие ткани;
- покрыты большим объемом мышц;
- отростки имеют незначительную прочность и высокую подвижность.
Поэтому выполнение ламинэктомии на шейном отделе позвоночника требует от нейрохирурга высокого профессионализма, ювелирной точности выполнения каждого действия, чего невозможно достичь без богатого практического опыта. Любая, даже незначительная погрешность, может привести к необратимым поражениям нервов и спинного мозга. Последствия этого могут быть печальными для пациента и состоять в хронических болях, параличе и других осложнениях.
По этой причине к выбору специалиста стоит относиться очень внимательно. Высококвалифицированные нейрохирурги с богатым багажом знаний и практических умений дорого оценивают свои услуги. Но операции на позвоночнике - не тот случай, когда следует экономить.
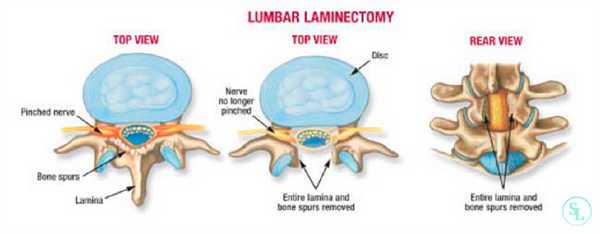
Показания к проведению
В подавляющем большинстве случаев ламинэктомия проводится при стенозе позвоночного канала. Практически в 75% ситуаций сужение наблюдается в поясничном отделе. Чаще всего происходит уменьшение диаметра канала на уровне L4-L5, несколько реже в области L3-L4.
Поэтому именно на участке от 3 до 5 позвонков поясничного отдела чаще всего проводится ламинэктомия. Только в 25% случаев стеноз возникает в шейной части. А грудной отдел патология спинального канала практически никогда не поражает.
Таким образом, операция показана при сдавлении нервных корешков или спинного мозга на фоне:
- образования крупных межпозвонковых грыж;
- опухолей позвоночника и спинного мозга;
- формирования внутрисуставных или позвонковых остеофитов;
- врожденных аномалий;
- тяжелых искривлений и деформаций хребта;
- образования арахноидальных кист или субарахноидальных спаек;
- получения травм.
Тем не менее решение о необходимости проведения ламинэктомии рассматривается индивидуально для каждого пациента. На него влияет степень стеноза, выраженность неврологического дефицита и болей.
В то же время к помощи данной операции прибегают и при абсолютной безрезультатности проводимой в течение нескольких месяцев консервативной терапии или присутствии серьезной угрозы для жизни пациента или ее качества.
Техника выполнения
Операция проводится под общим наркозом. Пациента укладывают на операционный стол на живот или на бок, что определяется видом выбранного доступа (задний или задне-боковой). Все манипуляции на позвоночнике выполняются под рентгенологическим контролем. Непосредственно ламинэктомия подразумевает:
- Обработку операционного поля раствором антисептика и нанесение разметки.
- Выполнение линейного разреза кожи, подкожно-жировой клетчатки и фасций вдоль остистых отростков до их верхушек, так чтобы он начинался на 1 позвонок выше необходимого участка, а заканчивался на 1 позвонок ниже него.
- Рассеченные мягкие ткани раздвигаются в стороны ретрактором с обязательной тампонадой для устранения риска выраженных кровопотерь.
- Отслоение волокон мышц от дужек позвонков, а если требуется резекция остистых отростков, то и от них. Таким образом добиваются скелетирования позвонков.
- Специальными щипцами резецируют выбранные костные фрагменты и извлекают их.
- Удаляют образования, ставшие причиной патологической узости позвоночного канала, сдавления спинномозговых корешков и компрессии спинного мозга. Это могут быть межпозвоночные грыжи, остеофиты на краях позвонка, спайки, новообразования и т. д.
- Устанавливают опорно-стабилизирующие системы (при необходимости).
- Послойно ушивают рану.
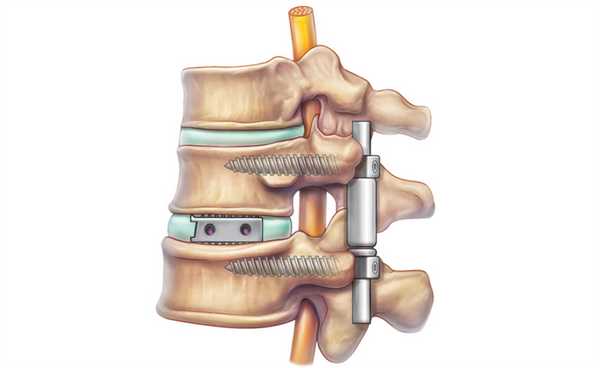
Стабилизирующие конструкции
Удаление тел, их отростков и других анатомических структур чревато дестабилизацией подвергшегося вмешательству позвоночно-двигательного сегмента, а также повышению риска развития тяжелых прогрессирующих кифотических и сколиотических деформаций. Причем чаще страдает поясничный и шейный отдел, а также в переходные зоны.
Это обуславливает необходимость часто использовать на завершающем этапе операции методики фиксации позвонков. Особенно они важны при выполнении ламинэктомии у детей и подростков, поскольку в таких случаях ситуация усугубляется асимметричным ростом позвонков.
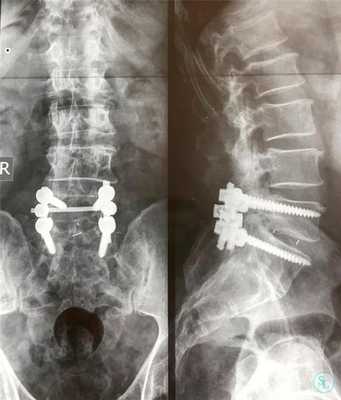
Одним из способов стабилизации прооперированного позвоночно-двигательного сегмента является спондилодез. Его выполнение подразумевает установку специальных опорно-стабилизирующих конструкций, прочно соединяющих соседние позвонки в области воздействия между собой. В определенных случаях дополнительно требуется провести трансплантацию взятого у пациента из подвздошной кости фрагмента. В результате позвонки плотно срастаются между собой и теряют способность двигаться. Но при проведении ламинэктомии на 1 или 2 позвонках и их спондилодезе пациенты обычно не замечают существенных ограничений при движениях.
Современная медицина располагает металлоконструкциями различных типов, что позволяет проводить эффективную стабилизацию. Причем многие из них способны монтироваться таким образом, что в дальнейшем по мере роста ребенка их можно будет удалить.
Завершающим этапом ламинэктомии является послойное наложение швов. Изначально ушивают продольные и поверхностные мышцы, потом швы накладываются на фасции и в итоге на кожные края раны. Операция длится в среднем 2-3 часа, после чего пациента переводят в отделение интенсивной терапии. Высококвалифицированный медицинский персонал в течение нескольких часов контролирует состояние больного и тщательно отслеживает любые изменения в показателях работы его внутренних органов и систем. Тут же вводятся первые дозы антибиотиков во избежание инфекционно-воспалительных осложнений. При сохранении удовлетворительного состояния пациента на следующие сутки переводят в обычную палату.
Особенности реабилитационного периода
Успешность ламинэктомии и вероятность развития осложнений напрямую зависят от правильности протекания послеоперационного периода.
Даже при идеально технически проведенном хирургическом вмешательстве правильно организованная реабилитация крайне важна.
Только в таком случае можно рассчитывать на отсутствие нежелательных последствий, восстановление позвоночника и его функций, а также всех других составляющих опорно-двигательного аппарата.
Если в первые сутки больному показан строгий постельный режим, то на вторые ему разрешается осторожно вставать и понемногу передвигаться по палате. Чтобы облегчить послеоперационные боли, пациентам рекомендуется спать на боку, подложив под колени и голову подушки, а под спину - специальный мягкий валик.
Обязательно с первых дней проводится ЛФК по облегченной программе. Первые занятия выполняются в положении лежа и только со временем переходят к занятиям в вертикальном положении тела и наращиванию нагрузки.
Пациентам рекомендуется диета и ношение ортопедических приспособлений. Это может быть корсет, шейный воротник или бандаж. Выбор зависит от того, на уровне какого позвонка проводилось вмешательство и его объема.
Также обязательно назначается курс физиотерапевтического лечения и ряд препаратов, включая:
- антибиотики — предотвращают развития инфекционно-воспалительных осложнений;
- лекарственные средства из группы НПВС - купируют боли и способствуют устранению воспалительного процесса;
- противотромбозные препараты - уменьшают риск образования тромбов;
- препараты кальция - способствуют укреплению костной ткани.
Только комплексный подход к реабилитации, сочетающий в себе ЛФК, физиотерапию, прием лекарственных средств, и скрупулезное выполнение всех врачебных рекомендаций обеспечивает качественное восстановление позвоночника.
Если проводилась только ламинэктомия, при отсутствии осложнений пациент может выписаться уже на 3 сутки. Но эта операция редко выполняется изолированно. Чаще она становится подготовительным этапом для проведения других вмешательств, иногда весьма сложных. Поэтому в таких случаях пациент может быть вынужден оставаться в стационаре более продолжительный отрезок времени.
Но в любом случае после выписки ему потребуется длительная реабилитация. Сколько времени потребуется для полного восстановления, зависит от:
- поставленного диагноза;
- объемности проведенного вмешательства;
- возраста и других индивидуальных особенностей.
В большинстве случаев восстановительный период длится 2-4 месяца, хотя неработоспособными больными считаются только 3 недели. По истечении этого времени и нормальном самочувствии пациенты могут вернуться к несложной работе, не требующей серьезных физических нагрузок.
Несколько недель следует воздержаться от подъема тяжестей, резких поворотов корпуса и наклонов. Также не рекомендуется сидеть более часа. Поэтому длительные автомобильные поездки следует отложить на будущее, а при работе в офисе - регулярно вставать с рабочего места и ходить.
На протяжении реабилитационного периода пациент должен регулярно проходить контрольные осмотры. Первый обычно планируется на 10-14 день после проведения ламинэктомии, даты последующих визитов согласовываются индивидуально.
Возможные осложнения
В подавляющем большинстве случаев нежелательные последствия после ламинэктомии присутствуют только при допущении погрешностей при ее проведении или несоблюдении правил реабилитации. Чтобы исключить риски развития осложнений, следует обращаться только к высококвалифицированным нейрохирургам и не пренебрегать полученными от них рекомендациями.
Ламинэктомия может осложняться:
- отрицательными последствиями общего наркоза (признаки интоксикации);
- нарушением стабильности позвоночника;
- образованием тромбов в глубоких венах нижних конечностей, что в единичных случаях может привести к тромбоэмболии;
- искривлениями хребта, вывихам или подвывихам позвонков;
- серьезным инфекционным воспалением раны или оболочек спинного мозга;
- повреждением нервов во время операции, что способно привести к слабости, онемению или даже параличу конечностей, нарушениями работы кишечника и органов мочевыделительной системы (недержание мочи и кала);
- прогрессированием дегенеративных процессов в других отделах позвоночника;
- хроническими болями.
В целом ламинэктомия в 80-85% случаев заканчивается успешно, а пациент полностью восстанавливается. Наиболее частым осложнением данного хирургического вмешательства является развитие нестабильности позвоночника, что наблюдается примерно у 10% пациентов. Это становится причиной возникновения необходимости в проведении повторной операции.
Операция по удалению грыжи поясничного отдела позвоночника
Хирургическое лечение грыжи поясничного отдела позвоночника необходимо примерно в 10-15% от общего числа случаев, и требует наличия строгих показаний. Поводом для операции может послужить отсутствие эффекта от консервативной терапии, интенсивная боль, некупируемая препаратами, осложнения в виде дискогенной миелопатии, синдрома позвоночной артерии.
Вопрос об необходимости операции и выбора оптимального метода удаления грыжи позвоночных дисков решается с хирургом в случае конкретного пациента. Учитывая возможные осложнения и восстановительный период не следует спешить с операцией. Тем более хирургическое удаление грыжи не исключает возможности рецидива заболевания, что связано с вероятностью образования грыжевого выпячивания в том же отделе позвоночного сегмента с той же стороны.
Метод хирургического удаления грыжи зависит от диагноза, размеров грыжевого выпячивания, наличия осложнений, сопутствующих заболеваний. При крупных грыжах, необходимости дополнительного иссечения остеофитов, отростков проводят частичное или полное удаление повреждённого диска открытым способом (дискэктомия).
Облегчить восстановительный период, сократить сроки реабилитации, минимизировать риск развития осложнений позволяют малоинвазивные вмешательства с использованием эндоскопического оборудования. Это микродискэктомия, эндоскопическая микродискэктомия, нуклеопластика.
Ниже рассмотрим сущность каждой методики удаления поясничной грыжи, сколько длится сама операция и послеоперационный период, последствия, опасность для организма.
Дискэктомия
Это полное или частичное удаление межпозвоночного диска, который оказывает давление на окружающие ткани, позвоночный канал, спинной мозг, и провоцирует болевой и корешковый синдром. Операция производится через открытый разрез, хирург оперирует под контролем зрения. Применяют преимущественно при крупных грыжевых выпичеваниях. В процессе операции могут быть удалены фрагменты тел и дуги позвонков (ламинэктомия), остеофиты, выполнена стабилизация позвоночника наружными металлоконструкциями, специальными винтами, установлен имплант.
В среднем операция длится 2-3 часа, после чего пациент приходит в сознание, его переводят в послеоперационную палату. Вставать можно уже на следующий день, сидеть через 3-4 недели. Примерно через месяц разрешены адекватные физические нагрузки. Швы снимают на 7-10 день. Продолжительность реабилитационного периода разная, от нескольких недель до нескольких месяцев, и даже лет, что зависит от возраста, общего состояния здоровья пациента, тяжести процедуры.
По статистическим данным в 80-90% от общего числа случаев дискэктомия показывает хорошие результаты. Остальные 10-20% связаны с рецидивом грыжи или её появлением на смежном сегменте, образованием гематомы мягких тканей в месте хирургического вмешательства, инфицированием, рубцово-спаечным эпидуритом, тромбозом лёгочной артерии, расстройством тазовых функций, тактильных и двигательных ощущений.
Малоинвазивная операция по удалению повреждённого диска вместе с грыжей с помощью микрохирургических технологий и видеоассистенции. В сравнение с дискэктомией методика показывает скорейшее восстановление пациентов, более высокое качество жизни после процедуры, минимальный риск осложнений.
Показания к микродискэктомии: интенсивная боль, мышечная слабость, нарушение тазовых функций вследствие сдавления грыжей диска спинного мозга. Не выполняют при наличии новообразований, метастаз в поясничном отделе спины, синдроме позвоночного канала, спинальных инфекциях.
Операция производится инструментами микрохирургической технологии с применением канюли, лазерного излучения, эндоскопического оборудования. Продолжительность процедуры составляет от 30 минут до полутора часа. Через два часа после операции человек может уже ходить.
Процент рецидива грыжи межпозвоночных дисков и осложнений минимальный, и составляет 5-10%. Наиболее часто выявленные осложнения: инфекции, нарушение целостности спинномозговой оболочки, повреждение нервного корешка, обострение неврологической симптоматики.
Эндоскопическая дискэктомия
Это удаление грыжевого выпячивания и повреждённого диска с использованием эндоскопического микроскопа. Операция производится через рабочий канала в виде небольшого разреза на коже, куда вводят эндоскопическое оборудование. Методика позволяет уменьшить травматизацию тканей, сократить сроки восстановления, сохранить стабилизирующую функцию позвоночника, минимизировать риск осложнений, связанных с открытым хирургическим вмешательством.
Эндоскопическую дискэктомию назначают при небольших грыжах, неосложнённых стенозом позвоночного канала. Операция противопоказана при наличии наростов на поверхности костной ткани, смещении смежных позвонков, нестабильности поясничного отдела, повторных рецидивах грыжи. Операция длится не более часа, под общей анестезией. Пациента выписывают из стационара на следующий день. Период восстановления при благоприятном исходе занимает 3-4 недели, крайние сроки — 1.5-2 месяца.
Нуклеопластика
Сущность хирургической процедуры заключается в удалении фрагмента пульпозного ядра путём пункционного оперативного вмешательства. Методика эффективна при небольших грыжах до 6 мм. С помощью операции можно уменьшить размеры грыжевого выпячивания, устранить сдавление спинномозговых корешков, избавиться от боли, частично остановить деструкцию ядра.
В зависимости от способа воздействия на пульпозное ядро нуклеопластика бывает:
- лазерная;
- холодноплазменная;
- радиочастотная;
- гидронуклеопластика;
- механическое воздействие (интервенционная дискотомия).
Операция производится инструментами, проходящими через кожный прокол под рентгеновским контролем. Вся процедура занимает 30-40 минут без последующей госпитализации. Положительный результат наблюдается в 75-80% от общего числа случаев.
Статью проверил
Дата публикации: 16 Марта 2021 года
Дата проверки: 16 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Возможные осложнения после операций
Риск увеличения осложнений в постоперационном периоде связан с несоблюдением правил асептики, низкой квалификацией и недостаточным опытом специалиста, несоответствием методики с диагнозом.
Послеоперационные осложнения разделяют на два типа:
- Специфические: инфекционное заболевание структур позвоночника (спондилоцистит), переходящее в синдром конского хвоста, расстройство тазовых функций, рецидив грыжи, образование грыжевого выпячивания на смежном отделе, нестабильность позвоночника, рубцово-спаечный эпидурит.
- Общехирургические: поломка инструмента, повреждение нервного корешка, инфицирование, образование гематомы мягких тканей в месте хирургического вмешательства, закупорка лёгочной артерии тромботическими массами, утрата болевой и других видов чувствительности.
Реабилитация после удаления грыжи позвоночника
После удаления межпозвоночной грыжи в поясничном отделе больной нуждается в проведение лечебно-реабилитационных мероприятий, направленных на восстановление утраченных функций поясничного сегмента позвоночника, двигательной активности, общей физической формы.
Лечащий врач или специалист восстановительной медицины разрабатывает индивидуальную программу реабилитации, учитывая методику хирургического лечения, наличие сопутствующих заболеваний, исход операции. Общими мероприятиями для всех пациентов будет лечебная физическая культура, диета, физиопроцедуры, массаж.
Реабилитационный период длится от одного месяца до полугода, в тяжёлых случаях может занять два года. На сроки восстановления влияет общее состояние здоровья пациента, возраст, соблюдение рекомендаций врача.
Лечебная физическая культура
Самый эффективный метод восстановления физиологической активности — лечебная гимнастика, умеренные физические нагрузки. С помощью разных упражнений можно укрепить мышцы в поясничной области, восстановить общую физическую форму, подвижность позвоночника. В результате занятий увеличивается гибкость связок, приходит в норму кровообращение и обмен веществ в тканях, хрящах межпозвонковых дисков, уменьшается повышенный тонус мышц, проходит боль и воспаление.
Программа лечения включает индивидуальный подбор упражнений, где используют активные упражнения — те, что выполняет сам пациент, и пассивные — с помощью чужих рук, специальных механизмов. Индивидуальные или групповые занятия на начальном этапе проходят под контролем специалиста. В дальнейшем возможны самостоятельные тренировки. Реабилитолог должен контролировать дозировку упражнений, технику, прикладываемые усилия.
К лечебной гимнастики необходимо приступать на 1-3 сутки после операции по удалению грыжи, если позволяет общее состояние здоровья. Отсутствие движений опасно образованием пролежней, сепсисом, атрофией мышц, инфекцией мочевыводящих путей.
Основной принцип — систематичность и постепенность. Лечебную гимнастику выполняют 2-3 раза в неделю, по желанию — ежедневно. Первые упражнения изометрические в разгрузочном положении. По мере уменьшения болевого синдрома, число повторений и продолжительность занятий увеличивают, примерно через месяц добавляют упражнения на целевые группы мышц.
Важно контролировать дыхание, следить за собственными ощущениями. Делать упражнения до появления незначительной боли, дискомфорта в спине, но не через боль. Противопоказаны резкие движения, скручивания, осевые нагрузки на позвоночник.
Примерный комплекс упражнений через месяц после операции:
- Исходное положение — лёжа на спине. Ноги согнуть в коленях и прижать к груди до ощущения напряжения в ягодичных мышцах. Расслабить ягодичные мышцы, продолжая удерживать ноги согнутыми ещё 60 секунд. Далее выпрямить ноги.
- Исходное положение — лёжа на спине, руки за головой, ноги согнуты в коленях. Поочередно поворачивать ноги влево-вправо, касаясь коленями пола, удерживать ноги в повёрнутом положении 40-60 секунд.
- Исходное положение — лёжа на боку, рука прямая лежит около головы. На вдохе поднять свободную руку вверх, на выдохе — опустить, вытянуть вниз вдоль туловища.
- Исходное положение — стоя на одной ноге, другая выпрямленная находится на стуле. Наклоняясь вперёд, лежащую на стуле ногу, согнуть в колене, удерживать 30-40 секунд. Далее ногу выпрямить, вернуться в исходное положение.
Диета
Специальной диеты после удаления межпозвоночной поясничной грыжи не существует. Залог быстрого восстановления — грамотно сбалансированный рацион, обеспечение организма микро- и макроэлементами, которые улучшает питание хрящевой ткани, стимулируют её синтез.
Важно, чтобы энергетическая ценность не была избыточной, соответствовала энергозатратам. Необходимо соблюдать дробный режим питания, кушать 5-6 раз в день небольшими порциями, не переедать. Диета после удаления грыжевого выпячивания у людей с лишним весом должна быть направлена на похудение, так как дополнительные нагрузки увеличивают давление на поясничные диски, нарушают их питание и кровообращение, что приводит к более быстрому изнашиванию хрящей, утрате их амортизационных способностей.
В рационе обязательно должны присутствовать:
- овощи, фрукты в свежем виде и после термической обработки;
- сыры, молочные и кисломолочные продукты с низкой калорийностью;
- нежирные сорта мяса, птицы, рыбы;
- крупы;
- зелень в ассортименте;
- супы на не крепких и нежирных бульонах;
- из напитков — чай, настой шиповника, свежевыжатые соки, морсы;
- кисель, желе, заливная рыба, студень, и другие блюда, продукты, содержащие натуральные хондропротекторы.
Значительную часть рациона должны занимать продукты с высоким содержанием витамина А и Е — говяжья печень, куриные яйца, растительные масла, рыбий жир.
Ограничению подлежат легкоусвояемые углеводы, как сахар, кондитерские изделия, выпечка, белый хлеб, а также жирные сорта мяса, рыбы, утка, животные и кулинарные жиры, копчёности, специи, приправы, соль, консервация, соленья, консервы, высококалорийные молочные продукты.
Ношение ортопедических корсетов
Ортопедический корсет для спины необходим впервые дни после операции, когда пациент начинает самостоятельно передвигаться. Задачи ортеза:
- поддержать позвоночник в физиологически правильном положении при ослабленном мышечном тонусе длинных мышц спины;
- равномерно распределить нагрузку на все отделы;
- разгрузить поясничный сегмент;
- предохранить позвонки от дальнейшего смещения;
- уменьшить боль в спине.
Кроме того служит хорошей профилактикой образования новых грыж, защемления нервных корешков, помогает ускорить процесс реабилитации.
В период восстановления после операции советуют использовать жёсткие корсеты, как регулируемые, так и гибкие, не требующие дополнительной настройки. Важно, чтобы корсет повторял параметры тела. Узкий ортез может нарушить кровообращение, свободный — не окажет нужного лечебного эффекта. В дальнейшем для профилактики травм и болей в спине во время занятий спортом, для поддержания спины при тяжёлом физическом труде рекомендуют использовать полужёсткие ортопедические корсеты.
Носить корсет начинают с 30-40 минут в день, постепенно увеличивая время до 5-6 часов. На ночь, во время дневного отдыха, сна ортез обязательно снимают. Длительность применения корсета определяет лечащий врач индивидуально для конкретного пациента.
Боли после операции: почему возникают и что делать
Болезненные ощущения после операции наиболее часто наблюдаются при дискэктомии, и связаны с открытым разрезом на коже, разрастанием ткани организма и образованием рубца. Другая причина — натяжная пластика грыжи, выполненная в ходе хирургического удаления грыжи, когда собственные ткани сшивают между собой, возникает натяжение, которое провоцирует боль.
Чтобы избавиться боли пациентам назначают нестероидные противовоспалительные препараты, ненаркотические анальгетики в минимально эффективной дозе и коротким курсом. Обезболивающий и противовоспалительный эффект оказывает электрофорез, ультрафонофорез лекарственных веществ, воздействие электрическим полем ультравысокой частоты.
К причинам повторного развития болевого синдрома после хирургического удаления поясничной грыжи относят: рецидив заболевания, стеноз позвоночного канала, нестабильность позвонков в поясничном сегменте, рубцово-спаечный процесс вокруг дурального мешка, нервных окончаний позвоночного канала. Причину болей и методы, как избавиться, необходимо выяснить у лечащего врача.
Источники
“Значение лечебных упражнений при реабилитации в постоперативном периоде после удаления межпозвоночной грыжи”, ТА Новоселова, «Актуальные проблемы развития физической культуры и спорта в Восточной Сибири», материалы Областной VIII научно-практической конференции студентов, аспирантов и молодых ученых, 2015, с 76-79.
“Осложнения различных видов хирургии грыж поясничных межпозвонковых дисков”, ВА Бывальцев, ВА Сороковиков, АВ Егоров, ЕГ Белых, СЮ Панасенков, АА Калинин, Сибирский медицинский журнал (Иркутск), 2012.
“Различные методики дискэктомии при грыжах поясничных межпозвонковых дисков: сравнительный анализ результатов через 6 месяцев после операции”, ВА Бывальцев, ВА Сороковиков, АВ Егоров, ЕГ Белых, СЮ Панасенков, АА Калинин, журнал Acta Biomedica Scientificf, 2011.
“Сравнение эффективности и возможностей эндоскопического и микрохирургического методов удаления грыж межпозвонковых дисков пояснично-крестцового отдела позвоночника”, СО Арестов, АВ Вершинин, АО Гуща, журнал “Вопросы нейрохирургии” имени Н.Н.Бурденко, № 6, 2014.
Читайте также:
