КТ при нагноении фасциальных пространств шеи
Добавил пользователь Skiper Обновлено: 28.01.2026
Шейные лимфатические узлы являются частым местом метастазирования злокачественных опухолей, первичный очаг которых располагается в области головы и шеи. К ним, например, относятся плоскоклеточный рак верхних отделов дыхательных путей, а также метастазы рака слюнных желез и щитовидной железы.
Наиболее распространенным клиническим признаком является увеличивающееся образование шеи, которое обычно обнаруживается пациентом или его врачом. При подозрении на метастатическое поражения лимфатических узлов шеи для диагностики и определения наилучшей тактики лечения потребуется осмотр врачом-онкологом, инструментальные методы и биопсия.
Иногда новообразования вне области головы и шеи могут неожиданно метастазировать в шейные лимфатические узлы, что требует особенно тщательной диагностики для выявления первичного очага.
Лечение будет зависеть от типа и локализации первичной опухоли, которая распространилась в лимфатические узлы шеи, и, скорее всего, будет включать в себя комбинацию хирургического вмешательства, лучевой терапии и/или химиотерапии.
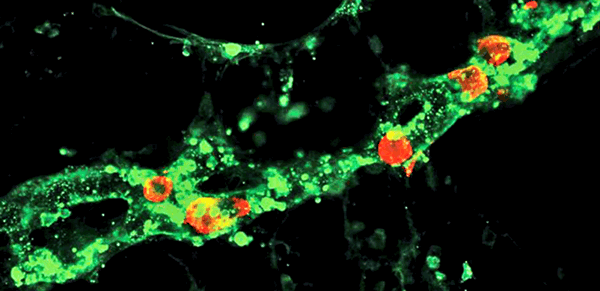
Иммунофлюоресцентная визуализация метастатических клеток меланомы (красные) внутри лимфатических сосудов (зеленые). Масштабная линейка: 100 мкм
(Science Advances/Michael Detmar Group ©)
Из чего состоит лимфатическая система шеи
Лимфатическая система шеи включает в себя сосуды и узлы.
Лимфатические капилляры — это тонкостенные структуры, состоящие из одного слоя эндотелиальных клеток. Они находятся во всех тканях организма и, объединяясь друг с другом, способствуют оттоку лимфатической жидкости в более крупные лимфатические сосуды.
Стенка лимфатических сосудов состоит из трех слоев: внутреннего слоя эндотелиальных клеток, среднего мышечного слоя и внешнего слоя соединительной ткани. В лимфатических сосудах гораздо больше клапанов, чем в венозных, при этом циркуляция лимфы полностью зависит от сжатия сосудов окружающими мышцами. Лимфатические сосуды дренируют лимфу в лимфатические узлы.
В среднем на каждой стороне шеи расположено до 75 лимфатических узлов. Снаружи узел покрывает капсула, под которой располагается субкапсулярные синусы - место куда попадает лимфатическая жидкость из приносящих лимфатических сосудов. Жидкость проходит сквозь ткань лимфатического узла, которая состоит из коркового и мозгового вещества, а затем выходит через ворота лимфатического узла и попадает в отводящие лимфатические сосуды. В итоге лимфа попадает в венозную систему в месте соустья внутренней яремной и подключичной вены.
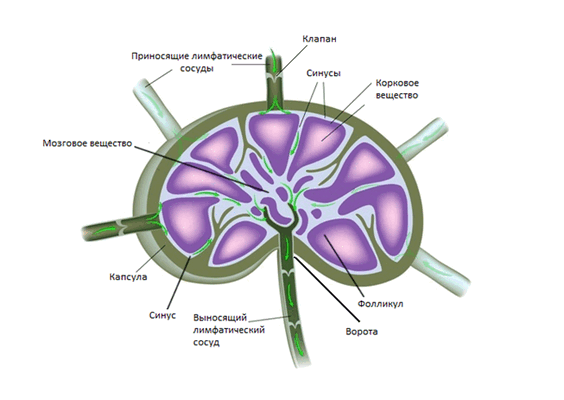
Анатомическая структура лимфатического узла (Alila Medical Media/ Shutterstock ©)
Классификация лимфатических узлов шеи
На данный момент во всем мире рекомендована к использованию классификация Американского объединенного комитета по раку (American Joint Committee on Cancer (AJCC)) 8 издания от 2018 года:
- Уровень I (IA и IB): подбородочные и поднижнечелюстные лимфатические узлы;
- Уровень II (IIA и IIB): верхняя яремная группа (делится на 2 подуровня, границей между которыми является добавочный нерв);
- Уровень III: средняя яремная группа;
- Уровень IV: нижняя яремная группа;
- Уровень V (VА и VB): лимфатические узлы заднего треугольника шеи;
- Уровень VI: передние шейные лимфатические узлы;
- Уровень VII: верхние медиастинальные лимфатические узлы.
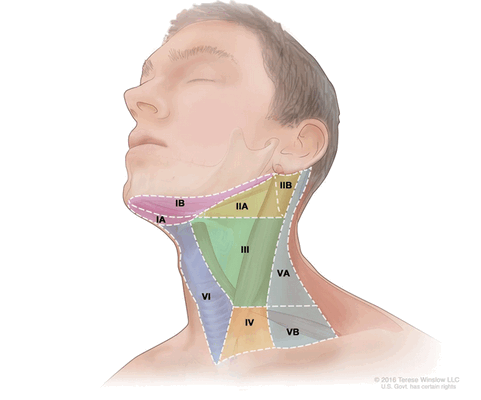
Уровни лимфатических узлов шеи (Tenese Winslow LLC ©)
Диагностика
Осмотр
При пальпации шеи врач обращает внимание на расположение, размер, плотность и подвижность каждого узла. Особое внимание уделяется узлам, которые кажутся фиксированными к подлежащим сосудисто-нервным структурам и внутренним органам. Описание каждого узла становится важной частью медицинской документации, которая в дальнейшем может использоваться для оценки эффекта лечения.
Лучевые методы
Преимуществами УЗИ перед другими методами визуализации являются цена, скорость исследования и низкая лучевая нагрузка на пациента.
Ультразвуковыми признаками метастатического поражения лимфатических узлов может быть образование сферической формы, нарушение структуры, нечеткие границы, наличие центрального некроза и др.
Поскольку не всегда по УЗИ можно с уверенностью сказать является лимфатический узел пораженным или нет, иногда одновременно выполняют тонкоигольную аспирационную биопсию под ультразвуковым контролем с последующим цитологическим исследованием материала из этого узла. Результат цитологического исследования зависит от навыков врача УЗИ и качества образца (т.е. наличия достаточного количества репрезентативных клеток).
С появлением систем высокого разрешения и специальных контрастных веществ КТ позволяет обнаруживать лимфатические узлы, которые могли быть пропущены при иных методах диагностики.
Ценность МРТ - превосходная детализация мягких тканей. МРТ превосходит КТ в качестве предпочтительного исследования при оценке ряда новообразований головы и шеи, таких как основание языка и слюнные железы. Размер, наличие нескольких увеличенных узлов и центральный некроз - критерии, общие для протоколов исследования КТ и МРТ.
Этот новый метод визуализации все чаще используется для определения стадии опухолей головы и шеи. Метод основан на поглощении 2-фтор-2-дезокси-D-глюкозы (ФДГ) метаболически активными тканями. Исследование также может быть объединено с КТ, чтобы улучшить разрешение получаемого изображения и более точно определить расположение образования.
Биопсия
Биопсия — это удаление небольшого кусочка ткани для исследования под микроскопом или для тестирования в лаборатории на предмет наличия признаков злокачественности. В подавляющем большинстве случаев проводится тонкоигольная аспирационная биопсия. Врач, выполняющий биопсию, может использовать УЗИ или КТ для выполнения процедуры. Иногда тонкоигольная аспирационная биопсия не позволяет поставить окончательный диагноз, и требуются другие виды биопсии, такие как трепан-биопсия или эксцизионная биопсия.
 | 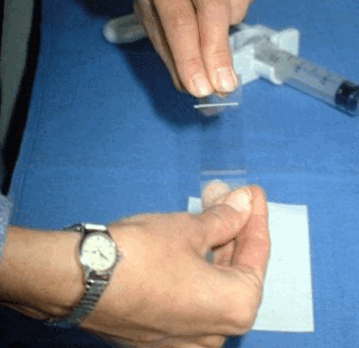 |
| Процесс приготовления предметных стекол для цитологического исследования. Материалом служит содержимое шприца после выполнения тонкоигольной аспирационной биопсии | |
План лечения
После определения диагноза и проведения всех диагностических исследований врач порекомендует оптимальный для пациента курс лечения. В конечном итоге лечение метастатического поражения лимфатических узлов зависит от типа и локализации первичной опухоли.
Существует три различных варианта лечения, которые могут быть использованы отдельно или в комбинации:
- хирургическое вмешательство,
- лучевая терапия,
- химиотерапия.
Хирургическое лечение
Хирургическое лечение обычно включает удаление лимфатических узлов шеи (лимфодиссекция) и последующее гистологическое исследование для точного определения стадии, так как это может существенно повлиять на дальнейшую тактику лечения. Хоть и не всегда, но чаще всего лимфодиссекция выполняется одновременно с удалением первичной опухоли.
Существуют различные виды лимфодиссекций:
- радикальная лимфодиссекция: удаление всех лимфоузлов, удаление внутренней яремной вены, удаление мышц и нервов;
- модифицированная радикальная лимфодиссекция: удаление всех лимфоузлов с сохранением мышц. Нервы и/или внутренняя яремная вена могут быть удалены;
- селективная лимфодиссекция: удаление только определенных групп лимфоузлов.
Лучевая терапия
Лучевая терапия может быть назначена в качестве самостоятельного метода лечения в послеоперационном периоде, чтобы снизить вероятность рецидива либо в комбинации с химиотерапией в качестве самостоятельного или адъювантного лечения. Обычно адъювантная лучевая терапия необходима, если по результатам гистологического исследования обнаруживается несколько пораженных лимфатических узлов.
Химиотерапия
Химиотерапия обычно добавляется к лучевой терапии в качестве самостоятельного или адъювантного (послеоперационного) лечения. В некоторых случаях может использоваться индукционная химиотерапия с целью уменьшения объема образования и последующего хирургического вмешательства.
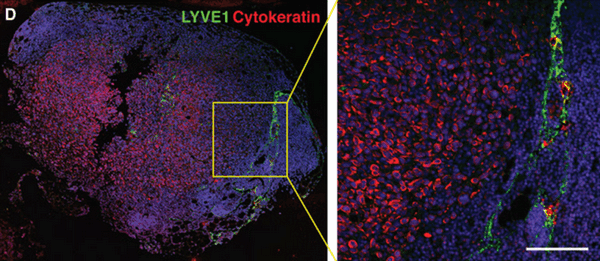
Иммунофлюоресцентная визуализация метастатически пораженного лимфатического узла с окраской на Цитокератин (красный) - маркер характерный для опухолевых клеток эпителиального происхождения. Масштабная линейка: 50 мкм
(Science Advances/Michael Detmar Group ©)
Прогноз
Метастазы в лимфатические узлы шеи могут возникать при онкологических заболеваниях различных локализаций, поэтому давать прогностические оценки для этой группы пациентов следует только после выявления первичной опухоли.
Факторы, влияющие на прогноз:
- стадия заболевания,
- локализация первичной опухоли,
- гистологический подтип и степень дифференцировки,
- количество и размер пораженных лимфатических узлов,
- характеристика края резекции опухоли.
Наблюдение после лечения
Пациенты должны регулярно посещать своего специалиста по опухолям головы и шеи для оценки состояния на предмет любых признаков рецидива заболевания.
Стандартный график наблюдения
В первые 1-2 года осмотр и сбор жалоб рекомендуется проводить каждые 3-6 месяца, на сроке 3-5 лет - один раз в 6-12 месяцев. После 5 лет с момента операции посещать врача необходимо один раз в год или при появлении жалоб. У пациентов с высоким риском рецидива перерыв между обследованиями может быть сокращен.
Список литературы:
- RUSSCO Практические рекомендации по лечению злокачественных опухолей головы и шеи. 2020г
- NCCN Clinical Practice Guidelines in Oncology Head and Neck Cancers Version 1.2021 — November 9, 2020
- DeVita, Hellman, and Rosenberg’s Cancer: Principles & Practice of Oncology (Cancer Principles and Practice of Oncology) 11th Edition 2019
- AJCC (American Joint Committee on Cancer). Cancer Staging Manual - 8th Edition. New York, NY: Springer; 2018
- Pisani, Paolo et al. “Metastatic disease in head & neck oncology.” Acta otorhinolaryngologica Italica 2020
- Van den Brekel MW. Lymph node metastases: CT and MRI. Eur J Radiol. 2000
- Chen ZW, Zhu LJ, Hou QY, Wang QP, Jiang S, Feng H. Clinical application of positron-emission tomography for the identification of cervical nodal metastases of head and neck cancer compared with CT or MRI and clinical palpation. Chinese journal of stomatology. 2008
- Qiaoli Ma et al. Unexpected contribution of lymphatic vessels to promotion of distant metastatic tumor spread. ScienceAdvances 08 Aug 2018
- Sun, J et al. Computed tomography versus magnetic resonance imaging for diagnosing cervical lymph node metastasis of head and neck cancer: a systematic review and meta-analysis. OncoTargets and therapy. 2015
- Robbins KT, Shaha AR, Medina JE, et al. Consensus statement on the classification and terminology of neck dissection. Arch Otolaryngol Head Neck Surg. 2008
- López, Fernando et al. Cervical lymph node metastases from remote primary tumor sites. Head&neck 2016

Авторская публикация:
Амиров Николай Сергеевич
Клинический ординатор НМИЦ онкологии им. Н.Н. Петрова

Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
КТ при нагноении фасциальных пространств шеи
Компьютерная томография шеи
Компьютерная томография шеи востребована в различных отраслях хирургической медицины. Это наиболее информативный и достоверный метод диагностики, который в комплексе специальных обследований дает представление о структурных количественных и качественных изменениях в костных образованиях, мягких тканях и сосудах шеи.
Компьютерная томография шеи чаще всего востребована в оториноларингологической, челюстно-лицевой, нейрохирургической, общехирургической, онкологической, сосудистой и нейрососудистой практике.
Виды КТ шеи
КТ шеи может проводиться как без применения контрастного вещества, если исследование касается шейного отдела позвоночника, так и с применением одномоментного и болюсного внутривенного контрастирования ионными (урографин) и неионными препаратами (омнипак). При проведении КТ мягких тканей шеи и гортани для лучшей визуализации введение контрастного вещества необходимо практически всегда. Это необходимо учитывать при планировании исследования.
КТ шеи позволяет подробно визуализировать такие органы, как:
- позвоночный столб с проходящим в нем спинным мозгом, его связки и суставы,
- глотку и гортань,
- щитовидную, паращитовидные и вилочковую железы,
- фасции и мышцы шеи,
- сосудистую систему (общую сонную, внутреннюю и наружную сонную артерии и др.), лимфатические узлы.
Показания к компьютерной томографии шеи
Компьютерная томография шеи может быть показана при:
- травматическом поражении шеи,
- подозрении на абсцессы и флегмоны, натечники (скопления жидкости) мягких тканей,
- подозрении на объемные образования (опухоли, кисты, метастазы),
- хронические воспалительные процессы неясного генеза в гортани и глотке,
- остеохондрозе, остеопорозе, грыжах и смещении шейных позвонков, не поддающихся терапии,
- новообразованиях щитовидной железы для уточнения тактики оперативного вмешательства,
- сосудистой патологии для уточнения причин и характера сужения просвета сосуда, тактики оперативного вмешательства.
Особенно хорошо КТ диагностирует патологию костной и хрящевой ткани, лимфоузлов, сосудов (с контрастированием). Изменения мягких тканей лучше выявляет МРТ (магнитно-резонансная томография).
КТ-ангиография (с введением контраста) является наиболее информативным методом диагностики причин, расположения и степени закупорки сонных артерий, которые встречаются в 30% случаев нарушения мозгового кровообращения. Чаще всего причиной нарушения кровотока становится атеросклеротическое поражение сосудистой стенки. С помощью КТ-ангиографии можно определить и степень сужения просвета сосуда, и степень его атеросклеротического поражения, качество внутренней сосудистой стенки, а также выявить различные по форме искривления сосудов.
Компьютерная томография лимфоузлов
Компьютерная томография лимфоузлов шеи показана при различных опухолевых поражениях мягких тканей, системных заболеваниях, сопровождающихся изменениями в лимфоидной ткани.
КТ лимфоузлов оценивают в совокупности с другими морфологическими изменениями в мягких тканях. Так исследование шейной области незаменимо при наличии осложнений гнойно-воспалительного процесса челюстной области и затекании гноя в фасциальные пространства мышц шеи. КТ флегмон и натечников позволяют определиться с тактикой оперативного вмешательства и проследить динамику заболевания в процессе лечения.
Диагностика абсцесса и флегмоны шеи по КТ и МРТ снимкам
Какой метод диагностики флегмоны шеи выбрать: МРТ, КТ, УЗИ, рентген
Методы выбора
Что покажут снимки КТ шеи при флегмоне
- Диффузная, без четких границ облитерация клетчаточных пространств (флегмона шеи) или одно-/многокамерное скопление жидкости и газа с отеком окружающих тканей и усилением стенки (абсцесс шеи)
- Может содержать серозный экссудат или гной (плотность более 30 HU).
В каких случаях проводят МРТ шеи при флегмоне
- Инфильтрация жировой ткани с низкой интенсивностью сигнала на Т1 -взвешенном изображении и высокой интенсивностью сигнала на Т2- взвешенном изображении
- Плохо различимые анатомические границы
- Распространение вдоль фасциальных пространств, обычно по направлению к средостению (флегмона)
- В случае абсцесса наблюдается периферическое кольцо усиления и отсутствие четких анатомических границ.
Отличительные признаки
Абсцесс шеи: Объемное образование с воспалительным ободком, накапливающим контраст, может содержать мелкие уровни газ-жидкость.
Флегмона шеи: Участок диффузного повышения плотности и усиления, распространяющийся вдоль фасциальных пространств.
Что хотел бы знать лечащий врач
Какие заболевания имеют симптомы, схожие с флегмоной шеей
Окологлоточный воспалительный процесс
- Неоднородное усиление жировой ткани («грязный» жир)
-Отсутствие кольцевидного усиления стенки абсцесса
Первичные кисты (бранхиогенная, дермоид, эпидермоид)
-Часто имеют гомогенное жидкое содержимое
-Усиление стенки наблюдается только при инфицировании кисты
Доброкачественные опухоли (например, аденома с кистозными регрессивными изменениями)
-Неоднородная внутренняя структура, диффузное контрастное усиление
- Низкая интенсивность сигнала на Т2-взве- шенном изображении, высокая интенсивность сигнала на Т2-взвешенном изображении
Злокачественные эпителиальные опухоли (мукоэпидермоидный рак, аденокистозный рак, ацинарноклеточный рак
- Неоднородная внутренняя структура с диффузным контрастным усилением
- Нечеткие края, которые не соответствуют границам фасциальных пространств
Образование полостей в лимфатических узлах
- Поражение нескольких лимфатических узлов
- Отсутствие изменений в жировой ткани
Лечение
- Вскрытие и дренирование
- Парентеральная антибактериальная терапия в высоких дозах.
Врачи каких специальностей диагностируют и лечат флегмону и абсцесс шеи
- Хирург (ведение такого больного и при необходимости вскрытие и дренирование)
- Благоприятный прогноз после дренирования (аспирации) и антибактериальной терапии;
- Менее благоприятный прогноз
- Риск нисходящего некротизирующего медиастинита и фасциита
Возможные осложнения и последствия
- Абсцесс
- Менингит
- Асфиксия
- Кровотечение
- Сепсис
- Проникновение содержимого в полые органы
- Распространение процесса на переднее и заднее средостение
- Сепсис
- Кровотечение
- Флеботромбоз, тромбосинусит
- Абсцесс мозга
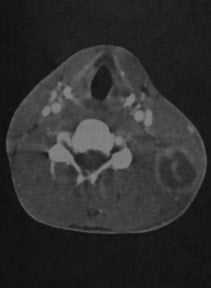
Септический гранулематоз у мужчины 27 лет. КТ с контрастированием: крупный округлый абсцесс с интенсивным усилением стенки, расположенный позади левой грудино-ключично-сосцевидной мышцы. Плотность в полости абсцесса снижена, выявляются перегородки.
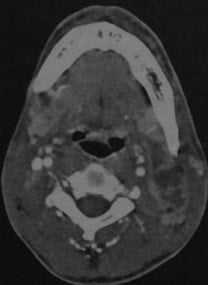
КТ с контрастированием: занижнечелюстной абсцесс на уровне угла нижней челюсти слева с множественными внутренними перегородками. Наблюдается характерное снижение плотности в центре абсцесса (жидкость) и усиление стенок. Отек тканей, окружающих абсцесс.
Флегмона шеи
Флегмона шеи - это гнойно-воспалительное заболевание, которое характеризуется вовлечением в патологический процесс глубоких клетчаточных пространств шеи и органов средостения, представляет опасность для жизни пациента. Проявляется быстро увеличивающимся уплотнением, локальным повышением температуры, покраснением кожи, симптомами общей интоксикации. Боли значительно ограничивают подвижность головы, процесс глотания и дыхания. Поставить диагноз врачу помогают данные осмотра, результаты КТ и МРТ мягких тканей шеи. Лечение заключается в широком вскрытии пораженной области, промывании раны антисептическими растворами, установке дренажей, назначении антибиотиков.
МКБ-10

Общие сведения
Количество пациентов с гнойно-воспалительными заболеваниями области шеи в стоматологических стационарах и отделениях челюстно-лицевой хирургии достигает трети от общего числа больных. 42% заболевших составляют люди в возрасте от 20 до 40 лет, 24% - пациенты в возрасте 40-60 лет. У мужчин гнойный процесс развивается в 2 раза чаще, чем у женщин. 30% всех мужчин и 50% женщин, страдающих флегмонами, имеют сопутствующую патологию, что утяжеляет течение основного заболевания. Преобладают очаги воспаления, которые локализуются в поднижнечелюстной и подбородочной областях, являются следствием хронических стоматологических заболеваний.
Причины
В подавляющем большинстве случаев источником флегмоны становятся бессимптомные или малосимптомные длительно существующие очаги бактериальной инфекции, по поводу которых пациенты нередко не обращаются за медицинской помощью. Лишь небольшой процент приходится на осложнения хирургической патологии. К числу основных причин развития флегмоны шеи относятся:
- Одонтогенная инфекция.Кариозные зубы - это хронический микробный очаг, который длительно существует в организме и при любом сбое в работе иммунной системы приводит к распространению бактерий в окружающие ткани. Причинный зуб не обязательно болит или доставляет неприятные ощущения. При развитии пульпита нервы гибнут, затем воспалительный процесс в тканях зуба протекает абсолютно безболезненно.
- Тонзиллогенная инфекция. Небные миндалины выполняют функцию местной защиты от проникновения микробов, пока в результате хронического воспаления лимфоидная ткань не заменится соединительной. Затем миндалины сами становятся постоянным источником гноеродной инфекции. Вероятность формирования флегмоны повышает наличие пери- или паратонзиллярного абсцесса.
- Инородные тела гортаноглотки. Внутренняя поверхность полых органов шеи никогда не бывает полностью стерильной. Ее заселяют условно-патогенные микроорганизмы, которые на поверхности слизистых конкурентно подавляют размножение патогенных бактерий. Наличие раневого канала приводит к развитию разлитого очага воспаления глубоко в толще тканей.
- Осложнения хирургических вмешательств. Проникновению инфекции могут способствовать такие врачебные манипуляции как прямая ларингоскопия, аденотомия, удаление инородных тел трахеи, операции на пищеводе, поэтому после перечисленных вмешательств с профилактической целью часто назначаются антибактериальные средства.
Повышают вероятность развития флегмоны, способствуют ее более тяжелому течению сахарный диабет, ожирение, гормонально зависимая бронхиальная астма. Предрасполагающими факторами являются хронический алкоголизм, пристрастие к наркотикам. Осложняют лечение, увеличивают риск осложнений хроническая почечная недостаточность, гепатит и цирроз печени, ВИЧ-инфекция.
Патогенез
Проникновение гноеродных бактерий в ткани шеи вызывает развитие воспалительного процесса, который в течение короткого времени распространяется вширь и вглубь под влиянием постоянных колебательных волн, которые создают пищевод, кровеносные сосуды и органы дыхания. Активное вовлечение глубоких тканей препятствует оттоку гноя, который не может прорваться наружу. Быстрое распространение гноя в тканях шеи и клетчаточных пространствах средостения связано с особенностями анатомического строения указанных областей.
Расположенные в несколько уровней соединительнотканные прослойки разделяют мышцы, сосуды, нервы и внутренние органы на отдельные «отсеки», которые содержат большое количество рыхлой жировой клетчатки. Жировые тяжи спускаются с шеи в средостение, что создает условия для беспрепятственного перехода флегмоны с одной анатомической области на другую. Определенную роль в перемещении гноя в область средостения играет присасывающее действие грудной клетки, в которой создается отрицательное давление на вдохе.
Классификация
Разработано и применяется несколько классификаций флегмон шеи. Челюстно-лицевые хирурги разделяют воспалительные процессы на одонтогенные и неодонтогенные. По характеру микрофлоры выделяют анаэробные, гнилостные и другие флегмоны. Существует топографо-анатомическая классификация флегмон и абсцессов мягких тканей. Наибольший интерес исследователей и практикующих врачей вызывает систематизация, учитывающая тип поражения и определяющая наиболее эффективные методы хирургического лечения:
- Первый тип. Воспаление охватывает глубокие пространства шеи и спускается вниз до уровня яремной вырезки.
- Второй тип. Воспаление с области шеи распространяется на средостение.
- Третий тип. Гнойные очаги определяются в средостении независимо от степени поражения тканей шеи.
Симптомы флегмоны шеи
Заболевание развивается остро. В течение нескольких часов, иногда суток общее состояние больного ухудшается, температура тела повышается до 38 о C и более. В подбородочной области или по одной из сторон шеи постепенно нарастает припухлость, присоединяются боли и затруднение глотания. Усиление болей провоцирует попытка сместить пальцами органокомплекс шеи, пальпация проекции сосудисто-нервного пучка. При выраженном отеке выявляются нарушения дыхания, расширение подкожных вен шеи. В тяжелых случаях развивается функциональная кривошея, что является достоверным признаком флегмоны.
На пике активности процесса кожа над очагом воспаления гиперемированная, напряженная, горячая на ощупь. Прикосновение к шее в проекции гнойника резко болезненно. Пациент отмечает интенсивные боли в состоянии покоя, ограничение подвижности шеи. Нехарактерная клиническая картина заболевания может наблюдаться в случае формирования флегмоны в ретрофарингеальном и ретровисцеральном пространствах шеи, быстром переходе воспаления на заднее средостение.
В результате нарастающей интоксикации состояние пациента достаточно быстро может ухудшиться от среднетяжелого до агонального. Нарастает частота дыхания, учащается пульс, прогрессируют нарушения водно-электролитного обмена. О развитии вторичного медиастинита свидетельствует появление болей в области грудной клетки, их усиление при запрокидывании головы (симптом Герке), ригидность мышц спины (симптом Равич-Щербо).
Осложнения
В структуре причин развития вторичного медиастинита (поражения средостения) 62% случаев составляют флегмоны шеи одонтогенного происхождения. Смертность на фоне медиастинита наблюдается в 60% случаев, присоединившегося сепсиса - в 90%. По другим данным, порядка 95% тотальных некротических флегмон шейной зоны на ранних стадиях осложняется формированием вторичного нисходящего некротизирующего медиастинита с переходом воспаления на органы грудной клетки.
К числу неблагоприятных последствий флегмоны шеи также относят тромбоз глубоких вен нижних конечностей, поражение органов дыхательной системы (пневмонию, эмпиему плевры, пиопневмоторакс), перикардит. Особо стоит упомянуть синдром диссеминированного внутрисосудистого свертывания, который является одной из основных причин смертности пациентов с запущенным медиастинитом и флегмоной шеи в первые часы после поступления в стационар.
Особенностью диагностики флегмон шеи является недостаточная чувствительность инструментальных методов исследования на ранних этапах развития патологии. Диагноз устанавливается на основании комплексного обследования, проведенного стоматологом или челюстно-лицевым хирургом. Пациенту назначаются следующие диагностические процедуры:
- Лабораторные анализы крови. Изменения в общем анализе крови неспецифичны, характерны для воспалительных заболеваний любой локализации. Отмечается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. По показателям биохимического анализа можно судить о нарушении функций внутренних органов пациента, что может быть связано с развитием флегмоны, сопутствующими заболеваниями.
- Микробиологическое исследование. На анализ берется отделяемое из раны, экссудат, полученный по дренажам в ходе активной аспирации. Интерес для хирурга представляет состав микрофлоры, чувствительность микроорганизмов к антибиотикам. Исследование проводится многократно, так как микробный спектр в ходе лечения может меняться.
- Методы медицинской визуализации. Изменения на обзорной рентгенограмме шеи, снимках, полученных в ходе выполнения мульти-спиральной компьютерной или магнитно-резонансной томографии области шеи, грудной клетки и средостения подтверждают наличие воспаления, но отстают от реальной клинической картины заболевания. Интерпретация результатов может быть затруднена, что связано с условиями проведения исследования.
- Ультразвуковое исследование. УЗИ органов грудной клетки показано при подозрении на наличие свободной жидкости в плевральной полости, поражении органов средостения, в частности - при развитии перикардита. В диагностике флегмоны шеи метод имеет вспомогательное значение.
Лечение флегмоны шеи
Эффективное излечение больного возможно только при его своевременном обращении за специализированной медицинской помощью. Гнойно-воспалительный процесс быстро прогрессирует, что с каждым часом ухудшает прогноз, увеличивает вероятность развития осложнений и риск летального исхода. Врачебная тактика при флегмоне предполагает проведение экстренного хирургического вмешательства, назначение антибактериальных и противовоспалительных средств, проведение дезинтоксикационной терапии.
Консервативное лечение
Консервативная терапия проводится преимущественно в послеоперационном периоде с целью ускорения очищения и заживления ран, профилактики нарушений работы сердечно-сосудистой системы и внутренних органов. Назначение инфузионной терапии, энтеральное и парентеральное применение лекарственных препаратов целесообразно в следующих случаях:
- Коррекция гиповолемических расстройств. Тяжелое состояние больного, низкое артериальное давление требуют проведения инфузий на этапе подготовки к вскрытию флегмоны для снижения риска интра- и послеоперационных осложнений. Введение солевых растворов, раствора глюкозы в сочетании с диуретиками дополнительно способствует уменьшению уровня интоксикации.
- Послеоперационная лекарственная терапия. В стационаре назначаются антибиотики широкого спектра действия, после получения результатов бактериологического исследования в схему терапии вводят препараты с максимальной чувствительностью выделенной флоры. По показаниям применяются противовоспалительные, обезболивающие и другие лекарственные средства.
Единственный способ остановить распространение инфекции в тканях - создание оптимальных условий для оттока гноя путем широкого вскрытия фегмоны. Объем оперативного вмешательства определяется степенью распространения гнойно-воспалительного процесса, вовлечением средостения и включает следующие обязательные этапы:
Экспериментальное лечение
Состояние пациента при формировании флегмоны шеи во многом определяется высокой концентрацией продуктов распада некротизированных тканей, жизнедеятельности бактерий. Токсины выводятся через кровь и лимфу, соотношение вклада обоих путей дезинтоксикации составляет 1:6. В связи с этим разрабатываются и применяются методики коррекции функций лимфатической системы путем непрямой эндолимфатической инфузии лекарственных препаратов. Метод используется как вспомогательный по отношению к хирургическому лечению.
Прогноз и профилактика
Прогноз определяется своевременным поступлением в стационар. От 4 до 12% всех пациентов с выявленной флегмоной шеи и средостения погибает до операции. Еще до 21-30% больных умирает после операции от осложнений. Согласно статистике, на долю одонтогенных и тонзиллогенных флегмон зоны шеи приходится 87,8% всех случаев заболевания. Это означает, что полноценный гигиенический уход за полостью рта, своевременное лечение кариеса, удаление небных миндалин при наличии показаний являются эффективными мерами предотвращения развития патологии.
1. Оптимизация диагностики и лечения больных вторичным острым медиастинитом различной этиологии/ Чикинев Ю.В., Дробязгин В.А., Колесникова Т.С.// Сибирский научный медицинский журнал - 2015.
2. Новый подход в лечении пациентов с разлитыми флегмонами шеи, осложненными острым медиастинитом/ Ситникова В.М., Никитина Ю.П., Чесноков А.С., Попова Л.Д., Веселова Н.А.// Бюллетень ВСНЦ СО РАМН - 2005 - №3.
3. Новый способ дренирования заднего средостения при флегмонах шеи, осложненных медиастинитом/ Высоцкий А.Г., Вегнер Д.В., Тахтаулов В.В., Филахтов Д.П., Ковалева Е.С.// Вестник, украинской медицинской стоматологической академии - том 9, выпуск 1.
4. Особенности хирургического лечения анаэробных инфекций глубоких пространств шеи, осложненных медиастинитом/ Лишов Е.В., Харитонов А.А., Путинцев А.М.// ACTA Biomedica Scientifica - 2017 - Т. 2, №6.
Компьютерная томография (КТ) области шеи
Компьютерная томография (КТ) области шеи - метод визуального исследования носоглотки, горла и шейного отдела с помощью рентгенологических лучей. В отличие от обычного рентгена, компьютерная томография позволяет выявить патологии и более точно назвать причины заболевания. Компьютерная томография является альтернативой магнитно-резонансной томографии (МРТ), если последняя не может быть проведена по причине противопоказаний. Как и при МРТ, для улучшения видимости на снимке может применяться контрастное вещество. Преимущество компьютерной томографии заключается в возможности единовременно показывать изображение мышечных пучков, дыхательных путей, суставов, нервных корешков и кровеносных сосудов.
Что показывает КТ шеи
Говоря о компьютерной томографии шеи, в первую очередь имеют в виду исследование шейного отдела позвоночника. На снимках хорошо просматриваются межпозвонковые диски, сами позвонки и их составляющие. Поэтому КТ шейного отдела назначают для определения признаков остеохондроза, оценки деформации дисков при их выпячивании, истирании, провале или смещении.
Позвонки и суставные сочленения питают кровеносные сосуды. Поэтому здоровье последних отвечает за состояние первых. Компьютерная томография сосудов шеи выявляет диаметр сосудов, его отклонение от нормы, нарушения в кровообращении и патологии главных артерий, отвечающих за питание головного мозга, щитовидной железы, гортани и других органов.
Не последнюю роль играют мышцы. Одна только носоглотка и гортань имеют семнадцать мышц в индивидуальной оболочке, склонных к аномальному развитию, травмам и воспалениям, которые можно обнаружить при проведении КТ мягких тканей в области шеи.
Область шеи имеет сложное строение и довольно большое число жизненно важных органов. Это щитовидная железа, паращитовидные железы, гортань, голосовые связки, трахея, пищевод и регионарные лимфатические узлы.
Что можно выявить с помощью КТ:
- Щитовидная железа - размер, границы, однородность, патологические узлы, новообразования, при обследовании данной области рекомендуется МСКТ, такой тип томографии имеет меньшую лучевую нагрузку и делает съемку слоев толщиной в 0,5 мм.
- Паращитовидные железы - расположение, строение, наличие смещений и доброкачественных новообразований.
- Гортань - патологии строения, очаги поражения голосовых связок, онкологию.
- Голосовые связки - кожные разрастания, новообразования, дефекты строения, полипы, гранулемы, кисты. Рекомендуется мультиспиральная КТ.
- Трахея - наличие инородных тел, воспалительное отделяемое, патологическое утолщение хрящевых тканей, метастазирование.
- Пищевод - состояние стенок пищевода, наличие язв, опухолей, инородные тела, дивертикулы.
- Регионарные лимфатические узлы - изменения размеров, кальцификация, склерозирование.
Стоит ли делать КТ шеи с контрастом?
Аппарат компьютерной томографии использует рентгеновские лучи, которые хорошо проникают сквозь мягкие ткани и куда хуже через плотные кости. Как и его прародитель, аппарат рентгенографии, томограф рассчитан, в первую очередь, на визуализацию костных тканей. Поэтому контрастное вещество в данном случае - первый помощник для улучшения видимости. Оно изготавливается на основе йода, и при введении «подкрашивает» потенциально опасные участки. Поэтому делать КТ с контрастированием имеет смысл, если исследуется не только шейный отдел, но и мягкие ткани. Информативность от этого только увеличивается, равняясь с результатами от МРТ.
Показания для КТ шеи
Компьютерную томографию шеи назначают для диагностики, оценки эффективности лечения, до и после операции.
КТ с контрастным веществом хорошо выделяет сеть сосудов, которые в области шеи расположены очень плотно по отношению друг к другу. Эта информация нужна хирургу перед операцией, поскольку случайное повреждение сосудов может привести к кровоизлияниям.
Диагностику назначают если:
- у больного наблюдается зоб (увеличенная щитовидная железа);
- в области шеи видна асимметрия;
- присутствуют клинические признаки нарушений работы щитовидной железы;
- есть подозрения на опухоль гортани или трахеи;
- развиваются воспалительные процессы в области носоглотки;
- есть подозрения на развитие онкологии в лимфоидной ткани;
- формируются отеки, кистозные образования;
- есть травмы или повреждения данной области и прочее.
Что выбрать: КТ или МРТ шеи?
Несмотря на всю свою схожесть, у методов разное назначение. МРТ больше ориентировано на изучение мягких тканей пациента, нежели КТ. КТ хорошо подходит, когда речь идет об обследовании позвонков и межпозвонковых суставов. Но, при условии, что есть возможность с помощью КТ осмотреть и мягкие ткани, то процедура выигрывает еще и по цене: КТ дешевле МРТ и не имеет противопоказаний для пациентов с протезами из металла и кардиостимуляторами. КТ не рекомендуется беременным женщинам, так как может негативно сказаться на развитии плода, вызвав мутации.
Как проходит КТ шеи
Пациент располагается на специальном столе. Его фиксируют подушками и ремешками для снижения мобильности, потому что движения размывают изображение на снимке. Затем стол отправляется внутрь томографа. В течение нескольких минут аппарат делает сканирование рентгеновскими лучами и возвращает пациента в кабинет.
Рентгенолог находится все это время в соседнем помещении и наблюдает за происходящим через толстое стекло. С ним можно связаться в любой момент, нажав кнопку связи с персоналом. Неприятных ощущений процедура не приносит, а от шума внутри томографа можно защититься наушниками или берушами. Датчики передают изображение в поперечном сечении на экран компьютера. Снимки можно получить как на съемном носителе, так и в распечатанном виде.
Как подготовиться к КТ шеи
Специальной подготовки для проведения КТ не нужно, если не назначено введение контрастного вещества. Примерно за час до его введения нужно сделать легкий перекус, чтобы избежать возможных реакций: тошноты, головокружения, слюнотечения.
Если у пациента есть диагноз «сахарный диабет» и он принимает специальные препараты, необходима консультация с эндокринологом и отказ от приема таблеток на 48 часов до процедуры.
Записаться на КТ шеи в многопрофильный медицинский центр «Клиника №1» можно по телефону, указанному на сайте.
Читайте также:
- Хондрома сухожильного влагалища кисти: атлас фотографий
- Гормоны щитовидной железы и ядро клетки. Определение концентрации гормонов
- Инфекционное поражение сердца на фоне ревматизме. Нагноение в полости рта при ревматизме
- Поражение сосудов глаз фтором. Профилактика интоксикаций фторными соединениями
- Синдром Гиппеля-Линдау (Hippel-Lindau)
