Лабораторные исследования при хронической головной боли. Люмбальная пункция при хронической головной боли.
Добавил пользователь Валентин П. Обновлено: 09.01.2026
В.Л. ГОЛУБЕВ, доктор медицинских наук, профессор, кафедра нервных болезней ФППО
Московская медицинская Академия им. И. М. Сеченова
ПРИЧИНА - БОЛЕЗНИ МОЗГА Головная боль, как и любая другая, - это прежде всего сигнал какого-то повреждения или неблагополучия в организме. Недаром говорят, что боль - это сторожевой пес организма. Частота этого симптома настолько велика, что трудно найти человека, не знакомого с данным ощущением. Головная боль очень многолика, она, как хамелеон, может быть проявлением нескольких десятков самых разных заболеваний и состояний. К счастью, лишь менее 5% всех возможных причин головной боли связано с органическим поражением нервной системы. Уметь обнаружить эти причины - важнейшая задача для врача любой специальности. Выявление истинного источника головной боли чаще всего позволяет успокоить больного, который всегда опасается таких заболеваний, как опухоль мозга, менингит, кровоизлияние и т. д.
По чисто прагматическим соображениям сначала можно назвать три общих клинических рекомендации, полезных при диагностике органических головных болей. Во-первых, следует исключить такие самые распространенные формы цефалгий, как головные боли напряжения, мигрень и цервикогенные головные боли. Во-вторых, необходим активный поиск клинических (прежде всего неврологических) и параклинических подтверждений предполагаемого органического поражения головного мозга. И наконец, в-третьих, от врача требуется умение распознавать так называемые настораживающие симптомы.
Напомним, что для правильной квалификации любого цефалгического синдрома и его грамотного описания необходимо обратить внимание на три существенных момента.
Временной профиль головной боли. Он включает: а) характер начала - внезапное (за секунду), быстрое (за минуты), медленное (часы и дни); б) продолжительность боли (секунды, минуты, часы, дни); в) особенности течения (периодические, постоянные, постепенно нарастающие в интенсивности).
Провоцирующие факторы (например, ортостаз, сон, изменения положения головы, кашель, коитус, алкоголь, стресс, инфекция, травма, интоксикация, менструация, метеофакторы и т. д.).
Сопровождающие проявления (например, рвота, спутанность сознания, эпилептический припадок, острое появление очаговой неврологической симптоматики).
Современная международная классификация головной боли предусматривает специальный раздел, куда включены все формы головной боли, связанные с внутричерепными заболеваниями и повреждениями несосудистого характера. Независимо от характера этих заболеваний, предлагается три обязательных критерия для диагностики таких цефалгий:
Люмбальная пункция (поясничный прокол)
Оценка внутричерепного давления и состава цереброспинальной жидкости (ЦСЖ) (см. таблицу Аномалии состава спинномозговой жидкости при различных заболеваниях [Cerebrospinal Fluid Abnormalities in Various Disorders] Изменение состава цереброспинальной жидкости при различных заболеваниях )
Относительные противопоказания включают в себя следующее:
Инфекция в месте предполагаемого прокола
Повышение внутричерепного давления в связи с объемным процессом в полости черепа, нарушением оттока ликвора на уровне головного (например, вследствие стеноза сильвиева водопровода или мальформацию Арнольда-Киари I типа) или спинного мозга (например, вследствие сдавления спинного мозга опухолью)
Если имеются отек диска зрительного нерва или очаговые неврологические расстройства, то перед проведением люмбальной пункции необходимо выполнить КТ или МРТ, чтобы исключить наличие опухоли, которая может спровоцировать образование транстенториального или мозжечкового вклинения Вклинение головного мозга Дислокация головного мозга возникает при аномальном выпячивании мозговой ткани через отверстия ригидных преград внутри черепа (например, вклинение в тенториальную выемку), из-за повышенного. Прочитайте дополнительные сведенияПроцедура проведения люмбальной пункции
Во время процедуры пациент обычно занимает положение лежа на левом боку. Контактного пациента просят обнять колени и свернуться как можно плотнее. Ассистентам, возможно, придется поддерживать пациентов, которые не могут сами держать нужную позу; для того, чтобы позвоночник был лучше согнут, можно предложить пациентам, особенно страдающим ожирением, сесть на край кровати и наклониться над прикроватным столиком.
Давление измеряют манометром; в 4 пробирки набирают по 2-10 мл ликвора для исследования. Место прокола затем заклеивают стерильным пластырем.
Головные боли (педиатрия)
Головная боль один из наиболее распространённых неспецифических симптомов разнообразных заболеваний и патологических состояний, представляющий собой боль в области головы или шеи[1]. Наиболее часто причиной головной боли являются сосудистые нарушения, связанные с расширением или спазмом сосудов внутри или снаружи черепной коробки[1] и мигрень.
Категория пациентов: дети.
Пользователи протокола: детские невропатологи, педиатры, врачи общей практики, врачи скорой помощи, фельдшеры.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация головных болей
По происхождению:
• головные боли, связанные с патологией черепа, шеи, глаз, ушей, носовой полости, пазух, зубов, ротовой полости или других структур черепа и лица;
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
• МРТ /КТ головного мозга (показания: при наличии очаговой неврологической симптоматики, при головных болях с выраженной общемозговой симптоматикой рвота, головокружение);
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
• МРТ или КТ головного мозга (показания -при наличии очаговой неврологической симптоматики, при головных болях с выраженной общемозговой симптоматикой рвота, головокружение).
Дополнительные диагностические обследования, проводимые на стационарном уровне:
• Коагулология (Определение активированного частичного тромбопластинового времени (АЧТВ) в плазме крови, определение фибриногена в плазме, определение фибринолитической активности плазмы крови, проведение реакции адгезии и агрегации тромбоцитов (ГАТ), исследование толерантности плазмы к гепарину, определение активности антиплазмина в плазме, определение времени кровотечения, определение тромбинового времени (ТВ) в плазме крови, определение растворимых комплексов фибриномономеров (РФМК), определение фактора VIII в плазме, определение фактора XI в плазме);
• биохимический анализ крови (определение мочевины, креатинина, общего белка в сыворотке, кальций, калий, натрий, хлор);
Люмбальная пункция: техника и цели забора спинномозговой жидкости
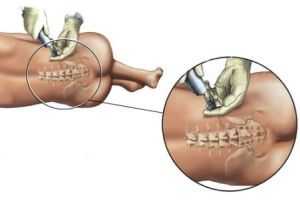
Люмбальная пункция - это процедура, при которой проводится отбор спинномозговой жидкости из позвоночного канала для дальнейшего обследования.
Действие используется, в основном, для подтверждения или исключения воспалительных заболеваний центральной нервной системы, спинного мозга и спинно-мозговой оболочки. Процедура также используется в диагностике кровотечения при травмах головы и головного мозга.
Спинномозговая пункция выполняется в поясничной области, в месте, куда уже не достигает спинной мозг. Получение травмы или повреждения, таким образом, ни в коей мере не угрожает.
После процедуры следуют 24 часа постельного режима в качестве превентивных мер, направленных на предупреждение головной боли.
Из истории спинномозговой пункции
Исторически задокументированный первый отбор спинномозговой жидкости датируется ещё концом 19-го века. Качественный рывок в развитии этого метода приходится на 50-е года 20-го века, когда люмбальная пункция выполнялась почти при каждом подозрении на неврологическое заболевание.
В настоящее время процедура относится к числу наиболее часто выполняемых малоинвазивных диагностических методов. Можно сказать, что в диагностике некоторых заболеваний она является необходимым условием (кровотечение в спинномозговой канал, менингит).
Сфера применения
Все показания к выполнению люмбальной пункции делятся на абсолютные и относительные.
Абсолютные показания
На основе анамнеза и клинической картины (симптоматики), а также результатов проведённых обследований врач - невролог, хирург или терапевт - порекомендует или выполнит спинномозговую пункцию.
Метод используется, в первую очередь, для диагностики воспалительных или дегенеративных заболеваний головного мозга, оболочки спинного мозга, самого мозгового вещества и нервных корешков, обнаружения кровотечения в спинномозговой канал, подтверждения или исключения присутствия раковых клеток в цереброспинальной жидкости.
Пункция спинномозговой жидкости также может проводиться в терапевтических (лечебных) целях, ввиду её способствования снижению высокого давления в мозговых оболочках путём отбора жидкости или ввода лекарств в спинномозговую жидкость.
Повторный отбор используется для отслеживания прогрессирования заболевания или эффективности лечения.
Итак, люмбальная пункция применяется в следующих целях:
- диагностика нейроинфекции (менингит, энцефалит);
- подтверждение или исключение кровотечения в ЦНС;
- диагностика демиелинизирующих заболеваний (рассеянный склероз);
- определение первичных опухолей ЦНС и метастаз.
Относительные показания
Менее распространённые показания к применению люмбальной пункции включают диагностику деменции (болезнь Альцгеймера, болезнь Крейтцфельда-Якоба), оценку степени повреждения тканей ЦНС и определение прогноза после постглобального гипоксического повреждения (например, после сердечно-лёгочной реанимации), нарушения мозгового кровообращения и черепно-мозговой травмы.
Когда процедура противопоказана?
Противопоказания к забору жидкости:
- высокое внутричерепное давление (более 220 мм H2O);
- подтверждённые внутричерепные экспансивные процессы;
- инфекция в месте инъекции;
- сепсис;
- кровотечение;
- позвоночные деформации (сколиоз, кифоз, спинальные спайки).
Подготовка и техника проведения люмбальной пункции
При спинномозговой пункции пациент не нуждается в какой-либо подготовке. Процедура занимает всего несколько минут. После обследования
Игла для спинномозговой пункции
требуются 24 часа строгого постельного режима для профилактики осложнений после пункции твёрдой мозговой оболочки.
Если речь идёт об амбулаторном обследовании, следует считаться с последующей госпитализацией. Чаще, однако, люмбальная пункция выполняется в контексте госпитализации.
Спинномозговая пункция проводится в амбулаторных условиях, но при необходимости специалисту будет достаточно и больничной кровати пациента. Процедура не требует никакого специального оборудования, однако, необходимо, чтобы всё оборудование было стерильным!
Врач использует специальную пункционную иглу, которая является полой, но при введении в тело пациента содержит, т.н., металлический мандрен, который представляет собой тонкое волокно. После ввода иглы в предназначенное место, волокно удаляется, создавая пространство для отобранной жидкости или ввода лекарственного средства.
Пациент сидит или лежит спиной к врачу; спина согнута, ввиду чего позвонки отделяются друг от друга. Это необходимо для того, чтобы игла могла легко попасть в спинномозговой канал.
Сбор происходит в поясничной области, а именно - в средней линии между остистыми отростками 3-го и 4-го поясничного позвонка или 4-го и 5-го позвонков.
Прежде всего определяется место инъекции, затем его дезинфицируют и анестезируется. Фактический укол, обычно, безболезненный, но может быть немного неприятным, пациент, как правило, чувствует давление.
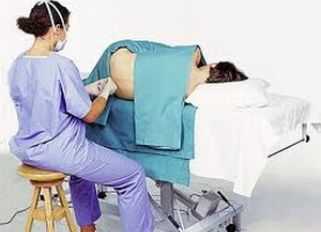
После правильного введения иглы вынимается мандрен и измеряется давление спинномозговой жидкости в позвоночном канале. Затем врач собирает жидкость в лабораторную трубку, они течёт, в основном, сама. Уже на этом этапе специалист может оценить визуальный аспект ликвора, особенно, его цвет и примеси.
После сбора, при помощи манометра снова измеряется давление и вынимается игла. Затем место инъекции закрывается, и пациент принимает горизонтальное положение в постели.
Образец спинномозговой жидкости отправляется в лабораторию, где он подвергается биохимическому, микробиологическому и иммунологическому анализу.
Первые часы после процедуры
После процедуры в течение 24 часов пациент должен соблюдать абсолютный покой, находясь в горизонтальном положении и не забывая потреблять достаточное количество жидкости.
Лежать следует целый день, даже без поднятия головы, т.к., это - единственный способ предотвратить очень сильные головные боли, возникающие в результате вмешательства.
Исследование ликвора
- оценка вида СМЖ до и после центрифугирования;
- определение количества ядросодержащих клеток и эритроцитов в объёмной единице;
- скрининг-тесты на белок и гемоглобин;
- общий белок - количественно;
- глюкоза и лактат;
- спектрометрия при подозрении на кровотечение в ликворовые пути.
Основные иммунохимические тесты:
- альбумин, IgG, IgM (количественно);
- олигоклональный IgG.
Специальная экспертиза
Исследуются дополнительная базовая иммунологическая панель IgA (количественно), свободная лёгкая цепь (количественно и/или электрофоретически), или другие белки плазмы (компоненты C3, C4, транстиретин, трансферрин и многие другие, значение которых в диагностике неврологических заболеваний ещё не полностью доказано).
Триггеры повреждения тканей ЦНС (частично специфические для конкретного типа повреждения на уровне отдельных клеточных популяций):
- нейроны, аксоны: нейрон энолаза (NSE), белки нейрофиламентов;
- глиальные клетки: белок S100B, глиальный фибриллярный кислый белок (GFAP);
- миелин: нейрон энолаза (NSE), основной белок миелина (ОБМ);
- опухолевые триггеры: СЕА (карцинома), бета2-микроглобулин и бета-глюкуронидазы (гематологические злокачественные новообразования);
- пируват.
Исследование вспомогательного значения:
- ионы Cl, Na, K;
- ферменты: LD и изоферменты LD, CK, CK-BB;
- классический электрофорез белка цереброспинальной жидкости.
Диагностика ликвореи
Ликворея = утечка спинномозговой жидкости в мозговых оболочках, как правило, после нейрохирургических вмешательств или травмы; (ликворея из носа = ринорея; ликворея из ушей = оторея):
- бета2-трансферрин (асиалотрансферрин, т.е. трансферрин, в котором отсутствуют остатки сиаловой кислоты) - электрофоретическая карта; также необходимо исследовать сыворотку;
- бета-след белка (простагландин D-синтаза - количественно);
- ориентировочные (недостоверные) статиновые тесты: глюкоза, калий, общий белок.
О чём говорит кровь в ликворе
Розовый или красный цвет ликвора означает наличие примесей крови, происходящей из повреждённых кровеносных сосудов или вызванной кровотечением из подкожных кровеносных сосудов в области инъекции (= искусственное кровотечение). В этом случае проводится тест 3 пробирок) - жидкость набирается в 3 пробирки и в 3-й она должна быть прозрачной и бесцветной.
Если даже в 3-й пробирке в жидкости присутствует кровавая примесь, речь может идти об субарахноидальном кровоизлиянии.
Чего ждать пациенту после процедуры?
Осложнения после люмбальной пункции наблюдаются редко и все же они могут быть:
- головная боль из-за изменения давления (т.н. постпункционный синдром);
- парестезии нижних конечностей;
- припухлость в месте инъекции;
- кровотечение из места инъекции;
- расстройства сознания;
- мигрень;
- тошнота;
- расстройство мочеиспускания.
Из практики
Отзывы врача и пациентов, которым была сделана люмбальная пункция приведены ниже.
На люмбальную пункцию шла со страхом и опасением, две ночи до этого мне о ней сны снились… И, должна сказать, была приятно удивлена тем, как всё прошло. Пункция, действительно, болела, как обычный укол или забор крови, но это был всего лишь момент, после чего я почувствовала давление, и через несколько минут всё было сделано!
Единственный минус - головная боль после процедуры. Не смогла я выдержать лежать, практически, неподвижно в течение суток.
Сегодня - третий день после пункции, я чувствую небольшую боль в спине, но - ничего особенного и драматического.
Наталия, 45 лет
Могу сказать, что спинномозговая пункция - это, собственно, ничего, только небольшой укол, немного дискомфорта и - готово. Правда, лежать в течение суток сложно, но, ничего, хоть отдохнул порядочно!
Алексей, 38 лет
Люмбальная пункция не представляет собой никакой катастрофы, если соблюдать все предписания и советы врача после процедуры. Не мочите место инъекции! Пару дней может присутствовать лёгкая слабость, но это - временное явление. И, кстати, шрама не будет. Удачи!
Валерий, 43 года, врач-специалист
Стоимость процедуры
Средняя стоимость спинномозговой пункции в РФ находится в пределах 2500-3000 руб. (в зависимости от региона и, конечно, клиники). Московские клиники предлагают среднюю цену в 2900 руб.
Выполнение люмбальной пункции
При люмбальной пункции (ЛП) иглу вводят в субарахноидальное пространство спинного мозга поясничного отдела позвоночника с целью сбора спинномозговой жидкости (СМЖ) для лабораторных исследований, измерения давления в СМЖ, а иногда для интратекального введения диагностических или терапевтических агентов.
Если возникают трудности с пальпаторным определением ориентиров (например, из-за ожирения) нейрорадиолог может провести люмбальную пункцию под контролем рентгеноскопии. Ультросонграфию также можно использовать для определения ориентиров и, реже, для контроля правильного положения иглы в режиме реального времени, при наличии оборудования и персонала. Тем не менее ультрасонография все еще редко используется за пределами учебных центров.
(См. также Поясничная пункция Люмбальная пункция (поясничный прокол) Люмбальную пункцию используют для следующих целей: Оценка внутричерепного давления и состава цереброспинальной жидкости (ЦСЖ) (см. таблицу Аномалии состава спинномозговой жидкости при различных. Прочитайте дополнительные сведения , Обзор менингита Обзор менингита (Overview of Meningitis) Менингит - это воспалительное поражение мозговых оболочек и субарахноидального пространства. Это может быть результатом инфекции, других расстройств, или реакций на лекарственные препараты. Прочитайте дополнительные сведения и Субарахноидальное кровоизлияние Субарахноидальное кровоизлияние (САК) Субарахноидальное кровоизлияние - это внезапно возникающее кровотечение в субарахноидальное пространство. Самая частая причина спонтанного кровотечения - разрыв аневризмы. Субарахноидальное. Прочитайте дополнительные сведенияПоказания
Диагностические показания*
Подозрение на рассеянный склероз Рассеянный склероз (РС) Рассеянный склероз (РС) характеризуется появлением в головном и спинном мозге диссеминированных очагов демиелинизации. Характерные симптомы включают зрительные и глазодвигательные нарушения. Прочитайте дополнительные сведения Подозрение на спонтанное субарахноидальное кровоизлияние Субарахноидальное кровоизлияние (САК) Субарахноидальное кровоизлияние - это внезапно возникающее кровотечение в субарахноидальное пространство. Самая частая причина спонтанного кровотечения - разрыв аневризмы. Субарахноидальное. Прочитайте дополнительные сведенияПодозрение на внутричерепную гипотензию
Введении рентгеноконтрастного вещества для миелографии
* Заранее решите, какую информацию вам нужно получить из материала, взятого при поясничной пункции, и какие анализы вам нужно назначить. Перед началом процедуры в клинической лаборатории необходимо подтвердить требования к каким-либо нестандартным тестам.
Терапевтические показания
Снижение внутричерепного давления при идиопатической внутричерепной гипертензии
Введение интратекальных препаратов (например, спинальная или эпидуральная анестезия, интратекальная химиотерапия)
Противопоказания
Абсолютные противопоказания
Подозрение на инфекцию (например, флегмона, абсцесс) в месте введения иглы или рядом с ним: по возможности, используйте альтернативный, неинфицированный участок. Это проводится посредством субокципитального (цистернального) или шейного доступа (С1-С2) и всегда выполняется под рентгеноскопическим контролем.
Относительные противопоказания
Подозрение на повышенное внутричерепное давление вследствие внутричерепного новвобразования (например, опухоли, абсцесс мозга или кровь), которое может вызвать транстенториальное или мозжечковое вклинивание Вклинение головного мозга Дислокация головного мозга возникает при аномальном выпячивании мозговой ткани через отверстия ригидных преград внутри черепа (например, вклинение в тенториальную выемку), из-за повышенного. Прочитайте дополнительные сведенияСердечно-легочная недостаточность или респираторный дистресс-синдром, которые могут усугубляться при лежачем положении во время люмбальной пункции
Анатомические аномалии в месте введения (например, спондилодез, ламинэктомия, врожденные аномалии)
Было показано, что бактериемия не предрасполагает к менингиту после люмбальной пункции и, таким образом, не является противопоказанием.
* Если люмбальная пункция откладывается, лечение подозреваемого острого бактериального менингита Лечение Острый бактериальный менингит является быстро прогрессирующей бактериальной инфекцией мозговых оболочек и субарахноидального пространства. Симптомы, как правило, включают головную боль, лихорадку. Прочитайте дополнительные сведения или субарахноидального кровоизлияния Лечение Субарахноидальное кровоизлияние - это внезапно возникающее кровотечение в субарахноидальное пространство. Самая частая причина спонтанного кровотечения - разрыв аневризмы. Субарахноидальное. Прочитайте дополнительные сведения† Антикоагулянтная терапия (например, при тромбоэмболии легочной артерии) увеличивает риск кровотечения при катетеризации подключичной вены, однако этот риск должен быть сбалансирован с учетом повышенного риска тромбоза (например, инсульта) при отмене антикоагулянтной терапии. Если позволяет время, обсудите любые предполагаемые изменения с врачом, который контролирует антикоагулянтную терапию пациента.
Осложнения
Кровоизлияние в эпидуральное пространство (спинальная гематома)
Дискомфорт в нижней части спины или боль, которая может иррадиировать в задние отделы ног (самоограничивающая)
Эпидермоидная опухоль, возникает спустя годы после люмбальной пункции; риск увеличивается, если спинальная игла введена или извлечена без стилета (редко)
Вклинение головного мозга (редко)
Кортикальная слепота (редко)
Инфаркт спинного мозга в шейном отделе (редко)
Транзиторная или постоянная глухота (редко)
Ятрогенная инфекция (редко)
Транзиторная тошнота и/или звон в ушах
Головная боль развивается после люмбальной пункции примерно у 10% пациентов, обычно от нескольких часов до дня или двух после, и может быть тяжелой. Риск развития головной боли после ЛП повышен у лиц молодого возраста с небольшой массой тела. Использование более узких, нережущих игл может несколько уменьшить риск головной боли. Эти иглы вводят так, чтобы скос был обращен к правой или левой стороне пациента (его боков). Ни количество взятой СМЖ, ни длительность пребывания в лежачем положении после люмбальной пункции не влияют на частоту головной боли.
Оборудование
Во многих центрах имеются готовые наборы для люмбальной пункции. Если их нет, необходимое оборудование включает следующее:
Стерильные перчатки, халат, лицевая маска и головной убор
Стерильные хирургические простыни и/или полотенца
Раствор антисептика (например, хлоргексидин, повидон-йод, спиртовые салфетки)
Стерильную марлю (например, квадраты размером 10 см × 10 см [4 "× 4"])
Раствор для местной анестезии (например, 1% раствор лидокаина без адреналина, иглы 25-го и 20-го калибра, шприц 10 мл
Местные анестетики (стандартные для детей): безыгольное газовое инжекторное устройство с лидокаином, лидокаин-эпинефрин-тетракаиновый (ЛЭТ) гель или крем с лидокаином и прилокаином
Игла для спинномозговой пункции со стилетом: режущая игла (скошенный кончик) или нережущая (атравматическая) игла* (коническая); 20 или 22 * калибр; 9 см длиной для взрослых, 6 см для детей, 4 см для младенцев
Манометр и задвижка; опционально - короткая удлинительная трубка
* Использование специальных игл без режущих граней и игл меньшего калибра (т. е. 22-го калибра) снижает риск возникновения постпункционной головной боли.
Для ультразвукового контроля направления:
Прикроватное ультразвуковое устройство с высокочастотным линейным матричным зондом
Дополнительные факторы
При необходимости следует взять кровь на анализ глюкозы для сравнения с уровнем глюкозы в СМЖ; одновременно может быть взята кровь на олигоклональные полосы.
Краткосрочная седация (например, с применением пропофола или фентанила и/или мидазолама) может быть необходима для детей и взрослых с тревожностью.
Сопутствующая анатомия
Иглу желательно вводить в промежутках L3-L4 или L4-L5; таким образом, игла вводится ниже уровня спинного мозга.
Остистый отросток L4 лежит на воображаемой линии между верхушками задних верхних подвздошных гребней.
При введении по средней линии (наиболее распространенный подход) спинномозговая игла сначала пересекает надостистые и межостистые связки между остистыми отростками позвонков, прежде чем достигнет желтой связки.
Латеральное введение (например, на 1 см латеральнее и каудальнее от средней линии введения) не затрагивает связки в области средней линии и может облегчить люмбальную пункцию у пожилых пациентов, чьи связки кальцифицированы и склерозированы.
Желтая связка представляет собой толстую соединительнотканную структуру, при прохождении сквозь нее иглы может ощущаться "проваливание" (не всегда).
Затем игла проходит через эпидуральное пространство (жировую ткань и внутреннее позвоночное венозное сплетение) и через твердую мозговую оболочку (и одновременно через прилежащую арахноидальную оболочку), при этом снова может возникнуть ощущение "проваливания", после чего входит в субарахноидальное пространство (спинномозговой канал). Обратите внимание, что во многих случаях "проваливание" не ощущается.
У детей или младенцев, у которых соединительная ткань обладает низкой устойчивостью к проникновению, при прохождении иглой связки или твердой мозговой оболочки, "проваливание" не ощущается.
Положение пациента при проведении процедуры
Позвоночник следует согнуть в поясничном отделе с целью расширения пространств между позвонками. Пациент может находиться в положении лежа на боку или сидеть. Положение лежа на боку, в целом, более предпочтительно, его следует использовать, если желательно проведение манометрии СМЖ. Положение сидя может быть более эффективным для пациентов с ожирением и предпочтительнее для младенцев.
Положение лежа на боку: пациент лежит на боку в позе эмбриона, с согнутыми настолько, насколько это допустимо, бедрами. Убедитесь, что таз, спина и плечи перпендикулярны кровати. Положите одну подушку под голову, чтобы голова была на одном уровне с позвоночником, а другую подушку, если это необходимо для удобства, между коленями. Ассистент может помочь пациенту максимально свернуться. Прежде чем начать, примите удобное положение рядом с пациентом.
Положение сидя: пациент сидит на краю кровати с ногами на стуле или кресле, согнутыми в тазобедренных суставах, и наклоняется вперед, положив голову и плечи на прикроватный столик.
При выполнении процедуры у младенца помощник держит его руки и ноги спереди, удерживая младенца в сидячей позе эмбриона на кровати. Для предотвращения асфиксии из-за сгибания шеи также необходима поддержка головы.
Пошаговое описание методики
Определение и подготовка участка
Поместите пациента в правильное положение, используя помощника, если это необходимо.
Определите место введения иглы клинически: пальпируйте остистые отростки позвонков поясничного отдела позвоночника для выявления наиболее близкого к воображаемой линии между задними верхними подвздошными остями подвздошной кости; наиболее близким остистым отростком обычно является L4 (иногда L3 у женщин). Местом введения является углубление немного каудальнее этого остистого отростка (т. е. промежуток L3-L4 для отростка L4). Пометьте место вмешательства с помощью маркера для кожи. Хотя обычным местом введения является промежуток между L3-L4, промежутки между L4-L5 или L2-L3 также являются приемлемыми.
При проведении пункции детям, нанесите местный анестетик на кожу и подождите, пока он подействует.
Обработайте место введения антисептическим раствором от центра к периферии несколькими концентрическими кругами около 20 см в диаметре.
Дайте раствору антисептика высохнуть в течение по крайней мере 1 минуты. Если используется йод или хлоргексидин, вытрите его спиртом, чтобы предотвратить его попадание в субарахноидальное пространство со спинальной иглой.
Поместите стерильное оборудование на стерильный поднос и накройте стерильной салфеткой.
Наденьте стерильные перчатки. Если у вас есть какие-либо респираторные симптомы, носите маску. Если действуют протоколы изоляции, наденьте халат, маску и шапочку.
Соедините вместе манометр, кран и короткую соединительную трубку. Короткая соединительная трубка обеспечивает некоторую подвижность, помогая предотвратить неожиданное движение подключенного аппарата от смещения иглы, например, при неожиданном движении пациента.
Убедитесь, что кран, спинальная игла и стилет двигаются плавно.
Поместите стерильные простыни вокруг места операции.
С помощью иглы 25-го калибра введите анестетик в месте введения иглы, до образования папулы, а затем глубоко анестезируйте мягкие ткани вдоль предполагаемого пути введения иглы.
Введение спинальной иглы
Стилет должен полностью находиться на спинальной игле, когда она вводится или извлекается.
Удерживайте скошенную спинальную иглу таким образом, чтобы скос был обращен к правой или левой стороне пациента (т. е. направлен к пациенту, который находится в положении лежа на боку). Хотя иглу можно держать и одной рукой, фиксация двумя руками обеспечивает лучший контроль в случае, если пациент двигается или дергается.
Пропальпируйте гребень подвздошной кости и остистые отростки позвонков, чтобы убедиться в правильности места введения.
Вводите иглу, направленную в сторону пупка, примерно на 15° краниально, и продвигайте ее небольшими толчками примерно по 2-3 мм. При прокалывании иглой желтой связки (при попадании в эпидуральное пространство) и иногда при прокалывании твердой мозговой оболочки (при попадании в субарахноидальное пространство) может быть чувство "проваливания". При введении иглы детям такое ощущение обычно менее выраженно. Часто, для того чтобы попасть в субарахноидальное пространство, иглу необходимо продвинуть на большую часть ее длины. Удалите стилет во время дальнейшего продвижения иглы, чтобы проверить наличие тока СМЖ (указывающего на доступ к субарахноидальному пространству); повторно вставьте стилет перед продолжением продвижения иглы.
Если игла соприкасается с костью, выведите ее на подкожный уровень, направьте ее немного краниальнее, затем введите снова. Убедитесь, что игла направлена к спинномозговому каналу, а не в сторону.
Если при глубоком введении появляется кровь, то игла могла попасть в венозное сплетение в вентральной части спинного мозга. Извлекают иглу последовательными маленькими (например, 1 мм) движениями, проверяя возврат ЦСЖ при каждом движении.
Иногда кончик иглы блокируется нервными корешками или другими тканевыми структурами. Если СМЖ не получена, несмотря на успешное проникновение в субарахноидальное пространство, поверните иглу на 90° и выполните процедуру повторно.
Сразу после достижения субарахноидального пространства, повторно вставьте стилет и не продвигайте иглу дальше.
Люмбальная пункция
Люмбальная пункция выполняется пациенту в положении лежа на боку, игла для люмбальной пункции вводиться в промежуток между L3-L4.
Измерение давления СМЖ
Обычно проводят манометрию, но от нее можно отказаться, если пациенты находятся в критическом состоянии, и следует отказаться у пациентов, которые находятся в сидячем положении, потому что такие измерения будут неточными.
Снимите мадрен с иглы для спинальной пункции.
Прикрепите собранный манометр/кран/удлинительную трубку к игле.
Держите манометр на уровне спинальной иглы.
СМЖ поднимется в трубке манометра на высоту, соответствующую давлению СМЖ, которое можно определить по нанесенным на трубку делениям. Мениск СМЖ может незначительно колебаться в такт дыханию. Нормальная высота столба жидкости (давление СМЖ) составляет 7-18 см.
Если давление низкое, попросите пациента постепенно выпрямить ноги, чтобы улучшить течение СМЖ. Если нет изменений давления при дыхании, особенно если давление низкое, поверните иглу на 90°, чтобы уменьшить возможную обструкцию нервом, или если игла не полностью находится в субарахноидальном пространстве.
Сбор СМЖ
Никогда не аспирируйте СМЖ.
Если была выполнена манометрия СМЖ, следует отобрать СМЖ из манометра в первую пробирку для сбора. Когда манометр опустеет, снимите его.
Позвольте приблизительно 1-2 мл СМЖ стечь в каждую из 4 пробирок по порядку. Для некоторых тестов, таких как обнаружение кислотоустойчивых бацилл, грибов (например, Cryptococcus neoformans, Coccidioides immitis) или карциноматозного менингита, могут быть необходимы большие объемы (до 30-40 мл).
Необходимо провести подсчет клеток и разницу в их количестве в 1-й и 3-й пробирках, чтобы можно было сравнивать количество клеток, если присутствуют эритроциты. (Резкое снижение количества эритроцитов от 1-й до 3-й пробирки свидетельствует о травматической пункции).
Из 2-й пробирки и, при необходимости, из СМЖ, оставшейся от 1-й и/или 3-й пробирки, необходимо провести другие исследования, в том числе определение уровней белка и глюкозы, определение олигоклональных IgG ("олигоклональные полосы" [при необходимости]) и микробиологическое тестирование.
В случае, если позже станут необходимыми непредвиденные дополнительные исследования, рассмотрите возможность замораживания 4-й пробирки. Проконсультируйтесь с лабораторией на предмет того, как долго там хранятся образцы, и попросите их сохранить образец в течение более длительного периода времени, если это необходимо.
Читайте также:
- Эндоскопическое пособие при желудочно-кишечном кровотечении. Ведение больного после эндоскопии.
- Хронический отит с краевым прободением перепонки. Опасность перфорации барабанной перепонки с краю
- Роль адреналина в развитии гипертонической болезни. Катехоламины при гипертонической болезни
- Безопасная водолазная таблица. Сверхпрограммная декомпрессия
- Деменция
